Эпидемический паротит (свинка)
Свинка, или эпидемический паротит – инфекционное заболевание, вызывающее увеличение слюнных желез. Свинка относится к числу детских инфекций, но нередко поражает и взрослых, при этом мужчины болеют в 1,5 раза чаще. Опасность заболевания состоит в том, что его последствия могут проявиться через много лет.
Специалисты Медицинского женского центра проводят лечение мужского бесплодия, возникшего после перенесённого паротита. Стоимость консультации уролога-андролога – 2 000 рублей.
Стоимость консультации при нарушении репродуктивной функции
- 2 000 Р Консультация уролога-андролога (первичная)
Расчет стоимости лечения Все цены
Чем опасна свинка и как лечат ее последствия
При отсутствии адекватного лечения заболевание вызывает осложнения: поражение ЦНС, сахарный диабет, менингит. У мальчиков вирусная инфекция затрагивает различные ткани и органы, но чаще, почти в 20% случаев – яички. У взрослых мужчин из-за перенесённой свинки может развиться орхит и необратимое бесплодие. Главная опасность состоит в том, что распознать нарушение репродуктивной функции до наступления половой зрелости нельзя.
Для лечения бесплодия, диагностированного как последствие эпидемического паротита, в нашем центре применяют гормональную и иммунотерапию либо операцию на яичках.
Специалисты

Как выявить бесплодие после паротита
Как правило, последствия свинки не проявляются симптоматически. Пациенты, переболевшие паротитом, не испытывают проблем в половой жизни и задумываются о лечении только после длительных безуспешных попыток зачать ребёнка.
Для диагностики мужского бесплодия пациент сдаёт спермограмму. Лабораторное исследование спермы позволяет увидеть морфологию сперматозоидов, их строение и количество.
Подтверждением диагноза служат результаты спермограммы, согласно которым в семенной жидкости обнаруживается отсутствие активных здоровых сперматозоидов или их количество ничтожно мало для естественного оплодотворения.
По УЗИ мошонки выявляют участки некротических тканей и атрофию яичек. Если во время диагностики выявляются новообразования, назначают биопсию. Отобранные ткани исследуются в лаборатории для исключения или подтверждения онкологии.
Лечение бесплодия после свинки
Терапевтическое лечение направлено на стимулирование сперматогенеза.
Пациенту комплексно назначаются:
- гормональные препараты – Фортинекс, Тамоксифен, Менотропин;
- иммуностимуляторы – настои радиолы розовой, женьшеня, аралии;
- лекарственные средства для улучшения кровотока в сосудах яичек, повышения потенции – Адриол, Химколин;
- биогенные препараты на основе экстрактов лекарственных растений –Раверон, Солкосерил;
- витамины A, B, C, E, увеличивающие подвижность сперматозоидов, способствующие секреции новых.
Если причиной низкой морфологии спермы стало разрастание соединительной ткани яичек, проводится хирургическая операция по её иссечению. Лечение оперативным путём, как правило, значительно улучшает показатели спермограммы.
Профилактика
Учитывая серьёзность последствий эпидемического паротита, в качестве профилактической меры доктора МЖЦ рекомендуют проходить плановую вакцинацию. После прививки иммунитет сохраняется на протяжении 12 лет.
Если инфицирования избежать не удалось, то необходимо обезопасить организм от осложнений: следить за температурой тела, так как её повышение может вызвать воспаление в яичках, принимать противовирусные препараты.
Есть ли шанс зачать ребенка после лечения
При адекватном лечении устранить последствия свинки возможно. Даже если консервативная терапия или операция не дали эффекта оплодотворение яйцеклетки проводится методом ИКСИ – выборочного отбора здорового сперматозоида.
В запущенных случаях бесплодие становится необратимым, кроме того, возникает риск потери потенции, развития воспалительных и опухолевых процессов.
Где лечить бесплодие
Пациентам, переболевшим свинкой, мы предлагаем пройти обследование в МЖЦ. Врачи отделения урологии-андрологии на протяжении 15 лет занимаются проблемами мужского бесплодия, успешно помогая мужчинам восстановить репродуктивную функцию.
Для записи на прием закажите обратный звонок или заполните форму обратной связи.
Все возможные причины мужского бесплодия: инфекции, травмы, стресс и другие факторы
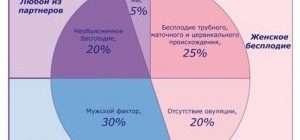
Невозможность зачатия по причине мужского бесплодия наблюдается примерно у 25% пар, столкнувшихся с такой проблемой. Беспокоиться стоит, если спустя год после начала попыток оплодотворение так и не произошло. В качестве причин бесплодия у мужчин могут выступать патологии, которые при неправильной терапии ведут к осложнениям, различные травмы, воспаления и ряд других факторов.

Группы причин и формы бесплодия у мужчин
Для успешного зачатия в сперме должно быть нормальное количество сперматозоидов со здоровой структурой и хорошей подвижностью. Если на любом из этапов образования или выделения спермы возникает нарушение — мужчина может столкнуться с бесплодием. Т. е. оно развивается из-за изменения качества, количества или подвижности сперматозоидов. В зависимости от стадии образования и выделения спермы выделяют следующие группы причин:
- Престестикулярные причины бесплодия у мужчин. Связаны с нарушением синтеза гормонов на уровне гипофизарно-гипоталамической системы.
- Тестикулярные причины мужского бесплодия. Тестикулы — это яички, отсюда легко понять, что здесь речь идет именно о заболеваниях, затрагивающих эти парные мужские железы.
- Посттестикулярные причины мужского бесплодия. Здесь проблема скрывается не в тестикулах, а уже «после них», т. е. в механизме движения спермиев по половым путям и в различных эректильных нарушениях.
Абсолютное и относительное
Если причиной выступает неизлечимое заболевание, например, тотальное недоразвитие яичек, то бесплодие называют абсолютным. Такая форма не поддается лечению ни оперативным, ни консервативным путем. Относительным называют бесплодие, которое лечится, т. е. при нем можно устранить проблему и восстановить способность к оплодотворению.

Первичное и вторичное
По происхождению мужское бесплодие делится на первичное и вторичное. При первичном у мужчины на протяжении всей жизни не было ни одного случая зачатия, т. е. проблема носит постоянный характер. Это означает, что патология врожденная и чаще не поддается лечению. Вторичное бесплодие может возникнуть на том или ином этапе жизни из-за болезни или травмы, которые привели к ослаблению фертильности или полному блокированию способности к зачатию.
Другие формы
Рассматривая основные причины мужского бесплодия, можно выделить еще несколько его форм. Среди них:
- Секреторное. Связано с отклонениями при формировании спермиев. Если нарушение имеет гормональную природу, то это секреторно-эндокринное бесплодие, если связано с воспалениями — секреторно-токсическое.
- Экскреторное. Обусловлено плохой проходимостью семявыносящих путей, что может быть связано с механическим блокированием протоков (обтурационная форма) или воспалениями (экскреторно-токсическая форма).
- Аутоиммунное. Развивается в результате выработки антиспермальных антител, синтезируемых собственной иммунной системой мужчины. Из-за этих антител ухудшается подвижность спермиев и может наблюдаться их гибель.
Конкретные причины мужского бесплодия
Если рассматривать конкретные возможные причины мужского бесплодия, то это могут быть различные воспалительные и бактериальные заболевания или травмы. Проблему вызывают следующие факторы:
- — скопление жидкости в тканях тестикул;
- врожденные аномалии вроде неполного опущения или перекручивания яичек; — варикозное расширение вен семенного канатика;
- венерические заболевания (передаются половым путем);
- нарушения гормонального фона (преобладание женских гормонов над мужскими);
- повреждение яичек и семявыводящих путей при операции или травме;
- сахарный диабет и другие эндокринные патологии;
- общие системные инфекции, чаще всего эпидемический паротит;
- доброкачественная опухоль, сдавливающая ткани, окружающие яички и семявыносящие протоки; , вызывающая перерождение тканей репродуктивных органов;
- сексуальные нарушения вроде преждевременной эякуляции, импотенции и пр.

Также в список причин, почему у мужчин бывает бесплодие, нужно добавить факторы, которые воздействуют на организм в течение достаточного долгого времени. Это курение и злоупотребление алкоголем, токсическое влияние тяжелых металлов и химикатов, частое перегревание мошонки, большой избыточный вес, прием наркотиков и бесконтрольный прием гормональных препаратов. Еще причинами могут быть стероиды, тяжелый физический труд, сильные психоэмоциональные потрясения.
Чтобы подобрать грамотное лечение бесплодия, необходимо найти и устранить его причину. Это может сделать только опытный врач, который назначит нужные диагностические исследования. Если вам требуется консультация по этому вопросу, обращайтесь в Государственный центр урологии. Для записи на прием воспользуйтесь онлайн-формой или контактным номером в шапке сайта.
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Мужское бесплодие — симптомы и лечение
Что такое мужское бесплодие? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рыжкова Алексея Игоревича, уролога со стажем в 16 лет.
Над статьей доктора Рыжкова Алексея Игоревича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Под бесплодием понимают отсутствие зачатия в паре, живущей регулярной половой жизнью без использования контрацепции на протяжении более одного года. [1] С бесплодием ежегодно сталкиваются примерно 15% пар, планирующих зачатие. [2]
Причиной бесплодия могут быть нарушения репродуктивной функции у одного из партнёров (мужчины или женщины) или у обоих партнёров. Последнее наблюдается наиболее часто, так как нарушенная фертильность (способность иметь детей) одного из партнёров может компенсироваться сохранной фертильностью другого. [1]
О мужском факторе, или мужском бесплодии (Male infertility), говорят при наличии у мужчины изменений параметров спермы или механизма её доставки, препятствующих зачатию. Такая ситуация наблюдается у половины мужчин, обследованных по поводу бесплодия в браке. Причины мужского бесплодия достаточно многообразны и включают в себя медицинские факторы:
- — это варикозное расширение вен мошонки, нарушающее кровоснабжение яичка. Самая распространенная обратимая причина мужского бесплодия. Точная причина, по которой варикоцеле вызывает бесплодие, неизвестна, вероятно, это связано с повышением температуры мошонки, приводящим к нарушению сперматогенеза и снижению качества спермы. Лечение варикоцеле позволяет улучшить параметры спермы, повысить шансы на естественное зачатие и зачатие в результате применения вспомогательных репродуктивных методов (ЭКО/ИКСИ).
- Инфекции репродуктивной системы, которые сопровождаются попаданием в сперму различных продуктов воспаления, нарушающих функционирование сперматозоидов, что приводит к ухудшению параметров спермы. К ним относятся: воспаление придатка яичка (эпидидимит) или самого яичка (орхит), предстательной железы (простатит) и некоторые инфекции, передающиеся половым путём, включая хламидийную инфекцию, гонорею, трихомониаз.
- Нарушения эякуляции. Чаще всего к бесплодию приводит ретроградная эякуляция — состояние, когда сперма во время оргазма не выходит через мочеиспускательный канал наружу, а движется в противоположную сторону и попадает в мочевой пузырь. К ретроградной эякуляции может приводить сахарный диабет, травмы позвоночника, приём некоторых лекарственных препаратов, а также операции на предстательной железе или мочевом пузыре. Гораздо реже встречается задержка эякуляции, когда мужчина во время полового акта не может достичь оргазма или достигает, но не во всех половых актах, и ему на это требуется значительное количество времени (иногда более часа).
- Иммунные факторы. Сперматозоиды, в отличие от остальных клеток организма, содержат половинный набор хромосом, поэтому иммунная система воспринимает их как чужеродные клетки. При контакте со сперматозоидами иммунная система вырабатывает специальные белки — антитела, которые фиксируются к сперматозоидам и нарушают их функционирование. В норме этого не происходит, так как яички устроены особым образом, и сперматозоиды в процессе созревания ограждены от взаимодействия с клетками иммунной системы специальной структурой — гематотестикулярным барьером. Но любое нарушение структуры яичка (травма, варикоцеле, нарушение проходимости семявыносящих путей) может приводить к повреждению гематотестикулярного барьера и образованию антиспермальных антител.
- Неопущенне яичек (крипторхизм). У некоторых мужчин одно или оба яичка при рождении не опущены в мошонку, а находятся в паховой области или брюшной полости. Вне мошонки яички не могут полноценно функционировать, так как для сперматогенеза необходима температура ниже температуры тела. Это приводит к необратимому нарушению сперматогенеза, которое сохраняется даже после хирургического опущения яичек в мошонку. Вероятность бесплодия значительно выше у мужчин с двусторонним крипторхизмом, чем с односторонним.
- Гормональные расстройства. Заболевания щитовидной железы (гипер- и гипотиреоз), заболевания надпочечников, низкий уровень тестостерона (мужской гипогонадизм) негативно влияют на сперматогенез. Самые тяжёлые нарушения сперматогенеза наблюдаются при дефиците основного гормона, стимулирующего сперматогенез — ФСГ (фолликулостимулирующий гормон), но такие состояния наблюдаются редко.
- Опухоли. Доброкачественные и злокачественные опухоли самого яичка и структур, регулирующих сперматогенез, например, гипофиза или гипоталамуса, часто сопровождаются тяжелыми нарушениями выработки сперматозоидов. Негативным образом на качестве спермы сказываются и методы, применяемые для лечения опухолей: химиотерапия, лучевая терапия, хирургическое вмешательство.
- Непроходимость семявыносящих путей. Семявыносящие пути, по которым движутся сперматозоиды, могут быть заблокированы на разном уровне: внутри яичка, в придатке яичка, семявыносящем протоке, на уровне предстательной железы или в уретре. Причины включают в себя повреждение во время операции (например, по поводу паховой грыжи), перенесённые инфекции, травмы или неправильное развитие в результате наследственных заболеваний.
- Хромосомные дефекты. Врожденные заболевания, например, синдром Клайнфелтера, при котором мужчины рождаются с двумя Х-хромосомами и одной Y-хромосомой (вместо одной Х и одной Y), приводят к неправильному развитию мужских репродуктивных органов. Другие генетические синдромы, связанные с бесплодием, включают муковисцидоз, синдром Кальмана и синдром Картагенера.
- Сексуальные проблемы. Они могут включать в себя проблемы с сохранением или поддержанием эрекции, достаточной для проведения полового акта (эректильная дисфункция), преждевременной эякуляцией, болезненным половым актом, анатомическими аномалиями (расположение наружного отверстия мочеиспускательного канала на нижней поверхности полового члена (гипоспадия), или психологические проблемы и проблемы межличностных отношений, препятствующие полноценной регулярной половой жизни.
- Приём лекарственных препаратов. Заместительная терапия тестостероном, длительное использование анаболических стероидов, лекарственные препараты для лечения рака (химиотерапия), противогрибковые препараты, препараты, используемые для лечения язвенной болезни, и некоторые другие лекарства могут снижать качество спермы.
- Перенесённые операции. Некоторые операции могут препятствовать попаданию сперматозоидов в эякулят. Это вазэктомия (пересечение семявыносящих протоков с целью контрацепции), операции по поводу паховой грыжи, операции на мошонке или яичках, операции на простате и большие операции на брюшной полости, проводимые при раке яичка и прямой кишки.
Причиной мужского бесплодия могут стать факторы внешней среды, такие как:
- Промышленные химикаты. Длительное воздействие бензола, толуола, ксилола, пестицидов, гербицидов, органических растворителей, малярных материалов и свинца негативно сказывается на качестве и количестве спермы.
- Тяжёлые металлы. Воздействие свинца или других тяжёлых металлов также может угнетать сперматогенез.
- Радиация или рентгеновское излучение. Воздействие радиации может значительно снизить количество сперматозоидов в сперме. Как правило, эффект обратимый, и через некоторое время параметры спермы восстанавливаются до нормальных значений. При высоких дозах облучения производство спермы может быть нарушено необратимо.
- Перегрев яичек. Повышение температуры мошонки негативно сказывается на сперматогенезе. Частое использование саун, бань может ухудшить качество спермы. Длительное пребывание в сидячем положении, тесное белье и одежда, работа с ноутбуком, лежащим на коленях, также может повысить температуру мошонки и негативно повлиять на производство спермы.
Образ жизни, вредные привычки и условия профессиональной деятельности также влияют на мужскую фертильность:
- Употребление наркотиков. Кокаин и марихуана обладают обратимым негативным эффектом на количественные и качественные параметры спермы.
- Чрезмерное употребление алкоголя. Злоупотребление алкоголем может снизить уровень тестостерона, вызвать эректильную дисфункцию и уменьшить производство спермы. Заболевания печени, вызванные чрезмерным употреблением алкоголя, также приводят к проблемам с фертильностью.
- Курение табака. У мужчин, которые курят, качество спермы существенно хуже, чем у некурящих мужчин. Пассивное курение тоже может влиять на мужскую фертильность.
- Эмоциональный стресс. Вырабатываемые во время стресса гормоны подавляют секрецию веществ, стимулирующих сперматогенез. Длительный и сильный стресс может приводить к существенным изменениям параметров спермы.
- Избыточный вес.Ожирение вносит дисбаланс в нормальный мужской гормональный статус, что приводит к снижению мужской фертильности.
- Профессиональная вредность. Мужчины некоторых профессий, например, водители или сварщики, имеют больший риск бесплодия по отношению к остальным мужчинам. [3]
У 30% мужчин с нарушением параметров спермы установить причину не удаётся, такую форму мужского бесплодия называют идиопатической (беспричинной).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Патогенез мужского бесплодия
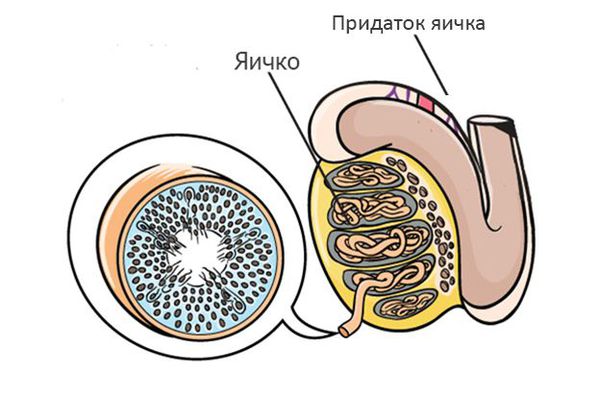
Процесс создания сперматозоидов (сперматогенез) происходит в яичке. 90-95% объёма яичек представлено специальными трубочками — семенными канальцами, в которых происходит процесс создания сперматозоидов — сперматогенез. Процесс создания одного сперматозоида занимает около 70 дней.
Процесс создания сперматозоидов стимулируется фолликулостимулирующим гормоном (ФСГ), который вырабатывается в участке головного мозга — гипофизе. При отсутствии ФСГ сперматогенез не протекает, и сперматозоиды не образуются.
Сперматогенез — процесс достаточно деликатный. Множество факторов могут нарушать его нормальное течение (повышение температуры мошонки, приём лекарственных препаратов, рентгеновское излучение) и привести к созданию сперматозоидов с неправильной структурой (морфологией), слабой подвижностью и дефектным генетическим материалом, не способных к оплодотворению.
После выхода из яичка сперматозоиды попадают в длинную извилистую трубку, которая называется придаток яичка. В результате прохождения придатка яичка, которое занимает около недели, сперматозоиды улучшают свою подвижность, а также происходит изменение молекул на поверхности сперматозоида, необходимое для взаимодействия с яйцеклеткой.
На фоне воспалительных процессов в придатке яичка процесс созревания сперматозоидов может нарушаться, и они не смогут оплодотворить яйцеклетку. В отдельных случаях, в результате воспалительного процесса или после операций на придатке формируется препятствие прохождению сперматозоидов, в результате чего они не попадают в сперму.
После прохождения придатка яичка сперматозоиды могут храниться в теле мужчины на протяжении нескольких недель, сохраняя способность к оплодотворению. Но если сперма хранится слишком долго, сперматозоиды начинают деградировать и погибать.
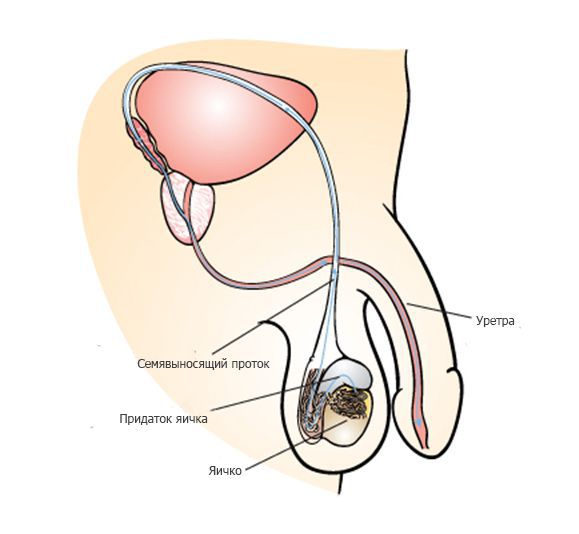
Разрушающаяся сперма может повредить новые сперматозоиды, не давая им возможности покинуть придаток яичка. Мужчинам рекомендуется эякулировать каждые два или три дня, чтобы поддерживать качество спермы в оптимальном состоянии.
Во время эякуляции около 250 миллионов сперматозоидов начинают движение через семявыносящий проток и мочеиспускательный канал (уретру) наружу. Движение сперматозоидов обеспечивается сокращением мышц семявыносящего протока и уретры, которые сопровождаются приятными оргастическими ощущениями. Как правило, выброс спермы происходит в несколько порций. Большинство сперматозоидов содержатся в первой порции, во второй и третьей содержится преимущественно секрет дополнительных мужских половых желез — предстательной железы и семенных пузырьков.
Секрет добавочных половых желез (простаты и семенных пузырьков) необходим для обеспечения жизнедеятельности сперматозоидов после эякуляции. При воспалительном или ином патологическом процессе в простате или семенных пузырьках состав их секрета может изменяться, что нарушает функционирование сперматозоидов и снижает вероятность зачатия.
После попадания во влагалище сперматозоиды должны в течение нескольких минут его покинуть и переместиться в шейку матки. Дело в том, что среда влагалища является кислой, что необходимо для защиты женского организма от попадания бактерий и вирусов. Однако кислая среда быстро разрушает сперматозоиды, если сперматозоид находится в ней больше двух минут, он погибает. По статистике, лишь одному из 100 сперматозоидов удается покинуть влагалище и переместиться в шейку матки.
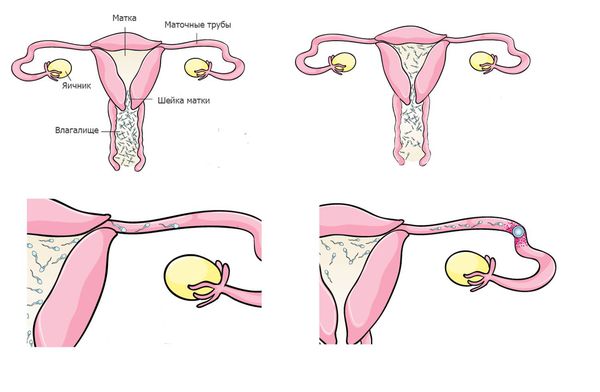
В связи с этим очень важно, чтобы сперматозоиды во время эякуляции попадали максимально близко к шейке матки, что невозможно при таких аномалиях, как гипоспадия (наружное отверстие уретры находится на нижней поверхности полового члена).
Шейка матки содержит специальную слизь, которая, с одной стороны, защищает сперматозоиды от агрессивной среды влагалища, с другой — может препятствовать их дальнейшему движению. Консистенция слизи зависит от гормонального статуса женщины, и большую часть времени она не проницаема даже для самых здоровых и подвижных сперматозоидов. За несколько дней до овуляции консистенция слизи меняется таким образом, что она становится способной пропустить сперматозоиды.
В отдельных случаях в слизи шейки матки могут содержаться антитела (белки, вырабатываемые иммунной системой для борьбы с чужеродными субстанциями, попавшими в организм) к сперматозоидам, которые не позволяют сперматозоидам пройти цервикальную слизь даже во время овуляции.
После прохождения шейки матки сперматозоид попадает в матку, и перед ним возникает дилемма — в какую маточную трубу двигаться дальше: правую или левую. Женщины имеют две маточные трубы (по одной с каждой стороны), но только в одну из них каждый месяц из яичника выходит яйцеклетка. В этой ситуации организм женщины приходит на помощь сперматозоиду. В период, близкий к овуляции, за счет гормональных воздействий мышцы матки на стороне овуляции начинают ритмично сокращаться, указывая сперматозоиду на правильное отверстие маточной трубы.
Следующий для сперматозоида этап — прохождение отверстия маточной трубы. Оно очень маленькое, диаметром лишь несколько головок сперматозоида, поэтому сперматозоиды, которые движутся хаотично, не смогут в него войти. Этот этап преодолевают только сперматозоиды с быстрым и прямолинейным движением.
Попав в маточную трубу, сперматозоиды оказываются в достаточно благоприятной среде, прикрепляются к стенкам трубы и ждут выхода яйцеклетки. В таком состоянии они могут находиться достаточно долго — около 48 часов.
Выход яйцелетки из яичника сопровождается повышением температуры в маточной трубе на 1-2 градуса, что служит сигналом для гиперактивации сперматозоидов. Они начинают интенсивные движения хвостом, открепляются от стенки и быстро движутся навстречу яйцеклетке. На этом этапе остаётся 6-8 сперматозоидов, и у них есть несколько часов, чтобы оплодотворить яйцеклетку, так как срок её жизни очень короток.
По сравнению со сперматозоидом, яйцеклетка — довольно большая клетка, самая крупная в человеческом теле. После выхода из яичника она окружена облаком клеток, называемых фолликулярными, через которые сперматозоиды должны проникнуть прежде, чем вступить в контакт с поверхностью яйцеклетки. Чтобы пройти через фолликулярные клетки, сперматозоиды должны использовать интенсивный стиль движения (гиперактивация), который они использовали, чтобы отделиться от стенок маточной трубы.
После прохождения фолликулярных клеток до яйцеклетки добирается 1–2 сперматозоида, которым необходимо попасть внутрь. Для этого у сперматозоида есть мешочек ферментов на самом верху головки, который лопается, как только сперматозоид вступает в контакт с внешней поверхностью яйцеклетки. Эти ферменты помогают растворить внешнюю мембрану яйцеклетки и в сочетании с мощными движениями хвоста помогают сперматозоиду проникнуть внутрь яйцеклетки. Как только сперматозоид попадает внутрь, мембрана яйцеклетки меняет свои химические свойства и становится полностью непроницаемой для остальных сперматозоидов. После слияния сперматозоида с яйцеклеткой образуется эмбрион, и начинается развитие беременности.
Если сперматозоид функционально незрелый и не содержит на своей поверхности необходимые сигнальные молекулы, он не сможет вступить в контакт с яйцеклеткой, и оплодотворение не произойдёт. Существует редкая аномалия — глобулозооспермия, когда сперматозоиды имеют не коническую, а круглую головку. Причиной этого является отсутствие мешочка с ферментами (акросомы), что также исключает проникновение сперматозоида внутрь яйцеклетки.
Классификация и стадии развития мужского бесплодия
- Первичное — женщине/женщинам ни разу не удавалось забеременеть от данного мужчины.
- Вторичное — ранее были беременности, но на настоящий момент после года регулярной половой жизни без контрацепции зачатие не происходит.
Диагностика мужского бесплодия
Диагностика мужского бесплодия включает в себя следующие обязательные методы:
- Осмотр и с сбор анамнеза (истории заболевания). Врач проводит осмотр и пальпацию (прощупывание) органов репродуктивной системы, что позволяет диагностировать такие состояния, как варикоцеле, крипторхизм, аномалии развития мужских половых органов. С помощью опроса выявляют наличие у пациента наследственных состояний, хронических заболеваний, перенесённых травм и операций, особенности сексуальной жизни, которые могут повлиять на вероятность зачатия.
- Анализ спермы (спермограмма). Сперму для исследования мужчина сдаёт посредством мастурбации. Исследование требует от мужчины определенных ограничений — исключить тяжёлые физические нагрузки, употребление алкоголя, а также половое воздержание на протяжении 3-4 дней до исследования.
После сдачи образца сперма исследуется в лаборатории, оценивается общее количество сперматозоидов, количество сперматозоидов с неправильной формой (морфологией), а также скорость и характер движения сперматозоидов. Анализ спермы достаточно сложен, выполняется вручную и зависит от квалификации выполняющего его специалиста. Рекомендуется выполнять анализ спермы в специализированных лабораториях, расположенных при центрах лечения бесплодия.
Если анализ спермы не выявляет отклонений от нормы, то перед дальнейшим углубленным обследованием мужчины следует провести тщательное обследование женщины для исключения у неё факторов, препятствующих наступлению беременности.
При выявлении отклонений от нормы дальнейший план обследования составляется индивидуально в зависимости от результатов предыдущих исследований и может включать в себя следующие методы:
- Ультразвуковое исследование мошонки. Этот тест позволяет выявить варикоцеле, изменения структуры придатка и яичка, указывающие на наличие воспалительного процесса или нарушение проходимости семявыносящих путей.
- Допплерография сосудов мошонки — метод оценки кровотока по сосудам яичка, наиболее точный метод диагностики варикоцеле.
- Трансректальное ультразвуковое исследование — позволяет оценить структуру предстательной железы, что важно при диагностике инфекций добавочных мужских желез и обструкции семявыносящих путей.
- Мазки из уретры на урогенитальную инфекцию. Некоторые урогенитальные инфекции, например, хламидии, могут протекать скрыто, но при этом оказывать негативное влияние на параметры спермы.
- Бактериологическое исследование спермы. Исследование позволяет выявить наличие в сперме бактериальной инфекции. Обязательный метод исследования при подозрении на инфекцию добавочных мужских половых желез.
- Определение уровня гормонов крови. Используется при низком количестве сперматозоидов. Оценивают гормоны, влияющие на сперматогенез: фолликулостимулирующий гормон, лютеинизирующий гормон, тестостерон, эстрадиол. По особым показаниям определяют гормоны щитовидной железы и надпочечников.
- Генетические тесты. Обязательное исследование при отсутствии сперматозоидов в сперме или их крайне низкой концентрации. Исследование может включать анализ на делеции в Y-хромосоме (отсутствие определённых участков в Y-хромосоме), оценку кариотипа (количества хромосом), оценку мутаций в гене, ответственном за муковисцидоз (CFTR).
- Биохимическое исследование спермы. Позволяет оценить концентрацию в сперме веществ, секретируемых той или иной железой. Для придатка яичка это альфа-гликозидаза, для семенных пузырьков — фруктоза, для простаты — цинк и лимонная кислота. Отсутствие одного или нескольких этих веществ позволяет подтвердить диагноз обструкции семявыносящих путей и заподозрить её уровень.
- Биопсия яичек. Используется для оценки сохранности сперматогенеза в яичке при отсутствии сперматозоидов в сперме. В случае получения сперматозоидов в результате биопсии они должны быть подвергнуты криоконсервации, чтобы избежать повторных операций. Методики биопсии рассмотрены ниже.
- Оценка ДНК-фрагментации сперматозоидов. Метод позволяет оценить количество сперматозоидов, содержащих повреждённый генетический материал (ДНК с разрывами). Использование данного метода показано при потере беременности (выкидыш, замершая беременность) на ранних сроках, а также при отсутствии зачатия на фоне нормальных показателей спермограммы.
- HBA-тест. Тест позволяет оценить функциональную зрелость сперматозоидов по возможности связываться с гиалуроновой кислотой. Гиалуроновая кислота имитирует поверхность яйцеклетки, если сперматозоид не связывается с гиалуроновой кислотой, то он не сможет взаимодействовать с яйцеклеткой.
Лечение мужского бесплодия
Тактика лечения мужского бесплодия зависит от причины, его вызвавшей.
Хирургическое лечение
- Варикоцеле — устранение этой причины мужского бесплодия возможно только посредством оперативного лечения. Наилучшие результаты в отношении частоты наступления беременности и уровня послеоперационных осложнений показывает микрохирургическая субингвинальная варикоцелэктомия. [4]
- Обструкция семявыносящих путей — в ряде случаев нарушенную проходимость семявыносящих путей можно восстановить хирургическим путем. Наилучшие результаты имеют операции: вазовазоаностомоз (соединяют между собой концы пересечённого семявыносящего протока).
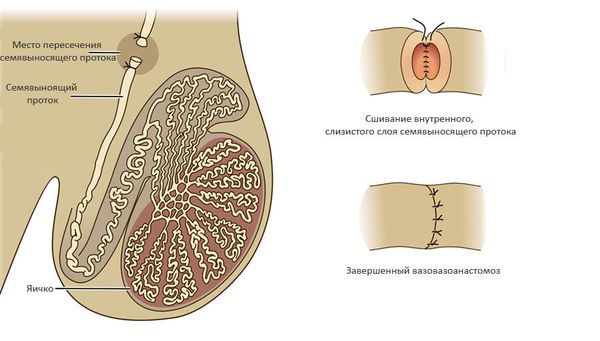
При обструкции на уровне придатка яичка используют вазоэпидидимоанастомоз (соединение семявыносящего протока с протоком придатка яичка). Эффективность данного подхода составляет 60-87% и во многом зависит от опыта хирурга и времени, прошедшего с момента формирования обструкции. [5]
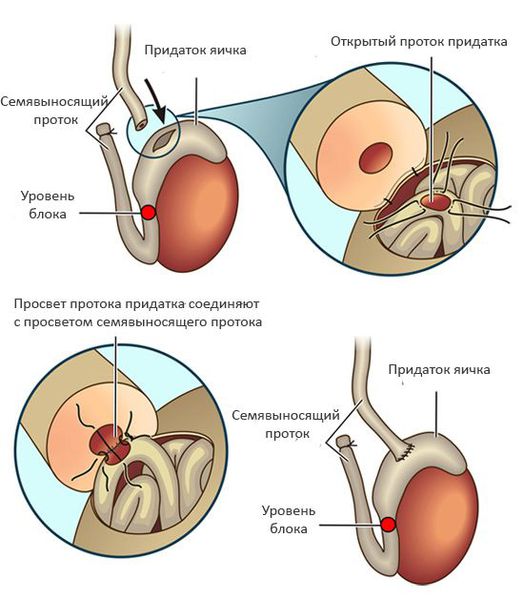
- Биопсия яичка — хирургическое извлечение сперматозоидов из яичка и придатка. Данный подход преимущественно используется при обструктивной и необструктивной азооспермии для получения сперматозоидов с целью их последующего использования в процедуре ЭКО/ИКСИ. Применяют следующие методы биопсии яичка:
Тонкоигольная биопсия яичка (TESA)
Через кожу в ткань яичка проводят тонкую иглу и выполняют аспирацию (всасывание) тестикулярной ткани, из которой в последующем извлекают сперматозоиды. Преимущество данной методики — в малой травматичности для пациента. Недостаток — низкая вероятность обнаружения сперматозоидов при необструктивной азооспермии (20-30%), что делает данную методику оправданной только при доказанной обструктивной азооспермии, когда вероятность наличия сперматозоидов приближается к 100%. [6]
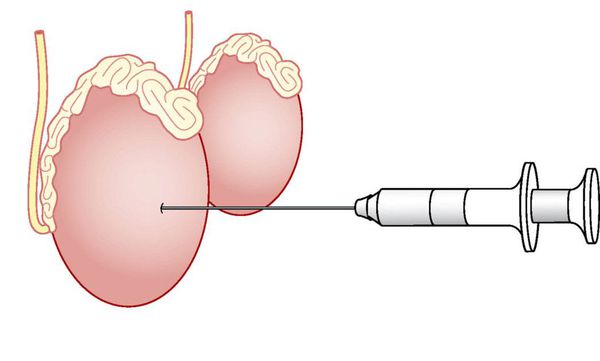
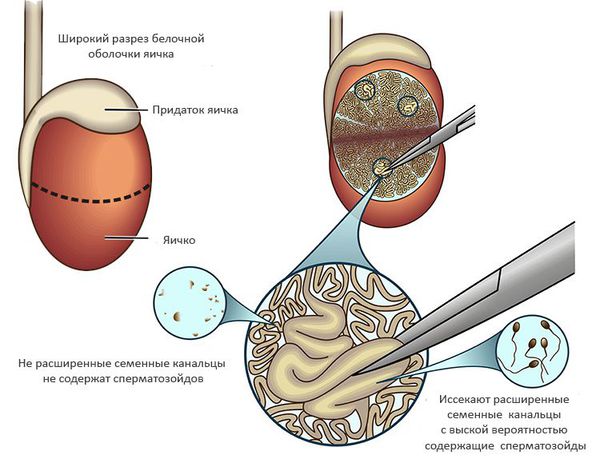
Открытая биопсия яичка (TESE)
Производится небольшой разрез кожи мошонки — 1,5-2 см, выделяется яичко, рассекается его оболочка на небольшом протяжении. Из полученного отверстия забирается небольшой фрагмент ткани, разрезы зашивают, а полученный материал исследуют на наличие сперматозоидов. Средняя вероятность обнаружения сперматозоидов при необструктивной азооспермии для TESE составляет 40-50%. [6]
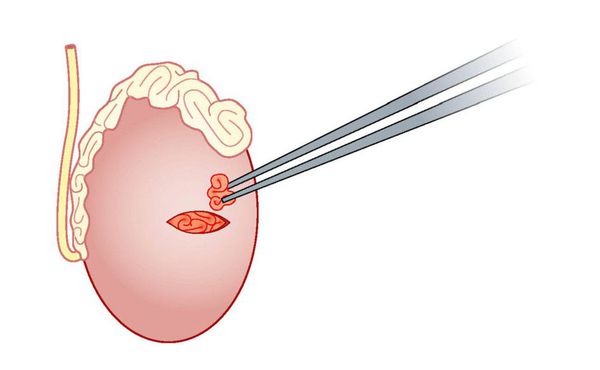
Микрохирургическая биопсия яичек (microTESE)
Методика отличается от TESE использованием операционного микроскопа с 15-20-кратным увеличением, что требует большего разреза на яичке, но позволят детально исследовать его ткань для обнаружения и извлечения расширенных семенных канальцев, которые наиболее вероятно содержат сперматозоиды. Представленный подход значительно повышает шансы на обнаружение сперматозоидов по сравнению с методиками случайной биопсии (TESA, TESE). Средняя вероятность получения сперматозоидов при необcтруктивной азооспермии для microTESE составляет 60-70%. [4]
Лекарственная терапия имеет несколько направлений:
- Антибактериальные препараты применяются у пациентов с инфекцией добавочных мужских половых желез.
- Препараты для коррекции сексуальной дисфункции используются при наличии у пациента эректильный дисфункции или преждевременной эякуляции.
- Гормональная терапия применяется, если причиной бесплодия являются нарушения уровня половых гормонов: низкий уровень ФСГ, тестостерона или высокий уровень пролактина.
- Антиоксидантная терапия используется в том числе при идиопатическом мужском бесплодии, так как оксидативый — наиболее частый фактор, приводящий к нарушению качества спермы.
Коррекция образа жизни — основной подход в коррекции идиопатического мужского бесплодия и важное дополнение в лечении установленной причины нарушения фертильности. Пациент получает индивидуальные рекомендации, исходя из особенностей его жизни:
- нормализация режима труда и отдыха (8 часов сна), избегать стрессовых ситуаций;
- увеличить количество в рационе продуктов, содержащих полиненасыщенные жирные кислоты (морская рыба, морепродукты);
- минимизировать потребление жареной пищи;
- потребление кофеина не более 100 мг/сутки (1 чашка кофе); [7]
- исключить потребление колы;
- минимизировать потребление алкоголя, [8] не более 5 единиц (1 единица — 10 грамм чистого спирта) в неделю;
- исключить курение/снизить количество сигарет, потребляемых в сутки; [9]
- повысить физическую активность (пробежки, умеренные физические нагрузки);
- исключить факторы, нагревающие мошонку (горячие ванны, сауны, бани, работа с ноутбуком, лежащим на коленях, не носить облегающее нижнее белье);
- регулярная половая жизнь — через 1-2 дня (3 раза в неделю), не использовать лубриканты (смазки), содержащие спермициды.
Вспомогательные репродуктивные технологии (ВРТ)
Применение данных методик показано, если наступление беременности без применения ВРТ невозможно (азооспермия, нарушения эякуляции), или бесплодие не поддаётся лечению на протяжении 12 месяцев с момента установления диагноза. Вспомогательные репродуктивные методы включают в себя следующие методики:
- Искусственная инсеминация спермой мужа (ИИСМ) — применяется при нарушении эякуляции (задержка эякуляции), нарушении проникновения сперматозоидов через цервикальную слизь и как первый этап вспомогательных репродуктивных технологий, предшествующий проведению ЭКО. Во время данной процедуры сперму мужа посредством катетера вводят непосредственно в матку женщины в период овуляции.
- Экстракорпоральное оплодотворение (ЭКО) — процедура, во время которой взаимодействие яйцеклетки и сперматозоида осуществляется не в организме женщины, а в специальном сосуде. При этом, если для мужчины это требует лишь сдачи спермы, процедура подготовки женщины к ЭКО значительно сложнее — проводится гормональная стимуляция, в результате которой в яичнике созревают несколько фолликулов, содержащих яйцеклетки. Для получения яйцеклеток фолликулы пунктируют иглой под ультразвуковым наведением. Взаимодействие сперматозоидов и яйцеклеток может привести к образованию эмбрионов. Эмбрионы некоторое время выдерживают в специальных условиях, отбирают 1-2 лучших и переносят в матку женщины. Оставшиеся эмбрионы можно подвергнуть криоконсервации и повторно перенести в матку при безуспешности первой процедуры. Беременность в результате одной процедуры ЭКО развивается примерно у 30% женщин. [10]
- Интрацитоплазматическая инъекция сперматозоидов (ИКСИ) — во время данной процедуры отбирают один сперматозоид и посредством иглы переносят его внутрь яйцеклетки. В остальном процедура аналогична ЭКО. Основные показания к использованию данного метода — низкое качество спермы (малое количество, низкая подвижность и большое количество сперматозоидов с ненормальной морфологией. Эффективность ИКСИ выше ЭКО — частота развития беременности 45%, но безопасность этого метода для потомства вызывает вопросы и окончательно не определена. [10]
Прогноз. Профилактика
Прогноз в отношении мужского бесплодия преимущественно благоприятный. Использование современных методов лечения, в том числе вспомогательных репродуктивных технологий, в большинстве случаев позволяет преодолеть мужской фактор и добиться наступления беременности. Неблагоприятный прогноз для мужчины в отношении возможности иметь детей, как правило, связан с полным отсутствием сперматозоидов не только в эякуляте, но и в яичке (по результатам биопсии или при наличии генетических факторов, исключающих сохранность сперматогенеза).
Далеко не все формы мужского бесплодия можно предотвратить посредством профилактики. Но соблюдение этих простых рекомендаций позволяет значительно снизить вероятность возникновения данного состояния:
Источник https://www.medzhencentre.ru/besplodie/mujskoe/svinka/
Источник https://clinica-urology.ru/stati-i-publikatsii/vse-vozmozhnye-prichiny-muzhskogo-besplodiya-infektsii-travmy-stress-i-drugie-faktory/
Источник https://probolezny.ru/muzhskoe-besplodie/