Сепсис
Сепсис – инфекционный процесс, характеризующийся наличием гнойного воспалительного очага в области «входных ворот», последующими заражением крови и генерализацией инфекции. Из первичного очага происходит попадание бактерий в кровяное русло (бактеремия), а через него — в различные органы и ткани (микробная эмболия). В ответ на инфекционный процесс развивается системная воспалительная реакция, идут лимфопролиферативные процессы (происходит увеличение селезенки и лимфатических узлов) и формируется полиорганная недостаточность (нарушение функций многих или даже всех органов).

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы
Жалобы при заражении крови складываются из симптомов общей интоксикации организма и проявлений болезни, обусловленных локализацией вторичных очагов инфекции. Интоксикация проявляется тяжелой лихорадкой с ознобом, выраженной слабостью и общим плохим самочувствием, полным отсутствием аппетита, бледностью кожи, потливостью, частым сердцебиением, снижением артериального давления и выраженной одышкой в покое. Характерно поражение всех органов с развитием полиорганной недостаточности: сердца, легких, почек, надпочечников, печени и мозга.
Под тяжелым сепсисом понимают сочетание сепсиса с органной дисфункцией, т.е. поражением органов, которое сопровождается выраженной гипотензией (падением артериального давления). Основные предъявляемые жалобы при этом неспецифичны и зависят от степени вовлечения различных органов. Отмечаются повышение температуры тела, озноб, потливость, общее недомогание, кашель, одышка, аритмия, боли в животе, кровоточивость десен, носовые кровотечения, тошнота и рвота (при развитии гастроэнтерита), уменьшение выделения мочи (при тяжелом сепсисе).
Формы
По клиническому течению сепсис классифицируют на молниеносный (1-2 суток), острый (5-10 суток без ремиссии), подострый (2-12 недель), хронический (более 3-х месяцев).
По наличию или отсутствию первичного очага: криптогенный или первичный (первичный очаг и входные ворота инфекции не найдены) и вторичный, когда определен первичный очаг или входные ворота инфекции.
По особенностям клинической картины различают септицемию (сепсис без метастазов) и септикопиемия – сепсис с гнойными метастазами.
В зависимости от возбудителя инфекции, выделяют аэробный, анаэробный, вирусный, грибковый и смешанный сепсис.
Причины
Возбудителями сепсиса, как правило, являются стрептококки и стафилококки, реже – кишечная палочка и пневмококк, неферментирующие грамотрицательные бактерии (Pseudomonas aeruginosa и Acinetobacter spp.), а также Klebsiella pneumoniae и продуценты бета-лактамаз расширенного спектра, Enterobacter cloacae, грибы рода Candida. Обычно в организме существует первичный очаг хронической инфекции. Это может быть и нагноившаяся рана, и больной зуб, и хронический простатит, а также постоперационные осложнения (хирургический сепсис) и другие очаги. У 30% пациентов с бактериемией и полиорганной недостаточностью источник инфекции определить не удается.
Методы диагностики
Диагностика сепсиса основана на жалобах, данных анамнеза, клинического осмотра, обязательного применения лабораторных и инструментальных методов обследования. Диагностика направлена на определение клинической формы заболевания, выявления этиологического фактора, тяжести состояния и возникающих осложнений.
Диагноз сепсиса ставят на основании сочетания ряда признаков: температура тела выше 38,5 °С или ниже 36 °С; количество лейкоцитов (белых клеток крови) более 12. 000 в мм³ или менее 3.500 в мм³; установлен гнойный очаг; получен положительный посев крови на патогенные микроорганизмы.
Дополнительно должен присутствовать как минимум один из следующих факторов:
- артериальная гипотония (систолическое артериальное давление ниже 80 мм рт. ст.) в течение более 2 часов;
- необходимость применения инотропных препаратов для поддержания среднего артериального давления выше 85 мм рт. ст.;
- общее периферическое сосудистое сопротивление ниже нормы;
- метаболический ацидоз (снижение уровня бикарбоната (HCO3−), обычно сопровождающееся компенсаторным понижением парциального давления углекислого газа).
Одним из ранних признаков сепсиса может быть гипергликемия (повышение уровня сахара крови) выше 7,7 ммоль/л при условии отсутствия в анамнезе сахарного диабета.
Из данных анамнеза можно выяснить наличие в прошлом операционных вмешательств, различных воспалительных процессов – кариес, цистит (воспаление мочевого пузыря), простатит (воспаление простаты), фурункулы, абсцессы (ограниченное капсулой скопление гноя в тканях), ангина, гнойный отит, синуситы (воспаление околоносовых пазух), пневмонии и другие болезни; аборт.
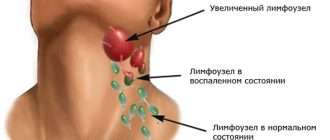
При объективном осмотре: тахикардия (учащенное сердцебиение), снижение артериального давления, одышка, мраморность кожи. Выявляются кровоизлияния в слизистые и под кожу – геморрагическая сыпь (у трети пациентов), кровоизлияния в конъюнктиву, желтушность склер и кожных покровов, увеличение лимфоузлов, увеличение селезенки и печени.
Биохимическими маркерами сепсиса являются прокальцитонин, пресепсин и С-реактивный белок (повышение уровня более 24 мг/л). Повышение уровня прокальцитонина выше 2 нг/мл является подтверждением наличия сепсиса, а содержание более 10 нг/мл свидетельствует о тяжелом бактериальном сепсисе, септическом шоке и высоком риске летального исхода.
В биохимическом анализе крови отмечаются гипербилирубинемия (повышение уровня билирубина), увеличение содержания креатинина и мочевины (продуктов распада белков). Концентрация С-реактивного белка повышается более, чем в 2 раза (пик 12-24 часа). Определяется увеличение содержания интерлейкинов (веществ, ответственных за воспалительные реакции): IL6, IL10.
Одним из перспективных тестов в диагностике сепсиса является определение в крови LPS-связывающего белка (белок, связывающий липополисахариды (компоненты клеточной стенки) бактерий), концентрация которого при сепсисе повышается в 10 раз. Для определения бактериальных эндотоксинов в крови (липополисахаридов) применяется LAL–тест.
В клиническом анализе крови отмечается лейкоцитоз (повышенное содержание лейкоцитов) со сдвигом лейкоцитартной формулы влево, ускорение скорости оседания эритроцитов (СОЭ), признаки гипохромной анемии (снижение гемоглобина и эритроцитов, цветового показателя), тромбоцитопения (снижение уровня тромбоцитов).
Проводится микробиологическое исследование — посев на среды содержимого гнойного очага с целью идентификации микроорганизмов и проведения теста на антибиотикочувствительность. Исследование нужно проводить до начала антибиотикотерапии.
Инструментальная диагностика применяется в случаях необходимости для выявления первичного очага инфекции при наличии осложнений различных органов и систем (ультразвуковое исследование, рентгенография, компьютерная томография).
Основные используемые лабораторные исследования:
- Клинический анализ крови (лейкоцитарная формула, СОЭ).
- Биохимический анализ крови (включая С-реактивный белок).
- Прокальцитонин.
- Коагулограмма (определение свертываемости крови).
- Кислотно-основное равновесие (КОС), включая лактат.
- Общий анализ мочи с микроскопией осадка.
- Анализ крови на стерильность, посев на наличие возбудителей (синегнойная палочка, золотистый стафилококк, пневмококк, патогенные штаммы кишечной палочки, протейная инфекция, клебсиеллы, грибы).
Дополнительные используемые лабораторные исследования:
- Интерлейкин 6 (ИЛ-6, маркер воспаления).
- Фактор некроза опухоли-альфа (ФНО-альфа, маркер воспаления).
- LPS-связывающий белок (компонент острой фазы воспаления).
- Определение содержания CD14 (маркер воспаления).
- LAL-тест (метод определения содержания эндотоксинов).
- Пресепсин (ранний маркер развития сепсиса).
Основные используемые инструментальные исследования:
- ЭКГ.
- УЗИ брюшной полости и почек.
- Рентгенография грудной клетки.
- КТ, МРТ органов брюшной полости, грудной клетки и других органов по показаниям.
Лечение
Лечение сепсиса включает в себя интенсивную дезинтоксикационную (инфузионную) терапию, массивную антибиотикотерапию ударными дозами и противогрибковую терапию. В некоторых случаях требуется переливание компонентов крови. Такое лечение должно проводиться только в условиях реанимации.
Сепсис — крайне грозное состояние, и прогноз при любом виде и форме сепсиса всегда серьезен. Главное — своевременно поставить диагноз и начать лечение как можно раньше, это повышает вероятность благополучного исхода. Сложность в диагностике и своевременном лечении сепсиса состоит в наличии большого количества стертых форм, когда клиническая картина скрыта.
Осложнения
Грозные осложнения — развитие полиорганной недостаточности (нарушение функции печени, почек, легких), развитие ДВС-синдрома (нарушение свертываемости крови вследствие повышенного тромбообразования), менингит (воспаление спинного мозга), сердечная недостаточность.
Профилактика
Профилактика сепсиса заключается в необходимости своевременного и адекватного, лечения очагов инфекции, в частности, своевременное и адекватное назначение антибиотиков.
Какие вопросы следует задать врачу
Какие обследования необходимы для подтверждения диагноза?
Можно ли вылечиться от сепсиса?
Советы пациенту
При подозрении на сепсис необходимо незамедлительно обратиться к врачу, так как лечение проводится в условиях отделения интенсивной терапии
Кессонная болезнь ( Декомпрессионная болезнь )
Кессонная болезнь – это комплекс симптомов, формирующийся при образовании газовых пузырьков в сосудах и тканях на фоне быстрого снижения атмосферного давления. Патология может быть острой либо хронической. Проявляется болями в суставах, мышцах, синдромом Меньера, диспепсией, признаками поражения ЦНС, острой легочной и сердечно-сосудистой недостаточностью. При постановке диагноза используются анамнестические данные и результаты объективного осмотра, для оценки состояния различных органов применяется рентгенография, УЗИ, МРТ, КТ. Лечение – рекомпрессия с последующей медленной декомпрессией, симптоматическая лекарственная терапия.
МКБ-10
Общие сведения
Кессонная болезнь (декомпрессионная болезнь, ДКБ) – комплекс изменений, развивающихся при переходе от высокого атмосферного давления к нормальному, реже – от нормального к пониженному. Свое название патология получила от слова «кессон», обозначающего камеру, созданную в 40-х годах XIX века и предназначенную для проведения работ под водой либо в условиях водонасыщенных грунтов. ДКБ считается профессиональным заболеванием подводников и специалистов, работающих в условиях кессонных камер, в отдельных случаях диагностируется у летчиков. В последние годы из-за широкого распространения дайвинга выявляется у других групп населения. Согласно статистическим данным, частота заболевания составляет 2-4 случая на 10 000 погружений.

Причины
Непосредственной причиной кессонной болезни является быстрое снижение атмосферного давления при изменении глубины погружения в воду, реже – при подъеме самолета на значительную высоту. Чем быстрее изменяется атмосферное давление – тем больше риск возникновения данной патологии. Факторами, увеличивающими вероятность развития заболевания, считаются:
- Старение организма. По мере старения состояние всех органов ухудшается. Это становится причиной снижения компенсаторных возможностей легких и сердца в период изменения давления.
- Переохлаждение. Сопровождается замедлением кровотока в периферических сосудах. Кровь из отдаленных участков тела медленнее поступает в легочные сосуды, газ в меньшей степени выделяется из крови физиологическим путем.
- Обезвоживание. Вязкость крови при данном состоянии увеличивается, что провоцирует замедление кровообращения. При изменении внешнего давления на периферии возникает стаз, который усугубляется формированием пузырьков, блокирующих просвет сосудов.
- Физическая нагрузка. Потенцирует нарушение равномерности кровотока, вследствие чего создаются условия для интенсивного растворения газов в крови с последующим появлением «тихих» пузырьков. Характерной особенностью является отложение микропузырьков в суставах и повышение вероятности возникновения патологии при следующих погружениях.
- Липидемия, излишний вес. Жиры обладают повышенной гидрофобностью, поэтому при их высоком содержании более активно образуются пузырьки. Клетки жировой ткани интенсивно растворяют инертные газы, входящие в состав дыхательных смесей.
- Гиперкапния. Развивается при низком качестве дыхательной смеси или попытках ее «сэкономить», задерживая дыхание. Увеличение количества CO2 провоцирует сдвиг кислотно-основного состояния в кислую сторону. Из-за этого в крови растворяется больше инертных газов.
- Алкогольное опьянение. При приеме алкоголя возникает обезвоживание. Кроме того, молекулы спирта вызывают соединение мелких пузырьков в более крупные и становятся центрами, вокруг которых образуются большие пузыри, закупоривающие кровеносные сосуды.
Патогенез
При повышенном давлении газы дыхательной смеси вследствие диффузии в значительных количествах растворяются в крови капилляров легочной ткани. Когда давление снижается, наблюдается противоположное явление – газы «выходят» из жидкости, формируя пузырьки. Чем быстрее меняется давление, тем интенсивнее становится процесс обратной диффузии. При быстром подъеме кровь пациента «закипает», выделяющиеся газы образуют множество крупных пузырьков, которые могут блокировать сосуды разного калибра и повреждать различные органы.
Крупные пузырьки соединяются с мелкими, к образовавшимся пузырям «прилипают» тромбоциты, формируются тромбы, прикрепляющиеся к стенкам мелких сосудов и перекрывающие их просвет. Часть тромбов отрывается с фрагментами сосудистой стенки, мигрирует по кровеносному руслу и блокирует другие сосуды. При скоплении большого количества таких образований развивается газовая эмболия. При значительном повреждении стенок целостность артериол нарушается, возникают кровоизлияния.
Появление пузырей и образование их комплексов с тромбоцитами запускает каскад биохимических реакций, вследствие которых в кровь выбрасываются различные медиаторы, возникает внутрисосудистое свертывание. Пузырьки также образуются вне сосудистого русла, в суставных полостях и мягкотканных структурах. Они увеличиваются в объеме и сдавливают нервные окончания, провоцируя боли. Давление на мягкотканные образования становится причиной их повреждения с формированием очагов некроза в мышцах, сухожилиях и внутренних органах.
Классификация
Из-за возможности поражения различных органов, существенных различий в тяжести и прогнозе самой рациональной с практической точки зрения считается систематизация типов кессонной болезни на основании преобладающих проявлений. Клиническая классификация М. И. Якобсона представляет собой развернутый вариант выделения степеней заболевания с учетом симптоматики. Различают четыре формы патологии:
- Легкая. Превалируют артралгии, миалгии, невралгии, обусловленные сдавлением нервных окончаний газовыми пузырьками. У ряда больных выявляется ливедо, зуд, сальность кожи, вызванные закупоркой мелких поверхностных вен, протоков сальных и потовых желез.
- Средней тяжести. Преобладают расстройства со стороны вестибулярного аппарата, глаз и ЖКТ, возникающие вследствие эмболии капилляров и артериол лабиринта, скопления газовых пузырей в сосудах брыжейки и кишечнике, преходящего спазма ретинальных артерий.
- Тяжелая. Проявляется быстро нарастающими симптомами поражения спинного мозга, как правило, на уровне среднегрудных сегментов, что обусловлено склонностью миелина к поглощению азота и слабой васкуляризацией среднегрудного отдела, из-за чего активно формирующиеся пузырьки не мигрируют с кровью, а сдавливают нервную ткань. Признаки вовлечения головного мозга выявляются гораздо реже. Возможны расстройства сердечной и дыхательной деятельности.
- Летальная. Возникает при тотальном прекращении кровообращения в легких или продолговатом мозге, развитии острой сердечной недостаточности. Провоцируется образованием большого количества крупных пузырьков, одновременно блокирующих множество сосудов.
Для оценки угрозы жизни больного и определения оптимальной тактики лечения в травматологии и ортопедии также применяют упрощенную классификацию, включающую два типа острой ДКБ. Первый тип характеризуется поражением периферических структур (кожи, мышечно-суставной системы). Второй сопровождается изменениями со стороны нервной, дыхательной, сердечно-сосудистой, пищеварительной систем, при отсутствии лечения возможен смертельный исход. Кроме того, различают хронический вариант кессонной болезни, который может развиваться при наличии острой патологии в анамнезе или без предшествующих острых явлений; диагностируется у людей, продолжительное время трудившихся в условиях кессонов.
Симптомы кессонной болезни
В случае тяжелого поражения проявления могут возникать уже в первые минуты после всплытия, однако чаще клиническая картина декомпрессионной болезни формируется постепенно. У половины больных симптоматика выявляется в течение часа. Через 6 часов признаки патологии обнаруживается у 90% пациентов. Редко наблюдается отсроченное появление симптомов (на протяжении 1-2 суток). При легкой форме отмечаются боли в суставах, костных структурах, мышечной ткани, области спины. Болевой синдром обычно ярче выражен в области плечевых и локтевых суставов. Пациенты описывают ощущения как «сверлящие», «глубокие», усиливающиеся при движениях. Часто отмечается сыпь, зуд кожи, повышенная сальность, мраморность окраски кожных покровов. Возможно увеличение лимфоузлов.
При кессонной болезни средней тяжести наблюдается синдром Меньера, обусловленный поражением органа равновесия и включающий в себя головокружения, головную боль, бледность, потливость, тошноту, рвоту. Нарушения деятельности ЖКТ проявляются болями, рвотой и диареей. Спазм сосудов сетчатки сопровождается возникновением фотоморфопсий, «мушек» и «тумана» перед глазами. Тяжелая форма характеризуется нижней спастической параплегией, тазовыми расстройствами, нарушением чувствительности в нижней половине тела по проводниковому типу. Иногда наблюдаются гемипарезы или гемиплегии, головные боли, нарушения речи, психотические расстройства, имеющие преходящий характер.
Сердечно-сосудистые и дыхательные симптомы обнаруживаются при тяжелой форме и достигают наибольшей выраженности при летальном варианте заболевания. Определяется слабость, бледность, одышка, интенсивная боль в груди, кашель, падение АД. При прогрессировании симптоматики развивается отек легких, дыхание становится частым, поверхностным, пульс замедляется, кожные покровы приобретают синюшный или бледно-серый оттенок. Возможны инфаркты легких и миокарда. Летальная форма сопровождается острой сердечной недостаточностью, асфиксией вследствие блокады легочного кровообращения либо нарушения регуляции дыхания продолговатым мозгом.
Наиболее распространенным проявлением хронической декомпрессионной болезни является деформирующий артроз, обусловленный повторяющимся воздействием мелких пузырьков на костно-суставные структуры. Мнения ученых относительно миодегенерации сердца, раннего атеросклероза и частых заболеваний среднего уха у людей, занятых работами кессонным способом, расходятся. Одни специалисты считают перечисленные патологии следствием повторяющейся субклинической ДКБ, другие – результатом воздействия иных факторов, возникающих при пребывании на большой глубине.
Осложнения
Тип и тяжесть осложнений определяются формой заболевания, своевременностью и адекватностью терапевтических мероприятий. Наиболее распространенными последствиями острой декомпрессионной болезни считаются хронический синдром Меньера и аэропатический миелоз. Другими возможными осложнениями являются пневмония, миокардит, эндокардит, кардиодистрофия, кардиосклероз, парезы, параличи, нарушения чувствительности, асептический остеонекроз.
Диагностика
Острая форма кессонной болезни диагностируется на основании жалоб пациента, анамнестических данных и результатов внешнего осмотра. На рентгенограммах могут обнаруживаться пузырьки газа в суставах, мышечной ткани, фасциях, сухожильных влагалищах. Для определения состояния ЦНС назначают томографические исследования спинного и головного мозга. Подтверждением диагноза является улучшение состояния больного при проведении рекомпрессии. Программа обследования при развитии осложнений определяется характером предполагаемой патологии, может включать ЭКГ, эхокардиографию, рентгенографию, УЗИ, МРТ и КТ различных органов.
Лечение кессонной болезни
Терапию заболевания в зависимости от формы, выраженности симптомов осложнений проводят реаниматологи, врачи-травматологи, профпатологи и другие специалисты. При нерезко выраженных кожных, мышечных и суставных проявлениях допустимо наблюдение в динамике. В остальных случаях показана срочная рекомпрессия в условиях барокамеры. Вначале давление увеличивают до показателей, соответствующих глубине погружения больного. При тяжелом состоянии пострадавшего применяют давление выше исходного. Минимальная продолжительность рекомпрессии составляет 30 минут, при сохранении симптомов процедуру продолжают до нормализации состояния пациента. Затем проводят медленную декомпрессию, снижая давление на 0,1 атмосферу через каждые 10 минут. После снижения давления до 2 атмосфер используют вдыхание кислорода для ускорения процесса выведения азота. При появлении признаков ДКБ после нормализации давления выполняют повторную рекомпрессию.
По показаниям назначают симптоматическую терапию. Осуществляют инфузии раствора глюкозы, плазмы, солевых растворов. Применяют фармпрепараты для нормализации и стимуляции деятельности сердечно-сосудистой системы. При необходимости в план лечения включают сосудорасширяющие средства. При интенсивном болевом синдроме используют ненаркотические анальгетики. Наркотические фармрепараты не показаны из-за возможного угнетающего действия на дыхательный центр. При миалгиях и артралгиях рекомендуют местные согревающие и обезболивающие препараты. После выхода из барокамеры проводят физиопроцедуры: соллюкс, диатермию, лечебные ванны.
Прогноз и профилактика
Исход ДКБ определяется тяжестью поражения и временем начала рекомпрессии. У 80% пациентов отмечается полное выздоровление. Летальные исходы наблюдаются достаточно редко, обычно при экстренном подъеме или отсутствии специализированной помощи. Профилактика кессонной болезни включает использование качественного оборудования для дайвинга и профессиональных работ на глубине, строгое соблюдение правил подъема с учетом данных специально разработанных таблиц, регулярные медицинские осмотры, исключение факторов, увеличивающих риск ДКБ. Превентивные меры также предполагают установление достаточного временного интервала между первым и последующими погружениями или полетами на воздушном транспорте, ограничение времени пребывания в условиях повышенного давления для водолазов и работников кессонов.
Густая кровь: что значит, причины и симптомы
Кровь – основная биологическая жидкость, которая выполняет ряд важных функций в организме. Она транспортирует питательные вещества и кислород во внутренние органы, а также обеспечивает иммунитет. От состава, консистенции и вязкости зависит здоровье. Практически каждый человек сталкивался с понятием «густая кровь» . При этом далеко не все знают, что такое нарушение способно стать причиной развития ряда тяжелых заболеваний. Рассмотрим подробно причины возникновения и первые признаки нарушения.

Понятие «густая кровь»
Состояние сгущения крови имеет медицинский термин — гиперкоагуляционный синдром. Это считается нарушением. Чтобы разобраться, что собой представляет увеличенная вязкость крови, необходимо понимать, из каких компонентов она состоит:
- жидкая основа;
- клеточная часть;
- вещества, которые плазма разносит по организму.
Важно, чтобы уровень всех составляющих был сбалансирован. Вязкость является показателем соотношения жидкой основы и клеточной массы. Так, при недостатке эритроцитов развивается анемия, и плазма приобретает чрезмерно жидкую консистенцию, а их избыток провоцирует ее сгущение.
Причины
Густая кровь отличается плохими реологическими свойствами, говоря другими словами, ее течение затрудняется и замедляется. На качественные показатели влияет много факторов, начиная от режима дня и рациона, заканчивая нарушением функционирования систем и внутренних органов.
Возможные причины густой крови и патологии, провоцирующие развитие этого состояния:
- Обезвоживание. Несоблюдение водного режима приводит к различным нарушениям в работе организма, которые сопровождаются повышением вязкости.
- Коагулопатии токсичного происхождения, а также заболевания генетической и аутоиммунной природы, которым характерно нарушение свертываемости.
- Онкология. Злокачественные патологии крови провоцируют дисбаланс клеточной части и плазмы.
- Заболевания печени. Орган принимает участие в продуцировании белков, которые отвечают за свертываемость. Определенные патологии снижают или увеличивают синтеза данных элементов, что негативно отражается на консистенции.
Факторы, способствующие сгущению
Гиперкоагуляционный синдром может развиться в результате генетических патологий, однако зачастую нарушение имеет вторичный характер, возникая на фоне воздействия внутренних и внешних факторов.
Что провоцирует сгущение крови:
- Возраст. По мере старения движение крови по сосудам ухудшается, так как они становятся жесткими и кальцинированными. Примерно с возраста 50 лет для поддержания жидкого состояния рекомендуют прием разжижающих медикаментов.
- Ожирение. Нарушения метаболизма становятся причиной сгущения консистенции крови.
- Повышенный уровень холестерина. Нарушает кровоток и делает консистенцию плазмы густой.
- Вредные привычки. Вероятность тромбообразования повышают вещества, попадающие с сигаретным дымом во время курения. Злоупотребление алкоголем провоцирует значительное обезвоживание, что негативно отражается на качественных показателях плазмы.
- Ожоги и значительное переохлаждение. Данные факторы провоцируют сильный стресс, нарушение кроветворения, обезвоживание, что снижает вязкость.
- Операции и травмы сосудов, трансплантация. Повышается риск образования рубцов, что затрудняет кровоток.
- Воспалительные процессы. Повышают уровень белков, холестерина, фибриногена и лейкоцитов, что негативно отражается на качественных показателях плазмы.
- Стресс. Провоцирует интенсивную выработку гормонов, сужающих артерии, что замедляет кровообращение. Хронические стрессовые ситуации увеличивают риск сгущения крови.
- Гиподинамия. Недостаток физической активности нарушает кровоток в сосудистой системе.
- Патогенная микрофлора. Заболевания, спровоцированные микроорганизмами, сопровождаются интоксикацией организма и лихорадкой, что приводит к сгущению крови.
- Гормональная контрацепция. Данные средства зачастую провоцируют усиленное тромбообразование.
- Неправильное питание. Чрезмерное употребление быстрых углеводов, копченостей, соли и сахара.
- Отравление токсинами. Радиация, прием в пищу овощей и фруктов с высоким содержанием пестицидов и тяжелых металлов, плохая экология, провоцируют чрезмерное тромбообразование и застой плазмы.
- Беременность. Увеличивающаяся матка давит на сосуды малого таза, провоцируя застойные процессы в них.
Кто входит в группу риска
Все факторы, перечисленные выше, могут спровоцировать снижение качественных показателей плазмы. Наиболее подвержены развитию синдрома:
- Злокачественные и доброкачественные новообразования. У пациентов наблюдается повышенная свертываемость, так как организм заблаговременно готовится к распаду опухоли.
- Люди преклонного возраста. Малоподвижный образ жизни провоцирует развитие застойных процессов – основного фактора патологии.
- Атеросклероз. Бляшки на стенках артерий вызывают их сужение, затрудняя кровоток.
- Люди, склонные к развитию тромбофилии. Патология может иметь генетическую природу, передаваясь по наследству, либо возникать на фоне нарушения баланса свертывающей и противосвертывающей систем.
- Пациенты, страдающие хроническими заболеваниями печени, желчного пузыря, сердечно-сосудистой системы, сахарным диабетом, варикозным расширением вен.
- Люди, страдающие ферментопатией. Патология, при которой активность некоторых пищевых ферментов недостаточная, либо полностью отсутствует. В результате компоненты пищи не расщепляются полноценно. В плазму попадают продукты распада, закисляя ее.
Сгущение крови провоцирует продолжительная терапия диуретиками, нестероидными противовоспалительными средствами, а также медикаментами, в состав которых входит фитоэстроген и эстроген.
В чем опасность состояния
Зачастую вязкость крови наблюдается в период вынашивания ребенка. Это естественный процесс, который защищает от самопроизвольного аборта и возникновения кровотечений. Однако чрезмерное сгущение представляет опасность как для ребенка, так и будущей матери. Поэтому в период беременности важно контролировать данный параметр.
Кровь у только что появившихся на свет малышей имеет боле густую консистенцию. Это также является нормой. Ему необходимо адаптироваться к новым условиям. В первые несколько часов с момента рождения уровень гемоглобина имеет значительные показатели, которые снижаются постепенно. Практически половина разрушается на протяжении первых суток.
У взрослых людей состояние представляет угрозу для жизни и не нормализуется самостоятельно. Обязательно необходимо записаться на прием к специалисту и выполнять его рекомендации.
Наиболее серьезное осложнение – нарушение микроциркуляции сосудов головного мозга. В результате наблюдается повышенная утомляемость, ухудшение памяти, вялость, сонливость.
Синдром приводит к тому, что клетки плазмы не способны выполнять свои функции, в результате, ткани органов не получат питательные вещества в полном объеме, а продукты распада не выведутся.
Зачастую сгущение провоцирует интенсивное формирование тромбов. В тяжелых случаях это может вызвать инфаркт и инсульт, и даже привести к летальному исходу.
Гиперкоагуляционный синдром, сопровождающийся снижением уровня тромбоцитов, нарушает кровоток и повышает вероятность развития кровотечений. Иногда данное состояние является признаком онкологии.
При отсутствии лечения, состояние может вызвать кровотечение в мозге и диабетическую кому, что в большинстве случаев приводит к смерти.
Определение вязкости крови
Определение параметров густоты осуществляется специальным устройством – вискозиметром, который позволяет определить скорость кровотока, а затем сравнить данный параметр с интенсивностью движения воды (дистиллированной). Обе жидкости берут в равных объемах при комнатной температуре.
В норме ток крови должен быть медленнее воды как минимум в 4 раза, плотность плазмы варьируется от 1,050 до 1,064 г/мл, а вязкость не превышать показателя 2,2 единицы.
Уровень гемоглобина отличается в зависимости от возраста пациента и половой принадлежности. Показатели нормы на литр крови:
- женщины – не более 47%;
- мужчины – не превышать 54%;
- младенцы – приблизительно на 20% выше, чем у взрослых;
- дети старшего возраста – на 10% выше.
Лабораторные параметры густоты в норме не превышают показателя 5,5. На данный параметр влияет уровень эритроцитов, чем он выше, тем гуще кровь.
Для диагностики синдрома также применяют следующие исследования:
- иммуноэлектрофорез – определяет виды белков;
- анализ на определение свертываемости;
- иммунохимический анализ – для подсчета количества белков;
- определение уровня гематокрита;
- клинический анализ крови – позволяет определить уровень гемоглобина, СОЭ, тромбоцитов и эритроцитов;
- коагулограмма – анализ позволяет оценить состояние гемостаза.
Диагностировать синдром сможет только специалист на основании результатов лабораторных анализов. Дальнейшие исследования позволят определить причину его развития. Врач может назначить пациенту биохимию, ЭКГ, КТ и МРТ, УЗИ, эндоскопию, а также сдать тест на онкомаркеры.
Признаки
Определить точные показатели вязкости позволят только лабораторная диагностика. Однако, существуют симптомы, характерные данному синдрому.
- Ухудшение зрения и слуха. Симптом может сопровождаться головными болями ноющего характера, появлением шума в ушах, нарушением координации, головокружением, предобморочным состоянием.
- Сильная одышка. Сердцу тяжело перекачивать густую жидкость, в результате чего наблюдается аритмия, сопровождающаяся учащенным дыханием. Симптом наблюдается даже в состоянии покоя.
- Покалывание, онемение и жжение в конечностях. Этот признак свидетельствует, что кровь плохо циркулирует в сосудистой системе. Иногда наблюдается посинение кожи.
- Беспокойство и повышенная тревожность. Зачастую состояние идентично паническим атакам.
- Повышенная сонливость. В результате нарушения кровообращения мозг получает недостаточно кислорода, что провоцирует быструю утомляемость, упадок сил и нарушения сна.
- Болевой синдром в мышцах. Наблюдается слабость, даже после отдыха и сна. Боль может иррадировать в затылочную часть головы.
- Медленное выделение крови в случае пореза. При этом кровь насыщенного бордового оттенка. Это связано с высокой концентрацией эритроцитов и низким содержанием плазмы.
Зачастую гиперкоагуляционный синдром сопровождается симптоматикой раздраженного кишечника и кандидозом. Вышеперечисленные признаки могут быть признаками других патологий. Только проведя лабораторную диагностику, можно утверждать, что они связаны со сгущением крови.
Лечение
В случае если наблюдаются признаки возможного развития патологического состояния, необходимо записаться на прием к терапевту. По результатам анализов специалист может рекомендовать проконсультироваться с гепатологом, эндокринологом или другим узкопрофильным врачом. Терапию назначают только после того, как определят причину нарушения. Как правило, она включает медикаментозное лечение и соблюдение диеты.
Густая кровь – опасное состояние, которое может спровоцировать серьезные сбои в работе органов и систем организма, вплоть до летального исхода. Этот показатель необходимо постоянно контролировать в целях профилактики, особенно после 50 лет. Категорически нельзя заниматься самолечением и принимать какие-либо препараты. Жидкая кровь, как и густая, представляет опасность для здоровья. Поэтому, при появлении первых признаков, необходимо записаться на прием к терапевту и пройти диагностику.
Эта запись была размещена в Полезно знать. Добавить в закладки постоянная ссылка.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Источник https://medaboutme.ru/zdorove/spravochnik/bolezni/sepsis/
Источник https://www.krasotaimedicina.ru/diseases/traumatology/caisson
Источник https://el-klinika.ru/gustaya-krov-chto-znachit-prichiny-i-simptomy/