Болезни крови пожилых людей
Болезни крови у пожилых — старческая патология гемопоэза
Патология крови у пожилых характеризуется тем, что некоторые болезни возникают чаще или исключительно у пожилых, по поводу того, что по отношению к тем же заболеваниям организм пожилых реагирует иначе по сравнению со зрелыми взрослыми, а поэтому клинический аспект, эволюция и прогноз, терапевтический подход при заболеваниях крови у пожилых представляют некоторые характерные особенности (Gingold).
Имея в виду, что гемопатии в целом, подробно описаны в данном труде, мы ограничимся выделением существенных различий между гемопатиями у пожилых и у взрослого моложе 60 лет.
Патология эритропоэза у пожилых
Анемии, которые мы находим довольно часто у пожилых, осложняются чаще у них с явлениями сердечной декомпенсации, коронарной недостаточности, недостаточного церебрального оксигенирования (Rousso). Анемия по поводу опухолей или инфекций наблюдается чаще у пожилых.
Среди полиглобулий, вторичная полиглобулия появляется чаще у пожилых, страдающих сердечно-легочными заболеваниями, а эссенциальная полиглобулия (policitemia vera) констатируется чаще у пожилых, а начало болезни помещается обычно около 50-летнего возраста. Терапевтические кровопускания следует производить с большой осторожностью у пожилых с гипертензией или/и с артериосклерозом. Трансформация в ХГЛ наблюдается чаще у пожилых.
Патология лейкопоэза у пожилых
«Лейкемоидння реакция» наблюдается в следующих случаях: миелоидная метаплазия с остеомиэлофиброзом, туберкулез с медуллярной локализацией, раковые метастазы в костном мозге у пожилых с аденокарциномой простаты.
Лейкемии наблюдаются все чаще у все большего числа пожилых, благодаря значительному росту продолжительности жизни; существуют формы, которые считаются характерными для преклонного возраста, в том числе хроническая лимфатическая лейкемия (ХЛЛ), хроническая миэло-моноцитарная лейкемия (ХММоЛ), острая миэлобластическая лейкемия (ОМЛ). Так как все эти формы подробно описаны в соответствующих статьях нашего сайта МедУнивер, мы ограничимся тем, что подчеркнем отличия между классическими формами и теми, которые наблюдаются у пожилых.
Хроническая лимфатическая лейкемия (ХЛЛ) обнаруживается даже у пожилых, перешедших за 90 лет, без какой-либо клинической симптоматологии (Gingold). Эволюция болезни торпидная и — обычно — не подымает терапевтических проблем.
В основном, следует руководствоваться принципом, сформулированным J. Bernard, согласно которому, у пожилых не надо добиваться «искоренения», до полного исчезнсзения всех лейкемических клеток из периферической циркуляции, а в случае хронического лимфолейкоза надо довольствоваться стабилизированным лейкоцитозом около 10 000/мм3, с относительным лимфоцитозом (50%).
Моноцитарная лейкемия и хронический миэломоноцитарння лейкемия являются, согласно ряду авторов, заболеваниями преклонного возраста. Равно как и при остальных формах лейкемии проявляющихся у пожилых, терапия вариирует в зависимости от концепции и опыта различных коллективов.
Острая миэлобластическня лейкемия (ОМЛ) является наиболее часто встречаемой формой острой лейкемии у пожилых (80—90% из общего числа случаев). Часто болезнь дебютирует без выраженной адено-спленомегалии, без гиперлейкоцитоза и даже без значительного излияния бластов на периферии. Иногда преобладает аспект панцитопении, со всем клиническим и биологическим комплексом проявлений: астения, некротические воспаления, геморрагии (Debray и сотр.).
В некоторых случаях, у пожилых ОМЛ дебютирует в виде недавно описанных синдромов: «прелейкемия» и «smoldering leukaemia». В отличие от классической формы ОМЛ, при этих торпидных формах, терапия цитостатиками показана лишь в случае появления клинической или/и гематологической картины явной ОМЛ.
После 70-летнего возраста ремиссии бывают реже, с одной стороны из-за тяжести болезни, а с другой стороны потому что некоторые очень активные антилейкемические медикаменты, представляющие большую токсичность для пожилых, обычно избегаются. Так, например: рубидо(дауно) мицин имеет выраженную токсичность для сердца; метилгаг, ара-С, адриамицин усугубляют ротово-фарингеальные инфекции (микозы, фунгусные инфекции); Л-аспарагиназа увеличивает у пожилых опасность гепатических, желудочно-кишечных и неврологических осложнений.
Тем не менее, следует подчеркнуть, что в деле антилейкемического лечения, и для пожилых, шаблонное лечение является ошибкой и лишь индивидуализация с тщательным наблюдением каждого больного в частности способно указать нам правильный путь для получения удовлетворительных терапевтических результатов.
На Международном симпозиуме по «Гематологии старости» (Вена), ряд авторов показали, что при ОМЛ можно добиваться полных ремиссий, чаще до 70 лет и реже или совсем не получать ремиссий после этого возраста (Berceanu). Другие авторы сообщили однако об очень хороших результатах даже у пожилых, перешедших за 70 лет, которым применялись агрессивные лечения ОМЛ, разумеется в меньшем размере, чем это наблюдалось у лиц моложе этого возраста.
Мы считаем, что наиболее важным элементом для определения тяжести того или иного случая злокачественной гемопатии у пожилых и терапевтической неудачи, является не возраст как таковой, а тот факт, что у пожилых «коморбидность», то есть ассоциированные болезни, предшествующие заболевания, появляющиеся совместно с злокачественным заболеванием или в течение его эволюции — существует чаще чем у более молодых больных и является обычно комплексной, в том смысле, что затрагивает одновременно несколько органов («полиморбидность»).
Эти ассоциированные заболевания органов или систем: гепатические, почечные, сердечно-сосудистые и пр. отягощаются с одной стороны из-за того, что весь организм в целом инвазируется злокачественными кровяными клетками, а с другой стороны, по поводу действия цитостатической терапии, которая, как мы указывали выше, способна поражать даже и вполне здоровые органы.
Так объясняется тот факт, что полные ремиссии происходят реже, продолжительность ремиссий и выживания короче у пожилых за 70 лет, чем у молодых или взрослых моложе 70 лет, у которых «коморбидность» бывает реже или совсем отсутствует, или же ограничивается только одним органом, как она отсутствует и у пожилых старше 70 лет, которые отвечают благоприятно на лечение и которых мы отнесли к категории пожилых «нормальных », «ейгериков » или «ортогериков ».
Патология лимфопоэтических органов у пожилых
Злокачественные лимфомы — годжкиновские или негоджкиновские, весьма часто встречаются и у пожилых, хотя отдельные, авторы утверждают, что болезнь Годжкина наблюдается реже у пожилых, но когда возникает, она проявляется в саркоматозной форме с лимфоцитарной деплецией, а значит в более тяжелой форме. Негоджкиновские лимфомы (лимфоцитарные и гистиоцитар-ные) появляются и у пожилых, причем последние имеют иногда скорую летальную эволюцию.
Относительно моноклональных гаммапатий, следует отметить, что макроглобулинемия Валъденштрёма появляется особенно у пожилых старше 60 лет, в то время как множественная миэлома может вознкиать в любом возрасте.
Идиопатическая парапротеинемия, без признаков ММ или MB, наблюдается также у пожилых, у которых она эволюирует очень медленно.
Патология тромбоцитов и факторов коагуляции у пожилых пациентов
Сосудистая пурпура встречается часто у пожилых; в форме старческой пурпуры, она связана со старческой атрофией кожи. Сосудистая пурпура появляется по поводу отсутствия цемента, связывающего эндотелиальные капиллярные клетки. Гиперглобулинемическая пурпура появляется чаще у пожилых, страдающих циррозом печени, коллагенозами. Стероидная пурпура, часто наблюдаемая у пожилых, подобна страческой пурпуре.
Фибринолиз наблюдается чаще в случаях аденокарциномы простаты и проявляется главным образом в течение хирургических вмешательств.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лейкоз

Группа неопластических заболеваний, возникающих из кроветворных клеток и поражающих костный мозг. Выделяют острый и хронический лейкозы. Основными гематологическими признаками лейкозов являются резкое увеличение количества лейкоцитов (50,0 х 10 9 /1 л крови и более) и наличие бластных клеток в периферической крови. Как правило, сопровождаются анемией.
Лейкоз
В настоящее время заболевания, имеющие онкологическую природу, встречаются достаточно часто и наибольшее распространение получили рак или саркомы, однако также могут встречаться такие злокачественные процессы, как лейкоз и лимфома, в основе которых лежит поражение системы кроветворения. Согласно данным Международного фонда исследования рака, частота распространения злокачественных поражений крови составляет 2,5 % от всех патологий онкологической природы, что соответствует 352 новым случаям в год на 1 миллион населения. Как и при других новообразованиях, при лейкозах большой проблемой является несвоевременное выявление болезни, что приводит к высокому распространению запущенных форм заболевания, когда вероятность полноценной ремиссии значительно снижается.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Что такое лейкоз
К лейкозам относят многочисленные виды онкологических процессов, первично формирующихся в кроветворной ткани, представленной костным мозгом, и лимфатической системе. Чаще всего это приводит к изменению функции и числа белых клеток крови, основной задачей которых является защита организма человека от чужеродных микроорганизмов.
Для того, чтобы понять, в чем заключаются основные изменения в организме при развитии лейкоза, следует понимать, как в норме функционирует механизм возобновления форменных элементов крови и клеточного компонента иммунной защиты. Кровь человека является жидкой средой организма, обеспечивающей доставку необходимых для нормальной жизнедеятельности субстанций и метаболитов к органам и тканям. У позвоночных и, в частности, человека, кровь состоит из плазмы (55%) и форменных элементов (45%). Плазма на 92% состоит из воды и является сложным раствором, обеспечивающим оптимальные условия для протекания всех физиологических процессов. Форменные элементы, находящиеся в крови, представлены следующими группами клеток: эритроцитами, тромбоцитами, моноцитами, эозинофилами и базофилами, представляющими миелоидный ряд, а также лимфоцитами, представляющими лимфоидный ряд. Эти клетки имеют непродолжительный период существования, в связи с чем существует потребность в их регулярном обновлении. Источником форменных элементов является красный костный мозг. Именно там, при нарушении контроля за регенерацией клеток крови происходит злокачественное перерождение с развитием лейкоза. В связи с этим наиболее часто лейкоз у детей и взрослых сопровождают симптомы, связанные с изменением работы кроветворной системы.
Существует большое количество разновидностей этой онкологической патологии, однако некоторые виды лейкозов встречаются у детей намного чаще, чем в более старшем возрасте. В то же время у взрослых лейкоз определенного типа может иметь более широкое распространение, чем у детей. Это обусловлено, как правило, особенностями функционирования и регулярного преобразования на протяжении всей жизни иммунной и кроветворной систем в соответствии с возникающими потребностями организма.
Лейкоз у детей
Согласно результатам исследований, проведенных учеными из Индии в сентябре 2015 года, именно злокачественные новообразования являются одной из важнейших причин смерти у детей младше 15 лет. При этом было отмечено, что в структуре онкологической заболеваемости в период до полового созревания лейкоз у детей встречается с частотой 30-40%, что является достаточно высоким показателем. Также частыми злокачественными новообразованиями, которые встречаются у детей, являются опухоли мозга и мезенхимальной ткани. Большую роль имеет своевременность проводимого лечения, что позволяет существенно снизить тяжесть развития тяжелых осложнений и обеспечить высокую вероятность и продолжительность ремиссии.
Наибольшее распространение у детей получил лейкоз следующих подтипов – острый миелобластный и острый лимфобластный. Однако, также могут встречаться ювенильный миеломоноцитарный и хронический миелоидный лейкозы. Вне зависимости от подтипа, обычно сопровождают лейкоз симптомы, не имеющие специфических проявлений, что значительно затрудняет выявление болезни на начальных стадиях.
Лейкоз у взрослых

Организм взрослых нередко подвергается влиянию различных вредных факторов внешней среды, что становится причиной ответных изменений в кроветворной и лимфатической системах организма. Однако, несмотря на это, согласно результатам эпидемиологических исследований лейкоз у взрослых развивается реже, чем в других возрастных группах. Вероятнее всего, это в наибольшей степени обусловлено наименьшей выраженностью структурных преобразований, происходящих в костном мозге и лимфатических структурах.
В структуре онкологических поражений среди трудоспособного населения наиболее часто можно встретить хронический миелоидный лейкоз, который у взрослых развивается в среднем в возрасте 45-55 лет. Несколько реже встречается острый миелобластный лейкоз, поражающий людей в возрасте от 20 до 25 лет. Таким образом, опираясь на данные, собранные Международным фондом исследования рака, можно сказать, что злокачественные процессы, в основе которых лежит поражение кроветворной системы, занимают 11 позицию среди всей онкологической патологии у трудоспособного населения.
Лейкоз у пожилых
Пожилые подвержены развитию лейкоза несколько сильнее, чем в более трудоспособном возрасте. Как правило, наиболее часто можно встретить острый миелобластный лейкоз, встречающийся в возрасте 67 лет и хронический лимфоцитарный лейкоз, который манифестирует чаще всего после 70 лет. Согласно данным, предоставленным Европейским гериатрическим обществом, при своевременном выявлении лейкоза удается достичь стойкой ремиссии в 30-35% случаев. В большинстве случаев клиническая картина, методы выявления и лечения лейкозов у пожилых не отличаются от таковых у людей в более молодом возрасте.
Виды лейкозов
Созревание и обновление форменных элементов крови является сложным процессом, имеющим много этапов. Так как в основе всех видов лейкозов лежит нарушение пролиферации и селекции клеток красного костного мозга или лимфоидной ткани, которые являются источником форменных элементов и клеточного компонента иммунной защиты, это позволяет выделить ряд параметров, согласно которым проводится классификация этой группы заболеваний. Таким образом, лейкозы можно дифференцировать с зависимости от:
- степени дифференцировки;
- происхождения;
- количества бластных клеток.
В зависимости от степени дифференцировки опухолевых клеток
Все форменные элементы крови имеют общего предшественника – стволовую клетку крови. Именно из нее под влиянием факторов роста в костном мозге и тимусе происходят основные процессы преобразования стволовой клетки в более специализированные клеточные элементы. При этом дефектные клеточные элементы уничтожаются в красном костном мозге, селезенке или тимусе и не имеют возможности находиться в кровотоке длительное время.
Тем не менее, во время лейкозов патологическая пролиферация дефектных элементов костного мозга приводит к тому, что происходит замещение нормальной ткани костного мозга со снижением его кроветворной функции. Если провести морфологическое исследование пунктата костного мозга во время активной стадии болезни, то будет отмечаться преобладание незрелых элементов одной степени дифференцировки. При этом можно выделить как низкодифференцированные (бластные), так и высокодифференцированные (миелоцитарные, лимоцитарные, моноцитарные) типы. Как правило, низкодифференцированные типы имеют более злокачественное течение и хуже поддаются лечению. В большинстве случаев низкодифференцированные типы представлены различными видами острого лейкоза.
В зависимости от происхождения
Первыми потомками стволовой клетки являются общая клетка-предшественница миелопоэза и общая клетка-предшественница лимфопоэза. По сути, именно на этом уровне происходит определение дальнейшей судьбы кроветворного ростка – станет он источником регенерации для таких форменных элементов крови, как эритроциты, мегакариоциты и моноциты, или же он станет источником лимфоцитов. Таким образом, в зависимости от того, какие клетки преобладают в пунктате костного мозга и периферической крови, выделяют:
- острый лимфобластный лейкоз;
- острый миелобластный лейкоз;
- хронический миелоидный лейкоз;
- хронический лимфоклеточный лейкоз.
В зависимости от динамики, с которой происходит изменение клинической картины лейкоза и развиваются осложнения, принято выделять:
- острый лейкоз;
- хронический лейкоз.
Острый лейкоз
Острый лейкоз, вне зависимости от морфологических изменений в костном мозге и периферической крови, характеризуется быстрым прогрессированием, а также более выраженными, чем при хронической форме, осложнениями.
Острый лимфобластный лейкоз
К лимфоидному ростку относятся такие клеточные элементы иммунной защиты, как В- и Т-лимфоциты. В-лимфоциты являются важным компонентом иммунитета, так как обеспечивают гуморальный ответ. Т-лимфоциты обеспечивают как непосредственное уничтожение чужеродного материала, так и регуляцию иммунного ответа. В связи с этим, в зависимости от морфологии выявляемых клеток, острый лимфобластный лейкоз подразумевает изменение В-клеточной, Т-клеточной линий и неуточненную низкодифференцированную форму этого вида онкологической патологии. Распространенность лимфобластного лейкоза составляет 1,77 на 100000 населения в год.
На сегодняшний день не существует общепринятого нижнего значения показателя, согласно которому можно было бы с уверенностью диагностировать лимфобластный лейкоз. Так, многие протоколы лечения утверждают, что показанием для начала лечения необходимо превышение уровня лимфобластов на более, чем 25%. В то же время не рекомендуется ставить диагноз острого лимфобластного лейкоза, если у пациента уровень бластов не превышает 20%.
Острый миелобластный лейкоз
Острый миелобластный лейкоз развивается, как правило, с большей частотой в пожилом возрасте. Согласно проведенным эпидемиологическим исследованиям, регистрируется порядка 4,05 новых случаев болезни на 100000 населения в год.
Установить диагноз миелобластный лейкоз острого течения можно при выявлении в костном мозге или анализе крови более 20% бластов. При этом существует ряд мутаций, выявление которых позволяет говорить об онкологической патологии при наличии бластов в числе, меньшем, чем 20%. Для этого требуется проведение специального исследования.
Острый монобластный
Острый монобластный лейкоз, согласно данным всемирной организации здравоохранения, можно диагностировать при выявлении бластов выше 20% и превышении числа моноцитов на 80% и более или смеси монобластов и промоноцитов. Нередко причиной этой разновидности лейкоза становятся хромосомные аномалии, локализованные в определенных локусах.
Распространенность этой патологии составляет 5-8% от всех случаев острого миелоидного лейкоза. Наибольшая распространенность монобластного лейкоза наблюдается как у детей, так и в возрасте 49 лет, что определяется типом хромосомной аномалии, вызвавшей болезнь.
Острый миеломонобластный
Острый миеломонобластный лейкоз является достаточно редким заболеванием и встречается примерно в 3% случаев от всех случаев лейкемий, выявленных в детском возрасте. При этом виде лейкоза отмечается патологическая пролиферация миелобластов и монобластов.
Эритромиелобластный
Эритромиелобластный лейкоз, или синдром ди Гульельмо встречается примерно в 5% от всех случаев острого миелоидного лейкоза. Для этого вида лейкоза характерна патологическая пролиферация предшественников эритроцитов. Первый случай этого заболевания был описан в 1912 году М. Купелли и получил название эритроматоза. В 1917 году итальянский гематолог Джованни Ди Гульельмо расширил описание этой патологии до «эритролейкемии».
В зависимости от того, какие клетки наблюдаются в мазке крови, выделяют следующие эритромиелобластного лейкоза:
- М 6a (эритролейкемия);
- М 6b (чистая эритроидная лейкемия);
- М 6с (эритролейкемия и чистая эритроидная лейкемия).
Мегакариобластный
При остром мегакариобластном лейкозе основными клетками, представленными в патологическом виде, являются мегакариобласты. Эта патология диагностируется при наличии в крови или костном мозге 20% и более бластов, из которых 50% и более представлены мегакариоцитами и их предшественниками (что подтверждается морфологией, иммунофенотипированием или электронной микроскопии). Эта патология чаще всего встречается в у детей и около трети случаев связано с синдромом Дауна.
Недифференцированный
При остром недифференцированном миелолейкозе определяются низкодифференцированные клетки. При этой формы лейкоза отмечается низкий уровень дифференцировки клеток, в связи с чем затруднена их идентификация.
Хронический лейкоз
Хронический лейкоз характеризуется постепенным прогрессированием онкологической патологии. Также при этой болезни в большинстве случаев выявляются более дифференцированные клетки, чем при острой форме.
Как правило, хронический лейкоз имеет две стадии:
- доброкачественную, для которой характерно наличие одной линии патологически пролиферирующих клеток и длительное течение;
- злокачественную, на которой появляется большое количество опухолевых клонов и отмечается быстрое прогрессирование с развитием бластных кризов.
Также по клеточному составу выделяют хронические лейкозы:
- Миелоцитарные;
- Лимфоцитарные;
- Моноцитарные.
Иногда люди могут заблуждаться, считая, что острая и хроническая формы лейкоза могут переходить друг в друга. Однако, на деле острый лейкоз не может стать хроническим, так как это изначально разные формы болезни.
Миелоцитарные
Хронический миелоидный лейкоз в большинстве случаев является следствием транслокации участка хромосомы с формированием Филадельфийской хромосомы. Это явление было замечено в 1960-х годах, когда эта аномалия легла в основу теории канцерогенеза.
Распространенность хронического миелоидного лейкоза составляет от 7 до 15% от всех случаев лейкемии у взрослых. Наиболее подвержены этой онкологической патологии взрослые люди в возрасте 45-55 лет. Чрезвычайно редко эта болезнь наблюдается у детей, при этом не отмечается никакой связи с полом и расой.
Диагностировать хронический миелоидный лейкоз можно анализируя показатели периферической крови. Для этого оценивается наличие филадельфийской хромосомы, проводится bcr-abl цитогенетический анализ, флуоресцентная гибридизация и ПЦР. Также следует отличать эту онкологическую патологию от лейкемоидной реакции – состояния, являющегося нормальной реакцией организма в ответ на многие патологии инфекционной и неинфекционной природы.
Лимфоцитарные
Хронический лимфоидный лейкоз является заболеванием, поражающим людей преимущественно в возрасте старше 70 лет. Согласно данным, полученным в процессе различных эпидемиологических исследований, этот вид лейкемии является самым распространенным в западной Европе. Как правило, наибольшее влияние на вероятность развития болезни оказывают генетические факторы.
При этом виде лейкоза ввиду нарушения дифференцировки лимфоцитов, обеспечивающих защиту организма, происходит нарушение как клеточного, так и гуморального видов иммунной защиты. Это происходит за счет изменения не только количества (за счет замещения красного костного мозга), но и качества (свойств) клеток. Больные лейкозом в связи с этим подвержены различным инфекциям.
Моноцитарные
Хронический моноцитарный лейкоз является чрезвычайно редким заболеванием. При этой болезни количество моноцитов превышает 1000 в 1 мм3. Часто число этих клеток представлено еще большими значениями. Обычно в костном мозге имеются аномальные клетки, но количество бластов редко превышает 20%. У трети больных лейкозом в дальнейшем может развиваться острый миелоидный лейкоз, однако из-за низкой распространенности этой формы лейкемии это явление наблюдается редко.
Виды лейкозов по числу лейкоцитов
При лейкозах изменяется соотношение количества клеток в костном мозге и периферической крови. Как правило, в наибольшей степени изменяется число лейкоцитов, в соответствии с чем выделяют типы лейкозов:
- лейкемические (число лейкоцитов превышает 50-80 тыс., включая бласты);
- сублейкемические (50-80 тыс., включая бласты);
- лейкопенические (количество лейкоцитов снижено, но определяются бласты);
- алейкемические (количество лейкоцитов снижено и отсутствуют бласты).
Симптомы, сопровождающие лейкоз

Большинство заболеваний сопровождаются изменением работы систем организма, что непременно имеет свои патологические проявления. В связи с этим часто лейкоз сопровождают симптомы, которые наблюдаются и при других болезнях и носят неспецифический характер. Одной из основных причин того, что признаки лейкоза широко варьируются, является большое количество разновидностей этого заболевания.
Наиболее часто встречающиеся признаки лейкоза
Наиболее часто заподозрить лейкоз позволяют симптомы:
- лихорадку или озноб;
- упорную усталость или слабость;
- частые рецидивирующие инфекции;
- потеря веса без причины;
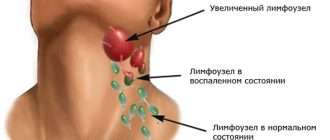
- увеличение лимфатических узлов;
- увеличение печени и селезенки;
- кровотечения;
- повышенная потливость, особенно по ночам;
- боль в костях.
На признаки лейкоза больные обращают внимание, как правило, не сразу. Лишь когда их выраженность становится причиной существенного снижения качества жизни, симптомы лейкоза становятся причиной обращения за помощью. При этом часто именно специфические изменения в крови являются тем симптомом лейкоза, который позволяет заподозрить и диагностировать заболевание.
Отличаются ли симптомы лейкоза у детей и взрослых

Признаки лейкоза в значительной степени определяются не только состоянием организма, но и видом онкологической патологии. При некоторых видах лейкоза отмечаются спленомегалия, гепатомегалия, снижение иммунной защиты, а также сильно отличается скорость нарастания патологических симптомов.
В большинстве случаев клинические симптомы лейкоза у детей и взрослых носят неспецифический характер и мало отличаются в зависимости от возрастной категории. Однако, диагностика лейкоза у детей и пожилых может быть затруднена ввиду сниженного внимания к состоянию своего здоровья.
Так, сопровождающие лейкоз симптомы у детей чаще всего замечаются их родителями на запущенных стадиях. Этому также способствует и высокая распространенность острых форм лейкозов, которые склонны к стремительному прогрессированию. У пожилых часто снижена критика к своему состоянию. Так, они могут пренебрежительно относиться к ухудшению своего состояния, в связи с чем диагностика лейкоза происходит на поздних стадиях. В отличие от этих групп населения симптомы, сопровождающие лейкоз у взрослых, позволяют выявить эту онкологическую патологию гораздо быстрее.
Симптомы лейкоза в крови
Лейкоз у детей и взрослых в большинстве случаев приводит к типичным изменениям в периферической крови. Именно эти лабораторные изменения в крови – симптомы, характеризующие лейкоз.
Признаки острого лейкоза в крови включают:
- увеличение числа бластов выше 20%;
- наличие “лейкемического провала”;
- отсутствие базофилов и эозинофилов;
- прогрессирующую анемию.
В отличие от острого, дифференцировать хронический лейкоз помогают симптомы в крови:
- бластные клетки практически отсутствуют на фоне высокого уровня лейкоцитов;
- отсутствует “лейкемический провал”;
- наличие базофильно-эозинофильной ассоциации;
- анемия, которая прогрессирует очень медленно.
Лейкоз у детей и взрослых в анализах периферической крови практически не имеет отличий. Таким образом, результат, который будет получен в результате такой диагностики лейкоза, в большей степени определяется не возрастом, а конкретным видом онкологической патологии.
Что включает полная диагностика лейкоза у больных

Диагностика лейкоза имеет огромное значение для своевременного начала лечения и оценки прогноза. Лейкоз, так как является патологией кроветворной системы, непременно отражается на составе и функции крови. Поэтому больные с лейкозом в первую очередь должны быть обследованы на предмет изменений в крови и костном мозге.
Изменения в крови и симптомы, сопровождающие лейкоз, позволяют с высокой точностью подтвердить или опровергнуть эту патологию. Ведь именно от этого зависит успех лечения лейкоза. Большое значение имеет оценка состояния лимфоузлов и иммунного статуса.
В последнее время широкое распространение получили такие методы, как полимеразная цепная реакция и иммуногистохимическое исследование, которые позволяют выявить конкретные изменения в геноме, вызвавшие болезнь.
Также часто проводится ряд дополнительных исследований, направленных на исключение других возможных патологий, имеющих схожую клиническую картину.
Причины лейкоза
Причины лейкоза, прежде всего, необходимо разделить на внутренние и внешние. К внутренним факторам, которые чаще всего приводят к развитию онкологической патологии кроветворной системы, относят наследственность и аномалии развития.
Так, причины лейкоза, представленные наследственными заболеваниями, проявляются увеличением числа случаев злокачественного поражения кроветворной системы среди родственников. Однако, в большинстве случаев, наличие какой-либо наследственной патологии (за исключением «филадельфийской хромосомы» при хроническом миелолейкозе), лишь предрасполагает к развитию лейкоза, но не всегда приходит к нему.
Гораздо чаще встречаются внешние причины лейкоза. Как правило, в большинстве случаев эти факторы представлены химическими соединениями, однако также нередко причиной развития злокачественного процесса становится ионизирующее излучение, сопровождающееся повреждением генетического аппарата.
Вне зависимости от конкретной причины лейкоза, если причиной стал длительный контакт с внешними факторами, то следует максимально ограничить человека от их вредного воздействия. Также, если удалось достигнуть ремиссии – устойчивого состояния, в котором не наблюдается прогрессирования болезни и отсутствуют ее клинические проявления, то избегание вредного воздействия на организм позволяет улучшить прогноз лейкоза.
Острые миелобластный и лимфобластный лейкоз
Считается, что миелобластный лейкоз связан с внешним воздействием таких факторов, как бензол, нефтепродукты, гербициды, пестициды. Доказанным является тот факт, что в 10% случаев миелобластный лейкоз является результатом химиотерапии или лучевой терапии. Также известно, что ионизирующая радиация, которой могут подвергаться люди, работающие в определенных профессиях, может повышать риск развития этой формы лейкоза. Также для предотвращения развития этого заболевания рекомендуется избегать курения.
Острый лимфобластный лейкоз диагностируется в 60% случаев у пациентов в возрасте до 20 лет. Часто отмечается связь этой патологии с такими генетическими аномалиями, как синдром Дауна, анемия Фанкони, синдром Блума, нейрофиброматоз 1-го типа и атаксия-телеангиэктазия. Также следует отметить, что очень редко встречается вторичный лимфобластный лейкоз, который возникает на фоне другого онкологического заболевания.
Хронические миелоидный и лимфоидный лейкозы
Причины, вызывающие хронический миелоидный лейкоз, на сегодняшний день не известны. Единственным фактором, который существенно увеличивает риск болезни, является облучение высокими дозами радиации. Также, согласно ряду исследований, проведенных зарубежными учеными, генетический фактор играет небольшое значение.
К хроническому лимфоидному лейкозу приводят такие факторы, как инсектициды и генетические аномалии. В то же время не удалось доказать связь с другими внешними воздействиями.
Лечение лейкоза
Вне зависимости от того, какой у пациента выявлен лейкоз, лечение должно проводиться под строгим контролем врача. В первую очередь, это связано с возможными осложнениями, обусловленными ухудшением кроветворной функции костного мозга, что и становится в большинстве случаев причиной обращения за медицинской помощью. В основе всех видов лечения этого заболевания лежит подавление пролиферации патологически измененных стволовых клеток и возобновление нормальной работы кроветворной и иммунной систем.
Лечение лейкоза осуществляется с помощью следующих методик:
- химиотерапии;
- биологической терапии;
- таргетной терапии;
- радиации;
- трансплантации стволовых клеток.
То, какой вид лечения лейкоза будет использован у конкретного пациента, определяется врачом в соответствии с видом, стадией болезни и состоянием компенсаторных систем организма. Чаще всего используется сразу несколько методов лечения, что позволяет влиять на кроветворение комплексно.
Химические и биологические методы
Химиотерапия является одной из основных форм лечения лейкозов. Эти препараты позволяют приводить к гибели патологически измененных клеток. Для того, чтобы наиболее эффективно влиять на лейкоз, лечение может осуществляться как в монорежиме, так и в комбинации химиопрепаратов.
Биологическая терапия направлена на модификацию работы иммунной системы. Это позволяет активировать иммунную защиту в уничтожить патологически измененные клетки, составляющие морфологическую основу лейкоза.
Особый интерес представляет таргетная терапия, которая направлена на те механизмы жизнедеятельности опухолевых клеток, которые отсутствуют в здоровом организме. Примером является препарат “иматиниб”, который останавливает действие измененного белка в стволовых клетках у пациентов с хроническим миелобластным лейкозом.
Физические методы лечения
К физическим методам относят использование ионизирующего излучения, а также других методик, которые связаны с непосредственным воздействием на костный мозг.
Радиация
Лечение с помощью радиации заключается в воздействии на самые быстро делящиеся клетки, ДНК-материал которых, необходимый для нормальной жизнедеятельности организма, наиболее подвержен воздействию ионизирующего излучения. Нередко именно с помощью облучения подготавливают организм к пересадке костного мозга.
Трансплантация
Перед трансплантацией костного мозга происходит предварительная обработка организма химиопрепаратами или ионизирующим излучением, после чего осуществляется пересадка нормальных стволовых клеток. Костный мозг может быть взят как у того же пациента, так и у других людей с похожими антигенами, находящимися на поверхности пересаживаемых стволовых клеток, что обусловлено высокой вероятностью развития иммунного ответа с последующим отторжением нового материала.
Прогноз лейкоза
Если у пациента диагностируется лейкоз, то прогноз определяется тактикой лечения пациента и степенью запущенности болезни. Так, нередко удается достигнуть состояния ремиссии, что позволяет увеличить качество и продолжительность жизни на 10 и более лет.
Принято считать, что острый миелобластный лейкоз имеет неблагоприятный прогноз в следующих случаях:
- у пожилых пациентов (нередко связано с большим количеством сопутствующих заболеваний);
- предшествующей химиотерапией по поводу другого заболевания;
- увеличении числа лейкоцитов свыше 100*10 9/л.
Если у пациента определяется острый лимфобластный лейкоз, то неблагоприятный прогноз обычно связывают с:
- пожилым возрастом;
- числом лейкоцитов более 30*10 9/л при В-клеточном лейкозе и более 100*10 9/л при Т-клеточном лейкозе.
Как правило, острые лейкозы отличает потребность в как можно более быстром достижении полной ремиссии. Так, если не получается достигнуть ремиссии в течение 2 и более недель, также говорят о плохом прогнозе для пациента.
Если у пациента диагностируется хронический миелоидный лейкоз, то прогноз при появлении новых методов лечения в последнее десятилетие значительно улучшился. Так, согласно проведенным зарубежными учеными исследованиям, 8-летняя выживаемость поднялась с 30% до 85%.
Прогноз при хроническом лимфоидном лейкозе широко варьируется от 2 до 20 лет. Большое значение имеет стадия процесса, что существенно сказывается на выживаемости пациентов. Для оценки прогноза рекомендуется использование шкал по Рею и Бинету.
Особенности анемии у пожилых людей
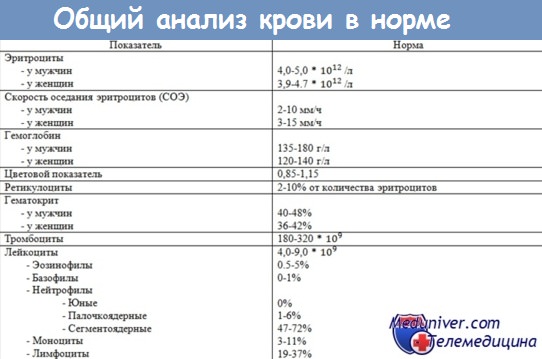
Анемия — сокращение количества эритроцитов и гемоглобина в крови, что вызывает недостаточное снабжение организма кислородом. Норма гемоглобина у пожилых людей составляет:
- с 50 до 65 лет:
131 – 160 грамм/литр у мужчин;
- после 65 лет:
125 – 165 грамм/литр у мужчин.
Соответственно, диагноз «анемия» ставится при количестве гемоглобина меньше указанного предела. Это патологическое состояние проходит тем сложнее, чем меньше масса гемоглобина в организме пожилого человека.
Факторы развития малокровия у пациентов преклонных лет
Считается, что анемия это проявление основного заболевания, и для того чтобы ее вылечить, нужно установить реальную причину ее возникновения. Основные причины возникновения анемического синдрома можно разделить на 4 группы:
- малокровие, возникающее в результате хронических патологий и возрастных изменений:
- заболеваний инфекционной природы;
- патологий аутоиммунного спектра;
- онкологических болезней;
- хронических отклонений внутренних органов. Нередко этот вид малокровия протекает в легкой форме и поддается терапии вместе с основным заболеванием.
В12-дефицитная анемия обусловлена недостаточным количеством витамина В12 в организме пожилых людей. Осложняется этот вид анемии трудностью диагностирования. Симптомы, такие как слабость и головокружение, зачастую путают с проявлением инфаркта. Диагностировать заболевание можно по анализу крови.
Фолиеводефицитная анемия, возникающая как следствие недостаточного поступления фолиевой кислоты с едой. При правильной постановке диагноза скорректировать состояние можно употреблением 1 мг витамина В9 в сутки.
Железодефицитная анемия у пожилых пациентов является следствием недостаточного поступления железа или потери крови.
Кроме этого, к факторам возникновения малокровия можно отнести:
- кровопотерю, внутренние кровотечения;
- плохое усвоение основных витаминов, поступающих в организм с пищей;
- повышенный уровень плазмы;
- длительный прием цитостатиков и антибиотиков;
- отсутствие физических нагрузок;
- недостаточное пребывание на свежем воздухе;
- нарушение режима питания.
Признаки проявления анемии у людей пожилого возраста
Анемии в легкой степени проходит незаметно и выявляется при уменьшении количества гемоглобина, либо во время обследования имеющихся хронических болезней.
Анемия в средней и тяжелой степени сопровождается симптомами, типичными для проявления недостатка кислорода в организме:
- повышенная утомляемость;
- апатия;
- сонливость, нарушение сна;
- одышка при незначительных нагрузках;
- головокружение и звон в ушах;
- обморочные состояния;
- отсутствие аппетита;
- мигрень;
- нарушение чувствительности;
- понижение артериального давления;
- «мушки» перед глазами;
- болезненные покалывания в области сердца, похожие на удары острым предметом;
- смена настроения.
Кроме этого, недостаток железа в крови отражается и на внешности пожилых людей:
- побледнение кожных покровов, они приобретают восковой оттенок;
- образование мелких трещинок вокруг рта;
- появление заедов в уголках губ;
- ломкость ногтей;
- выпадение волос.
Нехватка фолиевой кислоты вызывает:
- трудности с пережевыванием и проглатыванием пищи;
- неприятие кислых продуктов.
Если в организме пожилого человека не хватает витамина В 12, он чувствует:
- скованность рук и ног;
- онемение пальцев;
- потерю координации.
Последствия анемии у пожилых людей
В случае длительного пренебрежения профилактикой заболевания средние и тяжелые степени некоторых форм анемии могут привести к:
- повышению риска развития сердечно-сосудистых заболеваний;
- возникновению нарушений когнитивных функций;
- снижению физической активности и качества жизни;
- увеличению риска переломов и падений;
- анемической коме – состоянию, характеризуемому потерей сознания и отсутствием реакции на внешние раздражители;
- сбоям в работе внутренних органов – особенно сильно при анемии страдают почки, печень;
- снижению уровня гемоглобина до отметки менее 70 г/л, которое может привести к летальному исходу.
Диагностика анемии у людей пожилого возраста
Заболевание диагностируется на основе сбора анамнеза и тщательного обследования пациентов. Во время опроса врач узнает:
- об особенностях питания пожилого пациента;
- хронических болезнях;
- медицинских препаратах, которые принимает больной.
После этого назначаются анализы крови — общий и биохимический. Изменения, наблюдаемые в общем анализе:
- уменьшение количества эритроцитов и гемоглобина;
- эритроциты — различие формы, слабая окраска.
Изменения в анализе на биохимию:
- сниженное количество сывороточного железа;
- снижение нормы ферритина;
- повышенная железосвязывающая способность сыворотки.
Для более эффективной постановки диагноза необходимо также проходить инструментальное обследование:
- компьютерную томографию желудка, пищевода, двенадцатиперстной кишки;
- колоноскопию;
- УЗИ печени, селезенки, почек, половых органов;
- рентген легких.
Полное обследование позволяет определить тип анемии и назначить соответствующую терапию.
Лечение анемии у пациентов преклонного возраста
Терапия анемии зависит от ее этиологии. Однако общая схема лечения может быть следующей:
- прием препаратов, возмещающих дефицит железа;
- терапия лекарственными препаратами в зависимости от причины, вызвавшей синдром анемии;
- переливание эритроцитов;
- соблюдение диеты с достаточным содержанием витаминов, микроэлементов, железа, животного белка.
Диетическое питание при анемии в пожилом возрасте
Одним из действенных средств изменения уровня гемоглобина, а также профилактикой возникновения анемии является соблюдение специальной диеты. Специалисты рекомендуют вводить в ежедневное меню пожилых людей железосодержащие продукты, а также животный белок:
- фрукты – абрикосы, зеленые яблоки, цитрусовые;
- ягоды – рябина, земляника, гранат, облепиха;
- овощи – томаты, болгарский перец, кабачки;
- источники животного белка – мясо (говядина) субпродукты крупного рогатого скота, морепродукты, яйца;
- орехи, семечки, кунжут, отруби (пшеничные, овсяные);
- шоколад с содержанием какао не менее 75% (горький);
- гречка, чечевица, фасоль, горох, ячмень;
- настой шиповника.
Необходимо питаться регулярно, в определенное время и не доводить организм до приступов голода. При употреблении молочных продуктов, соков и настоев следует получить консультацию о совместимости с медицинскими препаратами. Кроме этого, необходимо убрать из меню продукты с высоким содержанием «быстрых углеводов»:
Источник https://meduniver.com/Medical/gematologia/bolezni_krovi_u_pogilix.html
Источник https://medaboutme.ru/zdorove/spravochnik/slovar-medicinskih-terminov/leykoz/
Источник https://opeca-doma.ru/news/osobennosti-anemii-u-pozhilykh-lyudey/