Грипп — симптомы и лечение
Что такое грипп? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Грипп (Grippus Influenza, flu) — острое инфекционное заболевание, вызываемое различными серотипами вируса гриппа, которые поражают преимущественно эпителиальные клетки трахеи. Характеризуется выраженным синдромом общей инфекционной интоксикации, трахеитом и в некоторых случаях геморрагическими проявлениями, склонен принимать эпидемический характер течения. Эпидемия может оказывать негативное воздействие на экономику в связи с убылью производительности трудовых ресурсов и создавать чрезмерную нагрузку для служб здравоохранения.
Краткое содержание статьи — в видео:
Этиология
Вирус гриппа относится к царству вирусов, подцарству РНК-содержащих вирусов и семейству Orthomyxoviridae. Включает несколько родов: А (человеческий индивидуум, птицы, млекопитающие), В (человек), С (человек).
Первое описание проявлений гриппа было сделано в 1403 году французом Этьеном Паскье. Вирус типа А был открыл в 1933 году учёными Смитом и Лендоу.
Какие возбудители гриппа вызывают эпидемии
Существует четыре типа вирусов сезонного гриппа: A, B, C и D. Сезонные эпидемии вызывают вирусы гриппа A и B [12] .
Антигены вируса гриппа
Неоднородность вируса обусловлена изменчивостью внутренних и поверхностных антигенов. Внутренние антигены (сердцевинные — S) представляют собой РНК вируса + белок. Они являются типоспецифичными, т. е. на их основании происходит классификация вирусов на серотипы (А, В, С). К поверхностным антигенам (гликопротеидным — V) относятся г емагглютинин (H), отвечающий за проникновением вируса в клетку (связывание со специфическим рецептором) и нейраминидаза (N), отвечающий за выход вирусных частиц из поражённой клетки. Кроме того, вирус содержит 7 основных белков, ответственных за жизнедеятельность вируса (M1, M2, NS1, NS2, RV1, RV2, NP) [1] .
Эпидемиология
Ежегодно гриппом заболевают не менее 900 млн человек, из них в 3-5 млн случаев развивается тяжёлая форма. В год от гриппа умирает до 650 тысяч человек [12] . Грипп периодически возникает по всему миру, заболеть им может любой человек любого возраста. Источником инфекционного начала является больной человек с клинически явными и атипичными (неявными) стилями проявления заболевания. Наибольшая заразность отмечается в течение первых трёх суток от начала клинических проявлений.
Как долго болеют гриппом
Выделение возбудителя и длительность заболевания при неосложнённой форме составляет 6-7 суток (быстрое формирование иммунитета и элиминация вируса), при тяжёлой и осложнённой форме — до трёх недель. При этом характерно медленное формирование иммунитета, в т. ч. из-за возможного начального ослабления защитных механизмов (сопутствующие заболевания, возраст).
Основные пути заражения
Механизм передачи воздушно-капельный (аэрозольный путь), возможен контактный путь (при пользовании общей посудой, поцелуях, загрязнённых руках). Достаточно характерна осенне-зимняя сезонность с эпидемической составляющей, повторяющаяся с примерно одинаковым интервалом. Спорадическая (случайная) заболеваемость отмечается в любое время года. Обращает на себя внимание, что дебют мировой эпидемической вспышки, как правило, географически приходится на страны Восточной Азии, что отчасти объясняется круглогодичной спорадической заболеваемостью в этих регионах, особыми климатическими условиями, благоприятными для поддержания циркуляции и видоизменения вирусов [1] [2] [5] .
Какие бывают факторы риска
Факторы, повышающие вероятность заболевания гриппом:
- скученность населения;
- холодное время года;
- пренебрегание профилактическими мероприятиями.
Повышенному риску тяжёлого течения гриппа и развитию осложнений подвержены:
- люди старше 65 лет;
- дети младше 2 лет;
- беременные; в стадии СПИДа;
- пациенты с бронхиальной астмой;
- пациенты с серьёзными заболеваниями сердечно-сосудистой системы;
- больные сахарным диабетом;
- пациенты с серьёзным ограничением подвижности;
- онкологические больные;
- пациенты с тяжёлыми заболеваниями почек.
Как отличить грипп от простуды
Поскольку у простуды и гриппа много общих симптомов, бывает трудно (или даже невозможно) отличить их, основываясь только на симптомах. Достоверно определить, болен ли человек гриппом, помогут специальные тесты. В целом простуда протекает легче, чем грипп, и, как правило, не приводит к серьёзным осложнениям, таким как пневмония. У больных простудой чаще, чем у пациентов с гриппом, возникает насморк и заложенность носа [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гриппа
Инкубационный период длится от 12 до 48 часов (редко до трёх дней).
Как обычно начинается грипп
Исходное начало всегда острое (острейшее). Внезапно появляется озноб, нарастание температуры организма с максимумом к окончанию первых суток до 40 ℃. Характерна нарастающая волнообразная лихорадка, явственная всеобщая слабость, разбитость, усиление потливости, нарушения сна (бессоница), понижение аппетита. Явственно специфична болезненность в глазах, появляющаяся при движении глаз и надавливании, светобоязнь. Возникает головная боль с локализацией в области лба, периорбитальных областях, дискомфорт в мышцах. Возможно першение в горле, заложенность носа, чихание, осиплость голоса.
Когда появляются симптомы гриппа со стороны органов дыхания
К окончанию первых суток (т. е. уже на фоне яркой общеинфекционной интоксикационной симптоматики) появляется сухой кашель с нарастанием интенсивности. Кашель характеризуется упорством, мучительным протеканием с саднением и болями за грудиной различной интенсивности. В продолжение нескольких дней кашель переходит из сухого во влажный, начинает отходить мокрота, может произойти формирование вирусно-бактериальной пневмонии. Объективно привлекает внимание покраснение лица и шеи, инъекция сосудов склер (покраснение белков глаз), блестящая роговица глаз, усиленное потоотделение.
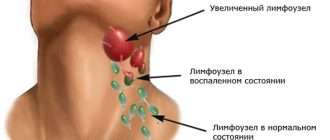
Состояние сознания коррелирует с выраженностью и тяжестью патологического процесса. Нередко происходит обострение лабиального герпеса (герпеса на губах). Увеличивается количество дыхательных движений, иногда наблюдается относительная брадикардия (несоответствие частоты пульса температурной кривой). Периферические лимфатические узлы не увеличиваются. При аускультации (выслушивании) прослушивается жёсткое дыхание, периодически сухие свистящие хрипы. При осмотре ротоглотки заметно умеренное покраснение слизистых оболочек, инъекция сосудов, визуализируется признак Морозкина — зернистость на слизистых покровах мягкого нёба и задней стенке глотки (воспаленные лимфатические фолликулы) [3] [6] .
![Воспалённые лимфатические фолликулы (признак Морозкина) [16]](https://probolezny.ru/media/bolezny/gripp/vospalyonnye-limfaticheskie-follikuly-priznak-morozkina-16_s.jpeg)
Когда состояние больного должно вызывать серьёзное беспокойство
Отдельного упоминания заслуживают новые, более агрессивные виды гриппозной инфекции (птичий, свиной грипп) при которых к вышеописанным поражениям могут присоединиться нарушения органов пищеварения, грозная специфическая гриппозная пневмония (имеет весьма характерную картину на рентгене в виде «пчелиных сот»). Кроме этого может развиваться так называемый «цитокиновый шторм», являющийся предиктором возникновения осложнений.
Юридические критерии постановки диагноза «грипп» в РФ:
- Острое (острейшее) начало.
- Масштабный синдром общей инфекционной интоксикации (возникает раньше симптомов заболевания дыхательных путей и более представлен в совокупности симптоматики).
- Среди симптомов респираторных нарушений преобладание симптомов трахеита.
- Эпидемиологические предпосылки (зона эпидемии).
- Подтверждённая серология (наиболее значимый фактор в современных условиях).
Симптомы гриппа у детей
У маленьких детей при гриппе быстро нарастают симптомы общей инфекционной интоксикации: вялость, отказ от еды, тошнота и рвота на пике лихорадки, общая слабость, нарушения сна.
Для более старшего детского возраста характерна склонность к головокружению и развитию обморочного состояния. Среди детей достаточно распространено явление менингизма — симптомы менингита без воспаления мозговых оболочек. У детей при гриппе может происходить централизация кровообращения и нарушение периферического кровотока (спазм сосудов) — наблюдается тахикардия, артериальная гипертония, бледность кожи.
В отличие от гриппа у взрослых, катаральные явления (кашель) запаздывают на 1-2 дня и проявляются более скудно, нередко развивается ларингит (осиплость голоса), в целом осложнения у детей развиваются чаще.
Патогенез гриппа
Входными путями для болезнетворного патогена служит слизистая выстилка верхних дыхательных путей. Ведущими звеньями развития болезни являются эпителиотропные и отравляющие свойства вируса гриппа, аллергизация иммунной системы, иммунодепрессивное воздействие.
Механизм развития гриппа
Первичная репродукция патогена происходит в клетках мерцательного эпителия воздуховодных путей (бокаловидные клетки трахеи). Наблюдается повреждение метаболизма и целостности мембраны клеток с последующей гибелью и внедрением вирусных частиц в системный кровоток. Тем временем в месте воспаления происходит увеличение метаболических агентов воспаления, активизация врождённого иммунитета: гипертермия (перегревание) как ответная реакция на воспаление, усиление выработки интерферона и т. п.
Массивное поступление вирусных частиц, продуктов распада клеточных структур и медиаторов воспаления в кровь обуславливает массивные токсико-аллергические процессы, закономерно сопровождающиеся повреждением эндотелия кровеносных сосудов и расстройствами микроциркуляции. Нарастает недостаток кислорода в крови и тканях (гипоксемия и гипоксия), развивается геморрагический дисбаланс различной степени выраженности.
При декомпенсации функциональных механизмов адаптации выявляется прогресс отёка головного мозга, острые сердечно-сосудистая и почечная недостаточность, ДВС-синдром. В силу угнетения иммунологической реактивности и кроветворения закономерно происходит наслоение вторичной бактериальной флоры, развиваются осложнения, пневмонии.
В зависимости от проведения (или отсутствия) терапевтических мероприятий, индивидуальных особенностей закономерным в течение заболевания является обратная динамика патологического процесса (выздоровление) или смерть [4] [5] .
Классификация и стадии развития гриппа
По клинической форме:
- Типичная.
- Атипичная:
- афебрильная (наличие симптомов поражения дыхательного тракта при отсутствии или минимальном повышении температуры тела);
- акатаральная (отсутствие признаков поражения дыхательного тракта при наличии интоксикационного компонента заболевания);
- молниеносная (резко выраженный и быстро нарастающий интоксикационный комплекс, специфический геморрагический токсический отёк лёгких, острая сердечно-сосудистая недостаточность, острая дыхательная недостаточность. Чаще всего заканчивается смертью.
По течению:
- неосложнённый;
- осложнённый;
По степени тяжести:
- лёгкая форма гриппа;
- средняя форма;
- тяжёлая (токсическая) форма;
- крайне тяжёлая (гипертоксическая) форма[11] .
Алгоритм по определению степени тяжести гриппа приведён в таблице.
Осложнения гриппа
- Специфическая гриппозно-геморрагическая пневмония (острый гемморагический отёк лёгких, сопровождающийся явлениями дыхательной недостаточности максимальной степени). (воспаление лёгких). Может подозреваться при лихорадке более 5 дней, отсутствии положительной динамики, кашле с отделением слизисто-гнойной и кровянистой мокроты, влажных хрипах и крепитации при прослушивании, появлении нейтрофильного лейкоцитоза, нарастании скорости оседания эритроцитов (СОЭ).
- ЛОР-патология (синуситы, отиты).
- Почечная патология (обострения пиелонефритов, циститов).
- Холангит ( воспаление жёлчных протоков) .
- Эскалация ложного крупа у детей (одышка, затруднение вдоха, цианоз лица);
- Серозный менингит, менингоэнцефалит [4][7] .
Чем опасен грипп во время беременности
Грипп, как правило, протекает тяжелее у беременных, чем у небеременных женщин репродуктивного возраста. Чаще развивается пневмония, осложнения со стороны ЛОР-органов, возможны преждевременные роды. Отмечено отрицательное влияние высокой температуры при гриппе на развитие нервной трубки плода.
Диагностика гриппа
Когда следует обратиться к врачу
- наблюдается одышка, дыхание затруднено;
- появилась боль или давление в груди или животе;
- пациент находится в группе риска ( дети первого года жизни, беременные и пожилые люди, пациенты с хроническими заболеваниями ).
Подготовка к посещению врача
Для посещения врача при гриппе специальная подготовка не требуется.
Диагностика
- Развёрнутый клинический анализ крови: лейкопения ( снижение количества лейкоцитов) , нормоцитоз (нормальный размер эритроцитов) или нейтропения ( снижение количества нейтрофилов) , лимфоцитоз ( увеличение числа лимфоцитов );
- Общеклинический анализ мочи (изменения обычно кратковременны и незначимы, указывают на степень интоксикации).
- Серологические реакции. Реакция связывания комплемента (РСК) и реакция торможения гемагглютинации (РТГА) имеют ретроспективное значение. Иммунохроматографический анализ ( ИХА) и метод флюоресцирующих антител (МФА) имеют целью поиск антигенов вируса за 3 часа, однако обладают неприемлемой чувствительностью и специфичностью, отсутствием единых стандартов выполнения и интерпретации. При проведении ИХА часть результатов даёт ложный положительный критерий при отсутствии эпидемического подъёма и ложноотрицательный — во время его превышения. Кроме того, данные тесты описываются сниженной чувствительностью к «свиному» гриппу (не более 60 %). В связи с этим Центр по контролю и профилактике заболеваний в США ( CDC) для качественной диагностики новых серотипов гриппа А установил для поиска РНК вируса применять метод полимеразной цепной реакции (ПЦР) [1][2][6] .
Лечение гриппа
Выбор места, где больной будет проходить лечение, зависит от характера течения и выраженности клинических проявлений заболевания. Лёгкие формы могут остаться нераспознанными, особенно в межэпидемический период. В таких случаях больные могут быть оставлены в домашних условиях.
Люди со среднетяжёлыми и тяжёлыми формами гриппа (признаки приведены в разделе с симптомами), особенно дети первого года жизни, беременные и пожилые люди, имеющие совокупность заболеваний, должны быть госпитализированы в инфекционный стационар или стационар общего профиля при наличии инфекционных отделений.
Лечение, направленное на борьбу с вирусом
Этиотропная терапия (воздействие на возбудителя) показана всем больным гриппозной инфекцией, независимо от тяжести заболевания. Эффективность медикаментов напрямую зависит от времени начала терапии по отношению к началу развития заболевания. Максимально эффективной будет терапия, начатая в первые 48 часов (на ранних этапах вирусной репликации и его необильного количества). Далее происходит прогредиентное уменьшение эффективности препаратов (концентрация вируса возрастает по экспоненте и препарат просто не успевает произвести локализацию).
Противовирусные препараты
Из наиболее значимых современных средств стоит отметить ингибиторы нейраминидазы, например оселтамивир, занамивир, а также перамивир и ланинамивир, которые не зарегистрированы в нашей стране. В последнее время отмечаются случаи резистентности (устойчивости) вирусов гриппа к оселтамивиру, поэтому наибольшее рекомендательное значение приобретает занамивир. Кроме того, на рынке представлен класс блокаторов М2-каналов (амантадин и римантадин), к которым зачастую имеется резистентность вируса, что затрудняет распространение применения [1] [5] .
Общее лечение. Лечение, направленное на устранение механизмов и симптомов заболевания
Патогенетическая и симптоматическая терапия проводится по общим показаниям и включает дезинтоксикационные мероприятия, борьбу с гипертермией, обезвоживанием, восстановление функции респираторной системы, поддержание функционирования сердечно-сосудистой системы и др.
В случае возникновения осложнений и неотложных состояний проводится комплекс интенсивных мероприятий по борьбе с патологией соответствующего профиля.
Лечение гриппа у беременных
При лечении беременных женщин применяются те же методы, что и для небеременных с учётом противопоказаний. При высокой температуре тела назначают парацетомол. Препаратом выбора противовирусной терапии, назначаемым как можно раньше, является осельтамивир.
Лечение гриппа у детей
CDC (Центры по контролю и профилактике заболеваний США) для лечения детей от гриппа рекомендуют:
- Осельтамивир («Тамифлю») одобрен для лечения гриппа у детей в возрасте двух недель и старше. Осельтамивир для перорального применения выпускается в форме таблеток и жидкости.
- Занамивир («Реленза») одобрен для лечения гриппа у детей от семи лет. Не рекомендуется применять детям с сопутствующими респираторными заболеваниями, в том числе с астмой и хроническими заболеваниями лёгких. Занамивир вдыхают через специальный ингалятор.
- Перамивир («Рапиваб») вводится внутривенно и рекомендован детям от двух лет.
- Балоксавир («Хофлуза») — таблетка, которая назначается однократно внутрь. Препарат одобрен для раннего амбулаторного лечения детей от гриппа в возрасте от 12 лет [15] .
Домашние средства лечения
Меры, облегчающие симптомы гриппа:
- пить больше жидкости — тёплую кипячёную воду, сок, чай, супы, чтобы предотвратить обезвоживание;
- больше спать, чтобы помочь иммунной системе бороться с инфекцией [14] .
Пациентам показано назначение стола № 15 по Певзнеру (разнообразная здоровая пища).
Мифы и опасные заблуждения в лечении
Распространённый миф: грипп можно вылечить антибиотиками. Антибиотики, или антибактериальные препараты, бесполезны в борьбе с вирусной инфекцией.
Прогноз. Профилактика
При отсутствии осложнений, своевременном и правильном лечении прогноз для жизни при гриппе благоприятный. В случае осложнённого течения и при отсутствии терапии возможен летальный исход.
Специфическая профилактика. Вакцины против гриппа
Основным эффективным, научно обоснованным путём предотвращения заболевания или его осложнений является вакцинация. В связи с регулярным видоизменением вируса гриппа Глобальная система эпиднадзора за гриппом и ответных мер ВОЗ (ГСЭГОМ) проводит регулярное наблюдение за вирусами гриппа, циркулирующими в сообществе людей, и регулярно даёт указания на необходимые изменения состава противогриппозных вакцин.
Проведение иммунизации очень важно для лиц из групп высокого риска развития серьёзных осложнений, а также для людей, живущих совместно с этой категорией лиц или осуществляющих медицинский и социальный уход за ними.
Рекомендации по вакцинации
ВОЗ рекомендует проведение ежегодной плановой вакцинации нижеперечисленным категориям населения:
- беременные на любом сроке при отсутствии противопоказаний;
- маленькие дети от 6 месяцев до 5 лет, особенно из организованных коллективов;
- люди пожилого и престарелого возраста;
- лица с хронической сопутствующей патологией;
- лица, деятельность которых связана с медициной.
Профилактическую вакцинацию от гриппа в РФ проводят бесплатно всем категориям населения, чтобы предотвратить его развитие и ослабить эпидемический подъём. Для групп определённых возрастов предусмотрены разного рода вакцины, чтобы не было нежелательных реакций из-за присутствия частиц вируса в живом или инактивированном виде. Октябрь считается оптимальным месяцем, когда стоит сделать вакцинацию от гриппа. К концу декабря иммунитет достигнет максимального уровня и сможет отразить атаку. Устойчивый ответ сохраняется полгода после введения вакцины, поэтому прививки нужно делать каждый год.
Неспецифическая профилактика
- не контактировать с потенциально больными людьми (кашляющими, чихающими и т. п.);
- не подходить без обоснованной необходимости к потенциально инфицированному ближе 1 метра;
- при общении с болеющими применять медицинскую марлевую маску и менять её не реже 1 раза в 4 часа;
- чаще мыть руки и лицо с мылом или антибактериальными средствами после общения с людьми в период эпидемии;
- прикрываться при кашле, чихании, использовать носовые платки;
- проводить при возможности ультрафиолетовое облучение помещения;
- не посещать массовые мероприятия (концерты, викторины, заведения общественного питания);
- ежедневно проветривать помещение;
- не трогать грязными руками область лица;
- пропагандировать и придерживаться здорового образа жизни (прогулки на свежем воздухе, занятия физкультурой, полноценный сон, полезная здоровая пища, богатая витаминами, употребление лука, чеснока), что поможет организму противостоять болезнетворным влияниям [1][2][3] .
Химиопрофилактика
Химиотерапевтические средства (иммуномодуляторы) для профилактики и лечения гриппа широко не используются в практике и не рекомендуются к применению, поскольку нет прямых доказательств эффективности этих препаратов.
Сепсис (заражение крови)
Сепсис (заражение крови) представляет собой патологический процесс, в основе которого реакция организма на патогенные факторы различной природы в виде генерализованного (системного) воспаления, сочетающего с остро возникшими симптомами системной дисфункции (полиорганной недостаточности) и/или микробной диссеминацией.
Зачастую заражение крови называется бактериальной инфекцией крови. Сепсис — инфекционно индуцированный синдром, проявляющийся в виде системного воспалительного ответа организма на эндотоксиновую агрессию. При этом бактериемия (наличие в крови живых бактерий) является важным, но не обязательным условием развития сепсиса. Отличием сепсиса от инфекции является не соответствующий норме ответ организма человека на инфекцию в сочетании с угрожающей жизни органной дисфункцией. То есть, возникновение сепсиса обусловлено не только свойствами возбудителя инфекции, но и состоянием макроорганизма — его неспособностью к локализации инфекционного агента, обусловленного недостаточностью иммунитета.
Актуальность проблем сепсиса обусловлена ростом его распространенности, высоким уровнем заболеваемости и летальности, что относит сепсис к важным медико-социальным проблемам. Данные эпидемиологических исследований в индустриально развитых странах свидетельствуют, что частота сепсиса варьирует в пределах 50-100 случаев/100 тыс. населения, а уровень смертности остается стабильно высоким (по данным разных авторов — от 15 до 75%) в зависимости от стадии сепсиса, его возбудителя, лечения (рис. ниже). Ведущей причиной смерти при сепсисе является прогрессирующая органная дисфункция.

Смертность при разных типах сепсиса
Существует ряд предпосылок, способствующих высокому риску развития сепсиса, в частности:
- Развитие и широкое внедрение в медицинскую практику инвазивных медицинских технологий/процедур, ассоциированных с контаминированностью оборудования и широким использованием внутрисосудистых устройств.
- Рост количества штаммов микроорганизмов устойчивых к антибиотикам, что обусловлено бесконтрольным/необоснованным применением препаратов широкого спектра действия.
Течение сепсиса в большинстве случаев проходит стадийно (рис. ниже), в соответствии с чем выделяют:
- Сепсис — как системный воспалительный ответ на инфекцию.
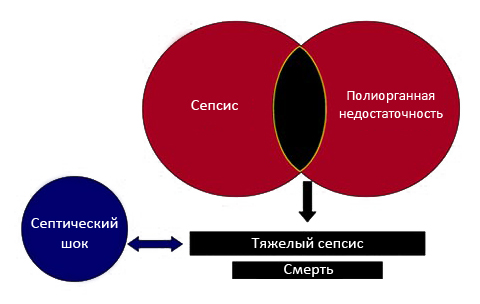
- Тяжелый сепсис — как сепсис с признаками гипоперфузии и органной дисфункции хотя бы одной из систем: дыхательной, сердечно-сосудистой, гемостаза, мочевыделительной, печени, центральной нервной системы.
- Септический шок — тяжелый сепсис с наличием полиорганной дисфункции (дисфункция по 2 и более системам/органам).
К группам высоким риском развития сепсиса относятся хирургические, онкологические, ожоговые больные, пациенты с иммунодефицитными состояниями, роженицы, недоношенные дети с малым весом, дети с хромосомными заболеваниями и врожденными пороками развития, длительно находящиеся в стационаре.
Также развитию сепсиса способствует длительная катетеризация сосудов, искусственная вентиляция легких, проведение длительной иммуносупрессивной терапии, длительный прием глюкокортикостероидных средств, хирургические вмешательства с высокой травматизацией тканей, прием инъекционных наркотиков.
Риск возникновения сепсиса определяется и локализацией первичного очага инфекции — брюшная полость, легкие, мочевыделительная система, раневая поверхность и др. Отмечается относительно высокая инцидентность сепсиса у пожилых пациентов, мужчин и среди детей раннего возраста.
Патогенез
Патогенез развития сепсиса достаточно сложен для краткого изложения и специфичен, в связи с чем перечислим лишь его основные патогенетические звенья:
- длительно сохраняющаяся (постоянная/дискретная) бактериемия/микробная токсемия, обусловленные гнойно-септическими заболеваниями;
- развитие эндогенной интоксикации (эндо/ауто-токсикоз) биологически активными веществами;
- системный деструктивный васкулит;
- нарастание процессов гиперкоагуляции с развитием коагулопатии, ДВС-синдрома;
- развитие выраженной иммунной недостаточности, обусловленной нарушением процессов регуляции иммунореактивности, формированием состояния иммунодепрессии с дезинтеграцией иммунной системы в целом;
- развитие и проявления полиорганной недостаточности.
Таким образом, с позиций современной науки — сепсисологии, развитие органно-системных повреждений обусловлено распространением из первичного очага инфекционного воспаления провоспалительных медиаторов с последующей их активацией в других органах/тканях под влиянием макрофагов и выделением эндогенных субстанций.
При неспособности регулирующих систем организма поддержать гомеостаз, начинает доминировать деструктивное действие цитокинов и других медиаторов, что вызывает нарушение функции и проницаемости эндотелия капилляров, развитие ДВС-синдрома и моно/полиорганной дисфункции.
Наблюдается нарушение метаболизма из-за выраженной интоксикации, нарастание процессов катаболизма (гипергликемия, гипоальбуминемия, диспротеинемия, гиповитаминоз, анемия и др.).
Классификация
Существует большое количество классификаций сепсиса в основу которых положены те или иные факторы/принципы. Рассмотрим лишь основные. Различают первичный (криптогенный сепсис) и вторичный сепсис.
Криптогенный сепсис встречается относительно редко. Как правило, криптогенный вид сепсиса связывают с аутоинфекцией (кариозными зубами, хроническим тонзиллитом или другой дремлющей инфекцией).
Вторичный сепсис является частой формой и развивается на фоне наличия гнойного очага в организме хозяина: гнойной раны, гнойного заболевания, оперативного вмешательства. Вторичный септический процесс в свою очередь, в зависимости от входных ворот инфекции подразделяется на:
- Одонтогенный сепсис– как правило, одонтогенный сепсис обусловлен различными заболеваниями со стороны зубочелюстной системы: гранулемами, кариесом, апикальным периодонтитом, околочелюстными флегмонами, периоститом, остеомиелитом челюстей и др.
- Хирургический сепсис – развивается при заносе инфекционного возбудителя в кровь из послеоперационной раны. Хирургический сепсис — один из наиболее часто встречаемых видов.
- Абдоминальный сепсис — как следствие первоначального развития деструктивного процесса в разных органах брюшной полости или забрюшинного пространства. Абдоминальный сепсис часто развивается при гнойно-некротическом деструктивном панкреатите.
- Акушерско-гинекологический сепсис — как следствие осложненных родов и абортов.
- Уросепсис – входными воротами при котором являются органы мочеполовой сферы. Уросепсис может развиваться при пиелонефритах, мочекаменной болезни и др.
- Ангиогенный сепсис — с локализацией первичного очага в сердце. Ангиогенный сепсис обусловлен абсцессами сердца, инфекционным эндокардитом.
- Неонатальный сепсис — это сепсис у новорожденных детей (ранний и поздний неонатальный сепсис).
- Плевро-легочный сепсис — развивается на фоне различных гнойных заболеваний легких: пневмонии, абсцесса легких, эмпиемы плевры и др.
- Отогенный — обусловлен воспалительными заболеваниями среднего уха.
- Кожный сепсис — источником инфекции являются гнойные заболевания кожи: ожоги, фурункулы, абсцессы, инфицированные раны и др.
По клиническому течению выделяют:
- молниеносный сепсис с генерализацией воспалительного процесса в течение 12-24 часов и летальным исходом в течение 1-2 суток;
- острый — клиническая симптоматика проявляются в течение нескольких дней и продолжительностью до 4 недель;
- подострый с продолжительностью 6-12 недель;
- рецидивирующий сепсис —протекает в виде периодических обострений и ремиссий, длительностью до 6 месяцев;
- хронический сепсис — может протекать на протяжении ряда лет; хронический сепсис протекает со слабо выраженными периодическими обострениями и длительными ремиссиями.
По анатомо-клиническим признакам:
- Септицемия — сепсис крови с отсутствием в тканях/органах гнойных очагов-метастазов.
- Септикопиемия — воспаление крови с диссеминацией возбудителей, формированием вторичных метастатических гнойных очагов со стойкой бактериемией. По фазам течения сепсиса: фазы напряжения, катаболическая, анаболическая и реабилитационная.
По этиологическому фактору различают бактериальный (пневмококковый, стафилококковый, стрептококковый и др.), вирусный, грибковый, вызванный простейшими и др.
Причины сепсиса
Сепсис — полиэтиологическое заболевание, которое могут вызывать различные патогенные/условно-патогенные микроорганизмы. К основным возбудителям сепсиса относятся:
- энтеробактерии — кишечная палочка (Escherichia coli), синегнойная палочка (Pseudomonas spp.), клебсиелла (Klebsiella spp.) и др.;
- грамположительные кокки — стафилококки (Staphylococcus aureus, Enterococcus spp., Staphylococcus epidermidis), стрептококки (Streptococcus A и B spp.);
- пневмококки (Streptococcus pneumoniae);
- неспорообразующие анаэробы (пептострептококки, пептококки и др.);
- вирусы (аденовирусная, энтеровирусная инфекция и инфекция, вызываемая респираторно-синцитиальным вирусом);
На рисунке ниже приведена этиологическая структура возбудителей сепсиса:
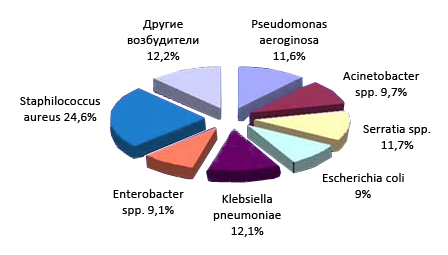
Этиологическая структура нозокомиальных инфекций крови
Во многих случаях причины заражения крови обусловлены смешанной — бактериально-вирусной инфекцией (микробными ассоциациями). Как правило, это гнойно-септические инфекции, вызываемые госпитальными штаммами (внутрибольничная инфекция), обладающих наряду с высокой вирулентностью выраженной полирезистентностью к целому ряду антибактериальных препаратов.
В развитии тяжелых госпитальных инфекций, все большее значение имеют грибы (Candida spp). Согласно современным данным сепсис, вызванный грамотрицательной микрофлорой, сопряжен с развитием септического шока и сопровождается более высокой смертностью, чем сепсис, обусловленный грамположительной микрофлорой (стрептококковый сепсис или пневмококковый сепсис). Также осложняют течение сепсиса и ухудшают его исход микст-формы микроорганизмов. Возбудители могут как заноситься в кровь из очагов первичной гнойной инфекции, так и попадать в кровь из окружающей среды.
Важнейшие причины (факторы), приводящие к срыву устойчивости организма к инфекционным агентам и развитию сепсиса:
- качественные и количественные свойства инфекционного возбудителя: вирулентность, массивность, генерализация процесса в организме через кровь/лимфу;
- наличие септического очага в организме человека, связанного периодически/постоянно с кровяным или лимфатическим руслом, развитие иммунодефицита.
Симптомы сепсиса
Какие симптомы при заражении крови у человека? Как таковых патогномоничных симптомов для сепсиса нет. Клиническими критериями сепсиса у взрослых, как варианта ССВО, являются:
- температура тела выше 38 °C или меньше 36 °C;
- частота дыхания 20 вдохов в минуту и более; 90 ударов в минуту и более; менее 4000 в 1 мкл;
- лейкоцитоз более 12000 в 1 мкл.
Симптоматика сепсиса чрезвычайно полиморфна и зависит от этиологии и возбудителя, локализации первичного очага инфекции, формы и тяжести течения заболевания. Основные симптомы сепсиса у взрослых обусловлены общей интоксикацией, локализацией метастазов и выраженностью полиорганных нарушений.
В случаях наиболее часто встречающейся острой форме сепсиса симптомы у взрослых, как правило, проявляются:
- Нарушением общего состояния и функции нервной системы, что проявляется раздражительностью, бессонницей, головной болью, помрачением/потерей сознания. Характерна повышенная потливость и периодически наступающие ознобы. Температура тела в большинстве случаев держится на высоком уровне со значительными колебаниями на протяжении дня, вечером, особенно в случаях наличия метастазов. Характерно истощение больного, у большинства происходит существенное снижение массы тела. На коже в ряде случаев появляется геморрагическая сыпь. При этом при пневмококковом сепсисе характерно появление на коже грудной клетки мелкоточечной сыпи; при стафилококковом сепсисе геморрагическая сыпь появляется на ладонной поверхности пальцев. При менингококцемии полиморфная геморрагическая сыпь появляется на лице, туловище, конечностях. Отмечается нарушения со стороны системы пищеварения: сухой, обложенный язык, отсутствие аппетита, могут присутствовать тошнота и рвота, реже упорные септические поносы.
- Практически у всех больных симптомы заражения крови проявляются поражением дыхательной системы, клинические проявления которого могут широко варьировать, начиная от влажных хрипов при аускультации и одышки до развития выраженных нарушений газообменных/негазообменных функций легких (респираторный дистресс-синдром).
- Признаки сепсиса у взрослых проявляются и нарушениями со стороны сердечно-сосудистой системы в виде не соответствующей повышению температуры тела тахикардии, уменьшении наполнения пульса, снижении артериального/венозного давления. Возможны сосудистые и трофические расстройства в виде отеков, пролежней, тромбозов, тромбофлебитов, лимфангитов. В ряде случаев сепсис может осложниться кардиомиопатией, токсическим миокардитом, развитием острой сердечно-сосудистой недостаточности.
- Ухудшением функции печени, зачастую с появлением желтухи и развитием явлений гепатита, увеличением селезенки.
- Нарушением функция почек. Отмечается микрогематурия, снижение относительной плотности мочи, альбуминурия, цилиндрурия, часто развивается олигурия (анурия).
- Со стороны крови первые признаки: лейкоцитоз со сдвигом лейкоцитарной формулы влево, анемия, ускоренная СОЭ, токсическая зернистость нейтрофилов, диспротеинемия, гипербиллирубинемия, увеличение содержания креатинина и мочевины.
Следует отметить, что первые признаки заражения крови при остром течении могут развиваться бурно и проявляется за несколько часов/суток в отличие от хронического сепсиса, для которого характерно вялое течение с малозаметными изменениями, которые протекают длительно. Для рецидивирующего сепсиса характерна периодическая смена обострений с выраженными клиническими проявлениями и ремиссий, когда заметной симптоматики сепсиса выявить не удается.
Ниже на рисунке приведены фото больных сепсисом:
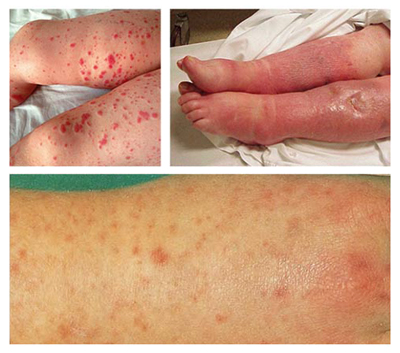
Следует отметить, что наличие клинических проявлений без проведения комплекса лабораторных исследований не позволяет распознать и однозначно поставить диагноз «сепсис».
Также при сепсисе происходят характерные изменения и в первичном очаге инфекции — замедляется заживление ран, грануляции приобретают бледную окраску, становятся вялыми, кровоточащими, а дно раны покрывается участками некроза и грязно-сероватым налетом. Отделяемое из раны приобретает зловонный запах и мутный цвет.
В случаях образования метастатических очагов в различных органах и тканях, происходит наслоение дополнительной специфической симптоматики, характерной для гнойно-септического процесса конкретной локализации. Так в результате заноса инфекции в легкие развивается клиническая симптоматика абсцессов легкого, гнойного плеврита, пневмонии.
При метастазах в почки присутствует клинические симптомы пиелитов, паранефритов. При поражении головного мозга возникают абсцессы головного мозга и гнойный менингит. Появление метастатических очагов в опорно-двигательной системе проявляется симптомами остеомиелита/артрита. При метастазах в сердце — эндокардит/перикардит, в органы брюшной полости (абсцессы печени), подкожно-жировую клетчатку или мышцы — абсцессы мягких тканей и т.д.
Анализы и диагностика сепсиса

Клинико-диагностическая концепция сепсиса традиционно включает в диагностические критерии сепсиса наличие у пациента инфекционного очага и 2 и более из 4 признаков синдрома системного воспалительного ответа — ССВР (шкала SOFA), которая включает:
- температуру тела — более 38 °C или менее 36 °C;
- частоту дыхания — более 20 вдохов в минуту;
- сердечный ритм — более 90 ударов в минуту;
- количество лейкоцитов — более 12000 на 1 мкл или менее 4000 на 1 мкл;
- наличие в крови более 10% незрелых форм лейкоцитов.
Диагноз «сепсис» ставится при наличии ≥ 2 критериев и наличии установленного/предполагаемого инфекционного очага. Вместе с тем в ряде случаев (в частности, на фоне неинфекционного системного воспалительного ответа) эти критерии становятся низкоспецифичными и малоинформативными. Следует отметить, что микробиологическое исследование биологических сред, хотя и определяется как «золотой стандарт» обследования осложнений гнойно-септических инфекций, тем не менее, без клинико-лабораторного подтверждения считается лишь транзиторной бактериемией.
Современные алгоритмы диагностики сепсиса включают использование лабораторных маркеров, которые позволяют связать наличие в организме инфекции, оценить уровень воспалительной реакции и наличие сепсиса. К основным маркерам относятся:
- Прокальцитониновый тест (ПКТ). Уровень прокальцитонина является одним из маркеров системного воспаления (ССВР), при этом, его концентрация при тяжелых бактериальных инфекциях повышается, что позволяет дифференцировать бактериальное воспаление от не бактериального, оценивать тяжесть больного и эффективность терапевтических мероприятий. Уровень прокальцитонина в норме не превышает показатель 0,5 нг/мл. Его увеличение интервале 0,5 2,0 нг/мл сепсис не исключает, однако может свидетельствовать об обширном высвобождении провоспалительных цитокинов, обусловленном обширной травмой, ожогом большой площади тела, хирургическом вмешательстве с обширной травматизацией тканей и др. При показателе прокальцитонина на уровне, превышающим 2 нг/мл с высокой долей вероятности можно предположить развитие сепсиса, а при 10 нг/мл и более – тяжелый сепсис/септический шок (рис. ниже).
- Пресепсин маркер (P-SEP). Пресепсин-маркер относится к более чувствительным и специфическим диагностическим маркерам в диагностике сепсиса. При этом, концентрация P-SEP в плазме у инфицированных пациентов значительно выше, чем у неинфицированных. Этот биомаркер можно использовать не только для ранней диагностики сепсиса, но и для адекватной оценки его тяжести и дальнейшего прогноза. Важно и то, что при развитии сепсиса увеличение концентраций P-SEP происходит значительно быстрее, чем других маркеров сепсиса (в течение 1,5–2,0 часов после появления системного ответа организма на инфекцию).
- С-реактивный белок (СРБ). Не является специфическим маркером сепсиса. Показатель С-реактивного белка, превышающий два стандартных отклонений от среднего значения, свидетельствует о наличии воспаления.
- Интерлейкин-6 (ИЛ-6). Не специфический маркер. Его продукция существенно повышается на фоне острых воспалительных реакций различной этиологии. Мониторинг уровня ИЛ-6 в сыворотке крови важен для оценки выраженности ССВР, сепсиса и септического шока, является важнейшим ранним маркером неонатального сепсиса. Как правило, его показатели положительно коррелирует с показателями других лабораторных тестов (СРБ, Р-SEP) и тяжестью клинических проявлений.
- Маркер neutrophil CD64. Наличие на поверхности нейтрофилов гликопротеина CD64 является достоверным признаком инфекции и сепсиса с показателями чувствительности и специфичности соответственно 85 и 76% (рис. ниже).
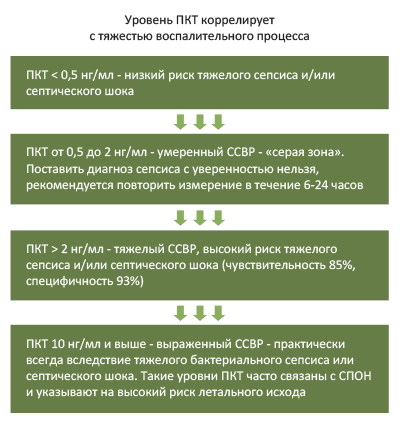
Зависимость уровня ПКТ от тяжести воспалительного процесса
Для поиска источника инфекции могут использоваться различные инструментальные методы: рентгенографию, компьютерную томографию, УЗИ, пункцию предполагаемого абсцесса и др.
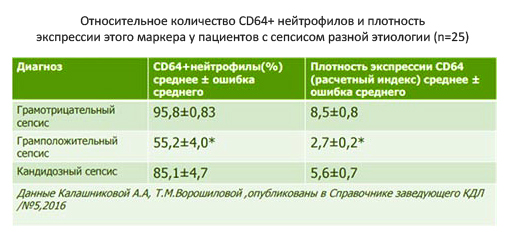
Следует отметить, что ни один из маркеров не может использоваться в отдельности и лишь комплексная оценка всех показателей в динамике в совокупности с клиническими проявлениями, данными объективного обследования (частота сердечных сокращений АД, мониторинг кислородного статуса, данными анализа крови, включающий лейкоцитарную формулу, показатели, креатинина, электролитов), бактериологическим посевом биологических жидкостей/биоптата и инструментальными исследованиями позволяет поставить диагноз.
Лечение сепсиса
Лечится ли заражение крови? Безусловно, лечится, однако эффективность лечения сепсиса определяется целым рядом фактором, в том числе и быстротой начала эмпирической антибактериальной терапии.
Как лечить сепсис? Прежде всего, пациенты с септическим шоком должны быть переведены в отделении интенсивной терапии с почасовым контролем за параметрами центральной гемодинамики, уровнем глюкозы, электролитов и лактата в крови, пульсометрией, газовым составом артериальной крови, функцией почек.
Даже при наличии незначительного первичного очага в виде гнойной раны не следует забывать о риске развития сепсиса и заниматься санацией очага самостоятельно, посещая форум о сепсисе (септический форум), где даются непрофессиональные рекомендации. Адекватное удаление инородных тел и дренирование гнойного экссудата должно осуществляться лишь в лечебном учреждении. Лечение заражение крови базируется на комплексе мероприятий и алгоритмы лечение сепсиса направлены на:
- эрадикацию микроорганизмов из кровотока;
- стабилизацию состояния пациента;
- осуществление неотложных мер в очаге инфекции (санация источника инфекции).
Эрадикация микроорганизмов из кровотока осуществляется назначением антибиотикотерапии, включающей, как минимум, два класса антибиотиков с широким спектром действия для воздействия на максимально широкий спектр патогенов, в том числе бактерий, грибов и вирусов.
Антибиотикотерапия. Назначение эмпирической внутривенной антибактериальной терапии — обязательное условие эффективности лечения и должно быть начато в течение 1 часа после выявления первых симптомов сепсиса или сразу после идентификации возбудителя. Для этиотропной терапии рекомендуется комбинированная терапия 2 или даже 3 антимикробными препаратами, например цефалоспорины в комбинации с аминогликозидами и препаратами с антианаэробной активностью или, например, монотерапия карбапенемами (имипенем, Меропенем). Однако, после комбинированной терапии переход на монотерапию возможен только после получения однозначных и достоверных результатов микробиологического исследования.
При назначении эмпирической терапии необходимо ориентироваться на вероятность присутствия той или иной группы патогенов (наиболее вероятный спектр возбудителей). Так, при высокой вероятности развития внебольничного грамположительного сепсиса рекомендуется назначать бета-лактамные антибиотики с выраженной антистафилококковой активностью (Цефазолин, Оксациллин), а при высокой вероятности развития грамположительного внутрибольничного сепсиса – гликолипидные антибиотики (Ванкомицин).
В случаях подозрения на сепсис, вызванный анаэробной инфекцией, назначается Клиндамицин или Метронидазол. Следует не забывать, что неадекватная антибиотикотерапия более чем в 2 раза превышает летальности пациентов, чем больных, получающих адекватную терапию. Длительность антибиотикотерапии решается индивидуально, составляя в среднем 10-12 дней, однако, может быть продолжена до достижения стойкой положительной динамики, стабилизации гемодинамики и купирования клинических симптомов инфекции.
Меры по стабилизации состояния пациента включают:
- В случаях нарушениях сознания — восстановление проходимости дыхательных путей. Для устранения гипокапнии и поддержания адекватного насыщения крови кислородом проводится интубация и искусственная вентиляция легких, являющаяся обязательной при развитии респираторного дистресс-синдрома, внутричерепной гипертензии.
- При снижении АД и наличии микроциркуляторных нарушений требуется быстрое восстановление объема циркулирующей крови. При этом, кровинфузионная терапия для каждого пациента должна быть индивидуальной. В большинстве случаев при необходимости восполнения внутрисосудистого объема, оптимальным выбором являются коллоиды (растворы гидроксиэтилкрахмалов: Стабизол, Гекодез, Рефортан, Хаэс-Стерил, Полигидроксиэтилкрахмал, Инфукол и др.), в то время как кристаллоиды (солевые растворы К, Mg аспарагинат, раствор Гартмана, Рингера, Мафусол) показаны преимущественно для коррекции внесосудистого дефицита жидкости. Инфузия жидкости осуществляется в объеме 500–1000 мл кристаллоидов/300–500 мл коллоидов в течение 30 мин и если АД или мочеотделение не увеличились и признаков перегрузки сосудистого русла отсутствуют инфузия повторяется. Установлено, что адекватная ранняя инфузионная терапия способствует повышению выживаемости больных с сепсисом.
- Вазопрессоры. Введение вазопрессоров начинают в случаях неэффективности инфузионной терапии (не восстанавливается перфузия органов) и АД. К препаратам выбора относятся Норадреналин и Допамин. Возможно использование вазопрессина у пациентов резистентным к высоким дозам вазопрессоров.
- Инотропы. Показаны при низком сердечном индексе (Добутамин).
- Введение других групп препаратов (кортикостероидов, иммуноглобулинов, антикоагулянтов, анальгетиков) решаются в каждом конкретном случае. У пациентов с сепсисом при остром повреждении почек показано применение методов заместительной почечной терапии.
Меры в очаге инфекции
Экстренная санация источника микробной контаминации проводится лишь после проведения всего комплекса адекватных реанимационных мероприятий. Включает обследование пациента для установления локализации источника инфекции и радикальное удаление поврежденных/некротизированных тканей, дренирование абсцессов и санацию септического очага инфекции. При этом, важно качество санации инфекционного очага (адекватное дренирование, лаваж), поскольку любые методы терапии, в том числе и антибиотики не будут эффективными при наличии гнойного содержимого (гной в крови и содержимом раны).
Механическое промывание является даже более важным, чем местное назначение антисептиков/антибиотиков. В случаях необходимости (невзирая на тяжесть состояния пациента) должно проводиться своевременное хирургическое вмешательство (санация/дренирование брюшной полости, лапаротомия, спленэктомия и др.), поскольку альтернативы хирургической тактике не существует, невзирая даже на риск развития СШ. В любом случае в очаге гноя быть не должно.
Санация в целом не ограничивается хирургической санацией, а предполагает и другие методы, например, санацию трахеобронхиального дерева с помощью фибробронхоскопии при септической пневмонии. Лишь следуя принципу тщательной санации септического очага можно предотвратить прогресс системного воспаления и повысить прогноз выживаемости.
Доктора

Кабанова Олеся Александровна

Малова Елена Сергеевна

Пономарь Сергей Алексеевич
Лекарства
Процедуры и операции
Дренирование, лаваж очага инфекции. Оперативное вмешательство по показаниям (санация/дренирование брюшной полости, лапаротомия, спленэктомия и др.) направленное на ликвидацию, как первичного очага, так и метастатических гнойных очагов.
Сепсис у детей
Сепсис является одной из основных причин летальности у детей. Особую актуальность представляет сепсис новорожденных, частота развития которого у доношенных новорожденных составляет 0,2%, а у недоношенных малышей — 1,5%. Большое значение в повышении восприимчивости к инфекции и развитию сепсиса имеет иммунологическая недостаточность у ребенка в период новорожденности, что обусловлено недостаточным количеством антител, передающихся от матери трансплацентарным путем и быстрым снижением их уровня.
Соответственно организм ребенка не в состоянии вызвать высокий своевременный каскадный иммунный ответ на инфекцию. К тому же, у ребенка имеет место выраженная дефектность бактерицидных субстанций макрофагов/нейтрофилов. Из факторов, способствующих иммунологической недостаточности новорожденных особое значение имеет наличие гипотрофии (врожденной/приобретенной) и искусственное вскармливание. К важнейшим предпосылкам развития сепсиса относятся:
- инфицирование ребенка госпитальными бактериальными штаммами;
- развитие дисбактериоза на фоне сопутствующих суперинфекций и неадекватной антибактериальной терапии.
Выделяют ранний и поздний сепсис у новорожденных детей. Ранний неонатальный сепсис – это сепсис, развившийся у детей в первые три дня жизни. Для него характерно внутриутробное инфицирование или раннее постнатальное заражение, в связи с чем, у новорожденных детей первичный гнойный очаг отсутствует, а наиболее частой формой его проявления является так называемая «внутриутробная пневмония». Источником инфекции, как правило, являются патогены, колонизирующие родовые пути матери, реже наблюдается и трансплацентарное инфицирование.
Если клиническая манифестация сепсиса (симптомы) проявляется в более поздние сроки, его относят к позднему неонатальному сепсису, при котором инфицирование ребенка происходит постнатально. Обычно присутствует первичный очаг инфекции и чаще регистрируется септикопиемия (наличие септикопиемических или метастатических, гнойно-воспалительных очагов).
Факторы риска бактериального инфицирования плода/новорожденного и генерализации бактериальной инфекции:
- Заболевания у беременной инфекционно-воспалительного генеза: кольпит, пиелонефрит, аднексит.
- Наличие инфекции у роженицы: мастит, эндометрит.
- Длительный безводный период в родах (более 6 часов).
- Инфицирование амниона («грязные» воды).
- Внебольничные роды, наследственные заболевания, пороки развития.
- Тяжелая асфиксия на фоне внутриутробной хронической гипоксии.
- Недоношенность с выраженным при рождении дефицитом массы тела.
- Ятрогенные факторы: хирургические вмешательств, аппаратная ИВЛ (интубация трахеи) длительностью более 3 суток, частая катетеризация периферических вен, длительность внутривенных инфузий.
Симптомы сепсиса у детей могут значительно варьировать. Основными клиническими признаками полиорганной недостаточности являются:
- Со стороны ЦНС: возбуждение/угнетение, судороги.
- Со стороны сердечно-сосудистой систем: бради/тахикардия, нитевидный пульс, глухость сердечных тонов, гипо/гипертензия.
- Со стороны дыхательной системы: апноэ/тахипноэ, втяжение уступчивых мест на грудной клетке.
- Со стороны ЖКТ: диарея, парез кишечника, отказ от сосания, патологическая потеря массы.
- Со стороны мочевыделительной системы: олиго-/анурия.
- Кожные покровы: бледность, сыпь, отечность, серая/желтушная окраска, склерема, цианоз, симптом «белого пятна».
У детей старше 7 дней при наличие очага инфекции и хотя бы двух признаков полиорганной недостаточности позволяет предположить сепсис даже в случаях отсутствии в крови высева микроорганизмов, а в отделениях для недоношенных детей — в диагностике сепсиса принят угрозометрический подход. При наличии серьезного инфекционно-воспалительного очага в сочетании с 1-2 признаками ПОН или системной воспалительной реакции дается заключение о высокой угрозе развития сепсиса и начинает проводиться терапия как уже при начавшемся сепсисе.
Лечение сепсиса новорожденных сочетает этиотропную терапию с патогенетической коррекцией иммунных, метаболических и органных нарушений. Стартовая антибактериальная терапия включает цефалоспорин 3-го поколения в комбинации с аминогликозидами или монотерапию карбапенемом. После уточнения возбудителя: цефалоспорин 4-го поколения (Цефепим) в комбинации с резервным аминогликозидом, например Амикацин; монотерапия — Ванкомицин. При недостаточной эффективности — антибиотики глубокого резерва (Циластатин, Имипинем). По жизненным показаниям может назначаться фторхинолон (Ципрофлоксацин).
В терапии сепсиса у детей актуально применение иммунокорригирующих средств — препаратами с доказанной безопасностью и клинической эффективностью. Иммунозаместительная терапия предусматривает введение иммуноглобулинов, интерферона человеческого лейкоцитарного, рекомбинантных интерферонов (Виферон, Неоцитотект, Пентаглобин).
Важными компонентами лечения сепсиса у новорожденных является:
- коррекция дисбактериоза (эубиотики, пребиотики);
- метаболических/гемодинамических и расстройств;
- коррекция гипер/гипо-коагуляции;
- организация рационального (приоритет грудного) вскармливания ребенка;
- частичное парентеральное питание;
- лечение сопутствующих заболеваний.
При беременности
Среди различных инфекционных осложнений распространенность сепсиса в акушерско-гинекологической практике варьирует в пределах 0,2–0,3%. Послеродовой сепсис наиболее часто (в 90% случаев), возникает на фоне эндометрита и послеродовых септических заболеваний, значительно реже — в случаях наличия мастита, раневой инфекции, инфекции мочевых путей, постинъекционного абсцесса и др.
Ведущими факторами риска сепсиса являются: мертворождение, многоплодие, хроническая сердечная/печеночная недостаточности, ВИЧ-инфекция, инфекции генитального тракта/нижних мочевыводящих путей, инфекции дыхательных путей (пневмонии, грипп), внутрибольничные инфекции, осложненное течение родов (длительный безводный промежуток, обусловленный несвоевременным излитием околоплодных вод, задержка продуктов зачатия, пролонгированные роды, хориоамнионит, многократные влагалищные исследования, акушерские операции в родах — кесарево сечение, патологическая кровопотеря, травматизация тканей родовых путей), а также гнойно-септические заболевания в послеродовом периоде: параметрит, аднексит, тромбофлебит, послеродовый эндометрит и др.
Выраженность симптомов зависит от формы клинического течения. Клиническая симптоматика манифестирует, как правило, на второй-третий день после родов признаками общей интоксикации (слабостью, потерей аппетита, тахикардией, одышкой, реже рвотой и диареей), сукровично-гнойными выделениями и температурой до 39-40 °C с большим разбросом суточной температуры и периодическими ознобами. Больные жалуются на боли в животе/молочных железах, могут отмечаться генерализованные высыпания.
При молниеносном развитии акушерского сепсиса симптоматика нарастает в течение суток, а в случаях развития острого сепсиса клиническая картина манифестирует в течение 3-4 дней. При подострой форме симптомы менее выражены, процесс развивается на протяжении 1-2 недель. Хронический сепсис характеризуется вялым течением на протяжении многих месяцев со слабо выраженной симптоматикой (головокружениями, головной болью и сонливостью, субфебрилитетом, повышенным потоотделением, иногда диареей).
Рецидивирующая форма характерна для септикопиемии и протекает с периодами обострений и ремиссии. Ухудшение состояния обусловлено образованием вторичных гнойных метастазов. При отсутствии своевременного и адекватного лечения развивается тяжёлая форма сепсиса с шоковым синдромом с сильно выраженной интоксикацией организма.
В ранней («теплой») фазе акушерского сепсиса отмечается прогрессирующая слабость, головокружение, субфебрильная температура, тахикардия, гиперемированность кожных покровов. Иногда отмечается спутанность сознания, психозы, галлюцинации, возбуждение. Длительность этой стадии варьирует от 5-8 часов до суток.
Поздняя («холодная») фаза характеризуется брадикардией, падением температуры ниже нормы, затруднением дыхания. Возбуждение и беспокойство сменяется адинамией, затемнением сознания. Развивается олигурия, кожа покрывается липким холодным потом и приобретает землистый оттенок, иногда появляется желтуха.
Лечение акушерского сепсиса проводится согласно руководства МЗ N 15-4/10/2-728 и включает санацию первичного очага инфекции с одновременным проведением эмпирической антибактериальной, детоксикационной, инфузионно-трансфузионной, иммуномодулирующей, общеукрепляющей, десенсибилизирующей, симптоматической терапии, направленной на коррекцию нарушений функции жизненно важных органов и гемостаза.
При назначении антибиотиков необходимо учитывать клинические проявления, обсемененность первичного очага инфекции и вероятный вид возбудителя сепсиса. Как правило, антибиотики используются в максимально допустимой терапевтической дозировке.
Диета при сепсисе
Сепсис относится к категории заболеваний с быстро развивающейся трофической недостаточностью, что делает нутриционную поддержку в виде (энтерального/парентерального питания) важнейшим методом в интенсивной терапии заболевания, позволяющего активно противостоять резко нарастающему истощению пациентов. Метод нутриционной поддержки определяется исходным трофологическим статусом, функциональным состоянием ЖКТ и сохранностью глотательной функции.
При развитии септического шока активная алиментация до его разрешения не проводится, выполняются лишь мероприятия по энтеральной поддержке, основными положениями которой являются:
- Предпочтение во всех случаях необходимо отдавать естественному питанию в сочетании с дополнительным приемом перорально биологически ценных сбалансированных питательных смесей (ЭПС), содержащих не менее 6–10 г белка/100 мл и энергии 200 ккал/100 мл и пищевые волокна (Фортикер, Нутридринк компакт протеин, Эншур-2, Суппортан и др.), которые могут назначаться в качестве дополнительного питание к лечебному рациону (по 200 мл 2–3 раз/сут в виде отдельного приема).
- При невозможности питания больного естественным путем, а также в случаях резкого снижения объема алиментации и сохранности пищеварительной функции назначается зондовое питание с предпочтением назогастрального доступа (через нос) введения питательных смесей. При необходимости зондового питания сроком более 4 недель показано наложение стомы. Для зондового питания рекомендуются стандартные полимерные гиперкалорические, готовые к употреблению жидкие питательные смеси: Нутризон Энергия, Нутризон, Нутрикомп Энергия, Фрезубин Энергия, Нутризон Энергия с пищевыми волокнами, Суппортан и др.
- В основе назначения искусственного питания (парентерального/зондового) лежат показания, когда больные по разным причинам не могут питаться в достаточном количестве естественным путем или не могут/не должны/не хотят получать пероральное питание. Парентеральное питание назначается лишь в условиях невозможности использования энтерального доступа, а также невозможности обеспечения достаточной алиментации другими доступными методами.
Профилактика
Профилактика сепсиса в целом включает:
- Устранение/своевременное адекватное лечение очагов гнойной инфекции (ран, ожогов, локальных инфекционно-воспалительных процессов).
- Тщательное соблюдении требований асептики/антисептики при выполнении операций и лечебно-диагностических манипуляций.
- Сокращения времени пребывания пациентов в стационаре и выявление пациентов высокого риска развития сепсиса.
- Предупреждение развития госпитальной инфекции, что достигается регулярными дезинфекционными мероприятиями, мониторингом внутрибольничной флоры в каждом конкретном отделении лечебного учреждения, определением чувствительности микрофлоры к антибиотикам, эффективной политикой применения антибактериальных препаратов.
- Проведение вакцинации против менингококковой, пневмококковой инфекции и др.
Профилактические мероприятия послеродового сепсиса включают:
- Своевременное лечение воспалительных/гнойно-септических заболеваний.
- Борьбу с внебольничными вмешательствами (криминальными абортами, домашними родами, внутриматочными/вагинальными манипуляциями).
- Рациональную превентивную антибиотикотерапию при проведении оперативных вмешательств.
Профилактические мероприятия сепсиса новорожденных включают:
- Своевременное выявление и санацию инфекций мочеполовой сферы беременной, тщательный полноценный гигиенических уход за новорожденным, естественное вскармливание новорожденного.
- Соблюдение противоэпидемических мероприятий в отделениях новорожденных родильных домов.
Последствия сепсиса крови и осложнения
Последствия заражение крови зависят от формы сепсиса, наличия местатических очагов, проводимого лечения и включают нарушения функции сердечно сосудистой и дыхательной системы, почечные осложнения, нарушения в системе свертывания крови, расстройства метаболизма, неврологические осложнения, токсическое поражение ЦНС и другие.
Прогноз
Общая смертность пациентов, у которых развился септический шок, варьирует в пределах 40-50%. Как правило, высокие показатели смертности обусловлены несвоевременностью начала интенсивной терапии (более 6 часов после предположительного диагноза). В большинстве случаев септический шок в сочетании с выраженной полиорганной недостаточностью приводит к необратимым изменениям в организме и смерти.
Список источников
- Козлов В. К. Сепсис: этиология, иммунопатогенез, концепция современной иммунотерапии. СПб: Диалект, 2008. 296 с.
- Володин И.И., Антонов А.Г., Байбарина Е.Н. Сепсис новорожденных и доказательная медицинская практика — новый подход и повышение качества помощи // Педиатрия. 2003. № 5. С. 56-59.
- Савельев В. С., Гельфанд Б. Р. Сепсис: классификация, клинико-диагностическая концепция, лечение. М.: ООО Издательство «Медицинское информационное агентство», 2013. 360 с.
- Руднов В. А., Кулабухов В. В. Сепсис-3: Обновленные ключевые положения, потенциальные проблемы и дальнейшие практические шаги. Вестник анестезиологии и реаниматологии. 2016; 13 (4): 4–11.
- Международное руководство по управлению сепсисом и септическим шоком (Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016)

Автор-составитель: Владимир Конев — врач, медицинский журналист Специальность: Эпидемиология, Гигиена, Инфекционные заболевания подробнее
Образование: Окончил Свердловское медицинское училище (1968 ‑ 1971 гг.) по специальности «Фельдшер». Окончил Донецкий медицинский институт (1975 ‑ 1981 гг.) по специальности «Врач эпидемиолог, гигиенист». Проходил аспирантуру в Центральном НИИ эпидемиологии г. Москва (1986 ‑ 1989 гг.). Ученая степень ‑ кандидат медицинских наук (степень присуждена в 1989 году, защита ‑ Центральный НИИ эпидемиологии г. Москва). Пройдены многочисленные курсы повышения квалификации по эпидемиологии и инфекционным заболеваниям.
Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Комментарии
Интересно почитать. Уже достаточно лет работаю в медицине и конечно же сталкивалась в своей практике с сепсисом и септическим шоком. А недавно коллеги рассказали про ссво критерии калькулятор. Он определяет тяжесть сепсиса и септического шока. Очень удобным мне показался. Вводишь необходимые показатели и получаешь результат
Бостонская экзантема
Пиктограммы для детей с умственной отсталостью
Нейроциркуляторная дистония
У ребенка першит в горле
Фаринго
Сальпингоотит
Синдром ленивого глаза
Африканская сонная болезнь
Похожие болезни
Миелофиброз
Миелолейкоз
Спленомегалия (увеличение селезенки)
Гемофилия
ВКонтакте
Статьи по теме
Остеома бедренной кости
Синовит
Хронический лимфолейкоз, симптомы
Отслоение плаценты на ранних сроках
Последние комментарии
Ирина: Спасибо большое за обширную информацию о препарате.
Ирина: 40 лет назад заболела псориазом ладоней после второй беременности.По телевидению увидела .
Иван Сергеевич: Флексотрон Кросс назначили после операции на суставе (я спортсмен, была травма). Боли .
татьяна: Спасибо, все записала.




Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
ООО «Медсторона — медицинские технологии» ОГРН 1182375072802
Все права защищены © 2011-2023
Тромбоциты и лейкоциты в крови: воспаление, инфекции

При различных инфекциях закономерно изменяется уровень лейкоцитов в крови. Это связано с тем, что белые клетки крови активно участвуют в реакциях воспаления, борьбе с патогенными микробами или вирусами. Изменение их уровня типично и для некоторых соматических болезней, аллергических реакций и паразитозов. Наряду с лейкоцитами, оценивают показатель СОЭ (скорость оседания эритроцитов), отражающий изменение соотношения плазменных белков, участвующих в воспалительных реакциях. Важна также оценка уровня тромбоцитов, этот показатель изменяется при поражении внутренних органов и инфекциях, кровотечениях.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Лейкоциты в крови: о чем говорят отклонения
Уровень лейкоцитов в крови варьирует в пределах от 4,0 до 9,0 млрд/л. Основной функцией этой генерации клеток является защита организма от различных видов инфекций — микробных, грибковых, вирусных или паразитарных. Размер лейкоцитов превышает размер красных кровяных клеток, но лейкоциты в крови содержатся в меньшем количестве, активно расходуясь в ходе реакций организма и непрерывно обновляясь. Высокое количество лейкоцитов в крови может формироваться при воспалении, особенно если причиной его выступает микробная инфекция. Резкое снижение уровня лейкоцитов возможно на фоне приема некоторых медикаментов или болезней крови, неоплазий.
Все лейкоциты в крови разделяются на пять типов в зависимости от наличия в их составе гранул и окраски при изучении под микроскопом, а также функциональной активности. Изменение уровня каждого из типов лейкоцитов указывает на определенные виды патологии.
Уровень лимфоцитов: инфекция, иммунные нарушения
Лимфоциты — это особая группа клеток, которая отвечает за выработку иммунитета и активную борьбу с микробной либо вирусной инфекцией. Количество лимфоцитов в анализе крови может быть представлено в виде абсолютного значения (сколько лимфоцитов фактически обнаружено), либо в виде процентного соотношения (какой процент от общего числа лейкоцитов составляют лимфоциты). Увеличение числа лимфоцитов или лимфоцитоз встречается при различных патологиях — это вирусная инфекция, например герпес, краснуха, грипп, либо заболевания крови (хронический лимфолейкоз или лимфома). Уменьшение числа лимфоцитов (лимфопения) встречается при тяжелых хронических заболеваниях и инфекциях, при СПИДе, при почечной недостаточности, применении некоторых лекарств, подавляющих иммунитет (к которым относят кортикостероиды, иммунодепрессанты).
Относительное количество лимфоцитов варьирует от 25до 40%, в абсолютных цифрах составляя 1,2-3,0 млрд/л.
Количество гранулоцитов: реакции воспаления
Гранулоциты — это лейкоциты, имеющие в составе гранулы, прокрашивающиеся красителями (зернистые лейкоциты). Гранулоциты представлены 3 типами клеток: нейтрофилы, базофилы либо эозинофилы. Данные клетки участвуют в борьбе с инфекциями, в развитии воспаления и аллергических реакциях. Количество гранулоцитов в различных анализах может выражаться в абсолютных показателях и в процентах от общего числа лейкоцитов. Нормативы для абсолютных значений от 1,2 до 6,8 млрд/л, в процентном соотношении составляют 47-72%
Гранулоциты обычно повышены, если в организме развивается острое воспаление. Оно возможно при хирургических патологиях (аппендицит, перитонит), соматических болезнях, если развилась микробная инфекция. Снижение уровня гранулоцитов встречается при апластической анемии, когда костный мозг утрачивает способность к синтезу новых клеток крови, после приема некоторых лекарств, а также при аутоиммунных патологиях, системных болезнях соединительной ткани.
Количество моноцитов: инфекционные болезни, прием лекарств
Моноциты — это лейкоциты, которые, попадая в сосуды из костного мозга, достаточно быстро выходят из них в окружающие ткани, где трансформируются в макрофаги. Это клетки, которые поглощают и уничтожают бактерии, а также погибшие клетки организма. Количество моноцитов в различных исследованиях может выражаться в абсолютных показателях и в процентах от общего числа лейкоцитов. Нормы составляют от 4 до 10%, либо 0,1-0,7 млрд/л. Повышенное содержание моноцитов встречается, если в организме имеется специфическая инфекция (туберкулезная, сифилитическая, мононуклеоз), ревматоидный артрит, болезни крови. Снижение уровня моноцитов встречается после тяжелых операций, приема лекарств, подавляющих иммунитет и активность костного мозга (кортикостероиды, иммунодепрессанты).
Эозинофилы, базофилы и их предшественники циркулируют в крови в небольших количествах. Они также относятся к лейкоцитам и выполняют важные функции (борьба с паразитами, бактериями, развитие аллергических реакций).
Скорость оседания эритроцитов: изменение белков плазмы

Скорость оседания эритроцитов — это показатель, который отражает содержание белков в плазме крови. Ускорение СОЭ возникает, когда белки плазмы (альбумины и глобулины) меняют свое соотношение. Изменение показателя указывает на возможное воспаление в организме, при котором расходуются глобулины, синтезируются островоспалительные белки плазмы и меняется соотношение молекул. Кроме того, повышение СОЭ встречается при анемиях, иммунных патологиях, злокачественных опухолях и отеках. Замедление СОЭ встречается нечасто и свидетельствует о повышенном содержании эритроцитов в крови (эритроцитоз), либо о других заболеваниях крови.
Число тромбоцитов: значение для диагностики
Тромбоциты — это небольшие пластинки крови, которые участвуют в образовании тромба (наряду с белками плазмы) и препятствуют потере крови при повреждениях сосудов. Повышение уровня тромбоцитов в крови встречается при некоторых болезнях крови, а также после операций, при удалении селезенки. Снижение уровня тромбоцитов встречается при некоторых врожденных заболеваниях крови, апластической анемии (нарушение работы костного мозга, который синтезирует кровяные клетки), тромбоцитопенической пурпуре (активное разрушение пластинок из-за повышенной активности иммунной системы), на фоне прогрессирующего цирроза печени.
Источник https://probolezny.ru/gripp/
Источник https://medside.ru/sepsis-zarazhenie-krovi
Источник https://medaboutme.ru/articles/trombotsity_i_leykotsity_v_krovi_vospalenie_infektsii/