Гиперпаратиреоз — симптомы и лечение
Что такое гиперпаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., эндокринолога со стажем в 29 лет.
Над статьей доктора Курашова О. Н. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Гиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном количестве паратиреоидного гормона (паратгормона) в организме, который выделяется околощитовидными железами.
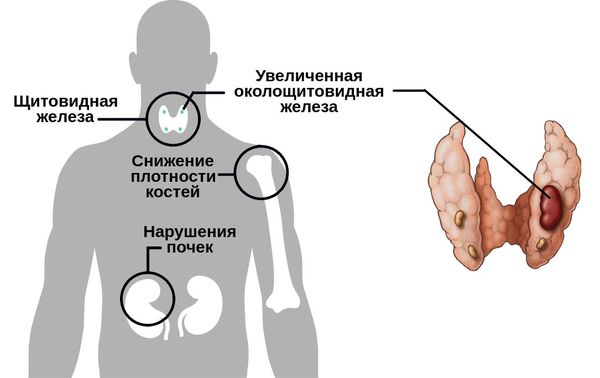
Существуют разные формы данного нарушения.
Первичный гиперпаратиреоз помимо нарушения околощитовидных желёз и избыточного выделения паратиреоидного гормона сопровождается верхне-нормальным или повышенным содержанием кальция в крови. Среди эндокринных заболеваний он встречается довольно часто: по распространённости эта форма гиперпаратиреоза находится на третьем месте после сахарного диабета и патологий щитовидной железы.
Ежегодная заболеваемость первичной формой составляет около 0,4–18,8% случаев на 10000 человек, а после 55 лет — до 2% случаев. [6] [12] У женщин эта патология возникает чаще, чем у мужчин — примерно 3:1. Преобладающее число случаев первичного гиперпаратиреоза у женщин приходится на первое десятилетия после менопаузы.
Первичный гиперпаратиреоз может быть как самостоятельным заболеванием, так и сочетаться с другими наследственными болезнями эндокринной системы. [1] [12] Он проявляется многосимптомным поражением различных органов и систем, что приводит к значительному снижению качества жизни с последующей инвалидизацией, а также к риску преждевременной смерти.
Причины возникновения связаны с развитием в одной или нескольких околощитовидных железах таких патологий, как:
- солитарная аденома — до 80-85% случаев;
- гиперплазия (диффузное увеличение желёз) — до 10-15 % случаев;
- рак — до 1-5% случаев;
- спорадические заболевания — до 90-95% случаев.
В 5% случаев на возникновение первичного гиперпаратиреоза влияет наследственность.
При вторичном гиперпаратиреозе кроме общих клинических признаков заболевания отличается снижением кальция и повышением фосфора в крови. Эта форма болезни обычно развивается как реакция компенсации и сочетает в себе усиленный синтез паратгормона и изменения в паращитовидных железах. Как правило, обнаруживается при синдроме недостаточного всасывания кальция в тонком кишечнике, дефиците витамина D и хронической почечной недостаточности.
Третичный гиперпаратиреоз развивается в случае аденомы околощитовидной железы и повышенном выделении паратгормона в условиях длительного вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз развиваться п ри других злокачественных опухолях, которые способны продуцировать вещество, похожее на паратгормон.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гиперпаратиреоза
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую «аденому».
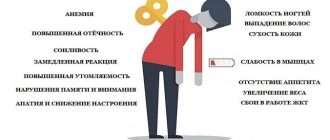
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
- длительно существующие боли в костях рук и ног, неровности и деформирующие изменения, возникающие при надавливании, частые судороги в ногах;
- эмоциональную неустойчивость, беспокойство и нарушение концентрации внимания, возникающее при нахождении в обществе;
- частое желание пить жидкость — вплоть до жажды с учащённым мочеиспусканием (не связанное с сахарным или несахарным диабетом);
- прерывистое нарушение сна и значительную утомляемость при выполнении любой работы;
- неуверенность и шаткость при ходьбе;
- повышенную потливость всего тела и конечностей;
- периодические сердцебиения днём и ночью;
- искривления и переломы (в основном трубчатых костей) при непредсказуемых обстоятельствах (даже при движениях лёжа в постели) — возникает в позднем периоде заболевания, сопровождается ноющими болями в позвоночнике.
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
- давно диагностированными нарушениями опорно-двигательного аппарата;
- хроническими заболеваниями почек (мочекаменная болезнь, отложение солей кальция в почках);
- нарушениями желудочно-кишечного тракта (панкреатит и кальцинат поджелудочной железы);
- выраженными, ранее нелеченными нейрокогнитивными и психическими расстройствами; в сочетании с гипертрофией миокарда левого желудочка (утолщением стенок сердца), а также нарушением проводимости и ритма сердца — зависят от уровня паратгормона.
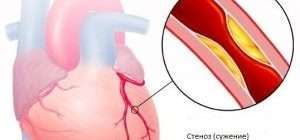
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
- тошнотой, периодическими желудочными болями, рвотой, метеоризмом, снижением аппетита, резким падением веса;
- возникновением пептических язв с кровотечениями;
- поражением поджелудочной железы и желчного пузыря;
- на поздних стадиях — нефрокальцинозом, признаками прогрессирующей почечной недостаточности с последующей уремией (крайне опасным отравлением организма).
Патогенез гиперпаратиреоза
Кальций является важным компонентом, который влияет на прочность костей и обменные процессы в организме. В норме уровень кальция, а также фосфора поддерживает паратгормон, выделяемый околощитовидными железами.
При аденоме или ином нарушении этих желёз взаимосвязь кальция и паратгормона нарушается: если раньше повышенное содержания кальция сдерживало уровень паратгормона, то теперь развивается дефект рецепторов, чувствительных к кальцию, которые расположены на поверхности главных клеток паращитовидных желёз.
В связи с этим в организме происходит ряд нарушений:
- активируются остеобласты (молодые клетки костей) и увеличивается количество остеокластов (клеток, уничтожающих старые костные ткани), что приводит к ускорению естественного разрушения (растворения) костей и костеобразования — если уровень паратгормона повышен довольно длительно, то процессы разрушения начинают преобладать;
- снижается почечный порог обратного всасывания фосфатов (проявляется гипофосфатемией и гиперфосфатурией);
- в кишечнике всасывается дополнительное количество кальция; [2][7][9]
- в случае гиперплазии (увеличения количества клеток паращитовидных желёз) происходит нерегулируемая гиперпродукция паратгормона. [17]
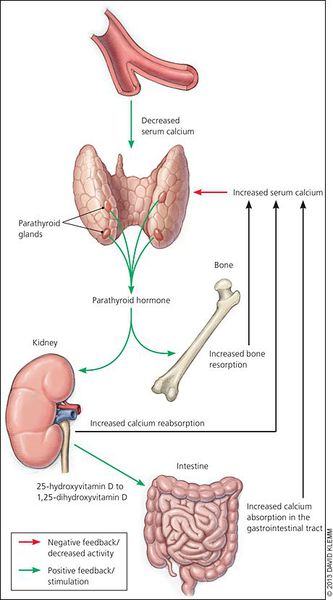
При избытке паратгормона усиливается выведение из костной ткани кальция и фосфора. Клинически это проявляется изменениями в костях: их искривлением и размягчением, возникновением переломов. При этом уровень кальция в костях снижается, а его уровень в крови заметно увеличивается, т. е. возникает гиперкальциемия. Она проявляется мышечной слабостью, избыточным выделением минералов с мочой при усиленном мочеиспускании и постоянной жаждой, что приводит к почечнокаменной болезни и нефрокальцинозу — накоплению и отложению солей кальция в главной ткани почек. Также избыток кальция в крови становится причиной нарушения тонуса сосудов и возникновения артериальной гипертензии. [1] [12]
У пациентов с первичным гиперпаратиреозом часто наблюдается острая нехватка витамина D, а после оперативного лечения заболевания повышается вероятность развития синдрома голодных костей — последствия гиперкальциемии. [15]
Классификация и стадии развития гиперпаратиреоза
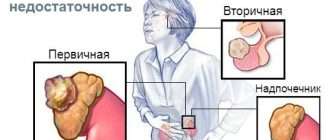
Как уже говорилось, бывает первичный, вторичный и третичный гиперпаратиреоз. При этом первичную форму заболевания разделяют на три вида:
- субклинический — заболевание развивается без явных проявлений, можно заподозрить только по результатам биохимии крови;
- клинический — возникают выраженные симптомы болезни (нарушения опорно-двигательного аппарата, почек и ЖКТ);
- острый первичный — возникновение гиперкальциемического криза.
Согласно МКБ 10, выделяют четыре формы заболевания:
- первичный гиперпаратиреоз;
- вторичный гиперпаратиреоз;
- иные формы гиперпаратиреоза;
- неуточнённый гиперпаратиреоз.
Другая классификация гиперпаратиреоза, опубликованная в 2014 году, по степени выраженности симптомов разделяет заболевание на три формы:
- нормокальциемическую — определяется неизменными показателями общего и ионизированного кальция (с поправкой на альбумин), а также паратгормона за весь период наблюдения (двукратное определение этих показателей с интервалом в 3-6 месяцев);
- мягкую — можно установить при появлении жалоб (низкотравматичных переломов) и лабораторном подтверждении умеренно повышенного уровня кальция и паратгормона в крови;
- манифестную — возникает впервые, причём остро, сопровождается нарушениями костной ткани или внутренних органов, возникает риск развития гиперкальциемического криза.
В зависимости от того, какие именно органы или системы поражены, выделяют:
- костный гиперпаратиреоз — де формация конечностей, внезапные переломы, возникающие как бы сами по себе, остеопороз с возможными кистозными образованиями, болезнь Реклингхаузена;
- висцеральный гиперпаратиреоз — поражением внутренних органов:
- почечный — отличается тяжёлым течением, возникают частые приступы почечной колики, возможно развитие почечной недостаточности;
- желудочно-кишечный — холецистит, панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки;
- смешанный гиперпаратиреоз — одновременное возникновение костных и висцеральных нарушений.
Осложнения гиперпаратиреоза
Длительное течение заболевания сказывается на формировании костей. Так, н а поздних стадиях вовремя не диагностированного гиперпаратиреоза наблюдаются:
- разрушение дистальных или концевых фаланг конечностей;
- сужение дистального отдела ключиц;
- очаги разрушения костей черепа;
- бурые опухоли длинных костей.
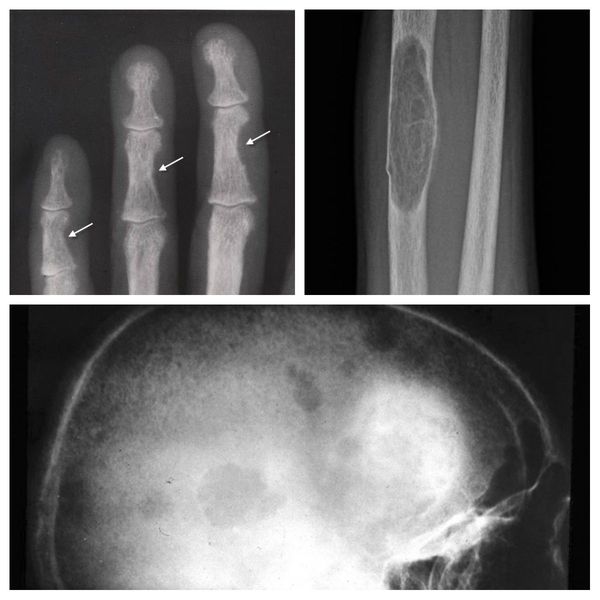
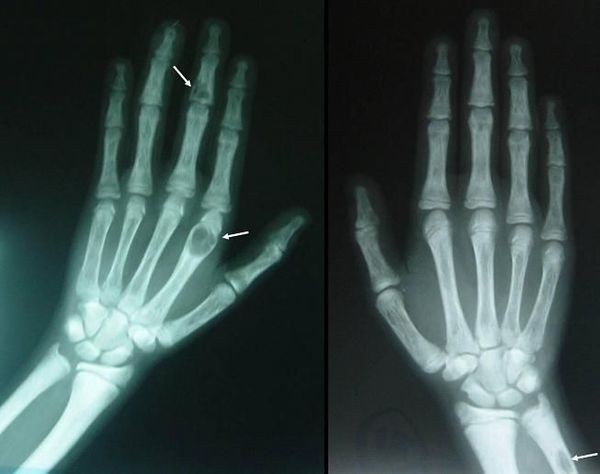
Самое тяжёлое осложнение гиперпаратиреоза — гиперкальциемический криз. Он возникает внезапно после резкого повышения уровня кальция в крови до 3,5-5 ммоль/л (в норме этот показатель составляет 2,15-2,50 ммоль/л). [17] Проявляется резким обострением всех симптомов гиперпаратиреоза.
Пусковые механизмы осложнения — острые инфекционные заболевания (чаще всего ОРВИ), внезапный перелом, длительный постельный режим, беременность, бесконтрольный приём препаратов, содержащих кальций и витамин D, а также тиазидных мочегонных средств.
Риск возникновения криза зависит от того, насколько повышен уровень кальция в крови. [17]
Гиперпаратиреоз

Это тяжелое заболевание эндокринной системы. Гиперпаратиреоз по-другому называется Бернетта синдромом.
Является фиброзной генерализованной остеодистрофией. Развивается по причине избыточного синтеза гормона-паратгормона.
В результате такого избытка нарушается обмен фосфора и кальция, паращитовидные железы поражаются опухолями.
Причины, классификация и патогенез заболевания
Гиперпаратиреоз подразделяется на несколько видов, в зависимости от причины, вызвавшей данное заболевание. Это первичный гиперпаратиреоз, вторичный, третичный и псевдогиперпаратиреоз.
- костную;
- висцеральную;
- почечную;
- смешанную.
Причиной первичного поражения паращитовидных желез является усиленное выделение паратгормона. Возможно развитие рака гипофиза, онкопатологии, феохромоцитомы.
Вторичная форма характеризуется длительной нехваткой в организме кальция и/или нарушением его всасывания.
Третичная форма заболевания развивается на фоне неадекватного лечения вторичного гиперпаратиреоза, или вообще – отсутствием лечения. На этой почве развивается паратиреодная аденома щитовидной железы.
Патогенез заболевания вызван многими причинами, в частности тем, что повышенный уровень кальция вызывает слабость мышц, повреждаются канальцы почек, клапаны сердца, сосуды.
Симптомы

- быстрая сильная утомляемость;
- боли в голове;
- слабость мышц;
- эмоциональная неуравновешенность;
- ухудшение запоминая и обучаемости.
- изменения в работе желудочно-кишечного тракта;
- остеопороз, остеопения;
- расшатывание и выпадение зубов;
- желчнокаменная болезнь;
- поражение слизистой желудка.
- пептические язвы, часто с кровотечениями;
- почечная недостаточность;
- поражение сосудов;
- артериальная гипертензия;
- панкреатит;
- поражение глазной конъюнктивы.
Пожилые люди уже при ранней форме заболевания могут страдать от запора, частого мочеиспускания, особенно в ночное время суток. Нервная система реагирует нарушением моторики, а психический статус – деменцией и психозами, возможна длительная непреходящая депрессия.
Диагностика
Проводится обязательный рентген паращитовидных желез, назначаются анализы крови (проверяется в первую очередь уровень кальция и фосфора), делается ультразвуковое исследование щитовидной железы.
Лечение
Если состояние пациента не позволяет выполнять хирургическое вмешательство и при легкой начальной форме может быть назначено консервативное лечение.
В него входит регулярное употребление назначенного количества жидкости, прием медикаментов, возможно гормонов.
Таким людям важно больше двигаться и вести активный образ жизни во избежание гиподинамии. Следует постоянно следить за давлением и показателями крови. Каждый год рекомендовано УЗИ щитовидной железы и брюшной полости, электрокардиограмма.
Профилактика и осложнение
Возможно развитие острой гипепаратиреодной интоксикации, развитие тромбоза, перитонита на почве язв, отека легких, паралича дыхания.
Гиперпаратиреоз

Паращитовидная железа вырабатывает паратгормон, поддерживающий уровень кальция в организме. В свою очередь кальций является основным регулятором секреции паратгормона — имеется обратная связь между уровнем кальция и высвобождением паратгормона. Стимул к секреции этого гормона — понижение уровня кальция. Количество паращитовидных желез варьирует от 2 до 8, но чаще бывает две пары. Верхняя пара расположена между капсулами щитовидной железы в области перстневидного хряща.
Нижняя пара — у нижних полюсов щитовидной железы. Каждая железа — это овальной формы образование размером с небольшую горошину, имеющее желтую окраску.
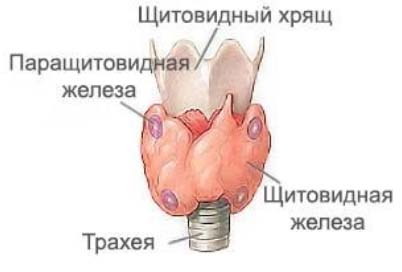
Болезни паращитовидной железы включают гиперпаратиреоз и гипопаратиреоз. Гиперпаратиреоз характеризуется повышенной выработкой паратгормона и уровня кальция, а гипопаратиреоз заболевание, при котором имеется недостаток этого гормона. Заболевания паращитовидной железы с 1970-х годов перестали считаться редкими благодаря разработке и внедрению лабораторного скрининга по определению уровня кальция в крови. В США и Западной Европе введено обязательное скрининговое определение кальция у пациентов, которые обратились за медпомощью.
Сегодня мы остановимся на гиперпаратиреозе, который является такой же важной эндокринологической проблемой как сахарный диабет и заболевания щитовидной железы. Заболевание трудно диагностировать на ранней стадии, если не проводить скрининг, поскольку в большинстве случаев на этой стадии оно протекает бессимптомно, но уже в крови определяется повышенный уровень кальция. У большей части пациентов болезнь диагностируется поздно и на стадии тяжелых осложнений. Первичный гиперпаратиреоз чаще встречается у женщин в возрасте старше 55 лет.
Патогенез
Деятельность паращитовидных желез регулируется по принципу обратной связи между уровнем кальция в крови. При уменьшении содержания кальция в плазме стимулируется выработка паратгормона, действие которого направлено на увеличение уровня кальция путем выхода его из костной ткани, усиления реабсорбции (обратное всасывание) кальция в почках и увеличения продукции кальцитриола (метаболита витамина D3) почками. Под действием витамина D3 кальций всасывается в кишечнике.
При аденоме нарушается обратная связь между уровнем кальция и выработкой паратгормона, точно также нарушено и снижение выработки паратгормона при повышенном уровне кальция. Это связано с тем, что снижается или отсутствует чувствительность кальций-чувствительных рецепторов на поверхности клеток паращитовидной железы, поэтому синтез паратгормона повышается.
При гиперплазии желез отмечается увеличение количества клеток, продуцирующих паратгормон и его продукция становится нерегулируемой.
Избыточная продукции гормона вызывает:
- Усиленную резорбцию костей и потерю ими кальция. Кальций, вымываясь из костной ткани переходит в кровь. Матрикс кости разрушается и в них образуются полости и гранулемы.
- Снижение реабсорбции фосфатов в почках — это влечет гиперкальциемию, гиперкальциурию, гипофосфатемию.
- Усиление всасывания кальция в кишечнике.
При первичном гиперпаратиреозе поражаются органы-мишени: желудочно-кишечный тракт (развиваются язвенные поражения), костная система (остеопороз), мочевыделительная (образование камней, вторичный пиелонефрит) и сердечно-сосудистая (кальциноз сосудов и клапанов сердца).
Классификация
В классификации различают гиперпаратиреоз:
- Первичный.
- Вторичный.
- Третичный.
Первичный гиперпаратиреоз вызывается аденомами или гиперпластическими изменениями паращитовидных желез. При этих заболеваниях отмечается нерегулируемая повышенная секреция паратгормона, что в свою очередь нарушает гомеостаз кальция. Первичный считается наиболее частой причиной повышенного уровня кальция. Данное заболевание встречается в любом возрасте, включая детей, но в 2-4 раза чаще у женщин, особенно старше 50 лет (диагностируется у каждой второй женщины). Наиболее часто первичный гиперпаратиреоз связан с одиночной аденомой (85% случаев), гиперплазией железы (12% случаев) и множественными аденомами (до 5%). Семейные случаи связаны с множественными эндокринными неоплазиями (синдромы MEN1 и MEN2), при которых установлены генетические дефекты.
Вторичный гиперпаратиреоз означает, что гиперфункция паращитовидных желез является вторичной и связана с пониженным уровнем кальция в крови на фоне других заболеваний и состояний. Например, длительная гипокальциемия, вызывающая повышенную секрецию паратгормона, развивается при хронической почечной недостаточности, дефиците витамина D, рахите при синдроме мальабсорбции (плохое всасывание кальция) или длительном приеме петлевых диуретиков, при которых теряется кальций с мочой. Вторичный гиперпаратиреоз является частым осложнением почечной недостаточности, и он развивается у половины больных, находящихся на диализе. Третичный гиперпаратиреоз связан с развитием аденомы паращитовидной железы, которая возникает на фоне вторичного гиперпаратиреоза.
Алиментарный гиперпаратиреоз или ювенильная остеодистрофия — это заболевание характерно для активно растущих котят и щенков и возникает из-за стимуляции околощитовидных желез пониженным уровнем кальция. Развивается алиментарный гиперпаратиреоз при неправильном питании животных — недостаток кальция в рационе и витамина Д. Это приводит к нарушению развития костной ткани, она становится хрупкой, у животных возникает хромота (артропатии) и спонтанные переломы.
Причины
Подытоживая вышесказанное, можно назвать основные причины гиперпаратиреоза:
- Аденома паращитовидной железы (в 85% случаев это единичное образование).
- Гиперплазия одной или нескольких паращитовидных желез. паращитовидной железы, которая становится причиной в 3% случаев. По сравнению с аденомой характеризуется более выраженным повышением уровня кальция и более высокими значениями паратгормона.
- Множественные эндокринные неоплазии (синдром Вермера и синдром Сипла).
- Генетические нарушения (мутации протоонкогенов, генов ростовых факторов и факторов некроза опухолей).
- Облучением головы и шеи.
- Доказана связь между риском развития первичной формы заболевания и низким уровнем кальция в питании.
Причины вторичного гиперпаратиреоза:
- Хронические заболевания почек и хроническая почечная недостаточность. Почки принимают участие в метаболизме кальция и фосфора, который нарушается при заболеваниях почек и вызывает гиперпаратиреоз.
- В почках витамин D превращается в активную форму, а при почечной недостаточности эта функция нарушается и возникает нехватка витамина. Это влечет уменьшение всасывания кальция в ЖКТ.
- Уменьшение кальция в крови вызывает гиперпаратиреоз.
- Состояния, протекающие с хроническим недостаточным поступлением кальция в организм: нарушение его всасывания, дефицит витамина D, который необходим для всасывания кальция и потеря кальция с мочой.
- Вторичный гиперпаратиреоз развивается при длительном приеме глюкокортикоидов.
Симптомы гиперпаратиреоза
В зависимости от уровня кальция гиперпаратиреоз протекает в нескольких формах: нормокальциемическая, мягкая и манифестная. Если говорить о мягкой форме, то она является асимптомной и малосимптомной. Первые симптомы заболевания паращитовидной железы у женщин — мышечная слабость, быстрая утомляемость, боли в костях рук и ног. Часто отмечаются нарушения в психоэмоциональной сфере: бессонница, сонливость днем, раздражительность, снижение памяти, тревожность, приступы депрессии.
Манифестная форма диагностируется если:
- уровень кальция выше нормы на 0,25 ммоль/л;
- присутствуют костные и висцеральные осложнения.
При манифестном течении в зависимости от преобладания в клинике того или иного синдрома выделяют висцеральную, костную, смешанную форму и гиперкальциемический криз.
- При костной форме отмечается повышение костного метаболизма с преобладанием резорбции. У больных развивается остеодистрофия, остеопороз, деформации костей, нарушения походки и переломы при обычных движениях. Из-за изменений в костях больные становятся ниже ростом. У них расшатываются зубы и выпадают волосы.
- При висцеральной преимущественно поражаются почки (снижается их функция, развивается нефролитиаз и нефрокальциноз), сердечно-сосудистая система (появляется артериальная гипертензия, возникают нарушения ритма) и желудочно-кишечный тракт (отсутствие аппетита, тошнота, рвота, похудание, запоры, у больных постоянно обостряется язвенная болезнь и хронический панкреатит). Мочекаменная болезнь встречается у 60% пациентов, а длительная гиперкальциемия вызывает нефрокальциноз.
- Смешанная форма сочетает в себе костную и висцеральную формы.
Самым частым является поражение костей, в которых возникают участки резорбции (полости), которые заполняются коллагеном, минеральная плотность кости снижается и уменьшается их плотность и прочность. Такие изменения являются фактором риска переломов. Остеопенический синдром чаще в области предплечья (дистальный отдел) и бедра (проксимальный отдел). Также отмечаются изменения в костях позвоночника — от незначительной деформации до компрессионных переломов.
Жалобы со стороны желудочно-кишечного тракта появляются у 50% больных. Больных беспокоит тошнота, запоры, вздутие, плохой аппетит, похудание. Язвенная болезнь встречается в 15% случаев. Протекает она с более выраженной симптоматикой, чем язвенная болезнь, вызванная другими факторами — отмечается частое рецидивирование.
Серьезное проявление гиперпаратиреоза — кальцификация артерий (отложение кальция в медии артерий) и аорты. Кальцификация артерий проявляется ухудшением коронарного кровотока, гипертрофией миокарда, артериальной гипертензией и сердечной недостаточностью. Артериальная гипертензия развивается в 50% случаев. Также кальцинозу подвержены сердечные клапаны. Кальцификация клапанов вызывает развитие пороков сердца, нарушения сердечного ритма и повышает риск эндокардита.
Кальцификаты могут образовываться в легких, суставах, коже и других органах. При тяжелом гиперпаратиреозе частота развития кальцификатов в различных составляет 75%.
Изменения со стороны центральной нервной системы проявляются депрессиями. При кальции выше 3,0 ммоль/л у больных появляется недомогание и сонливость, а если его уровень больше 3,5 ммоль/л развивается психоз. Гиперкальциемический криз развивается остро: у больных появляется тошнота, жажда, боль в животе и мышцах, неукротимая рвота, судороги, спутанность сознания, лихорадка, потом ступор и кома.
Анализы и диагностика
Диагностика основывается на определении уровня кальция и паратгормона в крови. Гиперкальциемию нужно подтвердить несколькими исследованиями. Особенно важно определять эти показатели у следующих больных:
- с мочекаменной болезнью;
- язвенной болезнью;
- частых патологических переломах (переломы, возникающие в условиях, при которых не возникают переломы здоровой кости);
- с нейроэндокринными опухолями;
- с нарушениями ритма сердца;
- пациентов, родственники которых имели рак паращитовидных желез или множественные эндокринные неоплазии.
Одновременно гиперкальциемия и гиперпродукция паратгормона встречаются очень редко. У 10-15% больных уровень паратгормона в норме или на верхней границе нормы, а уровень кальция очень высокий.
Гиперкальциемия при раке сочетается с низким уровнем этого гормона. При нормокальциемической форме гиперпаратиреоза уровень кальция нормальный, а уровень паратгормона повышен. В таким случае нужно искать состояния, которые могут вызвать снижение кальция в крови (низкое потребление его, плохое всасывание, почечная недостаточность, дефицит витамина D).
- Рентгенологическое исследование паращитовидных желез. Его применяют редко, если больным показано оперативное лечение, при котором исследуют все железы. Рентгенологическое исследование оправданно в том случае, если после операции сохраняются признаки гиперпаратиреоза.
- Ультразвуковое исследование шеи. Широко используется для определения локализации патологически измененных желез. По сравнению с рентгенологическим исследованием достоверность УЗИ составляет 80%. Точность исследования зависит от опыта врача, локализации и размеров желез.
- Радиоизотопное сканирование. Радиоизотоп Сестамиби накапливается в паращитовидных аденомах. Данное исследование очень точно выявляет какая из паращитовидных желез поражена. Чувствительность достигает 90%. При множественных аденомах его чувствительность снижается на 50%. Метод также выявляет паращитовидные аденомы при эктопическом расположении.
- Компьютерная томография и МРТ большей частью используется для определения локализации, в том числе эктопической, патологически измененных желез.
- Для выявления семейных форм (синдромы МEN1 и МEN2) используется генетический анализ.
Лечение гиперпаратиреоза
При данном заболевании применяется оперативное и консервативное лечение. У большинства заболевание в течение многих лет не прогрессирует, но больные должны постоянно находиться под наблюдением. При прогрессировании или выявлении манифестной формы проводится хирургическое лечение.
Консервативное лечение гиперпаратиреоза показано при:
- умеренных проявлениях заболевания (при мягкой форме) без поражения органов-мишеней;
- подготовке к операции для профилактики гиперкальциемического криза;
- отказе больного от операции;
- противопоказаниях к операции (тяжелые сопутствующие заболевания);
- рецидиве гиперпаратиреоза после операции.
Консервативное лечение проводится при мягкой, малосимптомной форме без переломов со сниженной костной массой и легкой гиперкальциемией. Всем больным рекомендуется:
- диета с ограничением кальция (не более 800 мг в день);
- увеличить прием жидкости;
- диуретики;
- ограничить прием натрия и белка;
- препараты, снижающие скорость резорбции кости.
Лечение гиперпаратиреоза у женщин, которые не могут быть прооперированы, включает:
- Для предотвращения потери костной массы и уменьшения риска переломов рекомендуются бисфосфонаты. Они сохраняют костную массу, но почти не действуют на уровень кальция. Клетки-мишени бисфосфонатов — остеокласты, которые разрушают костную ткань. Чаще всего применяются препараты алендроновой кислоты (Алендронат, Биносто, Осталон, Остерепар, Фороза, Фосамакс), которые принимают по 70 мг 1 раз в неделю. Препараты ибандроновой кислоты (Бонвива, Бондронат, Резовива) назначают по 150 мг 1 раз в месяц. Препараты золедроновой кислоты (Акласта, Резорба, Зомета, Верокласт) назначают по 5 мг в/в капельно один раз в год. Больные подлежат наблюдению — раз в полгода делается анализ паратгормона, кальция (общий и ионизированный), креатинина.
- При манифестной форме всегда отмечается высокий уровень кальция, поэтому назначаются препараты агонистов кальций-чувствительного рецептора (кальцимиметики). Они снижают уровень кальция, повышает чувствительность рецепторов к кальцию, что в итоге вызывает снижение секреции паратгормона, снижает риск висцеральных нарушений. Цинакалцет (препараты Мимпара, Ротокальцет, Цинакальцет-ТЛ) назначают в начальной дозе 30 мг 2 раза в день. Максимальная доза 90 мг четырежды в день. Доза подбирается под контролем уровня кальция, паратгормона и креатинина. Кальцимиметики назначаются, когда операция противопоказана, невозможно установить источник повышенной продукции паратгормона и в случае паратиреоидной карциномы. Препараты контролируют секрецию паратгормона и вызывают обратное развитие гиперплазии желез. Помимо этого, они улучшают прочность кости и не допускают развитие системного кальциноза.
- В лечении остеопороза применяются препараты моноклональных антител. Деносумаб (препараты Пролиа, Эксджива) — это человеческое антитело, которое подавляет образование остеокластов, их активность и продолжительность жизни. В связи с этим препарат уменьшает резорбцию кости, увеличивает ее массу и прочность.
- Гормонозаместительная терапия эстрогенами. Она назначается во время менопаузы, когда повышается риск остеопороза.
- Препараты витамина D.
При вторичном гиперпаратиреозе, развившемся на фоне почечной недостаточности, назначают фосфатбиндеры (фосфат-связывающие препараты — Ренагель, Ренвелла, Селамерекс), витамин D, а при выраженном гиперпаратиреозе дополнительно и кальцимиметики. Уменьшение в диете продуктов, содержащих фосфор (молоко сухое, яичный порошок, все виды сыров, сухие сливки, кедровые орехи, фасоль, миндаль, фисташки, соя, семечки).
Источник https://probolezny.ru/giperparatireoz/
Источник https://medcentr-endomedlab.ru/zabolevanija/endokrinologija/giperparatireoz.html
Источник https://medside.ru/giperparatireoz-2