Неалкогольная жировая болезнь печени у взрослых
Неалкогольная жировая болезнь печени (НАЖБП) – хроническое заболевание печени метаболического генеза у лиц с отсутствием экзогенных факторов токсического поражения печени (напр., этанол), обусловленное накоплением липидов в составляющих печеночную дольку клеточных элементах, морфологически подтверждаемое стеатозом, стаетогепатитом, фиброзом, циррозом или аденокрациномой. Диагноз НАЖБП верифицируется при накоплении липидов в виде триглицеридов (ТГ) в количестве более 5– 10% массы гепатоцитов или при наличии более 5% печеночных клеток, содержащих депозиты липидов [1].
Согласно представлениям последних лет, НАЖБП включает два различных патологических состояния с различными прогнозами: стеатоз и неалкогольный стеатогепатит (НАСГ), последний может сопровождаться развитием фиброза. Стеатоз, вероятно, может являться начальной стадией с последующим развитием НАСГ, но у большинства пациентов не происходит трансформации одной формы заболевания в другую. НАСГ, согласно определению, предложенному ВОЗ (2018) является клинически прогрессирующей формой НАЖБП с исходами, включающими сердечно-сосудистые события, цирроз или гепатоцеллюлярную карциному [2, 3].
В 2020 г. было опубликовано международное экспертное консенсусное заявление, предлагающее новое адаптивное понятие – МАЖБП: Метаболически Ассоциированная Жировая Болезнь Печени (Metabolic (dysfunction) associated fatty liver disease). По мнению авторов консенсуса, предложенная трактовка заболевания позволяет не только подчеркнуть системность и многофакторность патогенеза унифицированного поражения печеночной паренхимы (напр., взаимосочетание дисметаболических и алиментарно-токсических), но и персонализировать объемы и направления лечебно-диагностической помощи при различных клинических вариантах МАЖБП-ассоциированной коморбидности [4, 5, 6].
Это предложение основывается в том числе и на результатах эпидемиологического исследования многотысячной китайской популяции, показавшем, что нарушения «циркадного ритма» (CircS) в виде диссомнии, депрессии, когнитивной дисфункции связаны с ключевыми компонентами метаболического синдрома (MetS) — стеатогепатитом, сахарным диабетом 2 типа и сердечно-сосудистыми заболеваниями. Показано, что «циркадный синдром» является более сильным предиктором сердечно-сосудистого риска, нежели непосредственно «метаболический синдром» [7].
Эксперты – составители настоящих клинических рекомендаций, выражая полное согласие с представляемой авторами «Консенсуса» концепцией МАЖБП, тем не менее рекомендуют в повседневной практической деятельности использовать утвержденные ВОЗ соответствующие коды нозологических форм, указанные, как в ныне действующей МКБ- 10, так и во вступающей в силу через некоторое время МКБ-11.
Использование критериев МАЖБП может быть полезно для персонализации лечебено-диагностических мероприятий у пациентов с различными метаболическими факторами риска, а также в тех случаях, когда необходимо установить иную, не «метаболичекую» этиологию стеатоза и стеатогепатита.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
Согласно кодам МКБ 10 диагноз выставляется по ведущему клиническому заболеванию, синдрому и/или симптому:
К76.0 – жировая дегенерация печени, не классифицированная в других рубриках;
При диагностированной НАЖБП рекомендуется пользоваться кодом К76.0. При доказаном НАСГ или циррозе рекомендуется устанавливать код К74.6.
В планируемой к утверждению в РФ МКБ 11 НАЖБП будет иметь коды, соответствующие ее общепризнанному международному наименованию.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
По гистологическим признакам выделяют стеатоз, стеатогепатит (НАСГ) и цирроз печени в исходе НАЖБП. Стеатоз печени определяется при наличии накопления жира в печени без признаков гепатоцеллюлярного повреждения в виде баллонной дистрофии гепатоцитов. НАСГ характеризуется наличием воспалительной инфильтрации на фоне стеатоза с фиброзом или без фиброза. На стадии ЦП выявляются морфологические признаки цирроза в сочетании с жировой инфильтрацией печени. На поздних стадиях НАЖБП (НАСГ-ЦП) гистологические признаки стеатоза могут исчезать.
крупнокапельный стеатоз, преимущественно в 3-й зоне ацинуса, характеризующийся наличием крупных липидных капель в цитоплазме со смещением ядра к периферии дольки;
преобладание лобулярного воспаления, представленного полиморфно-ядерными лейкоцитами и мононуклеарами;
Этиология и патогенез
Этиопатогенез НАЖБП подразумевает сложные взаимодействия между генетическими предпосылками, факторами внешней среды (характер питания и величина физической активности) и гормональными расстройствами и пр. [1]
К эндогенным факторам риска развития НАЖБП относятся: несбалансированное питание с пере- или недоеданием, низкая физическая активность, синдром избыточного бактериального роста с гиперэндотоксинемией, обусловливающий повышенную проницаемость кишечного слизисто-тканевого барьера, нарушение энтерогепатической циркуляции желчных кислот и т.д.
Нарушение целостности кишечного барьера является причиной транслокации в печень бактерий, вирусов и патоген-ассоциированных фрагменты молекул (pathogen- associated molecular patterns, PAMPs) — липополисахариды (эндотоксины), бактериальные и вирусные РНК, избыточное количество сигнальных молекуо газов – NH3-NH4, H2S, NO и т.п. Указанные образования активируют иммунную систему защиты печени – клетки Купффера, клетки ITO и др., являющееся триггерным механизмом не только для «печеночных» (цирроз, гепатокарцинома), но в большей степени и сердечно-сосудистых рисков [8].
Одним из основных механизмов развития НАЖБП и метаболического синдрома (МС) лежит нарушение чувствительности и количества рецепторов к инсулину – инсулинорезистентность (ИР), приводящее к нарушению липидного, углеводного и жирового обменов, результатом которого является избыток производства свободных жирных кислот (СЖК).
В основе накопления триглицеридов в виде жировых вакуолей в гепатоците лежит дисбаланс между их поступлением/синтезом и утилизацией., Накопление жира в клетках печени (собственно стеатоз) является следствием: повышения поступления СЖК в печень, снижения скорости β-окисления СЖК в митохондриях, избыточного их синтеза, снижения синтеза или секреции липопротеидов очень низкой плотности (ЛОНП).
Понимание трансформации стеатоза в стеатогепатит многие годы основывалась на предложенной Day C.P. и James O.F. концепции «двойного удара». Первым этапом поражения печеночной дольки является переполнение ее элементов жировами каплями, а вторым – развитие воспаления в силу цитокиновой или токсической перегрузки постоянно проникающими в печень через нарушенный слизисто-тканевой барьер («дырявая кишка») продуктами провоспаления [9, 10].
Пришедшая на смену теория «множественных ударов» рассматривает многофакторные синергетические воздействия на генетически и эпигенетически предрасположенных к НАЖБП лиц. Это и резистентность к инсулину, и выработка адипокинов, и факторы питания, и микробим кишечника и т.д. [11, 12].
Механизмами трансформации стеатоза в стеатогепатит являются: повышение продукции жировой тканью фактора некроза опухоли-α (ФНО-α), увеличение концентрации СЖК, которые оказывают прямой повреждающий эффект на мембраны гепатоцитов, активация цитохрома Р450, повышение перекисного окисления липидов (ПОЛ), накопление реактивных форм кислорода (оксидативный стресс). Результатом этих патологических реакций является хроническое воспаление (неалкогольный стеатогепатит; НАСГ). Предполагается, что одну из ключевых ролей в переходе стеатоза в стеатогепатит играют изменения кишечного микробиома и хроническое воспаление в жировой ткани. Постоянная перегрузка защитного барьера печени (клеток Купффера, клеток Ито, pit (пестрых) – клеток) стимулирует коллагенообразование и прогрессирование фиброза в печени, делая процесс необратимым.
Фиброз печени развивается у 15–20% пациентов с НАЖБП и стеатозом, и может трансформироваться в цирроз, а и при более длительном течении или воздествии повреждающих факторов — в гепатоцеллюлярную карциному (ГЦК).
Коморбидность при НАЖБП обусловлена множественными метаболическими нарушениями, такими, как: инсулинорезистентность, атерогенная дислипидемия, артериальная гипертония, метаболический синдром, сахарный диабет 2-го типа, висцеральное ожирение, поликистоз яичников, метаболические заболевания опорно- двигательного аппарата, фибромиалгии, полинеропатии и пр.
Доказано, что НАЖБП является независимым предиктором высоких сердечно- сосудистых рисков, гепатоцеллюлярной карциномы (ГЦК), злокачественных новообразований различной локализации [13, 14, 15].
Одним из важных патогенетических механизмов развития и прогрессирования НАЖБП и ассоциированных состояний является «кишечно-печеночная ось», представляющая собой функционально тесную двустороннюю связь между кишечной микробиотой и печенью. Повышенная кишечная проницаемость, бактериальная транслокация и изменения состава микробиоты кишечника являются важными патогенетическими элементами развития гепатита, инициации фиброзных изменений, формирования цирроза печени и его осложнений [16].
Метаанализ 10 исследований показал высокую связь между синдромом избыточного бактериального роста в тонкой кишке и НАЖБП [17].
Специфические дисбиотические изменения при НАЖБП показывают преобладание эндотоксин-продуцирующих грамотрицательных микроорганизмов, преимущественно семейства Enterobacteriaceae родов Escherichia (Proteobacteria) и Bacteroides (Bacteroidetes) [18, 19]. Вместе с тем количество таких грамотрицательных бактерий как Prevotella (Bacteroidetes) при НАЖБП увеличивается, что заставляет предположить их протективное действие [20, 21]. В то же время некоторые грам-позитивные микроорганизмы, например род Ruminococcus, показывают тесную положительную связь со степенью фиброза при НАЖБП [22].
В ходе полномасштабных генетических исследований был выявлен ряд генов, ассоциированных с развитием НАЖБП и НАСГ. Наиболее значимые ассоциации были выявлены между наличием НАЖБП и/или НАСГ и наличием однонуклеотидных полиморфизмов в следующих генах:
Следует отметить, что мутации в данных генах имеют разнонаправленное влияние на метаболический профиль пациентов [23, 24].
Наиболее убедительные данные в различных популяциях получены об ассоциации полиморфизма rs738409 в PNPLA3 и rs58542926 TM6SF2 с прогрессирующим течением НАСГ (развитием стаеатоза, фиброза и ГЦК). Так, пациенты с аллелью TM6SF2 rs 58542926 T, предрасполагающей к развитию НАЖБП/НАСГ, имели более высокий уровень липополисахарид-связывающего белка (LBP — маркер эндотоксемии) [25].
У пациентов с НАЖБП уровни LBP и эндотоксина коррелировали со степенью долькового воспаления и фиброза, также с фрагментами цитокератина-18 и уровнем жесткости печени. Предполагается, что в отдельных регионах РФ выявленные мутации имеют определенное значение для отечественной популяции [26-29].
Исследования последних лет у детей с избыточной массой тела или инсулинорезистентностью указывают на возрастающую роль эпигенетических факторов в развитии «наследуемой» НАЖБП.
Эпидемиология
Распространенность НАЖБП в общей популяции в мире колеблется в пределах 6,3 — 33,0%, выявляются во всех возрастных категориях, но значительно чаще у лиц с ожирением (до 62–93%).
Стадия НАЖБП- стеатогепатита выявляютют в 18,5–26% случаев, фиброза – в 20– 37%, цирроза печени – в 9–10%. 22% пациентов с НАЖБП не имеют избыточного веса и сахарного диабета (СД), 64% – не соответствуют минимальным критериям МС, в 12% случаев не было выявлено ни одного критерия МС.
Y. Chang и соавт. (2006) показали, что стеатоз печени может развиваться при повышении массы тела, не сопровождающемся повышением индекса массы тела (ИМТ). Предполагается, что даже незначительное увеличение массы тела способствует перераспределению содержания липидов в тканях и нарушению их нормального метаболизма.
В РФ в настоящее время НАЖБП занимает лидирующее место в структуре заболеваний внутренних органов. В России 30% трудоспособного населения имеет избыточную массу тела и 25% страдает ожирением. По результатам российского исследования DIREG 1 (2007) распространенность НАЖБП у пациентов амбулаторных ЛПУ составляла 27%, при этом у 80,3% диагностирован стеатоз, у 16,8% – стеатогепатит, у 2,9% – ЦП. Исследование DIREG 2 (2015) показало, что распространенность НАЖБП среди лиц, обращающихся за амбулаторной помощью, составила уже 37,3%, показав рост на 10% за 7 лет в сравнении с данными DIREG 1. Число больных с гепатоцеллюлярной карциномой (ГЦК) увеличилось до 5%. У 90% пациентов с НАЖБП выявляется один компонент МС и более, а у 30% – все составляющие МС. Отмечено, что НАЖБП служит фактором риска развития заболеваний сердечно-сосудистой системы и определяет их исход даже в большей степени, чем исход заболевания печени. Частота НАЖБП у пациентов с СД 2 типа и ожирением, по данным различных исследований, варьирует от 70 до 100%, при этом СД 2 типа или нарушение толерантности к глюкозе (НТГ) выявляют у 10–75%, ожирение – у 30– 100%, гипертриглицеридемия – у 20–92%.
НАЖБП рассматривается как независимый фактор риска развития и прогрессирования заболеваний печени и сердечно-сосудистой системы. НАЖБП повышает риск смертности от сердечно-сосудистых заболеваний в 2 раза. При этом жировая дегенерация печени у пациентов с НАЖБП может возникнуть задолго до развития МС и создавать существенные предпосылки для развития возможных метаболических нарушений.
Клиническая картина
Cимптомы, течение
В целом для НАЖБП на стадиях стеатоза, стеатогепатита и фиброза характерно бессимптомное течение, поэтому наиболее часто в практике врач сталкивается со случайно обнаруженным при биохимическом исследовании синдромом цитолиза или признаками изменения структуры паренхимы печени при ультразвуковом ее обследовании. Зачастую пациенты обращаются к врачу по поводу жалоб, обусловленных коморбидными НАЖБП- ассоциируемыми заболеваниями — артериальной гипертонией, ишемической болезнью сердца, заболеваниями периферических сосудов, ожирением, СД 2, полиарталгиями, фибромиалгиями и т.п., и тогда НАЖБП становится диагностической находкой.
Необходимо учитывать, что интенсивность предъявляемых жалоб и данные лабораторно-инструментального обследования зачастую не коррелируют со степенью поражения печеночной паренхимы.
Показатели биохимического анализа крови общетерапевтического у пациентов на стадии стеатоза печени обычно не превышают границ нормы.
На стадии стеатогепатита выявляют изменения биохимических показателей: повышение активности аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ) до уровня 4–5 верхних пределов норм, возможно повышение активности щелочной фосфатазы (ЩФ) и гамма-глютамилтрансферазы (ГГТ), гиперхолестеринемия, гипергликемия (НТГ или СД 2 типа).
Соотношение АСТ/АЛТ (коэффициент де Ритиса) при НАСГ в среднем составляет 0,9 и не превышает 1,3 [31].
Частым спутником НАЖБП является дислипидемия (проатерогенный сывороточный липидный профиль, включающий низкий уровень ХС липопротеинов высокой плотности (ЛПВП), высокий уровень ТГ, ЛПНП и аполипопротеина В100), развивающаяся независимо от стадии и степени выраженности заболевания и способствующая прогрессированию поражения печени и развитию заболеваний сердечно-сосудистой системы.
В основе механизма развития сердечно-сосудистых заболеваний при НАЖБП системное воспаление в результате нарушенного печеночного метаболизма, абдоминального ожирения, как генератора провоспалительных цитокинов и инсулинорезистентности. Возрастает продукция проатерогенных липопротеидов, системное высвобождение медиаторов воспаления — провоспалительных цитокинов, прокоагулирующих и профибриногенных факторов, прооксидантных молекул, способствующих формированию атеросклероза и атеротромбоза. При НАЖБП происходит избирательное накопление жировой ткани в почках, миокарде и перикардиальном пространстве. Последнее непосредственно способствует развитию гипертрофии миокарда даже без артериальной гипертонии, как одного из ее патогенетических факторов.
При трансформации фиброза в цирроз печени фиксируется преобладание значений АСТ над АЛТ, а также ослабление белково-синтетической функции печени в виде снижения уровней общего белка, альбумина, ХС, холинэстеразы и протромбина, повышение уровня билирубина, а также и тромбоцитопения, повышение МНО, удлинение АЧТВ.
Наличие фиброза характеризуется изменением сывороточных маркеров: гиалуроновой кислоты, проколлагена III типа, N-терминального пептида проколлагена III, ламинина и др. На этом фоне постепенно формируется портальная гипертензия (расширение воротной и селезеночной вен, варикозное расширение вен пищевода, асцит).
Отсутствие изменений лабораторных показателей, характеризующих состояние печени, не исключает наличия воспалительно-деструктивного процесса и фиброза.
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
См. также Приложение Б2
Критерии установления диагноза:
1. Наличие избыточного количества жировых отложений в печени (определенное гистологическим исследованием или визуализирующими методами);
3. Исключение других причин жировой инфильтрации печени (гепатотропные вирусы, генетически детерминированные заболевания, лекарственное поражение печени).
Основное условие диагностики НАЖБП – установление наличия избыточного содержания жира в печени по данным инструментальных и/или патолого — анатомического исследований.
Случайно выявленные при инструментальном обследовании признаки или симптомы, либо изменения биохимических показателей сыворотки крови, характерные для НАЖБП, дают основание предполагать наличие данного заболевания и проводить дальнейшее исследование. Наличие признаков метаболического синдрома, положительные результаты неинвазивных методов (расчетные индексы, методы эластографии) могут быть использованы для выявления лиц с высоким риском развития НАЖБП с прогрессирующим фиброзом печени.
Наличие и стадия фиброза печени при НАЖБП является основным фактором, определяющим прогноз пациента, поэтому при установлении диагноза НАЖБП дальнейшее обследование должно быть направлено на выявление наличия фиброза. Показано, что наличие и стадия фиброза является определяющий для прогноза пациента: продолжительности жизни, развития печеночных осложнений и ССС. Риск неблагоприятных исходов возрастает соответственно стадии фиброза [40].
У пациента со случайно выявленными при инструментальном обследовании признаках стеатоза печени (при отсутствии признаков или симптомов печеночного заболевания и нормальных биохимических показателях) рекомендовано провести оценку метаболических факторов и альтернативных причин возникновения стеатоза [36].
Наличие у пациента признаков метаболического синдрома и/или ожирения предполагает высокий риск НАЖБП, в связи с чем рекомендовано плановое скрининговое обследование данной группы пациентов для выявления НАЖБП [36, 176-180].
Комментарии: Ассоциация выявленных признаков НАЖБП с МС и системным ожирением предполагает высокий риск наличия у пациента НАЖБП и повышенного риска ее прогрессирующего течения. В этой связи всем пациентам с ожирением/и или МС следует в плановом порядке проводить скрининговые обследования, направленные на выявление НАЖБП (см. ниже).
План обследования пациентов с метаболическими нарушениями, обращающихся к врачу по поводу ишемической болезни сердца, СД 2 типа, артериальной гипертензии, гипотиреоза, холелитиаза и т.д (подробно – см. ниже).
3. Объективный осмотр (выявление малых печеночных знаков: телеангиоэктазий, пальмарной эритемы, оценка размеров и консистенции печени, размеров селезенки).
5. Анализ крови по оценке нарушений липидного обмена биохимический: ТГ, общего ХС, ХС ЛПВП и ЛПНП, исследование уровня апопротеина A1 в крови, исследование уровня апопротеина B1 в крови.
8. Оценка наличия и выраженности ИР – определение индекса HOMA-IR (HOmeostasis Model Assesment)(Приложение Г13):
10. Анализ крови биохимический общетерапевтический — оценка биохимических показателей, отражающих функциональное состояние печени (АЛТ, АСТ, ГГТП, ЩФ, общий билирубин, протромбин/МНО, общий белок, альбумин).
11. УЗИ печени и селезенки (размеры и УЗ-характеристики печени и селезенки, наличие и выраженность признаков портальной гипертензии).
12. При выявлении УЗИ признаков стеатоза печени — оценка риска фиброза неинвазивными методами (рассчетный индекс FIB-4)
При отсутствии по результатам скрининга изменений и отсутствии НАЖБП у пациентов с метаболическим синдромом и/или ожирением рекомендовано повторить скрининговое обследование через 3-5 лет в связи с возможностью последующего развития у пациента НАЖБП [2, 33, 36].
Рекомендовано у всех пациентов с подозрением на НАЖБП исключение алкогольной этиологии заболевания, что является одной из первых задач при выявлении признаков стеатоза печени. Приемлемой дозой употребления алкоголя у пациентов, которым диагностируется НАЖБП, следует считать не более 210 мл этанола в неделю для мужчин и не более 140 мл в неделю для женщин [2, 32, 33, 229].
Комментарии: для исключения алкогольной этиологии и дифференциации между алкогольной и неалкогольной жировой болезнью печени могут быть использованы:
определение лабораторных маркеров злоупотребления алкоголем: определение активности ГГТ, АСТ в крови, соотношения АСТ/АЛТ, среднего объема эритроцитов, качественное и количественное определение карбогидрат-дефицитного трансферрина (CDT) в сыворотке крови методом капиллярного электрофореза и их интерпретация в совокупности с данными анамнеза и других исследований.
непатентованные расчетные формулы, таких как индекс ALD/NAFLD index (ANI), влючающий следующие показатели: ИМТ, пол, MCV, АСТ, АЛТ, он-лайн калькулятор для расчета — https://www.mdapp.co/ald-nafld-index-ani-calculator-355
Всем пациентам при подозрении на НАЖБП рекомендован сбор жалоб и анамнеза — необходимый метод для выявления клинических симптомов и наличия факторов риска развития НАЖБП, исключения вторичных факторов развития НАЖБП, а также наличия ассоциированных метаболических заболеваний [2, 54].
Комментарии: при опросе пациента уточняется наличие и выраженность жалоб, их взаимосвязь с приемом пищи, режимом труда и отдыха, пищевыми привычками, физическими нагрузками. Уточняется наличие сопутствующей патологии, в том числе коморбидной (сахарный диабет 2 типа (СД2), атерогенная дислипидемия, атеросклероз, артериальная гипертония (АГ), ишемическая болезнь сердца (ИБС) и др.), а также отягощение наследственного анамнеза. В большинстве случаев НАЖБП протекает бессимптомно, иногда пациенты жалуются на слабость, повышенную утомляемость, тяжесть или ноющие боли в правом подреберье. У врача пациент чаще всего оказывается по поводу сопутствующей патологии: ожирения, АГ, ИБС, СД2, желчнокаменной болезни (ЖКБ).
При опросе пациента в обязательном порядке уточняется предшествующий данному обращению прием лекарственных препаратов (амиодарон**, ацетилсалициловая кислота**, глюкокортикоиды, дилтиазем, нифедипин**, тамоксифен**, метотрексат** и др.), а также наличие эпизодов парентерального питания, голодания, быстрого снижения массы тела, воспалительных и иммуноопосредованных заболеваний кишечника, любых хирургических вмешательств (особенно проведенных на органах пищеварения — гастропластика, еюноилеальное шунтирование, обширная резекция тонкой кишки и т.п.).
У пациентов при подозрении на НАЖБП и при установленном диагнозе рекомендовано оценивать состав рациона и физическую активность [2, 60].
Комментарии: Факторами риска развития НАЖБП являются нерациональное питание и низкая физическая активность [2, 60]. Выявление дефектов в образе жизни позволяет провести их персонализированную коррекцию.
Физикальное обследование у пациента с подозрением на НАЖБП должно быть направлено на выявление малых печеночных знаков, оценку размеров и консистенции печени, размеров селезенки, выявление желтухи и признаков портальной гипертензии.
У пациентов с хроническим заболеванием печени (ХЗП) могут быть выявлены харктерные «малые печеночные знаки» — телеангиэктазии, пальмарная эритема. Признаком ХЗП также является изменение размеров печени (увеличение на доцирротической стадии и уменьшение на стадии цирроза), заострение края, уплотнение паренхимы. У части пациентов увеличивается селезенка. Физикальное обследование может выявить наличие расширенных подкожных вен, асцита, отечности нижних конечностей вследствие формирования потральной гипертензии. На доцирротических стадиях и начальных этапах цирроза печени НАЖБП физикальные изменения со стороны печени согут не выявляться, или ограничиваться незначительной гепатомегалией.
Рекомендовано проведение физикального обследования у пациента с подозрением на НАЖБП с оценкой антропометрических данных — необходимо провести измерения периметра талии (ОТ) и бедер (ОБ), рассчитать индекс ОТ/ОБ, индекс массы тела (ИМТ). Увеличение периметров талии и бедер в сочетании с повышенным ИМТ является фактором риска развития метаболического синдрома (МС) и НАЖБП. [2, 54].
Комментарии: Значимыми факторами риска следует считать: у лиц европеоидной расы ИМТ≥25кг/м 2 , периметр талии — для мужчин ≥102 см, для женщин ≥ 88 см; у лиц азиатской расы ИМТ≥23кг/м 2 , периметрии талии для мужчин ≥90 см и для женщин ≥ 80 см.
С целью уточнения значимости каждого фактора НАЖБП-ассоциированной коморбидности возможно использование критериев диагностики МАЖБП, см.Приложение Б1.
Для выявления групп риска стеатоза печени и установления диагноза рекомендуется у всех пациентов с подозрением на НАЖБП в рамках сбора анемнеза и физикального обследования расчитать индекс стеатоза (St-index) (неинвазивный скрининговый метод оценки риска стеатоза печени) [34].
Комментарии: индекс стеатоза (St-index) разработан российскими учеными на основе данных исследования DIREG2. Для расчета величины индекса необходимы следующие данные о пациенте: возраст (кол-во полных лет), оценка наличия СД2, а также соотношения талии (см) к росту (см), см. Приложение Г1.
При подозрении на НАЖБП рекомендовано определение показателей, отражающих функциональное состояние печени [2, 33, 35, 36, 54]:
— определение активности АЛТ, АСТ, ГГТ, ЩФ в крови, исследование уровня альбумина, общего белка, общего билирубина в крови;
Комментарии: При подозрении на НАЖБП целесообразно определение уровней АЛТ, АСТ, ГГТ, ЩФ, общего билирубина — сывороточных показателей, отражающих наличие повреждения печени.
У пациентов с НАЖБП примерно в 90% случаев уже на стадии стеатоза выявляется повышение уровня ГГТ в среднем до уровня 3-4 верхних пределов нормы (ВПН). При развитиии воспаления в печени (НАСГ) выявляются признаки цитолиза с повышением АЛТ и АСТ различной степени выраженности, ночаще всего не превышающие 5-7 уровня ВПН при соотношении АСТ/АЛТ
Лабораторным признаком формирования стадии ЦП и печеночно-клеточной недостаточности является снижение белково-синтетической функции печени, что проявляется тромбоцитопенией, гипербилирубинемией, снижением сывороточных уровней общего белка, альбумина, протромбина (ПТИ), а также факторов свертывания крови, синтезирующихся в печени. При выраженных нарушениях системы гемостаза (снижение ПТИ, удлинение АЧТВ и МНО) диагностируется геморрагический синдром. Ранние стадии цирроза печени не сопровождаются подобными изменениями, поэтому отсутствие изменений в лабораторных параметрах не исключает цирроз печени.
Так как около 40-50% пациентов с НАЖБП имеют нарушения липидного профиля по типу атерогенногй дислипидемии, при подозрении на наличие НАЖБП рекомендуется анализ крови по оценке нарушений липидного обмена биохимический: ТГ, общего холестерина (ХС), ХС липопротеидов высокой плотности (ЛПВП) и липопротеидов низкой плотности (ЛПНП), исследование уровня апопротеина A1 в крови, исследование уровня апопротеина B1 в крови(ЛП) [2, 33, 229].
Комментарии: Около 40-50% пациентов с НАЖБП имеют нарушения липидного профиля по типу атерогенногй дислипидемии: повышение уровня ТГ, общего ХС и ЛПНП с синхронным снижением ЛПВП. Атерогенная липидемия требует коррекции для снижения рисков сердечно-сосудистых заболеваний и смертности от них.
Так как не менее 20% пациентов с НАЖБП имеют нарушения углеводного обмена, при подозрении на НАЖБП рекомендуется определение показателей углеводного обмена, например, исследование уровня глюкозы в крови натощак, исследование уровня инсулина плазмы крови натощак, проведение глюкозотолерантного теста [2, 33].
Комментарии: не менее 20% пациентов с НАЖБП имеют нарушения углеводного обмена, свидетельствующие о нарушении толерантности к глюкозе, наличии предиабета или СД2. Наличие СД2 у пациентов с НАЖБП усиливает риск ССЗ.
При подозрении на НАЖБП рекомендуется оценка наличия и выраженности инсулинорезистентности (ИР) с расчетом индекса HOMA-IR в целях выявления нарушений углеводного обмена [2, 33].
Комментарии: Наиболее часто применяемым методом оценки ИР является рассчет индекса HOMA-IR (HOmeostasis Model Assesment) по формуле: HOMA-IR = I0 х G0/22,5, где I0 – уровень инсулина натощак (мкМЕ/мл), G0 – уровень глюкозы натощак (ммоль/л) (значение HOMA-IR у здоровых лиц менее 2,7, при нарушении толерантности к глюкозе, СД 2 типа – более 4, значимую диагностическую ценность при НАЖБП имеет увеличение индекса HOMA-IR более 5).
При обнаружении у пациентов НАЖБП в сыворотке крови высоких титров аутоантител (антинуклеарный фактор, антигладкомышечные антитела) в сочетании с другими признаками иммунного воспаления рекомендовано исключение аутоиммунного заболевания [37, 38].
Комментарии: У 1/5 пациентов с НАЖБП выявляется антинуклеарный фактор (АНФ) и антигладкомышечные антитела, чаще в низких титрах (менее 1:320), не сопровождаясь гистологическими признаками аутоиммуного гепатита. Но выявление аутоантител требует тщательного обследования пациента для исключения аутоиммунного заболевания печени.
Для исключения аутоимунного гепатита у пациентов с НАЖБП рекомендуется использовать упрощенные критерии Международной Рабочей Группы по Аутоиммунному Гепатиту (Hennes E.M. c cотр., International Autoimmune Hepatitis Group, 2008), использование которых требует: определения аутоантител (определение содержания антинуклеарных антител к Sm-антигену, антигладкомышечные антитела), исключения вирусных гепатитов, исследования уровня иммуноглобулина G в крови, патолого- анатомического исследования биопсийного (операционного) материала печени [37, 38].
С целью верификации наличия и степени выраженности жировой инфильтрации печени и портальной гипертензии рекомендовано инструментальное обследование: ультразвуковое исследование (УЗИ) печени, а при недостаточной инфомативности УЗИ — выполнение других инструментальных методик, перечисленных ниже. УЗИ является скриниговым методом выявления стеатоза печени при подозрении на НАЖБП. Наличие признаков стеатоза печени по данным УЗИ после исключения других причин его развития позволяет установить диагноз НАЖБП [2, 33, 36].
Комментарии: Среди визуальных методов диагностики НАЖБП наибольшее распространение в виду своей доступности получило УЗИ печени, дающее возможность с высокой чувствительностью и специфичностью выявить стеатоз в печени и оценивать изменения в динамике.
- дистальное затухание эхосигнала;
- диффузная гиперэхогенность печени («яркая белая печень»);
- увеличение эхогенности печени по сравнению с почками;
- нечеткость и обеднение сосудистого рисунка.
Наличие признаков стеатоза по данным УЗИ при неизменных лабораторных тестах и исключении других этиологий стеатоза является достаточным критерием для постановки диагноза НАЖБП, поскольку результаты биохимического анализа крови общетерапевтического не всегда отражают наличие или отсутствие стеатоза печени и/или НАСГ.
При необходимости дополнительного подтверждения наличия избытка жира в печени и наличия материально-технической базы рекомендуется использование современной высокопольной МРТ органов брюшной полости или протонной магнитно- резонансной спектроскопии (МР-спектроскопии) [33, 36].
Комментарии: преимуществами МРТ являются: высокая тканевая контрастность изображения за счет выгодного соотношения сигнал–шум, возможность получения целостного изображения органа в любой проекции, большие ресурсы программного обеспечения, используемые для дифференциальной диагностики. МР-спектроскопия – единственный метод, позволяющий количественно неинвазивно точно оценить количество ТГ в печени. Ограничения применения данного метода обусловлены малой его доступностью и дороговизной.
Компьютерная томография печени имеет малую специфичность в отношении жировой инфильтрации печени, поэтому не рекомендуется для широкого использования именно для диагностики НАЖБП, но рекомендована при подозрении на новообразование печени [33].
Комментарии: Исследования последних лет показали низкую специфичность визуализации избытка жировых отложений в печени. Однофотонная эмиссионная компьютерная томография печени может применяться в случае недоступности МРТ и необходимости дополнительного обследования в неясных случаях. Основные признаки стеатоза печени по данным КТ:
- снижение рентгеноплотности печени до 3–5 единиц (норма 50–75 единиц);
- рентгеноплотность печени при стеатозе меньше рентгеноплотности селезенки;
- внутрипеченочные сосуды (воротная, нижняя полая вена) визуализируются, как более плотные структуры по сравнению с печеночной тканью;
- для очаговой жировой инфильтрации характерно пересечение нормальными кровеносными сосудами печени зон пониженной рентгеноконтрастности.
Оценка контролируемого параметра затухания ультразвука (КПЗУ) рекомендована как дополнительный метод , пациентам с НАЖБП для уточнения степени выраженности стеатоза [39]. Наиболее высокая диагностическая значимость оценки КПЗУ продемонстрирована при определении стеатоза печени первой и третьей степени.
Комментарий: согласно данным метаанализа 9 крупных РКИ КПЗУ обладает хорошей чувствительностью и специфичностью для выявления стеатоза печени различной выраженности [39].
Для выявления групп риска пациентов с прогрессирующим течением НАЖБП (наличием фиброза) рекомендовано использовать расчетные индексы: как непатентованные (FIB-4, NAFLD, fibrosis score, ВАRD и другие), так и патентованные (Фибротест и другие) формулы. Наибольшую диагностическую точность из непатентованных методов имеет FIB- 4 [181].
Комментарии: для выявления групп высокого риска прогрессирования НАСГ с фиброзом используется ряд формул, основанных на простейших и доступных для определениях в рутинной практике показателей (ИМТ, пол, наличие толерантности к глюкозе или сахарного диабета, скрининговые сывороточные показатели). Наибольшую популярность в мире получили:
— Шкала NFS (Nonalcoholic Fatty Liver Disease Fibrosis Score), онлайн калькулятор http://nafldscore.com. Метод разработан в 2007 г. группой ученых во главе с P. Angulo и основан на анализе возраста, уровня глюкозы в крови, ИМТ, количества тромбоцитов, уровня альбумина и соотношения АСТ/АЛТ. Значение индекса менее –1,455 с чувствительностью 90% и специфичностью 60% свидетельствует о минимальной веро- ятности фиброза F3 и F4, тогда как значение более 0,676 (чувствительность 67% и специ- фичность 97%) указывает на наличие выраженного фиброза печени. Значения в интервале от –1,455 до 0,675 являются неопределенными (так называемая серая зона) [216]. Расчетная формула определения индекса фиброза печени по шкале NFS представлена в Приложении Г2.
Рекомендации по лечению и диагностике НАЖБП под эгидой Американской гастроэнтерологической ассоциации, Американской ассоциации по изучению заболеваний печени и Американской коллегии гастроэнтерологов подтверждают клиническую значимость шкалы NFS для скрининга фиброза среди пациентов с НАЖБП. Основным недостатком этого показателя является то, что большая доля пациентов попадают в «серую зону» и не могут быть классифицированы как имеющие высокую или низкую вероятность фиброза.
— Индекс FIB-4, онлайн калькулятор https://www.hepatitisc.uw.edu/page/clinical-calculators/fib-4. Изначально данный показатель использовался для установления стадии фиброза у пациентов с хроническим вирусным гепатитом C, позже анализ данного индекса стали применять и при НАЖБП. При расчете FIB-4 оцениваются возраст, количество тромбоцитов, уровень АЛТ и АСТ. При значении индекса FIB-4≥2,67 с достоверностью 80% можно утверждать о наличии выраженного фиброза, при уровне FIB-4≤1,30 с достоверностью 90% — об отсутствии значимого фиброза. Интервал значений индекса FIB- 4 от 1,3 до 2,67 попадает в «слепую зону», что не позволяет отнести его к универсальным методам оценки фиброза при НАЖБП [217]. Расчетная формула определения индекса фиброза печени FIB-4 представлена в Приложении Г3.
— Шкала HAIR (англ. Hypertension, ALT and Insulin Resistance) позволяет прогнозировать НАЖБП у пациентов с морбидным ожирением (индекс массы тела [ИМТ] не менее 35 кг/м2). Метод основан на оценке трех показателей: наличия артериальной гипертензии (АГ) – 1 балл; аланинаминотрансфераза (АЛТ) более 40 Ед/л — 1 балл; индекс резистентности к инсулину более 5,0 — 1 балл. Наличие минимум двух параметров имеет высокую диагностическую чувствительность (80%) и специфичность (89%) для НАЖБП. Наличие всех трех факторов позволяет говорить о наличии НАЖБП [218]. Шкала представлена в приложении Г7.
— Индекс стеатоза печени FLI (англ. Fatty Liver Index) признан суррогатным маркером НАЖБП и включает оценку уровня триглицеридов (ТГ) и ГГТ в плазме крови, ИМТ и ОТ. Формула для расчета индекса включает сложные логарифмические вычисления, поэтому для удобства можно использовать компьютерные калькуляторы (например, https://www.mdapp.co/fatty-liver-index-fli-calculator-356/). Значение FLI менее 30 исключает (чувствительность метода 87%), а показатель не менее 60 свидетельствует о наличии стеатоза печени (специфичность 86%). Кроме того, у пациентов с МС выявлены корреляции между значением FLI и толщиной эпикардиального жира (r=0,52; p=0,0001), а также показателями ремоделирования миокарда — толщиной задней стенки левого желудочка (ЛЖ) (r=0,34; p=0,004), толщиной межжелудочковой перегородки (r=0,28; p=0,017), массой миокарда ЛЖ (r=0,48; p=0,0001). Расчетная формула определения индекса стеатоза печени FLI представлена в приложении Г4.
— Nash Test , в рамках которого анализируются следующие показатели: возраст, пол, рост, масса тела, уровень ТГ, общего холестерина, альфа-2-макроглобулина, аполипопротеина-А1, гаптоглобина, ГГТ, АЛТ, АСТ и общего билирубина в сыворотке крови. При расчете алгоритма, включающего вышеперечисленные показатели, можно говорить об отсутствии неалкогольного стеатогепатита, вероятном присутствии и достоверном стеатогепатите. Шкала представлена в приложении Г12.
— Шкала BARD (англ. B MI, A ST/ALT R atio, and D iabetes Score) включает анализ суммы баллов трех показателей:
Количество баллов 0—1 с высокой вероятностью свидетельствует об отсутствии выраженного фиброза печени (прогностическая ценность отрицательного результата 96%) . Наличие 2 баллов и более свидетельствует о минимальной (ОШ=17) вероятности III—IV стадии фиброза [220]. Шкала представлена в приложении Г8.
— Шкала BAAT включает анализ четырех компонентов, выраженных в баллах, и позволяет исключить наличие фиброза при НАЖБП:
Значение 0—1 свидетельствует о минимальной вероятности фиброза F3 и F4, не менее 2 — о фиброзе F3 и F4, имеет 100% отрицательное прогностическое значение в отношении септального фиброза или цирроза печени (100% чувствительность и 46% специфичность) [221]. Шкала представлена в приложении Г9.
Если показатель не более 0,5 — вероятность фиброза печени низка (отрицательное прогностическое значение 83%), если показатель превышает 1,5, с высокой вероятностью можно говорить о фиброзе печени (положительное прогностическое значение 68,4%). Промежуточный результат (от 0,5 до 1,5) соответствует «серой зоне». Достоверность указанного метода не очень высока, но тест позволяет предположить выраженный фиброз печени и цирроз, не прибегая к биопсии печени [222, 223]. Расчетная формула индекса APRI представлена в Приложении Г5
— Шкала CDS (англ.: cirrhosis discriminant score) анализирует уровень тромбоцитов в крови, отношение АЛТ/АСТ и показатель свертываемости крови (МНО), значения полученных показателей выражаются в баллах:
— уровень тромбоцитов более 340·10 9 /л — 0 баллов; 280—339·10 9 /л — 1 балл; 220—279·10 9 /л — 2 балла; 160—219·10 9 /л — 3 балла; 100—159·10 9 /л — 4 балла; 40— 99·10 9 /л — 5 баллов; менее 40·10 9 /л — 6 баллов;
— соотношение АЛТ/АСТ более 1,7 — 0 баллов; 1,2—1,7 — 1 балл; 0,6—1,19 — 2 балла; менее 0,6 — 3 балла;
Итоговая величина варьирует от 0 до 11 баллов. При общем балле CDS не менее 8 можно говорить о наличии выраженного фиброза (чувствительность 46% и специфичность 98%). Лица, у которых количество баллов по CDS не более 7, попадают в «серую зону» [224] . Шкала представлена в приложении Г10.
— Шкала ELF (англ.: European Liver Fibrosis Test). В формулу для ее расчета входят значения уровней следующих белков сыворотки крови: гиалуроновой кислоты, тканевого ингибитора металлопротеиназ-1 (TIMP-1) и аминоконцевого пропептида проколлагена типа III (P3NP). Значение AUROC для обнаружения прогрессирующего фиброза с помощью данного теста равнялось 0,90; чувствительность и специфичность составили 89 и 96% соответственно. С высокой точностью фиброз печени можно исключить при ELF=−1,455 (отрицательное прогностическое значение 98%). ELF≥0,676 свидетельствует о наличии выраженного фиброза (положительное прогностическое значение 80%) [225]. Шкала представлена в приложении Г6.
— Соотношение АСТ/АЛТ. Как правило, у пациентов с НАЖБП уровень АЛТ в плазме крови выше, чем АСТ, однако при выраженном фиброзе соотношение АСТ/АЛТ превышает Оценка этого показателя служит простейшей моделью анализа выраженности фиброза. Несмотря на свою простоту, это соотношение имеет хорошую отрицательную прогностическую ценность и может быть использовано для исключения наличия фиброза. Соотношение АСТ/АЛТ используется в ряде многокомпонентных моделей прогнозирования НАЖБП [226].
Сравнительные исследования показали, что наибольшую диагностическую точность при НАЖБП имеет формула FIB-4 с порогом выявления 1,30, что особенно важно при динамическом наблюдении [41, 42].
В РФ преимущественно применяется панель Фибротест , дающая возможность определения сывороточных маркеров фиброза (α2-макроглобулин [АМГ], гаптоглобин, аполипопротеин А1 [ApoAl], ГГТП, общий билирубин) с последующим расчетом индекса фиброза по специальной формуле. Тест имеет высокую надежность при выраженных стадиях фиброза – прогностическая ценность отрицательного (NPV – negative predictive value) и положительного (PPV – positive predictive value) результата составляет 90 и 70% соответственно. Фибротест неэффективен при синдроме Жильбера, высоких цифрах цитолиза и пр, высокой концентрации ЛПВП.
Комплексный тест « ФиброМакс ». который включает в себя определение активности процесса – « АктиТест », стадию фиброза – « ФиброТест », отражает степень выраженности стеатоза – « СтеатоТест » и воспаления (стеатогепатита) – « НэшТест ». По ряду биохимических показателей, с учетом пола, возраста, роста и веса пациента, на основании математического анализа производится расчет индекса, соответствующего той или иной шкале. Другой патентованный метод Fibro Original European Liver Fibrosis (OELF) test (чувствительность 90%) включает ряд показателей: возраст, уровень тканевого ингибитора металлопротеиназы-1, концентрация гиалуроновой кислоты, концентрация N- терминального пропептида коллагена III типа.
Важно учитывать, что все сывороточные биомаркеры более надежны для выявления цирроза печени и выраженного фиброза, нежели ранних стадий НАЖБП [43].
Для исключения поздних стадий заболевания у пациентов с НАЖБП и установления ориентировочной стадии фиброза печени рекомендуется транзиентная эластометрия печени — измерение эластичности печеночной ткани, основанное на оценке жёсткости нормальной и патологически измененной ткани органа [182].
Комментарии: Транзиентная эластография печени (ТЭ) – неинвазивный стандарт для измерения эластичности печени. определяет эластичность ткани печени и используется для выявления и косвенной оценки степени фиброза.
Наиболее высокая диагностическая точность метода наблюдается при выраженных стадиях фиброза. Недостатком метода является отсутствие возможности оценки выраженности некровоспалительного процесса, неинформативность у пациентов с избыточной массой тела (требует применение XL датчика), искажение значения результатов у пациентов с активным воспалением, невозможность оценки состояния печени на стадиях стеатоза, стеатогепатита и ранних стадиях фиброза.
ТЭ лучше выявляет цирротические изменения печени, менее информативна при фиброзе, и поэтому ее скорее используют с целью исключения цирроза (прогностическая ценность отрицательного результата более 90 %) [43 — 48].
Эластография сдвиговой волны рекомендована для определения выраженности фиброза и исключения ЦП как альтернатива ТЭ [181].
Комментарии: Альтернативой методу транзиентной эластометрии является метод ультразвуковой эластографии сдвиговой волной (ЭСВ) с эластометрией. Использование метода ЭСВ с эластометрией объясняется возможностью измерения деформации в тканях по скорости сдвиговой волны, возбуждаемой фокусированным ультразвуком. ТЭ и ЭСВ с эластометрией должны рассматриваться и как универсальный способ оценки фиброза печени и как инструмент динамического мониторинга за состоянием печени. Информативность показателей, полученных при ЭСВ с эластометрией, сопоставима с морфологической стадией фиброза печени по шкале Метавир (Приложение Г14), с чувствительностью и специфичностью ЭСВ в определении стадий: ≥F2 — 97,1%, 77,4%; ≥F3 — 88,3%, 92,5%; F4 — 95,6%, 89,1%) [49-53].
Рекомендовано комбинированное применение неинвазивных биомаркеров и эластометрии печени в целях повышения достоверность получаемых результатов [36].
Магнитно-резонансная эластография не рекомендуется для рутинного использования в клинической практике в связи с высокой стоимостью [181].
В случаях, когда другие методы диагностики не дают возможности убедительно верифицировать заболевание, либо его прогрессирующее течение, рекомендуется проведение чрезкожной (пункционной) биопсии печени с последующим патолого- анатомическим исследованием биопсийного (операционного) материала печени [36].
Комментарии: Биопсия печени является «золотым стандартом» диагностики НАЖБП и единственным достоверным методом выявления стеатогепатита, позволяя оценить визуально и количественно степень выраженности стеатоза, воспаления и фиброза, а такжев ряде случаев выявить специфические признаки патологии печени, связанной с другими причинами (лекарственные поражения печени, гемохроматоз, гепатоцеребральная дистрофия и т.п.)[35]
Биопсия печени с целью дифференциальной диагностики рекомендуется в случае невозможности другими методами исключить наличие конкурирующих этиологических факторов и сопутствующих хронических заболеваний печени, при подозрении на НАЖБП в сочетании с устойчивым выраженным увеличении содержания железа и сывороточного ферритина на фоне гомозиготной или гетерозиготной мутации С282У в гене НFE [36].
Биопсия печени не рекомендуется лицам с НАЖБП со стеатозом, выявленным при инструментальном обследовании, в случае отсутствия признаков или симптомов печеночного заболевания, нормальных биохимических показателях и отстутствии признаков прогрессирующего течения (фиброза) по данным неинвазивных методов (биомаркеры, эластография) [36].
Биопсия печени не рекомендуется пациентам с установленным НАЖБП в рутинном обследовании для динамического наблюдения [2, 33, 36]
Для определения активности заболевания у всех пациентов с НАЖБП рекомендуется использование шкалы для определения активности НАЖБП (NAFLD activity score, NAS), которая представляет собой комплексную оценку морфологических изменений в баллах и объединяет такие критерии, как стеатоз, лобулярное воспаление и баллонную дистрофию гепатоцитов (Приложение Г11). При сумме баллов менее 3 – НАСГ отсутствует, 3–5 баллов – пограничное значение, более 5 баллов – имеется НАСГ [227]. Аналогичная шкала разработана и рекомендуется для определения стадии фиброза при НАЖБП (табл. 2, Приложение Г12) [30, 33].
У всех пациентов с НАЖБП рекомендуется оценивать предикторы высокого риска сердечно-сосудистых заболеваний [183-190].
Комментарии: Оценку предикторов высокого риска ССС следует проводить в соответствии с действующими клиническими рекомендациями.
Увеличение толщины эпикардиального жира, изменение показателей ремоделирования миокарда (увеличение толщины задней стенки левого желудочка, межжелудочковой перегородки, массы миокарда левого желудочка)
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Для предупреждения развития потенциально летальных осложнений (в том числе и со стороны сердечно-сосудистой системы) необходимо следующее:
3. Своевременное проведение эффективной терапии препаратами с высоким профилем безопасности, воздействующими не только на гепатоцит, но и на патогенез развития сердечно-сосудистых осложнений.
Основной целью терапии является уменьшение выраженности стеатоза и предотвращение прогрессирования заболевания в стадии стеатогепатита, фиброза или цирроза, а также снижение риска сердечно-сосудистых осложнений.
2. обязательная отмена потенциально гепатотоксичных лекарственных препаратов, кроме случаев, когда польза от их назначения превышает риск;
Доказано, что у пациентов с НАЖБП комплексные меры по изменению образа жизни, приводящие к разрешению заболевания, способствуют снижению риска смерти от сердечно-сосудистых осложнений на 40%, что сопоставимо с эффективностью медикаментозной коррекции.
Пациентам с НАЖБП рекомендованы диетотерапия с постепенным снижением веса и увеличение физической нагрузки, они являются ведущими факторами в лечении НАЖБП. Потеря веса при использовании гипокалорийной диеты или ее сочетание с повышенной физической активностью способствует уменьшению проявлений стеатоза [61- 63].
Комментарии: Диетотерапия должна быть направлена на постепенное снижение массы тела при ее исходно повышенных показателях. При нормальной массе тела должна проводится коррекция состава рациона. Диетические рекомендации включать ограничение энергии и исключение компонентов, способствующих развитию НАЖБП (простые углеводы, напитки с высоким содержанием фруктозы, готовые блюда, напр. фаст-фуд). Показано что диета с ограничением углеводов (т.н. Средиземноморская диета или диета FODMAP), по сравнению с диетой с ограничением жиров, лучше способствуют разрешению стеатоза [61, 62]. Установлено, что для уменьшения выраженности стеатоза при НАЖБП требуется снижение веса тела не менее чем на 3–5%, а для устранения некротических и воспалительных изменений в печени при стеатогепатите необходимо снижение веса не менее чем на 10% [64].
Подбор диеты и выбор типа и объема физической нагрузки рекомендовано адаптировать к индивидуальным предпочтениям пациента [63, 175, 191].
Комментарии: Не существует унифицированного немедикаментозного подхода в лечении НАЖБП, целесообразным является приспособление диеты, снижение веса и увеличение физической нагрузки к индивидуальным потребностям пациента, поскольку важным является сохранение достигнутого изменения в образе жизни на длительный период [64-70].
У взрослых пациентов физическая нагрузка уменьшает выраженность стеатоза даже при отсутствии дополнительных медикаментозных воздействий, однако ее влияние на нормализацию других гистологических изменений в печени остается неясной.
Пациентам с НАЖБП противопоказано злоупотребление алкоголем, на стадии ЦП рекомендовано воздерживаться от употребления алкоголя и табакокурения [2, 33].
Комментарии: В настоящее время нет единой точки зрения на роль умеренных количеств потребления алкоголя и характера алкогольных напитков при НАЖБП (Средиземноморская диета включает обязательные до 50 мл красного вина в день!). Однозначно негативным фактором признается злоупотребление алкоголем. Показано, что употребление алкоголя и табакокурение повышают риск развития ГЦК, поэтому требуется исключить их потребление пациентами с НАЖБП на стадии цирроза [71-75].
Для лечения сопутствующего нарушения толерантности к углеводам и профилактики развития СД 2 типа пациентам с НАЖБП рекомендуется #метформин** в дозе из расчета 20 мг/кг веса пациента /сутки (общая суточная доза 1000-2000 мг, дозу наращивать постепенно, начиная с 500–850 мг/сут) курсами не менее года [229, 234].
Комментарии: В клинических исследованиях по изучению эффективности метформина показано снижение резистентности к инсулину, уменьшение активности трансаминаз и выраженное снижение веса (более 10 кг) у 19% пациентов с НАЖБП. Однако улучшение гистологической картины печени было незначительным: уменьшения выраженности стеатоза удается достигнуть только у 30% пациентов.
Метформин** не рекомендуется в качестве специфического средства для лечения НАЖБП с синдромом ИР, поскольку не оказывает существенного влияния на гистологическую структуру печени [2, 36].
Комментарии: Данные мета-анализа показали, что применение метформина в течение 6–12 мес на фоне изменения образа жизни не снижает выраженности цитолиза, но улучшает гистологическую структуру печени аналогично контрольной группе, не принимавшей препарат, но изменявшей образ жизни [35].
#Пиоглитазон в дозе 30 мг в сутки рекомендован как препарат выбора для лечения морфологически подтвержденного НАСГ у пациентов с СД2, однако его безопасность и эффективность при длительной терапии не доказана [35, 36].
Комментарии: Пероральное гипогликемическое средство, селективный агонист гамма-рецепторов (PPAR-гамма), обнаруживаемых в жировой, мышечной тканях и в печени. Активация ядерных рецепторов PPAR-гамма модулирует транскрипцию ряда генов, чувствительных к инсулину, участвующих в контроле уровня глюкозы и в метаболизме липидов. Пиоглитазон снижает инсулинорезистентность в периферических тканях и в печени, в результате этого происходит увеличение расхода инсулинозависимой глюкозы и уменьшение продукции глюкозы в печени.
При СД2 уменьшение инсулинорезистентности под действием пиоглитазона приводит к снижению концентрации глюкозы в крови, снижению уровня инсулина в плазме и гемоглобине A1c (гликированный гемоглобин, HbA1c), снижению уровня ТГ и увеличению уровня ЛПВП, однако уровень ЛПНП и общего холестерина у таких пациентов не изменяется.
Гиполипидемическую терапию следует проводить с учетом стадии НАЖБП, при необходимости – в комбинации с лекарственными препаратами, оказывающими гепатопротекторное действие. Наиболее распространенными и изученными гиполипидемическими препаратами являются ингибиторы ГМК-КоА редуктазы.
У пациентов с НАЖБП ингибиторы ГМК-КоА редуктазы рекомендованы для коррекции дислипидемии, но с учетом повышенного гепатотоксического риска их применения. Однако, для специфического лечения НАСГ применять ингибиторы ГМК- КоА редуктазы не рекомендуется [192,193]
На фоне лечения ингибиторами ГМК-КоА редуктазы рекомендуется активный мониторинг каждые 3–4 нед в течение первых месяцев терапии:
— определение сывороточных печеночных тестов (исследование уровня общего билирубина в крови, определение активности аспартатаминотрансферазы аланинаминотрансферазы, гамма- глютамилтрансферазы, щелочной фосфатазы в крови);
— определение показателей углеводного и липидного обменов (исследование уровня глюкозы, триглицеридов, холестерина, холестерина липопротеинов низкой плотности, холестерина липопротеинов высокой плотности, инсулина в крови) [194].
Рекомендован прием #урсодезоксихолевой кислоты** на фоне приема ингибиторов ГМК-КоА редуктазы в целях предупреждения развития цитолиза и повышения эффективности снижения повышенного уровня трансаминаз. Прием #уродезоксихолевой кислоты** (УДХК) в дозе 10–15 мг/кг/сут на фоне приема ингибиторов ГМК-КоА редуктазы сопровождается более выраженным снижением уровня ХС ЛПНП и рекомендуется для применения в реальной клинической практике [33, 76, 194, 232, 233].
Комментарии: Комбинированное применение ингибиторов ГМК-КоА редуктазы и УДХК** предупреждает развитие цитолиза и способствует снижению повышенного уровня трансаминаз [76].
Кроме ингибиторов ГМК-КоА редуктазы при нарушении липидного обмена у пациентов НАЖБП рекомендованы как препараты выбора: фибраты, #никотиновая кислота, однако в настоящее время отсутствует достаточное количество РКИ по использованию их у пациентов с НАЖБП [35, 194, 213].
Для фибратов — Уровень убедительности рекомендаций C (уровень достоверности доказательств 5), для никтиновой кислоты — Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарии: Режим дозирования #никотиновой кислоты — один раз в день перед сном в возрастающих дозах 375 мг, 500 мг и 750 мг (каждый в течение 1 недели), затем 1000 мг и 1500 мг (каждый в течение 4 недель) и далее 2000 мг (в течение 12 недель) [213]. В клиническом исследовании, включающем 186 пациентов с МС и НАЖБП, верифицированным по данным ультразвукового исследования, проводилась оценка влияния фенофибрата** на биохимические показатели липидограммы [212]. Пациенты были рандомизированы по монотерапии аторвастатином** в дозе 20 мг в сутки, фенофибрата** 200 мг в сутки и их комбинацию. Длительность исследования составила 54 недели. В исходе лечения отмечено статистически значимое снижение показателей уровней триглицеридов, общего холестерина, холестерина липопротеинов низкой плотности, а также повышение холестерина липопротеинов высокой плотности во всех трех группах пациентов, максимально выраженное при приеме фенофибрата в сочетании с аторвастатином [212]. В исследовании у 46 китайских пациентов с НАЖБП и дислипидемией (преимущественно с гипертриглицеридемий) при проведении оценки влияния #никотиновой кислоты пролонгированного действия на выраженность стеатоза печени, назначаемой в возрастающих дозах от 375 мг до 2000 мг в сутки в течение 12 недель, показано статистически значимое влияние препарата по снижению уровня триглицеридов сыворотки крови (-34,9±37, 6%) [213]. Следует отметить, что 7 пациентов прекратили прием препарата в связи с появлением побочных явлений в виде приливов жара и сыпи [213].
Препараты для лечения заболеваний печени и желчевыводящих путей, обладающие гепатопротекторным действием (далее-Гепатопротекторы)
Для снижения выраженности повреждения печени (окислительногго стресса воспаления, фиброзообразования) применяются препараты для лечения заболеваний печени и желчевыводящих путей, обладающие гепатопротекторным действием (далее- гепатопротекторы), способные воздействовать на звенья патогенеза НАЖБП.
Препараты для лечения заболеваний печени и желчевыводящих путей, обладающие гепатопротекторным действием (Гепатопротектор) – лекарственное средство, предотвращающее или ослабляющее клинико-функциональные и морфологические последствия токсико — метаболических повреждений печени
Неалкогольная жировая болезнь печени современный взгляд на проблему
Е.В. Балукова (1), Н.В. Барышникова (1), Л.Н. Белоусова (2)
(1) Первый Санкт-Петербургский государственный медицинский университет им. И.П. Павлова, Санкт-Петербург; (2) Северо-Западный государственный медицинский университет им. И.И. Мечникова, Санкт-Петербург
На сегодняшний день неалкогольная жировая болезнь считается одним из наиболее распространенных заболеваний печени, что подтверждено в широкомасштабных эпидемиологических исследованиях. Важные механизмы развития данной патологии связаны с метаболическими нарушениями в организме человека (инсулинорезистентность, ожирение, сахарный диабет). Подходы к лечению неалкогольной жировой болезни печени постоянно совершенствуются. Особое внимание уделено вопросу комплексного лечения пациентов, которое должно включать оптимизацию диеты и образа жизни, фармакологическую коррекцию гипергликемии (метформин и др.), дислипидемии (статины), оксидативного стресса (антиоксиданты), а также использование различных гепатопротекторов.
Неалкогольная жировая болезнь печени (НАЖБП), согласно результатам эпидемиологических исследований, на сегодняшний день считается одним из наиболее распространенных диффузных заболеваний печени и остается важной медико-социальной проблемой [1, 2]. По определению российских авторов, НАЖБП – это самостоятельная нозологическая единица, при которой возможно повышение активности ферментов печени в крови и характерны морфологические изменения в биоптатах печени, подобные изменениям при алкогольном гепатите. Однако пациенты с неалкогольным стеатогепатитом (НАСГ) не употребляют алкоголь в количествах, способных вызывать повреждение печени [3, 4]. Существует и другое определение: «НАЖБП относится к избыточному накоплению жира в печени и появляется почти во всех случаях, касающихся инсулинорезистентности» [5], что подчеркивает важную роль метаболических нарушений в развитии этого заболевания.
Эпидемиология
Распространенность НАЖБП в популяции колеблется от 10 до 40%, а частота встречаемости НАСГ – 2–4% [6]. Распространенность НАЖБП в Западной Европе составляет 20–30%, в странах Азии – 15% [7]. У пациентов с метаболическим синдромом НАЖБП встречается чаще, чем в общей популяции; например, у лиц с сахарным диабетом 2 типа (СД2) и ожирением ее частота достигает, по разным данным, 70–100% [6]. НАЖБП встречается в любом возрасте, в т.ч. у детей (около 2,6% у детей с нормальной массой тела и порядка 22,5–52,8% у детей с избыточной массой тела), однако наиболее часто выявляется в возрасте 40–60 лет [6]. Жировой гепатоз без признаков стеатогепатита (стеатоз печени) в 5 раз чаще встречается у мужчин, НАСГ – в 3 раза чаще у женщин [6].
Интересны результаты российских эпидемиологических исследований. Например, проведенное в 2007–2008 гг. открытое многоцентровое рандомизированное проспективное исследование DIREG_L_01903, в котором приняли участие 30 417 человек в возрасте 18–80 лет (13 209 мужчин и 17 208 женщин) из 16 российских городов, обратившихся за помощью к терапевтам поликлиник [1, 2]. НАЖБП диагностировали с помощью критериев, примененных в итальянском исследовании Dionysos [3]. Согласно его результатам, распространенность НАЖБП среди взрослого населения России составила 27%. При оценке частоты встречаемости различных стадий НАЖБП было выявлено, что 80,3% случаев приходилось на стеатоз печени, 16,8% – на неалкогольный стеатогепатит, 2,9% – на цирроз печени. При анализе распространенности заболевания в различных возрастных группах было отмечено, что в группе 50–59 лет выявляемость признаков болезни достигала наибольших значений, составив 31,1% среди всего контингента обследуемых [1, 2, 8].
В последующие годы (2013–2014) было проведено широкомасштабное исследование DIREG_2, в котором приняли участие 50 145 человек, обратившихся в поликлиники по месту жительства по поводу различных причин, в т.ч. не связанных с патологией печени. Основными задачами данного исследования стали оценка распространенности НАЖБП среди пациентов амбулаторной практики и оценка динамики факторов риска развития НАЖБП по сравнению с предыдущими данными, полученными в ходе исследования [9]. Анализ полученных результатов показал, что стеатоз печени был выявлен у 37,3% обследуемых, НАСГ – у 24,4% [9, 10]. Наихудшие показатели по распространенности данного заболевания были отмечены в Санкт-Петербурге: стеатоз печени, по данным ультразвукового исследования (УЗИ), присутствовал у 57,2% обследованных петербуржцев, а распространенность НАЖБП среди жителей Петербурга и Ленобласти оказалась выше, чем в целом по России, – 49,1% [10].
Этиология и факторы риска
Существует множество причин, приводящих к развитию различных вариантов НАЖБП: первичной и вторичной. В основе первичной лежат метаболические нарушения: ожирение, дислипидемия, инсулинорезистентность (ИР), нарушение толерантности к глюкозе, СД2, т.е. различные клинические формы, входящие в понятие «метаболический синдром»; в основе вторичной – все остальные причины. В первую очередь это нерациональное питание: голодание с быстрой потерей массы тела, длительное парентеральное питание (несбалансированный состав и скорость поступления энергетических субстратов – глюкозы и липидных эмульсий – в кровоток приводит к избыточному накоплению и синтезу новых триглицеридов в гепатоцитах). Также к группе причин вторичной НАЖБП относятся лекарственные поражения печени (стеатоз печени может быть следствием приема глюкокортикоидов, амиодарона, амитриптиллина, метотрексата, напроксена, нифедипина, рифампицина, тетрациклинов, аспирина и ряда других лекарств), вирусные поражения печени, нарушения кишечной микрофлоры (преимущественно синдром избыточного бактериального роста в тонкой кишке). Кишечный дисбиоз приводит к повышенной деконьюгации желчных кислот, образованию токсичных солей и повышению их реабсорции до 100%, что ведет к уменьшению синтеза желчных кислот, переключая метаболизм печени на синтез холестерина [11]. Создается «порочный круг»: нарушение микроэкологии кишечника, накопление эндотоксинов (нарушение энтерогепатической циркуляции желчных кислот), нарушение функции печени (обмена липидов), нарушение структуры печени (жировая инфильтрация, фиброз), нарушение обмена липидов, поддержание (усугубление) нарушенного кишечного дисбиоза [12]. К причинам, приводящим к развитию НАЖБП, относят также редкие, в т.ч. генетические, заболевания: гемосидероз, целиакия, непереносимость фруктозы, галактоземия, гликогенозы, гомоцистинурия, гипо-α-липопротеинемия, муколипидоз, муковисцидоз, болезнь Ниманна–Пика, сфинголипидоз, тирозинемия, болезнь Вебера–Кристиана, болезнь Вильсона [13, 14].
Особое внимание следует уделять факторам риска развития НАЖБП, активное выявление которых у пациентов, обращающихся за медицинской помощью по разным поводам, будет способствовать диагностике данного заболевания на ранней стадии, что обеспечит высокую эффективность лечения и позитивный прогноз. К факторам риска развития стеатогепатита и фиброза печени относятся возраст старше 45 лет, женский пол, индекс массы тела более 28 кг/м2, увеличение активности аланинаминотрансферазы (АЛТ) в 2 раза и более, уровень триглицеридов (ТГ) более 1,7 ммоль/л, наличие артериальной гипертензии (АГ), СД2, индекс ИР (НОМА-IR – Homeostasis Model Assessment of Insulin Resistance) более 5 [6]. Согласно исследованию DIREG, к ведущим факторам риска развития НАЖБП были отнесены АГ, абдоминальное ожирение, гиперхолестеринемия [1, 2, 8]. По результатам исследования DIREG 2 основными факторами риска были названы высокий индекс массы тела (выше 27), ожирение, СД и гиперхолестеринемия [10].
Патогенез
В основе патогенеза НАЖБП независимо от причины, ее вызвавшей, лежат метаболические нарушения, приводящие к появлению жировых отложений в печени, в первую очередь триглицеридов, в результате следующих патологических процессов: увеличения поступления свободных жирных кислот (СЖК), повышения синтеза липидов в митохондриях гепатоцитов, снижения активности β-окисления липидов в митохондриях гепатоцитов, замедление элиминации ТГ из печени [15].
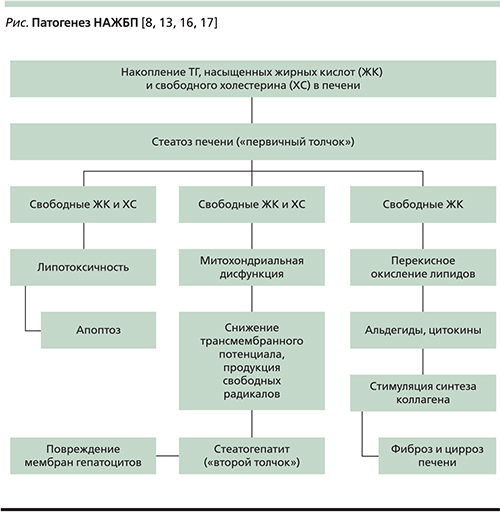
Патогенез НАЖБП широко освещен во множестве научных работ и схематично может быть представлен следующим образом (см. рисунок).
Следует заметить, что в отсутствие лечения запускается патологический процесс, начинающийся со стеатоза печени с последующим развитием стеатогепатита, фиброза, цирроза печени и заканчивающийся развитием гепатокарциномы. Остановить его прогрессирование, как правило, можно лишь на этапе стеатоза печени, что подчеркивает важность ранней диагностики, своевременного и адекватного лечения данного заболевания.
НАЖБП и метаболический синдром
Наличие НЖБП при метаболическом синдроме (МС) обусловлено едиными механизмами развития метаболических нарушений, основные роли в котором играют висцеральное (абдоминальное) ожирение и ИР. Известно, что абдоминальная жировая ткань активно секретирует множество различных медиаторов, в т.ч. СЖК, фактор некроза опухоли α, фактор роста В1, резистин, адипонектин, лептин, интерлейкин-6 и др. Например, фактор некроза опухоли α активирует ингибитор каппа киназы β (IKK-β) в адипоцитах и гепатоцитах, что ведет к нарушению связывания инсулина с рецептором. Кроме того, висцеральная жировая ткань высокочувствительна к липолитическому действию катехоламинов и обладает низкой чувствительностью к антилиполитическому действию инсулина.
В отличие от подкожной жировой ткани висцеральная жировая ткань богаче кровоснабжается и иннервируется. Из висцеральной жировой ткани СЖК секретируются непосредственно в воротную вену. Избыток СЖК блокирует связывание инсулина гепатоцитами, что приводит к развитию ИР на уровне печени. Получены данные, согласно которым риск развития НАСГ у больных МС зависит от степени ИР. По результатам корреляционного анализа выявлены статистически значимые прямые корреляционные связи между степенью ИР, уровнями инсулина, С-пептида и диагностическими маркерами НАСГ (АЛТ и аспартатаминотрансфераза – АСТ); (r=0,26–0,42; p<0,05) [18].
У пациентов с СД2 жир печени, измеренный с помощью протонной магнитно-резонансной спектроскопии, в наибольшей степени связан с инсулинстимулированным захватом глюкозы миокардиоцитами по сравнению с другими показателями, такими как масса висцеральной жировой ткани или общий уровень захвата глюкозы в организме [19]. Количество жировой ткани печени также коррелирует с миокардиальной перфузией, которая зависит от функционирования коронарных артерий.
Таким образом, не вызывает сомнений, что жировая инфильтрация печени связана с ИР, атеросклерозом и МС. Более того, стеатоз печени служит предиктором сердечно-сосудистых событий и рассматривается как 6-й критерий МС [20].
Клиника
Коварство НАЖБП заключается как в отсутствии специфических симптомов, так и в позднем появлении жалоб.
Стеатоз печени может протекать бессимптомно или же пациентов беспокоят слабость, утомляемость, тошнота, боли или чувство дискомфорта в правом подреберье.
Неалкогольный стеатогепатит характеризуется появлением изменений в биохимических печеночных пробах – повышения уровней ферментов АСТ, АЛТ, γ-глутамилтрансферазы (ГГТП). По обобщенным данным, лабораторные признаки цитолиза выявляются у 50–90% больных НАСГ. Активность сывороточных трансаминаз стабильна, как правило, не выше четырех верхних границ нормы. Чаще активность АЛТ превышает таковой показатель АСТ. Выраженность цитолиза не имеет достоверной связи с проявлениями стеатоза и фиброза печени. У 30–60% больных НАСГ повышена активность щелочной фосфатазы и ГГТП, но не более чем в 2 раза. Гипербилирубинемия в пределах 25–35 мм/л наблюдается в 12–17% случаев [21]. Следует заметить, что выраженность биохимических симптомов не коррелирует со степенью активности стеатогепатита.
На стадии цирроза пациента продолжают беспокоить диспепсические жалобы, присоединяются кожный зуд, желтуха, асцит. Выделены клинические предикторы развития фиброза и цирроза печени при НАЖБП: возраст >45 лет; ИМТ >31,1 кг/м2 (мужчины) и >32,3 кг/м2 (женщины); СД2; АГ; повышение уровня С-пептида; AСТ/AЛТ >1; АЛТ >2 верхних границ нормы; гипертриглицеридемия >1,7 ммоль/л [22]. Другие исследования свидетельствуют, что увеличение массы тела и фиброз портальных трактов, по данным биопсии печени, служат значимым предиктором неблагоприятного течения НАЖБП с развитием цирроза печени [23].
Диагностика
Для постановки диагноза НАЖБП наряду со сбором анамнеза необходимо ориентироваться как на результаты анализов крови, так и на данные инструментальных исследований.
Пошаговый алгоритм позволяет исключать другие заболевания печени и устанавливать верный диагноз:
- Сбор анамнеза:
- употребление алкоголя в дозах, не обладающих гепатотоксичным эффектом (не более 20 этанола/сут для женщин и не более 40 этанола/сут для мужчин) позволит отвергнуть диагноз алкогольной болезни печени;
- данные о приеме новых лекарственных препаратов за последние 6 месяцев позволят предположить наличие лекарственного поражения печени;
- наличие других компонентов МС говорит в пользу НАЖБП;
- наличие факторов риска развития вирусного гепатита (контакт с кровью, гемотрансфузии, посещение стоматолога, тату-салона) требует проведения обследования на вирусы гепатитов;
- указание на наследственные заболевания позволит предположить наличие вторичной НАЖБП.
- Определение антропометрических данных: рост, масса тела, окружность живота, ИМТ.
- Биохимический анализ крови натощак с определением уровней АЛТ, АСТ, билирубина, липидограммы, уровня сахара крови и инсулина, щелочной фосфатазы и ГГТП.
- Клинический анализ крови с целью выявления анемии и признаков воспаления.
- УЗИ печени, при необходимости – компьютерная или магнитно-резонансная томография печени: выявляется гепатомегалия, признаки жировой дистрофии печени, проводится оценка степени стеатоза печени, портальной гипертензии (при наличии).
- Биопсия печени: выявляются крупнокапельные жировые включения в печеночных клетках, воспаление, признаки фиброза и цирроза.
- При невозможности выполнения биопсии печени показаны неинвазивные методы исследования – эластометрия печени и фибротест – для определения степени фиброза и активности некровоспалительных изменений в печени.
Лечение
Лечение НАЖБП должно быть направлено как на устранение причин и факторов риска развития заболевания, так и на предупреждение прогрессирования патологического процесса в печени.
Комплексная терапия НАЖБП включает мероприятия по модификации образа жизни и использование фармакологических средств:
- Диета и коррекция массы тела.
- Модификация образа жизни.
- Коррекция ИР.
- Коррекция уровня гликемии при СД.
- Коррекция дислипидемии.
- Коррекция АГ.
- Коррекция дисбиотических нарушений.
- Борьба с окислительным стрессом.
- Лечение патологии печени, профилактика и лечение фиброза печени.
- В тяжелых случаях – трансплантация печени.
Диета и модификация образа жизни
На сегодняшний день оптимизация диеты и модификация образа жизни считаются основным способом борьбы с НАЖБП при МС [24, 25]. Диетические рекомендации при НАЖБП основаны на снижении общей калорийности питания, ограничении жиров в пище до 25–30% от общей энергетической ценности пищи. Рекомендуется по возможности исключить прием животных жиров (сливочное масло, маргарин), продуктов, богатых холестерином, жареных, копченых блюд и, наоборот, увеличить потребление продуктов, содержащих полиненасыщенные жирные кислоты (растительное масло, маслины, рыба и т.п.), фруктов, овощей (для обогащения пищи витаминами и пищевыми волокнами) [6]. Важно подчеркнуть, что соблюдение диеты не должно приводить к резкому снижению массы тела, т.к. в подобном случае метаболические нарушения могут только усилиться. Рекомендуемый темп по снижению массы тела – не более 1600 г в неделю для взрослых и 500 г в неделю для детей [6]. В случаях тяжелого ожирения с ИМТ >40 кг/м2 можно с осторожностью использовать хирургические методы снижения массы тела (гастропластика, гастроскопическое бандажирование желудка и др.).
В качестве фармакологической коррекции ожирения применяют орлистат, сибутрамин [6]. К обязательному условию успешного лечения относится выполнение физических упражнений, которые не только повышают тонус и способствуют снижению массы тела, но и опосредованно могут снижать ИР [6].
Говоря о фармакологических методах лечения НАЖБП, следует подчеркнуть важность дифференцированного подхода к пациентам с индивидуальным подбором различных препаратов. Например, статины для коррекции дислипидемии рекомендуется назначать с осторожностью во избежание прогрессирования заболевания и из-за гепатотоксичности данной группы препаратов [6].
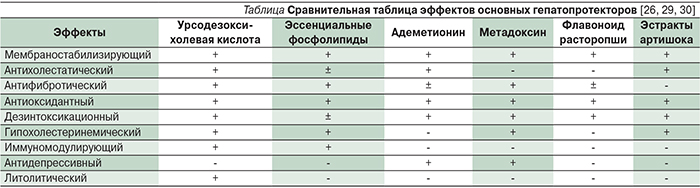
Одним из наиболее эффективных способов лечения НАЖБП служит использование гепатопротекторов (см. таблицу). Говоря о лекарственных средствах данной группы, нельзя не упомянуть такие высокоэффективные и хорошо изученные препараты, как урсодезоксихолевая кислота, адеметионин и препараты эссенциальных фосфолипидов. Для назначения препаратов урсодезоксихолевой кислоты основными показаниями служат растворение холестериновых желчных камней в желчном пузыре; билиарный рефлюкс-гастрит; первичный билиарный цирроз печени в отсутствие признаков декомпенсации, однако в последнее время появились работы, показывающие высокую эффективность урсодезоксихолевой кислоты в лечении НАЖБП.
При использовании препаратов адеметионина основным показанием остается внутрипеченочный холестаз, в т.ч. при прецирротических и цирротических состояниях, в особенности при присоединении депрессивного компонента. С положительным эффектом адеметионин применяется при тяжелом течении заболевания парентерально.
Эссенциальные фосфолипиды, обладающие мембраностабилизирующим, антифибротическим, антиоксидантным, дезинтоксикационным, гипохолестеринемическим, иммуномодулирующим эффектом, показали свою эффективность на всех стадиях неалкогольной болезни печени, начиная с жировой дистрофии и заканчивая циррозом печени.
Заслуживает внимания биологически активная добавка к пище Гепагард Актив®*, в состав которой входят эссенциальные фосфолипды, токоферола ацетат (витамин E) и L-карнитин. Витамин Е является универсальным антиоксидантом, L-карнитин стимулирует процесс утилизации жирных кислот и их повышенной мобилизации из жировой ткани, что способствует уменьшению уровня холестерина и триглицеридов в крови, а также сопровождается снижением массы тела и уменьшением количества жировых клеток в печени [27]. Согласно результатам российских исследований, БАД Гепагард Актив® оказывает положительное влияние на функциональное состояние печени и может использоваться у лиц лицам с абдоминальным ожирением и метаболическим нарушениями для профилактики НАЖБП [28].
В целом лечение НАЖБП зависит от стадии заболевания, активности воспаления и стадии фиброза. При начальных проявлениях и слабой степени активности воспаления во многих случаях достаточно соблюдения диетических рекомендаций с ограничением суточного потребления жиров, отказом от употребления алкоголя, консервированных продуктов и (по возможности) медикаментов, а также контроля массы тела и модификации образа жизни. Лекарственные средства назначают строго по показаниям, исходя из индивидуальной оценки состояния пациента. Начиная со стадии стеатогепатита, необходимо обязательное подключение фармакотерапии для достижения лучших результатов. Наблюдение за такими пациентами следует проводить с периодическим контролем (1 раз в 3–6 месяцев).
Литература
- Цуканов В.В., Тонких Ю.Л., Каспаров Э.В., Куперштейн Е.Ю., Амельчугова О.С., Лукичева Э.В., Васютин А.В. Неалкогольная жировая болезнь печени у взрослого городского населения России (распространенность и факторы риска). Врач. 2010;9:2–6.
- Драпкина О.М., Ивашкин В.Т. Эпиде-миологические особенности неалкогольной жировой болезни печени в России (Результаты открытого многоцентрового проспективного исследования-наблюдения DIREG L 01903). Росс. журн. гастроэнтерол., гепатол., колопроктол. 2014;4:32–8.
- Никитин И.Г., Сторожаков Г.И. Неалкогольный стеатогепатит. Рациональная фармакотерапия заболеваний органов пищеварения / Под ред. В.Т. Ивашкина, Т.Л. Лапиной. М., 2006; 288–91.
- Пальцев А.И., Шарапов И.В., Горбунова Е.Н. Хомченко Т. Н., Курганова И. В., Солдатова Г.С., Еремина А. А., Николаев Ю. А. Неалкогольная жировая болезнь печени: возрастные особенности, новое в патогенетической терапии. Эксперимен. и клин. гастроэнтерол. 2009;8:19–25.
- Hashimoto E., Gatsuji S., Kaneda H., Goshioka Y., Paniai M., Pakushige K., et al. The characteristics and natural history of Japan patients with nonalcoholic fatty liver disease. Hepatology Res. 2005;33:72–6.
- Мехтиев С.Н., Мехтиева О.А., Зиновьева Е.Н. Неалкогольная жировая болезнь печени в вопросах и ответах (учебное пособие). СПб., 2011. 53 с.
- Bellentani S., Scaglioli F., Marino M., Bedogni G. Epidemiology of non-alcoholic fatty liver disease.. Dig. Dis. 2010;28:155–61.
- Маев И.В., Цуканов В.В., Лукичева Э.В., Самсонов А.А., Васютин А.В., Никушкина И.Н. Распространенность, патогенез и принципы лечения неалкогольной жировой болезни печени. Фарматека. 2011;12:12–5.
- Неалкогольная жировая болезнь печени может превратиться в глобальную социальную проблему
- Врачи: Почти половина петербуржцев страдают жировой болезнью печени
- Барышникова Н.В., Фоминых Ю.А., Балукова Е.В., Успенский Ю.П. Дисбиоз кишечника – инфекция Helicobacter pylori – синдром раздраженного кишечника – метаболический синдром: что их объединяет? Практическая медицина. 2012;3:(58):11–6.
- Ткаченко Е.И., Успенский Ю.П., Белоусова Л.Н. и др. Неалкогольная жировая болезнь печени и метаболический синдром: единство патогенетических механизмов и подходов к лечению. Экспериментальная и клиническая гастроэнтерология. 2008;2:92–6.
- Шульпекова Ю.О. Неалкогольная жировая болезнь печени: патогенез, диагностика, лечение. Фарматека. 2007;6:48–53.
- Буеверов А.О, Маевская М.В., Широкова Е.Н. Неалкогольный стеатогепатит. М., 2005. 17 с.
- Моисеев С.В. Поражение внутренних органов при алкогольной болезни. Врач. 2004;3:15–8.
- VcClain C.J., Barve S., Deaciuc I. Good fat/ bad fat. Hepatology. 2007;45(6):1343–46.
- Bouchier-Hayes L., Lartigue L., Newmeyer D.D. Mitochondria: pharmacological manipulation of cell death . J. Clin. Invest. 2005;115(10):2640–47.
- Корнеева О.Н., Драпкина О.М., Буеверов А.О., Ивашкин В.Т. Неалкогольная жировая болезнь печени как проявление метаболического синдрома. Клинические перспективы гастроэнтерологии, гепатологии. 2005;4:24–7.
- Stefan N., Kantartzis K., Hаring H.U. Causes and Metabolic Consequences of Fatty Liver. Endocr. Rev. 2008;29:939–60.
- Bellentani S., Dalle G.R., Suppini A., Marchesini G. Behavior therapy for nonalcoholic fatty liver disease: the need for a multidisciplinary approach. Hepatology. 2008;47:746–54.
- Dixon J.B. Bhathal P.S., O’Brien P.E. Nonalcoholic fatty liver disease: predictors of nonalcoholic steatohepatitis and liver fibrosis in the severely obese. Gastroenterology. 2001;121(1):91–100.
- Ekstedt M., Franzen L.E., Mathiesen U.L., Thorelius L., Holmqvist M., Bodemar G., Kechagias S. Long-term follow-up of patients with NAFLD and elevated liver enzymes. Hepatology. 2006;44:865–73.
- Лазебник Л.Б., Звенигородская Л.А. Мета-болический синдром и органы пищеварения. М., 2009. 182 с.
- Milic S., Mikolasevic I., Krznaric-Zrnic I., et al Nonalcoholic steatohepatitis: emerging targeted therapies to optimize treatment options. Drug Design, Develop. Ther. 2015;9:4835–45.
- Arab J.P., Candia R., Zapata R. Management of nonalcoholic fatty liver disease: An evidence-based clinical practice review. World J. Gastroenterol. 2014;20(34):12182–201.
- Барышникова Н.В., Белоусова Л.Н. Алкогольная болезнь печени: особенности диагностики и лечения. Consilium medicum (Прил. Гастроэнтерология). 2014;2:16–8.
- Несина И.А., Люткевич А.А. Гепагард Актив: оценка эффективности в группе риска по развитию неалкогольной жировой болезни печени
- Грищенко Е.Б., Щекина М.И. Роль гепа-топротекторов в терапии заболеваний печени. Фарматека. 2014;14:76–9.
- Caballeria J., Pares A., Bru C., et al Metadoxine accelerates fatty liver recovery in alcoholic patients: results of a randomized double-blind, placebo-control trial. Spanish Group for the Study of Alcoholic Fatty Liver. J. Hepatol.1998;28:54–60.
- Muriel P., Deheza R. Fibrosis and glycogen stores depletion induced by prolonged biliary obstruction in the rat are ameliorated by metadoxine. Liver International. 2003;23(4):262–68.
Об авторах / Для корреспонденции
Н.В. Барышникова – к.м.н., доцент кафедры внутренних болезней стоматологического факультета Первого Санкт-Петербургского государственного медицинского университета им. И.П. Павлова, Санкт-Петербург; e-mail: baryshnikova_nv@mail.ru
Неалкогольная жировая болезнь печени современный взгляд на проблему
Неалкогольная жировая болезнь печени (НАЖБП) является междисциплинарной проблемой гастроэнтерологии, терапии и эндокринологии. НАЖБП – этиологически неоднородное заболевание, характеризующееся избыточным накоплением нейтрального жира – триглицеридов и свободных жирных кислот как внутри гепатоцитов, так и внеклеточно с прогрессирующим асептическим воспалением и последующим фиброгенезом. Между тем сумма знаний терапевтов и эндокринологов об этом заболевании как предикторе сердечно-сосудистой патологии и сахарного диабета 2 типа, а также ассоциированной смертности совершенно недостаточна для ранней диагностики и организации комплексного лечения НАЖБП. Целью настоящей публикации является обсуждение проблемы НАЖБП в рамках деятельности врача общей практики и терапевта поликлиники. В статье освещены доказанные механизмы развития заболевания и его прогрессирования в зависимости от фенотипических факторов. Даны современные рекомендации по персонифицированной модификации питания, образа жизни и патогенетической терапии с целью нормализации обмена липидов. Терапевту впервые предложены возможные алгоритмы взаимодействия с пациентом для достижения комплаентности в отношении модификации образа жизни.
Ключевые слова: неалкогольная жировая болезнь печени, стетогепатит, средиземноморская диета, полиненасыщенные жирные кислоты, эссенциальные фосфолипиды.
Moscow State Medical Stomatological University named after А.I. Evdokimov
Non-alcoholic fatty liver disease (NAFLD) is an interdisciplinary problem of gastroenterology, therapy and endocrinology. NAFLD is an etiologically heterogeneous disease characterized by excessive accumulation of neutral fat — triglycerides and free fatty acids both inside the hepatocytes and extracellularly with progressive aseptic inflammation and subsequent fibrogenesis. Meanwhile, knowledge of therapists and endocrinologists about this disease as a predictor of cardiovascular pathology and type 2 diabetes, as well as associated mortality, is completely insufficient for early diagnosis and organization of comprehensive treatment of non-alcoholic fatty liver disease. The purpose of this publication is to discuss the problem of non-alcoholic fatty liver disease in the framework of the GP and therapist of the polyclinic. The article highlights the proven mechanisms of the development of the disease and its progression, depending on the phenotypic factors. Modern recommendations on personalized modification of nutrition, lifestyle and pathogenetic therapy for the normalization of lipid metabolism are given. For the first time the therapist is proposed the possible algorithms of interaction with the patient to achieve compliance with the modification of lifestyle.
Key words: non-alcoholic fatty liver disease, stetho-hepatitis, Mediterranean diet, polyunsaturated fatty acids, essential phospholipids.
For citation: Vovk E.I. Non-alcoholic fatty liver disease as pro-atherogenic disease: diagnosis and treatment in general practice // RMJ. MEDICAL REVIEW. 2017. № 2. P. 68–79.
Статья посвящена возможностям диагностики и лечения неалкогольной жировой болезни печени, как проатерогенного заболевания. Освещены механизмы развития заболевания и его прогрессирования в зависимости от фенотипических факторов. Даны рекомендации по персонифицированной модификации питания, образа жизни и терапии. Предложены алгоритмы взаимодействия с пациентом для достижения комплаентности в отношении модификации образа жизни.
Введение
![Таблица 1. Этиология НАЖБП [7–10]](https://www.rmj.ru/upload/medialibrary/47e/65-4.png)
Неалкогольная жировая болезнь печени (НАЖБП) стала самым распространенным хроническим заболеванием в индустриальных странах мира [1]. Согласно последним эпидемиологическим данным, в западных странах НАЖБП встречается у 20‒30% взрослого населения, а в Азии – в пределах 5‒18% [2].
Распространенность НАЖБП в мире:
• Встречается у 20‒33% взрослых и 10% детей, живущих в городах [3].
• Выявляется у 31–35% населения на Ближнем Востоке и в Южной Америке и у 19% взрослого населения в США [4].
• В России в 2007‒2008 гг. выявлена у 26% пациентов амбулаторной практики (DIREG 1). В 2013‒2014 гг., по данным исследования DIREG 2, распространенность у амбулаторных пациентов увеличилась до 37% [5].
• В России НАЖБП – самое распространенное (71,6%) из диффузных заболеваний печени [6].
НАЖБП – этиологически неоднородное заболевание, объединенное общим патоморфологическим феноменом: избыточным накоплением нейтрального жира – триглицеридов и свободных жирных кислот как внутри гепатоцитов, так и внеклеточно с прогрессирующим асептическим воспалением и последующим фиброгенезом (табл. 1) [7‒10].
При продолжительном воздействии этиологических факторов НАЖБП проходит последовательно развивающиеся клинико-морфологические формы:
• cтеатоз печени (Международная классификация болезней (МКБ) – К 76.0) – избыточное (более 5% от веса паренхимы) накопление триглицеридов в паренхиме печени. Согласно современным данным, выделяют изолированный стеатоз и стеатоз с начальным воспалением, при котором имеет место баллонная дистрофия гепатоцитов, но еще нет характерной для гепатита клеточной инфильтрации;
• неалкогольный стеатогепатит (НАСГ) (К 73.0) ‒ стеатоз с развитием хронического диффузного воспаления и некрозом, воспалительной инфильтрацией паренхимы и началом формирования фиброза;
• фиброз I‒IV стадий / цирроз печени (К 74.6) ‒ фиброз печени на фоне стеатоза и хронического некротического воспаления в паренхиме [8, 11‒14].
Эпидемиология НАЖБП
В зависимости от этиологии и возраста НАСГ встречается у 5–8% взрослого населения или у 12‒40% пациентов с НАЖБП. В США частота встречаемости НАЖБП у людей среднего возраста достигает 46%, из них НАСГ диагностируют у 30% пациентов, чаще – у испаноговорящего населения. У 15–20% пациентов с НАСГ развивается фиброз печени различной тяжести, который существенно увеличивает риск гепатоцеллюлярного рака печени, ‒ до 15% всех случаев рака печени выявляют у пациентов с НАЖБП [6‒8] (рис. 1).
Эволюция научных знаний в течение последних 30 лет привела к пониманию того, что наиболее распространенным и социально значимым заболеванием является НАЖБП, ассоциированная с ожирением. Частота встречаемости НАЖБП при ожирении достигает 75‒95% [15]. Однако фоновым заболеванием для НАЖБП становится только метаболически неблагоприятное ожирение с висцеральным отложением жира и развитием инсулинорезистентности. Клиническим отражением такого ожирения служит метаболический синдром (МС) с кардиометаболическими последствиями и практически неизбежным развитием сахарного диабета (СД) 2-го типа при дальнейшем увеличении массы жировой ткани. Частота встречаемости НАЖБП при CД 2-го типа колеблется в пределах 50‒75%, а у пациентов c диабетом и ИМТ > 30 – 70–90% [3, 15]. При морбидном ожирении НАСГ диагностируют у 18‒26%, фиброз печени ‒ у 20–37%, а цирроз ‒ у 10% больных [4, 8, 11–15]. Среди пациентов с СД 2-го типа доля имеющих НАСГ составляет 56–69%, а фиброз печени формируется у 37–50% [3]. Доля НАСГ среди всех форм НАЖБП с каждым годом увеличивается [4]. По данным российских исследований, в 2007‒2008 гг. (DIREG 1) в амбулаторной практике около 80% случаев НАЖБП составлял стеатоз, 17% ‒ НАСГ, 3% – стеатофиброз/цирроз. В 2013‒2014 гг. (DIREG 2) одновременно с ростом общей распространенности НАЖБП частота стеатогепатита среди всех форм НАЖБП увеличилась до 24% (рис. 2) [5].
Характерно, что стеатоз печени и НАСГ на фоне ожирения и СД 2-го типа чаще выявляются у относительно молодых пациентов и с увеличением возраста частота встречаемости НАЖБП снижается (рис. 3) [16].
Ранее считалось, что НАЖБП в целом чаще развивается у мужчин [17]. К настоящему времени установлено, что НАЖБП формируется у мужчин в относительно раннем возрасте. Однако понимание демографических предикторов НАЖБП радикально изменилось, поскольку в абсолютном исчислении большинство пациентов с НАЖБП – женщины в менопаузе или более молодые женщины с синдромом поликистозных яичников или дисфункцией яичников другой этиологии. Так или иначе, дефицит эстрогенов и его метаболические последствия гендерно сближают пациентов с НАЖБП и в амбулаторной практике формируют целевую группу пациентов из женщин менопаузального возраста [18].
Среди других предикторов НАЖБП выделяют семейную предрасположенность к гипертонии, ожирению и нарушению липидного обмена. Установлено, что с высоким риском НАЖБП и риском гепатоцеллюлярного рака ассоциированы мутации генов PNPLA3-I148M и NCAN rs2228603 [19]. Однако доля наследственных случаев НАЖБП, по данным генетических исследований последних двух десятилетий, составляет около 10%, что закономерно требует внимания исследователей к фенотипическим механизмам развития заболевания, в частности к взаимодействию генома с окружающей средой, к расовым различиям, факторам, влияющим на развитие хронического воспаления [19].
Патогенез НАЖБП
В формировании НАСГ выделяют несколько основных патогенетических механизмов – так называемых ударов или толчков. При ожирении в роли «первого толчка» выступает первичное накопление свободных жирных кислот и триглицеридов в гепатоците. Печень становится местом накопления триглицеридов, которые синтезируются из алиментарных жирных кислот или углеводов – глюкозы и фруктозы [20]. При инсулинорезистентности и СД источником поступления в печень жирных кислот служит липолиз триглицеридов из жировой клетчатки [21]. При отсутствии ожирения в случае пищевой перегрузки готовыми или вновь синтезированными из углеводов жирными кислотами нейтральный жир накапливается в подкожной бурой жировой клетчатке как запасной энергоноситель (рис. 4) [21]. Эктопическое отложение жира (в печени, поджелудочной железе, миокарде и скелетных мышцах) происходит после перегрузки жировой ткани циркулирующими в крови триглицеридами. Иначе говоря, печень становится дополнительным местом складирования триглицеридов и, как бурая жировая ткань, – становится резервуаром энергетических субстратов – в гепатоцитах развивается микровезикулярный стеатоз [22].
Само по себе избыточное накопление триглицеридов (как в жировой ткани, так и эктопическое) всегда сопровождается повреждением какой-то части гипертрофированных клеток (адипоцитов или гепатоцитов) – к ним мигрируют активированные макрофаги, которые в результате фагоцитоза выделяют цитокины и первично активируют иммунные реакции замедленного типа – развивается хроническое системное воспаление (рис. 5) [23]. Относительно выделяемых жировой тканью перилипинов особое значение для патогенеза НАЖБП имеют снижение секреции адипонектина и увеличение секреции лептина, что приводит к потере контроля над чувством насыщения.
Перегруженная жиром ткань становится инсулинорезистентной, поскольку стремится ограничить дальнейший синтез триглицеридов – в гепатоцитах развивается макровезикулярный стеатоз, и жир начинает накапливаться внеклеточно. Инсулинорезистентность ‒ это снижение реакции на инсулин чувствительных к инсулину тканей при его достаточной концентрации. Фактически печень принимает на себя функции белой жировой ткани – синтезирует провоспалительные и прогипергликемические перилипины, что углубляет инсулинорезистентность (рис. 6). Сегодня известно, что инсулинорезистентность имеет полигенный характер. В ее развитии участвуют мутации генов субстрата инсулинового рецептора (СИР-1), гликогенсинтетазы, гормон-чувствительной липазы, β3-адренорецепторов, фактора некроза опухоли α, разобщающего протеина (UCP-1), а также молекулярные дефекты белков, передающих сигналы инсулина (увеличение экспрессии Rad-белка и UPC-1 ингибитора тирозинкиназы инсулинового рецептора в мышечной ткани, снижение мембранной концентрации и активности внутриклеточных транспортеров глюкозы GLUT-4 в мышечной ткани). Остается неясным вопрос: какие механизмы у каждого конкретного пациента на тканевом и системном уровне настраивают тот предел ожирения, при превышении которого развиваются инсулинорезистентность и, как следствие, гиперинсулинемия с дальнейшим набором веса и перспективой СД 2-го типа. Фактически достаточно много людей остаются «метаболически здоровыми» даже при тяжелом ожирении [24]. Инсулинорезистентность приводит к развитию компенсаторной гиперинсулинемии и одновременно переводит обмен веществ с окисления глюкозы на β-окисление жира. Не только в мышечной ткани, но и в печени и мозге свободные жирные кислоты конкурируют с глюкозой как основным энергетическим субстратом – этот путь получения энергии всегда сопряжен с развитием феномена липотоксичности.
Липотоксичность – второй «толчок» в патогенезе НАЖБП и главная причина развития НАСГ. Развивается как следствие оксидативного стресса гепатоцитов при активации в них липолиза и напряженном синтезе жирных кислот, которые происходят в митохондриях и эндоплазматическом ретикулуме. Кроме того, липотоксичность приводит к появлению в гепатоцитах большого количества свободных перекисей, которые активно повреждают полиненасыщенные жирные кислоты (ПНЖК) фосфолипидов клеточных мембран: цитоплазматической мембраны клетки и, главное, мембран, из которых состоят сами митохондрии и эндоплазматический ретикулум [25‒27].
Разрушение ПНЖК фосфолипидов нарушает структуру, метаболическую активность и сигнальную функцию клеточных мембран. Перекиси также опасны для ДНК и РНК гепатоцитов. Липотоксичность запускает апоптоз гепатоцитов, приводит к НАСГ: в паренхиме печени на фоне жировой инфильтрации развиваются первичное хроническое воспаление и фиброз, формируется воспалительный статус плазмы [28]. Таким образом, НАСГ обладает внутренним потенциалом к прогрессированию и приводит к развитию более или менее выраженного фиброза печени у каждого пациента, находится в фокусе научных исследований [12, 13]. Однако в общей медицинской практике НАСГ рассматривается как мультисистемное заболевание в связи с его ролью в атерогенезе и формировании кардиометаболического континуума [29]. Действительно, в глобальном масштабе социально значимым при НАСГ является увеличение риска развития СД 2-го типа, сердечно-сосудистых заболеваний (ССЗ), хронической болезни почек, а также рака печени и толстой кишки [30]. НАСГ в 6‒10 раз увеличивает риск смерти от цирроза и рака печени, в 5 раз – от ССЗ, независимо от всех других сердечно-сосудистых рисков [3, 7].
G. Marchesini et al. в относительно ранней работе показали, что у пациентов без диабета и с гистологически верифицированной формой НАЖБП МС на 35% чаще встречается при НАСГ, чем при простом стеатозе печени (рис. 7). Авторы показали, что тяжесть НАСГ вне зависимости от пола, возраста и степени ожирения тесно коррелирует со степенью фиброза печени (OR 3,5; 95% CI 1,1‒11,2; P=0,032) и тяжестью МС, которую маркирует инсулинорезистентность (OR 3,2; 95% CI 1,2‒8,9; P=0,026) [31].
Механизм такого кардиометаболического влияния заключается в том, что прямо или опосредованно НАСГ приводит к накоплению в организме проатерогенного, токсичного для клеточных мембран и вызывающего ускоренный апоптоз клеток свободного холестерина (ХС) (рис.  [32].
[32].
При ожирении первичное нарушение утилизации циркулирующего в организме ХС развивается вследствие уменьшения экспрессии скавендер-рецепторов к липопротеинам низкой плотности (ЛПНП) на наружной цитоплазматической мембране гепатоцитов, что стимулирует синтез ХС de novo, для чего используются уже накопленные и целенаправленно накапливаются дополнительные триглицериды, жирные кислоты и липопротеины очень низкой плотности (ЛПОНП) [33]. Таким образом, НАСГ является причиной формирования главного предиктора атерогенеза – дислипидемии: повышения титров и размера ЛПОНП, хиломикронов, циркулирующих ЛПНП, титров циркулирующих триглицеридов и ремнантных частиц, снижения титров липопротеинов высокой плотности (ЛПВП) 2-го типа. При этом активность синтеза ХС в гепатоците и титры ЛПНП при НАСГ выше, чем при стеатозе печени, и коррелируют со степенью инсулинорезистентности/гиперинсулинемии и титрами аланинаминотрансферазы (АЛТ) [32, 34].
Вследствие нарушения работоспособности клеточных мембран и прямого подавления синтеза желчных кислот при НАСГ в гепатоците нарушаются основные пути утилизации избытков ХС – синтез из ХС желчных кислот и активный транспорт ХС в желчь [35]. Оба процесса тесно связаны с метаболической активностью клеточных мембран гепатоцита: мембран органелл и наружной мембраны – ее базолатеральной части, отвечающей за активный транспорт избытка ХС в желчь и синусоидальной ‒ отвечающей за захват гепатоцитом ХС ЛПНП. Нарушение вязкости, текучести и метаболической активности клеточных мембран является универсальным патогенетическим механизмом, который на молекулярном уровне ложится в основу формирования тканевых и системных осложнений НАСГ: апоптоза гепатоцитов и активности воспаления в печени и организме в целом, дислипидемии, билиарной недостаточности, нарушения метаболического ресурса печени. Одна из причин дисфункции клеточных мембран гепатоцита – оксидативный стресс, вторая ‒ избыток в гепатоците свободного ХС.
Свободный ХС легко проникает в клеточные мембраны и уменьшает относительное содержание эссенциальных фосфолипидов (ЭФЛ) ‒ основных метаболически активных компонентов мембраны, обеспечивающих ее вязкость и текучесть. Имбибирование свободным ХС особенно негативно влияет на метаболическую активность митохондрий, эндоплазматического ретикулума и аппарата Гольджи, в мембранах которых соотношение ХС/ЭФЛ (в частности – фосфатидилхолина) не должно превышать 0,2 (рис. 9) [23].
Кроме того, существует гипотеза, что избыток свободного ХС способен увеличивать образование в цитоплазматической мембране различных клеток дополнительных сигнальных зон – липидных рафтов. Известно, что липидные рафты участвуют в образовании сигнального пути иммуноглобулина Е, рецептора эпидермального фактора роста, Т- и В-клеточных антигеновых рецепторов, инсулинового рецептора, а также сигнального пути с участием toll-like-рецепторов, опосредующих секрецию ядерного фактора транскрипции Κβ и запуск апоптоза и хронического воспаления [36]. Таким образом, НАСГ приводит к кардинальному нарушению метаболизма ХС и накоплению в печени его прекурсоров, а также формирует второй важнейший предиктор атерогенеза – системное воспаление (рис. 10) [37].
С клинической точки зрения развитие НАСГ сопровождается мультисистемными проявлениями раннего атеросклероза и ССЗ [37, 38]. В метаанализе 27 перекрестных исследований вне зависимости от классических предикторов ССЗ и МС установлена связь между НАСГ и маркерами субклинического течения атеросклероза:
– увеличение толщины комплекса интима – медиа сонных артерий – 16 исследований;
– повышенная кальцификация коронарных артерий – 7 исследований;
– нарушение вазодилатации (эндотелиальная дисфункция) – 7 исследований;
– уменьшение эластичности артерий – 6 исследований [39].
У пациентов с НАСГ вследствие нарушения обмена высокоэнергетических фосфатов и инсулинорезистентности увеличивается толщина эпикардиального жира, развиваются ранние изменения субстратного метаболизма миокарда, приводящие к диастолической дисфункции сердца, ранней гипертрофии миокарда левого желудочка, жировой дистрофии и очаговому фиброзу миокарда с увеличением риска развития застойной сердечной недостаточности [1, 40]. При верифицированных ССЗ у пациентов с НАСГ раньше образуются атеросклеротические бляшки в коронарных и каротидных артериях, увеличивается прокоагулянтная активность плазмы, чаще развиваются безболевая ишемия миокарда, фибрилляция предсердий и желудочковые нарушения ритма сердца [37, 38, 41‒43]. В ходе 10-летнего наблюдения у пациентов с НАСГ и СД 2-го типа риск фибрилляции предсердий был в 5 раз выше, чем у пациентов без НАЖБП, независимо от наличия МС и других факторов риска ССЗ [44]. В российском эпидемиологическом исследовании у 76% амбулаторных пациентов с НАЖБП имела место атерогенная дислипидемия, у 70% ‒ артериальная гипертензия [5, 6]. В клинических исследованиях накапливаются доказательства прямой связи НАСГ и раннего развития хронической болезни почек, базирующейся на нарушении секреции фетуина-А и адипонектина [45]. При гистологически верифицированной НАЖБП (метаанализ 20 перекрестных и 13 долгосрочных исследований, n=63 902) хроническая болезнь почек встречается почти в 2 раза чаще (OR 1,79; 95% CI 1,65–1,95). НАСГ связан с еще более высокой частотой хронической болезни почек (OR 2,12, 95% CI 1,42–3,17), чем простой стеатоз [46].
Клиническая картина и диагностика НАЖБП
Таким образом, в общей практике НАЖБП как ранний предиктор высокого риска сердечно-сосудистой патологии и СД должна выявляться целенаправленно. Однако ранняя диагностика НАЖБП осложнена отсутствием специфических симптомов, особенно на ранних стадиях болезни. Простой стеатоз печени может протекать бессимптомно и диагностироваться случайно при обследовании пациента по другому поводу. Симптомы НАСГ зависят от активности процесса. Часть пациентов предъявляют жалобы неспецифического характера: на повышенную утомляемость, ноющую боль или дискомфорт в области правого подреберья без четкой связи с приемом пищи. В тех случаях, когда НАЖБП приводит к развитию цирроза печени, появляются симптомы, которые служат проявлением печеночной недостаточности или портальной гипертензии: увеличение размеров живота, отеки, геморрагический синдром, энцефалопатия.
Согласно международному консенсусу и клиническим практическим рекомендациям Европейской ассоциации по изучению печени (EASL, European Association for the Study of the Liver) 2016 г., активный скрининг НАЖБП прежде всего необходим при ожирении – основном факторе риска развития и прогрессирования НАЖБП и инсулинорезистентности (уровень доказательности А1) [47].
Скрининговое обследование для выявления НАЖБП показано пациентам, имеющим:
• ожирение;
• СД 2-го типа;
• МС;
• дислипидемию;
• гипотиреоз;
• синдром мальабсорбции;
• увеличение титра АЛТ.
1. Физикальное исследование. При объективном осмотре выявляются признаки ожирения печени: умеренное увеличение печени, край ее закруглен, консистенция тестоватая. При выраженном фиброзе печень становится плотной, на стадии цирроза могут быть обнаружены «печеночные знаки», спленомегалия, портальная гипертензия.
2. Лабораторные исследования: титры триглицеридов, ХС, ЛПВП, ЛПНП; аполипопротеин В, АЛТ, аспартатаминотрансфераза (АСТ), билирубин, щелочная фосфатаза (ЩФ), гамма-глютамилтранспептидаза (ГГТП), альбумин, коагулограмма.
Отклонения липидного профиля при НАЖБП характерны для МС: повышение содержания триглицеридов (≥1,7 ммоль/л) и снижение уровня ХС ЛПВП ( 3. Глюкоза крови натощак троекратно – при устойчивой гипергликемии натощак необходимо определить иммуно-реактивный инсулин в плазме натощак (ИРИ). Значение ИРИ больше 18 мкед/мл расценивается как базальная гиперинсулинемия; одновременное определение повышенного уровня С-пептида подтверждает полученный результат.
4. Тест на инсулинорезистентность (НОМА>2). Гомеостатическая модель оценки инсулинорезистентности: расчет показателя HOMA-IR (Homeostasis Model Assessment-Insulino Resistance). HOMA-IR = инсулин плазмы натощак (мкед/мл) × глюкоза плазмы натощак (ммоль/л)/22,5. Значение НОМА-IR>2,27 указывает на инсулинорезистентность. Необходимо помнить о том, что диагностическая точность теста резко снижается у пациентов с СД.
5. Определение ферритина, церулоплазмина, маркеров вирусного гепатита с целью дифференциального диагноза.
НАСГ необходимо дифференцировать:
• с алкогольной болезнью печени;
• токсическим гепатитом / ятрогенным липидозом;
• гемохроматозом;
• болезнью Вильсона – Коновалова;
• вирусным гепатитом;
• аутоиммунным гепатитом.
Методы инструментальной диагностики НАЖБП
При ультразвуковом исследовании (УЗИ) печени определяются:
• диффузная гиперэхогенность паренхимы печени и неоднородность ее структуры;
• нечеткость и/или подчеркнутость сосудистого рисунка;
• дистальное затухание ЭХО-сигнала.
При компьютерной томографии печени основными признаками НАЖБП служат:
• снижение лучевой плотности печени на 3–5 HU, которая в норме составляет 50–75 HU;
• более низкая лучевая плотность печени в сравнении с селезенкой;
• более высокая плотность внутрипеченочных сосудов, воротной и нижней полой вен в сравнении с печеночной тканью.
Магнитно-резонансная томография (МРТ) печени с фазовым контрастированием позволяет количественно оценить степень жировой инфильтрации. Очаги снижения интенсивности на Т1-взвешенных изображениях могут свидетельствовать о локальном накоплении жира. У пациентов с СД 2-го типа в качестве метода скрининга НАСГ рекомендуются МРТ с определением степени жировой инфильтрации посредством расчета протонной плотности жира и определение степени фиброза печени посредством МРТ-эластографии (рис. 11) [16].
Эластография печени проводится на аппарате «ФиброСкан» и позволяет судить об изменении эластических свойств печени на основании отраженных вибрационных импульсов и их последующего компьютерного анализа. Применение эластометрии возможно на всех стадиях фиброза (F0—F4). К преимуществам метода относятся: неинвазивность; воспроизводимость; больший, чем при биопсии (в 100‒200 раз), оцениваемый объем ткани печени; быстрота и удобство применения (обследование занимает в среднем 5 мин); немедленный ответ; оценка эффективности терапии; возможность обследования детей. Интерпретация результатов эластометрии затруднена в случаях: избыточной массы тела (ИМТ>35 кг/м 2 ); выраженного стеатоза печени; значительной активности АЛТ и АСТ выше верхней границы нормы в 3 раза и более. Критерии успешного результата исследования: интерквартильный коэффициент (IQR) не более 30% показателя эластичности; не менее 10 достоверных измерений в одной точке исследования; не менее 60% успешных измерений.
В рамках общероссийского национального проекта «Дни заботы о печени» проведено обследование на аппарате «ФиброСкан» 55 участников акции – жителей г. Москвы и Московской области. Средний возраст участников проекта составил 35±17 лет. Распределение по полу: 22 мужчины и 33 женщины. Распределение по ИМТ: 18–25 кг/м2 – 34 человека, 25–30 кг/м2 – 17 человек, более 30 кг/м 2 – 4 человека. По данным эластографии печени: F0 (отсутствие фиброза печени) выявлено у 31 (56,3%) человека, F1 (минимальный фиброз) – у 12 (21,9%) человек, F2 (умеренный фиброз) – у 8 (14,5%) человек, F3 (выраженный фиброз) – у 3 (5,5%) человек, F4 (цирроз печени) – у 1 (1,8%) человека. По данным проведенного комплексного обследования: 31 (56,3%) человек оказался абсолютно здоровым, однако у 24 (43,7%) выявлена различная патология со стороны печени: маркеры HBV-инфекции выявлены у 5 (9,1%), маркеры HCV-инфекции – у 4-х (7,3%) человек. По данным УЗИ органов брюшной полости жировая инфильтрация печени выявлена у 15 (27,3%) человек. Таким образом, у 1/3 участников проекта выявленные при эластографии фиброзные изменения ткани печени рассматривались как результат НАЖБП [6].
Пункционная биопсия с морфологическим исследованием ‒ современный «золотой стандарт» диагностики стеатоза, воспаления и стадии фиброза при НАЖБП. Данный метод позволяет с высокой степенью достоверности подтвердить наличие НАЖБП, провести дифференциальный диагноз между стеатозом и НАСГ, оценить стадию фиброза и на основании гистологических данных прогнозировать дальнейшее течение заболевания, а также исключить другие причины поражения печени. В 2005 г. на основе консенсуса экспертов (CRN) морфологов для оценки НАЖБП предложена Шкала оценки активности НАЖБП (NAFLD activity score ‒ NAS), которая является модификацией использовавшихся ранее шкал Е. Brunt и Matteoni 1999 г. и позволяет оценить степень морфологических изменений в баллах (от 0 до 8). По шкале NAS оценивают следующие признаки:
1) степень активности NAS (0–8 баллов). Стеатоз (0–3): 66%; внутридольковое воспаление: 0, 4; баллонная дистрофия (0–2): нет, минимальная, умеренная, выраженная;
2) стадия фиброза (0–4): 1 а, b: зона 3-го ацинуса; 1 с: портальный фиброз; 2: зона 3-го ацинуса+; портальный/перипортальный фиброз; 3: фиброзные септы; 4: цирроз печени.
Показания для пункционной биопсии печени при НАЖБП [48]:
• мотивированный пациент;
• СД 2-го типа;
• андроидное ожирение;
• тромбоцитопения 140 тыс. и менее;
• инсулинорезистентность (НОМА>2);
• любые косвенные признаки цирроза печени.
Для верификации НАЖБП разработаны лабораторные методы, которые позволяют неинвазивно оценить степень некровоспалительной активности и стеатоза, стадию фиброза печени, – Фибромакс ® , Фибротест ® , включают 5 не коррелирующих между собой биохимических показателей: α-2-макроглобулин, гаптоглобин, аполипопротеин А1, ГГТП и общий билирубин, которые позволяют оценивать выраженность фиброза с помощью дискриминантной функции. С его помощью можно дифференцировать фиброз (Fl‒F3) от цирроза печени (F4).
В Европейских клинических практических рекомендациях по ведению НАЖБП (2016) было впервые подчеркнуто, что УЗИ и КТ не могут использоваться в дифференцировании стеатоза печени от НАСГ. Однако УЗИ имеет преимущества при скрининговой диагностике стеатоза печени, особенно у пациентов без клинических и лабораторных симптомов. Консенсус европейских специалистов признает:
– лабораторный и ультразвуковой скрининг НАЖБП у пациентов с ожирением, СД и другими факторами риска должен стать рутинным (уровень доказательности АII);
– при выявлении стеатоза печени независимо от титров печеночных проб необходимо диагностировать МС (уровень доказательности АI);
– у пациентов с СД 2-го типа необходимо мониторировать титры печеночных проб для выявления НАСГ (уровень доказательности АII);
– при стойком повышении титров печеночных проб (АЛТ) необходимо диагностировать НАЖБП как основную причину бессимптомного повышения уровня ферментов (уровень доказательности АI) [47].
Необходимо понимать, что верификация диагноза НАЖБП в медицинской практике подразумевает отсутствие у пациента значимого злоупотребления алкоголем, поскольку хроническая алкогольная интоксикация ‒ залог негативного прогноза и отсутствия терапевтической перспективы при любой из форм хронического заболевания печени. Гепатотоксичным считается прием более 40 г чистого этанола в сутки для мужчин и более 20 г – для женщин. Однако это не означает, что этиологические факторы ожирения печени – НАЖБП и алкогольная болезнь не могут существовать одновременно, потенцируя развитие друг друга. Установлено, что при сочетании алкогольной болезни печени и НАЖБП риск смерти от цирроза печени возрастает экспоненциально (в 9,53 раза) по сравнению с не пьющими или людьми с нормальным весом [49]. С другой стороны, ожирение фатально увеличивает риск цирроза печени у злоупотребляющих алкоголем женщин, поскольку активно потенцирует воспалительный каскад и ассоциированный с ним фиброгенез. Установлено, что морбидное ожирение на 17% увеличивает частоту встречаемости неалкогольного и на 42% – частоту алкогольного цирроза печени (рис. 12) [50].
Таким образом, выяснение степени употребления алкоголя у пациента с вероятным НАЖБП имеет принципиальное значение для оценки этиологии и, следовательно, прогноза заболевания. В общей практике существует целый ряд технологий для уточнения алкогольного анамнеза (тесты АUDIT, CAGE и др.). Как следует из представленного ниже клинического примера, игнорирование этого важнейшего морбидного фактора может приводить к драматическим последствиям для жизни пациента (рис. 13).
К сожалению, специфичных морфологических признаков НАЖБП и НАСГ, как и клинических симптомов, не существует. При доступности гистологической диагностики диагноз НАЖБП считается сомнительным в случае выявления в биоптате печени мелкокапельного стеатоза, преобладания портального воспаления и/или фиброза над лобулярным, признаков поражения желчных протоков, веноокклюзионной болезни. Характерными находками, позволяющими заподозрить алкогольную этиологию стеатоза и гепатита, являются:
• неоднородность стеатоза ткани;
• тельца Меллори (гиалин);
• признаки холестаза;
• перивенулярный склероз;
• алкогольная гидропическая дистрофия.
Лечение НАЖПБ
Лечение НАЖБП, как и ее ранняя диагностика, является прерогативой врача общей практики, поскольку нацелено на модификацию образа жизни и преимущественно применение нелекарственных методов воздействия. Согласно международному консенсусу, в настоящее время лекарственной терапии НАЖБП/НАСГ, эффективность которой подтверждена в рандомизированных контролируемых исследованиях (РКИ), не существует.
Ключом к лечению НАЖБП/НАСГ являются раннее выявление болезни и модификация нездорового образа жизни пациентов (уровень доказательности AI):
• снижение веса само по себе или в сочетании с увеличением физической активности уменьшает жировую инфильтрацию печени при НАЖБП (уровень доказательности АI);
• коррекция диеты предполагает уменьшение калорийности рациона, исключение жареного и продуктов с фруктозой (уровень доказательности BI);
• состав макронутриентов рациона должен соответствовать таковому средиземноморской диеты (уровень доказательности BI) [47, 51].
На первый взгляд выполнение указанных выше рекомендаций кажется простым и очевидным, однако на практике встречает значительные трудности. Прежде всего вследствие отсутствия конкретных знаний и единой стратегии нутрицевтической терапии, во-вторых, в связи с низкой комплаентностью больных в отношении изменения пищевого поведения. Между тем у пациентов с НАЖБП выявлены специфические паттерны пищевого поведения (переедание / большие порции, повышенное потребление калорий, недостаточное потребление пищи на завтрак, большое количество пищи вечером, редкие приемы пищи, большое количество легких углеводов, сатурированных и трансжиров, ХС, недостаточное потребление ω-3 жиров, витаминов Е и D и пробиотиков), которые на фоне «западного городского образа жизни и питания» неуклонно ведут к набору веса и требуют направленной коррекции в любом возрасте [52‒54].
Согласно современным научным данным, основная цель коррекции пищевого поведения при НАЖБП – снижение массы тела на 5‒10% до ИМТ < 25 кг/м2. Для достижения целевого уровня ИМТ калорийность рациона пациентов с НАЖБП не должна превышать 1700–2000 ккал/сут [55]. Рацион пациента с НАЖБП должен содержать не более 40–45% углеводных калорий от суточной калорийности и не включать легкоусвояемых простых углеводов (продуктов с высоким гликемическим индексом) – прежде всего содержащих глюкозу и фруктозу [56, 57]. Рацион должен содержать сложные углеводы и не менее 50 г/сут растительной клетчатки (по сухому веществу) [56–58]. Позитивное действие неперевариваемой растительной клетчатки включает множество аспектов, важнейшими из которых для НАЖБП являются: 1) стимуляция гастроинтестинального транзита химуса и вследствие этого – замедление липолиза алиментарного жира и уменьшение всасывания желчных кислот (ЖК), ХС и углеводов; 2) желчегонное действие и активация энтерогепатической циркуляции ЖК (оборот ЖК между печенью и кишечником до 30 раз в сутки) [59, 60]. Установлено, что активная циркуляция эндогенных основных ЖК (дезоксихолевой и хенохолевой) вызывает физиологическую блокаду ядерных FXR-рецепторов в гепатоците, аналогично той, что наступает в постпрандиальном периоде и маркирует поступление в печень большого количества алиментарных жиров (рис. 14). Этот базовый эндокринный механизм активирует основной обмен, липолиз и окисление ЖК, препятствует накоплению в печени триглицеридов, уменьшает инсулинорезистентность [61]. Однако важнейшей целью нутрицевтической коррекции является коррекция жирового рациона – не только как его наиболее калорийной части, но и как прямого стимулятора эктопического отложения жира и причины провоспалительной деформации внутренней среды организма. Согласно международному консенсусу, доля «жирных калорий» в рационе для лечения НАЖБП не должна превышать 30–35% от суммарной калорийности, а доля калорий, полученных из насыщенных жиров, должна быть менее 7% от общей калорийности рациона. Поступление ХС с пищей не должно превышать 200 мг/дл при обязательном исключении трансжиров. Основным источником «жирных калорий» должны быть 8‒10 г/сут жиров с ПНЖК [53–56].
В качестве модели для построения лечебного пищевого рациона при НАЖБП Международный консенсус клинических практических рекомендаций предлагает средиземноморскую диету (уровень доказательности BI) [47, 51]. Средиземноморская диета как понятие была введена в медицинскую практику после 1960 г., когда Ансель и Маргарет Кейс опубликовали результаты эпидемиологического исследования Seven Countries’ Study, согласно которым в 7 странах Средиземноморского бассейна заболеваемость ССЗ и раком оказалась значительно ниже, чем в США, Северной Европе и Японии [62].
Отличительными признаками средиземноморской диеты являются:
• высокое потребление свежих фруктов, овощей, картофеля, бобов, орехов, кунжута, льняного семени и других семян;
• хлеб, макаронные изделия и другие продукты на основе зерновых культур;
• оливковое масло для готовки и заправок, а также другие источники жиров, которые не содержат насыщенных жирных кислот; обеспечивающих 25–35% суммарной калорийности;
• умеренное потребление кисломолочных продуктов из цельного молока и йогуртов;
• умеренное употребление рыбы и морепродуктов, изредка ‒ мяса;
• умеренное потребление красного вина, обычно во время приема пищи;
• выбор свежих сезонных продуктов [63].
Начиная с 1970-х гг. во множестве теоретических и экспериментальных исследований было показано, что средиземноморская диета является оптимальным рационом для сохранения здоровья, снижения риска ССЗ и ожирения, хронических, дегенеративных заболеваний, уменьшения массы тела [64–66]. В новейших исследованиях на фоне средиземноморской диеты уменьшались жировая инфильтрация печени и лабораторные проявления НАСГ (уменьшение AСT/AЛT) [67–69]. В ряде работ, по данным авторов, приверженность средиземноморской диете приводила к увеличению чувствительности к инсулину у больных с инсулинорезистентностью даже без достижения существенного уменьшения массы тела [70–72].
Эффективность средиземноморской диеты и близких к ней рационов питания («северный рацион»: рыба + капуста + ржаной хлеб + овсяная каша + яблоки + корнеплоды или «восточный рацион»: рыба + морепродукты + продукты из сои и других бобовых + столовая зелень) обусловлена высоким содержанием в ней антиоксидантов и незаменимых (эссенциальных) для человека ПНЖК [73]. В указанных продуктах ω-3 ПНЖК могут содержаться в свободной форме (α-линоленовая кислота в семенах, орехах, водорослях, растительных маслах – кроме оливкового; эйкозапентаеновая и докозагексаеновая кислоты – в жирной морской рыбе) или в форме ЭФЛ (бобовые, соя, яичный желток, цельное молоко). Для поддержания «здоровья» клеточных мембран организма и успешной борьбы с оксидативным стрессом пищевой рацион современного горожанина должен содержать не менее 2 г взаимозаменяем-
ых ω-3 α-линоленовой/эйкозапентаеновой и 6–8 г ω-6 линолевой/арахидоновой ПНЖК из любых пищевых источников или из биологически активных добавок и лекарственных препаратов [74]. Доказано, что при перманентном поступлении с пищей ПНЖК насыщают фосфолипиды клеточных мембран, чем и обусловлено их кардиопротективное, антиагрегантное и противовоспалительное действие – как системное, так и в печени (табл. 2, 3) [75–77].
Однако важнейший механизм лечебного действия ПНЖК, особенно ω-3 α-линоленовой и эйкозапентаеновой жирных кислот при НАЖБП, обусловлен их антиатерогенным влиянием на липидный обмен: способностью активировать окисление триглицеридов и уменьшать жировую инфильтрацию печени, минимизировать последствия липотоксичности и уменьшать инсулинорезистентность во всех тканях-мишенях, а также препятствовать избыточному синтезу ХС и его обратному всасыванию в кишечнике [22, 23, 78, 79].
Согласно консенсусу практических рекомендаций по лечению НАЖБП, употребление не менее 2–4 г/сут ω-3 жирных кислот рекомендовано и как фармакологическая стратегия первого выбора для пациентов с высокими титрами триглицеридов в плазме, в т. ч. одновременно с назначением статинов (уровень доказательности ВI) [47, 51]. Среди препаратов, содержащих ПНЖК, в нашей стране хорошо известны поливитаминные биологически активные добавки (БАДы) и препараты, содержащие комбинацию эйкозапентаеновой и докозагексаеновой жирных кислот, и препараты ЭФЛ (Эссенциале форте Н).
В одной капсуле Эссенциале форте Н содержится 76% ЭФЛ: 50% – дилинолеоил-фосфатидилхолина и до 11% ω3-линоленоил-фосфатидилхолина, которые обладают 90% биодоступностью и служат источником биоидентичных эссенциальных ω3, 6-ПНЖК растительного происхождения, получаемых из соевых бобов [80]. К настоящему времени накоплена солидная доказательная база данных РКИ, которые показывают эффективность терапии ЭФЛ в отношении нормализации высокоатерогенной дислипидемии, улучшения лабораторной и ультразвуковой картины печени, уменьшения инсулинорезистентности, минимизации системного и тканевого воспаления и уменьшения активности фиброгенеза в печени, в т. ч. при сочетанной алкогольно-метаболической этиологии жировой инфильтрации [80–86].
Другую лекарственную терапию указанные рекомендации настойчиво советуют назначать только пациентам с верифицированным НАСГ и значимым уровнем фиброза печени (>F2), с СД, МС и стойким повышением АЛТ (уровень доказательности BI). Такой осторожный подход рекомендован для терапии пиоглитазоном (высокая частота побочных эффектов: увеличение веса, остеопороз, сердечная недостаточность) и высокими дозами витамина Е (увеличивают риск канцерогенеза и тромботических осложнений), притом что оба метода лечения приводят к улучшению гистологической структуры у пациентов с НАСГ (уровень доказательности BI). В рекомендациях 2016 г. было вновь подчеркнуто, что терапия метформином (АI) и урсодезоксихолевой кислотой (ВI) не оказывает значимого влияния на гистологию печени при НАЖБП и не рекомендована как метод специфической терапии НАСГ у взрослых. Среди перспективных препаратов для специфической терапии НАСГ можно выделить обетихолевую кислоту и арахидиламидохолановую кислоту (закончены клинические исследования III фазы) и эзетимиб (рис. 15). К сожалению, ни один из указанных препаратов не является оптимальным, поскольку не показал хорошей эффективности при удовлетворительной безопасности лечения [87].
Заключение
![Рис. 16. Алгоритм врачебного консультирования, направленный на модификацию образа жизни при НАЖБП (модифицировано по K. Hallsworth и соавт., 2016 [88])](https://www.rmj.ru/upload/medialibrary/7af/65-22.png)
Ранняя диагностика НАЖБП и выявление НАСГ врачами общей практики ‒ это важнейшие задачи первичного звена здравоохранения и, по-видимому, единственная возможность противопоставить возможности медицины набирающей обороты эпидемии метаболического ожирения и СД 2-го типа. Однако для модификации образа жизни пациентов с НАЖБП недостаточно только знаний о патологии и верификации диагноза. Для достижения этой терапевтической цели врачу общей практики помимо профессиональной и гуманистической мотивации необходимы стратегия действий и технические возможности для ее реализации. В частности, сформировать у пациента с НАЖБП первичную мотивацию для изменения образа жизни может модель врачебного консультирования за 20 мин (рис. 16), предложенная K. Hallsworth et al. [88].
Источник https://diseases.medelement.com/disease/%D0%BD%D0%B5%D0%B0%D0%BB%D0%BA%D0%BE%D0%B3%D0%BE%D0%BB%D1%8C%D0%BD%D0%B0%D1%8F-%D0%B6%D0%B8%D1%80%D0%BE%D0%B2%D0%B0%D1%8F-%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D1%8C-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%B8-%D1%83-%D0%B2%D0%B7%D1%80%D0%BE%D1%81%D0%BB%D1%8B%D1%85-%D0%BA%D0%BF-%D1%80%D1%84-2022/17468
Источник https://pharmateca.ru/ru/archive/article/32549
Источник https://www.rmj.ru/articles/gastroenterologiya/Nealkogolynaya_ghirovaya_bolezny_pecheni_kak_proaterogennoe_zabolevanie_diagnostika_i_lechenie_v_obschey_praktike/