Люди-бабочки: что такое буллезный эпидермолиз и как наука ищет способы его лечить
Как устроена наша кожа и из-за чего возникает болезнь, при которой кожа становится очень хрупкой и может повредиться от любого прикосновения? Как живут люди, которых называют «бабочками», и чем медицина может им помочь?
Вместе с информационно-просветительским гуманитарным проектом «12 месяцев» мы продолжаем серию материалов о редких (орфанных) генетических заболеваниях и жизни людей с ними.
Читайте в январе рассказ о буллезном эпидермолизе, который встречается у одного из 100 тысяч человек, а также историю юриста Игоря Чувствинова.
Что важно знать о буллезном эпидермолизе
Буллезный эпидермолиз (БЭ) — это группа генетических заболеваний, при которых даже незначительное механическое воздействие на кожу и слизистые оболочки приводит к образованию пузырей. Когда эти пузыри разрываются, на их месте остаются болезненные раны, которые быстро инфицируются и с трудом поддаются лечению.
Болезнь сильно снижает качество жизни людей и требует сложного и дорогостоящего ухода. Нередко проявления заболевания выражены настолько, что пациенты полностью зависят от своих близких.

Источник: сайт фонда «Дети-бабочки»
Точно посчитать частоту встречаемости буллезного эпидермолиза сложно. По данным Национального института здоровья США, заболеваемость БЭ составляет примерно 1 случай на 100 тысяч человек в общей популяции и почти 2 случая на 100 тысяч новорожденных. В России, по оценкам фонда «Дети-бабочки», который помогает детям с буллезным эпидермолизом, с этим заболеванием проживает около 2000-2500 человек.
Почему возникает и как проявляется буллезный эпидермолиз?
Кожа человека состоит из нескольких слоев клеток — кератиноцитов. Они соединяются и удерживаются вместе с помощью специальных белков, основные из которых — это кератины, коллаген, ламинин и киндлин. Мутации в генах, необходимых для их синтеза, приводят к нарушению функции этих белков. Это приводит к тому, что даже при небольшом натяжении или давлении на кожу ее слои отходят друг от друга и в этом месте образуются пузыри.
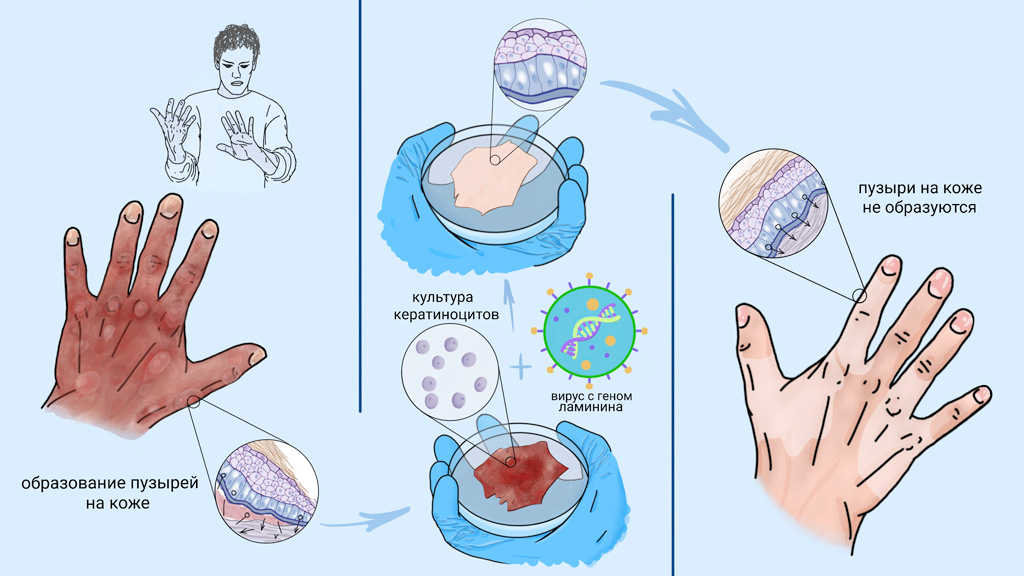
Основные проявления БЭ связаны с кожей, однако болезнь затрагивает весь организм. Так, наиболее часто поражаются слизистые оболочки желудочно-кишечного тракта. В ротовой полости со временем образуются эрозии и пузыри, а в пищеводе — сужения, значительно затрудняющие глотание. Кроме того, нередки случаи нарушения проходимости кишечника, анальных трещин и запоров.
Болезнь поражает и глаза: к ее последствиям относится хроническое воспаление, язвы на роговицах. Способность к самообслуживанию чрезвычайно сильно ограничивает ситуация, когда срастается кожа пальцев.
Еще одна опасность для людей с БЭ — повышенный риск рака кожи, который увеличивается с возрастом.
Можно ли вылечить буллезный эпидермолиз?
Основные способы лечения буллезного эпидермолиза — это ведение образа жизни, уменьшающего вероятность травмирования кожи, и использование специальных дорогостоящих повязок. Однако уже давно у врачей и исследователей появилось желание воздействовать на причину заболевания — неспособность клеток плотно соединяться друг с другом.
Начиная с конца 1980-х годов предпринимались разные попытки лечения, основанные на методах клеточной терапии (то есть терапии стволовыми клетками). Их цель — улучшить течение болезни в тех ситуациях, когда обычное лечение не помогало. Однако в большинстве случаев эффект был выражен слабо и длился очень недолго.
Первым подходом клеточной терапии стала попытка трансплантации пациентам с БЭ кератиноцитов, которые были взяты из непораженных участков кожи. Это дало ограниченный и непродолжительный эффект, который, по-видимому, был обусловлен временным уменьшением воспаления в зоне трансплантации.
Другой подход основывался на внутривенном введении стволовых клеток костного мозга и мезенхимальных стромальных клеток (МСК), способных мигрировать в зоны повреждения. Исследователи предполагали, что эти клетки, трансплантированные от здоровых доноров, синтезируют белки, необходимые для образования нормальной кожи. Однако, как и в предыдущем случае, эффект этого лечения был успешным лишь отчасти.
При использовании стволовых клеток костного мозга наблюдалось временное улучшение течения болезни. Однако несколько пациентов в процессе клинического исследования умерли от осложнений, связанных с подготовкой к трансплантации.
В случае использования мезенхимальных стромальных клеток (МСК) столь драматичных побочных эффектов не было. Но эффект от лечения — ускорение заживления ран и улучшение общего самочувствия — по-прежнему длился не более полугода.
Из-за сложностей при получении стволовых клеток костного мозга и МСК, ученые обсуждают возможность использования индуцированных плюрипотентных стволовых клеток (ИПСК). ИПСК — это любые клетки, которые в лабораторных условиях приводят в т.н. плюрипотентное состояние (когда клетка становится недифференцированной, какой была в эмбриональном периоде развития). Из него они могут стать почти любой другой клеткой, в том числе стволовой клеткой костного мозга, МСК или сразу фибробластом или кератиноцитом. Однако процесс получения клеток из ИПСК пока технически несовершенен, поэтому исследования таких клеток проводятся пока только в условиях лабораторий.
Есть ли надежда на генно-клеточную терапию?
Может сложиться впечатление, что введение стволовых клеток костного мозга и мезенхимальных стромальных клеток (МСК) в системный кровоток малоперспективно из-за технического несовершенства этого подхода и кратковременности терапевтического эффекта. Тем не менее дальнейшие исследования в этом направлении необходимы, потому что на сегодняшний день это единственный подход, потенциально позволяющий действовать на внекожные проявления болезни.

О первом успехе генно-клеточной терапии буллезного эпидермолиза стали говорить в 2006 году, когда группа итальянских исследователей смогла восстановить кожу пациента с пограничным буллезным эпидермолизом. Эта форма заболевания появляется при мутации в гене белка ламинина. Для лечения пациента исследователи выделили из неповрежденных участков его кожи кератиноциты, в которые ввели здоровый ген ламинина. Далее в лабораторных условиях из этих кератиноцитов вырастили тонкие пласты ткани, которые трансплантировали в поврежденные участки кожи. Через полгода кожа в зоне трансплантации не отличалась от нормальной и не требовала повторных вмешательств.
В 2015 году успех этого подхода закрепил опыт по трансплантации практически всего эпидермиса семилетнему мальчику, который к моменту первой трансплантации утратил около 80% кожных покровов.
В результате лечения у пациента сформировалась полностью здоровая и функциональная кожа. Сейчас трансплантированная кожа пациента почти не отличается от здоровой. Он ведет обычную жизнь и даже занимается спортом, хотя до лечения из-за боли практически не мог двигаться, нормально питаться и нуждался в постоянном обезболивании.
- Сегодня эта технология используется в трех препаратах, проходящих клинические исследования — EB-101, LZRSE-Col7A1 и FCX-007. Другой препарат, проходящий клинические исследования — B-VEC. Его преимущество — возможность непосредственного введения в кожу пациентов, что позволяет миновать затратный по времени этап выделения и выращивания клеток пациента.
«Заболевание переориентировало меня на книги»: как жить с буллезным эпидермолизом
26-летний Игорь Чувствинов рассказал, как ему удается учиться, работать, дружить и чувствовать себя счастливым состоявшимся человеком, несмотря на ограничения из-за болезни.
О детстве и постановке диагноза
Дети с буллёзным эпидермолизом нередко имеют слабую кожу уже на момент рождения и получают травмы при родах. Мой случай не был исключением. Но до 3-х лет родителям не понимали, что со мной происходит.
Были две сложности в постановке диагноза: во-первых, врачи первоначально хотели поставить пузырчатку (аутоиммунное заболевание, которое характеризуется появлением пузырей на коже и слизистых оболочках), потому что симптомы этих заболеваний похожи. Во-вторых, врачи принимали проявления болезни за временные явления и ждали, что они пройдут сами, но они не проходили.
Я родился в 1995-м году, и понятно, что всем тогда было не до редких заболеваний. О них не говорили в СМИ, не было профильных фондов. И врачи оказывались в очень сложном положении, видя меня.
На вопрос: «Чем лечиться?» дерматологи отвечали: «Вы столько прожили с этим заболеванием, вы знаете о нем больше, чем я».
О влиянии болезни на жизнь
Я не знаю жизни без этого заболевания, поэтому мне сложно сравнить «до» и «после». Но если смотреть на мою жизнь и жизнь других людей, то, конечно, отличия есть.
Во-первых, я намного чаще наблюдался у врачей.
Во-вторых, точно могу сказать, что мое заболевание повлияло на спектр моих хобби. Я никогда не занимался опасным спортом, не катался на велосипеде, не играл в футбол, не ходил далеко гулять. В детстве это могло быть очень травматичным для моих ног.
Я больше домосед. Заболевание переориентировало меня на книги, фильмы, компьютерные игры и прочее, что не связано с активностью, способной привести к травмам. При этом я довольно общительный человек, поэтому не могу сказать, что болезнь мешала или мешает мне в социализации.
В-третьих, мой диагноз влияет на то, что я ем: я не употребляю продукты, которые могут вызвать аллергическую реакцию. После чего кожа может начать чесаться. И есть риск нарваться на круговорот болячек в природе, когда они уже не заживают, потому что постоянно их расчесываешь. Естественно, что в детстве за этим следили родители, а потом я стал сам видеть связь между употреблением какого-то продукта и последствиями, которые оно вызывает.
И если раньше меня печалило, что мне 14 лет, а я ни разу не пробовал колу, то потом я стал думать: «Ну и хорошо, что не попробовал. А то, кто знает, что было бы?». Я питаюсь, как и остальные члены моей семьи, просто исключив вредные для меня продукты.
Абсолютно все, что связано с применением физической силы, вызывает у меня проблемы. Например, мыть посуду я могу только в перчатках, но на деформированную кисть перчатка не налезает. Если делать это без перчаток, может быть какая-то нехорошая реакция на моющее средство, а кожа на руках будет сохнуть еще сильнее. Я не могу самостоятельно открыть бутылку воды, потому что из-за этого механического воздействия мои ладони травмируются. Я могу открыть не любую дверь. Если дверная ручка шарообразной формы, да ещё и с рельефом, травмы не избежать. Я не могу преодолевать большие расстояния пешком. Чем дольше я иду, тем сильнее это травмирует мои ноги. Даже небольшой выступ на асфальте может быть достаточным для появления раны на стопе. И так со многими действиями.
Но я не совсем беспомощный — с технологиями проблем нет. Я пишу, пользуюсь клавиатурой и мышкой. В работе мне приходится часто и быстро печатать большое количество текста, в том числе на телефоне. С этим я справляюсь.
Об отношении к болезни
Мое заболевание никогда не было для меня чем-то, что заставляло бы меня отчаиваться и падать духом. Скорее, я воспринимал его как само собой разумеющийся факт. Например, как тот, что солнце встает на востоке и заходит на западе.
Я осознаю свои ограничения. Тут вопрос не в том, осознаю ли я их, а в том, как я к ним отношусь. С детства в силу возраста и характера я переживал из-за этого не так сильно, как мог бы. А сейчас мне 26 лет, и я привык к этим ограничениям.
Многие мои сверстники водят автомобиль, а я нет. Когда мне было 18, меня это сильнее трогало, сейчас мне это глубоко индифферентно. Не вожу — и не вожу. Может, и к лучшему. Ни в кого не врежусь и не буду за это привлечен к ответственности. Хорошо, что не ем всякую химозу, зато у меня здоровый желудок. Какое-то такое отношение. С годами стало проще.
Понятно, что некоторые проявления болезни доставляют дискомфорт, но я отношусь к этому со смирением и осознанием того, что если что-то нельзя, то и ладно, живем дальше. С этим можно жить.
И главный вопрос «Как жить?». Отчаявшись? Не ставя перед собой никаких целей? Жить, как получится? Или, даже несмотря на заболевание, стараться чего-то достичь, кому-то помочь? Мне повезло, что сейчас не Средние века, и я вижу много возможностей для самореализации и социализации даже при наличии таких существенных отклонений, как у меня.
О друзьях, учебе и жизни в обществе
Никакого буллинга в мою сторону никогда не было, по крайней мере активного. Я учился в обычной средней общеобразовательной школе, потом поступил в университет. И везде у меня появлялись друзья — общения в моей жизни немало.
Я юрист, сейчас одновременно учусь в аспирантуре и прохожу стажировку в крупной компании. Все выходные и праздники заполняю дополнительной учебой.
Два моих главных хобби с детства — чтение книг и компьютерные игры.
Люблю читать психологов, один из моих любимых — Виктор Франкл. Его «Скажи жизни да» — это, можно сказать, моя настольная книга.
Из последних впечатливших меня книг, — «Игры, в которые играют люди» Эрика Берна. Однако чем старше я становлюсь, тем меньше художественной и больше профессиональной литературы я читаю.
Как я уже говорил, в обычной жизни я испытываю ограничения там, где у других людей их нет. Однако не могу сказать, что испытываю какую-то радость, когда у меня получается что-то, что получается у других. Обычно наоборот: я испытываю радость, когда я делаю что-то, что не могут другие. Вот тогда да! Во многом это касается профессиональных успехов.
О техническом прогрессе, который помогает людям-бабочкам
Кто знает: возможно, лет через 5-10 я и машину смогу водить. Например, еще 5 лет назад у меня не было никакой возможности поставить коронки на зубы. До 8 лет мои зубы в принципе лечить не хотели. «Мы не можем это лечить. Ваш рот плохо открывается. Мы боимся вас травмировать».
Был случай, когда в одной клинике врач выбежала из кабинета с криками: «Я не хочу в тюрьму!». Потому что мое заболевание не только про травмы кожи, но и про травмы слизистых оболочек.
Недавно фонд «Дети-бабочки» обучил врачей в клинике челюстно-лицевой хирургии имени Сеченова. И сейчас мне поставили на некоторые зубы коронки, появились технологии, которые это позволяют. Это та реальность, которая придает мне оптимизм. Технический прогресс на месте не стоит, и он работает на меня.
Однако я бы не согласился участвовать в клиническом исследовании нового препарата от своей болезни. Несмотря на все ограничения, которые у меня есть, я выбираю свою нынешнюю жизнь со всеми неудобствами, а не рискованные методы лечения.
Отдельно я хочу выразить благодарность фонду «Дети-бабочки». Он вносит существенный вклад в мою жизнь и в жизнь других людей с буллезным эпидермолизом — до него нам было намного сложнее.
Благодаря просветительской работе фонда, намного больше врачей знают, что есть такая болезнь. И значит, люди с таким диагнозом могут к ним прийти, быть понятыми и получить помощь.
Буллезный эпидермолиз: под тонкой кожей

Человеческое тело поражает сочетанием своей хрупкости и жизнестойкости. Незначительные генетические поломки приводят к страшным и неизлечимым болезням, несмотря на которые люди умудряются жить. Одной из таких болезней является врожденный буллезный эпидермолиз (ВБЭ). О людях-бабочках и об их заболевании рассказывает MedAboutMe.
Как устроена кожа?
Кожа человека состоит из двух основных слоев:
- наружная часть — эпидермис;
- внутренняя часть — дерма.
Эти слои состоят из множества различных белков, основным из которых является коллаген. А между слоями имеются белковые «якоря», которые прикрепляют один слой кожи к другому. Если у человека из-за генетических поломок не вырабатываются определенные белки, необходимые для формирования структуры кожи, то между слоями из-за их трения друг о друга начинают формироваться пузыри — буллы. Образование пузырей происходит при движении или механическом давлении, не говоря уж о травмах. Отсюда и различные названия этой болезни: буллезный эпидермолиз, механобуллезная болезнь, наследственная пузырчатка.
Кожа — понятие более обширное, чем ткань, покрывающая наши руки, ноги и тело. Ее разновидность — слизистые оболочки, выстилающие ротовую полость, пищевод и другие участки тела. И они тоже содержат слои, между которыми при отсутствии определенных белков образуются пузыри.
Пузыри эти лопаются, оставляя кровоточащие раны. На их месте постоянно образуются рубцы из кожи, такой же непрочной и хрупкой — словно крылья бабочки. Поэтому пациентов с ВБЭ иногда называют «люди-бабочки».
Сегодня ученым известно о 15 генах, кодирующих белки, связанные с различными типами ВБЭ. Более 1000 возможных мутаций могут стать причиной болезни, вызывая дефицит белка или синтез неправильных в структурном отношении белков. Если молекула свернута не так, как надо, то она может стать слишком доступной для ферментов-протеаз, разрушающих ее. Все эти белки расположены в разных областях кожи — и именно там и будут возникать буллы.
Всего выделяют 4 основных типа болезни, 6 подгрупп и не менее 27 подтипов ВБЭ. 70% случаев заболевания приходится на так называемый простой буллезный эпидермолиз — это самая легкая форма болезни, при ней буллы образуются только в поверхностных слоях кожи снаружи. Такие люди имеют шансы дожить до взрослого возраста и даже завести детей.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Как живут пациенты с буллезным эпидермолизмом?

Врожденный буллезный эпидермолиз — редкое заболевание. В России такие больные имеются в 70 из 85 регионов страны. В среднем, заболеваемость оценивается в 3,6 случая на миллион человек населения. По данным статистики, популяционная частота ВБЭ в нашей стране составляет 1:50000-1:300000, то есть болезнь относится к орфанным (редким). Мальчики и девочки болеют ВБЭ с одинаковой частотой. Большинство пациентов — несовершеннолетние. Это объясняется тем, что до взрослого возраста такие больные доживают редко.
Тяжесть заболевания варьирует от легкой до смертельно опасной для жизни. В легком варианте ВБЭ пузыри развиваются только на конечностях. При тяжелых формах — по всему телу, как снаружи, так и внутри него. Страдают желудочно-кишечный тракт, ногти, ткани сердца, глаз, зубов.
Детям, появившимся на свет с тяжелой формой ВБЭ, сложно жить. Они плачут от боли во время купания. Им никогда не пережить счастье полноценного движения — их попытки бегать, прыгать и даже ползать приводят к появлению кровоточащих ран. Родители таких младенцев обертывают им пальцы марлей с вазелином, чтобы хотя бы немного снизить риск повреждений и образования рубцов от ран и даже от простого давления ткани одежды.
Если пациенту с ВБЭ удалось пережить детство, в котором его постоянно лечили от всевозможных инфекций, цепляющихся к пораженным участкам, он в 20-30 лет с очень высокой долей вероятности погибает от агрессивного рака кожи, спровоцированного постоянным возобновлением клеток.
Жизнь — боль
Для пациентов с ВБЭ это именно так, в прямом смысле слова. Малейшее прикосновение к коже «людей-бабочек» причиняет им боль, словно в кожу впиваются сотни игл. Даже ходьба для них — испытание, потому что подошвы соприкасаются с землей, которая давит на нежные ткани.
Это связано с дефицитом белка ламинин-332 — в норме это белок присутствует во внеклеточном матриксе, который служит своего рода межклеточным «клеем» между двумя слоями кожи. Кроме того, он также регулирует, а точнее, тормозит передачу прикосновений к коже на сенсорные нейроны. При прикосновении к коже давление активирует специальные ионные каналы в мембранах клеток и тем самым способствует возникновению электрического импульса. Этот импульс по нервным путям доберется до мозга и сообщит информацию о касании тела. При отсутствии ламинина-332 сенсорные нейроны перевозбуждаются, и легкое касание превращается для человека в пытку.
Некоторые разновидности ВБЭ, например, летальный ВБЭ Герлитца, протекают столь тяжело, что дети, родившиеся с такой патологией, обычно довольно быстро умирают. Но их и без того короткая жизнь настолько мучительна, что встает вопрос об эвтаназии. В Голландии с 2001 по 2010 год после введения протокола об эвтаназии положительное решение было принято только в двух случаях: младенцы с летальной формой ВБЭ, при которой образование пузырей шло и на поверхности тела, и внутри него.
Методы лечения ВБЭ

Вылечиться от буллезного эпидермолиза невозможно. Все виды терапии, существующие на данный момент — это борьба с проявлениями болезни:
- защита кожи и слизистых от повреждений,
- меры для поддержания эластичности кожи и ее увлажнение,
- методы по заживлению повреждений кожи,
- обезболивающие методы,
- профилактика инфицирования повреждений.
В список основных лекарственных форм, применяемых для лечения пациентов с ВБЭ, входят: увлажняющие мази и кремы, специальные неадгезивные повязки, гидрогелевые, коллагеновые и гидроколлоидные покрытия.
Для таких пациентов также используют биопластические материалы, повышающие степень регенерации поврежденных тканей. Например, это могут быть коллагеновые губки, в порах которых находятся клетки-фибробласты и кератиноциты, а также различные биологически активные вещества (БАВ), ускоряющие процессы заживления.
Наконец, пациентам с ВБЭ пересаживают культивированные, то есть выращенные в лаборатории, кератиноциты. Считается, что такие клетки также вырабатывают БАВ, цитокины и всячески ускоряют процессы регенерации тканей. Но до конца механизм действия пересаженных кератиноцитов пока не известен.
Одним из наиболее эффективных методов лечения целого ряда генетических заболеваний является пересадка костного мозга, что обеспечивает организм стволовыми клетками с нормальными генами. Но у пациентов с ВБЭ очень высок риск развития осложнений — несмотря на то, что сама процедура пересадки является хорошо отработанной. Слишком высокие риски существенно ограничивают возможность ее применения. Ну и, конечно, необходимо учитывать сложность подбора неродственного донора для таких пациентов.
Казалось бы: если речь идет о нехватке определенного белка, чего проще — ввести его в организм извне, как это успешно делается при многих болезнях, связанных с нехваткой ферментов. Но при генодерматозах (а именно к этой группе относится ВБЭ) речь идет о структурных белках кожи. Они являются ее частью, должны быть встроены туда в процессе сложных биохимических реакций, претерпев при этом различные конформационные изменения. Поэтому и не получается просто ввести белки вглубь кожи — они так и останутся там «мертвым грузом». Кроме того, наш организм не любит «чужие» белки, так что высок риск развития аутоиммунного ответа.
Можно ли перепрограммировать клетки кожи?

В 2014 году ученые из Стэнфордского университета заявили, что могут перепрограммировать стволовые клетки пациентов с ВБЭ так, чтобы они трансформировались в нормальные здоровые кератиноциты. Для этого требуется взять у больного человека его индуцированные плюрипотентные стволовые клетки и заменить в них дефектный ген, кодирующий недостающий белок, его нормальной копией. «Вылеченные» клетки вырастают в нормальную кожу, которую и следует пересадить пациенту.
На момент объявления о новом методе исследования проводились только на мышах и только для одного из многочисленных генов, мутации которых приводят к врожденному буллезному эпидермолизу. Речь шла о гене, кодирующем коллаген 7 типа — белке, необходимом для закрепления верхних слоев эпидермиса на ниже лежащих слоях дермы. Более того, известно, что основной угрозой для пациентов с ВБЭ является риск развития плоскоклеточной карциномы — агрессивного рака кожи. Перед пересадкой «исправленной» кожи ученые могут удалить и те мутации, которые приводят к развитию рака. А это значит, что шансы пациентов на жизнь и здоровье повышаются.
В 2016 году исследователи объявили о промежуточных результатах клинических исследований с участием 4 взрослых больных ВБЭ. Всего им было пересажено 24 трансплантата. Через 3 месяца 21 из них оставался неповрежденным. Через год это число сократилось до 12, но ученые считают, что даже такие результаты — первый шаг к победе над болезнью, ведь каждая травма для таких людей — мучение и повышенный риск смерти от инфекции или от рака.
Можно ли предупредить ВБЭ?

Врожденный буллезный эпидермолиз пока еще остается неизлечимым заболеванием. Поэтому так актуальны методы его профилактики. Собственно, метод единственный — генетический анализ. Если в период планирования беременности становится известно о наличии среди родственников пациентов с ВБЭ, то стоит пройти генетический анализ кожи и крови. Это дает возможность обнаружить мутацию, установить разновидность болезни и рассчитать риски рождения больного малыша. Если же анализ проводится в период беременности, то есть шанс успеть принять решение о ее прерывании.
Буллезный эпидермолиз
Буллезный эпидермолиз – группа наследственных заболеваний, которые характеризуются легкой ранимостью кожи, отсюда второе название этих патологий — «механобуллезная болезнь». Основным симптомом служит развитие на поверхности кожных покровов пузырей с серозным содержимым, после чего на их месте возникают долго незаживающие эрозии. Диагностика различных типов буллезного эпидермолиза осуществляется при помощи иммуногистологических и генетических методик, а также на основании данных осмотра пациента и изучения его наследственного анамнеза. Специфического лечения не существует, однако правильная и комплексная симптоматическая терапия может в ряде случаев значительно улучшать состояние больного.
МКБ-10
Общие сведения
Буллезный эпидермолиз – это гетерогенная группа наследственных заболеваний кожи, которые характеризуются образованием пузырей и эрозий в ответ на незначительное механическое воздействие. Впервые данный термин был использован в 1886 году немецким врачом-дерматологом Генрихом Кёбнером, дальнейшие исследования продемонстрировали, что существует множество разновидностей этой патологии. Генетические исследования буллезного эпидермолиза показали, что он может наследоваться как аутосомно-рецессивно, так и аутосомно-доминантно, с ним ассоциированы мутации более чем 10 генов. Существенные различия имеются и в клиническом течении разных типов этого заболевания, встречаемость колеблется в пределах 1:30000-1:1000000.
Патогенез нарушений при буллезном эпидермолизе долгое время оставался малоизученным. Прорыв в этом направлении произошел с внедрением в медицинскую практику электронной микроскопии, которая помогла визуализировать ультраструктуру пораженных тканей кожи. Следующий важный шаг в изучении буллезного эпидермолиза был совершен с открытием иммуногистологических исследований (иммунофлуоресценция). В настоящее время именно эти методики играют важнейшую роль в диагностике данных заболеваний, уступая по точности лишь генетическому анализу. Ввиду того, что методы изучения буллезного эпидермолиза постоянно совершенствовались, претерпевала изменения и классификация форм этой группы заболеваний.

Причины буллезного эпидермолиза
Этиология буллезного эпидермолиза неодинакова у разных типов заболевания, что в некоторых случаях достаточно сильно осложняет диагностику. Простой буллезный эпидермолиз обусловлен мутациями генов KRT5 и KRT14, однако, по данным врачей-генетиков, нарушением структуры этих генов объясняется только 75% случаев заболевания этого типа. При этом в кожных покровах, предположительно, нарушается равновесие в системе «ферменты-ингибиторы», и некоторые белки становятся объектом атаки. При простом буллезном эпидермолизе это могут быть протеины базальной мембраны (альфа6-бета4-интегрин) и белки десмосом базального слоя эпидермиса – десмоплакин, плакофиллин-1. В результате при механическом воздействии происходит выделение ферментов, которые разрушают указанные белки, тем самым провоцируя цитолиз и разрушение структуры эпидермиса, приводя к образованию пузырей.
Причиной развития другой формы патологии – пограничного буллезного эпидермолиза – являются мутации в генах LAMB3, LAMA3 и некоторых других. Большинство из этих мутации наследуется по аутосомно-рецессивному механизму, объектом атаки разбалансированной ферментной системы становятся такие протеины, как коллаген 17-го типа и ламинин-332. Эти белки участвуют в поддержании нормальной структуры нижних слоев эпидермиса, поэтому их повреждение приводит к характерным клиническим симптомам пограничного буллезного эпидермолиза. Помимо легкого образования пузырей и эрозий он характеризуется также повышенной ломкостью кожных покровов и более тяжелым течением.
Дистрофический тип буллезного эпидермолиза обусловлен мутациями в гене COL7A1, которые могут наследоваться как по аутосомно-доминантному, так и аутосомно-рецессивному механизмам. Белком-мишенью при этом выступает коллаген 7-го типа, который отвечает за стабильность структуры других соединительнотканных волокон кожи. Уменьшение количества этого протеина в тканях кожных покровов приводит к легкому развитию высыпаний, эрозий и пузырей, а также нередко сопровождается нарушениями других органов. В частности, дистрофический буллезный эпидермолиз часто приводит к развитию контрактуры суставов, поражение захватывает слизистые оболочки органов дыхательной и пищеварительной систем. На рубцах, которые остаются после заживления эрозий, нередко возникают злокачественные опухоли.
В целом, общий патогенез буллезного эпидермолиза можно свести к нарушению активности некоторых ферментов в тканях кожи. В результате этого разрушаются определенные ключевые структурные белки эпидермиса, дермы или базальной мембраны, что нарушает связи между клетками и приводит к образованию пузырей при механическом воздействии даже незначительной силы. Типы буллезного эпидермолиза отличаются один от другого локализацией пузырьков, видом мутации, что привела к этому заболеванию, и разновидностью белка, который стал объектом атаки ферментов.
Классификация буллезного эпидермолиза
В настоящий момент существуют десятки разновидностей буллезного эпидермолиза, которые достаточно трудно классифицировать в определенные группы. Проблема осложняется еще и тем, что почти за полтора века изучения данной патологии предпринимались неоднократные попытки разделить ее на определенные типы, используя самые современные на тот момент данные. В конечном итоге это привело к некоторой путанице, даже в научной литературе можно найти самые разнообразные варианты разделения буллезного эпидермолиза на разновидности. Наиболее современная классификация этого состояния в дерматологии включает в себя четыре типа заболевания, которые, в свою очередь, делятся на ряд подтипов:
- Простой буллезный эпидермолиз – имеет 12 подтипов, наиболее распространенными из которых являются синдромы Вебера-Коккейна, Кёбнера, Доулинга-Меары. Может наследоваться как аутосомно-доминантно, так и рецессивно, встречаемость составляет 1:100000. Простой буллезный эпидермолиз характеризуется образованием внутриэпидермальных или, реже, субэпидермальных пузырей, так как при этом заболевании поражаются белки эпидермиса.
- Пограничный буллезный эпидермолиз – делится на 2 подтипа, один из которых имеет еще 6 самостоятельных клинических форм. Наиболее тяжелой формой этого заболевания является подтип Херлитца, имеющий крайне высокую смертность. Встречаемость пограничного буллезного эпидермолиза составляет около 1:500000, образование пузырей при нем происходит на уровне светлой пластинки, что и дало ему название «пограничный».
- Дистрофический буллезный эпидермолиз – имеет два подтипа, которые делятся по механизму наследования этой патологии (доминантный и рецессивный подтипы). При этом встречаемость доминантного варианта несколько выше (3:1000000 против 1:500000 у рецессивной формы дистрофического буллезного эпидермолиза). Рецессивная разновидность также имеет несколько клинических форм, наиболее тяжелой из которых является подтип Аллопо-Сименса. При этом варианте заболевания у больных возникают глубокие эрозии, оставляющие после себя шрамы, возможны контрактуры суставов, поражение слизистых оболочек. Образование пузырей при этом происходит в сосочковом слое дермы, что и обуславливает появление шрамов и длительное заживление эрозий.
- Синдром Киндлера, или смешанный буллезный эпидермолиз, является одной из наиболее редких и малоизученных форм данной патологии. Особенностью, которая позволила выделить эту форму в отдельный тип, является образование пузырей во всех слоях кожи – эпидермисе, у светлой пластинке, в дерме. В настоящий момент определен только белок, выступающий в качестве мишени ферментов при смешанном буллезном эпидермолизе – киндлин-1.
Такой тип разделения всех клинических форм буллезного эпидермолиза является в настоящее время общепринятым. Но даже в пределах одного типа наблюдается большое разнообразие клинических симптомов заболевания, что осложняет диагностику и нередко влияет на прогноз патологии. Поэтому на сегодняшний день не прекращаются поиски более структурированной и приемлемой классификации буллезного эпидермолиза.
Симптомы буллезного эпидермолиза
Проявления буллезного эпидермолиза разных типов объединяет одно – развитие пузырей и эрозий в ответ на механическое воздействие на кожу. Различается лишь степень выраженности этих изменений, локализация, время существования и результаты заживления. При локализованной форме простого буллезного эпидермолиза (подтип Вебера-Коккейна) поражения располагаются только на определенном участке тела (руки, стопы). В младенческом возрасте возможна более широкая площадь появления пузырей, но с возрастом их выраженность уменьшается. Напротив, генерализованный подтип Доулинга-Меары характеризуется развитием мелких везикулярных высыпаний на значительной площади тела. Такой тип буллезного эпидермолиза возникает с самого раннего детства и может стать причиной смерти ребенка, итогом разрешения пузырьков может быть гиперкератоз, нарушения пигментации кожи, иногда возникает поражение слизистых.
Пограничная форма буллезного эпидермолиза протекает намного более тяжело, особенно так называемый летальный подтип Херлитца. При этом наблюдается повышенная ломкость кожных покровов, образование большого количества пузырьков, эрозий, на лице и спине часто возникают симметричные грануляции. Поражаются и слизистые оболочки рта, обнаруживается гипоплазия эмали и обусловленный ею тяжелый кариес. Столь тяжелое течение пограничного буллезного эпидермолиза часто становится причиной летального исхода в первые годы жизни. У выживших больных во взрослом возрасте формируются контрактуры суставов, поражение почек, потеря ногтей. Более легкая атрофическая форма пограничного буллезного эпидермолиза также характеризуется обширными высыпаниями, после разрешения которых формируются атрофические участки и рубцы. Также она часто приводит к дистрофии ногтей и рубцовой алопеции.
Дистрофический буллезный эпидермолиз практически всегда является генерализованным и поражает обширные участки тела. Доминантный вариант заболевания в целом отличается более доброкачественным течением, образование пузырей и их разрешение происходит медленно, однако большинство больных в конце концов теряют ногти на руках. После заживления эрозий на поверхности кожи формируются заметные рубцы. Рецессивный вариант дистрофического буллезного эпидермолиза, особенно его тяжелый генерализованный подтип, протекает намного тяжелее: помимо высыпаний у больных часто регистрируются псевдосиндактилии, обширные шрамы, потеря ногтей. Возникает поражение костей скелета, на месте заживших шрамов с годами может развиваться плоскоклеточный рак. Проблемой является еще и высокая устойчивость подтипа Аллопо-Сименса к терапевтическим мероприятиям.
Осложнения любого типа буллезного эпидермолиза сводятся к риску развития шока (при обширных поражениях), присоединения вторичной инфекции и спровоцированного ею сепсиса, обезвоживания больных. В большинстве случаев терапевтические процедуры производят только с целью недопущения этих состояний. Вероятность развития осложнений тем выше, чем большую область тела занимают патологические очаги и чем деструктивнее их характер (напряженные пузыри, эрозии, язвы).
Диагностика буллезного эпидермолиза
В настоящее время диагностика буллезного эпидермолиза осуществляется путем осмотра кожных покровов пациента, с помощью проведения иммуногистологических исследований и генетических анализов, в некоторых случаях производят изучение наследственного анамнеза. При осмотре кожных покровов специалист также может произвести диагностические тесты – механически воздействовать на кожу пациента и спустя время оценить результаты. Развитие на этом участке характерных для буллезного эпидермолиза пузырей или эрозий говорит в пользу наличия данного заболевания. На следующих этапах диагностики производят более точное определение формы патологии.
Иммунофлуоресцентный анализ при буллезном эпидермолизе осуществляется при помощи моно- и поликлональных антител, имеющих сродство к основным белкам эпидермиса, светлой пластинки и верхних слоев дермы. Это позволяет оценить количество того или иного белка, что, в свою очередь, говорит о ферментной активности тканей. Уменьшение количества того или иного белка свидетельствует о его низком выделении или же ускоренном разрушении. Снижение концентрации ключевых протеинов на определенных участках позволяет определить уровень развития пузырей на самом раннем этапе, что уже помогает с высокой долей вероятности определить тип буллезного эпидермолиза. Точку в диагностике этого состояния ставит генетический анализ методом прямого секвенирования генов, которые ассоциированы с тем или иным типом заболевания. Такой многостадийный подход к диагностике буллезного эпидермолиза обеспечивает высокую точность.
Значительно упростить диагностику этого заболевания позволяет изучение наследственного анамнеза пациента, по которому можно выявить его кровных родственников с такой же проблемой. Кроме того, если у кого-то из родных имеется буллезный эпидермолиз, имеет смысл производить пренатальную генетическую диагностику, что позволит выявить наличие данной патологии на ранних этапах развития плода. Дифференциальную диагностику осуществляют с истинной пузырчаткой, некоторыми формами буллезного пемфигоида, приобретенным буллезным эпидермолизом (который является не наследственным, а аутоиммунным заболеванием).
Лечение буллезного эпидермолиза
Специфического лечения этого заболевания не существует, все терапевтические процедуры сводятся к предупреждению развития осложнений и уменьшению выраженности пузырьков и эрозий. В случае тяжелых форм буллезного эпидермолиза назначают преднизолон. Из наружных терапевтических манипуляций производят асептическое вскрытие пузырьков, обработку их крышки антисептиками, накладывают гелиомициновую мазь. Наложение повязок нужно производить крайне осторожно, так как давление бинтов может спровоцировать появление новых пузырей. При наличии осложнений (шока, сепсиса) проводят симптоматическое лечение противошоковыми препаратами и антибиотиками. С профилактической целью можно производить облучение кожных покровов ультрафиолетовыми лучами.
Современная генетика и ряд других областей медицины продолжают широкие исследования буллезного эпидермолиза с целью поиска более эффективных методик лечения. Среди основных технологий и методов наиболее перспективными считаются способы с использованием стволовых клеток, белковая и генная терапии. Однако пока ни один из методов не вышел за рамки экспериментов на животных, поэтому буллезный эпидермолиз в настоящее время является неизлечимым заболеванием.
Прогноз буллезного эпидермолиза
Прогноз буллезного эпидермолиза чаще всего неопределенный, так как зависит от множества факторов и обстоятельств – типа заболевания, наличия или отсутствия у больного сопутствующих нарушений, его образа жизни. Например, локальный подтип простого эпидермолиза чаще всего имеет доброкачественное течение и редко создает угрозу жизни пациенту. Тогда как подтип Аллопо-Сименса имеет очень высокую смертность – как и от кожных проявлений, так и по причине отдаленных осложнений, таких как поражения почек и органов ЖКТ, а также развития плоскоклеточного рака кожи. Больные с такой проблемой должны бережно относиться к своей коже, не забывать про антисептическую обработку эрозий и других поражений, избегать занятий травмирующими видами спорта и иной деятельностью такого рода.
Источник https://media.nenaprasno.ru/articles/pravila/lyudi-babochki-chto-takoe-bulleznyy-epidermoliz-i-kak-nauka-ishchet-sposoby-ego-lechit/
Источник https://medaboutme.ru/articles/bulleznyy_epidermoliz_pod_tonkoy_kozhey/
Источник https://www.krasotaimedicina.ru/diseases/genetic/epidermolysis-bullosa

