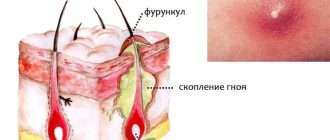
Гангренозный аппендицит

Гангренозный аппендицит – одна из самых опасных гнойных форм воспаления аппендикса. В этот период происходит омертвение (некроз) участков отростка. Опасность возрастает из-за вероятности разрыва воспаленного органа и инфицирования внутренним содержимым брюшной полости.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины возникновения гангренозного аппендицита
В большинстве случаев гангренозный аппендицит вторичен. Он развивается на 2-3-е сутки после появления воспаления червеобразного отростка слепой кишки, как результат несвоевременного обращения к доктору или ошибки при диагностике. Представляет большую опасность острый гангренозный аппендицит у детей. Так как у них заболевание развивается более стремительно и может привести к серьезным осложнениям уже в течение 10 часов. При наименьших подозрениях нужно обратиться к врачу и после подтверждении диагноза перейти к решительным мерам.
Встречаются случаи, когда гангренозные явления в аппендиксе первичны. Так бывает, например, у детей с врожденной недоразвитостью аппендикулярных артерий, при тромбозе кровеносных сосудов аппендикса, появлении холестериновых бляшек на стенках артерий кишечника, при поражении сосудов у людей пожилого возраста.
Симптомы гангренозного аппендицита
Плохое кровоснабжение ведет к отмиранию частей аппендикса. Усугубляют разрушительный процесс различные аутоиммунные явления, инфекции. Некроз поражает нервные окончания, как следствие – уменьшается чувствительность, боли становятся слабее. И даже если температура тела пациента остается нормальной, продолжается сильная интоксикация: тошнота и рвота, не приносящая облегчения, слабость, тахикардия, язык покрыт белым или желтым налетом. Живот болезненный и напряженный.
Если на этом этапе не прооперировать больного, происходит прорыв (прободение) наполненного гноем отростка – перфоративный аппендицит. Человек чувствует резкую боль, которая распространяется по всему животу. Попадание инфекции в брюшную полость усиливает интоксикацию: язык покрывается коричневым налетом, усиливается вздутие живота. Такой ход событий может спровоцировать серьезные осложнения, сепсис и летальный исход.
Диагностика и лечение
После опроса и осмотра пациента доктор назначает исследования мочи и крови, делает КТ, УЗИ, лапароскопию. Больного с диагнозом гангренозный аппендицит готовят к аппендэктомии. Проводится классическая полостная операция, во время которой через 9-12-сантиметровый разрез удаляют воспаленный инфицированный отросток и чистят брюшную полость.
Восстановительный период после хирургического вмешательства по резекции гнойного аппендикса требует полного и неукоснительного соблюдения назначений и рекомендаций лечащего врача, касающихся:
Аппендицит — симптомы и лечение
Что такое аппендицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Свечкарь И. Ю., хирурга со стажем в 16 лет.
Над статьей доктора Свечкарь И. Ю. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Острый аппендицит (Appendicitis) — это быстро развивающееся воспаление червеобразного отростка слепой кишки (аппендикса).
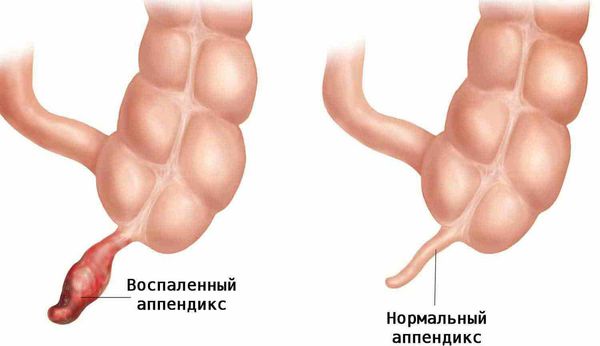
В хирургии нет более известного заболевания, чем острый аппендицит, но эта «известность» не делает его простым в выявлении и лечении. Любой хирург, часто сталкивающийся в своей профессиональной деятельности с этим заболеванием, скажет, что установка диагноза острого аппендицита в каждом конкретном случае — задача нелёгкая, вариативная и основана прежде всего на опыте и интуиции врача.
С какой стороны находится аппендикс
Червеобразный отросток, или аппендикс (лат. appendix), представляет собой трубчатую структуру длиной 4-10 см, диаметром 0,5-0,7 см, которая отходит от стенки слепой кишки и слепо заканчивается. Аппендикс расположен внизу живота, в правой части.
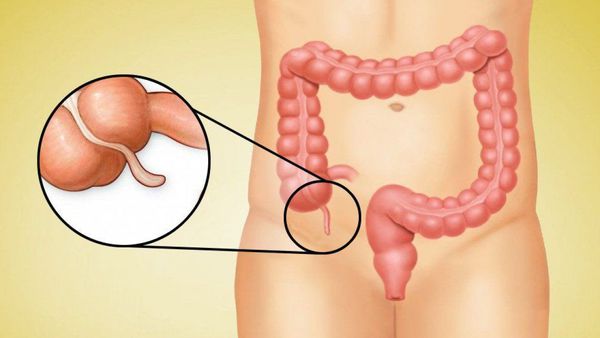
Стенка аппендикса состоит из тех же четырёх слоёв, что и другие отделы кишечника, и толщина её примерно такая же. Но хотя червеобразный отросток является частью кишечника, в функциях переваривания пищи он практически не участвует [1] .
Роль аппендикса в организме
Менее столетия назад в научных кругах аппендикс считался бесполезной частью организма, к тому же весьма опасной и непредсказуемой, так как воспаление аппендикса может произойти с любым человеком в любой момент. Развитие болезни возможно даже на фоне полного здоровья, что может разрушить все планы человека.
Возникает логичный и оправданный вопрос: если этот отросток не нужен, не лучше ли его удалять всем заранее в определённом возрасте, например в детстве. Нет, не лучше. Опыт профилактической плановой аппендэктомии (удаления аппендикса) военнослужащим нацистской Германии в 30-х годах XX века показал, что после этой операции люди чаще остальных страдали от хронических заболеваний кишечника и инфекционных заболеваний в целом.
Как выяснилось при дальнейших исследованиях, в аппендиксе имеется повышенное содержание лимфоидных тканей [2] . С учётом его расположения на границе тонкого и толстого кишечника, вероятнее всего, он является органом иммунной системы — «стражем» тонкокишечной микрофлоры. Ненужных органов в организме человека нет, и червеобразный отросток не исключение.
Эпидемиология
Заболеваемость острым аппендицитом составляет 4-6 человек на 1000 населения в год. Ранее он считался самым частым острым хирургическим заболеванием, но в последние годы уступает по частоте острому панкреатиту и острому холециститу. Чаще развивается в возрасте 18-42 лет. Почти в два раза чаще им заболевают женщины. Может развиваться в детском возрасте, чаще в 6-12 лет [1] .
Причины аппендицита
Одной явной и безусловной причины развития острого аппендицита нет. Определённую роль может играть алиментарный фактор, то есть характер питания. Замечено, что в странах с более высоким потреблением мяса частота заболеваемости острым аппендицитом выше [9] . Объяснением служит тот факт, что мясная пища в большей степени служит причиной возникновения гнилостных процессов в кишечнике и нарушения эвакуации.
Существует мнение, что частое употребление жареных подсолнечных семечек может вызвать аппендицит, однако нет данных, которые могут это подтвердить.
В редких случаях причиной аппендицита могут стать инородные тела в аппендиксе, например случайно проглоченная зубная пломба, семена фруктов и овощей или непереваренные остатки растительной пищи. 95% веществ, которые не перевариваются желудочно-кишечным трактом, без проблем проходят через пищеварительную систему. Однако более тяжёлые вещества из нижней части слепой кишки могут легко попасть в просвет аппендикса. Перистальтическая активность аппендикса не может вывести содержимое обратно в слепую кишку, поэтому накопление инородных тел может привести к закупорке просвета и, следовательно, к воспалению [10] .
В детском возрасте причиной заболевания может стать наличие гельминтов в толстой кишке с проникновением их в аппендикс и нарушением эвакуации из последнего. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы аппендицита
Характерные признаки аппендицита:
1. Боль. Самый главный, частый и важный симптом острого аппендицита. Чаще всего возникает в ночное время или ранним утром. В первые часы заболевания локализуется в эпигастральной области, то есть в верхней центральной части живота, под грудиной. Также могут быть нечётко выраженные боли по всему животу.
Сначала болезненные ощущения редко бывают интенсивными, могут носить спастический характер, на некоторое время стихать. Через 2-3 часа развивается так называемый симптом Кохера — смещение болей и локализация их в правой подвздошной области (правой нижней части живота, примерно на середине расстояния между паховой складкой и пупком).
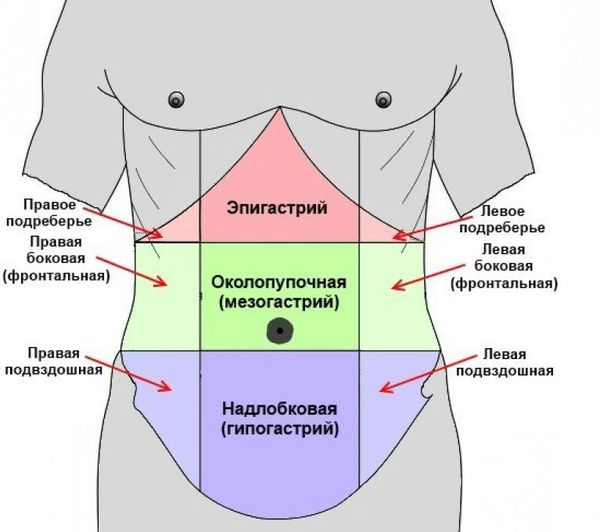
Вышеописанный характер боли возникает при типичном анатомическом расположении аппендикса.
Атипичные формы и симптомы
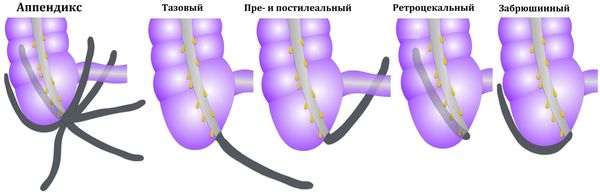
Возможны и другие варианты расположения аппендикса: под печенью, в малом тазу, позади слепой кишки, забрюшинно, а также в редких случаях — в левой нижней части брюшной полости при situs viscerum inversus (зеркальном расположении внутренних органов). В этих случаях боль может отмечаться соответственно в правом подреберье, правой поясничной области, над лобком, в правом бедре, в области заднего прохода или в левой половине живота. Атипичные формы составляют 5-8 % от всех случаев острого аппендицита.
Существует ряд симптомов, которые связаны с болью при аппендиците и названы в честь открывших их врачей:
- симптом Ровзинга — появление или усиление болей в правой подвздошной области, когда врач совершает толчковые движения в зоне нисходящей кишки в левой подвздошной области;
- симптом Ситковского — появление или усиление болей в правой нижней части живота, если пациент лежит на левом боку;
- симптом Воскресенского (симптом «рубашки» или «скольжения») — врач через рубашку кончиками пальцев делает быстрое и лёгкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения;
- симптом Образцова — появление боли в правой подвздошной области, когда пациент поднимает выпрямленную правую ногу;
- симптом Коупа — появление боли в глубине таза справа и над лоном, когда больной в положении лежа на спине сгибает правую ногу в коленном суставе и поворачивает кнаружи.
Когда пациент попадает в больницу, дежурный хирург приёмного покоя обязательно выполняет некоторые из этих манипуляций, чтобы проверить наличие характерных для аппендицита болевых симптомов.
2.Тошнота и рвота. Возникают не всегда, примерно в 2/3 случаев. Обычно вскоре после появления первоначальных болей появляется тошнота, а затем и однократная или двухкратная рвота, которая редко бывает обильной. Рвота носит рефлекторный характер, она является результатом раздражения нервных окончаний брюшины в области развивающегося воспаления. Если не обратиться за помощью, через двое суток от момента начала заболевания рвота может возобновиться, но уже на фоне развивающегося перитонита и общей интоксикации организма.
3. Повышение температуры тела. В первые 12 часов при начальной стадии воспалительного процесса температура тела обычно составляет 37,2-37,5 °C . В 3-7 % случаев в первые часы температура может достигать 38 °C и больше. В дальнейшем после 12 часов и до двух суток температура обычно достигает фебрильных цифр — 38 °C и выше, появляется чувство жара или озноба.
4. Нарушение стула. Нечасто, но может наблюдаться жидкий стул, 1-3 раза. Происходит при тазовом расположении аппендикса и прилежании его к прямой кишке или раздражении нервных окончаний тазовой брюшины.
5. Частое мочеиспускание. Этот симптом аппендицита чаще наблюдается у женщин, что связано или с вышеописанным раздражением тазовой брюшины, или с воздействием воспалённого аппендикса на мочевой пузырь или правый мочеточник при их близком расположении.
6. Общая слабость и недомогание. Связаны с развивающейся интоксикацией организма [2] .
Почему может болеть с другой стороны
При остром аппендиците боль часто возникает и в других частях живота, что связано с распространением воспаления по брюшине. В начальных фазах развития острого аппендицита боль может «отдавать» в область над лобком и в промежность, иногда — в правое бедро. При атипичном забрюшинном расположении аппендикса боль может локализоваться в правой поясничной области. При развитии острого воспалительного процесса боль будет распространяться по всё большему числу областей.
Признаки аппендицита у женщин
Аппендицит у мужчин и женщин протекает практически одинаково.
Острый аппендицит у беременных
При беременности изменяется расположение органов брюшной полости — они оттесняются увеличивающейся маткой в стороны и кверху. Слепая кишка с аппендиксом также оттесняются кверху. Частота острого аппендицита у беременных и небеременных женщин одного возраста одинакова.
Но в случае возникновения острого аппендицита при беременности клиническая картина может быть нехарактерной — боль локализуется тем выше, чем больше срок беременности. Кроме того, многие беременные часто сталкиваются с тянущими неприятными ощущениями внизу живота, в поясничной области, с тошнотой и рвотой. Всё это может привести к тому, что острый аппендицит у них будет выявлен в более поздней фазе заболевания.
Оперативное лечение в первом и втором триместрах при неосложнённых формах — лапароскопическое. В третьем триместре чаще применяются открытые вмешательства, так как большая матка препятствует безопасному проведению лапароскопии. Очень важно не допустить развития перитонита, так как в этом случае повышается вероятность неблагоприятных последствий для матери и плода.
Острый аппендицит у ребёнка
Острый аппендицит чаще встречается у детей в возрасте 6-12 лет. Возможно, это связано с особенностями быстрого роста и физиологической перестройкой детского организма в данный период. Анатомической особенностью детей является то, что большой сальник у них менее развит и выполняет свою защитную функцию хуже, чем у взрослых. Поэтому распространение воспалительного процесса по брюшной полости происходит быстрее.
У детей симптомы острого аппендицита, как правило, ярко выражены и диагноз устанавливается при первом обращении к специалисту.
Патогенез аппендицита
Как развивается аппендицит
Воспаление в аппендиксе почти всегда начинается изнутри — со слизистой. В последующем оно распространяется на наружные слои. Порядок может быть нарушен в случае закупорки (тромбоза) аппендикулярного питающего кровеносного сосуда, в этом случае наступает гангрена (омертвление) всех слоёв органа.
Основной путь развития острого воспаления — энтерогенный, что подразумевает инфицирование определёнными видами бактерий со стороны просвета слепой кишки. В 90 % случаев источником острого воспаления служит анаэробная флора, для развития которой не требуется кислород, в остальных — аэробные микроорганизмы, которые нуждаются в кислороде, в том числе широко известная всем кишечная палочка.
Существует также теория гематогенного (через кровеносное русло) и лимфогенного (через лимфатические протоки и узлы) путей инфицирования стенки аппендикса из других очагов воспаления. Но вероятность этих событий низкая, такое возможно только у ослабленных пациентов и лиц с иммунодефицитом. Важным фактором в патогенезе и развитии острого аппендицита служит нарушение эвакуации из него: при закупорке устья калом, гельминтами или отёчных явлениях при воспалительных заболеваниях кишечника.
Классификация и стадии развития аппендицита
В нашей стране принята классификация профессора В. С. Савельева. Она отражает стадии течения острого аппендицита, которые следуют одна за другой по ходу прогрессирования воспалительного процесса [3] .
Формы острого типичного аппендицита:
- катаральный аппендицит (простой, поверхностный) — затрагивает только слизистую оболочку аппендикса;
- флегмонозный аппендицит — затрагивает все слои, на серозной оболочке появляется белок фибрин;
- гангренозный аппендицит — омертвение всех слоёв аппендикса;
- перфоративный аппендицит — прорыв стенки аппендикса;
- эмпиема червеобразного отростка — р азновидность флегмонозного воспаления, при котором в результате рубцового процесса или закупорки каловым камнем в просвете отростка образуется замкнутая полость, заполненная гноем.
К атипичным формам острого аппендицита относят варианты его расположения:
- ретроцекальный аппендикс — расположен вдоль задней поверхности стенки кишечника ;
- подпечёночный — расположен под печенью ;
- тазовый — расположен в малом тазу ;
- левосторонний — расположен слева.
Осложнения аппендицита
При несвоевременном обращении за медицинской помощью или неправильном её оказании через 2-3 суток после начала заболевания могут развиваться жизнеугрожающие осложнения [2] [4] :
- Перитонит — острое воспаление брюшины. Местный перитонит в зоне первичного воспалительного очага (аппендикса) начинает развиваться с флегмонозной формы. В дальнейшем, если не происходит отграничения процесса, он прогрессирует, распространяется на остальные отделы брюшной полости и через 3-4 суток приобретает гнойный характер. При отсутствии лечения наступает летальный исход.
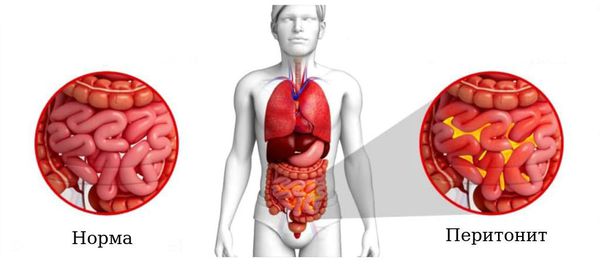
- Периаппендикулярный инфильтрат. Биологическим смыслом образования инфильтрата является отграничение острого воспалительного очага от остальных органов брюшной полости и попытка организма уберечься от перитонита. Инфильтрат представляет собой спаянные вокруг аппендикса петли тонкого кишечника и толстую кишку с их брыжейками, жировую ткань брюшной полости и прилежащую брюшную стенку.
- Аппендикулярный абсцесс — внутрибрюшной отграниченный гнойник, возникающий вследствие разрыва аппендикса. Часто является следующей фазой процесса после образования инфильтрата.
- Абсцессы брюшной полости — отграниченные внутрибрюшные гнойники на фоне перитонита.
- Флегмона брюшной стенки — разлитое гнойное воспаление тканей, которое р азвивается в случае близкого расположения аппендикса или абсцесса к брюшной стенке. Забрюшинная флегмона — распространение воспалительного процесса по забрюшинной клетчатке при соответствующем расположении червеобразного отростка.
- Пилефлебит. Редкое, но крайне тяжёлое осложнение, которое представляет собой септический тромбофлебит крупных висцеральных вен брюшной полости — верхнебрыжеечной и воротной вен. Путь распространения гнойного воспаления — сосудистый, от аппендикулярных сосудов [4] .
- Сепсис — заражение крови инфекционными агентами и их токсинами.
Диагностика аппендицита
Попытка самодиагностики и дальнейшего самолечения при остром аппендиците может быть опасной. При сохраняющихся более 1,5-2 часов болях в животе и наличии прочих перечисленных симптомов аппендицита лучшим решением будет обращение в приёмный покой клиники, имеющей лицензию на оказание соответствующей помощи. Как правило, это крупные государственные муниципальные клиники, в составе которых есть хирургические отделения (центральные районные, городские и краевые больницы). Большинство частных клиник помощь при аппендиците не оказывает и перенаправляет пациентов в соответствующие учреждения.
Диагностика при остром аппендиците основана на результатах проведения осмотра, общего анализа крови, УЗИ органов брюшной полости и КТ брюшной полости.
Осмотр и сбор анамнеза
Осмотр дежурного врача, сбор анамнеза у пациента подразумевают выяснение характерных особенностей и симптомов аппендицита, проведение термометрии, пальпации живота с выявлением зоны болезненности, выявление симптомов раздражения брюшины, проверку так называемых «аппендикулярных симптомов». Имеются клинические шкалы, которые по совокупности симптомов показывают вероятность наличия острого аппендицита. Например, в западных странах распространена шкала Alvarado.

- 0-4 балла — низкая вероятность аппендицита;
- 5-6 баллов — неопределённая вероятность аппендицита;
- 7-8 баллов — средняя вероятность аппендицита;
- 9-10 баллов — высокая вероятность аппендицита.
Что может спросить врач:
- где болит;
- как болит;
- как давно болит и с какого места началась боль;
- обстоятельства появления боли (связь с приёмом пищи, физической нагрузкой, стрессом);
- не было ли тошноты, рвоты, повышения температуры;
- не нарушен ли стул и мочеиспускание;
- проводились ли ранее хирургические операции (в том числе аппендэктомия);
- у женщин — фаза менструального цикла и вероятность беременности;
- наличие сопутствующих заболеваний.
Лабораторные анализы при апендиците
Общий анализ крови может выявить: повышение уровня лейкоцитов (в первые сутки до 11-15 тысмкл, в дальнейшем уровень может быть ещё выше); сдвиг лейкоцитарной формулы влево — феномен появления незрелых форм лейкоцитов; также может наблюдаться эозинофилия ( повышение числа эозинофилов ).
Инструментальная диагностика
УЗИ органов брюшной полости. Не обладает 100 % чувствительностью и специфичностью в диагностике острого аппендицита, но должно выполняться всегда при абдоминальном болевом синдроме неясного происхождения, чтобы отличить аппендицит от других заболеваний. Если УЗИ выполняет опытный специалист на аппаратуре высокого разрешения, информативность ультразвуковой диагностики острого аппендицита может достигать 90 %.
КТ брюшной полости. Применяется в сложных для диагностики случаях, в том числе при атипичных формах заболевания. Информативность достигает 95 %.
Можно ли сразу точно поставить диагноз
Даже при проведении всех обследований сомнения в правильном диагнозе могут остаться и у опытного врача. В таком случае показана госпитализация в хирургический стационар и выполнение диагностической лапароскопии под общим наркозом.
Как отличить аппендицит от других заболеваний
Ряд заболеваний имеет сходную с острым аппендицитом картину, например почечная колика, острый пиелонефрит, острый холецистит, острый панкреатит, язвенная болезнь, болезнь Крона, острый гастроэнтерит, апоплексия яичника, сальпингит и прочие. Чтобы отличить аппендицит от других заболеваний, проводят дифференциальную диагностику, в ходе которой сопоставляют характерные признаки. Для этого могут потребоваться дополнительные обследования: биохимический анализ крови, ЭГДС, УЗИ органов малого таза и почек, обзорная и экскреторная урография, осмотр гинеколога и уролога и др. [4] [5]
Лечение аппендицита
Первая помощь при развитии аппендицита
Специфическая первая помощь при аппендиците не требуется. При подозрении на аппендицит следует обратиться к врачу.
К какому врачу обращаться
Лечением аппендицита занимается хирург.
Показания для операции
Острый аппендицит без лечения чреват тяжелейшими последствиями, поэтому диагностированное воспаление аппендикса — достаточное показание для операции.
При установке диагноза «острый аппендицит» показано экстренное хирургическое вмешательство: удаление аппендикса, или аппендэктомия. Первые 24-48 часов от начала заболевания протекают, как правило, без развития осложнений, поэтому операция ограничивается только объёмом удаления аппендикса. Операция может быть выполнена путём разреза брюшной стенки в правой подвздошной области длиной 5-7 см (доступ по МакБурнею — Волковичу — Дьяконову).
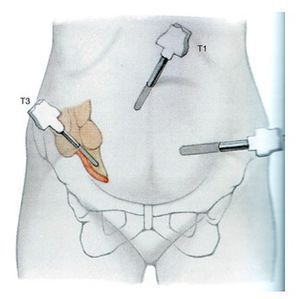
Лапароскопия при аппендиците
Более современна и предпочтительна лапароскопическая операция. Лапароскопия — более универсальная методика, которая позволяет провести вначале диагностический этап — осмотр органов брюшной полости, червеобразного отростка. При подтверждении диагноза острого аппендицита возможно выполнение аппендэктомии лапароскопическим путём. Если диагноз не подтверждается, лапароскопия позволяет избежать ненужного разреза брюшной стенки. В любом случае этот метод более щадящий и косметически выгодный, чем разрез [5] .
В случае выявления распространённого гнойного перитонита, который развивается с 3-4 суток заболевания, операция производится уже в объёме большого разреза брюшной стенки — срединной лапаротомии. Это необходимо не только для удаления аппендикса, но и для полноценной санации брюшной полости.
При катаральной форме аппендицита назначение антибиотиков не обязательно. При флегмонозной и гангренозной форме и перитоните — обязательно назначение антибактериальных препаратов, начиная с момента проведения операции. Также из зоны вмешательства производится бактериологический посев для возможной дальнейшей коррекции терапии.
При выявлении аппендикулярного инфильтрата немедленная аппендэктомия не показана, так как она связана с повышенной травматичностью из-за риска повреждения вовлечённых в инфильтрат органов. Как правило, назначается антибактериальная терапия до уменьшения воспалительных явлений.
При выявлении аппендикулярного абсцесса производится малоинвазивное дренирование гнойника — установка трубки в просвет гнойника с целью его опорожнения и устранения очага воспаления. Дренаж может быть оставлен в полости абсцесса на срок до 2-3 месяцев.
При аппендикулярном абсцессе, как и при аппендикулярном инфильтрате, показана отсроченная операция (через 1-3 месяца после первичного лечения) в объёме аппендэктомии. Это время требуется для уменьшения воспалительных явлений и выполнения вмешательства в относительно благоприятном «холодном» периоде.
Диагноз «хронический аппендицит» вызывает сомнения своей правомочностью у многих исследователей. Обычно это состояние после ранее перенесённого острого аппендицита, пролеченного не оперативным путём, а посредством антибактериальной терапии. Хронический аппендицит требует оперативного лечения в плановом порядке.
Противопоказания к операции при остром аппендиците
- аппендикулярный инфильтрат (выявляется при пальпации живота, а также по данным УЗИ и КТ брюшной полости) — при такой форме острого аппендицита процесс отграничен и требует применения антибактериальных препаратов;
- тяжёлые сопутствующие заболевания, которые значительно увеличивают риск послеоперационных осложнений и летальности — в таких случаях также допустимо начинать лечение с приёма антибиотиков.
Восстановление после удаления аппендицита
Первые 5-7 дней после операции следует придерживаться щадящей диеты. Физическую активность как после лапароскопии, так и после «разреза» рекомендуется ограничить на один месяц. Тяжёлые физические нагрузки и спортивные тренировки следует отменить на 2-3 месяца.
Никаких особенных пунктов реабилитации (к примеру, лечения минеральными водами Кисловодска или грязевыми ваннами) не требуется. При восстановлении после обширной полостной операции при перитоните необходим строго индивидуальный подход.
Можно ли вылечить аппендицит народными средствами
При аппендиците показана экстренная операция, лечение народными средствами может привести к смерти пациента.
Прогноз. Профилактика
При неосложнённом течении острого аппендицита и выполнении операции в течение первых суток прогноз благоприятный, пациент обычно проводит в клинике 2-3 суток. При проведении операции в течение двух суток заболевания прогноз в целом также благоприятный, однако вероятность осложнений чуть выше и длительность пребывания в стационаре увеличивается за счёт проведения курса антибактериальной терапии — до 5-7 дней. При перитоните и других осложнённых формах острого аппендицита успех и продолжительность лечения будут зависеть от многих факторов: объёма операции, наличия и степени распространённости перитонита, возраста пациента и наличия сопутствующих заболеваний. Поэтому при появлении симптомов необходимо сразу обратиться к врачу.
Проверенного способа предотвратить аппендицит не существует. В качестве первичной профилактики можно рекомендовать питание с высоким содержанием клетчатки: фрукты, овощи, бобовые, овсянка, коричневый рис, цельная пшеница и другие цельнозерновые продукты. О днако нет достоверных данных, что такое питание предупреждает развитие воспаления аппендикса.
Согласно исследованиям, в редких случаях причиной аппендицита может стать накопление инородных тел в аппендиксе. В связи с этим рекомендуется, не употреблять семена фруктов и овощей, а также тщательно пережёвывать растительную пищу [10] .
Гангренозный аппендицит
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи:

Что такое гангренозный аппендицит?
Аппендицитом называют острое воспаление червеобразного отростка слепой кишки. Это одно из самых опасных воспалительных заболеваний. Если не оказать пациенту срочную медицинскую помощь, то возможно развитие целого ряда тяжелых осложнений, вплоть до летального исхода.
Есть разные виды воспаления отростка. Одним из самых опасных является гангренозный аппендицит.
От классической формы он отличается тем, что в воспаленном отростке быстро некротизируются и отмирают ткани, что может привести к тяжелым последствиям для организма пациента Источник:
Хирургические болезни: учебник. Кузин М.И. Москва: ГЭОТАР-Медиа. 2017. . Данную форму также называют перфоративной, что подчеркивает высокую вероятность разрыва отростка.
Причины
Точные причины развития данной формы заболевания на сегодняшний день не выяснены. Существует ряд факторов, которые могут спровоцировать процесс отмирания тканей пораженного органа.
- поздняя диагностика;
- закупорка просвета сосудов аппендикса тромбами;
- пожилой возраст пациента;
- атеросклероз сосудов;
- нарушение кровообращения в кишечнике;
- повышенная активность иммунной системы;
- инфицирование очага воспаления.
Риск некроза тканей в разы возрастает, если воспаление отростка возникает на фоне других заболеваний, причем не обязательно органов пищеварения.
К таким патологиям относят:
- тиф;
- язвенная болезнь;
- грипп, ОРВИ;
- инфекционные заболевания органов пищеварения;
- туберкулез;
- колиты различной этиологии;
- ВИЧ;
- онкологические патологии.
Факторы риска
Основными факторами риска при данной форме заболевания являются:
- возраст старше 50 лет;
- наследственная предрасположенность;
- склонность к образованию тромбов;
- наличие атеросклероза в анамнезе.
Практически все вышеперечисленные факторы связаны с нарушением кровообращения. Именно данный фактор становится причиной нарушения питания тканей отростка и их некроза. При наличии сопутствующих аутоиммунных патологий или инфекции развитие патологических изменений ускоряется.
Симптомы
Все начинается с развития катаральной формы заболевания. У пациента возникают боли в эпигастральной области, повышается температура тела, появляется тошнота, рвота. Через несколько часов боли перемещаются вниз живота, справа. Они могут отдавать в правое подреберье, центр живота, поясницу.
Если не оказать пациенту медицинскую помощь на данном этапе, то патологические изменения нарастают и болезнь переходит вначале во флегмонозную, а затем в острую гангренозную форму. Боли вначале усиливаются, а затем постепенно исчезают. Но это не повод для радости. Исчезновение боли говорит о том, что началось отмирание тканей отростка, что привело к исчезновению чувствительности нервных окончаний. Рвота становится частой, многократной и не приносит облегчения. Температура повышается до 39 градусов Цельсия, пациент покрывается холодным потом, бледнеет. Язык становится сухим. Если немедленно не провести хирургическое вмешательство, то все может закончиться летальным исходом.
Формы
Выделяют следующие формы заболевания:
1. Острая. Это острое воспаление отростка с нехарактерными для стандартной формы клиническими признаками. Боль слабая, разлитая, ее локализацию невозможно выявить при пальпации живота. По мере отмирания тканей болевые ощущения ослабевают или полностью исчезают. Помимо боли наблюдается тошнота и рвота Источник:
Острый аппендицит. Колесов В.И. Ульяновский государственный университет. 2014. с.10 .
2. Гангренозно-перфоративная. Развивается, если пациенту не была оказана помощь при острой форме болезни. Проявляется разрушением стенок отростка, из-за чего его содержимое попадает в брюшную полость, что приводит к развитию гнойного перитонита.
3. Гнойно-гангренозная. Данная форма является сочетанием гнойного воспаления и деструктивных некротических изменений в отростке. Это самая опасная разновидность заболевания, которая требует проведения немедленного хирургического вмешательства.
Осложнения
Если пациент вовремя обратился к врачам, отросток не разорвался, операция проведена успешно, то больные быстро идут на поправку. Осложнений обычно нет, но известно, что у пациентов с данной формой заболевания чаще развивается нагноение послеоперационной раны.
В запущенных случаях любая задержка удаления воспаленного отростка может привести к развитию следующих осложнений:
- разрыв стенки отростка, в результате чего гнойное содержимое попадает в брюшную полость и развивается перитонит;
- самоотрыв слепой кишки, который является следствием отмирания и расплавления тканей;
- образование множественных абсцессов в области малого таза и брюшной полости;
- гнойное воспаление близлежащих вен (пилефлебит);
- сепсис.
Все вышеперечисленные патологические состояния крайне быстро прогрессируют, что может спровоцировать развитие необратимых изменений и смерть пациента.
Диагностика
Диагностика данной формы заболевания может быть затруднена, так как на этом этапе острые симптомы начинают стихать из-за отмирания тканей отростка и нервных волокон. Тем не менее, врачи придерживаются стандартной схемы диагностики, которая включает в себя следующие этапы:
- сбор анамнеза, опрос — врача интересует, как давно появились признаки заболевания, где у пациента болит, какова сила боли и так далее;
- внешний осмотр больного, пальпация живота;
- лабораторные исследования (анализы крови, мочи);
- инструментальные исследования (УЗИ, КТ, рентгенография, лапароскопия).
Лечение
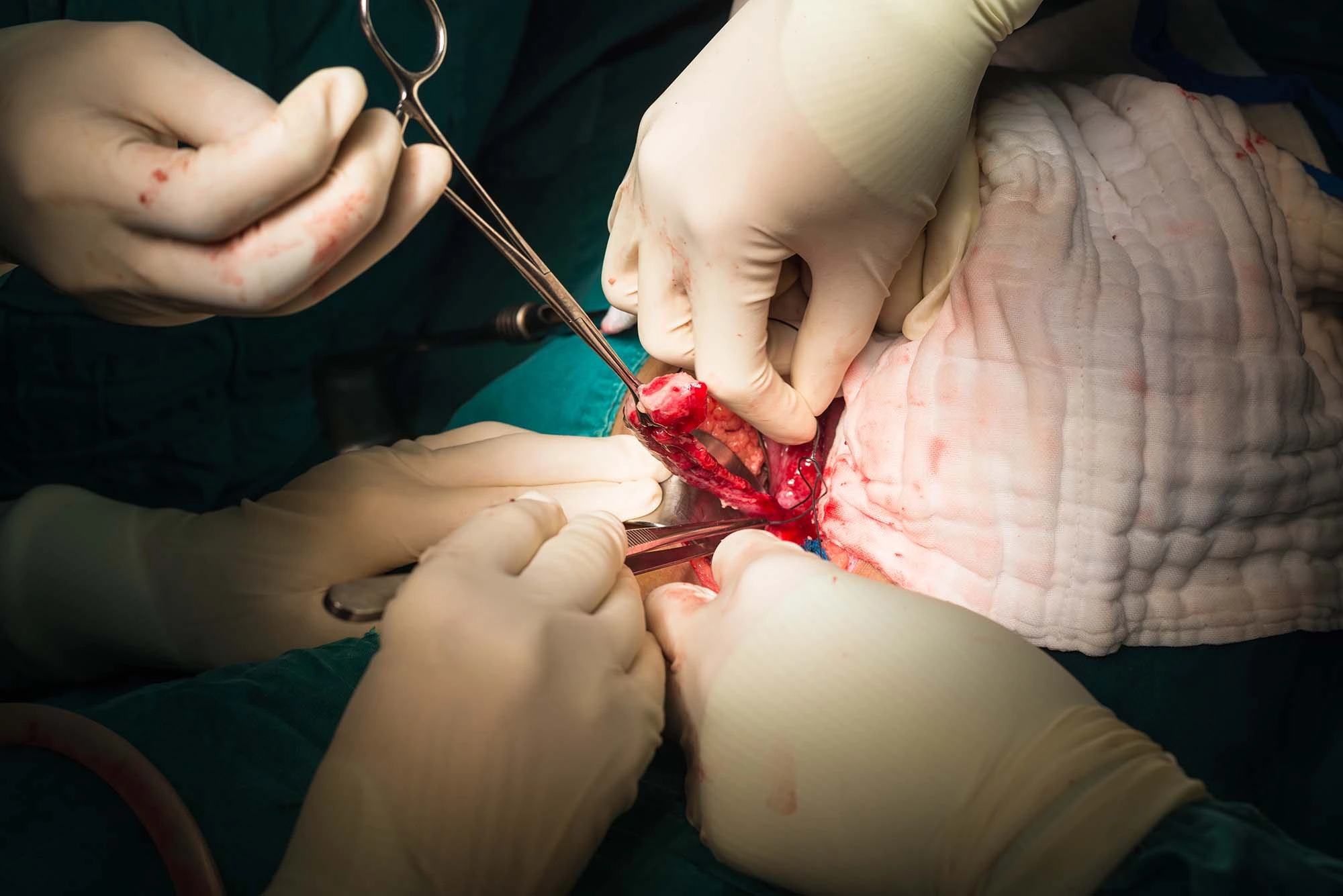
Единственным вариантом является хирургическое вмешательство. Операция при гангренозном аппендиците (аппендэктомия) может выполняться двумя способами:
1. Полостная операция. Хирург делает разрез на животе, чтобы получить оперативный доступ. Воспаленный отросток через отверстие извлекается наружу и иссекается. После этого на слепую кишку накладывают швы, аккуратно вправляют ее в брюшную полость, разрез зашивают.
2. Лапароскопия. Малоинвазивная операция. В животе пациента делают три небольших прокола, через которые вводятся эндоскопические и хирургические инструменты, а также микрокамера Источник:
Лапароскопическая аппендэктомия при гангренозном и гангренозно-перфоративном аппендиците. Кочкин А.Д., Зубеев П.С., Козырин А.В., Левин В.И. Медицинский альманах. 2008. №S. с.173-174 . Воспаленный орган иссекают, на отверстия накладывают швы. Проведение операции подобным способом позволяет свести к минимуму вероятность развития осложнений, а также существенно сокращает продолжительность периода реабилитации. Если отросток разорвался и гнойные массы попали в брюшную полость, то лапароскопия не подходит. Необходимо делать классический разрез, чтобы провести антисептическую обработку брюшины.
После операции больному назначают прием следующих групп лекарственных препаратов:
- антибиотики — предотвращают присоединение вторичной инфекции;
- анальгетики — снимают болевые ощущения;
- инфузионные растворы — ускоряют выведение продуктов распада и токсинов из организма.
Ежедневно у пациента берут кровь на анализ, а также проводят антисептическую обработку внешних швов.
Послеоперационный период
Соблюдение правил восстановления после гангренозного аппендицита имеет огромное значение. Чтобы реабилитация прошла успешно, необходимо соблюдать следующие рекомендации:
1. Заниматься дыхательной гимнастикой и ЛФК под руководством инструктора или врача. Это позволяет избежать развития застойных явлений, образования спаек в зоне операции.
2. Временно отказаться от водных процедур. До момента полного заживления швов рекомендуется не мыться, а обтирать тело полотенцем, смоченным в воде (кроме зоны операции).
3. Контролировать показатели крови и температуру тела. Если в крови появляется много лейкоцитов, а температура тела повышается, то это может говорить о развитии осложнений. В этом случае пациенту необходимо оказать срочную медицинскую помощь.
4. Периодический осмотр швов, их обработка. Правильный уход за раной способствует ее быстрому зарастанию, предотвращает развитие осложнений.
После выписки из больницы пациенту не стоит расслабляться, ведь процесс реабилитации продолжается. Необходимо четко соблюдать все рекомендации лечащего врача (не поднимать тяжести, не купаться в открытых загрязненных водоемах, не загорать, не посещать сауну, баню). В этом случае восстановление пройдет быстро и без осложнений.
Диета

При данной форме заболевания нарушается перистальтика кишечника. Если течение болезни осложняется перитонитом, то эти нарушения усугубляются. Поэтому для облегчения работы кишечника и нормализации пищеварения пациенту назначается специальная диета.
Она включает в себя следующие рекомендации:
В первый день после операции есть нужно очень мало. Обычно выполнение данной рекомендации не вызывает у пациентов особых затруднений, так как аппетита у них нет. Разрешено пить теплую чистую воду без газа, сладкий некрепкий чай, нежирные кисломолочные продукты, компот из сухофруктов, суп с протертой крупой и картофелем. Принимать пищу рекомендуется дробно (5-6 раз в день, небольшими порциями).
На второй день, если процесс реабилитации идет по плану, в рацион можно добавить картофельное пюре, протертое нежирное диетическое мясо, жидкие каши на сливочном масле. Если воспаление по-прежнему сильное и перистальтика плохая, то сохраняют диету первого дня.
На третий день воспаление обычно спадает, кишечник начинает работать нормально, у пациента случается первая дефекация. В этом случае список разрешенных продуктов можно расширить в соответствие с диетой №5. Острая, жирная, жареная, копченая, маринованная пища, а также фастфуд находятся под запретом. Прием пищи должен быть дробным, регулярным.
Прогноз и профилактика
Если пациенту вовремя проведена операция, он соблюдает все рекомендации хирурга во время реабилитационного периода, то прогноз благоприятный. Если человек затянул с обращением к доктору, развивается перитонит и другие тяжелые осложнения, то прогноз резко ухудшается. В особо тяжелых случаях возможен даже летальный исход Источник:
Анализ результатов лечения гангренозного аппендицита с разлитым перитонитом. Ходжиматов Г.М., Хамдамов Х.Х., Тен Д.О., Тургунов Ш.Ш. Вестник экстренной медицины. 2013. №3. с.172-173 .
Специфической профилактики нет. Чтобы максимально снизить вероятность воспаления отростка, необходимо соблюдать следующие рекомендации:
Источник https://medaboutme.ru/articles/gangrenoznyy_appenditsit/
Источник https://probolezny.ru/appendicit/
Источник https://www.smclinic-spb.ru/zabolevaniya/gangrenoznyj-appendicit