Геморрагическая лихорадка с почечным синдромом
Геморрагическая лихорадка – это инфекционное заболевание, имеющее острое течение, сопровождающееся возникновением тромбогеморрагического синдрома, патологическими изменениями со стороны почек, выраженной интоксикацией организма, а также поражением других внутренних органов.
Под термином «геморрагические лихорадки» объединена группа инфекций, протекающих с поражением сосудистых структур, развитием повышенной кровоточивости или тромбозов, лихорадочного синдрома.
Сюда относятся такие вирусные инфекции, как:
- Желтая лихорадка;
- Лихорадка Денге;
- Омская лихорадка;
- Лихорадка долины Рифт;
- Лихорадка Лаоса и многое другое.
Среди всех геморрагических лихорадок особое место занимает геморрагическая лихорадка с почечным синдромом (ГЛПС).
Данное заболевание относится к зоонозным инфекциям с природно-очаговой распространенностью. Под термином «зоонозная инфекция» понимается то, что данная болезнь относится к группе инфекционных заболеваний, которыми болеет человек, а ряд животных являются резервуаром и источником инфекции.
Как показывает статистика, на территории России ежегодно выявляется от 5 до 20 тысяч новых случаев заражения этой инфекцией. Наиболее высок процент инфицирования среди жителей европейской части России, Восточной Сибири, Дальнего Востока. Самое большое количество случаев ежегодно регистрируется на территории Китая.
К настоящему времени летальность при ГЛПС по разным оценкам составляет от 0,5 до 15%, но летальность при тяжелой форме ГЛПС с развитием хантавирусного кардиопульмонального синдрома достигает 45%.
Замечено, что люди, проживающее в природно-очаговых регионах, обычно не болеют. При этом обнаружено, что антитела к возбудителям ГЛПС могут обнаруживаться почти у 15% людей, у которых отсутствуют какие-либо клинические проявления.
Это связывают с тем, что еще в детском возрасте могла произойти «встреча» с инфекцией в малых дозах вируса в результате чего сформировался иммунитет.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы
В течение данного заболевания принято выделять несколько периодов:
- Инкубационный;
- Продромальный;
- Лихорадочный;
- Олигоурический;
- Полиурический;
- Период реконвалесценции.
Продолжительность инкубационного периода может составлять от 2 до 50 дней, в среднем – от двух до трех недель. У ряда пациентов за несколько дней до возникновения развернутой клинической симптоматики отмечаются слабость, недомогание, катаральные изменения со стороны верхних дыхательных путей, например, заложенность носа, боль при глотании и так далее, что соответствует продромальному периоду, длящемуся около 2-3 дней.
Продолжительность лихорадочного периода занимает от 3 до 6 суток. Симптомы нарастают стремительно с повышением температуры тела до фебрильных значений. Дополнительно обязательно присутствуют озноб, другие признаки интоксикационного синдрома, например, головные и суставные боли, миалгии, слабость и так далее.
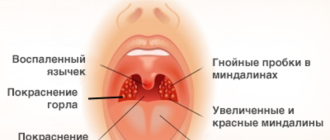
Лицо больного человека становится одутловатым и гиперемированным, отмечаются замедление частоты сердечных сокращений и снижение артериального давления. Также характерно появление геморрагической сыпи на слизистой оболочке ротовой полости, кожных покровах в области шеи, груди и так далее.
Затем наступает олигурический период, длящийся от 3 до 6 суток. Первоочередным клиническим признаком является резкое снижение суточного объема выделяемой мочи.
Температура тела понижается до субфебрильных значений, но состояние пациента при этом резко ухудшается из-за нарастающей острой почечной недостаточности.
Кроме этого, характерно усиление интоксикационного синдрома, появление неукротимой рвоты, сухости во рту, повышение артериального давления.
Характерным проявлением данного периода является болезненность, локализующаяся в поясничной области, имеющая различную степень выраженности.
Обязательно присоединяется геморрагический синдром. Он может быть представлен носовыми и желудочно-кишечными кровотечениями, макрогематурией и прочим.
На этом этапе могут возникать тяжелые осложнения, нередко приводящие к гибели больного человека, например, внутримозговые кровоизлияния.
После разгара болезни начинается полиурический период, начинающийся с 9–13-го дня болезни. Количество выделяющейся мочи может достигать 5–8 литров. Продолжительность полиурического периода составляет 1–2 недели. Тем не менее, состояние пациента улучшается, геморрагические проявления постепенно исчезают, но из-за увеличения диуреза может развиться дегидратация (обезвоживание). Отмечается сохранение слабости, усиление жажды. У отдельных пациентов болезнь осложняется пиелонефритом, пневмонией, возможно вторичное бактериальное инфицирование.
В период реконвалесценции (выздоровления), который может длится от нескольких недель до трех лет, наблюдается медленное восстановление работы органов и систем организма с постепенной нормализацией функции почек, сердечно-сосудистой и нервной систем.
Этот период сопровождается признаками астении (слабость, повышенной утомляемостью), эмоциональной лабильностью.
Необходимо заметить, что выраженность сопутствующих клинических проявлений будет зависеть от того, каким именно возбудителем была вызвана геморрагическая лихорадка с почечным синдромом.
Например, ГЛПС, ассоциированная с вирусом Puumala, сопровождается более четким разделением периодов, классическими (чаще легкими) симптомами, благоприятным исходом. Инфекция, развивающаяся под воздействием вируса Dobrava, характеризуется более выраженными геморрагическими нарушениями, изменениями со стороны функциональной активности почек, имеет гораздо более неблагоприятное течение. ГЛПС, вызванная вирусом Amur, будет протекать с более выраженным общетоксическим синдромом. Инфекция, вызванная вирусом Seoul, как правило, протекает в легкой форме, практически никогда не приводит к развитию осложнений.
Нередко геморрагическая лихорадка с почечным синдромом сопровождается патологическими изменениями со стороны сердечно-сосудистой системы. С клинической точки зрения это может проявляться возникновением болей в области сердца и одышки. По результатам дополнительного обследования могут наблюдаться брадикардия, инверсия зубца T, неполная блокада правой ножки пучка Гиса, повышение тропонина I и креатинфосфокиназы.
Изучено течение ГЛПС и нарушение функции дыхания. Как показывает статистика, патологические изменения со стороны легких могут возникать при заражении любым серотипом хантавируса. В начальном периоде у многих пациентов развивается респираторный дистресс-синдром. В период манифестации заболевания выявляется синдром острого легочного повреждения с характерными однотипными деструктивными изменениями капилляров легких. У пациентов, перенесших тяжелую форму ГЛПС, в динамике позднего периода выздоровления развивается рестриктивный тип нарушения легочной вентиляции, который является причиной гемодинамических расстройств в малом круге кровообращения с формированием правожелудочковой сердечной недостаточности.
После перенесенной инфекции формируется стойкий, длительный иммунитет, однако исключать повторные случаи заражения нельзя.
Формы
В зависимости от характера течения геморрагическая лихорадка с почечным синдромом может протекать в следующих формах:
- Легкой;
- Среднетяжелой;
- Тяжелой.
Причины
В качестве возбудителя геморрагической лихорадки с почечным синдромом выступает специфическая РНК-содержащая вирусная флора, принадлежащая роду Hantavirus. На сегодняшний день известно несколько серотипов хантавирусов, наибольшую опасность для человека из которых представляют только пять: Hantaan, Puumala, Seоul, Dobrava и Amur.
Обнаружена привязанность различных генотипов вируса к определенным географическим областям Земного шара. Так ГЛПС, вызванная генотипом Puumala, обнаруживается в основном в странах Европы и на европейской территории РФ. В Китае, Дальнем Востоке и Японии, Северной и Южной Корее чаще выявляются вирусы Hantaan, Amur, Seoul. На Балканах этиологическим фактором ГЛПС чаще служит вирус Dobrava, Laguna Negra и Sin Nombre присущи для территории США.
Основным естественным резервуаром хантавирусов служат различные мышевидные грызуны и хомяковые. Они являются хроническими носителями хантавирусов.
Инфицирование животных происходит через укус кровососущих насекомых, например, блох. У самих грызунов инфекция протекает в форме скрытого вирусоносительства.
В периоды обострения животные выделяют вирусную флору в окружающую среду со слюной, мочой и экскрементами. Продолжительность выделения вирусов с фекалиями составляет около 1 месяца, а с мочой – до 1 года.
Человек может заражаться посредством воздушно-пылевого, контактного, алиментарного или водного пути.
Для возможного инфицирования человека значение имеет длительность его пребывания в очаге, особенно в условиях повышенного пылеобразования. Считается, что для заражения достаточно пятиминутного пребывания в помещении, где находились инфицированные животные. На долю воздушно-пылевого пути заражения приходится около 90 % всех случаев инфицирования людей. Существует алиментарный путь инфицирования – употребление зараженной пищи (в основном овощи и фрукты) и водный путь (около 5% от всех случаев инфицирования).
Также иногда может реализовываться контактный путь заражения, имеющий место при попадании на кожные покровы или слизистые оболочки, целостность которых была нарушена, объектов, содержащих возбудителя, например, биологических жидкостей грызуна или почвы.
Случаев, при которых заболевание передавалось бы от человека к человеку, зарегистрировано не было.
Высокому риску заражения подвержены животноводы, полеводы, работники лесного хозяйства, военнослужащие, размещенные в полевых лагерях, сантехники, электрики, городские жители, проживающие в подвальных помещениях и на нижних этажах многоквартирных домов, геологи, строительные рабочие (в зонах активных очагов ГЛПС), охотники, рыбаки, туристы, дачники, сборщики грибов и ягод и пр. Доля заражений при работах населения на садово-огородных и приусадебных участках, проживаниях на дачах также велика и составляет в зависимости от региона проживания от 30 до 75 %.
Патогенез геморрагической лихорадки с почечным синдромом реализуется следующим образом. После внедрения возбудителя в слизистые оболочки верхних дыхательных путей (реже – в слизистую оболочку желудочно-кишечного тракта, кожу) происходит его первичное размножение в сосудистом эндотелии и клетках эпителия внутренних органов. После накопления достаточного количества вирусной флоры происходит ее прорыв в кровеносную систему, происходит генерализация инфекционного процесса, что обуславливает общий интоксикационный синдром.
Под воздействием возбудителя стенки кровеносных сосудов повреждаются, свертываемость крови нарушается, развивается тромбогеморрагический синдром. Все вышеперечисленное приводит к возникновению патологических изменений в почках, а также в других паренхиматозных органах.
Методы диагностики
Заподозрить геморрагическую лихорадку с почечным синдромом можно на основании сопутствующих жалоб, сбора анамнеза, результатов объективного осмотра. Для подтверждения диагноза в обязательном порядке проводятся дополнительные лабораторные исследования.
Характерными лабораторными признаками данной инфекции являются тромбоцитопения, увеличение СОЭ до 40 мм/ч, протеинурия, цилиндрурия, лейкоцитурия, микрогематурия. При проведении пробы Зимницкого определяется гипоизостенурия (низкая относительная плотность мочи во всех пробах).
Для обнаружения возбудителя прибегают к помощи серологических анализов. При этом могут проводиться иммуноферментные анализ, реакцию иммунофлюоресценции, а также некоторые другие методики. Перечисленные исследования направлены на обнаружение в крови специфических антител – IgM, IgA, IgG.
Антитела IgM появляются уже через несколько дней после заражения, достигая максимума на 7–11-й день после появления клинических симптомов. Они циркулируют в крови в течение 18 месяцев. Затем появляются IgA, IgG. При инфицировании вирусом Puumala присутствующие в остром периоде IgA могут обнаруживаться в крови до 10 лет. Антитела IgG появляются вскоре после IgM. Специфичные IgG достигают пика во время фазы реконвалесценции, затем их уровень постепенно снижается.
Еще один информативный диагностический метод – это ПЦР-диагностика, позволяющая обнаружить генетический материал возбудителя.
Следствием нарушения выделительной функции почек являлось быстрое прогрессирование тяжелой интоксикации и уремии, что проявлялось резким нарастанием таких показателей, как креатинин и мочевина. При этом чем тяжелее протекает инфекция, тем выше будет уровень этих показателей. Массивная протеинурия (выделение белка с мочой) при тяжелом течении наблюдалась у большинства больных.
При исследовании свертывающих свойств крови (коагулограмма) в зависимости от фазы болезни определяются признаки повышенного свертывания крови (гиперкоагуляция – увеличение содержания фибриногена и укорочение протромбинового времени) или признаки кровоточивости (гипокоагуляция – снижение содержания фибриногена и удлинение протромбинового времени).
По данным инструментальных методов исследования практически у всех больных на УЗИ почек выявлены признаки увеличения объема почек, а также признаки тубулоинтерстициального нефрита.
Основные используемые лабораторные исследования:
- Клинический анализ крови.
- Общий анализ мочи.
- Биохимический анализ мочи.
- Биохимический анализ крови (включая мочевину, креатинин, калий, натрий).
- Коагулограмма (фибриноген, протромбиновое время).
- Антитела к хантавирусам классов IgG, IgM (РНГА, РНИФ, РТГА, ГА).
- Обнаружение РНК хантавирусов (ПЦР).
Дополнительные используемые лабораторные исследования:
- Тропонин, креатинфосфокиназа (при поражении сердечной мышцы).
- Ренин, альдостерон.
- Проба Зимницкого.
Основные используемые инструментальные исследования:
- УЗИ почек.
- Рентгенография органов грудной клетки
- Электрокардиография (ЭКГ).
Дополнительные используемые инструментальные исследования:
- Трансторакальная ЭХО-кардиография.
Лечение
Все пациенты с геморрагической лихорадкой с почечным синдромом должны быть госпитализированы.
Назначается противовирусная терапия, например, рибавирин или препараты интерферона, наиболее эффективная в первые несколько дней болезни.
Также может вводиться специфический донорский иммуноглобулин.
Для борьбы с интоксикационным синдромом проводятся дезинтоксикационные мероприятия (внутривенно вводятся солевые растворы и глюкоза). Для профилактики развития ДВС-синдрома назначают ангиопротекторы и дезагреганты, в тяжелых случаях – глюкокортикостероиды.
При развитии олигурии применяются большие дозы фуросемида, проводится коррекция кислотно-щелочного баланса.
Основное направление в полиурическую стадию – это восполнение объема потерянной жидкости посредством оральных и парентеральных регидратационных мероприятий.
При развитии инфекционно-токсического шока проводят интенсивную противошоковую терапию.
Осложнения
Геморрагическая лихорадка с почечным синдромом может сопровождаться рядом тяжелых осложнений. Наиболее часто данная инфекция становится причиной инфекционно-токсического шока, массивных кровотечений, появления во внутренних органах очагов кровоизлияний.
Также при этом заболевании существует риск развития отека легких и головного мозга. В 2019 году ученые из Ижевской государственной медицинской академии опубликовали работу, в которой было установлено, что отек легких с прогрессирующей дыхательной недостаточностью является одной из причин летальных исходов при геморрагической лихорадке с почечным синдромом и относится к постоянным находкам при патологоанатомических исследованиях.
Кроме этого, нередко возникает вторичное бактериальное инфицирование с развитием, например, пиелонефрита или пневмонии.
Профилактика
В последние годы ведется активная разработка вакцины против возбудителя геморрагической лихорадки с почечным синдромом. Однако на сегодняшний день широкого распространения вакцинация среди населения не получила.
В связи с этим первоочередная роль отводится неспецифическим методам профилактики – уничтожению грызунов в природно-очаговых зонах, предупреждению загрязнения продуктов питания и водоемов экскрементами животных и так далее.
Какие вопросы следует задать врачу
Что такое геморрагическая лихорадка с почечным синдромом?
Как происходит заражение данной инфекцией?
Какие симптомы указывают на геморрагическую лихорадку с почечным синдромом?
Чем опасно это заболевание?
Как диагностировать инфекция?
Какие препараты используются для лечения геморрагической лихорадки с почечным синдромом?
Как не допустить заражения?
Советы
Геморрагическая лихорадка с почечным синдромом может привести к развитию ряда крайне тяжелых осложнений, угрожать жизни больного человека. В связи с этим при появлении каких-либо из вышеперечисленных симптомов необходимо как можно скорее обратиться к врачу для правильного установления диагноза и назначения необходимой терапии.
Геморрагические лихорадки
Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.

Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
На фоне общей интоксикации уже в начальном периоде отмечают токсическую геморрагию (капиляротоксикоз): лицо и шея, конъюнктива больных обычно гиперемированы, склеры инъецированы, могут выявляться элементы геморрагической сыпи на слизистой мягкого неба, эндотелиальные симптомы («жгута» и «щипка») – положительны. Отмечаются токсические нарушения сердечного ритма (тахикардия, переходящая в брадикардию), снижение артериального давления. В этот период общий анализ крови показывает лейкопению (сохраняется 3-4 дня) и нарастающую тромбоцитопению. В формуле крови нейтрофилез со сдвигом влево.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Общий геморрагический синдром сопровождается симптоматикой со стороны почек: боль в пояснице, положительный симптом Пастернацкого, в общем анализе мочи выявляют эритроциты, цилиндры, белок. С прогрессированием заболевания почечный синдром усугубляется, равно, как и геморрагический. В разгар заболевания отмечаются кровотечения из носа, десен, геморрагическая сыпь на туловище (преимущественно в области плечевого пояса и боковых поверхностей груди). При осмотре слизистой оболочки рта и ротоглотки выявляют точечные кровоизлияния на небе и нижней губе, развивается олигурия (в тяжелых случаях вплоть до полной анурии). Отмечается макрогематурия (моча приобретает цвет «мясных помоев»).
Лихорадка продолжается обычно 8-9 дней, после чего в течение 2-3 дней происходит понижение температуры тела, однако после ее нормализации состояние больных не улучшается, может возникать рвота, прогрессирует почечный синдром. Улучшение состояния и регресс клинической симптоматики происходит на 4-5 день после стихания лихорадки. Заболевание переходит в фазу реконвалесценции. В это время характерна полиурия.
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — симптомы и лечение
Что такое геморрагическая лихорадка с почечным синдромом (ГЛПС)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — это группа острых инфекционных заболеваний, вызываемых хантавирусами из семейства Bunyaviridae, которые поражают мелкие сосуды всего организма, вызывают расстройства свёртывающей системы, нарушают кровообращение и работу почек. Клинически проявляется в виде общей инфекционной интоксикации, воспаления соединительной ткани почек, не поддающегося лечению антибиотиками, и геморрагического диатеза (повышенной кровоточивости тканей). В зависимости от формы заболевания летальность колеблется от 1 % до 15 %.
Синонимы: дальневосточная или корейская геморрагическая лихорадка, геморрагический нефрозонефрит, скандинавская эпидемическая нефропатия и др.

Этиология
Таксономия возбудителя болезни:
- домен — вирусы
- реалм — riboviria
- тип — negarnaviricota
- класс — ellioviricetes
- порядок — bunyavirales (буньявирусы)
- семейство — hantaviridae (хантавирусы)
- род — orthohantavirus (ортохантавирусы)
- виды — Hantaan (Хантаан), Seul (Сеул), Puumala (Пуумала), Dobrava/belgrade, Amur.
Определение ГЛПС как вирусной болезни было предложено советским бактериологом, вирусологом и иммунологом А. А. Смородинцевым в 1944 году. Сам вирус был выделен от животных южно-корейским учёным Н. W. Lee в 1976 году, от человека — в 1978 году.
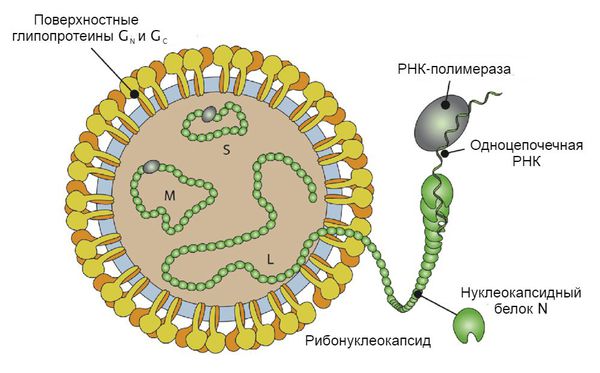
Вирусные частицы представляют собой образования округлой формы диаметром 90-130 нм. Они имеют липидную оболочку с выступами (гликопротеиновыми шипами), содержат одноцепочечную РНК. Геномом кодируются: РНК-зависимая РНК-полимераза, нуклеокапсидный белок N, поверхностные глипопротеины GN GC. В зависимости от вида вируса имеется различное количество открытых рамок считывания, кодирующих неструктурные белки. Проникновение вируса в клетку хозяина осуществляется путём прикрепления к её поверхности с помощью специфических белков G.
Интересен тот факт, что мутации хантавирусов при репликации проходят параллельно с эволюционными изменениями их природных носителей (грызунов).
Устойчивость вирусов во внешней среде небольшая и зависит от сочетания влажности и температуры: при 56°C они погибают за 15-30 минут, от 0°С до 4°С — за 12 часов, в пробирке с кровью при 4°С сохраняются около 4-7 дней. При комнатной температуре хантавирусы остаются в помещении около 5-9 дней. В естественных условиях леса или луга при средней дневной температуре 20°C и влажности 40-60 % вирус в подстилке сохраняется до 2 недель. Вирусы не выдерживают повышенную кислотность, быстро инактивируются при воздействии ацетона, бензола и хлороформа, погибают от ультрафиолета [1] [2] [7] [9] .
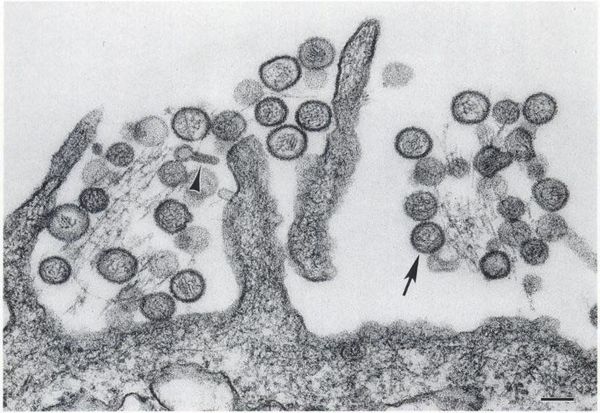
Эпидемиология
- ГЛПС, вызванная вирусом Пуумала, регистрируется преимущественно в Европе и европейской части России (до 97 % всех случаев), а также в Башкортостане;
- ГЛПС, вызванная вирусами Хантаан, Амур и Сеул, регистрируется на Дальнем Востоке, в Китае, Японии, Южной Корее и КНДР;
- ГЛПС, вызванная вирусом Добрава, наблюдается в основном на Балканах.
Все перечисленные возбудители также могут циркулировать повсеместно в незначительной концентрации.
Заболевание является природно-очаговым зоонозом, т. е. встречается на определённых территориях, где есть основной источник инфекции — дикие мышевидные грызуны:
- рыжая и желтогорлая полёвка (в Европейской части РФ);
- красно-серая полёвка, полевая и азиатская лесная мышь (на Дальнем Востоке);
- коричневая или норвежская крыса (в Скандинавских странах).
В городах незначительная роль отводится домовым мышам и крысам. Сами грызуны, как правило, являются бессимптомными вирусоносителями (вирусные частицы выявляются у них во всех средах организма, но больше — в лёгких).

Заражение грызунов происходит при контакте между собой, в основном через слюну воздушно-капельным путём. Человек в основном заражается через мочу и фекалии грызунов, содержащие вирус.
Механизмы передачи вируса :
- Воздушно-пылевой — при вдыхании частичек высохших фекалий грызунов, например, при уборке на даче (основной путь заражения). Вирус попадает в лёгкие человека, где имеются наиболее благоприятные условия для его развития.
- Контактный — при попадании инфицированного материала из внешней среды на поврежденную кожу или слизистые оболочки, а также при укусе животного.
- Алиментарный — при употреблении термически необработанных продуктов, обсеменённых вирусом (овощей, корнеплодов).
- Водный — при употреблении некипячёной воды с попавшим в неё вирусами.
- Вертикальный — от заражённой матери к плоду.
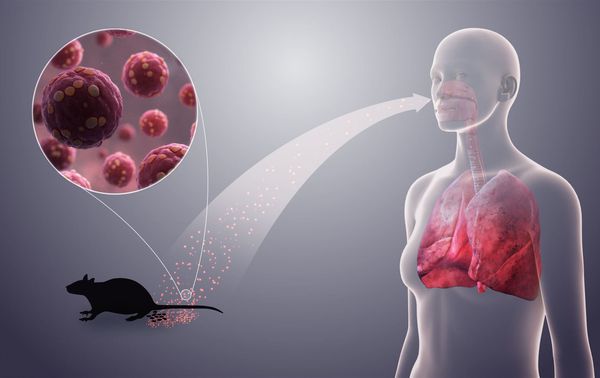
Человек обычно не является источником инфекции, для окружающих не заразен (случаи заражения крайне редки и наблюдаются только в лаборатории).
К заболеванию восприимчивы все люди, чаще всего болеют мужчины активного возраста, связанные с определёнными профессиями или образом жизни (фермеры, ассенизаторы, трактористы, лесники, геологи, дачники, работники промышленных предприятий). Дети, женщины и пожилые люди болеют значительно реже в связи с меньшим контактом с источниками вируса в природной среде и особенностями иммунитета (если человек уже контактировал с вирусом).
Сезонность — летне-осенняя, раз в 3-4 года заболеваемость увеличивается из-за активизация грызунов, обитающих рядом с людьми.
Иммунитет после перенесённого заболевания стойкий, пожизненный, типоспецифичен. Повторные заболевания ГЛПС обусловлены, как правило, другим типом вируса (за исключением иммунодепрессивных состояний). В первые дни болезни появляются антитела класса М — ранние защитные белки, которые указывают на острую стадию процесса. Они могут сохраняться до 18 месяцев. Спустя непродолжительное время в крови, лимфе и слюне появляются антитела класса А. Они также характерны для острого периода болезни, но иногда выявляются даже спустя годы (например при ГЛПС, вызванной вирусом Пуумала). Также в организме вырабатываются антитела классов Е и G, которые являются показателем сформировавшегося иммунитета и сохраняются пожизненно [1] [2] [6] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы геморрагической лихорадки с почечным синдромом
Инкубационный период составляет от 4 до 49 дней. В среднем он длится 2-3 недели. Его продолжительность зависит от вида возбудителя, дозы попавшего в организм патогена, места проникновения, иммунореактивности организма и др.
Подавляющее большинство случаев протекает под маской лёгкого и среднетяжёлого ОРЗ в виде непродолжительной остролихорадочной формы и, как правило, не распознаются.
Характерные синдромы :
- общей инфекционной интоксикации;
- поражения почек;
- геморрагический;
- поражения желудочно-кишечного тракта;
- нарушения гемодинамики;
- нейроэндокринный;
- поражения респираторного тракта.
Начало заболевания (лихорадочный период) обычно острое, иногда наблюдается небольшая продрома в виде познабливания, ломоты в теле, повышения температуры тела до 37,5-38°С. Появляется лихорадка с быстрым нарастанием температурной реакции до максимальных цифр (38-40°С), которые держатся в течение 5-11 дней. Колебания температурной кривой не имеют каких-либо особенностей. Больных беспокоит озноб, выраженная головная боль, ломота и боли в мышцах и суставах, сухость во рту и жажда. Быстро нарастает слабость, потливость, адинамия. Может возникнуть небольшой кашель.
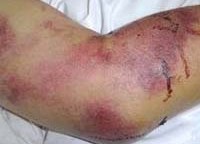
Внешний вид больных : гиперемированная (покрасневшая) верхняя половина тела, инъецированные красноватые склеры (белки глаз), возможна пятнистая энантема мягкого нёба (появление мелких пятен). При прогрессировании болезни появляется петехиальная сыпь (мелкие кровоизлияния) в области туловища, внутренней поверхности плеч и местах уколов, возможны небольшие носовые кровотечения. При сдавливании тканей и щипках в этих местах появляется геморрагическая сыпь.
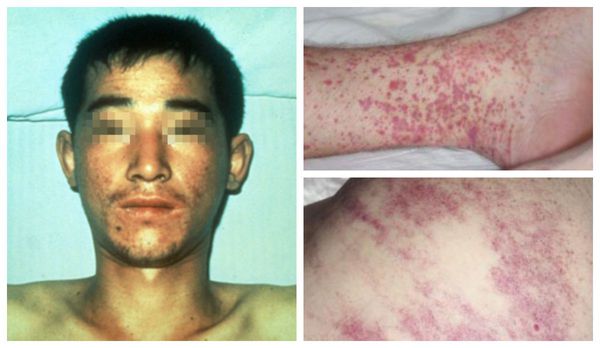
Со стороны сердца отмечается относительная брадикардия, артериальное давление немного снижено. У чувствительных людей может возникнуть дискомфорт в поясничной области. К концу лихорадочного периода начинает снижаться количество отделяемой мочи (диурез) и частота мочеиспускания.
Если процесс не купируется на начальном этапе, то болезнь переходит в следующую стадию — олигурическую (разгар болезни) . Температура тела внезапно снижается до нормы и временно повышается на фоне ухудшения общего состояния, т. е. резкой слабости — астении, адинамии, тошноты. Нарушается зрение — появляются мушки и туман перед глазами. Возможно развитие псевдоменингита (головная боль, тошнота, рвота, напряжение затылочных мышц, отсутствие воспалительных изменений в ликворе), локальных парезов, параличей и психических нарушений (например нарушения сознания и сна). Нарастает дискомфорт и боли в поясничной области (особенно при надавливании), появляется рвота с примесью крови и икотой (в тяжёлых случаях). Язык сухой, покрыт серо-коричневым налётом. Живот вздут, болезнен в эпигастрии и околопупочной области, возможно увеличение размеров печени и диарея.

Внешний вид пациента изменяется : гиперемия лица и верхней части туловища сменяется бледностью, нарастает геморрагический синдром: возникают массивные кровоизлияния в склеры, длительные носовые кровотечения, любое прижатие ткани вызывает выраженную геморрагическую сыпь. Возможно развитие кишечного кровотечения.
При дальнейшем прогрессировании болезни развивается абсолютная брадикардия и артериальная гипотония , иногда вплоть до коллапса (острой сердечно-сосудистой недостаточности с потерей сознания и угрозой смерти). В лёгких отмечается жёсткое дыхание, сухие или (реже) влажные хрипы.
Ведущим расстройством олигурической стадии является прогрессирующее снижение количества отделяемой мочи вплоть до анурии (полного её отсутствия). В это время наиболее часто развиваются осложнения и летальные исходы.
Если пациент пережил период разгара болезни, то с 9-13 дня от начала заболевания в результате формирования иммунитета постепенно начинается выздоровление — полиурическая стадия . Она длится 2-3 недели. При этом стойко нормализуется температура тела, уменьшаются головные боли, слабость (остаточно может сохраняться долго), появляется аппетит, здоровый сон. Возобновляется и усиливается мочеиспускание, иногда вплоть до 10 литров в сутки, пациент начинает чаще ходить в туалет ночью. Ослабевают боли в поясничной области и животе. Работа кишечника часто нарушена (частичный парез), стул неустойчив, может развиваться сердечная аритмия , неустойчивость артериального давления. Постепенно исчезают геморрагические проявления и кровотечения.
В дальнейшем после тяжёлых форм наблюдается длительный период выздоровления. Он проявляется астено-невротическими признакам различной степени выраженности. Внутренние органы вполне справляются со своими основными функциями, однако на первый план выходят такие жалобы, как необъяснимая слабость, повышенная утомляемость, эмоциональная нестабильность, плохой сон, чрезмерная потливость, иногда головные боли. Наблюдается небольшое снижение артериального давления, частое ночное мочеиспускание, тремор пальцев, возможны рецидивирующие пиелонефриты .
Признаки потенциального развития тяжёлой формы болезни :
- быстрое наступление слабости, стойкое снижение артериального давления вплоть до коллапса;
- выраженные кровотечения (геморрагический синдром);
- частая повторная рвота, икота;
- мучительные боли в животе и пояснице, резкое падение количества отделяемой мочи с массивной потерей белка (в моче);
- выраженные нарушения зрения;
- сильный кашель, одышка (острый респираторный дистресс-синдром);
- быстрое повышение креатинина в крови, массивный ранний лейкоцитоз (увеличение лейкоцитов в крови).
ГЛПС у беременных
Заболевание протекает несколько тяжелее, чаще переходит в тяжёлую стадию и повышает риск осложнений. Оно способно привести к развитию дистресс-синдрома лёгких, тромбоцитопении и повышению уровня печёночных трансаминаз.
Возможны преждевременные роды, а также внутриутробное инфицирование плода на разных сроках беременности (чаще это происходит во время родов). При этом какого-то специфического воздействия на плод не отмечено [1] [3] [6] [12] .
Патогенез геморрагической лихорадки с почечным синдромом
Входные ворота — эпителий дыхательных путей, желудочно-кишечный тракт и повреждённая кожа. В месте проникновения вируса никаких изменений не наблюдается. По кровеносным сосудам патоген распространяется в организме, накапливаясь в клетках макрофагальной ткани, не вызывая при этом никаких симптомов.
По истечению скрытого периода заболевания происходит массивная вирусемия — выход и циркуляция вируса в крови. Она сопровождается активацией иммунной и гормональной систем, которые запускают синтез провоспалительных цитокинов. В результате прямого повреждающего воздействия вируса и иммунопатологических сдвигов повреждается внутренний слой мелких сосудов («излюбленное» место поражения вируса), развивается повышенное слипание тромбоцитов и клеточных элементов, вследствие чего нарушается текучесть крови. Такие изменения приводят к нарушению микроциркуляции, спазму мелких сосудов и нарушению работы органов. Одновременно с этим начинается образование патологических иммунных клеток (аутоиммунная агрессия).
При прогрессировании болезни расстройства микроциркуляции усиливаются, что приводит к системному расстройству гемодинамики, нарушается кровоснабжение органов, нарастает гипоксия, увеличивается кислотность (ацидоз), повреждается структура и функции жизненно важных органов (отёки, кровоизлияния, дистрофия, некроз).
Наиболее выраженные поражения наблюдаются в почках — нарушается микроциркуляция, повышается проницаемость стенки сосудов, на базальной мембране клубочков осаждаются патологические иммунные комплексы. Это ведёт к отёку промежуточного вещества, дистрофии, пропотеванию фибрина и белка в просвет канальцев почек и их обтурацией (закупоркой) — нарушается фильтрация, нарастает ишемия ткани почек и возникает некроз. Это приводит к уменьшению количества отделяемой мочи, нарушению водно-электролитного баланса, уремической интоксикации и ацидозу. Чем тяжелее процесс, тем больше объёмы поражения, что может привести к летальному исходу.
Если с течением времени тяжёлые необратимые изменения не развиваются, то далее происходит наработка антител, начинает превалировать «наступление» иммунной системы. Весь комплекс патологических изменений постепенно регрессирует, клубочковая фильтрация улучшается, наступает осмотический диурез — повышенное мочеотделение, обусловленное действием накопившихся азотистых соединений. Причём иногда при чрезмерной степени и отсутствии адекватного восполнения объёма жидкости могут произойти серьёзные нарушения: обезвоживание, снижение концентрации ионов натрия и калия в крови, нарушение выработки соляной кислоты в желудке [1] [2] [4] [9] .
Классификация и стадии развития геморрагической лихорадки с почечным синдромом
В Международной классификации болезней (МКБ-10), заболеванию присвоен код A 98.5.
Выделяют три степени тяжести:
- лёгкая — артериальное давление выше 100 на 70 мм рт. ст., кровоизлияния на коже и слизистых незначительны или отсутствуют, количество мочи не ниже 500 мл/сутки в течение минимум двух дней, креатинин в норме или незначительно повышен, осложнения отсутствуют;
- среднетяжёлая — артериальное давление составляет 90-100 мм рт. ст., есть кровоизлияния на коже и слизистых, носовые и постинъекционные кровотечения без угрозы жизни, количество мочи не больше 500мл/сутки в течение минимум трёх дней, креатинин повышен умеренно, осложнения отсутствуют;
- тяжёлая — артериальное давление 80 мм рт. ст. и ниже (или шок), массивные жизнеугрожающие кровотечения, объём мочи меньше 50 мл/сутки, креатинин высокий, развиваются осложнения).
Есть данные, что тяжёлое течение инфекции имеет связь с генетической предрасположенностью [1] [2] [5] [9] .
Осложнения геморрагической лихорадки с почечным синдромом
Специфические осложнения ГЛПС :
- инфекционно-токсический шок — развивается на 4-6 день болезни, является наиболее частой причиной летального исхода;
- отёк лёгких (острый респираторный дистресс-синдром) — сопровождается сухим кашлем, одышкой, удушьем, насыщение крови кислородом (оксигенация) ниже 90 %;
- ДВС-синдром — возникает в связи со снижением свёртываемости крови и массивными кровотечениями;
- выраженный геморрагический синдром — приводит к кровотечениям и кровоизлияниям в жизненно важные органы;
- разрыв капсулы почек — может возникнуть при ударе в поясничную область, сопровождается резкими болями на стороне разрыва, падением артериального давления, тахикардией, бледностью с испариной;
- азотемическая уремия — последняя стадия острой почечной недостаточности, сопровождается резким повышением креатинина в крови, нарастанием слабости, сонливостью, адинамией, тошнотой, икотой, судорогами (исход — кома и возможная смерть);
- острая сердечно-сосудистая недостаточность — сопровождается нарушением ритма сердца, набуханием шейных вен, кашлем, бледностью кожи, отёками нижних конечностей, обмороками и головокружениями, снижением артериального давления.
Неспецифические осложнения ГЛПС — воспалительно-гнойные процессы:
- пиелонефрит;
- сепсис;
- абсцессы и флегмоны; и др. [2][4][6][8] .
Диагностика геморрагической лихорадки с почечным синдромом
К методам диагностики ГЛПС относятся:
- Клинический анализ крови — наблюдается умеренное снижение лейкоцитов, сменяющееся аномальным повышением нейтрофилов (разновидности лейкоцитов) в виду присоединения вторичной флоры, увеличивается количество плазматических клеток, уровень эритроцитов и гемоглобина, снижается количество тромбоцитов, повышается СОЭ (скорость оседания эритроцитов).
- Общий анализ мочи — снижается относительная плотность мочи, обнаруживаются эритроциты, белок, цилиндры и клетки эпителия почек (так называемые клетки Дунаевского).
- Биохимический анализ крови — повышается уровень креатинина, мочевины, печёночных трансаминаз, ЛДГ (лактатдегидрогеназы), калия и магния, снижается концентрация ионов натрия.
- Иммунологические исследования : РНИФ (реакция непрямой иммунофлуоресценции) — отмечается положительный результат к концу первой недели болезни и нарастание титра к 2-3 неделе; ИФА (иммуноферментный анализ) — выявляются специфические антитела класса М в острую фазу (с конца первой недели и до двух месяцев), а также антитела класса G, которые указывают на перенесённое ранее заболевание.
- ПЦР диагностика — выявляет РНК возбудителя в первые дни болезни.
- УЗИ органов брюшной полости и почек — позволяет обнаружить увеличение размеров печени и селезёнки, а также почек с отёком паренхимы и усилением эхогенности коркового вещества.
- Рентген органов грудной клетки — выявляет признаки пневмонии и отёка лёгких.
- ЭКГ — наблюдаются признаки интоксикации и нарушения работы сердца [1][3][7][12] .
Дифференциальная диагностика
Большинство случаев болезни проходят в лёгкой и среднетяжёлой форме, поэтому, как правило, не распознаются, ошибочно принимаясь за начальный период ОРЗ. Также ГЛПС можно спутать с другими заболеваниями:
- — чётких различий нет. При этой болезни, как правило, всегда присутствуют симптомы поражения верхних дыхательных путей, в то время как при ГЛПС это более редкое явление.
- Омская геморрагическая лихорадка — отличается слабо выраженным геморрагическим синдромом, низкой протеинурией, слабо выраженными болями в животе и поясничной области, отсутствием острой почечной недостаточности, в основном наблюдается поражение центральной нервной системы и лёгких. — отличается постепенным началом, болью в правой подвздошной области, специфической розеолёзной сыпью и заторможенностью.
- Менингококцемия — отличается специфическим звёздчатым характером сыпи в начале заболевания на фоне инфекционно-токсического шока, часто сопровождается гнойным менингитом и выраженным повышением нейтрофилов в крови. — выраженные боли в икроножных мышцах, увеличение печени и селезёнки, пятнисто-папулёзная сыпь, нейтрофильный лейкоцитоз); — связан с укусом клеща, отличается преимущественным поражением центральной нервной системы, отсутствием геморрагического синдрома и поражения почек.
- Пиелонефрит — обычно связан с переохлаждением, отличается отсутствием геморрагического синдрома, чаще наблюдается одностороннее поражение, быстрый эффект от применения антибиотиков.
- Хирургическая патология живота — отличается нейтрофильным лейкоцитозом, в начале патологии появляется боль, а лишь затем — интоксикация и лихорадка [1][2][3][11] .
Лечение геморрагической лихорадки с почечным синдромом
Лёгкие и многие формы среднетяжёлых случаев болезни лечат дома или в отделении ОРЗ стационаров как нераспознанные случаи. Часть среднетяжёлых и тяжёлых случаев подлежат госпитализации в инфекционные стационары с наличием отделения реанимации и интенсивной терапии (ОРИТ), при отсутствии инфекционного стационара — в общетерапевтический. Транспортировка должна осуществляться без тряски, так как есть риск разрыва почек.
Режим — постельный, до прекращения выраженной полиурии:
- при лёгкой форме — до 10 дней;
- при среднетяжёлой форма — до 3 недель;
- при тяжёлой форме — до 1 месяца.
Показана механически и химически щадящая диета с достаточным количеством соли. Наиболее подходит диета № 4 по Певзнеру. Необходимо контролировать уровень потребляемой жидкости. В начале болезни, когда функция почек сохранена, показано обильное питьё. В фазу олигоанурии нужно строго следить, чтобы количество потреблённой жидкости не превышало объёма выведенной более чем на 700 мл. В разгар болезни нужно исключить продукты, богатые белком (мясо, рыбу, бобовые) и калием (овощи, фрукты, сухофрукты, картофель). В период выздоровления их нужно включить в рацион. Голодать нельзя, так как оно усиливает распада белка и увеличивает уровень мочевины в крови (азотемия).
Специфической противовирусной терапии прямого действия на сегодняшний день нет. В ранние сроки болезни при среднетяжёлых и тяжёлых формах возможно применение препарата общевирусного действия ( рибавирина ) коротким курсом.
Патогенетическое лечение , направленное на механизм развития болезни, имеет важное значение. Зачастую оно определяет исход болезни. Данная терапия включает в себя:
- дезинтоксикацию организма — грамотное введение изотонических растворов в зависимости от фазы болезни, гемодиализ, борьба с азотемией;
- антиоксидантную терапию — использование средств, подавляющих перекисное окисление липидов;
- профилактику и лечение инфекционного-токсического шока и ДВС-синдрома — применение гормонов, антикоагулянтов и др.;
- профилактику и лечение отёков мозга и лёгких с помощью гормонов;
- борьбу с бактериальными осложнениями — антибактериальные средства назначаются по показаниям;
В период выздоровления показано использование общеукрепляющих средств и адаптогенов: минеральных препаратов (например глюконат кальция ), витаминных комплексов и растительных экстрактов (например элеутерококка ).
Сроки выписки пациентов :
- лёгкая форма — не ранее 12-го дня болезни;
- среднетяжёлая форма — не ранее 16-го дня болезни;
- тяжёлая форма — не ранее 21-го дня болезни.
Диспансерное наблюдение за переболевшими осуществляется в зависимости от тяжести заболевания на срок от 3 до 12 месяцев с периодическими осмотрами инфекциониста и нефролога, а также обследованиями в зависимости от ситуации [1] [2] [4] [8] .
Прогноз. Профилактика
При лёгких формах и большей части среднетяжёлых форм прогноз благоприятный: через 3-6 недель наблюдается полное выздоровление. При части среднетяжёлых и тяжёлых формах процесс восстановления может занять месяцы, иногда годы, возможно стойкое нарушение функции некоторых органов (в основном почек). При развитии осложнений нередки летальные исходы (в основном при ГЛПС, вызванной вирусом Хантаан).
Профилактика ГЛПС на современном этапе включает в основном неспецифические мероприятия:
- дератизационные мероприятия — комплекс мер, направленных на уменьшение численности грызунов;
- обеспечение грызунонепроницаемости помещений и зданий;
- борьбу с помойками;
- работу в респираторах в запылённых помещениях, где могли быть грызуны;
- подготовку медицинских работников;
- санитарно-гигиеническое обучение населения.
Специфическая профилактика разработана лишь частично — это вакцинация населения на определённых территориях. Она обеспечивает защиту только от вируса Хантаан, поэтому применяется лишь в некоторых странах Азии [1] [6] [10] [11] .
Источник https://medaboutme.ru/zdorove/spravochnik/bolezni/gemorragicheskaya_likhoradka_s_pochechnym_sindromom/
Источник https://www.krasotaimedicina.ru/diseases/infectious/hemorrhagic-fever
Источник https://probolezny.ru/gemorragicheskaya-lihoradka-s-pochechnym-sindromom/