Что такое тахикардия: симптомы и лечение учащенного сердцебиения
Тахикардия (тоже самое, что тахиаритмия) – симптом, причиной которого служат множество заболеваний сердца и не только. Характеризуется увеличением пульса/частоты сердечных сокращений (ЧСС) больше 90 (норма 60-80) ударов в минуту в состоянии покоя (при физических нагрузках, страхе или волнении прирост является нормой). Склонность в учащении ритма чаще наблюдается в лиц молодого возраста и чаще в женщин, чем у мужчин. Различают синусовую и пароксизмальную: предсердную и узловую (суправентрикулярную), желудочковую тахикардию (СТ, ППТ, ПУТ, ПЖТ).
Что это такое?
Сердце человека сокращается с частотой 60-90 ударов в минуту. Эти значения считаются нормальными, а увеличение показателя ЧСС выше 90 принято называть тахикардией.
Вопреки бытующему мнению, тахикардия – это не всегда плохо! Учащаться сердцебиение может в результате адаптации организма к изменившимся условиям внешней среды. К примеру, упражнения в спортзале, являясь физической нагрузкой, активируют симпатическую нервную систему, что приводит к повышению пульса и артериального давления. Другой пример – тахикардия у пациента с кровотечением. В связи с потерей крови, снижением уровня гемоглобина развивается гипоксия, миокард получает недостаточное количество кислорода, и это вызывает увеличение ЧСС.
Причины учащенного сердцебиения
Причины этого явления могут быть различны. Тахикардия бывает физиологической – реакцией организма на раздражающие факторы, и патологической – проявлением болезни.
В первом случае она возникает на фоне эмоционального волнения (стресс) или в результате повышения физической активности (занятия спортом). Людей учащение пульса застигает врасплох и пугает, но задача врача – объяснить, что ЧСС человека не остается постоянной величиной в течение всего времени! Мы изменяемся и реагируем на события вокруг нас: встаем по утрам с постели, идем на работу или на встречу с другом, радуемся, огорчаемся, – и все это отражается на частоте сердечных сокращений через активацию вегетативной нервной системы.
К терапевту с жалобами на высокий пульс периодически обращаются молодые юноши и девушки. Приступы у них сопровождаются вегетативными реакциями: потливостью, бледностью, повышением давления, резкой болью в грудной клетке, панической атакой со страхом смерти. Несмотря на ярко выраженную клиническую картину, после комплексного обследования не выявляется патологии. Таким пациентам устанавливают мифический диагноз «ВСД» и рекомендуют принимать во время приступа «Анаприлин». Причиной такого состояния являются нарушения в работе вегетативной нервной системы. Занятия с психотерапевтом помогают в этой ситуации лучше, чем капельницы в стационаре. Почему? Ответ в видео по ссылке ниже.
Патологические причины учащенного сердцебиения (тахикардии) – врожденные или приобретенные заболевания сердца или других органов. К ним относятся: ревматизм, миокардит, инфаркт, аномалии развития, тиреотоксикоз, анемия, невроз и другие. Пациенты с частым пульсом могут знать о наличии какой-то из этих проблем. В такой ситуации необходимо проконсультироваться с кардиологом о возможных способах устранения тахикардии в вашем конкретном случае. Ведь человек с больной щитовидкой не сможет избавиться от частого пульса не отрегулировав уровень гормонов, поскольку изменение их концентрации в крови напрямую влияет на сердечный ритм.
После сна и по утрам
«Сон – царство вагуса» – закон физиологии. Активация блуждающего нерва посредством сложного нейрогуморального механизма вызывает урежение пульса, дыхания, снижение АД. В ранние утренние часы активность вагуса уменьшается, и в игру вступает симпатическая нервная система. В кровь поступают гормоны стресса (адреналин, кортизол), что приводит к учащению ритма сердца.
Помимо этого, резкий подъем с постели тоже способен вызвать тахикардию: после длительного пребывания в горизонтальном положении барорецепторы не успевают адаптироваться к вертикальному положению тела. Снижается общее сосудистое сопротивление, давление, уменьшается возврат крови к сердцу, что, по механизму обратной связи, предрасполагает к возникновению тахикардии.
Ночная тахикардия
Ночью пульс в норме должен урежаться, но не всегда происходит так, как надо. Использование психостимуляторов, употребление возбуждающих ЦНС напитков (вино, крепкий чай, кофе), просмотр фильма ужасов, невроз, курение, бессонница – все это может стать причиной частого ритма биения сердца. Поэтому так важна гигиена сна, не рекомендовано употреблять кофе и чай после 16 часов. Кроме того, нужно научиться справляться со стрессом, чтобы негативные эмоции не вызывали учащения пульса.
Причиной ночной тахикардии может быть синдром апноэ (кратковременной остановки дыхания) во сне. Наблюдается у лиц с абдоминальным ожирением, гипертонией и храпом. Возникновение апноэ может провоцировать различные нарушения ритма: от блокад с паузами асистолии до фибрилляции предсердий и желудочковой тахикардии.
Частый пульс в покое
Ситуация, которая должна заставить записаться на консультацию к врачу, – это постоянный пульс более 90 в минуту в покое. Такая тахикардия практически всегда является симптомом заболевания, и не обязательно сердечно-сосудистой системы.
Хроническое воспалительное заболевание, анемия или дефицит железа, болезни щитовидки, физическая нетренированность, – наиболее частые причины, устранение которых приведет к нормализации пульса.
Тахикардия может развиться на фоне острого инфекционного процесса: озноб, повышение температуры тела на 1 градус увеличивает ЧСС в среднем на 10 ударов в минуту. Применение адреномиметиков (например, при бронхиальной астме или глаукоме), передозировка дигоксина, гипоксия (хроническая и острая) тоже влияют на ЧСС.
Основные симптомы
Тахикардия проявляется по-разному; клиническая симптоматика зависит от возраста, сопутствующих заболеваний. Учащенное сердцебиение может сопровождаться ощущением дискомфорта в груди, падением артериального давления, слабостью. Возможно чувство нехватки воздуха, головокружение, потемнение в глазах, обморок. У пациента со стенокардией возникает боль за грудиной в результате развившегося дисбаланса между возросшей потребностью сердца в кислороде и снижением доставки О2. У людей с пороком сердца приступ тахикардии сопровождается резким усилением одышки.
Особенности у полов
Особых различий между проявлениями тахикардии у мужчин и женщин нет, если не считать вегетативных реакций и эмоциональной окраски.
Сердце бьется и клокочет в горле, бросает в жар, сильная потливость, дрожь в теле – так ярко описываются признаки тахикардии у женщин. У них чаще, чем у мужчин, встречается хроническая непароксизмальная синусовая тахикардия – заболевание, когда ЧСС не соответствует уровню физической активности или эмоциональной нагрузки. Возможным механизмом его развития считают аномалию синусового узла или повышенный автоматизм сердца.
Постуральная ортостатическая тахикардия также преимущественно характерна для женщин. Она сопровождается неадекватным увеличением пульса при изменении положения тела с горизонтального на вертикальное.
Видов тахикардий великое множество. Лечение зависит от клинической ситуации. Иногда оно и вовсе необязательно: достаточно лечь, отдохнуть и расслабиться, чтобы сердце успокоилось.
Наиболее часто встречается синусовая тахикардия. Существуют 2 её варианта: физиологическая и патологическая, когда нарушение ритма – симптом другого заболевания, например, железодефицитной анемии.
Клинический случай
В моей практике был случай с синусовой тахикардией у беременной. Женщина постоянно ощущала частое сердцебиение, что являлось адаптивной реакцией организма: снижалось давление, повышалась ЧСС; но у пациентки также была выявлена анемия. После коррекция уровня гемоглобина препаратами железа ее самочувствие улучшилось, прошло ощущение сердцебиения. Хотя вначале женщина искренне удивилась, когда ей не назначили препараты для урежения пульса!
В зависимости от локализации источника возбуждения тахикардии делят на наджелудочковые и желудочковые.
Первые возникают в структурах сердца до уровня разветвления ствола пучка Гиса: в предсердиях, АВ-узле, в дополнительных путях проведения. Источником зарождения вторых являются пучок Гиса, волокна Пуркинье, миокард желудочков.
По характеру течения выделяют пароксизмальные и непароксизмальные виды патологии.
По механизму возникновения – реципрокные, эктопические, с триггерной активностью и так далее.
Дифференциальная диагностика аритмий – трудная и ответственная задача. В частности, когда дело идет о тахикардии с широкими комплексами QRS на ЭКГ. Это может быть желудочковое нарушение ритма или тахикардия с участием ДПП (дополнительных проводящих путей).
Желудочковая тахикардия имеет неблагоприятный прогноз и возникает в результате поражения сердечной мышцы. В отличие от нее, аритмия с участием ДПП появляется у человека без грубой структурной патологии сердца.
Для уточнения вида тахикардии следует записать ЭКГ с внутригрудным отведением либо провести чреспищеводное электрофизиологическое исследование. Однако в реальной клинической практике такая возможность предоставляется редко, и в этих ситуациях врач руководствуется следующим правилом: расценить состояние как наиболее опасное для здоровья и жизни человека и начать соответствующее лечение.
Диагностика: когда и с чем обращаться к врачу?
Любой впервые возникший приступ тахикардии, который негативно влияет на самочувствие, – повод обратиться к врачу! И чем ярче выражены клинические проявления, тем скорее нужно проконсультироваться. Если во время пароксизма человек потерял сознание, необходимо немедленно вызвать «Скорую помощь» и провести электрическую кардиоверсию (воздействие на сердце импульсным разрядом тока).

Советы врача: чек-ап лист при подозрении на тахикардию
Для установления правильного диагноза необходимы следующие исследования и анализы:
- электрокардиограмма – в покое и в момент учащенного сердцебиения;
- УЗИ сердца – данные о структурном строении и клапанном аппарате;
- суточное мониторирование ЭКГ;
- чреспищеводное ЭФИ (ЧПЭФИ);
- общий анализ крови – даст информацию о наличии анемии и/или воспаления;
- анализ крови на гормоны щитовидной железы и ТТГ;
- консультация ЛОР-врача (если в анамнезе частые ангины) и стоматолога (кариес) для выявления и лечения очагов хронической инфекции.
Это тот минимум исследований, который поможет установить причину тахикардии, её характер и вид, либо позволит выбрать дальнейшее диагностическое направление. Часто врачу требуется обращаться за помощью к коллегам-аритмологам, способным с помощью современных инструментальных методов определять участок с патологическими импульсами. После того, как его локализация становиться известна, можно решать вопрос о малоинвазивном разрушении очага.
Если учащенное сердцебиение – результат течения хронического тонзиллита, то, устранив причину (выполнив оперативное удаление миндалин), можно забыть о сердечной проблеме. У подобных пациентов встречаются жалобы на боли в области сердца. Почему при ангине появляется дискомфорт в груди и как правильно действовать – читайте здесь.
Если в ходе исследования выявляется изменение уровней тиреоидных гормонов, или заподозрена феохромоцитома, то лечением такого пациента займется эндокринолог. Стоит заметить, что в клинической практике первым симптомом тиреотоксикоза является пароксизм фибрилляции предсердий. Поэтому всем больным с возникшей впервые мерцательной аритмией необходимо определять концентрацию гормонов щитовидной железы в крови.
Наблюдение человека с тахикардией в первую очередь предполагает контроль у специалиста, который лечит основное заболевание. Именно грамотный подход к патологии-причине аритмии поможет избавиться от неприятных симптомов и свести к минимуму потребление лекарств.
Как снять приступ тахикардии: первая помощь
В качестве неотложной помощи можно использовать вагусные пробы. Смысл их заключается в раздражении рецепторов парасимпатической нервной системы, в результате чего активируется блуждающий нерв. Выполнение этих приемов поможет либо прервать пароксизм, либо снизить частоту сердечных сокращений и уменьшить симптоматику.
- Проба Вальсальвы. В положении сидя или стоя сделать глубокий вдох, затем зажать нос, закрыть рот и попытаться выдохнуть, при этом напрячь переднюю брюшную стенку.
- Кашлевой рефлекс прост в исполнении: пациенту нужно покашлять.
- Рвотный рефлекс – надавить на корень языка.
- Приседания на корточки с натуживанием.
- Рефлекс ныряющей собаки: задержать дыхание, зажать нос и опустить лицо в сосуд с холодной водой.
- Массаж каротидного синуса. Запрещен для пациентов с атеросклеротическим поражением сонных артерий и/или перенесенным инсультом в анамнезе. Проводится следующим образом: определяется точка пульсации на шее и выполняется несколько надавливаний на неё в течение 3-5 секунд.
- Проба Данини-Ашнера – надавливание на глазные яблоки; в настоящее время не рекомендуется для использования.
Помимо вагусных проб, для экстренной помощи применяются медикаменты. Широко используется Верапамил, однако его употребление возможно лишь в том случае, когда достоверно известно, что нет дополнительных проводящих путей в миокарде. Если развилась фибрилляция предсердий, то может помочь «Пропафенон», методика «таблетка в кармане». Принимают этот препарат только при условии предыдущего успешного использования его в стационаре под контролем электрокардиограммы.
В моей практике во время проведения чреспищеводной электрокардиостимуляции у пациентов нередко развивался приступ реципрокной АВ-узловой тахикардии. Использование вагусных проб (Вальсальвы и массажа каротидного синуса) позволяли купировать пароксизм. На экране ЭКГ-установки демонстрируется весь процесс: на фоне ровного синусового ритма внезапно возникает приступ тахикардии с узкими QRS-комплексами. Это сопровождается типичными жалобами пациента (головокружение, тошнота, потемнение в глазах и так далее), выполняется массаж каротидного синуса, и приступ внезапно обрывается.
Если во время ЧПЭФИ развивается тахикардия с широкими комплексами, то можно попробовать купировать ее с помощью нескольких электрических стимулов. Прекращение пароксизма подобным образом свидетельствует в пользу наджелудочкового характера аритмии. Если же источник расположен в желудочках сердца, то стимуляция никак не повлияет на течение приступа.
Хотите получить быстро, доступно и коротко информацию о частом сердцебиении — смотрите видео на нашем канале, посвященное этой теме. Вопросы экспертам задавайте в комментарии.
Лечение учащенного сердцебиения: как избавиться от проблемы
Терапия тахикардии включает 2 цели:
-
- тактическую – купировать приступ;
- стратегическую – предотвратить рецидивы.
Для купирования тахикардии в зависимости от её вида разрешено использовать фармакологические препараты: АТФ, Аденозин, блокаторы кальциевых каналов (Верапамил), бета-блокаторы (Метопролол), антиаритмики (Пропафенон, Амиодарон, Новокаинамид). Подробнее о лекарствах, которые применяются с данной целью, можно прочесть тут.
Когда пароксизм протекает с нестабильной гемодинамикой (падение АД) и потерей сознания, может потребоваться экстренная электрическая кардиоверсия.
Если у пациента подтверждена реципрокная тахикардия (АВ-узловая, с участием дополнительных путей проведения), то в этой ситуации может быть предложена операция. Выполнение радиочастотной абляции с разрушением субстрата аритмии продуктивно в 90% случаев.
При неуспешности хирургического вмешательства потребуется прием лекарств для профилактики новых приступов. В этом случае при выборе препарата нужно соотнести пользу и потенциальный риск, поскольку средства для лечения аритмии обладают проаритмогенным действием (могут способствовать усилению патологии или возникновению новой её формы). Важно помнить, что ни в коем случае нельзя прибегать к самолечению или отказу от употребления рекомендованных вам лекарств. Безответственное отношение к тахикардии влечет за собой быстрые фатальные последствия.
Устранение провоцирующих факторов, таких, как употребление алкоголя, крепкого чая и кофе, прием некоторых лекарств (адреномиметики, дигиталис), лечение заболевания-причины – необходимые компоненты терапии. Не стоит также забывать о стрессе. Когда органических причин тахикардии не обнаруживается, в процессе беседы с пациентом я часто устанавливаю связь между его эмоциональным состоянием и возникшими сердечными признаками. Бывают ситуации, когда убедительного и душевного разговора с больным не хватает, и появляется необходимость консультации психотерапевта. Современный ритм жизни многих из нас смело можно назвать «стрессогенным». Напряжение на работе, семейные проблемы вызывают стойкие изменения в поведенческом зеркале человека. Именно они меняют реакцию пациента на обычные жизненные вещи, что часто приводит к тахикардии.
Нельзя не упомянуть о гомеопатии, так как сторонников этого направления не стало меньше даже после того, как РАН признал его лженаукой. Использование таких препаратов основано на эффекте плацебо и «помогает» разве что пациенту с астено-невротическим синдромом без патологии внутренних органов. Последствием применения гомеопатических средств у больных с серьезными нарушениями ритма станет жизнеугрожающая аритмия. Подобной опасности можно избежать при назначении патогенетической терапии, а не «пустышки».
Симптомы и лечение тахикардии – актуальная проблема кардиологии, которая требует профессионального подхода специалистов с образованием и опытом. В многих регионах существуют центры, где работают врачи-аритмологи, — доктора, которые занимаются лечением электрических нарушений сердца. В их силах качественно разобраться в причинах и выбрать оптимальную тактику ведения.
Для подготовки материала использовались следующие источники информации.
Тахикардия — симптомы и лечение
Что такое тахикардия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гончарова В. Е., терапевта со стажем в 5 лет.
Над статьей доктора Гончарова В. Е. работали литературный редактор Вера Васина , научный редактор Елена Карченова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Тахикардия — это симптом, при котором частота сердечных сокращений увеличивается, начиная от 100 ударов в минуту и более.
Когда сердце начинает сокращаться слишком часто, эффективность его работы снижается, уменьшается доставка кислорода к органам, и появляются такие симптомы, как одышка, головокружение, боль в груди и потеря сознания.
Краткое содержание статьи — в видео:
Риск развития тахикардии увеличивается по мере старения человека. Это связано с возрастными изменениями сердечной ткани.
Часто склонность к тахикардии передаётся по наследству. Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто может встречаться у мужчин и женщин. Однако, если тахикардия является проявлением определенной аритмии, например, трепетания предсердий, она чаще встречается у мужчин.
Причины тахикардии
Самая простая физиологическая причина тахикардии — это физическая нагрузка. Любой организм, даже тренированный, в ответ на нагрузку достаточной интенсивности пытается компенсировать затраты кислорода и увеличить его доставку к органам. При этом задействуется множество механизмов, которые включают усиление сердечного выброса (увеличение объёма крови, выбрасываемого из левого желудочка в большой круг кровообращения) и увеличение частоты дыхательных движений и сердечных сокращений, т. е. тахикардия.
Для спортсменов, чей организм привык к физическим нагрузкам, для достижения тахикардии требуются значительные усилия и время. У малотренированных людей даже при незначительных нагрузках может значительно участиться пульс.
Важной особенностью физиологической тахикардии является её быстрое исчезновение после избавления от провоцирующего стимула.
Ещё одной причиной возникновения тахикардии является стрессовое воздействие на организм. Оно вызывает активацию симпатоадреналовой системы и рефлекторное учащение сердцебиения.
Также тахикардию может спровоцировать употребление некоторых продуктов и химических веществ — кофе, крепкого чая, алкоголя, лекарств (например, препаратов для лечения бронхиальной астмы, гормонов щитовидной железы или психостимуляторов).
Тахикардия является распространённым симптомом множества заболеваний, причём в большинстве случаев она развивается сразу от нескольких причин. Так, учащение пульса характерно для:
- ;
- заболеваний щитовидной железы;
- хронических болезней лёгких;
- беременности;
- врождённых заболеваний (например, синдрома Вольфа — Паркинсона — Уайта или WPW-синдрома).
- анемии.
Особенности проявления тахикардии у мужчин и женщин
Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто встречается у мужчин и женщин. Однако, если тахикардия является проявлением определённой аритмии, например трепетания предсердий, она чаще встречается у мужчин.
Тахикардия в подростковом возрасте
Тахикардия может наблюдается в подростковом возрасте, когда ребёнок активно развивается. Обычно она не требует лечения и со временем проходит. Однако учащение сердечных сокращений может возникать как в результате физиологических причин, так и при различных заболеваниях. Поэтому появление тахикардии требует тщательной диагностики в любом возрасте.
Тахикардия у беременных
Частота сердечных сокращений у беременных немного выше, чем до беременности. Тахикардия при беременности может возникать на фоне анемии, низком артериальном давлении, повышенной функции щитовидной железы и быстром наборе веса. Как правило, тахикардия при беременности не приводит к осложнениям, однако в некоторых случаях потребуется приём антиаритмических препаратов [13] . Провести диагностику и назначить лечение поможет лечащий врач.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы тахикардии
Основные симптомы тахикардии:
- учащение пульса (усиленное сердцебиение) — более 100 ударов в минуту довольно сильного и отчётливого характера;
- пульсация сонной артерии (в области шеи);
- одышка при физической нагрузке — является физиологическим явлением и проявляется у здоровых людей; при патологиях сердца ощущение нехватки воздуха может возникать даже при небольших нагрузках;
- головокружение;
- боли в области сердца — возможны болезненные ощущения в груди и потемнение в глазах;
- тревога, а также страх внезапной смерти, характерны для сердечных патологий;
- чувство слабости;
- предобморочное состояние[2][10] .
Однако часто (в 38% случаев) люди с тахикардией не предъявляют жалоб, и это состояние обнаруживается во время рутинного обследования, например, при прохождении медосмотра или во время случайного измерения частоты сердечных сокращений.
В отдельных случаях признаками тахикардии могут быть обмороки и увеличение объёма мочи.
Патогенез тахикардии
Анатомия и физиология сердца
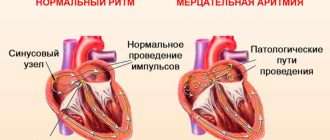
Важным показателем работы сердца является ритм. Если он в норме, то такой ритм называют синусовым. Этот термин связан с синоатриальным узлом — группой клеток миокарда, ответственных за стимуляцию работы сердца.
Как известно, сердце состоит из мышечных волокон, способных к самопроизвольному сокращению. Ритм сокращений задаётся именно из синоатриального узла, клетки которого сокращаются с определенной частотой (в норме 55-70 в минуту).
Импульс от синоатриального узла распространяется по всему сердцу через цепи специальных клеток (так называемым проводящим путям), вызывая одновременное сокращения всех кардиомиоцитов (клеток сердечной мышцы). Таким образом, чрезмерная стимуляция клеток синоатриального узла либо нарушение его функционирования может привести к учащению ритма сердца вплоть до такихардии.
Патогенез синусовой тахикардии связан с нарушением баланса симпатических и вегетативных влияний на проводящую систему миокарда. Симпатическая нервная система отвечает за реакцию стресса и любого другого действия, мобилизуя все системы организма. Вегетативная система, наоборот, обладает некоторым тормозящим эффектом и отвечает за постоянство внутренней среды организма. Преобладание симпатического воздействия на сердце вызывает симптом тахикардии.
При заболеваниях щитовидной железы, сопровождающихся избытком продукции её гормонов, либо при передозировке препаратами гормонов щитовидной железы также часто отмечается учащение пульса. Это связано с активацией гормонами железы симпатических нервных центров.
Также вклад в развитие тахикардии вносит структурное повреждение миокарда в районе работы синусового узла (правого предсердия) в результате воспалительных изменений. Однако такой механизм встречается гораздо реже. [3]
Классификация и стадии развития тахикардии
Существует несколько видов тахикардии:
- Синусовая (хроническая неадекватная синусовая) тахикардия.
- Эктопические (несинусовые) тахикардии — относятся к нарушениям проводящей системы сердца, могут быть самостоятельным заболеваниями:
- синоатриальная реципрокная тахикардия (САРТ);
- АВ-узловая реципрокная тахикардия (АВУРТ); ;
- пароксизмальная тахикардия;
- предсердная тахикардия;
- желудочковая тахикардия;
- тахикардия при синдромах предвозбуждения.
Синусовая тахикардия
Это сокращение сердца, учащённое до 100 ударов в минуту и более, идущее из синусового узла, который отвечает за нормальное сокращение миокарда. Частота сердечных сокращений при этом постепенно нарастает и также постепенно снижается. Такой вид тахикардии считается нормальной реакцией сердца на эмоциональные и физические нагрузки. В частности, она возникает как компенсаторный ответ сердечно-сосудистой системы на лихорадку, гипогликемию, шок, гипотонию, гипоксию, анемию, инфаркт миокарда, эмболию лёгочной артерии, гипертиреоз, приём некоторых лекарств и воздействие токсических веществ. [2]
Патологической является хроническая неадекватная синусовая тахикардия. От «нормальной» тахикардии она отличается тем, что возникает без воздействия явных физических или эмоциональных факторов. [11]
Синоатриальная реципрокная тахикардия — один из редких видов учащённого сердцебиения. В его основе лежит re-entry — повторный вход импульса в области синусового узла. Отличается внезапным появлением и исчезновением. Зачастую протекает бессимптомно.
Атриовентрикулярная тахикардия (АВУРТ)
АВУРТ — одна из распространённых приступообразных наджелудочковых аритмий с частотой сердечных сокращений около 140-280 ударов в минуту. Возникает в связи с повторными импульсами в АВ-узле, который разделяет пути проведения быстрых и медленных импульсов. Данная тахикардия не опасна для жизни, обычно сопровождается головокружением, обмороком, одышкой, перемежающимся сердцебиением, болью/дискомфортом в шее и груди, тревогой и увеличением объёма мочи. АВУРТ на фоне ишемической болезни сердца может привести к инфаркту миокарда. [6]
Хотя обморок является редким симптомом АВУРТ, он типичен для людей с частотой сердечных сокращений выше 170 ударов в минуту, так как меньшее заполнение желудочков приводит к снижению сердечного выброса и перфузии головного мозга (прохождению крови сквозь него). [5] [6]
Если у пациента АВУРТ имеется сердечная недостаточность или стеноз коронарной артерии, он может жаловаться на боли в груди, а также может иметь симптомы сердечной недостаточности, такие как тахипноэ, свистящее дыхание или отёк нижних конечностей при физикальном обследовании. [4] [9]
Фибрилляция предсердий
Фибрилляция предсердий (мерцательная аритмия) — стойкая патология сердечного ритма, при котором в предсердиях возникает несколько хаотичных импульсов вместо одного. Частота сердечных сокращений при фибрилляции предсердий повышена до 350-700 ударов в минуту.
Пароксизмальная тахикардия
Пароксизмальная тахикардия — внезапное учащение сердцебиения до 150-300 ударов в минуту, которое длится несколько секунд. Такое нарушение ритма относится к жизнеугрожающим состояниям и требует диагностики и лечения в условиях стационара. [3] [7] В зависимости от места, из которого выходит импульс, может быть предсердной, узловой и желудочковой. [6] [7] [12]
Предсердная тахикардия
Предсердная тахикардия — «неопасная» аритмия, очаг которой располагается над желудочками. Как правило, возникает у пожилых людей с нарушениями сердца. Протекает в виде приступа, который иногда может длиться около недели.
Желудочковая тахикардия
Желудочковая тахикардия — это сердечный ритм, который возникает в нижних камерах сердца и обусловливает частоту сердечных сокращений не менее 120 ударов в минуту.
Тахикардия при синдромах предвозбуждения
Такие состояния вызываются преждевременными импульсами сокращения желудочков и/или предсердий, которые опережают нормальное возбуждение проводящей системы сердца. Их причина во врождённой аномалии — наличии дополнительного проводящего пути. Может угрожать жизни пациента.
Осложнения тахикардии
Все возможные осложнения тахикардии связаны с её причиной и степенью выраженности.
Чем опасна тахикардия
В целом учащение частоты сердечных сокращений приводит к нарушению доставки кислорода в саму сердечную мышцу, так как кровоток по коронарным артериям возможен только в период диастолы (расслабления сердца между сокращениями), и чем чаще сокращается сердце, тем меньше времени занимает диастола.
И хотя в большинстве случаев данное расстройство не вызывает никаких других симптомов и осложнений, учащение сердцебиения всё же может серьёзно нарушить нормальную работу сердца и повысить риск инсульта.
Тахикардия при определённых нарушениях ритма может вызывать следующие осложнения:
- тромбоэмболии — лёгочной артерии или артерий головного мозга с последующим ишемическим инсультом, например при фибрилляции и трепетании предсердий;
- обмороки и внезапная сердечная смерть — при тахикардии с высокой частотой сердечных сокращений, как правило желудочковой;
- инфаркт миокарда — может возникнуть при тахикардии на фоне ишемической болезни сердца;
- кардиогенный шок — резкое падение артериального давления с потерей сознания вплоть до комы, может сопровождаться отёком лёгких.
В норме поток крови по сосудам ламинарный (т. е. равномерный), при этом кровь движется в одном направлении, но с разными скоростями: самая высокая скорость — в середине сосуда, медленные всего — у сосудистой стенки. При тахикардии, особенно при частоте сокращений сердца более 130 ударов в минуту, большое число сердечных выбросов нарушает естественный ток крови, и он приобретает свойство турбулентности: в равномерном потоке жидкости формируются множественные локальные завихрения, что провоцирует столкновения клеток крови, иногда приводящие к их повреждению и способствующие формированию мелких сгустков-тромбов. Подобное явление может привести к закупорке тромбами мелких сосудов и формированию микроинсультов.
У людей с ишемической болезнью сердца, перенёсших инфаркт миокарда, а также с сахарным диабетом нарушение поступления кислорода в миокард может привести к обострению основного заболевания, а зачастую и к смерти.
Какой вид тахикардии опасен для жизни
Тахикардия с очень высокой частотой сокращений сердца (более 170 ударов в минуту) может привести к грозным и потенциально смертельным осложнениям:
- фибрилляции предсердий;
- нарушениям сокращений желудочков сердца вплоть до перехода в желудочковую тахикардию и их фибрилляцию с последующей асистолией (резким ослаблением сокращений сердца). [3]
Диагностика тахикардии
Общий визуальный осмотр
При осмотре пациента с тахикардией выявляется частое дыхание (одышка), бледность и влажность кожи, частое сокращение сонных артерий.
Аускультация сердца и измерение пульса
После внешнего осмотра при аускультации (выслушивании) сердца оценивается характер сердечных тонов, а также равномерность и частота сердечных сокращений. Она определяется подсчётом по секундомеру за 60 секунд.
Фонокардиография
Фонокардиография — запись вибраций и звуковых сигналов, издаваемых при работе сердца и кровеносных сосудов, с помощью микрофон ов , датчиков давления и акселерометр ов . Метод у старел после появления ультразвукового исследования сердца.
Электрокардиография
Диагноз «тахикардия» устанавливается по результатам записи электрокардиографии (ЭКГ) и суточного мониторирования ЭКГ.
Суточное монитрорирование ЭКГ назначается при постоянной, непрекращающейся тахикардии, часто рецидивирующей в течение суток либо возникающей спонтанно. Так, на кардиограмме при синусовой тахикардии структура сердечного ритма сохраняется, но вместе с этим отмечается более 100 сердечных сокращений в минуту. Несинусовые тахикардии отличаются тем, что зубец Р либо не стоит перед каждым комплексом QRS, либо расстояние между зубцом P и комплексом QRS увеличено значительно больше нормы.
Для дифференциальной диагностики и выявления причины нарушения ритма необходимо:
- провести обследование эндокринной системы, в частности, анализ крови на гормоны щитовидной железы и надпочечников;
- провести эхокардиографию для оценки сократимости отдельных участков сердечной мышцы;
- оценить неврологический статус;
- исключить инфекционные заболевания, анемию и гиповолемию (уменьшение объёма циркулирующей крови);
- в некоторых случаях возможно назначение сцинтиографии сердечной мышцы для уточнения активности ферментов в кардиомиоцитах и возможных причинных отклонений. [1][4]
Иногда необходим общий анализ крови. С его помощью можно подтвердить АВУРТ: при таком виде тахикардии в плазме крови повышается концентрация вторичного предсердного натрийуретического фактора, который выделяется предсердием в ответ на его растяжение.
Лечение тахикардии
Что надо делать при приступе
Если человек при внезапном приступе тахикардии находится один, необходимо глубоко дышать, а также выполнить манёвр Вальсальвы. Для этого закрывают голосовую щель и напрягают мышцы грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Какие действия нельзя предпринимать
Без тщательной диагностики и рекомендаций лечащего врача нельзя принимать какие-либо лекарства и БАДы. При некоторых аритмических тахикардиях, которые выявляются по данным электрокардиограммы, их приём может быть опасен.
Устранение основного заболевания
Лечение длительной тахикардии начинается с устранения основного заболевания, симптомом которого она является, либо каких-то других причинных факторов. Если заболевание известно, то после соответствующего лечения купируется и тахикардия.
При феохромоцитоме (опухоли надпочечника), продуцирующей адреналин, и иногда при гипертиреозе лечением является оперативное вмешательство, после которого один из симптомов в виде тахикардии исчезает.
При заболеваниях щитовидной железы лечением является либо оперативное вмешательство, либо лекарственная терапия.
При артериальной гипертензии многие назначаемые для её лечения препараты не только снижают уровень артериального давления, но и влияют на скорость сердечных сокращений, снижая её. Если назначение таких препаратов противопоказано, то кардиологи используют лекарство, действующее только на клетки синусового узла, замедляющее исключительно пульс — ивабрадин. Препарат имеет ограниченное количество показаний и запрещён к самостоятельному применению без консультации специалиста.
При анемии восстановлению уровня гемоглобина и нормализации сердечного ритма способствует назначение препаратов железа (при железодефицитной анемии), витамина В12 или фолиевой кислоты (при В12-дефицитной и фолиеводефицитной анемии), переливание компонентов крови (при постгеморрагической либо апластической анемии), а также лечение атрофического гастрита или паразитозов (дифиллоботриоз).
Если тахикардия возникает у здорового человека и связана с низким физическим развитием, то выходом является постепенная тренировка выносливости. Она включает в себя повышение активности образа жизни, нарастание сложности физических тренировок, выполнение статичных и динамических упражнений, ходьбу в умеренном и быстром темпе, бег на различные дистанции с возрастающей сложностью, а также плавание.
Лечение наджелудочковых тахикардий
В случае диагностированой наджелудочковой тахикардии (например, предсердной тахикардии, АВУРТ или трепетания предсердий) для начала состоит оценить нестабильность артериального давления по наличию следующих признаков:
- гипотензия (снижение давления);
- гипоксия (нехватка кислорода в организме);
- одышка;
- боль в груди;
- шок;
- признаки нарушения перфузии (прохождения крови через лёгкие). [2]
Электроимпульсная терапия
Если пациент нестабилен, то необходима немедленная кардиоверсия — стимуляция сердца разрядом электрического тока. При этом важно, чтобы дефибриллятор находился в режиме синхронизации с комплексом QRS (основными импульсами на линии ЭКГ). Этот режим позволяет дефибриллятору предотвратить передачу удара во время того, когда сердце деполяризовано (иначе кардиоверсия может привести к полиморфной желудочковой тахикардии).
Начальная энергия для синхронизированной стимуляции сердца:
- у взрослых — 100-200 Дж, может ступенчато увеличивать при отсутствии успеха;
- у детей — 0,5-1 Дж/кг, может быть увеличена до 2 Дж/кг при последующих попытках. [5]
Пациента со стабильным давлением нужно подготовить к химической кардиоверсии — восстановлению сердечного ритма с использованием препаратов. Для этого рекомендуется провести стимуляцию блуждающего нерва при помощи манёвра Вальсальвы и массажа сонной артерии. Эти методы стимулируют парасимпатическую систему, замедляют формирование импульса в синусовом узле и не только.
Для долгосрочного лечения рецидивирующей наджелудочковой тахикардии пациентам следует проконсультироваться о том, как самостоятельно повышать тонус блуждающего нерва.
Техника манёвра Вальсальвы: закрытие голосовой щели и напряжение мышц грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Надавливание на глазные яблоки также может вызывать стимуляцию парасимпатической системы, однако данный метод не рекомендуется, поскольку при чрезмерном надавливании могут повредиться глаза. [4] [8]
Техника массажа сонной артерии: пациент лежит на спине, шея вытянута, в это время пальцами он надавливает на один каротидный синус в течение примерно 10 секунд. Такой массаж противопоказан людям с единственной артерией, пациентам, перенёсшим транзиторную ишемическую атаку или острое нарушение мозгового кровообращения в течение последних трёх месяцев, а также детям или младенцам. [5]
Медикаментозная терапия
Если воздействие на блуждающий нерв не дало эффекта, то для нормализации сердцебиения можно использовать аденозин. Его необходимо вводить в струйно внутривенно. Начальная доза составляет 6 мг (детская доза — 0,1 мг/кг). Если такая доза неэффективна, то можно ввести 12 мг (детям — 0,2 мг/кг). Вторая доза аденозина (12 мг) может быть введена ещё один раз, если должный эффект не достигнут. Каждую дозу аденозина необходимо быстро промыть 10–20 мл физраствора. Если на момент лечения пациент получает карбамазепин или дипиридамол, то рекомендуется снизить дозу аденозина до 3 мг. [1] [11]
В случае неверно истолкованного ритма введение аденозина может помочь замедлить частоту сердечных сокращений на длительное время. Это позволит определить, вызвана ли тахикардия другой узкой комплексной тахикардией (например, мерцательной аритмией или трепетанием предсердий).
При неэффективности аденозина можно использовать:
- дилтиазем (0,25 мг/кг внутривенно с последующей инфузией 5-15 мг/час);
- эсмолол (0,5 мг/кг внутривенно, затем по 0,2-0,5 мг/кг в минуту — необходимо повторять при каждом повышении титра);
- метопролол (2,5-5 мг внутривенно каждые 2-5 минут, но не более 15 мг в течение 10-15 минут).
Если вышеуказанные препараты по-прежнему оказываются неэффективными, то стимуляция сердца с большей скоростью, чем его собственный ритм, может устранить наджелудочковую тахикардию. Однако есть риск желудочковой тахикардии или фибрилляции, поэтому её следует использовать с осторожностью и с немедленной доступностью кардиоверсии. [4]
Пациентам с рецидивирующей наджелудочковой тахикардией без синдрома предварительного возбуждения может потребоваться длительное лечение пероральными бета-адреноблокаторами или блокаторами кальциевых каналов для поддержания синусового ритма. Также может потребоваться радиочастотная (катетерная) абляция — оперативное лечение аритмии с использованием радиочастотной энергии.
Лечение АВ-узловой реципрокной тахикардии
Первичная тактика лечения АВУРТ также сводится к стимуляции блуждающего нерва и приёму аденозина, который прекращает примерно 80% аритмий. Препаратами второго ряда являются недигидропиридиновые блокаторы кальциевых каналов, бета-блокаторы или дигоксин. [8]
Хирургическое лечение
Если лечение вышеуказанными способами не увенчалось успехом, или приём медикаментов невозможен из-за побочных эффектов, то пациенты могут выбрать катетерную абляцию как одноразовое окончательное лечение. Данный метод лечения АВУРТ высокоэффективен (успешен в 95% случаев).
Хроническая медикаментозная терапия с использованием антиаритмических средств III или IC класса (флекаинид, пропафенон, амиодарон, дофетилид или соталол) может проводиться в тех случаях, когда организм не реагирует на блокаторы кальциевых каналов или бета-блокаторы, а также в случае отказа пациента от катетерной абляции. Выбор этих антиаритмиков обычно связан с сопутствующими заболеваниями и профилем побочных эффектов. [6] [10]
Лечение тахикардии народными средствами
Применение методов народной медицины часто приводит к тому, что пациент не получает своевременного квалифицированного лечения. При тахикардии это может стать причиной опасных для жизни осложнений, например инсульта и инфаркта миокарда.
Прогноз. Профилактика
В случае физиологической тахикардии, возникающей при умеренных или значительных физических нагрузках, прогноз благоприятный, так как в данном случае она является нормальной адаптационной реакцией на повышение работы организма.
Если же тахикардия развивается в стрессовой ситуации, т. е. при эмоциональном возбуждении, то часто необходима коррекция состояния, например, исключение возникновения таких ситуаций, работа с психотерапевтом (в некоторых случаях после консультации с врачом может быть назначена медикаментозная терапия).
С увеличением возраста человека и наличием одного и более заболеваний, являющихся причиной тахикардии, лечение должно быть комплексным и воздействовать на максимальное число причинных звеньев заболевания. Поэтому человек, имеющий сердечно-сосудистые, бронхо-лёгочные, гормональные, острые либо хронические воспалительные заболевания, а также заболевания нервной системы обязательно должен проконсультироваться с врачом, подробно описав свои жалобы и симптоматику заболевания, ни о чём не скрывая и не умалчивая. Открытость и взаимопонимание в общении со специалистом способствуют быстрому достижению результата лечения.
Что такое аритмия?

Аритмией называют нарушение частоты, ритмичности и/или последовательности сокращения отделов сердца. Термин объединяет различные по причинам, клиническим проявлениям и последствиям сбои сердцебиения: его учащение (> 100 уд./мин., тахикардия); замедление (< 60 уд./мин., брадикардия); нерегулярность (экстрасистолия).
Чтобы понять, что такое аритмия сердца и почему она возникает, нужно представлять себе, какие естественные механизмы непрерывно поддерживают сердечный ритм на протяжении всей жизни.

Что это такое?
Аритмия — это нарушения частоты, последовательности или силы сокращений сердечной мышцы, возникающие из-за патофизиологии основных свойств миокарда, а именно: возбудимости, проводимости, сократимости и автоматизма. Попросту говоря, это любой ритм сердца, отличающийся от нормального синусового ритма.
Причины возникновения аритмии сердца
У практически здоровых людей аритмия может наблюдаться при перегреве, нахождении в душном помещении, при переедании, а также в результате приема некоторых лекарств.
Высок риск возникновения данного заболевания у пациентов, страдающих сахарным диабетом, гипертонией, ожирением. У женщин аритмия часто констатируется во время климакса и беременности, что является временным состоянием.
Значительно более серьезными причинами являются заболевания сердца: миокардит, ишемическая болезнь, пороки сердца, инфаркт миокарда, злокачественные новообразования. В этих случаях аритмия является указателем, на который врач обязан обратить пристальное внимание, чтобы назначить верное своевременное лечение.
Классификация
В медицине различают несколько видов аритмий – каждый из них отличается симптомами и течением, поэтому диагностировать нужно не просто аритмию, а еще и конкретный ее вид – от результатов будет зависеть выбор терапевтической терапии.
- Синусовая аритмия. Чаще всего диагностируется в детском и подростковом возрасте, характеризуется неправильным чередованием сердечных ударов. При таком виде рассматриваемого нарушения никакого специфического лечения не требуется, состояние больного не нарушено, а быстро восстановить нормальный ритм биения сердца можно обычной задержкой дыхания на несколько секунд.
- Синусовая тахикардия устанавливается в виде диагноза, если частота сердечного ритма превышает 90 уд/мин, разумеется, без видимых на то причин (бег, физические упражнения, волнение). Обычно при такой тахикардии ЧСС не превышает 160 ударов в минуту в спокойных условиях и лишь при интенсивной нагрузке может доходить до 200 ударов. Вызывают ее многие факторы, связанные с патологическими процессами в организме, поэтому и лечение такой тахикардии направлено на основную болезнь;
- Синусовая брадикардия. Аритмия этого вида проявляется снижением частоты сердечных сокращений – у больного этот показатель может быть меньше 55 ударов в минуту.
- Пароксизмальная тахикардия, похожая на экстрасистолию, развивающаяся внезапно и также внезапно прекращающаяся, отличается правильной строгой ритмичностью, хотя частота сокращений может достигать 240 уд/мин (предсердная) или выраженными изменениями гемодинамики (желудочковая);
- Мерцающая аритмия. Врачи характеризуют такой вид аритмии, как трепетание в груди – сердце начинает сокращаться быстрее (до 150 ударов в минуту), затем еще быстрее (до 300 ударов в минуту), предсердия сокращаются не полностью, а желудочки делают это неритмично.
Трепетание и мерцание желудочков считается самым опасным для жизни человека проявлением аритмии. Обычно это происходит на фоне патологий сердца, удара электрическим током, приемом некоторых лекарственных средств.

Симптомы аритмии
Проявления изменений ритма могут либо быть совсем незаметными для пациента, либо иметь вполне ощутимые признаки:
- ощущения сердцебиений, перебоев;
- учащение либо замедление пульса;
- чувство замирания сердца;
- при нарушениях кровотока возникают головокружения, могут быть эпизоды потери сознания.
Нарушение ритма может носить постоянный характер, а может протекать в виде пароксизмов. При этом приступ аритмии возникает неожиданно и также внезапно прекращается.
Клинические признаки мерцательной аритмии
Фибрилляция предсердий, или мерцательная аритмия – это самое распространенное нарушение, характеризующееся увеличением частоты сердечных сокращений до 600 ударов в минуту.
Она может быть постоянной, персистирующей и пароксизмальной. К наиболее характерным симптомам мерцательной аритмии относят учащенное сердцебиение, одышку, дискомфорт или колющие боли в области сердца, повышенную потливость, учащенное мочеиспускание и мышечную слабость. Пациенты жалуются на чувство беспричинного страха, состояние паники, нередко наблюдаются головокружения и обмороки.

Симптомы экстрасистолии
Экстрасистолия – это нарушение сердечного ритма, характеризующееся возникновением одного или нескольких внеочередных сокращений сердечной мышцы. К наиболее характерным симптомам заболевания относят сильные удары сердца, кратковременную остановку и последующий ощутимый толчок.
Нередко пациенты жалуются на боли в груди, нехватку воздуха, чувство страха и беспричинной тревоги, повышенную потливость. В зависимости от локализации очага возбуждения экстрасистолические нарушения сердечного ритма бывают предсердными, желудочковыми и атриовентрикулярными (предсердно-желудочковые).

Симптомы синусовой брадикардии
Данный вид аритмии характеризуется частотой сердечных сокращений, не превышающей 60 ударов в минуту. Чаще всего брадикардия развивается на фоне органических поражений сердца. Нарушение сердечного ритма (ЧСС ниже 40 ударов в минуту) сопровождается слабостью, липким холодным потом, болями в области сердца, головокружением, нестабильностью артериального давления, возможна кратковременная потеря или спутанность сознания, нарушение памяти и концентрации внимания, непродолжительные зрительные расстройства.
Наиболее опасным состоянием при брадикардии являются судороги (приступы Морганьи-Адемса-Стокса), длящиеся около минуты. При отсутствии своевременной медицинской помощи приступ может затянуться и привести к остановке дыхания.

Симптомы пароксизмальной тахикардии
Пароксизмальная тахикардия – это патологическое состояние, сопровождающееся пароксизмами (приступами сердцебиения) с частотой сердечных сокращений 140-220 ударов в минуту. Внезапно развивающееся и также внезапно стихающее нарушение пульсации сердца, характеризующееся сохраненным регулярным ритмом, может иметь различную продолжительность (от нескольких секунд до нескольких суток).
В зависимости от места локализации очага возбуждения пароксизмальная тахикардия подразделяется на 3 формы: предесердную, желудочковую и предсердно-желудочковую. Приступы аритмии сопровождаются головокружением, чувством онемения и сжатия в груди, в области сердца, шумом в ушах. У некоторых пациентов может наблюдаться неврологическая симптоматика (ослабление произвольных движений (гемипарезы), нарушение речи). Также к характерным признакам пароксизмальной тахикардии относят незначительное повышение температуры тела, тошноту, скопление газов в кишечнике, повышенную потливость.
После приступа у пациента развивается полиурия (выделение большого количества мочи низкой плотности). При длительно текущей наджелудочковой аритмии отмечается падение артериального давления, развивается сильная слабость, возможны обмороки.

Диагностика
Симптомы предполагаемой аритмии нуждаются в тщательной проверке. К тревожным признакам можно отнести не только учащённое сердцебиение, но и внезапные замирания сердца, перепады давления, слабость, перемежающуюся с сонливостью.
Если у вас обнаружились приведённые выше симптомы, настало время обратиться к врачу и пройти полноценную диагностику. Обращаться следует к врачу-кардиологу — прежде всего он начнёт проверять щитовидную железу и выявлять возможные сердечные заболевания.
Разработано множество методов, позволяющих диагностировать аритмию. Обязательно записывается электрокардиограмма — она может быть короткой и длительной. Иногда врачи провоцируют аритмию, чтобы записать показания и точнее определить источник проблемы. Таким образом, диагностика делится на пассивную и активную. К пассивным методикам относятся:
| Эхокардиография | Здесь используется ультразвуковой датчик. Врач получает изображение сердечных камер, наблюдает за движением клапанов и стенок, уточняет их размеры. |
| Электрокардиография | Электроды крепятся к грудной клетке пациента, его рукам и ногам. Изучается длительность фаз сокращения сердечной мышцы, фиксируются интервалы. |
| Суточный мониторинг ЭКГ | Эту диагностику также называют методом Холтера. Пациент постоянно носит с собой портативный регистратор. Это происходит в течение суток. Врачи получают информацию о сердечных сокращениях в состоянии сна, покоя и активности. |
В некоторых случаях пассивных исследований недостаточно. Тогда врачи индуцируют аритмию искусственными способами. Для этого разработано несколько стандартных тестов. Вот они:
- физическая нагрузка;
- картирование;
- электрофизиологическое исследование;
- тест с применением наклонного стола.
Чем опасна аритмия?
Если речь идет о синусовой тахикардии или брадикардии, больной чаще всего испытывает сильный дискомфорт при неожиданных приступах: головокружение, учащенное или замедленное сердцебиение, тошноту, страх. Присутствует также общая слабость и недомогание.
Эти симптомы серьезно влияют на самочувствие, но при этом не являются опасными для жизни, а при правильном режиме и лечении приводят к полному выздоровлению. Более серьезного к себе отношения требует пароксизмальная аритмия, которая нарушает кровообращение и является показателем наличия болезни сердца. Экстрасистолия может быть смертельно опасной и указывать на инфаркт миокарда или другие серьезные патологии.

Лечение аритмии
Эффективное лечения нарушения правильной возбудимости и проводимости в сердце требует не только индивидуального подхода с учетом имеющейся патологии, но и комплексного обследования для целенаправленного воздействия на основную причину заболевания.
Самым худшим способом лечения аритмий считается совет знакомых, ведь противоаритмические препараты требуют индивидуального подбора, который зависит от формы аритмии, ответа организма больного на лечебные мероприятия, наличия сопутствующих заболеваний и просто своей собственной чувствительности к лекарству. Одному идет одно, другому-другое, поэтому назначать или советовать может только специалист в этих вопросах.
Однако на некоторых лекарствах все же следует остановиться, поскольку пациенты следят за новинками и очень интересуются их фармакологическим действием.
- При подавляющем виде брадикардий наиболее результативным будет имплантация кардиостимулятора. Его рекомендуют в тех случаях, когда есть признаки АВ-блокады или же сердечные сокращения опускаются ниже 40 раз в минуту. Если урежение сокращений не столь значительно, то лечение ограничивается медикаментозными средствами.
- При мерцательной аритмии возможно назначение лекарственных препаратов в период приступов, однако если она имеет постоянный характер, то требуется медикаментозная терапия на постоянной основе. Среди лекарственных средств наибольшей эффективностью обладают новокаинамид, хинидин, кордарон, пропанорм, препараты калия, седативные средства. В некоторых случаях возможно проведение электрической кардиоверсии. Она наиболее эффективна в первые 48 часов от момента развития мерцания и может быть медикаментозной или электрической. И в том, и в другом случае она направлена на координацию сокращений желудочков и предсердий в правильном ритме. В более поздние сроки попытки нормализовать работу сердца могут оказаться менее результативными в связи с развитием процессов тромбообразования в сосудах и неизбежным инсультом.
Что же касается дыхательной аритмии, то специального лечения она не требует, а в случае синусовой тахикардии не связанной с актом дыхания, лечение направлено на устранение основного заболевания, которое вызвало данную патологию.
Как лечить аритмию сердца в домашних условиях?
Можно попробовать лечить аритмию в домашних условиях, но при этом помнить, что аритмия аритмии – рознь. Некоторые формы даже медикаментозное лечение не берет, но в несложных случаях, возможно, и поможет сила растений.
- Начинать лечение аритмии в домашних условиях очень желательно с питания и режима дня. Как и при любой другой сердечной патологии, больному назначается диета № 10, исключающая жирное, жареное, маринованное, острое, соленое. Питание должно быть дробным, поскольку принимаемая с большими интервалами значительная по весу порция еды может сама спровоцировать аритмию (пищевая нагрузка). Увлечение крепким кофе и чаев, а тем более, напитками, содержащими алкоголь, к добру тоже не приведет, они могут стать источниками срыва ритма.
- Настоять 1с.л. высушенных цветков календулы в полулитре кипятка в течение часа. Принимать полстакана настоя за полчаса до еды три раза в день. Полезно употреблять до 20 капель спиртовой настойки на кусочке сахара через 2 часа после еды.
- Три стакана ягод калины растолочь и поместить в трехлитровую банку. Доверху залить кипятком, закрыть крышкой и поставить банку в теплое место. Через несколько часов процедить, добавить по вкусу мед. Хранить в погребе или холодильнике. Употреблять по 1/3 стакана за полчаса до еды в течение тридцати дней. Наиболее эффективно лечить сердечную аритмию тремя курсами, делая недельные перерывы.
- Аритмия сердца лечится семенами укропа. Треть стакана семян залить 200мл кипятка, настоять 15-20 минут. Принимать по 1/3 стакана за полчаса до еды.
- Настойка боярышника, приобретенная в аптеке, принимается по 30 капель до еды.
- Заварить 20-30 ягод боярышника стаканом кипятка, настоять 15 минут. Выпить в течение дня, разделив на равные порции.
- Заварить 1с.л. высушенных цветков или листьев боярышника стаканом кипятка, настоять два часа, процедить. Принимать по 50мл за полчаса до еды.
- Измельчить репу, 2с.л. заварить стаканом кипятка, томить на водяной бане 15 минут. Полчаса настоять, процедить. Принимать по половине стакана за полчаса до завтрака и обеда. Затем приготовить свежий отвар.
- Вымыть 5 лимонов, порезать, удалить косточки, пропустить через мясорубку. Добавить 30 измельченных ядрышек абрикосовых косточек, 300г меда. Тщательно перемешать, выждать при комнатной температуре 8-10 часов. Хранить в холодильнике. Принимать по 1с.л. после завтрака и ужина.
- Если нарушен сон и не удается заснуть, можно приготовить следующий состав. Листья мелиссы и корни валерианы, взятые равными частями, смешать с тремя частями травы тысячелистника. Полученную смесь залить 250мл холодной воды и настоять в течение 3-4 часов, потомить четверть часа на водяной бане, процедить. Лечиться полученным отваром, употребляя по несколько глотков каждый день.
- Заварить стаканом кипятка 4 цветка календулы и 1ч.л. чайную мяты, настоять. Принимать с медом четыре раза в день.
Замечательно, если с помощью народных средств, об аритмии забудется, но если она все же будет продолжать докучать, то с этой проблемой нужно идти прямо к врачу, чтобы выяснить ее происхождение, степень опасности и подобрать лечение.
Источник https://cardiograf.com/ritm/uvelichenie/tahikardiya-simptomy-i-lechenie.html
Источник https://probolezny.ru/tahikardiya/
Источник http://gb21perm.ru/aritmiya-serdtsa/