Причины, симптомы, диагностика и методы лечения атеросклероза

Атеросклероз — это хроническое заболевание кровеносных сосудов, при котором на их внутренней стенке откладываются «плохой» холестерин и другие ЛПНП в форме налётов и бляшек, а сами стенки уплотняются и теряют эластичность. Сосуды постепенно становятся твёрдыми из-за оседания жиров и извести на стенках, лишаются упругости и, как следствие, сужаются, что снижет доступ крови к органам. В конце концов, сосуд может полностью закрыться. А когда этому сопутствует нарушение свёртываемости крови, то появляется склонность к тромбозам и возникают ишемические повреждения органов.
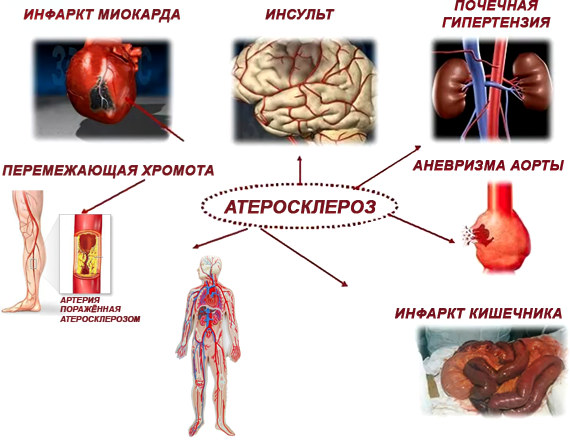
Атеросклероз считается одним из самых опасных заболеваний, которое ведёт к смерти. Распознается атеросклероз, чаще всего, когда уже появляются проблемы с кровоснабжением сердца, конечностей и мозга, т. е. заболевание диагностируют на последних стадиях. Атеросклероз является одной из основных причин развития сердечнососудистых заболеваний: ишемической болезни сердца и инфаркта миокарда.
Процент людей с атеросклерозом повышается в зависимости от их возраста, т. е. эта болезнь характерна для пожилых людей. Поэтому врачи называют её старческой болезнью, но с каждым годом она молодеет, что связано с современным образом жизни.
[Видео] Доктор Евдокименко — истинные причины бляшек на стенках сосудов, меры профилактики:
Симптомы атеросклероза
Атеросклероз — заболевание системное, поэтому обычно затрагивает все крупные кровеносные магистрали организма. Из этого следует, что проявления также многообразны. Страдают, как правило, сердце, головной мозг, конечности (чаще всего, нижние). Симптоматика специфична, однако далеко не всегда проявляется достаточно ярко, чтобы однозначно диагностировать атеросклероз.

Симптоматика зависит от того, какой орган страдает от недостатка кровообращения в большей степени. В любой форме атеросклероза выделяют два симптоматических периода. В доклинический период процесс только начинается, поэтому какие-либо специфические проявления отсутствуют. Существенные проблемы с кровоснабжением и функционированием органов начинаются, когда просвет артерии закрывается более чем на 1/2.
Симптомы поражения сосудов сердца
Боль в сердце встречается с частотой 75%. Атеросклероз поражает коронарные сосуды и снижает приток кислорода и питательных веществ к миокарду. Сердце — один из наиболее чувствительных к изменению интенсивности питания органов. По этому показателю оно уступает разве что головному мозгу. Однако симптоматика развивается сразу же, важно верно интерпретировать ощущения пациента.
Нарушение нормального кровоснабжения сердца проявляется стенокардическим синдромом.
Сердечные симптомы возникают периодически и включают в себя:
Боль в области грудной клетки. Давящая, тупая, ноющая или жгучая (что характерно для ишемического процесса). Болевые ощущения иррадиируют в лопатку, левое предплечье, кисть или пальцы (по всей протяженности кровеносной системы);
Ощущение давления на грудную клетку (будто положили на грудь тяжёлый груз);
Болевые ощущения при дыхании (и на вдохе, и на выдохе);
Стенокардия, как характерный для атеросклероза синдром, проявляется приступообразно. Приступы сопровождаются нестабильностью уровня артериального давления.
Несколько реже при атеросклерозе коронарных сосудов проявляются следующие симптомы:
Боль в области нижней челюсти, уха, шеи с левой стороны (иррадиация, однако в обратном направлении);
Боль в области спины;
Ощущение слабости в конечностях;
Чувство холода, повышенная потливость и озноб («мурашки»);
Тахикардия или брадикардия (нарушение ритма работы сердца);
Спутанность сознания вплоть до полной его потери на короткий промежуток времени.
Интенсивность и частота симптомов зависит напрямую от степени напряжённости организма (стресс, переедание, злоупотребление психоактивными веществами и т.д.).
[Видео] Учебные фильмы Eureka (Эврика) — что такое атеросклеротическая бляшка и тромб, как они образуются?
Симптомы поражения сосудов верхних и нижних конечностей
Ощущение холода (зябкости) в руках или ногах;
Ощущение, что по рукам или ногам бегают «мурашки», как после длительного пребывания в одном и том же неудобном положении («затекания»);
Бледность кожных покровов: кожа принимает мертвенно-бледный цвет и отчётливо виден сосудистый рисунок (кожа мраморного цвета).
На поздних стадиях атеросклероза сосудов конечностей наступают более тяжёлые проявления:
Дегенерация тканей, получающих недостаточное количество необходимых веществ (истончение жирового слоя, безвозвратное выпадение волосяного покрова);
Боли в области конечностей. В случае с поражением артерий ног наблюдается так называемая «перемежающаяся хромота». Боли локализуются в области бедер, ягодиц и икр и носят приступообразный характер, в результате чего больной начинает хромать;
Образование на ногах ран (трофических язв, связанных с недостатком питания тканей);
Покраснение пальцев на ногах или руках, развитие стойких отеков;
Симптомы поражения сосудов головного мозга
К нарушениям питания он наиболее восприимчив, однако первичные симптомы характерны не только для атеросклероза. Так, проблемы с мозговым кровообращением наблюдаются при остеохондрозе, вертебробазилярной недостаточности и т.д.
Проявляются симптомы постепенно, по нарастающей:
Цефалгия (или головная боль неуточненного характера). Охватывает всю голову без возможности определить точную локализацию. Имеет распирающий или давящий характер;
Проблемы со сном. Человек страдает от бессонницы, либо наоборот, его постоянно клонит ко сну. Во время сна часто возникают тяжёлые или кошмарные сновидения (что связано с активностью мозга и диффузными изменениями из-за недостатка кровообращения);
Ухудшение характера человека (изменения в личности);
Нервозность, высокая возбудимость, повышенная тревожность;
Вялость и утомляемость;
Нарушения основных функций организма: дыхания, речи, питания. Человек может говорить невнятно, часто давится пищей и т.д.;
Нарушения координации движений, проблемы с самостоятельными передвижениями и ориентированием в пространстве (из-за поражения мозжечка).
Причины атеросклероза
Причинами развития атеросклероза являются высокое артериальное давление, курение, сахарный диабет, повышенный уровень холестерина в крови. Но основная причина атеросклероза заключается в нарушении холестеринового обмена. Формирование атеросклероза – это естественный процесс, который начинается примерно с 10–15 лет. С возрастом он может замедляться, а может и ускоряться.
Выделяют следующие факторы риска развития атеросклероза:
Пол. Мужчины более подвержены развитию атеросклероза, чем женщины. Первые признаки этой патологии могут проявляться уже с 45 лет, а то и раньше, у женщин – с 55 лет. Возможно, это связано с более активным участием эстрогенов в обмене холестерина и липопротеидов низкой и очень низкой плотности;
Возраст. Это естественный фактор риска. С возрастом атеросклеротические проявления усугубляются;
Наследственность. Безусловно, это одна из причин появления атеросклероза. Атеросклероз – многопричинное заболевание. Поэтому уровень гормонального фона, наследственная дислипопротеидемия (нарушение липидного профиля плазмы), активность иммунной системы играют важные роли в ускорении или замедлении развития атеросклероза;
Вредные привычки. Курение – яд для организма. Эта привычка является ещё одной причиной развития атеросклероза. Хотите иметь здоровые сосуды – бросайте курить! Что же касается алкоголя, то здесь имеется интересная зависимость: употребление небольших доз алкоголя – около 50 г водки, 100 г вина или 0,5 л пива ежедневно являются прекрасной профилактикой атеросклероза. Правда, такая же доза способствует и развитию цирроза печени. Так что одно лечим – другое калечим. А вот большие дозы алкоголя ускоряют развитие атеросклероза;
Лишний вес. Этот фактор повышает вероятность возникновения атеросклероза. Ожирение может привести к сахарному диабету, а эта патология является прямой дорогой к атеросклерозу;
Неправильное питание. Жирная, вредная еда является основным фактором риска. Приём пищи – очень важный физиологический процесс в нашей жизни. От того, насколько полезны употребляемые продукты, будет зависеть наше дальнейшее здоровье. Мало кто знает, что ни одна диета, кроме лечебных и сбалансированных рационов, не одобрена всемирным советом гигиены питания. Питаться нужно рационально и адекватно своим потребностям и энергетическим затратам.
Средняя продолжительность жизни японцев составляет 90 лет, а россиян – около 60. Почему такая разница? Ответ прост: посмотрите, чем питаются японцы и другие восточные народы. В их меню входят различные зерновые культуры, овощи, травы, бобы и свежая рыба. Ежедневно рынок в Токио наполняется морепродуктами, которые содержат ценные жирные кислоты. Зачем лечить заболевание, если проще его не допустить? Начинайте правильно питаться с раннего возраста, чтобы в старости самому себе сказать за это спасибо.
Видео: образование атеросклеротической бляшки
Виды атеросклероза
В зависимости от локализации холестериновых бляшек, различают следующие виды атеросклероза:
Коронарный — поражаются сосуды сердца, и все сосуды, находящиеся поблизости.
Церебральный — означает поражение сосудов головного мозга.
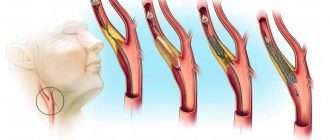
Брахиоцефальный — означает поражение сонной, позвоночной или подключичной артерии;
Облетирирующий — поражение артерий нижних конечностей.
Почечный — поражение сосудов печени.
Мезентериальный — поражение сосудов кишечника.
Формы могут проявляться самостоятельно, но чаще делают это системно.
Уровень холестерина и атеросклероз
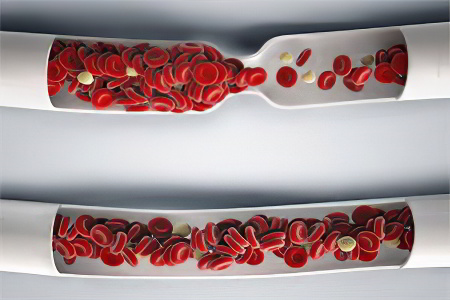
Холестерин представляет собой особое химическое соединение, по своей природе — жирный спирт. Доказана роль холестерина в синтезе клеточных структур и органоидов (холестерин, как известно, участвует в формировании клеточных мембран). Однако повышение уровня вещества в крови напрямую повышает риск развития атеросклеротической патологии и иных заболеваний сердечнососудистой системы, поскольку свидетельствует о начавшихся нарушениях липидного и липопротеидного обмена в организме.
Предотвратить развитие этого грозного заболевания возможно лишь отказавшись от вредных привычек и поддерживая концентрацию жирного спирта в крови на одном и том же нормальном уровне постоянно. Однако холестерин атерогенен только в избытке.
Нормальное его содержание необходимо не только для исполнения структурной функции, но также:
Для нормального пищеварения. С участием жирного спирта в печени синтезируются пищеварительные соки, необходимые для переработки жиросодержащих соединений;
Для стабильного синтеза половых гормонов и гормонов поджелудочной железы.
В кровеносное русло холестерин поступает несколькими способами:
Синтезируется печенью. Печень вырабатывает больше всего холестерина. Обычно более активная его выработка связана с дефицитом соединения и невозможностью восполнить его холестерином из продуктов питания. При нарушениях функции печени также возможны перебои и проблемы с регулированием уровня вещества в крови;
Поступает с употребляемыми в пищу продуктами. Такой холестерин составляет не более 25%. Холестерин содержится в продуктах, имеющих в своём составе животные жиры. Наибольшая его концентрация отмечается в яичных желтках, субпродуктах (мозгах, печени, почках) креветках, маргарине, беконе. Содержащийся в них холестерин поступает в кровь в свободном состоянии и только затем переносится хиломикронами в печень, где в зависимости от функциональных особенностей организма и обычного рациона превращается в липопротеидные комплексы двух типов: «хорошие» (или ЛПВП) и «плохие» (ЛПНП). Первые очищают стенки сосудов от наслоений жира, а вторые их образуют.
Помимо того, что холестерин активно синтезируется и используется организмом, он также активно выводится за его пределы. Больше всего соединения выходит естественным способом через пищеварительный тракт. Чуть меньшее количество выводится посредством отмирания (слущивания) верхних слоёв кожи и кишечных слизистых.
Повышенный уровень холестерина в крови пропорционально повышает риск развития атеросклероза – такую фразу можно часто услышать, но так ли это на самом деле? Исследования из журнала «Neurology». Норма холестерина в крови — ещё далеко не гарантия и не страховка от формирования патологии по иным причинам.
[Видео] Доктора Евдокименко объясняет, почему не нужно снижать холестерин:
Атеросклероз напрямую связан с наличием сопутствующих заболеваний (гипертоническая болезнь, ожирение, нейроэндокринная форма гипоталамического синдрома, сахарный диабет, зависимость от психоактивных веществ и т.д.). Они выступают равнозначными факторами риска развития болезни.
Так или иначе, но холестерин играет в развитии атеросклероза одну из ключевых ролей. Чтобы снизить риск, необходимо придерживаться гипохолестериновой диеты и поддерживать концентрацию вещества на примерно одном и том же нормальном уровне.
Атеросклероз и сахарный диабет
Холестерин активно участвует в синтезе пищеварительных соков и гормонов поджелудочной железы, и, несмотря на то, что он не является причиной диабета, всё же существенно влияет на течение заболевания.
Сахарный диабет считают фактором повышенного риска развития атеросклероза сосудов (более чем вполовину возрастает вероятность развития). Также атеросклероз сосудов увеличивает тяжесть течения диабета. При наличии сахарного диабета заболеваемость атеросклерозом устанавливается на равных границах и у мужчин, и у женщин (хотя без диабета чаще болеют мужчины).
Сахарный диабет, в свою очередь, серьёзно осложняет течение атеросклероза:
Атеросклероз может сформироваться и в молодом возрасте, если есть сахарный диабет. Хотя обычно болезнь развивается после 45-50 лет;
Велика вероятность возникновения аневризм;
Сосуды не только закупориваются, но и становятся крайне хрупкими, в связи с чем растёт вероятность инсультов;
Процесс приобретает системный характер, одинаково тяжело поражая и сердце, и мозг, и конечности.
Атеросклероз начинается и при диабете первого, и при диабете второго типа. Диабет сопряжен с нарушением пищеварения и липидного обмена, это обуславливает остановку нормального метаболизма. Стенки сосудов приобретают чрезмерно повышенную проницаемость для жирных фракций, в связи с чем в кровеносное русло проникает куда больше «плохого холестерина». Он образует на стенках крупных артерий отложения жиров, постепенно закрывающих просветы магистрали.
С течением времени наслоение жира инкапсулируется соединительной тканью и кристаллизуется под воздействием кальциевых отложений. Вся эта структура приобретает «каменистость» и просвет артерии закрывается ещё больше. Сосуд становится ломким и утрачивает свою проводящую функцию. Итогом становится нарушение кровообращения в поражённом участке, нарастающая ишемия, разрыв сосуда и некроз тканей.
Пациенты, больные сахарным диабетом, в 4 раза чаще параллельно страдают заболеваниями сердечнососудистой системы, такими, как гипертония, ишемическая болезнь сердца и стенокардия. Кроме того, при атеросклерозе у диабетиков почти в семь раз вырастает вероятность стремительного развития некроза (гангрены) нижних конечностей. Эти факторы необходимо учитывать при лечении.
Чем опасен атеросклероз? Стадии развития

Согласно данным статистики, атеросклероз — самое распространённое заболевание сердечнососудистой системы и главная причина смерти подавляющего большинства больных по всему миру. Атеросклероз вариативен, и, несмотря на то, что суть заболевания заключается в сужении или закупорке сосудов, он существенно влияет на весь организм. Недостаток кровообращения затрагивает сердце, головной мозг, органы брюшной полости, нижние и верхние (редко) конечности. Нарушения тока крови в артериях сказывается и на более мелких кровеносных сосудах, вызывая вторичную ишемию.
Атеросклероз — полиэтиологическое заболевание. До конца конкретные причины неизвестны, однако известно, что в основе механизма лежит нарушение липидного обмена. Эта дисфункция является спусковым крючком для начала опасного недуга.
В развитии патологии выделяют несколько этапов:
Этап формирования пятен жиров (или липидных пятен). На этом этапе никаких специфических симптомов не наблюдается, и пациент не подозревает о наличии атеросклероза. Суть этапа заключается в диффузных изменениях стенок артерий (молекулы липопротеидных комплексов проникают в структуру артериальной стенки и образуют тонкий слой). Внешне эти изменения выглядят как желтовато-бурые полосы по длине поражённого участка сосуда. Поражается не вся ткань кровеносной магистрали, а лишь отдельные сегменты. Процесс развивается достаточно быстро. Ускоряют его уже существующие сердечнососудистые патологии, сахарный диабет и ожирение;
Этап становления липидного наслоения. Ткань под полосами липидных полос воспаляется. Организм таким образом пытается бороться с мнимым нарушителем. Формируется длительный очаг хронического воспаления. Постоянное воспаление приводит к разложению липидного слоя и прорастанию ткани. В результате жировое скопление инкапсулируется и возвышается над стенкой артерии;
Стадия развития осложнений. Это последняя стадия в формировании атеросклероза. На этом этапе развиваются осложнения, а симптомы проявляются наиболее ярко. Существует два основных варианта осложнений: разрыв инкапсулированного жирового отложения (бляшки), что влечёт за собой выброс большого количества крови, и тромбообразование. Тромбы вместе с продуктами бляшки застревают в просвете сосуда, окончательно его закупоривая. В такой ситуации возможно развитие инсульта. Если тромбы закупоривают крупные артерии, дающие необходимое питание конечностям, вероятнее всего наступит некроз тканей и гангрена.
Срок и стремительность развития атеросклероза предсказать довольно сложно. Речь может идти о годах или считанных месяцах. Всё зависит от особенностей метаболизма, скорости обмена веществ, наличия предрасположенности к атеросклерозу и заболеваний, повышающих риск его развития, и многих других факторов.
Диагностика атеросклероза
Диагностировать запущенный атеросклероз сравнительно легко. Совсем иное дело — уточнить локализацию процесса и точно определить очаг поражения. Для этого необходимо проделать немало работы. С такой сложной задачей может справиться только опытный врач.
Диагностические мероприятия включают в себя:
Первичный осмотр больного с применением специальных функциональных проб;
Лабораторные анализы и инструментальные исследования. Благодаря им можно установить сам факт наличия заболевания, определить этап и локализацию процесса, оценить общее состояние организма пациента.
Сбор анамнеза
Первичный анализ состояния пациента начинается с его опроса на предмет жалоб и наследственности.
Во-первых, при этой патологии в анамнезе будет как минимум три специфическим симптома, ко всему прочему с большой долей вероятности налицо будут признаки (а может и подтверждённый диагноз) заболевания-провокатора атеросклероза.
Перенесённый ранее инфаркт миокарда или инсульт;
Стенокардический синдром, ИБС;
Такая диагностика не даёт полной картины, однако позволяет в общих чертах определить состояние организма и составить план диагностических мероприятий.
Кроме того, важно установить наличие факторов риска развития атеросклероза: сахарного диабета, гипертонии, употребления психоактивных веществ, ожирения.
Первичный осмотр
Помимо функциональных проб, направленных на оценку кровоснабжения конечностей, опытный врач обращает пристальное внимание на следующие факторы:
Исчезновение волосяного покрова на ногах или руках;
Внезапное снижение массы тела пациента;
Шумы в сердце, повышение давления, нарушения сердечного ритма;
Гиперфункция потовых и сальных желёз;
Постоянное развитие отёков при отсутствии заболеваний почек.
Лабораторные и инструментальные методы
Сдача венозной крови для оценки таких показателей, как коэффициент атерогенности, общий холестерин;
Рентгенологическое исследование и ангиография. Рентген позволяет оценить состояние аорты, поскольку бляшки хорошо видны на снимках. Ангиография заключается во введении в кровеносное русло специального контрастного вещества и дальнейшего наблюдения за кровотоком;
УЗИ. Позволяет оценить скорость кровотока в той или иной части артерии. Благодаря этому методу можно выявить малейшее отклонение и определить степень недостаточности кровоснабжения.
Существуют и иные способы диагностики. Конкретные методы определяет врач, исходя из клинической картины.
Лечение атеросклероза
Как правило, в 80% случаев медикаментозной терапии достаточно для устранения причины атеросклероза и его пагубных последствий. Лечение специальными препаратами комбинируется с назначением диеты и оптимального режима физической активности.
Медицинские средства (лекарства, витамины, медикаменты) упоминаются в ознакомительных целях. Мы не рекомендуем их использовать без назначений врача. Рекомендуем к прочтению: «Почему нельзя принимать медицинские препараты без назначения врача?».
Препараты для лечения атеросклероза
Среди лекарств от атеросклероза можно выделить препараты нескольких групп:
Статины. Наиболее популярные препараты группы статинов до сих пор применяются. Их действие заключается в угнетении функции печени по выработке холестерина. Параллельно со статинами больным атеросклерозом назначаются лекарства для поддержания деятельности сердца и органов пищеварения (поскольку статины самым негативным образом влияют на них). На современном этапе развитии медицины солидные учёные и практики ставят под сомнение не только эффективность статинов, но и сам факт роли холестерина в развитии атеросклероза, считая опасность этого вещества необоснованно завышенной. Подробнее о статинах;
ЖК-секвестранты. Существенно угнетают функцию синтеза желчных кислот печенью. В связи с этим органу приходится активнее расходовать холестерин, чтобы обеспечить нормальное и стабильное пищеварение. При длительном применении возможны нарушения со стороны пищеварительной системы. Назначаются на начальной стадии болезни или в целях профилактики патологии;
Фибраты. Разрушают нейтральные жирные структуры — триглицериды. Достаточно эффективны в борьбе с атеросклерозом, но категорически противопоказаны лицам, имеющим проблемы с печенью. На фоне приёма фибратов уровень нейтральных жиров уменьшается на 20-55%, холестерина 10-25%, ЛПНП 10-35%, а концентрация ЛПВП увеличивается на 10-30%. Подробнее о фибратах;
Препараты никотиновой кислоты (витамин В3). Несмотря на то что с холестерином они не борются, оказывают сосудорасширяющий и спазмолитический эффект. Ниацин на 10-15% снижет уровень холестерина, 5-25% ЛПНП, 20-35% — триглицеридов, на 15-35% повышает содержание ЛПВП. Применяются в комплексе с другими лекарственными препаратами и составляют важную часть медикаментозной терапии (по теме: продукты-рекордсмены по содержанию витамина В3). Однако, из-за частых побочных эффектов ниацин применяется в лечении атеросклероза редко. Лечебная дозировка составляет 1000-6000 мг, что в 50-300 раз больше обычной суточной нормы.
Омега-3. Это наиболее безопасное средство из всех лекарств от атеросклероза. Она может использоваться как альтернатива фибратам или дополнение к статинам. (подробнее: польза омега-3 +ТОП-продуктов рекордсменов);
Эзетимиб-СЗ (эзетрол) — это ингибитор абсорбции холестерина, он угнетает активность специфического белка-переносчика, без которого пищевой холестерин не может всосаться в кишечнике. Уменьшает содержание холестерина низкой плотности на 18%.
Кумабы (эволокумаб и алирокумаб) — антитела к ферменту, который регулирует скорость поглощения холестерина, содержащегося в крови, клетками печени. Если простыми словами, то организм начинает быстрее расщеплять плохой холестерин;
Тромболитическая терапия. При атеросклерозе риск тромбообразование возрастает, поэтому не редко выписывают антитромбические препараты. К ним относятся: Фибринолизин, Стрептокиназа, Урокиназа и другие. Подробнее о антикоагулянтах, список препаратов
Консервативная терапия включает в себя также и физиолечение. Такой способ показан лицам, имеющим атеросклероз конечностей.
Лучшие растительные средства
Инфламинат. В состав препарата входит трёхцветная фиалка, календула и чёрная бузина. Все растительные компоненты отличаются выраженными противовоспалительными свойствами. Средство оказывает выраженное антиатеросклеротическое действие. Приём инфламинта в течение двух лет сокращает атеросклеротический прогресс в сонных артериях на 45% [1] .
Наттокиназа – это энзим, который рассасывает тромбы. В исследовании 2017 года учавствовало 82 пациента. Они принимали наттокиназу в течение 26 недель, и по завершению этого времени атеросклеротические бляшки уменьшились в первой группе на 36,6%, во второй на 11,5% [2] . Хорошо сочетается с сеппептазой.
Ревайтл Чесночные Жемчужины. Это жевательные «конфеты», содержащие аллицин (экстракт чеснока). Доказано, что аллицин снижает ЛПНП и повышает ЛПВП.
Тыквенное масло. Снижает уровень холестерина, предотвращает тромбообразование, способствует выделению желчи.
Рависол. Это настойка, которая изготовлена из лекарственных растений, которые доказали свою эффективность при атеросклерозе в ходе многочисленных исследований. В её состав входит омела белая, хвощ полевой, софора японская, плоды боярышника, цветы красного клевера, плоды каштана, трава барвинка. Снижает уровень плохого холестерина, улучшает кровообращение в сердце, мозге, рассасывает тромбы.
Полезные добавки при атеросклерозе
Магний. Способен расслабить мускулатуру, сбалансировать количество минералов в организме. Результаты исследований установили, что снижение магния вызывает нарушение функций эндотелия, что провоцирует развитие атеросклероза [3] .
Бета-ситостерин — препарат, созданный на основе растительного стерола. Действующее вещество угнетает кишечное всасывание холестерина, снижает цифры «плохого» холестерина в крови. Рекордсменом по содержанию бета- ситостерина считают кунжут — в 100 г семян обнаружено 210 г активного компонента. Несмотря на высокую концентрацию кунжутные семечки не обеспечивают организм бета-ситостерином в полной мере. Бета-ситостерин подавляет усвоение бета-каротина и витамина Е. В зависимости от показаний рекомендованная доза может варьировать от 800 мг до 6 г в сутки. Объём делят на три приёма и принимать за 30 минут до еды.
Коэнзим Q10 (CoQ10). Множественные наблюдения показали, что Коэнзим Q10 оказывает антиоксидантное действие. Испытуемые, которым предлагали препараты CoQ10 в первые три дня после сердечного приступа, отмечали снижение болевых ощущений в груди. Постоянный приём CoQ10 значительно сокращает вероятность повторного сердечного приступа. Случаи смерти от заболеваний сердца у таких пациентов отмечались реже, чем у тех, кто не принимал добавки.
Селен. Медицинские исследования доказали, что люди, которым предлагают от 100 до 200 мкг селена в сутки, меньше подвержены сердечно-сосудистым заболеваниям.
Хирургическое лечение
В современной медицинской практике получили развитие три основных метода хирургического лечения атеросклероза.
Шунтирование. Суть шунтирования заключается в подшивании поражённого сосуда к здоровому, благодаря чему формируется новая кровеносная магистраль, и кровоснабжение тканей постепенно восстанавливается;
Эндартерэктомия. Используется для удаления налёта в сонных артериях (шее) или периферических артериях;
Сосудистое протезирование. Современные материалы позволяют полностью заменить поражённый сосуд и восстановить функции кровоснабжения.
Ангиопластика. Суть метода заключается во введение через бедренную артерию специализированного катетера, который под контролем камеры продвигается по кровеносному руслу врачом-эндоскопистом до поражённого участка. После этого производятся необходимые манипуляции по очистке или расширению сосуда.
Атерэктомия. Процедура по удалению налёта из артерий. Для этого использут лазерный катетер или хирургическую вращающуюся бритву.
Таким образом, атеросклероз — крайне противоречивое и сложное заболевание, которое, однако, требует максимального внимания, поскольку способно повлечь опасные для жизни и здоровья последствия. Симптоматика болезни достаточно выражена, и при должном уровне подготовки врач без проблем установит диагноз, а также определит локализацию процесса и назначит грамотное и эффективное лечение. В этом врачу помогает широкий арсенал средств и способов диагностики атеросклероза даже на ранних этапах. Конкретную стратегию обследования специалист установит сам, исходя из их целесообразности и степени уверенности в поставленном диагнозе.
Лечение атеросклероза на современном этапе развития медицины не представляет больших сложностей. В подавляющем большинстве случаев удаётся обойтись «малой кровью». Если консервативные методы лечения должной эффективности не оказывают, прибегают к хирургическому вмешательству.
Правильная и грамотная диагностика в совокупности с эффективным курсом лечения — залог благоприятного исхода.
Лучшая диета
Самой лучшей диетой при атеросклерозе является средиземноморская диета, которая сосредоточена на цельнозерновых, свежих фруктах и овощах, рыбе, оливковом масле и умеренном ежедневном потреблении вина. Средиземноморская диета не с низким содержанием жиров. Вместо этого в нём мало насыщенных жиров, но много мононенасыщенных жиров. Это полезно для сердца. В долгосрочном исследовании с участием 423 человек, перенёсших сердечный приступ, у тех, кто придерживался средиземноморской диеты, риск повторных сердечных заболеваний был на 50-70% ниже, чем у людей, которые не получали специальных диетических рекомендаций.
ТОП-8 самых полезных продуктов при атеросклерозе

Чтобы сохранить здоровое состояние артерий, следует ввести в рацион лучшие продукты, обладающие лечебным действием:
Спаржа. Прекрасный растительный продукт, который способствует очищению артерий. Активные вещества растительной клетчатки обладают гипотензивным действием, подавляют тромбообразование, которое вызывает тяжёлые последствия. Действие спаржи распространяется на вены и артерии, где подавляет признаки воспаления. Продукт стимулирует продуцирование собственного антиоксиданта — глутатиона, который способен уменьшить воспалительные проявления, предотвратить окислительные реакции, вызывающие стеноз и закупоривание просвета артерий. Альфа-линолевая и фолиевая кислоты, которые обнаружены в спарже, предупреждают развитие атеросклеротических признаков.
Авокадо. Плоды авокадо в большом количестве содержат витамин Е, способный подавлять окислительные процессы с участием холестерина. Калий — обладает гипотензивными свойствами. В целом употребление авокадо способствует росту «хорошего» холестерина и выведению «плохого», что помогает очистить артерии от липидных отложений.
Цельнозерновые. В цельном зерне много растворимых растительных волокон, которые способны связывать ЛПНП и естественным путём выводить их из организма.
Брокколи. Капуста брокколи насыщена витамином К, который защищает артерии от кальцификации и закупорки. Продукт угнетает окислительные процессы. Растительная клетчатка, которая содержится в брокколи, снижает артериальное давление, нормализует тонус сосудистых стенок. Выраженный тонус приводит к разрыву артериальной стенки. В составе брокколи присутствует сульфорафан, стимулирующий метаболизм белка в организме. Совокупное действие активных веществ способствует предупреждению формирования атеросклеротических бляшек в артериальных просветах.
Гранат. Плоды граната содержат эллаговую кислоту, которая оказывает противовоспалительное действие, облегчает выведение холестерина. Есть даже очень интересное исследование, когда люди в течение года каждый день принимали гранатовый сок или плацебо. В группе плацебо толщина интима (внутренний слой сосудов) выросла на 9%, в то время, как в контрольной группе она уменьшилась на 30% [4] .
Оливковое масло. Одно из самых ценных растительных масел. Продукт богат незаменимыми кислотами, которые регулируют баланс «хорошего» и «плохого» холестерина. Идеально для заправки салатов и приготовления блюд.
Кофе. Один из наиболее любимых утренних напитков. Длительный медицинский эксперимент показал, что всего три чашки кофе в день способны снизить вероятность появления атеросклероза и тромбоза артерий [5] .
Чай с бергамотом. Бергамот обладает теми же свойствами, что и статины. Напиток понижает уровень холестерина, сохраняя здоровье артерий [6] .
Профилактика атеросклероза
Прежде всего, это отказ от курения, регуляция веса, определённые ограничения в еде, повышение физической активности:
Для поддержания организма и профилактики атеросклероза следует есть продукты с пониженным содержанием соли и холестерина. Употреблять в пищу злаки, овощи, например: морковь, баклажаны, лук порей, чеснок, варёную рыбу, йогурты, подсолнечное масло и, конечно же, любые ягоды и фрукты. В большом количестве ешьте растения красно-рыжих цветов – например, боярышник, рябину, землянику, калину, пижму и т. д.;
Регулирование массы тела при атеросклерозе является необходимой мерой, так как ожирение вызывает сосудистые осложнения и характеризуется нарушением липидного обмена. Для снижения веса рекомендуются низкокалорийные диеты с оптимальным содержанием жира и физическая активность;
Физическую активность следует повышать с учётом общего состояния здоровья и возраста. Начать её можно с наиболее безопасного и доступного вида физической активности – ходьбы. Занятия должны быть не менее трёх-четырёх раз в неделю по 35–40 минут.
[Видео] Кардиохирург БОКЕРИЯ, директор научно-практического центра им. А.Н. Бакулева, д.м.н., академик РАН и РАМН, рассказывает, что такое атеросклероз и кому он грозит?
Атеросклероз — симптомы и лечение
Что такое атеросклероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 26 лет.
Над статьей доктора Зафираки Виталия Константиновича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Атеросклероз — системное заболевание, первоначально поражающее сосуды, но не все, а только артерии, в стенках которых накапливается холестерин и его эфиры, образующие характерные для этого заболевания бляшки. [1]
Чем опасен атеросклероз
В дальнейшем, по мере того, как снижается способность пораженных атеросклерозом кровеносных сосудов доставлять необходимое для работы внутренних органов количество крови, поражаются и сами эти органы. Это происходит либо медленно и постепенно — в силу роста атеросклеротических бляшек, либо остро — при развитии тромбоза сосуда. Тромбоз сосудов может приводить к инфаркту миокарда, инсульту, гангрене нижней конечности.
В медицине сложилась странная ситуация, когда для поражения атеросклерозом ряда органов имеются названия соответствующих «болезней», хотя фактически болезнь одна и та же: атеросклероз, и только преимущественная локализация процесса может быть разной. В частности, при наличии симптомов поражения артерий сердца (коронарных) говорят об ишемической болезни сердца (ИБС), при симптомном поражении артерий, кровоснабжающих нижние конечности — об атеросклерозе артерий нижних конечностей («перемежающаяся хромота»), а, например, при разрыве атеросклеротической бляшки и тромбозе одного из сосудов, кровоснабжающих головной мозг — об ишемическом атеротромботическом инсульте.
Факторы риска атеросклероза
Возникновение и развитие атеросклероза нельзя свести к какому-то одному причинному фактору — обычно это переплетение причин. Однако среди всех причин можно выделить те, которые связаны с генетическими особенностями человека, [2] и те, которые обусловлены образом жизни. [3]
В случаях, связанных с «генетическими поломками», никаких других причин для развития атеросклероза может и не потребоваться, а болезнь может иметь весьма злокачественный характер, когда, к примеру, инфаркт миокарда или инсульт случаются на третьем-четвертом десятилетии жизни, а сама жизнь значительно укорачивается. [2]
Холестерин и атеросклероз
«Генетическими поломками» вызвана так называемая семейная гиперхолестеринемия, при которой перемещающиеся в крови комплексы липидов, содержащие холестерин, плохо захватываются тканями (прежде всего, печенью). В результате концентрация в крови этих частиц и, соответственно, холестерина, возрастает, и избыточный холестерин, а также его эфиры оказываются в конечном счете в стенке артерий. Конечно, процесс этот гораздо сложнее и в действительности является многоэтапным, но конечный результат его — образование атеросклеротических бляшек в стенках сосудов.
Повышение концентрации содержащих холестерин частиц в крови может гораздо чаще происходит не в силу генетических поломок, а вследствие нездорового образа жизни.
Количество холестерина, поступающего с пищей, для развития атеросклероза не играет сколь-нибудь существенной роли, вопреки существовавшим в течение многих десятилетий представлениям [4] . Поэтому нет никаких научных обоснований для ограничения холестерина в пище, и вся рекламная шумиха вокруг борьбы с пищевым холестерином лишена смысла. Дело в том, что почти весь холестерин образуется внутри нас — во многом под влиянием того, что мы едим, и определённые виды пищи (фаст-фуд, многие полуфабрикаты, жирное мясо и жирные молочные продукты, маргарины, продукты с пальмовым маслом и др.) способствуют ускоренному синтезу нашего собственного холестерина.
Сам по себе холестерин — жизненно необходимое вещество, и каждая наша клетка способна его синтезировать по мере надобности. А вот когда способности организма использовать и утилизировать свой холестерин снижаются, вот тогда его концентрация в крови возрастает, со всеми дальнейшими последствиями. Снижают способность утилизировать свой собственный холестерин такие факторы, которые изменяют химический состав липидных частиц, в состав которых входит и холестерин. Это, например, курение, сахарный диабет, хроническое воспаление. Эти же факторы повреждают стенки сосудов, облегчая тем самым проникновение в них содержащих холестерин липидных частиц крови.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атеросклероза
Атеросклероз долгое время (годы и десятилетия) протекает без симптомов. Причем исподволь поражаются обычно многие сосуды, поскольку атеросклероз — системное заболевание. Если в каком-то участке сосудистого русла обнаружена атеросклеротическая бляшка — скорее всего, бляшки имеются и в других сосудистых бассейнах. Появление симптомов связано прежде всего с проявлениями снижения кровотока в пораженном сосуде. Если такое поражение связано с хроническим ограничением кровотока, возникают симптомы хронической ишемии (последствий снижения кровотока) соответствующего органа.
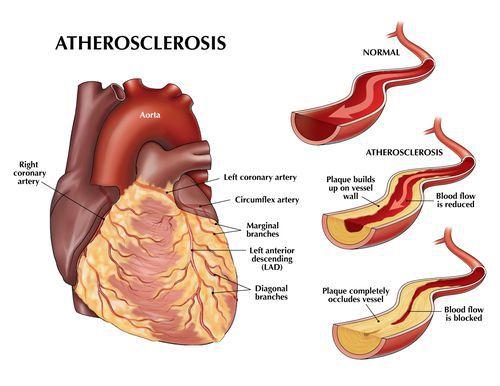
Атеросклероз коронарных артерий
Если атеросклеротические бляшки значительного размера ограничивают кровоток в сосудах сердца, развивается так называемая «стенокардия напряжения» — боль в грудной клетке или дискомфорт (тяжесть, жжение, сдавливание в груди) при физической нагрузке — ходьбе, беге, подъеме тяжестей.
Атеросклероз артерий нижних конечностей
Если то же самое происходит в артериях нижних конечностей, развивается симптоматика, которая получила название «перемежающаяся хромота», при которой во время ходьбы появляется боль, жжение или резкая усталость в мышцах ног. Эти симптомы довольно быстро проходят, если остановиться, но возникают через некоторое время опять при продолжении ходьбы.
Атеросклероз сосудов головного мозга
Наиболее серьёзными проявлениями атеросклероза сосудов головного мозга является ишемический инсульт и транзиторная ишемическая атака.
Симптомы инсульта и транзиторной ишемической атаки могут быть сходными, но при транзиторной ишемической атаке они проходят в течение 24 часов, а при инсульте — более стойкие. Симптомы в основном проявляются нарушениями со стороны двигательной и/или чувствительной сферы:
- онемением или слабостью мышц лица, руки или ноги, чаще на одной стороне тела;
- внезапным появлением проблем с речью или пониманием речи;
- внезапным появлением проблем со зрением;
- головокружением, нарушением координации движений;
- появлением сильной головной боли по неизвестной причине.
Наличие и сочетание симптомов зависит от локализации очага поражения в мозге и может не исчерпываться перечисленными [12] .
Атеросклероз почечной артерии
Атеросклероз почечных артерий может приводить к артериальной гипертензии, в том числе устойчивой к лечению.
Патогенез атеросклероза
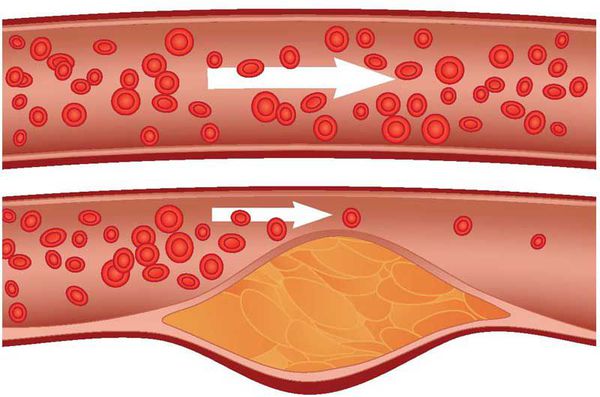
Рост атеросклеротических бляшек — процесс, растянутый на долгие годы и десятилетия. Если бляшка в стенке сосуда достигает значительных размеров (около 70% просвета сосуда или более того), она может создавать существенные препятствия для кровотока и для кровоснабжения соответствующего органа — например, сердца или мозга. Бляшки, небольшие по размерам, тоже небезопасны — при разрыве таких бляшек (это возможно в случаях, когда истончается по разным причинам их «покрышка») в месте разрыва возникает образование тромба, который может полностью перекрыть просвет сосуда. [5] В этом случае из-за резкого ограничения кровотока возникает гибель значительного количества клеток органа, кровоснабжаемого данным сосудом — инфаркт (например, инфаркт миокарда или инфаркт мозга — инсульт, возникающий при атеросклерозе сосудов головного мозга).
Классификация и стадии развития атеросклероза
Выделяют две стадии развития атеросклероза: субклиническую и симптомную.
Длительное время атеросклероз протекает бессимптомно, эта стадия называется «субклиническим атеросклерозом». На этом этапе с помощью инструментальных методов диагностики можно обнаружить атеросклеротические бляшки, часто в той или иной степени суживающие просвет сосуда.
Появление симптомов (например, стенокардия напряжения, перемежающаяся хромота, ишемический инсульт и др.) соответствует понятию «симптомный атеросклероз» или «атеросклеротическое сердечно-сосудистое заболевание» и симптомной стадии атеросклероза.
Осложнения атеросклероза
В тех случаях, когда объем кровотока по пораженной артерии снижается быстро — а это происходит в случае разрыва атеросклеротической бляшки и формирования в этом участке тромба — столь же быстро развиваются симптомы, связанные с поражением соответствующего органа: инфаркт миокарда, инсульт, гангрена нижней конечности и др.
Диагностика атеросклероза
В той или иной степени атеросклеротические бляшки в стенках артерий имеются у большинства взрослых людей, ведущих современный «западный» образ жизни, однако далеко не у всех этот процесс достигает того этапа, когда появляются клинические симптомы. [6] Если клинических симптомов, которые можно связать со снижением кровотока по тем или иным артериям, нет, врач тем не менее оценивает риск атеросклероза и смерти от заболеваний, связанных с ним, с помощью выявления так называемых факторов риска атеросклероза. [3] К наиболее важным из них относятся мужской пол, возраст (с каждым прожитым десятилетием риск заболеваний, связанных с атеросклерозом, увеличивается), повышенное артериальное давление, повышенный уровень холестерина (особенно холестерина липопротеинов низкой плотности), курение, сахарный диабет, ожирение, ряд генетических поломок и др. Риск смерти от заболеваний, связанных с атеросклерозом, на ближайшие 10 лет можно индивидуально для себя рассчитать с помощью электронного калькулятора. [3] Высоким риск считается, если он превышает 5%. 5% — вроде бы немного. Однако надо учитывать, что это риск именно смерти. Риск нефатальных заболеваний, грозящих развиться в течение этого срока, в 3-5 раз выше. Причем фактический риск обычно выше расчетного, поскольку калькулятор учитывает всего лишь 5 основных факторов риска, а их гораздо больше. Например, наличие сахарного диабета увеличивает расчетный риск у мужчин в 3 раза, а у женщин — в 5 раз!
Поскольку важнейшим фактором риска атеросклероза любой локализации является повышенный уровень холестерина в крови (особенно холестерина липопротеинов низкой плотности), обычно выполняют исследование крови, называемое «липидограмма» (входит в понятие «биохимический анализ крови»). Это подразумевает не только измерение концентрации общего холестерина, но и его распределение по двум (а теперь доступно и по трем) фракциям липопротеинов: холестерин липопротеинов низкой плотности и холестерин липопротеинов высокой плотности. Кроме того, липидограмма подразумевает измерение концентрации триглицеридов (жиров) в крови. В результате точнее можно оценить риск заболеваний, связанных с атеросклерозом, и наметить мишени для лечебных воздействий. Нарушения, выявленные в липидограмме, не являются сами по себе синонимом заболевания «атеросклероз», но увеличивают риск этого заболевания тем в большей степени, чем тяжелее выявленные биохимические нарушения.
Сами атеросклеротические поражения артерий для своего выявления требуют проведения различных инструментальных исследований в зависимости от того, атеросклероз какой локализации предполагает врач. Наиболее доступная локализация для выявления атеросклероза — сонные артерии. Для этого выполняют их ультразвуковое исследование (триплексное сканирование брахиоцефальных артерий). Это исследование позволяет оценить состояние сосудистой стенки, экстраполируя эти данные более или менее успешно на всё артериальное сосудистое русло. Подразумевается, что если атеросклеротические бляшки есть в сонных артериях, с высокой вероятностью они имеются и в других сосудах, поэтому такому пациенту скорее всего потребуется медикаментозное снижение уровня холестерина и воздействие на другие факторы риска атеросклероза (например, артериальное давление, масса тела, курение). [7]
Довольно просто оценить наличие атеросклеротических бляшек и в сосудах ног. Это делается с помощью того же ультразвукового метода. Бляшки, находящиеся в сосудах сердца, увидеть сложнее. Однако для принятия решения о лечении имеют значение только те бляшки в коронарных сосудах, которые значительно перекрывают кровоток, вызывая симптомы — в случае хронического поражения этих сосудов речь идет о «стенокардии напряжения», которую выявляют путем анализа имеющихся клинических проявлений (в типичном случае это боль или дискомфорт в грудной клетке, возникающие при ходьбе, беге или поднятии тяжести и проходящие за несколько минут в покое) и выполнением исследования с физической нагрузкой в ходе которого регистрируют электрокардиограмму, эхокардиограмму или сцинтиграфическое изображение сердца с целью выявить объективные признаки ишемии, т. е. временного несоответствия между доставкой крови к миокарду и потребностей в ней при нагрузке. В случаях, когда врач решает, что имеются показания для проведения операции на сосудах сердца, выполняют коронароангиографию — рентгенологическое исследование сосудов сердца с введением контрастного вещества, в ходе чего можно непосредственно увидеть просвет сосудов сердца и имеющиеся в этих сосудах сужения, с целью наметить план операции и выбрать ее вариант. [8]
Лечение атеросклероза
Следует отделять, с одной стороны, те мероприятия, которые направлены на профилактику атеросклероза и затормаживание темпов его развития/прогрессирования, и, с другой стороны — мероприятия по лечению заболеваний, в основе которых лежит атеросклеротическое поражение артерий.
Какой врач лечит атеросклероз сосудов
В зависимости от того, со стороны какого органа имеются симптомы, следует обратиться:
- к неврологу (головная боль, потеря чувствительности, слабость мышц);
- к кардиологу (боли в грудной клетки, одышка, изменение пульса или артериального давления);
- к сосудистому хирургу ( хроническая тазовая боль , онемение в конечностях).
Обратим ли атеросклероз сосудов
В наши дни пока еще нет возможности исправить те «поломки» на уровне генов, благодаря которым у некоторых людей ускоряется развитие атеросклероза. Поэтому с целью остановить или затормозить его развитие лечебные и профилактические воздействия при атеросклерозе направлены в основном на то, чтобы снизить негативное воздействие факторов риска атеросклероза, в том числе — добиться снижения уровня холестерина в крови, и прежде всего, того самого «плохого» холестерина липопротеинов низкой плотности. [4] Снижение уровня холестерина в крови и, самое главное, поддержание его на оптимальном уровне в течение многих лет способно остановить прогрессирование атеросклероза и даже отчасти обратить его вспять. [9] Эти мероприятия проводятся как в рамках оздоровления образа жизни, так и в виде медикаментозного лечения. Впрочем, большинство людей обычно не готово к серьезным изменениям в своем образе жизни и больше уповают на какие-то внешние воздействия, которые над ними могли бы произвести врачи, либо на мероприятия в рамках самолечения. На этот счет существует огромное количество заблуждений и мифов, неэффективных якобы «лечебных» мер, препаратов и биодобавок.
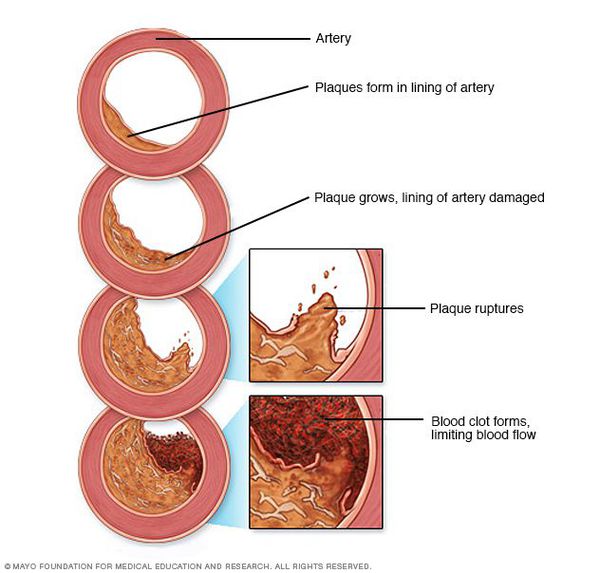
Медикаментозное лечение атеросклероза
Из числа лекарственных препаратов с доказанной эффективностью, способных затормозить развитие и прогрессирование атеросклероза, а также в определенной мере вызвать обратное его развитие, наибольшую доказательную базу имеют статины [4] (аторвастатин, розувастатин, питавастатин, симвастатин). Статины не только снижают уровень общего холестерина и холестерина, содержащегося в липопротеинах низкой плотности, но и, благодаря этому, при длительном применении статины способны остановить или замедлить рост атеросклеротических бляшек, снизить риск инфаркта миокарда и инсульта, а также увеличить продолжительность жизни при заболеваниях, связанных с атеросклерозом. Для того, чтобы рассчитывать на такие эффекты, статины надо принимать в течение ряда лет и в правильных дозах, которые были установлены в тех клинических исследованиях, которые обнаружили положительные эффекты статинов.
Существуют и другие лекарственные препараты, которые улучшают биохимические показатели крови, отражающие липидный профиль, и благодаря этому снижают риск заболеваний и осложнений, связанных с атеросклерозом. Помимо статинов, это эзетимиб (эзетрол), препятствующий всасыванию пищевого холестерина в кишечнике, а также недавно появившиеся кумабы — антитела к обнаруженному в 2003 году ферменту, сокращенно называемому PCSK9 (эволокумаб и алирокумаб зарегистрированы в России). Упрощая, можно сказать, что этот фермент — PCSK9 — регулирует скорость поглощения холестерина, содержащегося в крови, клетками печени. [10] Правда, кумабы в настоящее время весьма дороги, но это единственный их недостаток. Существуют и другие группы лекарств, способные влиять на липидный профиль в сторону его улучшения, но их значение существенно меньше.
Оперативное лечение. Как подготовиться к операции
Главное перед операцией — это по возможности достигнуть компенсации тех серьёзных хронических заболеваний, которые имеются (сахарный диабет, хроническая обструктивная болезнь лёгких, хроническая сердечная недостаточность и др.). Это задача лечащего врача. Хотя в неотложных ситуациях операция проводится в срочном порядке по жизненным показаниям. За несколько дней до плановой операции лечащим врачом могут быть отменены некоторые лекарства, снижающие свёртываемость крови.
Диета
В основном, рекомендуется свести к минимуму продукты, которые содержат в больших количествах насыщенные жиры и трансжиры. Опознавательным признаком этих жиров является твёрдая консистенция при комнатной температуре.
Народные методы лечения атеросклероза
Ни красное вино, ни свиное сало, ни настойка чеснока, ни лазерное облучение крови, ни мониторная очистка кишечника, равно как и огромное количество других «лечебных» мер, не способны лечить атеросклеротическое поражение сосудов.
Прогноз. Профилактика
Для лечения и профилактики атеросклероза имеет значение воздействие на все основные причинные факторы (факторы риска) его развития:
- снижение артериального давления;
- оздоровление питания;
- прекращение курения;
- устранение ожирения и малоподвижности. [3]
В тех случаях, когда развитие атеросклероза достигает того этапа, при котором появляются клинические симптомы того или иного заболевания, связанного с атеросклерозом, начинают лечить само это заболевание, или точнее будет сказать, атеросклеротическое поражение того или иного органа: сердца, мозга, почек, нижних конечностей. Причем нередко это лечение может быть хирургическим. [11] Обычно такое лечение состоит в хирургических воздействиях, локально восстанавливающих проходимость пораженных атеросклерозом артерий. Например, при поражении сосудов сердца это может быть малотравматичная операция по установке в месте сужения специального внутрисосудистого каркаса — стента, которая проводится через прокол в сосуде, а может быть и «большая» операция коронарного шунтирования со вскрытием грудной клетки и наложением путей обходного кровотока в сердце — шунтов. При этом атеросклероз как системное заболевание остается, и хирургическое лечение никоим образом не отменяет необходимость лечить его — прежде всего, корректируя факторы риска, среди которых крайне важным является нарушенное соотношение фракций липопротеинов, содержащих холестерин.
Атеросклероз
Атеросклероз — это системное поражение артерий крупного и среднего калибра, сопровождающееся накоплением липидов, разрастанием фиброзных волокон, дисфункцией эндотелия сосудистой стенки и приводящее к местным и общим расстройствам гемодинамики. Атеросклероз может являться патоморфологической основой ИБС, ишемического инсульта, облитерирующего поражения нижних конечностей, хронической окклюзии мезентериальных сосудов и др. Диагностический алгоритм включает определение уровня липидов крови, выполнение УЗИ сердца и сосудов, ангиографических исследований. При атеросклерозе проводится медикаментозная терапия, диетотерапия, при необходимости — реваскуляризирующие хирургические вмешательства.
МКБ-10

Общие сведения
Атеросклероз – поражение артерий, сопровождающееся холестериновыми отложениями во внутренних оболочках сосудов, сужением их просвета и нарушением питания кровоснабжаемого органа. Атеросклероз сосудов сердца проявляется главным образом приступами стенокардии. Ведет к развитию ишемической болезни сердца (ИБС), инфаркта миокарда, кардиосклероза, аневризмы сосудов. Атеросклероз может привести к инвалидизации и преждевременной смерти.
При атеросклерозе происходит поражение артерий среднего и крупного калибра, эластического (крупные артерии, аорта) и мышечно-эластического (смешанного: сонные, артерии головного мозга и сердца) типов. Поэтому атеросклероз является наиболее частой причиной инфаркта миокарда, ИБС, мозгового инсульта, нарушений кровообращения нижних конечностей, брюшной аорты, мезентериальных и почечных артерий.
В последние годы заболеваемость атеросклерозом приобрела угрожающие масштабы, опередив по риску развития потери работоспособности, инвалидизации и смертности такие причины как травмы, инфекционные и онкологические заболевания. С наибольшей частотой атеросклероз поражает мужчин старше 45-50 лет (в 3-4 раза чаще, чем женщин), но встречается у пациентов более молодого возраста.

Причины атеросклероза
Факторы, влияющие на развитие атеросклероза, разделяются на три группы: неустранимые, устранимые и потенциально устранимые. К неустранимым факторам относятся те, которые нельзя исключить с помощью волевого или медицинского воздействия. В их число входят:
- Возраст. С возрастом риск развития атеросклероза возрастает. Атеросклеротические изменения сосудов в той или иной мере наблюдаются у всех людей после 40-50 лет.
- Пол. У мужчин развитие атеросклероза происходит на десять лет раньше и превышает показатель заболеваемости атеросклерозом среди женщин в 4 раза. После 50-55 лет уровень заболеваемости атеросклерозом среди женщин и мужчин выравнивается. Это объясняется снижением продукции эстрогенов и их защитной функции у женщин в период менопаузы.
- Отягощенная семейная наследственность. Нередко атеросклероз развивается у пациентов, чьи родственники страдают этой болезнью. Доказано, что наследственность по атеросклерозу способствует раннему (до 50 лет) развитию заболевания, в то время как после 50 лет генетические факторы не оказывают ведущей роли в его развитии.
Устранимыми факторами атеросклероза считаются те, которые могут быть исключены самим человеком посредством изменения привычного образа жизни. К ним относятся:
- Курение. Его влияние на развитие атеросклероза объясняется отрицательным воздействием никотина и смол на сосуды. Многолетнее курение в несколько раз увеличивает риск гиперлипидемии, артериальной гипертензии, ИБС.
- Несбалансированное питание. Употребление в пищу большого количества жиров животного происхождения ускоряет развитие атеросклеротических изменений сосудов.
- Гиподинамия. Ведение малоподвижного образа жизни способствует нарушению жирового обмена и развитию ожирения, сахарного диабета, атеросклероза сосудов.
К потенциально и частично устранимым факторам риска относят те хронические нарушения и заболевания, которые возможно скорректировать посредством назначенного лечения. Они включают:
- Артериальную гипертонию. На фоне повышенного артериального давления создаются условия для повышенного пропитывания сосудистой стенки жирами, что способствует формированию атеросклеротической бляшки. С другой стороны, снижение эластичности артерий при атеросклерозе способствует поддержанию повышенного кровяного давления.
- Дислипидемию. Нарушение жирового обмена в организме, проявляющееся повышенным содержанием холестерина, триглицеридов и липопротеидов, играет ведущую роль в развитии атеросклероза.
- Ожирение и сахарный диабет. Повышают вероятность атеросклероза в 5-7 раз. Это объясняется нарушением жирового обмена, лежащего в основе данных заболеваний и являющегося пусковым механизмом атеросклеротического поражения сосудов.
- Инфекции и интоксикации. Инфекционные и токсические агенты оказывают повреждающее воздействие на сосудистые стенки, способствуя их атеросклеротическим изменениям.
Есть мнения, что в развитии атеросклероза играют роль инфекционные агенты (вирус простого герпеса, цитомегаловирус, хламидийная инфекция и др.), наследственные заболевания, сопровождающиеся повышением уровня холестерина, мутации клеток сосудистых стенок и т. д.
Знание факторов, способствующих развитию атеросклероза, особенно важно для его профилактики, т. к. влияние устранимых и потенциально устранимых обстоятельств можно ослабить или совсем исключить. Устранение неблагоприятных факторов позволяет существенно замедлить и облегчить развитие атеросклероза.
Патогенез
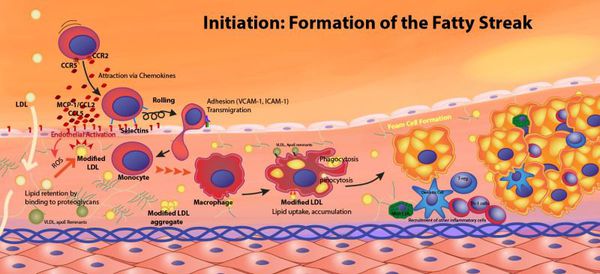
При атеросклерозе происходит системное поражение артерий в результате нарушений липидного и белкового обмена в стенках сосудов. Нарушения обмена характеризуются изменением соотношения между холестерином, фосфолипидами и протеинами, а также избыточным образованием β-липопротеидов. Считается, что в своем развитии атеросклероз проходит несколько стадий:
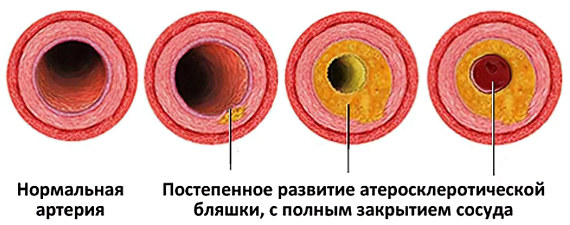
- I cтадия – липидного (или жирового) пятна. Для отложения жиров в сосудистой стенке существенную роль играют микроповреждения стенок артерий и локальное замедление кровотока. Наиболее подвержены атеросклерозированию участки разветвлений сосудов. Сосудистая стенка разрыхляется и отекает. Ферменты артериальной стенки стремятся растворить липиды и защитить ее целостность. Когда защитные механизмы истощаются, на этих участках образуются сложные комплексы соединений, состоящие из липидов (преимущественно холестерина), белков и происходит их отложение в интиме (внутренней оболочке) артерий. Продолжительность стадии липидного пятна различна. Такие жировые пятна видимы только под микроскопом, их можно обнаружить даже у грудных детей.
- II стадия – липосклероза. Характеризуется разрастанием в участках жировых отложений молодой соединительной ткани. Постепенно идет формирование атеросклеротической (или атероматозной) бляшки, состоящей из жиров и соединительнотканных волокон. На данном этапе атеросклеротические бляшки еще жидкие и могут быть подвергнуты растворению. С другой стороны, они представляют опасность, т. к. их рыхлая поверхность может разрываться, а фрагменты бляшек – закупоривать просвет артерий. Стенка сосуда в месте прикрепления атероматозной бляшки теряет свою эластичность, трескается и изъязвляется, приводя к образованию тромбов, также являющихся источником потенциальной опасности.
- III стадия – атерокальциноза. Дальнейшее формирование бляшки связано с ее уплотнением и отложением в ней солей кальция. Атеросклеротическая бляшка может вести себя стабильно или постепенно расти, деформируя и сужая просвет артерии, вызывая прогрессирующее хроническое нарушение кровоснабжения питаемого пораженной артерией органа. При этом высока вероятность острой закупорки (окклюзии) просвета сосуда тромбом или фрагментами распавшейся атеросклеротической бляшки с развитием участка инфаркта (некроза) или гангрены в кровоснабжаемой артерией конечности или органе.
Симптомы атеросклероза
При атеросклерозе чаще страдают грудной и брюшной отделы аорты, коронарные, мезентериальные, почечные сосуды, а также артерии нижних конечностей и головного мозга. В развитии атеросклероза различают доклинический (бессимптомный) и клинический периоды. В бессимптомном периоде в крови обнаруживается повышенное содержание β-липопротеидов или холестерина при отсутствии симптомов заболевания. Клинически атеросклероз начинает себя проявлять, когда происходит сужение артериального просвета на 50% и более. В течении клинического периода выделяют три стадии: ишемическую, тромбонекротическую и фиброзную.
- В стадии ишемии развивается недостаточность кровоснабжения того или иного органа (например, ишемия миокарда вследствие атеросклероза коронарных сосудов проявляется стенокардией).
- В тромбонекротической стадии присоединяется тромбоз измененных артерий — атеротромбоз (так, течение атеросклероза коронарных сосудов может осложниться инфарктом миокарда).
- На стадии фиброзных изменений происходит разрастание соединительной ткани в плохо кровоснабжаемых органах (так, атеросклероз коронарных артерий приводит к развитию атеросклеротического кардиосклероза).
Клинические симптомы атеросклероза зависят от вида пораженных артерий. Проявлением атеросклероза коронарных сосудов служат стенокардия, инфаркт миокарда и кардиосклероз, последовательно отражающие стадии недостаточности кровообращения сердца.
Течение атеросклероза аорты длительное и долгое время бессимптомное, даже в тяжелых формах. Клинически атеросклероз грудной аорты проявляется аорталгией – давящими или жгучими болями за грудиной, иррадиирующими в руки, спину, шею, верх живота. В отличие от болей при стенокардии аорталгия может длиться по несколько часов и дней, периодически ослабевая или усиливаясь. Снижение эластичности стенок аорты вызывает усиление работы сердца, приводя к гипертрофии миокарда левого желудочка.
Атеросклероз брюшной аорты проявляется болями в области живота различной локализации, метеоризмом, запорами. При атеросклерозе бифуркации брюшной аорты наблюдается онемение и похолодание ног, отек и гиперемия стоп, некрозы и язвы пальцев ног, перемежающаяся хромота.
Проявлениями атеросклероза мезентериальных артерий служат приступы «брюшной жабы» и нарушение пищеварительной функции вследствие недостаточности кровоснабжения кишечника. У пациентов отмечается появление резких болей спустя несколько часов после еды. Боли локализуются в области пупка или верхних отделах живота. Продолжительность болевого приступа от нескольких минут до 1-3 часов, иногда болевой синдром купируется приемом нитроглицерина. Появляются вздутие живота, отрыжка, запор, сердцебиение, повышение артериального давления. Позднее присоединяются зловонные поносы с фрагментами непереваренной пищи и неусвоенным жиром.
Атеросклероз почечных артерий ведет к развитию вазоренальной симптоматической артериальной гипертензии. В моче определяются эритроциты, белок, цилиндры. При одностороннем атеросклеротическом поражении артерий отмечается медленное прогрессирование гипертонии, сопровождающееся стойкими изменениями в моче и стойко высокими цифрами АД. Двустороннее поражение почечных артерий вызывает злокачественную артериальную гипертонию.
При атеросклерозе сосудов головного мозга отмечается снижение памяти, умственной и физической работоспособности, внимания, интеллекта, головокружение, нарушения сна. В случаях выраженного атеросклероза сосудов мозга изменяется поведение и психика пациента. Атеросклероз артерий мозга может осложняться острым нарушением мозгового кровообращения, тромбозами, кровоизлияниями.
Проявлениями облитерирующего атеросклероза артерий нижних конечностей служат слабость и боли в икроножных мышцах голени, онемение и зябкость ног. Характерно развитие синдрома «перемежающейся хромоты» (боли в икроножных мышцах возникают при ходьбе и стихают в покое). Отмечаются похолодание, бледность конечностей, трофические нарушения (шелушение и сухость кожи, развитие трофических язв и сухой гангрены).
Осложнения атеросклероза
Осложнениями атеросклероза служат хроническая или острая сосудистая недостаточность кровоснабжаемого органа. Развитие хронической сосудистой недостаточности связано с постепенным сужением (стенозом) просвета артерии атеросклеротическими изменениями – стенозирующим атеросклерозом. Хроническая недостаточность кровоснабжения органа или его части ведет к ишемии, гипоксии, дистрофическим и атрофическим изменениям, разрастанию соединительной ткани и развитию мелкоочагового склероза.
К возникновению острой сосудистой недостаточности приводит острая закупорка сосудов тромбом или эмболом, что проявляется клиникой острой ишемии и инфаркта органов. В ряде случаев может происходить разрыв аневризмы артерии с летальным исходом.
Диагностика атеросклероза
Первоначальные данные за атеросклероз устанавливаются путем выяснения жалоб пациента и факторов риска. Рекомендована консультация кардиолога. При общем осмотре выявляются признаки атеросклеротического поражения сосудов внутренних органов: отеки, трофические нарушения, снижение веса, множественные жировики на теле и др. Аускультация сосудов сердца, аорты выявляет систолические шумы. За атеросклероз свидетельствуют изменение пульсации артерий, повышение АД и т. д.
Данные лабораторных исследований указывают на повышенный уровень холестерина крови, липопротеидов низкой плотности, триглицеридов. Рентгенологически на аортографии выявляются признаки атеросклероза аорты: ее удлинение, уплотнение, кальциноз, расширение в брюшном или грудном отделах, наличие аневризм. Состояние коронарных артерий определяют путем проведения коронарографии.

Нарушения кровотока по другим артериям определяется проведением ангиографии – контрастной рентгенографии сосудов. При атеросклерозе артерий нижних конечностей по данным ангиографии регистрируется их облитерация. С помощью УЗДГ сосудов почек выявляется атеросклероз почечных артерий и соответственные нарушения функции почек.
Методы ультразвуковой диагностики артерий сердца, нижних конечностей, аорты, сонных артерий регистрируют снижение магистрального кровотока по ним, наличие атероматозных бляшек и тромбов в просветах сосудов. Снижение кровотока может быть диагностировано при помощи реовазографии нижних конечностей.
Лечение атеросклероза
При лечении атеросклероза придерживаются следующих принципов:
- ограничение поступающего в организм холестерина и уменьшение его синтеза клетками тканей;
- усиление выведения холестерина и его метаболитов из организма;
- использование заместительной терапии эстрогенами у женщин в менопаузу;
- воздействие на инфекционных возбудителей.
Ограничение поступающего с пищей холестерина производится назначением диеты, исключающей холестеринсодержащие продукты.
Для медикаментозного лечения атеросклероза используют следующие группы препаратов:
- Никотиновая кислота и ее производные – эффективно снижают содержание триглицеридов и холестерина в крови, повышают содержание липопротеидов высокой плотности, обладающих антиатерогенными свойствами. Назначение препаратов никотиновой кислоты противопоказано пациентам, страдающим заболеваниями печени.
- Фибраты (клофибрат) — снижают синтез в организме собственных жиров. Также могут вызывать нарушения в работе печени и развитие желчнокаменной болезни.
- Секвестранты желчных кислот (холестирамин, колестипол) – связывают и выводят желчные кислоты из кишечника, понижая тем самым количество жиров и холестерина в клетках. При их применении могут отмечаться запоры и метеоризм.
- Препараты группы статинов (ловастатин, симвастатин, правастатин) – наиболее эффективны для снижения холестерина, т. к. уменьшают его производство в самом организме. Применяют статины на ночь, т. к. ночью синтез холестерина усиливается. Могут приводить к нарушениям в работе печени.
Проведение хирургического лечения при атеросклерозе показано в случаях высокой угрозы или развития окклюзии артерии бляшкой или тромбом. На артериях проводятся как открытые операции (эндартеректомия), так и эндоваскулярные — с дилатацией артерии при помощи баллонных катетеров и установкой стента в месте сужения артерии, препятствующего закупорке сосуда.
При выраженном атеросклерозе сосудов сердца, угрожающем развитием инфаркта миокарда, проводят операцию аортокоронарного шунтирования.
Прогноз и профилактика атеросклероза
Во многом прогноз атеросклероза определяется поведением и образом жизни самого пациента. Устранение возможных факторов риска и активная медикаментозная терапия позволяют задержать развитие атеросклероза и добиться улучшения в состоянии пациента. При развитии острых расстройств кровообращения с образованием очагов некроза в органах прогноз ухудшается.
С целью предупреждение атеросклероза необходим отказ от курения, исключение стрессового фактора, переход на нежирную и бедную холестерином пищу, систематическая физическая активность соразмерно возможностям и возрасту, нормализация веса. Целесообразно включение в рацион продуктов, содержащих клетчатку, растительных жиров (льняного и оливкового масел), растворяющих холестериновые отложения. Прогрессирование атеросклероза можно замедлить приемом холестеринснижающих лекарственных препаратов.
Источник https://www.ayzdorov.ru/lechenie_ateroskleroz_chto.php
Источник https://probolezny.ru/ateroskleroz/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/atherosclerosis