Мастит
Мастит — воспаление молочной железы, которое случается в основном у женщин, проявляется болью, отвердением кожи на груди, покраснением кожи и повышенной температурой.
Мастит фиксируют у женщин в возрасте от 18 до 35 лет. Но бывали случаи заболевания и у тех, кому было от 15 и 50 лет. Период 18-35 лет характеризуется активностью гормонов, что может стать предрасполагающим к маститу фактором. Воспаления молочной железы возникают часто в лактационный период, но могут наблюдаться и вне его. Это заболевание фиксируют редко среди мужчин и даже детей (мальчиков и девочек). Такие случаи объясняются гормональными нарушениями в организме.
Формы мастита две: хроническая и острая. Хроническая типична для женщин, у которых начинается климакс. Виды мастита (по симптоматике):
- Острый инфицированный (воспаление, осложняемое инфицированием зоны соска, процесс позже затрагивает всю молочную железу)
- Серозный (при этой форме инфицирования не происходит)
- Хронический (диагностируется при неадекватной терапии антибактериальными препаратами при остром инфицированном мастите)
- Флегмонозный (при этой форме резко ухудшается общее состояние человека по причине общей интоксикации организма)
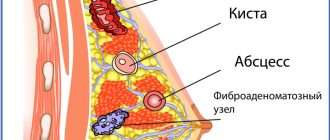
- Абсцесс молочной железы или желёз (возникает на основе серозного или острого инфицированного вида мастита)
- Гангрена молочной железы (очень тяжёлой состояние молочной железы и организма в целом, при котором методы консервативной терапии уже неэффективны)
Причины воспаления молочной железы
Выделяют наиболее частые причины мастита:
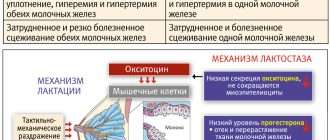
- Появление лактостаза как результат застоя молока из-за его большого количества в первые дни после рождения ребенка. В этот период малышу еще не нужно большое количество молока, потому оно остается (застаивается) в материнской груди.
- Неправильное прикладывание младенца к груди во время кормления. Как результат – малыш не может полностью высосать молоко из молочных синусов. Остатки молока находятся в одной или нескольких рядом находящихся железах. При этом остальные синусы остаются в порядке, процессы воспаления и уплотнения наблюдаются только в части груди, где ткани мягкие и не поражённые.
- Анатомическое несовершенство структуры соска.
- Травмирование протоков молочной железы.
- Царапины кожи груди, через которые проникает какая-либо инфекция.
- Повреждения соска в результате начала грудного вскармливания, через которые проникают различные патологические микроорганизмы. Это становится причиной развития инфекционной болезни. Всё ухудшается, когда скапливается молоко – в этой среде размножается патогенная флора.
- Большой размер молочной железы. Как следствие — отделы груди спадают вниз, а молоко из них не выводится полностью.
- Воспалительные процессы в организме. Из других зон и органов инфекция попадает с кровью в грудь. При этом бактерии размножаются в молоке, потому воспалительный процесс прогрессирует достаточно быстро.
- Ослабление иммунитета вследствие недавно состоявшихся родов.
- Переохлаждение груди (мать была одета не по погоде и т.д.)
Вне периода лактации у женщин причинами воспаления молочной железы могут быть такие факторы:
- Переохлаждение груди
- Гормональный дисбаланс в организме
- Обострение радикулита шейного и грудного отделов организма общего характера
- Длительный срок лечения любых инфекций
- Травмирование молочных желёз, из-за чего в грудь попадают инфекции
- Опухоли груди (злокачественные или доброкачественные)
- Стрессовые ситуации
Мастит у мужчин может быть вызван такими причинами:
- Нарушения метаболизма
- Эндокринные нарушения в организме, из-за чего нарушается правильное соотношение гормонов. Как следствие — уменьшение выработки андрогенов, которые являются типично мужскими гормонами
- Травмы молочных желёз и попадание туда инфекции
- Некоторые болезни из ряда урологии
- Изменения патологического характера в строении молочных желёз у мужчин
- Ряд опухолевых процессов в надпочечниках, что приводит к увеличению количества в крови женских половых гормонов (например, эстрогенов)
Дисбаланс гормонов в мужском организме может быть объяснен такими причинами:
- Применение без назначения доктора ряда препаратов, которые служат для понижения артериального давления, и транквилизаторов.
- Регулярное употребление в больших количествах спиртных напитков, особенно пива.
- Ряд болезней ЖКТ, которые приводят к ложной или истинной гинекомастии (увеличение молочных желёз у мужчин)
- Употребление анаболических гормонов разных видов (типично для профессиональных спортсменов-силовиков)
Патогенез
У женщин в период лактации при попадании инфекции в сосок возникает легкая форма мастита. Довольно быстро она перерастает в серозную, что объясняется сниженным иммунитетом кормящей матери. Организм просто не справляется с возбудителем болезни. Мастит часто диагностируют у кормящих мам после рождения первого малыша и в течение первых шести недель лактационного периода.
Симптомы мастита
Если женщина находится в периоде лактации (выработки железой молока для кормления младенца), то проявления мастита развиваются очень быстро, на протяжении 2-3 суток после того, как в груди начало застаиваться молоко.
Типичные симптомы мастита:
- Появление сильных болевых ощущений в молочных железах
- Увеличение чувствительности груди
- Повышение температуры местного характера
- Возникновение уплотнений в части или по всей молочной железе
- Появление отёка груди, вследствие чего молочная железа увеличивается
- Покраснение и уплотнение кожи над областью воспаления
- Увеличение лимфатических узлов (в части случаев)
Температура может повышаться не только в зоне воспаления, это может быть повышение температуры тела в целом. В редких случаев она может достигать 40˚С за очень короткое время. В части случаев фиксируют такое проявления как тахикардия, в основном это характерно для инфекционной формы заболевания.
В крови обнаруживается лейкоцитоз – увеличение количества лейкоцитов в крови, которое бывает при инфекционной природе болезни. В лактационный период болевые ощущения при мастите во время кормления ребёнка грудью увеличиваются и становятся ноющими. Каждый вид мастита отличается по симптоматике, что помогает медикам при постановке диагноза.
Для серозного мастита типичны боли, уплотнения в молочной железе, нормальный цвет кожи по всей груди, норма местной и общей температуры. Для острой инфицированной формы типичны уплотнения в груди, боли, покраснение кожных покровов над местом образования уплотнения и уплотнение кожи. Боли становятся более резкими, проявляясь даже при легком прикосновении к воспаленной железе. Общее состояние больной характеризуют как очень плохое.
Хроническая форма мастита отличается наличием уплотнений в железе, кожа при этом не меняет оттенка, нет сильных болей. Общее состояние больного характеризуют как удовлетворительное, температура не повышается или повышается незначительно, достигая максимально 37,5 градусов в части случаев. Такое повышение температуры говорит о воспалительном процессе организма, который протекает довольно вяло.
Для абсцесса молочной железы характерно образование очага поражения с чёткими контурами с большим скоплением гноя, при этом данный участок груди размягчается и становится покрасневшим. Фиксируют отечность груди и боли в ней. Общая температура тела постоянно и сильно повышена. Наблюдают также увеличение регионарных лимфоузлов.
Флегмозный вид мастита характеризуется резким ухудшением общего состояния человека, проявлениями общей интоксикации организма, нарушениями аппетита и режима сна. Типично увеличение регионарных лимфоузлов, их болезненность. Через кожу видны подкожно расположенные расширенные вены. Молочная железа может приобрести другую форму, вероятно втяжение соска.
Для гангренозной формы мастита типично тяжелое состояние пациентки. На воспаленной железе кожные покровы становятся синюшного или даже багрового оттенка, грудь становится иной формы.
Симптомы мастита у мужчин
Помимо выше названной гинекомастии, рассматриваемое заболевание может проявляться у лиц мужского пола производством неполноценного грудного молока. Возможность появления мастита у мужчин объясняется тем, что структура молочной железы у них аналогична таковой у женщин. Отличается только степень их развития – у мужчин она небольшая. Следует помнить также, что до начала полового развития грудь девочек и мальчиков одинакова.
Воспаление молочных желёз у мужчин может возникать как при их патологическом увеличении, так и при нормальном размере молочной железы. У мужчины мастит начинается с серозной формы во всех случаях, он похож на отек. Появляются боли в этой зоне. При пальпации врачи находят небольшие уплотнения в железе. Если мастит не лечить на этой стадии, дальше увеличатся лимфоузлы, находящиеся под мышками. Они могут болеть при прикосновении или даже в состоянии покоя.
Далее заболевание характеризуется появлением инфильтрации. Возникает большое количество лейкоцитов в пораженной железе, что объясняет появление инфильтрата. В этой фазе температура в области груди повышается, также повышается общая температура тела. Грудь становится болезненной, отек прогресирует. Фиксируется гиперемия кожи в пораженной зоне. У мужчины отмечают проявления интоксикации организма.
Если на этом этапе болезнь не лечить, то следующее, чего стоит ожидать, это переход мастита в гнойную стадию. Боль становится всё сильнее, проявления интоксикации также усиливаются. Пальпация молочной железы обнаруживает уплотнение, болезненное и горячее на ощупь. Над местом образования гнойника кожные покровы очень красные. Гнойные проявления мастита фиксируют у мужчин очень редко. Этаформа воспаления несет опасность для жизни человека. Такие состояния характеризуют как экстренные, что вызывает необходимость срочного хирургического вмешательства.
Мастит новорожденных и маленьких детей
У младенцев могут увеличиться и набухать молочные железы по причине гормональных изменений. Врачи именуют это физиологической мастопатией, такие процессы считаются вариантом нормы. Кожа должна оставаться нормального оттенка, если железы увеличены максимум на 3 см в диаметре. Под кожными покровами при этом не наблюдается изменений, в том числе уплотнений.
Из груди недавно рожденного ребенка может выделяться жидкость сероватого или бело-молочного тона. Это бывает на второй день жизни ребенка. Поле 7-го дня явление угасает. Такой вариант нормы лечить не нужно. Нельзя выдавливать жидкость из грудки ребенка, нельзя прогревать, использовать мази (в том числе, мазь Вишневского), запрещается применение настоек, камфоры и прочих средств терапии. Это всё может привести к тому, что в сосках новорожденного появятся трещины. Тогда в них попадет инфекция, и мастита с тяжелым течением не избежать.
Мастит новорожденного может быть вызван потницей с гнойничками. Такое бывает, только если ребенка редко купают. Мастит у младенцев появляется, если у них низкий иммунитет. Такое может быть, например, если мать не кормит его грудью.
Мастит младенца может появиться на 2-3- неделе жизни. Тогда это заболевание носит воспалительный характер. Молочные железы еще больше грубеют. Мастит становится гнойным. В значительной части случаев процессу подвержена только одна железа. Также характерны сильные боли в груди. Интоксикация организма начинает явно проявляться. Температура тела повышается, фиксируют судороги и лихорадку. Ребенок становится заторможенным и вялым, постоянно плачет и беспокоится без видимых причин. Новорожденный не хочет сосать грудь или начинает и бросает, аппетит явно плохой. Могут быть проблемы с пищеварительным трактом, характерны рвота, срыгивания, жидкие испражнения.
Следующим этапом является покраснение молочной железы и ее отек, боль становится сильнее. Можно отметить, что пораженная грудь более горячая, чем здоровая. Болезнь, если ее не лечить, развивается, в пораженной зоне фиксируют нагноение, далее может появиться флегмона и сепсис.
Гнойный мастит очень опасен для девочек, потому что при этом отмирает часть железы, закупориваются некоторые протоки. Когда девочка вырастет и сама родит, у нее будет плохая лактация. Если назначить неправильно лечение или сделать этот не вовремя, мастит переходит в хроническую форму (хронизируется). Зоны поражения становятся обширные, есть гной, который сквозь кожу может периодически прорываться наружу.
Мастит у девочек
Мастит у девочек не является распространенной болезнью. В пубертатном периоде могут фиксироваться воспалительные процессы виде свищей, которые располагаются около соска на пигментном кольце. Продукты воспалительной деятельности свищей удаляются через сосок.
И лишь в редких случаях возникает действительно мастит. Проявлением является очаг размягчённой ткани с повышенной местной температурой около пигментного кольца, который возникает внезапно. Кожа на месте воспаления гиперемирована.
Мастит у мальчиков
При половом созревании у мальчиков может наблюдаться пубертатная гинекомастия. Типичные симптомы: увеличение и болезненность. Потому иногда это явление путают с маститом. Тем не менее, пубертатная гинекомастия — вариант нормы, она может длиться 1-2 года. Если изменений после этого времени не случилось, то ребенка нужно вести к эндокринологу, который назначит дополнительные методы исследования.
Воспаление лимфоузлов молочной железы
При воспалении молочной железы может отмечаться увеличением подмышечно расположеннных лимфатических узлов. При таких аномалиях фиксируют мастит и мастопатию (патологический рост тканей молочной железы). При мастопатии лимфоузлы увеличены в размерах, они болят. Из молочной железы начинает выделяться жидкость. Если вы заметили таким симптомы, срочно обратитесь на очный прием к врачу.
Рожистое воспаление молочной железы
Это воспалительный процесс кожи груди серозно-экссудативного характера. На месте возникновения рожистого воспаления возникают дистрофические изменения кожных покровов, а также нарушается проводимость сосудов кожи. В определённых случаях воспаление молочной железы (мастит) вызывает рожистое воспаление кожных покровов, что является осложнением при мастите.
Среди типичных симптомов рожистого мастита называют острое начало болезни. В организме случается интоксикация, что сразу же явно проявляется. Болит голова, болят мышцы, человек слабый и разбитый, может быть тошнота и/или рвота. Отмечается повышенная температура — до отметки 39 – 40˚С. Спустя 2-4 часа в области поражения появляется боль, покраснение, симптомы постепенно только усиливаются. Фиксируют отечность кожных покровов воспаленного участка.
Типичное проявление — эритрематозная сыпь, возвышающаяся над уровнем кожи. Близлежащие к воспалению лимфоузлы становятся больше нормы. Среди легких осложнений называют нарушение лимфотока и кровотока в молочной железе.
Воспаление соска молочной железы
- Для воспаления соска молочной железы женщины характерны такие симптомы:
- Покраснение кожи молочной железы вокруг сосков.
- Нагрубание сосков.
- Появление болевых ощущений в сосках.
- Ощущения сдавливания и распирания в молочной железе.
- Повышение общей температуры тела.
Воспаление постепенно прогрессирует и распространяется без своевременной правильной терапии. Наблюдается отечность молочной железы, натяжение кожи. Кожные покровы приобретают в той зоне бордовый оттенок, кожа становится более горячей, чем в норме. Проявляется общая интоксикация организма. Человек слабеет, голова постоянно болит. При кормлении младенца грудью сосок и сама грудь очень болят. То же происходит и при попытке сцеживания молока. Важно отметить, что при мастите в груди может уменьшиться количество молока.
Диагностика воспаления молочной железы
При появлении тревожных симптомов нужно в срочном порядке идти на прием к маммологу. Врач проводит осмотр, пальпацию, в большинстве случаев назначает дополнительные исследования. Это важно для исключения других болезней груди. Для точной диагностики используют УЗИ — ультразвуковое исследование молочных протоков. Это позволяет определить характер воспалительного процесса, его стадию, а также предотвратить вероятные осложнения. По результата УЗИ лечащий врач назначает определенные средства консервативной терапии.
При подозрении на абсцесс или злокачественные опухоли, проводят не только УЗИ, но маммографию, магнитно-резонансную томографию, а также делают биопсию для дальнейших исследований в лаборатории.
Что касается дифференциальной диагностике при мастите, нужно исключить опухоли груди, что не является простым заданием. Раковые состояния можно спутать с абсцессом. Проводится дифференциальная диагностика молочной железы с помощью ультразвукового исследования. Если у женщины в анамнезе есть кисты, работа врача становится проще.
Лечение мастита
Лечение острой формы мастита нужно начинать уже на ранних стадиях, что позволяет предотвратить абсцесс (формирование зоны гнойного поражения). Особенно это касается инфицированных форм заболевания. Терапию начинают, прежде всего, с антибиотиков, которые в короткое время облегчают состояние больного человека.
Если же после определенного курса антибиотиков человеку не становится лучше, его направляют в стационар, чтобы проводить более эффективные способы лечения, и чтобы больной постоянно находился под врачебным присмотром. Важно точно отличить мастит от заболеваний с подобными проявлениями, как было уже указано выше.
Если женщина заболела маститом в периоде лактации, то кормление малыша грудью не прекращают. Потому что опустошение каналов груди помогает снизить или вовсе убрать воспалительный процесс. Микроорганизмы, которые могут находиться в молоке, не несут угрозы здоровью новорожденному. Но в это время нужно принимать антибиотики, которые не концентрируются в молоке и не передаются ребенку. Это основная задача врача, который занимается назначением терапии.
При серозной форме мастита на грудь накладывают повязки, чтобы железа находилась в подвешенном состоянии. При этом показано применении сухого тепла на грудь. В лактационный период малыша нужно продолжать кормить, что обеспечит скорейшее исчезновение мастита. Также для лечения серозных маститов специалисты назначают антибиотики пенициллиновой группы полусинтетической формы и цефалоспорины первого и второго поколения.
Также для лечения мастита в определенной мере актуальны средства народной медицины. Иногда применяют относятся компрессы с коком алоэ, соком каланхоэ и соком моркови. Также актуально прикладывание отбитого свежего капустного листа и листа подорожника на область воспаления. Но эти методы могут быть использованы только как вспомогательные, и только при одобрении лечащего врача.
Лечение абсцессов молочной железы заключается в хирургических методах. Гнойник вскрывают, опорожняют от содержимого, дренируют. При операции отслеживают все гнойные пути с помощью пальцевого исследования. После этого все гнойные ходы соединяют в одну полость. Если гнойник был вскрыт на ранней стадии его образования, то это сохраняет правильное функционирование молочной железы.
После операции нужно провести реабилитационную терапию. Применяют антибиотики и противовоспалительные лекарства. Что касается антибиотиков, сначала применяют препараты с широким спектром действия. После чего проводится исследование на предмет реакции микроорганизмов в гнойнике на действие определённых лекарств, и в соответствие с имеющимися результатами назначаются более конкретные препараты.
После того, как воспалительный процесс сойдет «на нет», врач может назначить пройти курс массажа молочной железы. Если же лечение начали поздно или назначали неправильные препараты, развивается флегмона. Это разлитый воспалительный процесс. Далее актуально только хирургическое лечение в стационаре, лекарства уже не помогут. Иногда ставится вопрос о необходимости удаления всей груди.
Для терапии рожистого воспаления молочной железы важны антибиотики широкого спектра действия. Также медики назначают противомикробные лекарства, например, сульфаниламиды. Актуально ультрафиолетовое облучение воспалённой кожи. Для лечения также применяют средства, укрепляющие иммунитет. Если причиной рожистого воспаления стал мастит, то нужно вылечить воспаление молочной железы известным способом.
Что касается лечения мастита у мужчин, то важно определить фактор-причину заболевания. Быть может, причина заключается в первичном заболевании, которое спровоцировало мастит. Устранять нужно, прежде всего, именно эту болезнь. Выбор методов лечения воспаления молочной железы у мужчин зависит от его вида и стадии. Серозную форму лечат с помощью консервативной терапии. Человек должен находиться в состоянии покоя, соблюдая постельный режим, ему назначают антибиотики, также актуальны физиотерапевтические методы. При гнойном абсцессе у мужчины нужно прибегнуть к хирургическим методам лечения. Лекарства не дадут нужного эффекта.
Маститы новорожденных лечат в стационаре, прибегая как к консервативным, так и хирургическим методам. Когда гноя не наблюдается, применяются компрессы, антибиотики и противовоспалительные препараты. Если мастит перешёл в гнойную фазу, то для его лечения требуется хирургическое вмешательство, при котором железа вскрывается и из неё удаляется гной.
Антибиотики при мастите
Для лечения маститов, как уже было отмечено, актуальны антибиотики. Они используются также как средство реабилитации после проведенных операций. Врач может приписать антибиотики как широкого, так и узкого спектра действия. Чаще всего актуальны полусинтетические пенициллины и цефалоспорины 1-го и 2-го поколений. Эффективны такие препараты как амоксициллины:
- , , , , ,
- Амотид,
- Раноксил.
Среди феноксиметилпенициллинов актуален такой препарат как Оспен. Препараты пенициллина в комбинации с ингибиторами лактамаз, которые производятся микроорганизмами ферментов – клавулановой кислотой или сульбактамом, которые способны разрушать данные антибиотики. К ним относятся Аугметин, Амоксилав, Моксиклав.
Цефалоспорины для лечения мастита:
- (Золфин, Кефзол, Лизолин, Прозолин и пр.); (Оспексин, Пролексин, Споридекс и др.);
- Цефуроксим (Зинацеф, Зиннат, Аксетин, Кетоцеф);
- Цефаклор (Верцеф, Цеклор, Тарацеф).
Прогноз воспаления молочной железы
Прогноз результатов лечения воспаления молочной железы зависит от стадии процесса, на котором началась применяться терапия, а также вида мастита. При серозной и острой инфицированной фазе прогнозу на излечение и отсутствие рецидивов заболевания положительные, если терапию начали вовремя, в самом начале болезни. Если же человек не проводит назначенные врачом лечебные процедуры, то серозная форма мастита скоро переходит в хроническую. А дальше лечение будет еще более сложным и дорогостоящим.
Не всегда хронический мастит можно полностью вылечить. У части людей бывают рецидивы воспаления, что может быть объяснено снижением иммунитета, а также гормональными нарушениями в организме.
Если лечить абсцессы при помощи хирургии, то вероятны осложнения — ткани груди рубцуются. А это для женщин осложняет процесс кормления новорожденного/младенца грудью. Также это меняет вид груди. Во многих случаях оперативное лечение гнойного воспаления молочной железы не влияет на функционирование груди, а на коже груди остаётся небольшой шрам.
Флегмонозная форма мастита несет серьезную угрозу здоровью женщины, могут быть осложнения, иногда молочную железу нужно полностью удалять. При гангрене происходит не только удаление молочной железы, но и угроза общему состоянию и жизни больной. При гангренозных воспалительных процессах могут наблюдаться смертельные исходы вследствие общей сильной интоксикации организма.
Профилактика мастита
В 95 случаях из 100 мастит фиксируют у кормящих матерей. Именно потому профилактика этого заболевания очень важна. В период кормления грудью женщина должна следить за гигиеной молочных желез. Важно избежать их пересушивания. Утром женщина принимает душ, меняет бюстгальтер. Для гигиенических процедур нужно выбрать мыло с нейтральным содержанием рН, оно не сушит кожные покровы.
Рекомендованы для ежедневного применения впитывающие прокладки. Их помещают в бюстгальтер, менять прокладки нужно несколько раз в сутки. После приёма душа нужно нанести на кожу груди специальные увлажняющие средства, например Пурелан, который состоит из 100 % ланолина, Бепантен, масляный раствор витамина А.
Трещины сосков нужно лечить при помощи Видестима, облепихового натурального масла, бальзама Спасатель. В тяжёлых случаях применяют компрессы с линиментом синтомицина (синтомициновой мазью), фурацилиновой мазью или масляным раствором хлорофиллипта. После того, как вы покормили ребенка, на чистую кожу соска нужно нанести какое-либо из выше перечисленных средств. Не забудьте смыть лекарство перед кормлением малыша, чтобы препарат не попал ему в грудь.
Между кормлением малыша можно воспользоваться несколькими капельками грудного молока, которые нужно выдавить, растереть по соску и груди и дать впитаться. Подобная мера эффективно заживляет соски после появления на них трещин.
Мастит нужно лечить на острой стадии, чтобы избежать печальных последствий. Женщины, вступающие в климактический возраст, должны быть особенно внимательны к своему здоровью. У них часто находят хроническое воспаление желез. Среди профилактических мер для избежания мастита женщины должны минимум раз в год посещать гинеколога/маммолога.
Важно заботиться об иммунитете, лечить дисбаланс гормонов, правильно питаться, лечить инфекции в организме. Нужно избегать механическим травм груди. Если же такое случилось, обратитесь к врачу. Нужно своевременно лечить ссадины и царапины на кожи груди и то же самое на сосках. Необходимо беречь грудную железу от переохлаждения, а также перегревания. Не рекомендуется злоупотреблять соляриями, а также воздействием ультрафиолетовых лучей в летний период с целью получения загара.
Мужчинам нужно избегать вредных привычек, которые были указаны выше. Им в качестве профилактики мастита нужно лечить обменные, эндокринные, урологические и прочие болезни. Не бойтесь обращаться к специалистам, особенно по щекотливым вопросам.
Негнойный мастит
Негнойный мастит — воспаление молочной железы, которое проявляется серозным пропотеванием и инфильтрацией тканей. Основными клиническими признаками заболевания являются боль в пораженной груди, увеличение ее объема, покраснение кожи, гипертермия. Для диагностики используют общеклинический анализ крови, бактериологическое исследование молока и УЗИ груди. Лечение — комплексное консервативное, предусматривающее назначение антибиотиков, противовоспалительных, иммуннокорригирующих, антигистаминных препаратов в сочетании с инфузионной терапией и физиотерапевтическими методами.
Общие сведения
Негнойный мастит — распространенная патология молочных желез. Заболевание поражает преимущественно пациенток репродуктивного возраста, хотя нелактационные формы воспалительного процесса могут наблюдаться у девочек-подростков при гормональной перестройке в период полового созревания и у женщин во время инволютивных климактерических изменений. По данным маммологов, до 90% таких маститов связаны с лактацией, при этом заболевание диагностируется у 2-11% лактирующих женщин. Некоторые эксперты ставят эту статистику под сомнение, поскольку не все больные с наиболее легкой серозной формой патологии обращаются за медицинской помощью.

Причины негнойного мастита
Воспаление грудных желез негнойного характера развивается в результате активного размножения в тканях патогенной микрофлоры, в первую очередь золотистого стафилококка. Другими известными возбудителями негнойных форм мастита являются синегнойная и кишечная палочки, стрептококки, бактероиды, микобактерии туберкулеза или ассоциации микроорганизмов. Ткани груди обычно воспаляются при наличии нескольких предрасполагающих факторов, к числу которых относятся:
- Наличие питательной среды. Одним из наиболее подходящих субстратов для бактериальной колонизации тканей груди является застоявшееся молоко, в котором начались процессы молочнокислого брожения. Лактостаз возникает при неправильном сцеживании молочной железы после кормления ребенка, анатомически узких и извитых млечных протоках. Значительно реже воспаление развивается на фоне застоя лимфы при травмах, операциях, объемных процессах.
- Присутствие возбудителя. Источниками патогенных микроорганизмов часто становятся другие больные или бессимптомные носители из числа пациентов и медицинского персонала. Инфекция передается через мебель, технику, медицинский инструментарий, больничный инвентарь, одежду. Возбудитель может присутствовать в организме пациентки в виде очагов острой или хронической инфекции (тонзиллита, фурункулеза, угревой сыпи и т. д.).
- Травма мягких тканей. Для попадания патогенной флоры в железистую и соединительную ткань груди обычно требуются входные ворота. Их роль выполняют трещины сосков, возникающие при неправильном прикладывании ребенка к груди, повреждения кожи при ожогах, отморожениях, травматических разрывах и хирургических разрезах. Иногда возбудитель распространяется из уже существующих очагов воспаления с током крови или лимфы.
- Нарушение иммунитета. Инфекционные агенты активнее размножаются при недостаточной клеточной и гуморальной реакции. К снижению иммунного ответа приводят переутомление, связанное с нарушением привычного уклада жизни после рождения ребенка, осложненное течение беременности и родов, хронические соматические заболевания, некоторые эндокринопатии. Защитные силы организма также ослабевают при приеме иммунносупрессоров.
Определенную роль в возникновении заболевания играют морфологические изменения тканей молочных желез при врожденных аномалиях развития, дисгормональных дисплазиях, объемных новообразованиях, рубцевании после пластических операций. При их наличии может ухудшаться дренажная функция лимфатической системы, кровоснабжение отдельных участков железы и отток молока при кормлении.
Патогенез
Патоморфологические изменения, происходящие при негнойных маститах, соответствуют экссудативной и инфильтрационной фазам воспалительной реакции. Доклинический этап часто протекает без присутствия инфекционного агента, но создает оптимальные условия для его развития. Изменение проницаемости сосудов и метаболический ацидоз, возникающие при лактостазе, застое лимфы, разрушении тканей при травматических воздействиях, приводят к выпотеванию и накоплению серозной жидкости. Присоединение инфекции усугубляет этот процесс за счет локального и общего эффекта повреждающих микробных токсинов.
Классификация
Систематизация форм негнойного воспаления груди основана на двух ключевых критериях — причинах возникновения мастита и его клинико-морфологических особенностях. Поскольку воспалительные изменения обычно носят диффузный характер, при оценке локализации учитывают степень распространенности патологического процесса, вовлечение в него одной или обеих молочных желез. Специалисты в сфере маммологии различают следующие типы негнойных маститов:
По предрасполагающим факторам:
- Лактационные – развиваются в лактирующей груди, связаны с процессом вскармливания. В зависимости от времени возникновения могут быть эпидемическими (диагностированными в родильном доме) и эндемическими (обнаруженными на 3-4 неделе после выписки).
- Нелактационные – вызваны иными причинами. Воспалительная реакция связана с другими заболеваниями молочных желез либо травматическими повреждениями, полученными по неосторожности, при авариях и операциях.
По стадии патоморфологических изменений:
- Серозные, с характерным пропитыванием пораженных тканей серозной жидкостью, поступающей из сосудистого и лимфатического русла, разрушенных клеток молочной железы.
- Инфильтративные, особенностью которых является тромбоз лимфатических сосудов с изоляцией очага воспаления от неповрежденных тканей, уплотнение паренхимы и стромы.
Симптомы негнойного мастита
Заболевание проявляется болевым синдромом, местной тканевой реакцией, кожными изменениями, признаками общей интоксикации. Обычно серозный мастит как начальная стадия воспалительного процесса возникает остро на фоне уже существующего лактостаза при сохранении лактации. Дискомфорт, тяжесть и распирающие ощущения в грудной железе сменяются достаточно интенсивной колющей или жгучей болью. Кожа над участком поражения краснеет. Температура тела повышается до +38,5° С и более, пациентку познабливает, возникает чувство слабости, быстрой утомляемости, иногда беспокоит головная боль. При своевременной адекватной терапии заболевание можно остановить на этой стадии, однако достаточно часто оно переходит в инфильтративную фазу.
Инфильтрация груди сопровождается образованием отчетливо пальпируемого уплотнения тканей, усилением болевых ощущений и выраженной гиперемией кожных покровов. Покраснение кожи становится локализованным, обычно соответствует одному квадранту, хотя возможны и более распространенные процессы. Часто на этом этапе болезни увеличиваются лимфоузлы в подмышечной области. Продолжают нарастать общетоксические явления. Гипертермия достигает +39° С, кроме слабости и утомляемости появляются нарушения сна и расстройства аппетита. Общая длительность негнойных этапов мастита составляет до одной недели, серозная фаза длится до 3 дней, инфильтративная — от 3 до 5 суток. При нелактационных формах заболевания клиника может быть менее выраженной.
Осложнения
Наиболее серьезным осложнением негнойного мастита является переход в гнойный вариант и особенно в деструктивно-некротические флегмонозную и гангренозную формы. Гнойное расплавление тканей сопровождается усугублением клинических проявлений, продлевает сроки лечения, привносит необходимость использования хирургических методов, негативно влияет на прогноз. Отдаленным последствием маститов становится повышение риска развития диспластических процессов, доброкачественных и злокачественных неоплазий, фиброзно-кистозного варианта инволюции молочной железы.
Диагностика
Основная задача диагностического этапа при подозрении на негнойный мастит — исключение гнойных вариантов заболевания и другой патологии грудных желез. Своевременное распознавание воспаления груди на серозной и инфильтративной стадиях позволяет использовать менее травматичные консервативные методы лечения. Наибольшей информативностью в диагностическом плане обладают:
- Общий анализ крови. Как и при других острых воспалительных процессах, при негнойных вариантах мастита повышается количество лейкоцитов в крови, нарастает СОЭ, отмечается выраженный нейтрофилез с палочкоядерным сдвигом лейкоцитарной формулы влево. Может определяться токсическая зернистость нейтрофилов.
- Бактериальный анализ молока. Исследование назначают лактирующим пациенткам для выявления возбудителя заболевания. Обычно патогенный микроорганизм обнаруживается уже при бактериоскопии, для подтверждения диагноза выполняется посев на питательные среды, определяется чувствительность микрофлоры к антибиотикам.
- УЗИ грудных желез. В серозную фазу негнойного лактационного мастита отмечается сглаживание дифференцированных структур, расширение млечных протоков, утолщение подкожной клетчатки и кожи. Хорошо очерченный участок инфильтрации отличается пониженной эхогенностью. При нелактационной форме могут быть заметны очаговые образования.
Заболевание дифференцируют с пирогенной реакцией при лактостазе, гнойным маститом, маститоподобным раком молочной железы. При возможном гнойном характере воспаления рекомендована тонкоигольная пункционная биопсия. В сложных и сомнительных диагностических случаях назначают маммографию в двух или трех проекциях, электроимпедансное исследование, консультации онколога-маммолога, инфекциониста, фтизиатра.
Лечение негнойного мастита
Пациенткам с негнойными формами воспаления груди показана комплексная консервативная терапия, направленная на борьбу с патогенными микроорганизмами, уменьшение воспалительной реакции и предотвращение возможных осложнений антибиотикотерапии. Грудное вскармливание на период лечения приостанавливают, однако лактацию не подавляют, рекомендуют пациентке сцеживать молочные железы. Обычно схема лечения включает следующие группы препаратов:
- Противомикробные средства. Еще до определения чувствительности возбудителя назначают антибиотики широкого спектра действия. В последующем лечение корригируют на основе данных бакисследования. С учетом возможной антибиотикорезистентности наиболее оправданным является использование препаратов из групп синтетических пенициллинов, аминогликозидов, цефалоспоринов, комбинированных антибактериальных средств. Для предотвращения дисбактериоза параллельно применяют противогрибковые препараты, при необходимости — эубиотики.
- Нестероидные противовоспалительные средства. Основными эффектами НПВС при маститах являются противовоспалительный, анальгезирующий и жаропонижающий. Препараты этой группы оказывают мембраностабилизирующее действие, угнетают синтез медиаторов воспаления, снижают чувствительность болевых рецепторов за счет уменьшения синтеза простагландинов. При значительных объемах поражения у пациенток с инфильтративным маститом с осторожностью применяют кортикостероиоды.
- Иммунокорригирующие препараты. Если негнойное воспаление возникло на фоне снижения иммунитета или сопровождается ослабленной иммунной реакцией, неспецифическую защиту можно усилить за счет применения иммунокорректоров и иммуномодуляторов. При быстром развитии воспаления и выявлении стафилококка эффективны средства для повышения специфической иммунореактивности — противостафилококковая плазма, g-глобулин, адсорбированный анатоксин. Для профилактики возможных аллергических реакций используют антигистаминные препараты.
Больным с инфильтративным вариантом мастита для улучшения реологических свойств крови, стабилизации гемодинамики и ускоренного выведения токсических продуктов назначают инфузионную терапию. В случаях нелактационного воспаления, возникшего на фоне дисгормональных состояний, возможна гормонотерапия. При негнойных процессах широко применяют физиотерапевтические методики и мазевые компрессы. Для уменьшения серозного воспаления и инфильтрации тканей используют ультрафиолетовое облучение, воздействуют на зону поражения ультразвуком и микроволнами.
Прогноз и профилактика
Прогноз при негнойном мастите благоприятный. Своевременная адекватная терапия в 81-90% случаях заболевания позволяет предотвратить его переход в гнойные формы. В профилактических целях рекомендуется соблюдение правил личной гигиены и требований асептики-антисептики в родильных домах. Эффективны мероприятия, направленные на укрепление иммунитета, лечение хронических инфекций и заболеваний, при которых могут возникнуть дисгормональные состояния. Первородящих важно обучить правильной технике прикладывания ребенка к груди и необходимости соблюдения режима кормления, а при возможном застое молока обеспечить расцеживание молочной железы.
Лечение трофических язв
Кровообращение – ключевой процесс в организме, который обеспечивает ткани кислородом и важными компонентами для поддержания жизнедеятельности ткани.
- Диагностика
- Лечение
- Мази, растворы и препараты
Из-за длительного нарушения кровообращения и, как следствие, дефицита питания мягких тканей могут формироваться длительно незаживающие раны – трофические язвы. Как правило, они возникают на нижних конечностях.
Одним из факторов формирования нарушений кровообращения является замедление процессов обновления тканей кожи (регенерации). Поэтому плохо заживающие трофические язвы чаще возникают у пожилых людей. Но могут появиться у лиц молодого и среднего возраста в определенных условиях.
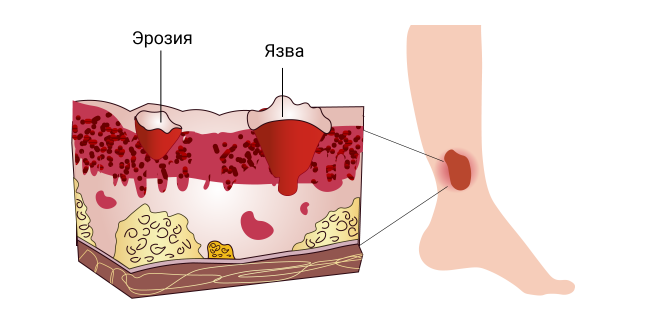
Основные симптомы
Вначале развиваются признаки нарушения питания (трофики) мягких тканей. У человека на этом этапе, как правило, возникают чувство жжения, болезненность в нижних конечностях. Кожа истончается, появляется синюшный или коричневато-синюшный оттенок, пластинчатое шелушение и характерный блеск.
Затем формируется небольшой болезненный язвенный дефект (образование на коже в месте повреждения), со временем увеличивающийся в размерах. Края язвы уплотняются. Внутри дефекта может встречаться налёт серого цвета. Трофическая язва может также кровоточить.
Причины появления и виды трофических язв
Причинами трофических язв могут быть 1 :
- Нарушение работы артерий и вен (артериальная и венозная недостаточность)
- Проблема с оттоком лимфы – жидкости, которая находится в тканях (лимфостаз)
- Травмы позвоночника и нервов конечностей
- Различные онкологические образования
- Хроническое неконтролируемое повышение давления (некомпенсированная артериальная гипертезия, язва Марторелла)
- Появление «агрессивной» инфекции
- Врожденные заболевания (особенно у детей)
- Ожоги, лучевая болезнь (получение большой дозы радиации)
- Туберкулез кожи, сифилис
В 15% случаев у пациента может присутствовать одновременно несколько причин, провоцирующих формирование трофической язвы 2 . Частая комбинация таких причин – заболевание вен, артерий и диабетическая ангиопатия 2 .
Виды трофических язв
Трофические язвы нижних конечностей чаще всего формируются на фоне хронических нарушений кровообращения, причиной которых может являться варикозная болезнь вен нижних конечностей или нарушение оттока лимфы. Такие трофические язвы называются язвами при хронической венозной недостаточности.
Артериальные язвы формируются из-за значительного сужения просвета артерий, что вызывает дефицит кровообращения. Самая распространенная причина уменьшения диаметра сосуда – атеросклероз и сахарный диабет.
Нейротрофические язвы – отдалённый результат перелома позвоночника и травмы нервов (чаще седалищного и большеберцового), при нейропатической форме синдрома диабетической стопы, третичном сифилисе (спинной сухоте), рассеянном склерозе и др.
Язва Марторелла (гипертоническая язва) развивается на фоне плохо поддающейся контролю артериальной гипертензии (в том числе, когда пациент игнорирует гипертензию и не получает необходимого лечения).
Пиогенная язва может возникнуть в результате инфицирования ран, дефектов кожи после перенесенного рожистого воспаления (известно как «рожа»), существующего нарыва (абсцесса) и острого гнойного воспаления тканей (флегмоны). Однако, как правило, предрасполагающим фактором является хронический иммунодефицит организма.
Трофические язвы при остеомиелите – инфекционно-воспалительном процессе, поражающем кости.
Про трофические язвы, их обработку и лечение смотрите в коротком видео с врачом-хирургом Федором Яновичем Красковским
Диагностика
Обычно диагностика трофической язвы не вызывает затруднений и основана на клинической картине: наличии длительно незаживающего болезненного дефекта кожи и окружающих тканей. Но для определения тактики лечения необходимо установить причину формирования язвы.
Для этого врач может назначить исследования, направленные на определение нарушений кровообращения конечностей:
- Ультразвуковое дуплексное сканирование 2 .
- Рентгеноконтрастную ангиографию – метод для определения заболеваний сосудов, при котором в них вводят контрастное вещество. На специальном приборе, ангиографе, прослеживают прохождение контраста по сосудам.
- Рентгенологическое исследование костей в двух проекциях, магнитно-резонансную ангиографию, компьютерную томографию используют при диагностике трофических язв при остеомиелите 2 .
- Определение лодыжечно-плечевого индекса систолического давления. Данный параметр показывает степень кровообращения в конечностях.
Важно исключить наличие сопутствующих заболеваний (которые могут протекать бессимптомно): сахарный диабет, злокачественная артериальная гипертензия, иммунодефицитные состояния. Может потребоваться консультация дерматолога, ревматолога для уточнения диагноза.
Лечение трофических язв
Основная задача в лечении трофических язв – устранить причину: нормализовать кровообращение, в том числе хирургическими методами, подобрать препараты для снижения артериального давления, откорректировать уровень сахара в крови.
Подбор наружной терапии зависит от стадии раневого процесса и формирования язв 2 .
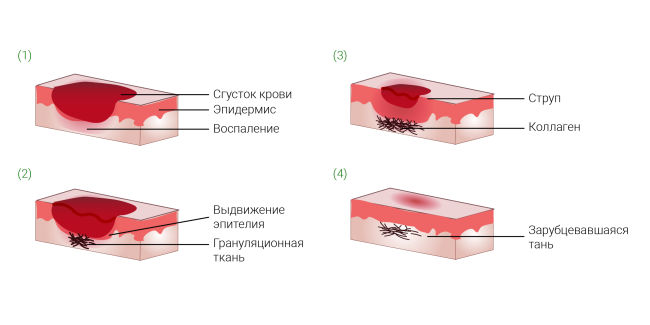
I фаза раневого процесса
При лечении трофических язв в первую фазу раневого процесса, когда присутствуют участки омертвевших тканей, признаки острого воспаления, излишнее выделение (мокнутие), основными задачами являются:
- не допустить присоединение инфекции
- очистить рану от омертвевших тканей и гноя
- уменьшить воспаление
Поэтому в эту стадию могут проводить хирургическую обработку с целью удаления омертвевших тканей (некроза). В любом случае необходимо промывать и обрабатывать рану обеззараживающими средствами, например, раствором повидон-йода .
На этой стадии раневую поверхность также обрабатывают наружными обеззараживающими кремами и мазями . Например, мазь Бетадин ® наносят непосредственно на участок язвенного дефекта. Затем поврежденный участок закрывают чистым, стерильным перевязочным материалом, чтобы не допустить присоединения инфекции извне.
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин ® с повидон-йодом.
II фаза раневого процесса
Когда уменьшаются признаки воспаления, и у организма появляются возможности для заживления, со дна трофической язвы начинает прорастать новая (грануляционная) ткань, которую отличает розовый цвет. Хирургическая пластика язвенного дефекта выполняется именно в эту стадию.
III-IV фаза раневого процесса
В случае заполнения всего объёма язвенного дефекта грануляционной тканью (которая восстанавливает участок дефекта ткани) начнётся «затягивание» раны и восстановление поверхностного слоя. Для минимизации рубцовых изменений рекомендуют препараты, улучшающие вид рубцовой ткани (на основе силикона, гиалуронидазы, экстрактов растений). Нужно помнить, что использовать их можно только на зажившей коже.
Правильно подобранная наружная терапия позволяет ускорить процессы заживления 2 . Например, при обработке трофической язвы, развившейся на фоне сахарного диабета, противопоказано использовать агрессивные антисептики (раствор перекиси водорода, «марганцовки» и др.) 2 , чтобы еще больше не травмировать жизнеспособные ткани. Инфицирование язвенного дефекта у пациентов с сахарным диабетом в 25-50% случаев, к сожалению, заканчивается ампутацией конечности 2 . Поэтому важно внимательно относиться к выбору местного обеззараживающего средства.
Препараты для обеззараживания и лечения трофических язв
Трофические язвы можно промывать физиологическим раствором (0,9% натрия хлорида) для механического удаления гнойно-омертвевшего налета и бактерий 2 . Однако данный раствор не предотвращает присоединение инфекции.
Средства-антисептики, подходящие для обработки язвенного дефекта:
- Раствор повидон-йода
- Хлоргексидин (хлоргексидина биглюконат)
- Раствор перекиси водорода
- Раствор перманганата калия («марганцовка»)
- Раствор бензилдиметил-миристоиламино-пропиламмоний
- Раствор октенидина дигидрохлорид
- Раствор эозина
- Полигексанид
Обработка трофических язв раствором повидон-йода (Бетадин®)
Повидон-йод – антисептический препарат, не содержащий спирт, при этом обладающий широким спектром действия. Губителен для большинства опасных микроорганизмов: бактерий, одноклеточных микроорганизмов, вируса герпеса, возбудителей грибковой инфекции 15 . При местном нанесении повидон-йод не вызывает жжения. Для обработки трофических язв используют раствор Бетадин ® в неразбавленном виде для смазывания и в качестве компресса.
Для использования в дренажных системах средство необходимо разбавить в 10-100 раз. Учитывая, что раствор темно-коричневого цвета, это облегчает контроль качества обработки всей площади раневой поверхности. Средство обладает высоким профилем безопасности 12 . Возможно использование у детей старше 1 месяца.
Также не наблюдались случаи формирования устойчивости вредоносных микроорганизмов к препаратам йода, то есть у патогенов не возникает привыкания к лечению средствами на основе повидон-йода 15
Кроме раствора Бетадин ® для лечения и обработки трофических язв используют антисептическую мазь с повидон-йодом ( Бетадин ® ). Мазь Бетадин ® аккуратно распределяют по площади язвенного дефекта (не втирают) 2-3 раза в день и своевременно выполняют перевязку. Повидон-йод обеззараживает, а макрогол, входящий в состав мази, помогает «вытягивать» гной из раны 14 .

При лечении инфицированных ран под салфетками, пропитанными раствором или мазью Бетадин ® , в течение первых 5-7 суток заметно уменьшался отёк и количество гнойного отделяемого, отмечалось уменьшение боли 11 .
Хлоргексидин
Водный раствор хлоргексидина биглюконата относится к группе дезинфицирующих средств и антисептиков. Губителен для грамположительных и грамотрицательных бактерий, проявляет активность в отношении грибковой инфекции при экспозиции в течение 10 минут 4 . Показан для обработки гнойных ран, инфицированных ожогов 4 .
Однако согласно недавним исследованиям, ряд бактерий становится устойчивым к хлоргексидину биглюконату, то есть вредоносные микроорганизмы начинают противостоять действию данного антисептика 13 . Это снижает вероятность успешного лечения данным препаратом.
Перекись водорода
При контакте 3% водного раствора перекиси водорода с раневой поверхностью, высвобождается активный кислород, поэтому средство активно в отношении инфекций, вызванных гнилостными и анаэробными (которые не нуждаются в кислороде) бактериями 5 .
Однако уменьшение количества микробов происходит временно, то есть нет стерилизационного эффекта. Средство нельзя применять под повязки, препятствующие проникновению инфекций, инородных тел и воздуха (окклюзионные повязки). Применение перекиси водорода не гарантирует от заражения раневой инфекцией 5 .
Калия перманганат («марганцовка»)
Раствор марганцовки 2-5% обладает антисептическим действием. При взаимодействии с раневой поверхностью выделяется активный кислород, губительный для анаэробных микроорганизмов 6 . Но у такого механизма есть и обратная сторона – он может повреждать и здоровые ткани, а также мешать образовывать новые.
В хирургии иногда используют для обратки язвенных дефектов, инфицированных ран, ожоговых поверхностей. Могут возникнуть сложности с приобретением порошка калия перманганата для приготовления раствора, поскольку он включен в перечень препаратов, подлежащих специальному контролю. Более того, нерастворенный кристаллик «марганцовки» может вызвать ожог.
Раствор бензилдиметил-миристоиламино-пропиламмония
Губителен для многих бактерий, грибов, одноклеточных микроорганизмов, обладает противовирусным действием. Разрешен для обработки и лечения гнойных ран, ожогов 7 . При наружном использовании не всасывается в кровоток. Разрешен к применению у взрослых и детей. Для профилактики инфицирования раны раствором можно орошать поверхность или проводить дренирование, однако расход препарата может достигать до 1 литра в день. Учитывая стоимость препарата, лечение может быть затратным.
Раствор октенидина дигидрохлорид
Раствор на основе полигексанида действует на бактерии и грибы, показан для обработки инфицированных ран, ожоговых поверхностей 8 .
Можно использовать только в разведенном виде (0,2% и 0,1%). Необходимое количество препарата (согласно инструкции) добавляют к 1 литру раствора Рингера без лактата или к физиологическому раствору.
Противопоказан к использованию у лиц младше 18 лет.
Раствор эозина
Раствор эозина используют как антисептическое и дезинфицирующее подсушивающее средство. Проводят обработку раневой поверхности тампоном, смоченным в растворе эозина. Может вызывать аллергические реакции 10 .
Местные антисептики используют в I (фазу воспаления) и II фазу регенерации, а также после хирургического лечения.
Профилактика образования трофических язв
Поскольку трофические язвы трудно поддаются лечению, а хирургические методы не всегда приносят ожидаемых результатов, то основная задача – это профилактика их образования, а также ответственные действия пациента при ранних признаках появления язв.
Важно своевременно выявлять провоцирующие сопутствующие заболевания, не допускать сосудистых, неврологических и других осложнений, обращаться за медицинской помощью еще на ранних этапах формирования язвенных дефектов. При возникновении язвенного дефекта добросовестно выполнять рекомендации врача, содержать язвенный дефект в чистоте, проводить своевременную антисептическую обработку. И еще важно – выбирать препарат с наилучшими для этого свойствами.

Часто задаваемые вопросы
Как часто необходимо проводить обработку трофической язвы?
Обработку язвенного дефекта проводят согласно рекомендациям лечащего врача или согласно инструкции антисептического средства. Обычно 2-3 раза в день.
Заразна ли трофическая язва?
Это не заразное заболевание, а результат тяжелых соматических проблем, например, сахарного диабета, хронической болезни вен нижних конечностей, облитерирующего атеросклероза и других. Однако язвенный дефект в зоне риска заражения, тогда язва мягких тканей может стать хроническим очагом инфекции.
Кто занимается лечением трофических язв?
Лечением трофических язв занимается врач-хирург, хирург-флеболог. Для уточнения причины язвенного дефекта и подбора лечения основного заболевания требуется консультация терапевта, невролога, травматолога, онколога, ревматолога, дерматолога.
Какие общие рекомендации для людей с трофическими язвами?
- Соблюдение режима труда и отдыха, ограничение нагрузки на участок тела с трофической язвой.
- Наружное применение обеззараживающих и противовоспалительных средств.
- При необходимости прием системных антибактериальных препаратов (таблетки).
- Физиотерапевтическое лечение.
- Своевременное прохождение медицинского обследования для выявления провоцирующих сопутствующих заболеваний.
Мошкова Елена Михайловна
Врач-дерматовенеролог, заведующая КДО по оказанию платных услуг СПб ГБУЗ «Городской кожно-венерологический диспансер» г.Санкт-Петербург

Мазь для лечения трофических язв
Трофические язвы: причины, симптомы, диагностика. Как и чем лечат такие образования?

Трофические язвы ног
Как распознать трофическую язву на ноге, и в чем причина образования такого дефекта кожи?
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин ® с повидон-йодом.
Список литературы
- Шахрай С. В., Семенчук И. Д.Трофические язвы нижних конечностей // Минск БГМУ 2009.
- Савельев В.С. Кириенко А.И. Национальное руководство по хирургии // ГЭОТАР-Медиа 2008. Москва.
- Cтойко Ю. М., Кириенко А. И., Затевахин И. И. и др. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен// Флебология 2018;12(3): 146-240.
- Инструкция по медицинскому применению Хлоргексидин, РЛС.
- Инструкция по медицинскому применению перекись водорода, РЛС.
- Инструкция по медицинскому применению калия перманганат, РЛС. Инструкция по медицинскому применению калия перманганат, РЛС.
- Инструкция по медицинскому применению Мирамистин, раствор, РЛС.
- Инструкция по медицинскому применению Октинисепт, раствор, РЛС.
- Инструкция по медицинскому применению Лавасепт, раствор, РЛС.
- Инструкция по медицинскому применению Эозина, раствор, РЛС.
- Михальский В. В., Богданов А. Е., Жилина С. В., Привиденцев А. И., Аникин А. И., Ульянина А. А.. Применение препарата Бетадин в лечении инфицированных ран//РМЖ №29 от 23.12.2010.
- Инструкция по медицинскому применению Бетадин Раствор. (РН: П№015282/03).
- Куфтырев Д. М., Косякова К. Г. Устойчивость proteus mirabilis к хлоргексидину биглюконату// Здоровье – основа человеческого потенциала: проблемы и пути решения №2 (15)/2020.
- Инструкция по медицинскому применению Бетадин, мазь. (РН: П№015282/02).
- Борисов И. В. Повидон-йод – новые возможности знакомого препарата // Раны и раневые инфекции 8 (3) 2021, стр. 12-18.
Если Вам стало известно о нежелательной реакции при использовании продукта из портфеля ООО «ЭГИС-РУС», пожалуйста, сообщите эту информацию через любую из удобных для вас форм связи:
Источник https://www.eurolab-portal.ru/encyclopedia/Mammology/48900/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_mammology/nonpurulent-mastitis
Источник https://betadin.ru/encyclopedia/lechenie-troficheskih-yazv/