Мастит у кормящей матери — симптомы и лечение

Прежде, чем говорить о лечении мастита у женщин, необходимо понять, что это такое. Мастит бывает как на фоне лактации, так и без неё. Мы будем говорить только о лактационном мастите и о лечении мастита у кормящих матерей.
Лактационный мастит – это воспалительное заболевание молочной железы на фоне кормления грудью.
Отдельно выделяют послеродовый мастит, так как он встречается чаще всего и развивается в течение 30 дней после родов. Причиной его возникновения однозначно является внутрибольничная инфекция.
Но, далеко не все женщины после родов страдают этим заболеванием. Оно развивается на фоне значительного ослабления иммунитета из-за:
- тяжело протекающей беременности, особенно в последнем триместре;
- гнойно-воспалительных заболеваний во время беременности;
- снижения уровня гемоглобина, как до родов, так и после;
- тяжелых родов;
- большой кровопотери;
- хронических заболеваний (пиелонефрит, сахарный диабет);
- приёма некоторых гормональных препаратов.
Лактационный мастит в последующий период кормления возникает из-за очагов хронической инфекции (тонзиллит, фронтит, кариес и т.п.), во время острых респираторных инфекций, вследствие вовремя не пролеченного лактостаза.
Существует мнение, что маститу всегда предшествует лактостаз. Это не так. Застой молока может стать фоном для развития мастита. Но чаще бывает наоборот: возникшее воспаление приводит к отёку молочной железы, который сдавливает протоковую систему и формирует лактостаз.
Мастит у кормящей матери — симптомы и лечение

При любой форме мастита у женщины повышается температура тела и развивается гриппоподобный синдром, который вызван интоксикацией. Это может быть:
- головокружение и головная боль;
- боль в мышцах и суставах, «ломота»;
- ощущение озноба;
- общая слабость и недомогание.
Начальная стадия мастита – серозная. Для неё характерно:
- отсутствие уплотнения в груди;
- сохранение полноценного оттока молока;
- постоянная локальная боль в молочной железе, которая во время кормления может усиливаться;
- незначительное покраснение над местом болезненности.
- На УЗИ может быть не обнаружено никаких изменений, или небольшие явления лактостаза.
Затем присоединяется воспалительный отёк и мастит становится инфильтративным. При этом:
- общее состояние кормящей мамы уже более тяжелое;
- гриппоподобный синдром ярко выражен;
- температура тела выше 39 С;
- в груди определяется болезненное уплотнение;
- кожные покровы над ним красные и горячие;
- нарушен отток грудного молока (признаки лактостаза).
- На УЗИ врач уже видит развернутую картину лактостаза и инфильтрат в тканях молочной железы.
Если и на этой стадии заболевания женщина не обращается к врачу, организм начинает отграничивать очаг воспаления, с целью его нераспространения дальше (иначе могут развиться очень опасные состояния: флегмона, гангрена, сепсис).
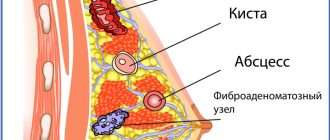
Это стадия формирования абсцесса. О её начале можно заподозрить, если женщина отмечает, что несколько дней держалась высокая температура, и было очень плохо, а потом температура нормализовалась, и самочувствие улучшилось, боль стала меньше, а уплотнение и покраснение сохраняются. Кожа над уплотнением становится более тонкая, лоснящаяся. На УЗИ определяется капсула с гнойным содержимым.
Абсцесс – единственная форма гнойного лактационного мастита, которую можно лечить в амбулаторных условиях. Остальные подлежат стационарному лечению.
Как отличить лактостаз от мастита?
Дифференциальная диагностика является важнейшим пунктом в выборе лечения мастита. Для того, чтобы проводить лечение мастита у кормящей матери, его необходимо уметь отличать от лактостаза.

Основным диагностическим признаком мастита является развитие интоксикации и гриппоподобного синдрома, повышение температуры выше 38 С, подмышечная лимфаденопатия, выраженный болевой синдром. При лактостазе самочувствие сильно не меняется, так как нет интоксикации, а температура повышается до 38 С.
Лечение мастита у кормящей матери
При появлении признаков воспаления в груди женщине важно обратиться за помощью к врачу, чтобы своевременно начать лечение мастита.
Лечение мастита у кормящей матери имеет свои тонкости. Врач должен учитывать, что все лекарства, которые будет получать женщина, с молоком будет получать и ребёнок. Поэтому при назначении лечения мастита у кормящей матери врач в первую очередь должен думать о безопасности. Для эффективного лечения мастита грамотные врачи пользуются международными данными о возможности применения тех или иных лекарственных средств. Так же, при подборе лечения мастита у женщин, врач учитывает функциональные особенности молочных желёз в период лактации. Прежде чем назначить лечение мастита у кормящей матери, врач собирает подробный анамнез, выясняет, какие были предрасполагающие факторы, и что послужило первопричиной заболевания.
Основными принципами лечения мастита в нашем Центре являются:
- продолжение грудного вскармливания;
- частое прикладывание или сцеживание больной железы;
- употребление жидкости по потребности, без ограничения.

Лечение мастита всегда комплексное и включает противовоспалительную и антибактериальную терапию, коррекцию фоновых состояний. В зависимости от формы мастита врач рекомендует охлаждение или согревание больного участка железы. Во время оказания помощи, врач может использовать ультразвуковую терапию с учётом показаний и противопоказаний к её проведению.
Послеродовые маститы, порой, отличаются значительной устойчивостью к лечению. Связано это с высокой резистентностью госпитальной инфекции ко многим видам антибиотиков. Учитывая то, что в лактирующей железе обменные процессы происходят чрезвычайно быстро, сдавать посев грудного молока и долго ждать результата теста на чувствительность к антибиотикам не представляется целесообразным. Важно начать лечение как можно раньше. Посев молока сдается, только если это позволяют форма и течение заболевания. Поэтому, врач выбирает те антибактериальные препараты, которые реже используются в стационаре.

Лечение мастита у женщин проходит успешно, если пациентка чётко выполняет все инструкции врача. Очень важно полностью избавиться от госпитальных штаммов инфекции, чтобы не допустить осложнений и рецидива. Для этого необходимо принимать антибиотик полным курсом, как назначил лечащий доктор. Боязнь принимать лекарства приводит в конечном итоге к развитию гнойных форм мастита, при которых возрастает риск септических осложнений и необходимо хирургическое лечение. В этих случаях нередко приходится завершать лактацию. Проведённые оперативные вмешательства на молочной железе осложняют вскармливание грудью при последующих родах.
Своевременное обращение за медицинской помощью, доверие и сотрудничество с врачом – залог успешного выздоровления и длительного кормления малыша грудью!
Лактационный мастит
Лактационный мастит — инфекционно-воспалительное поражение молочной железы, возникшее в послеродовом периоде и связанное с процессом лактации. Проявляется болью и уплотнением груди, гиперемией кожных покровов, интоксикационной реакцией с выраженной гипертермией, ознобами, астенией. Для диагностики применяют УЗИ груди, исследование формулы крови, баканализ молока, в сложных случаях — биопсия тканей. В лечении используют антибиотики, противогистаминные и противогрибковые средства, иммуномодулирующую и инфузионную терапию, которые при необходимости дополняют пункцией или вскрытием гнойного очага с его последующим дренированием.
Общие сведения
Мастит — одно из наиболее распространенных осложнений лактационного периода. По разным данным, послеродовые воспалительные заболевания груди возникают у 3-20% родильниц, особенно у первородящих в возрасте более 30 лет. В структуре всех маститов лактационный вариант составляет до 92-95%, при этом в 81-85% случаев заболевание развивается в течение первого месяца после родов. В редких случаях патология обнаруживается у беременных женщин и новорожденных девочек с гормональным набуханием грудных желез. Обычно воспаление является односторонним и поражает правую грудь, что связано с неудобством ее сцеживания для правшей. В последние годы возросла частота двухстороннего мастита, диагностируемого у каждой десятой пациентки, и резистентных форм заболевания.

Причины лактационного мастита
Непосредственной причиной воспаления груди при вскармливании является действие инфекционного агента. У 79-97% пациенток болезнь вызвана монокультурой золотистого стафилококка. В остальных случаях выявляется ассоциированная микрофлора – кроме St. aureus высеиваются кишечная и синегнойная палочки, протей, клебсиелла, бактероиды. Возбудитель попадает в организм женщины из окружающей среды: от медицинского персонала, других родильниц, а также из внутренних очагов инфекции. Существенную роль в заражении играет наличие одного или нескольких предрасполагающих факторов, к числу которых относятся:
- Лактостаз. Застой молока в дольках и протоках груди провоцирует начало молочнокислого брожения и локальное повреждение тканей с повышением их проницаемости. В результате создаются благоприятные условия для размножения микроорганизмов. Причинами лактостаза могут быть как особенности строения молочных желез (например, сужение протоков), так и недостаточное сцеживание.
- Трещины сосков. Наиболее часто входными воротами для возбудителя становятся поврежденные ткани соска и ареолы. Обычно они травмируются из-за неправильного захвата соска новорожденным, длительного кормления и некорректного ухода. Предпосылками для повреждения соска являются его анатомические особенности (плоская или втянутая форма).
- Наличие очага инфекции. Инфекционный агент может попасть в паренхиму молочной железы из очагов воспаления в коже, других органах и тканях. Особую роль в развитии мастита играют хронические инфекции женской половой сферы, осложнения беременности и родов (подтекание околоплодных вод, хориоамниониты, послеродовые эндометриты и акушерские перитониты).
- Снижение иммунитета. Защитные функции организма могут ухудшаться в результате осложненного течения гестационного периода и родов, неправильного режима грудного вскармливания, утомления из-за возросших домашних нагрузок. В периоде лактации также возможно обострение хронических заболеваний, приводящее к расстройствам иммунитета.
- Нарушение требований асептики и антисептики. Соблюдение санитарно-гигиенических требований в современных лечебных учреждениях существенно улучшилось. Однако в ряде случаев заражение кормящей матери все еще происходит вследствие недостаточного обеззараживания помещений, инструментария, мебели и белья, наличия среди персонала носителей золотистого стафилококка.
Патогенез
Воспаление тканей молочных желез при лактационном мастите проходит ряд последовательных стадий. Первым доклиническим этапом процесса является патологический лактостаз, при котором, кроме застоя молока, отмечается активное размножение микроорганизмов, выделяющих экзо- и эндотоксины (ферменты, гемолизины, другие факторы повреждения). Воспалительная реакция протекает по нормо-, гипер- или гипоэргическому типу и представлена двумя фазами — альтерации (повреждения) и регенерации (восстановления). При недостаточном лечении и нарушенной реактивности в воспалительный процесс быстро вовлекаются окружающие ткани. По мере развития локальной реакции появляется и усиливается общая интоксикация организма. Процессы брожения, возникающие в патологическом очаге, провоцируют свертывание молока, что еще больше нарушает его отток и приводит к формированию патологического замкнутого круга.
Классификация
Правильное определение типа лактационного мастита позволяет выбрать оптимальную лечебную тактику и свести к минимуму вероятность осложнений. Заболевание классифицируется на основе ряда критериев, ключевым из которых является стадия воспалительного процесса и соответствующие ей клинические формы. Отечественные маммологи наиболее часто используют клинико-морфологическую классификацию Б. Гуртова, разработанную в 1979 году, и выделяют следующие варианты послеродового мастита:
- Серозный. В тканях наблюдаются преимущественно процессы гидратации с пропитыванием серозной жидкостью (экссудатом). Нарушения лимфо- и кровообращения умеренные, начинаются нейродистрофические процессы.
- Инфильтративный. Пораженные ткани уплотняются (инфильтрируются), однако их деструкция еще не началась. Патологический очаг четко не отграничен от здоровой паренхимы и стромы молочной железы.
- Гнойный. Воспаленные ткани подвергаются гнойному расплавлению, процесс может быть диффузным (инфильтративно-гнойным), ограниченным (абсцедирующим), разлитым флегмонозным и некротическим гангренозным.
При выборе способа лечения, в том числе хирургического подхода, учитывают локализацию воспалительного процесса. В соответствии с этим признаком выделяют несколько форм мастита – от локализованного внутрипротокового (галактофорита), субареолярного, интра- и ретромаммарного до тотального поражения груди. Если молочная железа воспалилась до выписки родильницы из стационара, мастит считается эпидемическим, при развитии воспаления в домашних условиях на 3-4 неделе послеродового периода речь идет об эндемической форме заболевания.
Симптомы лактационного мастита
Клинические проявления послеродового воспаления груди представлены болевым синдромом, локальными изменениями тканей и общей реакцией организма. Лактационная функция чаще всего сохранена. На доклиническом этапе из-за патологического лактостаза женщина сначала чувствует тяжесть, распирание и дискомфорт в пораженной груди, которая несколько увеличивается в объеме. Заболевание начинается остро с повышения температуры, возникновения боли и гиперемии кожи молочной железы. На этапе серозного воспаления гипертермия достигает +38,5° С, пациентка ощущает слабость, озноб, может жаловаться на головные боли. Паренхиматозная ткань несколько уплотнена, но не инфильтрирована.
Если воспалительную реакцию не удается купировать, болезнь за 1-3 дня переходит в инфильтративную форму. Температура повышается до +39,0° С, у больной нарушается сон, ухудшается аппетит, усиливается болезненность груди. Покраснение кожи, как правило, ограничено площадью одного квадранта, в тканях прощупывается плотный инфильтрат. Могут увеличиться аксиллярные лимфоузлы. При безуспешной терапии в течение 5-7 дней появляются признаки гнойной деструкции тканей. Температура тела достигает +39,1° С и более. Общее состояние тяжелое: пациентку беспокоят сильные ознобы, полностью отсутствует аппетит, может наблюдаться спутанность сознания. Сон нарушен. В груди прощупываются резко болезненные уплотнения, часто захватывающие не менее двух квадрантов железы. Флуктуация отмечается лишь у 5% больных. Подмышечные лимфатические узлы на пораженной стороне увеличены.
По мере прогрессирования заболевания гнойный мастит может перейти в некротические формы — флегмонозную и гангренозную. При флегмоне груди в процесс обычно вовлекается 3 квадранта или вся молочная железа, которая увеличивается в размерах, значительно отекает. Отмечается напряженность кожи, интенсивная гиперемия с синюшным оттенком, втянутость соска. Гангренозный вариант мастита характеризуется быстрым обезвоживанием организма, учащением дыхания и сердцебиения. Из-за поражения кровеносных сосудов и тромбоза возникает грубая деструкцией тканей грудной железы – кожа становится багрово-синюшной, некротизируется, на ней появляются пузыри с сукровицей. У пациентки нарастают признаки полиорганной недостаточности, которые при отсутствии адекватной экстренной терапии могут привести к шоку и смерти.
Осложнения
Наиболее грозными осложнениями лактационного мастита являются инфекционно-токсический шок и сепсис, которые чаще развиваются на фоне гнойных форм воспаления груди. В тяжелых клинических случаях отмечается распространение инфекции по организму с вовлечением других органов (легких, почек, эндокарда), нарушениями сердечной деятельности, почечной недостаточностью, грубыми микроциркуляторными расстройствами, комой. Осложнением хирургического лечения может стать нагноение раны в послеоперационном периоде, что в будущем иногда приводит к рубцовой деформации груди и образованию молочного свища. Отдаленными последствиями перенесенного мастита являются кальцинаты молочной железы и повышение риска неогенеза.
Диагностика
Связь заболевания с лактационным периодом и типичная клиническая картина упрощают постановку диагноза послеродового мастита. Однако в наши дни отмечается тенденция к увеличению количества поздних, субклинических, стертых форм патологии с маловыраженными проявлениями или отсутствием некоторых симптомов. Поэтому возрастает роль лабораторных и инструментальных методов исследования, наиболее информативными из которых являются:
- Общий анализ крови. При исследовании определяются изменения, характерные для острого воспалительного процесса: повышение СОЭ, количества лейкоцитов, особенно нейтрофилов с появлением их токсической зернистости, сдвиг лейкоцитарной формулы влево.
- УЗИ грудных желез. О воспалительной инфильтрации тканей свидетельствует снижение их эхогенности. Отмечается расширение протоков. Метод позволяет выявить скопления гноя, имеющие вид гипоэхогенных образований, оценить их количество и локализацию.
- Бактериологический анализ молока. В ходе исследования определяется тип возбудителя, количество микробных тел в 1 мл, чувствительность возбудителя к антибиотикам. Молоко для анализа необходимо получить из обеих грудных желез.
- Пункционная биопсия груди. Тонкоигольную аспирационную биопсию очага поражения обычно назначают в сомнительных случаях при дифференциальной диагностике с другими процессами. Процедуру чаще проводят под УЗИ-контролем.
Серозную форму лактационного мастита дифференцируют от обычного лактостаза, для которого также характерна пирогенная реакция. При стертой клинике исключают нагноение кисты, атеромы на фоне кормления грудью, дебют маститоподобного рака. В сложных диагностических случаях дополнительно выполняют маммографию, КТ, МРТ, электроимпедансную маммографию. С учётом особенностей клинической картины к обследованию при необходимости привлекают инфекциониста, онколога, анестезиолога-реаниматолога.
Лечение лактационного мастита
Выбор лечебной тактики зависит от этапа развития заболевания и предполагает решение следующих задач: сохранение или прекращение лактации, борьба с возбудителем заболевания, санация гнойных очагов (в случае их образования). Пациенткам с послеродовым воспалением молочных желез рекомендуется временно прекратить грудное вскармливание ребенка. Секрецию молока подавляют лишь у небольшого количества больных при наличии определенных показаний: быстром прогрессировании воспаления с переходом в инфильтративную фазу в течение 1-3 дней при адекватной терапии, рецидиве гнойного мастита после операции, флегмонозной и гангренозной формах, послеоперационной резистентности к антибиотикам, декомпенсации со стороны других органов и систем.
До перехода воспаления в гнойную форму основу лечения составляют антибактериальные препараты, подобранные с учетом чувствительности инфекционного агента. Кроме этиотропной терапии используются патогенетические и симптоматические средства, которые способствуют более быстрому выздоровлению и предупреждают осложнения. Обычно в лечении лактационной формы мастита применяются:
- Антибиотики. Курс антибиотикотерапии назначают сразу после постановки диагноза и корригируют по результатам данных бактериологического исследования. Используют синтетические пенициллины, цефалоспорины, аминогликозиды, комбинированные препараты, производные нитроимидазола.
- Противогрибковые средства. Современные антибактериальные препараты широкого спектра действия наряду с болезнетворными микроорганизмами уничтожают естественную микрофлору. Поэтому для профилактики суперинфекции, дисбактериоза и кандидоза показаны противогрибковые препараты.
- Средства для улучшения иммунитета. Для стимуляции неспецифической защиты применяют иммуномодуляторы, иммунокорректоры, витаминно-минеральные комплексы. Для повышения специфической реактивности используют стафилококковый анатоксин, противостафилококковую плазму и гамма-глобулин.
- Антигистаминные препараты. Прием нескольких антибиотиков на фоне измененной реактивности тканей часто провоцирует аллергические реакции, для профилактики которых назначают лекарственные средства с антигистаминным эффектом, а в более тяжелых случаях — глюкокортикоиды.
- Инфузионная терапия. Начиная с инфильтративной формы мастита, показано введение синтетических коллоидных растворов, составов на основе декстранов, белковых препаратов. Лекарственные средства этих групп позволяют корригировать метаболические нарушения, поддерживать функции основных систем организма.
Выявление гнойного воспаления — прямое показание для хирургической санации патологического очага. С учётом формы воспалительного процесса выполняют вскрытие и дренирование мастита либо пункцию абсцесса с последующим дренированием. Правильно проведенное хирургическое вмешательство позволяет остановить распространение воспалительного процесса, максимально сохранить паренхиму грудной железы, обеспечить оптимальный косметический результат. После операции пациентке назначают комплексную медикаментозную терапию.
Схема комбинированного лечения маститов, возникающих в лактационном периоде, предусматривает активное использование методов физиотерапии. Больным с серозным воспалением показаны ультразвук, УФО, масляно-мазевые повязки с камфорным или вазелиновым маслом, бальзамическим линиментом, бутадиеновой мазью. При переходе заболевания в инфильтративную стадию увеличивают тепловые нагрузки. После вмешательства по поводу лактационного гнойного мастита рекомендованы субтепловые дозы УВЧ, субэритемные и слабоэритемные дозы УФО.
Прогноз и профилактика
При адекватном своевременном лечении прогноз благоприятный. По данным специалистов в сфере маммологии, в настоящее время гнойно-некротические формы лактационных маститов встречаются крайне редко, число осложнений заболевания сократилось с 10-12% до 1,5-2,0%. Важную роль в профилактике маститов играют дородовая подготовка беременной с выявлением и санацией очагов хронической инфекции, соблюдение требований санитарно-гигиенического режима в акушерских стационарах, регулярные профосмотры персонала для выявления носителей госпитальных инфекций. После родов необходимо соблюдение правил и техники грудного вскармливания, уход за кожей ареолярной зоны.
Лактационный мастит — симптомы и лечение
Что такое лактационный мастит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чеботаря Виктора Игоревича, хирурга со стажем в 9 лет.
Над статьей доктора Чеботаря Виктора Игоревича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Маститом (устаревший термин — «грудница») называют любое воспаление ткани (паренхимы) молочной железы, а лактационным маститом — воспаление паренхимы молочной железы в период лактации, когда происходит биосинтез и выделение на поверхность сосков молока.
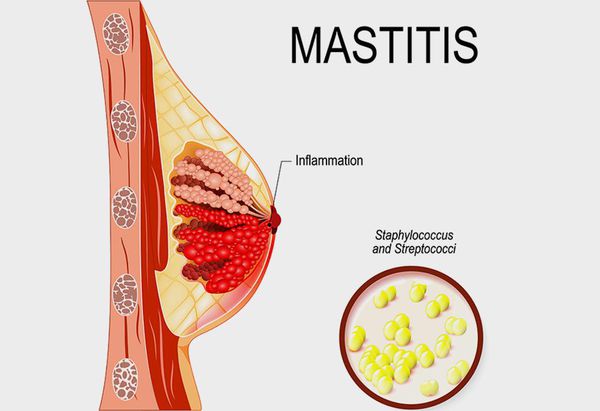
Это болезненное состояние чаще всего возникает в течение первых трёх месяцев после родов. При неправильном лечении оно может привести к преждевременному прекращению грудного вскармливания [10] .
Причины мастита
- Инфекции. Пусковым механизмом мастита у кормящей матери всегда является жизнедеятельность условно-патогенных бактерий, в норме колонизирующих поверхность кожи (в 98 % при исследовании высевается золотистый стафилококк) [1] . В литературе нередко упоминаются трещины и микротравмы сосков как входные ворота инфекции, и это справедливо — лактационный мастит часто начинает развиваться от предполагаемого места проникновения (в виде микротравмы/трещины). Однако так бывает не во всех случаях. Внутрипротоковая микрофлора молочной железы присутствует у кормящих и у некормящих женщин в любом возрасте, и ей не обязательно перемещаться в место будущего воспаления через микротравму. Если ворот инфекции как таковых нет, а лактация идёт, и мастит случился, то причиной является застой молока (лактостаз) и жизнедеятельность протоковой микрофлоры. Такой комплекс причин провоцирует до 85 % лактационных маститов [1] .
- Неправильное кормление. Развитию лактостаза могут способствовать задержки или пропуски кормления, неправильное прикладывание ребёнка к груди, прикладывание только к одной груди, травмы молочной железы и другие факторы [11] .

- Анатомические нарушения и системные факторы. Мастит может развиться из-за анатомических дефектов сосков, рубцов и мастопатии. Также болезнь может проявиться под влиянием системных факторов, нарушающих нормальный отток молока из молочных желёз: токсикоза, преждевременных родов и послеродовых осложнений.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы лактационного мастита
Первыми симптомами мастита и лактостаза является боль (масталгия) и/или внезапное появление очагового уплотнения в молочной железе в период кормления.
Механизм возникновения таких болезненных ощущений отличается от других болей. Это связано с особенностями чувствительной иннервации (связи с центральной нервной системой) молочных желёз, а именно с отсутствием в них болевых рецепторов.
Во время операций на молочной железе (тех, что выполняются под местной анестезией) в саму ткань даже не нужно вводить раствор анестетика. Он вводится только в кожу и капсулу железы, а саму железу пациентка чувствует слабо, даже если работать с паренхимой хирургическим инструментом. Отсюда вывод, что все болевые ощущения в груди связаны с воздействием на капсулу железы: механическим — при растяжении, химическим — после начала воспаления. Иными словами, боль может возникнуть, только когда лактостаз растягивает капсулу. Если этого не происходит, то и болевого синдрома может не быть.
При мастите груди боль также появляется из-за растяжения капсулы или из-за воздействия на неё агрессивных медиаторов воспаления.
Болезненность и уплотнение в молочной железе могут сопровождаться повышением температуры тела за счёт действия продуктов распада бактерий, попадающих в кровоток. Само по себе это ещё не признак мастита. На данном этапе следует прекратить кормление ребёнка больной железой и попытаться сразу же провести мероприятия по сцеживанию молока: путём ручного массажа или с использованием специальной помпы-молокоотсоса.
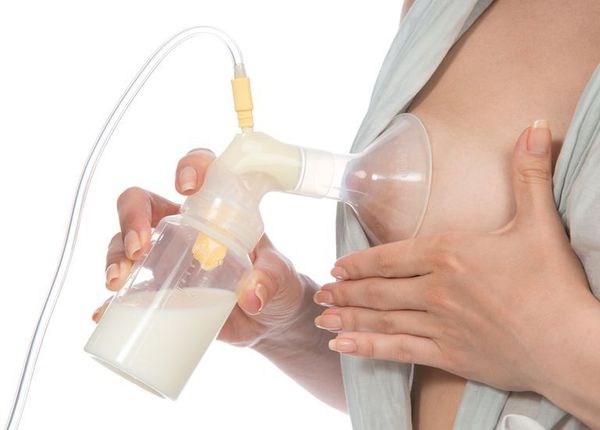
Когда следует обратиться к врачу
Если интенсивное сцеживание не принесло облегчения в течение 2-3 дней или выраженный болевой синдром уже не позволяет работать с железой, следует обратиться к врачу. Задачей специалиста в первую очередь будет поставить верный диагноз: ещё лактостаз или уже мастит. Неразрешённый лактостаз на 3-4 сутки от начала заболевания чаще всего переходит в лактационный мастит. Если пациентка обнаружила покраснение кожи над участком уплотнения и/или болезненности, значит началось воспаление. В таком случае имеется больше клинических данных за начинающийся мастит [2] .
Патогенез лактационного мастита
Что происходит с грудью в период лактации
После родов в течение недели резко падает уровень эстрогенов и прогестерона, которые в период беременности стимулировали рост ткани железы, а именно протоков и прочей логистической инфраструктуры по выведению молока.
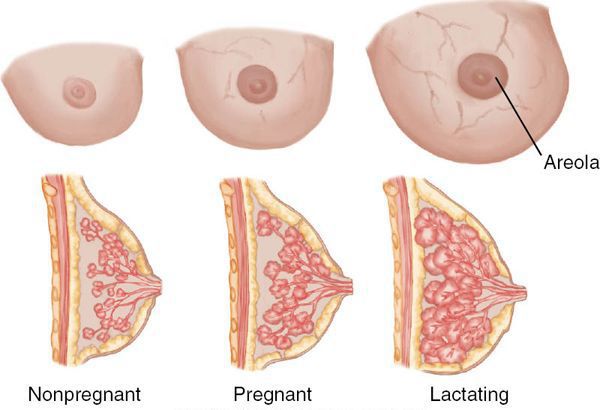
В то же время уровень пролактина (гормона, который вызывает и поддерживает образование молока) остаётся прежним и может даже возрастать. Таким образом, на имеющихся и отстроенных в железе до родов мощностях начинается активный синтез и выведение молока. Однако организм не всегда может точно сбалансировать его необходимое количество и суммарный просвет протоков в сосках. В таких случаях в отдельных альвеолах или протоках формируется застой: молоко накапливается и растягивает стенки альвеолы/протока. Так возникает лактостаз. Он не всегда превращается в мастит.
Анатомия и физиология молочных желёз при мастите:
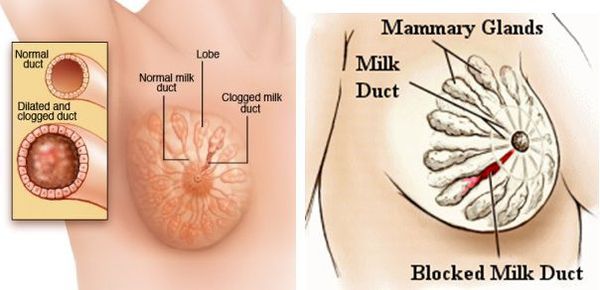
При лактостазе сжимаются микрокапилляры соседней ткани. Это затрудняет локальное действие иммунных механизмов, которые и без того ослаблены на фоне общего падения иммунитета после родов. В этот момент на сцену патогенеза выходит населяющая протоки микрофлора — пресловутый стафилококк. И само молоко, и окружающие сдавленные ткани являются прекрасной беззащитной питательной средой для бактерий, поэтому их количество в точке лактостаза начинает расти в геометрической прогрессии.
Разумеется, иммунная система быстро распознаёт рост бактериальной нагрузки в указанном месте. Чтобы изолировать и уничтожить очаг, она активирует своё главное оружие — процесс воспаления. Однако при уничтожении бактерий клетки иммунной системы повреждают близлежащие ткани тела человека. В итоге кровоснабжение этих тканей нарушается и возникает микротромбоз капилляров.
Погибшие клетки образуют массу органики, которая вновь может быть использована оставшимися бактериями как питательная среда. Таким образом, в месте септического воспаления некоторые процессы замыкаются в порочный круг и могут завершиться не в пользу пациентки.
Классификация и стадии развития лактационного мастита
Имеющие прикладное значение классификации лактационного мастита (и мастита вообще) отражают следующие его параметры:
- форму течения;
- анатомическую локализацию, степень распространения очага воспаления и стадию воспалительного процесса.
По форме течения выделяют острый и хронический мастит. Острым лактационным маститом называют внезапно возникший в течение нескольких дней мастит с описанными выше симптомами.
Если в процессе лечения (или «нелечения») симптомы стихают, но не исчезают совсем, либо ненадолго проходят, а затем вновь появляются, то спустя шесть месяцев можно говорить о переходе в хроническую форму.
Хронический мастит создаёт целый ряд проблем. Он может спровоцировать формирование свища (патологического хода из очага воспаления на поверхность кожи с выделениями из него) или существенно затруднить скрининг новообразований молочной железы, а также в любой момент перейти в острый мастит.
Второй ряд характеристик удачно отображается с помощью отечественной классификации профессора Б.Л. Гуртового 1975 года [1] .
По характеру воспалительного процесса доктор выделял две формы лактационного мастита:
- негнойные — серозный и инфильтративный мастит;
- гнойные — абсцедирующий, инфильтративно-абсцедирующий, флегмонозный и гангренозный мастит.
Стадии мастита
Гнойные и негнойные формы, по сути, являются последовательными стадиями острого воспалительного процесса:
- Серозный мастит — протекает с болью в груди, локальным покраснением и уплотнением, может повышаться температура и возникать общее недомогание.
- Инфильтративный мастит — те же симптомы, только более выраженные, поражённая грудь становится горячей на ощупь.
- Гнойный мастит (обычно без лечения мастит приобретает гнойный характер на 3-4 день от начала воспалительного процесса):
- инфильтративно-гнойный (диффузный, узловой) — все симптомы ярко выражены, уплотнение размягчается за счёт образования полости, заполненной гноем;
- абсцедирующий мастит — очаг воспаления отграничивается от здоровых тканей, и формируется абсцесс (полость, заполненная гноем);
- флегмонозный мастит — абсцесс прорывается, и инфекция распространяется на окружающие ткани;
- гангренозный мастит — запущенная стадия мастита, когда происходит омертвение поражённых инфекцией тканей молочной железы, может осложниться сепсисом.
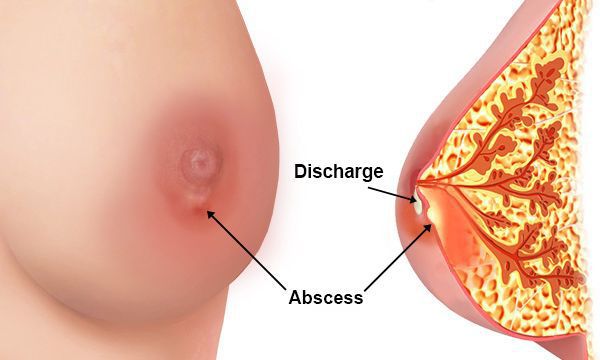
По локализации воспалительного очага в рамках приведённой локализации различают:
- подкожный;
- субареолярный;
- интрамаммарный;
- ретромаммарный;
- тотальный.
При последнем варианте поражаются все отделы молочной железы.
Осложнения лактационного мастита
Без своевременного лечения к уплотнению, боли и покраснению кожи уже в обязательном порядке присоединится повышение температуры тела и выраженный асимметричный отёк железы.
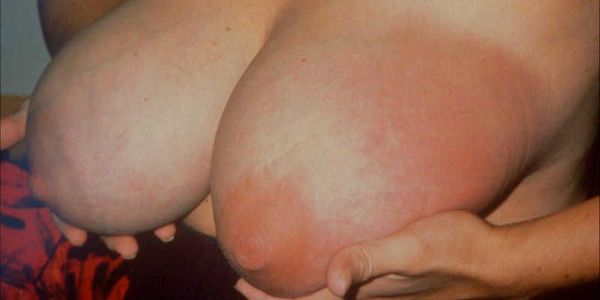
Общее самочувствие больной будет ежедневно ухудшаться. Может появиться выделение гноя из соска поражённой железы, начнётся лимфаденит (воспаление лимфатических узлов) и лимфангиит (воспаление лимфатических сосудов) по путям оттока лимфы: в подмышечной, подключичной, надключичной, загрудинной областях тела.
При появлении таких грозных симптомов состояние пациентки может усугубляться стремительно. Это прямые предпосылки скорого сепсиса и септического шока, который может стать причиной смерти, поэтому срочное начало лечения с госпитализацией становится вопросом выживания.
В литературе описаны случаи перехода воспалительного процесса в плевральную полость (пиоторакс), либо в жировую клетчатку переднего средостения (анатомического пространства за грудиной) с развитием медиастинита — тяжелейшего состояния, требующего экстренной операции и длительной интенсивной терапии.
Запущенный мастит, а также мастит после хирургического лечения, может сопровождаться тромбофлебитом поверхностных вен торса (синдром Мондора). Возможно самопроизвольное вскрытие гнойника на поверхность кожи и его опорожнение с формированием длительно заживающего (или незаживающего) свища [4] .
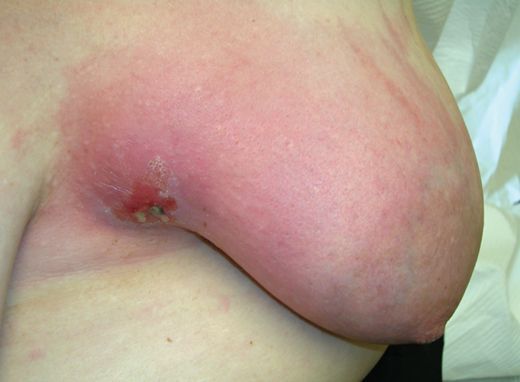
Диагностика лактационного мастита
При постановке диагноза сложнее всего отличить лактостаз (предмастит) от начинающегося серозного мастита. Врач принимает решение на основании жалоб пациентки, сроков заболевания, результатов осмотра поражённого органа и результатов дополнительных исследований.
Как отличить лактостаз от мастита
Диагноз «лактостаз» правомерно установить при следующих симптомах:
- единственной жалобой является чувство тяжести, боль и наличие уплотнения;
- с начала заболевания прошло менее четырёх дней;
- кожа над зоной болезненности не изменена;
- отёк выражен незначительно или отсутствует;
- температура тела не достигает 38 °С;
- при исследовании крови не обнаруживается высокого лейкоцитоза и иных воспалительных изменений;
- по результатам УЗИ нет данных за абсцесс;
- общее состояние пациентки удовлетворительное.
В таком случае следует начать соответствующие лечебные мероприятия и тщательно наблюдать за эволюцией симптомов [5] .
Полное отсутствие отёка, уплотнения, покраснения кожи может навести на мысль о межрёберной невралгии или обострении герпетической инфекции как источнике болевого синдрома.
Для определения стадии процесса иногда необходимо выполнить пункцию: в условиях перевязочного кабинета стерильной иглой на шприце осуществляется прокол уплотнения с целью уточнить наличие гноя или иного содержимого. Если присутствуют яркие признаки гнойного процесса или деструктивные изменения молочной железы, то установка диагноза не вызывает затруднений.
При первичной диагностике лактостаза/лактационного мастита необходимо исключить наличие новообразований молочной железы или специфических возбудителей (сифилиса, туберкулёза, грибковых поражений, эхинококкоза и прочих) как инициаторов воспалительного процесса. Такие маститы имеют тенденцию к хроническому течению с периодическим обострением и постепенным разрушением окружающих тканей. К счастью, специфические маститы встречаются достаточно редко, обычно у лиц с нарушениями иммунитета.
Скрининг новообразований молочных желёз должен проводиться пациенткой регулярно путём самообследования и УЗИ молочных желёз до 40 лет с проведением регулярной маммографии не реже чем раз в два года после 40 лет.
Лечение лактационного мастита
Какой врач лечит мастит
Лечением мастита занимается врач-маммолог. В тяжёлых случаях может потребоваться помощь хирурга.
Медикаментозное лечение
Лечение лактостаза и лактационного мастита у женщин при разных клинических ситуациях не одинаково. После установки диагноза «лактостаз» выполняется инъекция спазмолитиков (например, «Дротаверина») для расслабления гладкой мускулатуры млечных протоков. При выраженном болевом синдроме проводится ретропекторальная блокада раствором местного анестетика («Новокаина») и назначение НПВС. Некоторые авторы [1] рекомендуют перед сцеживанием сделать инъекцию 0,5 мл «Окситоцина» или «Питуитрина». Затем выполняется сцеживание молока путём ручного массажа или с применением помпы.
При устранении лактостаза уплотнение в железе пропадает или уменьшается, как и болевой синдром. Если в течение 3-4 часов после сцеживания болевой синдром не уменьшился, то правомерно изменение диагноза на «серозный лактационный мастит». В этом случае необходимо выполнить пункцию очага, провести УЗИ, назначить обезболивающие препараты и начать эмпирическую антибиотикотерапию. При установке диагноза «мастит» грудное вскармливание прекращается [8] .
Существует ряд показаний для прекращения лактации:
- стремительное развитие воспалительного процесса;
- любой рецидив мастита;
- длительное хроническое течение мастита;
- инфильтративно-гнойный, абсцедирующий, флегмонозный и гангренозный маститы.
Чтобы прервать процесс синтеза молока, применяют ингибиторы секреции пролактина («Бромокриптин») [6] , антагонисты дофамина («Каберголин», «Перголид»). Немедикаментозные способы прекращения лактации (бинтование молочных желёз, ограничение питья, отказ от сцеживания) не рекомендуются при лечении мастита.
Хирургическое лечение
Показания для срочного хирургического лечения мастита: наличие гнойной полости, стремительного развития воспаления, начала деструктивных изменений в молочной железе. При этом вскрывается гнойная полость, удаляется гной и масса мертвых тканей, после чего пациентке требуются длительные перевязки и промывание инфицированных операционных ран. Также необходимо провести микробиологическое исследование характера раневой микрофлоры и её чувствительности к антибиотикам [4] .
В зависимости от тяжести состояния пациентки может проводиться инфузионная, детоксикационная, общеукрепляющая терапия. При развитии сепсиса или септического шока, медиастенита, воспаления в плевральной полости могут потребоваться дополнительные операции по дренированию соответствующих полостей и пространств. Лечение таких больных продолжается уже в палатах реанимации.
Можно ли кормить грудью при мастите
Кормить грудью при мастите можно и нужно, потому что адекватное опорожнение молочных желёз — это основной метод лечения заболевания.
Но важно! Перед началом медикаментозного лечения антибиотиками, обезболивающими и т. д. следует полностью прекратить грудное вскармливание, чтобы вместе с молоком в организм ребёнка не попали метаболиты лекарственных препаратов.
Можно ли делать компрессы при мастите
При мастите (не путать с лактостазом) противопоказаны тепловые процедуры. Можно делать аппликации с лекарственными препаратами, например Левомеколем, по назначению врача.
Народные методы лечения мастита мало эффективны. Без своевременного и адекватного лечения могут развиться опасные осложнения, например воспаление лимфоузлов и сепсис .
Прогноз. Профилактика
Прогноз при лактационном мастите, как правило, благоприятный при своевременном начале лечения. Лактостаз, а также серозные формы начинающегося лактационного мастита могут успешно курироваться без операции. Тяжёлые абсцедирующие и деструктивные запущенные формы маститов могут привести к инвалидности пациентки и даже к летальному исходу, не говоря уже об эстетических нарушениях и необходимости отсроченной хирургической реконструкции поражённой молочной железы [7] .
Профилактика лактационного мастита заключается в первую очередь в соблюдении правил гигиены:
- Необходим регулярный гигиенический душ для кормящей матери и купание для новорождённого. Также нужно тщательно мыть руки и грудь до и после каждого кормления.
- Уход за молочными железами: обязательна профилактика микротравм в виде обработки сосков ланолиновыми маслами, использование мягких откидных бюстов для кормящих, осторожное мытьё и высушивание хрупкой кожи на груди.
- Кормление ребёнка рекомендуется производить «по требованию», без соблюдения строгих графиков. При этом не следует придерживать молочные железы руками во избежание перегибов протоков железы.
- Оставшееся «лишнее» молоко следует сцеживать после каждого кормления. При появлении уплотнения в ткани железы рекомендуется при кормлении разворачивать малыша подбородком к уплотнению [1] .
- До родов следует обсудить с врачом возможность грудного вскармливания, так как существуют некоторые противопоказания.
- Необходимым элементом профилактики маститов является строгое соблюдение санитарного режима в родильных отделениях [9] .
Как правильно сцеживать молоко при мастите
При мастите нужно чаще прикладывать ребёнка к поражённой груди. Если молоко всё равно остаётся, можно доцедить аккуратно руками до чувства облегчения, не травмируя грудь (до последней капли сцеживать не нужно). На поражённую область молочной железы можно предварительно положить марлю, смоченную раствором магнезии — она расширяет протоки и облегчает отхождение молока.
За дополнение статьи благодарим Маргариту Торосян — маммолога-онколога, научного редактора портала « ПроБолезни » .
Источник https://lactovita.ru/problemy-i-resheniya/article_post/laktatsionnyy-mastit
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_mammology/lactational-mastitis
Источник https://probolezny.ru/mastit-laktacionnyy/