Эпилепсия у взрослых причины, симптомы, методы лечения и профилактики
Эпилепсия – хроническая неврологическая патология головного мозга, характеризующаяся возникновением эпилептических припадков в результате особой электрической активности мозга. Заболевание в некоторых случаях несет угрозу для жизни. При выявлении эпилепсии необходимо медикаментозное лечение и регулярное наблюдение за пациентом. Согласно статистике, 5% людей во всем мире хоть раз в жизни ощущали эпилептический припадок. Но единичный пароксизм не считается поводом для оглашения диагноза. При многократных судорогах требуется длительное лечение. Если четко соблюдать рекомендации врача-эпилептолога, то можно навсегда избавиться от приступов судорог. При несвоевременном обращении за медицинской помощью у больного нарушаются мыслительные и психические функции, наблюдается отклонения в работе двигательных и чувствительных.

Причины возникновения заболевания у взрослых
Эпилепсия развивается на фоне следующих причин:
- наследственная предрасположенность;
- черепно-мозговые травмы;
- инфекционные заболевания;
- нарушение мозгового кровообращения;
- длительные психические расстройства;
- хронический алкоголизм;
- родовые травмы;
- асфиксия плода;
- опухоли головного мозга;
- кисты, аневризмы мозга.
Возможно появление эпилепсии вследствие эмоциональной нестабильности, злоупотребления курением, систематическом употреблении наркотиков, приема определенных медикаментов и интоксикации различного типа.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 14 Февраля 2023 года
Содержание статьи
Основные симптомы
Заболевание сопровождается такими симптомами:
- потеря сознания;
- посинение кожных покровов;
- напряжение в теле;
- отсутствие дыхательных движений;
- сильное сжатие челюстей;
- многократные сокращения всех мышц;
- покраснение кожи;
- пенообразная слюна;
- непроизвольное мочеиспускание или дефекация;
- головная боль;
- расстройство речи;
- плохое настроение.
Иногда припадок переходит в глубокий сон. Перечисленные симптомы характерны для генерализованного приступа. При парциальном или фокальном приступе судорожные сокращения мышц отсутствуют.
Редко эпилепсия у взрослых отмечается в ночное время. Она сопровождается лунатизмом, резкими пробуждениями от кошмарных снов, тошнотой и рвотой, ночными мочеиспусканиями, мышечными судорогами. Приступы могут не вызывать судороги и потерю сознания. Они протекают с чрезмерной потливостью, спазмами в животе и метеоризмом, учащением сердечного ритма.
Спровоцировать припадки могут резкие звуки, световые вспышки, пересып или бессонницы, переохлаждение или перегревание, смена часовых поясов, изменение рациона питания.
Симптомы эпилепсии у взрослых мужчин практически ничем не отличаются от симптомов у женщин. Врачи выделяют несколько особенностей. Эпилепсия существенно влияет на общий гормональный фон мужчины. У 40% пациентов обнаружен низкий уровень тестостерона.
Кроме самой болезни, на гормональный фон влияют антиконвульсанты. Некоторые препараты снижают общую активность мужчины, ухудшают настроение, понижают либидо, изменяют плотность костей и усложняют течение эпилепсии. Исследования показали, что антиконвульсанты уменьшают количество припадков, но при этом воздействуют на области мозга, отвечающие за сексуальность. Наличие судорог может снизить уровень тестостерона в мужском организме. Причиной эректильной дисфункции может быть медиальная височная эпилепсия. Сами припадки могут возникнуть во время полового акта. Некоторые противоэпилептические препараты негативно воздействуют на функцию печени, что может повлиять на общий уровень тестостерона в организме.
Кроме того, мужчин с эпилепсией могут беспокоить проблемы с фертильностью. На качество и количество семенной жидкости воздействуют антиконвульсанты. Если при приеме медикаментов замечены изменения качества жизни больного, врач корректирует схему лечения, снижая дозировку препарата или заменяя его на другой.
Виды и формы эпилепсии
По области локализации очага заболевания различают 2 вида эпилепсии:
- Височная. Бывает врожденной и приобретенной. Возникает на фоне возрастных изменений, сопровождается вегетативными расстройствами, приводя к социальной дезадаптации.
- Затылочная. В большинстве случаев развивается как приобретенная. Характеризуется зрительными нарушениями.
При смазанной клинической картине врачи диагностируют криптогенную эпилепсию.
Также врачи выделяют 3 типа припадков:
- судорожные;
- бессудорожные;
- смешанные.
По этиологии заболевание классифицируют на 3 вида:
- Генетическое. Возникает при внутриутробных поражениях, нездоровой наследственности и нарушении формирования центральной нервной системы.
- Травматическое. Развивается на фоне травм головы.
- Идиопатическое. Врачи не могут установить причину развития патологии.
Отдельный вид эпилепсии диагностируют при кровоизлияниях и дегенеративных изменениях в головном мозге, возникновении опухолей на фоне интоксикации.
Первая помощь при эпилепсии у взрослых
При эпилептическом припадке необходимо выполнять действия по такому алгоритму:
- Постараться смягчить падение, если человек начинает падать.
- Уложить пострадавшего на бок для того, чтобы предотвратить западание языка. Под голову следует положить что-то мягкое.
- Запомнить время начала приступа.
- Убрать из доступа предметы, которые способны травмировать.
- Проложить платок или бинт между зубами, чтобы предупредить прикуса щек изнутри и повреждение зубов при сильном сжатии челюстей.
- Не позволять больному резко вставать, когда он придет в сознание.
- Не оставлять пострадавшего без помощи, если его состояние не улучшается.
- Вызвать скорую помощь, если сознание больного не восстанавливается.
Запрещено во время приступа пытаться силой разжимать зубы, давать ему воду, препараты, бить по лицу.
Диагностика
Для выявления эпилепсии врач проводит неврологический осмотр пациента, сбор анамнеза заболевания. Важно узнать, что чувствовал больной перед припадком и после него, что, по мнению пациента, могло вызвать судороги и как часто случаются приступы. Наиболее информативным методом диагностики при эпилепсии считается электроэнцефалография. Процедура не вызывает болевых ощущений и не наносит вреда здоровью.
Чтобы отличить симптомы эпилепсии от клинических признаков других состояний, проводят ультразвуковую допплерографию, ЭКГ-мониторинг. Для диагностики симптоматических видов эпилепсии используют компьютерную томографию и МРТ. С их помощью врач может обнаружить спайки, опухоли и структурные нарушения в мозге.
При подозрении на эпилепсию больной должен сдать общий анализ крови и мочи, биохимический анализ крови, коагулограмму.

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

УЗДС (дуплексное сканирование)

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
УЗДГ (ультразвуковая допплерография)
Лечение
В обязательном порядке в курс лечения входят антиконвульсанты, если у пациента была выявлена эпиактивность головного мозга на электроэнцефалограмме, при наличии родовой травмы или симптомов психических расстройств и в том случае, если приступы носят тяжелый характер и угрожают жизни больного. Противоэпилептические препараты подавляют болезнь в 63% случаев, а в 18% — значительно уменьшают его клинические признаки. При выборе медикамента врач учитывает тип припадки, вид эпилепсии, пол и возраст пациента, наличие сопутствующих болезней и возможных побочных действий. Минимальный курс лечения – 3 месяца. Затем врач проверяет, уменьшились или полностью прекратились приступы, успешно ли переносится препарат. Если терапия протекает благополучно, то лекарственное средство в соответствующей дозировке следует принимать от 3 до 5 лет.
Обязательно каждые 6 месяцев пациент должен проходить энцефалографию. На прием к лечащему врачу он обязательно приходит минимум 1 раз в 3 месяца.
Для снижения внутричерепного давления больному внутривенно вводят Магнезию. Также в курс терапии входят нестероидные средства, спазмолитики и обезболивающие препараты. Нормализовать работу нервной системы помогут психотропные препараты. Для улучшения кровоснабжения центральной нервной системы врач назначает психоактивные ноотропы. Их разрешается использовать в состоянии ремиссии, так как они оказывают возбуждающее действие.
Во время лечения эпилепсии больному категорически запрещено принимать алкоголь. Даже слабоалкогольные напитки могут вызвать приступ судорог. Также следует откорректировать питание. Необходимо уменьшить потребление бобовых, отказаться от слишком острых и пересоленных блюд, копченых изделий, слишком жирного мяса, газированных напитков.
Некоторые противоэпилептические препараты могут приводить к нехватке определенных витаминов и минералов в организме. При дефиците витамина B12 и фолиевой кислоты следует включить в рацион рыбу и морепродукты, морковь, говяжью и телячью печень, цитрусовые, морковь, тыкву и листовые зеленые овощи. При нехватке витамина B6 полезно употреблять молоко, орехи, куриные яйца, зелень и ростки пшеницы. Врачи рекомендуют сократить потребление сладостей, печенья и сдобных изделий.
При назначении вальпроатов пациенту следует соблюдать низкокалорийную диету, поскольку такие антиконвульсанты способствуют увеличению веса.
Поскольку большинство противоэпилептических средств обладают токсическим воздействием на печень, больному с эпилепсией следует необходимо придерживаться принципов диеты №5.
Если пациент находится в состоянии эпилептического статуса, ему вводят внутривенно препарат из сибазоновой группы. При сохранении эпилептического статуса потребуется повторное введение медикамента через 10-15 минут. В случае неэффективности инъекций врач использует ингаляционный раствор кислорода с азотом. Данная методика не подходит в случае затрудненного дыхания или комы.
Если прием антиконвульсантов не приносит положительного результата или у пациента была выявлена опухоль, требуется хирургическое лечение. В ходе операции хирург удаляет опухоль или проводит манипуляции без удаления элементов головного мозга. К современным методам хирургического вмешательства относится вживление нейростимулятора для подавления эпиактивности в мозге и гамма-нож.
Профилактика
Предотвратить возникновение эпилепсии у взрослых помогут следующие рекомендации:
- предупреждение травм головы;
- своевременное лечение инфекционных болезней;
- сбалансированное питание;
- отказ от вредных привычек во время беременности;
- предупреждение стрессов и негативных воздействий окружающей среды;
- обеспечение умеренных физических нагрузок.
Возможные осложнения
Самым серьезным осложнением заболевания считается врачи называют эпилептический статус. При таком состоянии судороги беспокоят человека более получаса, или приступы возникают один за другим, больной не может долгое время прийти в себя. При длительном течении патологии возрастает вероятность развития эпилептической энцефалопатии.
Источники
«Когнитивные нарушения после инсульта» Н. Г. Катаева, Н. А. Корнетов, В. А. Чистякова, А. М. Елисеева, Е. В. Караваева, 2010.
«Реабилитация после инсульта» А. С. Кадыков, Л. А. Черникова, Н. В. Шахпаронова, 2004.
«Факторы риска и профилактика инсульта» К. С. Мешкова, В. В. Гудкова, Л. В. Стаховская, 2013.
«Дифференциальная диагностика инсульта и симптоматической эпилепсии» Н. А. Шнайдер, Д. В. Дмитренко, 2008.
Приобретенная эпилепсия

Эпилепсия – это неврологическое заболевание, которое бывает врожденным, или приобретенным по причине травмы, другой болезни.
Эпилептиками считаются 1% земного шара. Причем в 70% случаев это – врожденный тип эпилепсии, причиной его считается наследственность. Однако приобретенный тип встречается также не так уж и редко.
При появлении приступов в любом возрасте в первую очередь выясняется причина развития синдрома. Потому что от этого зависит оптимальный способ лечения и шансы на полное выздоровление.
Сходства и различия
Может ли быть эпилепсия приобретенной или она развивается только у тех, кто к ней предрасположен, ученые выяснили не так давно. И уже смогли выделить основные сходства и различия этих двух типов заболевания:
| Критерии | Приобретенная | Врожденная |
| Причина появления | Внешнее влияние на работу головного мозга. | Генетическая предрасположенность. |
| Дебют | Любой возраст. | Первые годы жизни. |
| Приступы | Зависит от локализации очага поражения. | Любого типа. |
| Лечение | Сначала необходимо избавиться от причины, вызвавшей приступы. | Противосудорожные препараты или никакого. |
| Прогноз | Зависит от причины болезни. Иногда удается полностью вылечить, а в некоторых случаях только приостановить развитие. | Зависит от вида патологии. |
По клиническим признакам определить, какой конкретно тип патологии имеет место – невозможно. Потому что оба они проявляются одинаковыми видами припадков. Точно установить характер процесса можно только после тщательно проведённой диагностики.
Приобретенная или симптоматическая
Эпилептический синдром возникает из-за особых групп нейронов, активнее других реагирующих на электрические разряды в мозгу. Казалось бы, это врожденная особенность.
Однако ученые нашли ответ на вопрос: «Бывает ли приобретенная эпилепсия и как можно ее приобрести?»
Оказалось, что существует достаточно много факторов, способных вызвать припадки симптоматического типа болезни.
Причины
Признаки и симптомы приобретенной эпилепсии напрямую зависят от причин возникновения:
- Травмы головы любой тяжести. Удар, ушиб, ЧМТ, сотрясения могут заставить нейроны в пострадавшей части переродиться.
- Инсульт, чаще – геморрагический.
- Рассеянный склероз.
- Опухоли головного мозга различного типа.
- Кисты мозга.
- Побочные эффекты приема медикаментов.
- Инфекционные заболевания, затрагивающие мозг. Наиболее опасны менингит, энцефалит.
- Неправильное внутриутробное развитие. Даже если генетических предпосылок для рождения ребенка – эпилептика нет, заболевание может развиться из-за гипоксии, испытанной в утробе или во время рождения при обвитии пуповиной.
- Наркомания, злоупотребление спиртными напитками и алкоголизм, курение табака и других растительных смесей, химических веществ. Вредные привычки приводят к накоплению токсинов в организме, негативно влияющих на работу мозга.
- Осложненные роды. Разнообразные ситуации, приводящие к родовым травмам черепа ребенка, сказываются на последующем формировании и развитии мозга, что приводит к развитию эпиприступов.
Симптомы
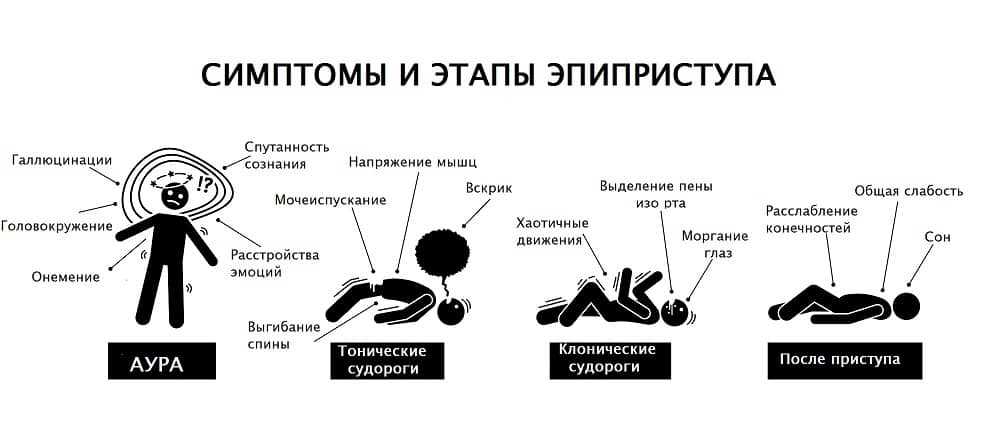
Считается, что эпилептический припадок связан с сильными судорогами, потерей сознания, выделением пены изо рта. Однако это не так. Подобным образом проявляет себя генерализованная форма, не характерная для больных приобретенным вариантом патологии.
Потому что для ее начала необходимо грубое повреждение головного мозга, что из приобретенных, присуще алкогольному виду судорожного синдрома.
Симптоматика на самом деле может быть различной:
- Головные боли, головокружение.
- Временная потеря ориентации в пространстве.
- Появление и прогрессирование психических расстройств.
- Галлюцинации и иллюзии. Человека посещают странные ощущения.
- Депрессивные явления.
- Расстройства шизофренического типа.
- Приступы различной силы без потери сознания. Человек может пережить как полноценные судороги, находясь в сознании, так и небольшие, на первый взгляд, проявления. Типа внезапного подергивания руки или мышц лица.
- Частичная потеря сознания при сильных судорогах. Характерна для серии припадков, в перерывах между которыми человек ощущает себя здоровым.
- Полная потеря сознания при судорогах. Причем это может быть, как генерализованный припадок, так и распространяющиеся на конкретную конечность непроизвольные сокращения мышц. Как правило, сопровождается непроизвольным мочеиспусканием.
Также выделяют скрытый вариант болезни. Такой тип патологии считается крайне опасным. Хотя внешние признаки внимания не привлекают, влияние на состояние мозга оказывается разрушительное. В таком случае прогрессирование патологии замечают по деградации личности пациента, развитию деменции.
В зависимости от пострадавшей части головного мозга выделяют несколько видов приобретенной эпилепсии. От них зависит, какие симптомы развиваются у заболевшего человека:
- Кожевниковский синдром появляется при инфекционном заболевании, как правило – энцефалите.
- Височная эпилепсия распространена больше других. Сам очаг может находиться в другой части мозга, но во время приступа главный электрический импульс, удар, приходится на височную долю.
- Поражение лобной доли считается самым опасным. Причина в том, что приступы тяжелые, а лечению эта форма поддается неохотно.

- Поражение затылочной доли приносит с собой галлюцинации во время припадков.
- Эпилепсия с очагом в теменных долях относится к категории редких.
Диагностика
Диагностика должна проводиться тщательно. Исходный ее этап – составление анамнеза (истории заболевания).
Грамотный первичный опрос пациента помогает нащупать причину происходящего с ним, которая впоследствии может подтвердиться благодаря дополнительным исследованиям.
После того, как доктор проведет опрос и определит характерные симптомы при приступах, ищут возможную причину судорог. Пациенту назначается ряд инструментальных исследований:
- МРТ позволит исключить влияние опухолей, других аномалий;
- позитронно-эмиссионная томография оценивает текущее состояние мозга, на основе которого можно сделать прогноз о дальнейшем развитии заболевания, шансах на его излечение;
- электроэнцефалография проводится в начале и периодически на протяжении курса лечения, так как показывает характеристику электрического состояния мозга и изменения в ней;
- видео-ЭЭГ мониторинг во время приступа позволяет установить, какая конкретно часть мозга поражена.
Лечение
Лечение приобретенной эпилепсии – процесс сложный, состоящий из множества нюансов. Это происходит из-за того, что необходимо не только избавиться от симптоматики, но и устранить причину, вызвавшую развитие болезни. Для этого применяют разные методики:
Эпилепсия
Эпилепсия — это состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами. Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания). Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.
МКБ-10
Общие сведения
Эпилепсия — состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами. Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания). Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.

Классификация
Согласно международной классификации эпилептических приступов выделяют парциальные (локальные, фокальные) формы и генерализированную эпилепсию. Приступы фокальной эпилепсии подразделяют на: простые (без нарушений сознания) — с моторными, соматосенсорными, вегетативными и психическими симптомами и сложные — сопровождаются нарушением сознания. Первично-генерализованные приступы происходят с вовлечением в патологический процесс обоих полушарий мозга. Типы генерализированных приступов: миоклонические, клонические, абсансы, атипичные абсансы, тонические, тонико-клонические, атонические.
Существуют неклассифицированные эпилептические приступы — не подходящие ни под один из вышеописанных видов приступов, а также некоторые неонатальные приступы (жевательные движения, ритмичные движения глаз). Выделяют также повторные эпилептические приступы (провоцируемые, циклические, случайные) и длительные приступы (эпилептический статус).
Симптомы эпилепсии
В клинической картине эпилепсии выделяют три периода: иктальный (период приступа), постиктальный (постприступный) и интериктальный (межприступный). В постиктальном периоде возможно полное отсутствие неврологической симптоматики (кроме симптомов заболевания, обусловливающего эпилепсию — черепно-мозговая травма, геморрагический или ишемический инсульт и др.).
Выделяют несколько основных видов ауры, предваряющей сложный парциальный приступ эпилепсии — вегетативную, моторную, психическую, речевую и сенсорную. К наиболее частым симптомам эпилепсии относятся: тошнота, слабость, головокружение, ощущение сдавления в области горла, чувство онемения языка и губ, боли в груди, сонливость, звон и/или шум в ушах, обонятельные пароксизмы, ощущение комка в горле и др. Кроме того, сложные парциальные приступы в большинстве случаев сопровождаются автоматизированными движениями, кажущимися неадекватными. В таких случаях контакт с пациентом затруднен либо невозможен.
Вторично-генерализированный приступ начинается, как правило, внезапно. После нескольких секунд, которые длится аура (у каждого пациента течение ауры уникально), пациент теряет сознание и падает. Падение сопровождается своеобразным криком, который обусловлен спазмом голосовой щели и судорожным сокращением мышц грудной клетки.
Далее наступает тоническая фаза приступа эпилепсии, названная так по типу судорог. Тонические судороги — туловище и конечности вытягиваются в состоянии сильнейшего напряжения, голова запрокидывается и/или поворачивается в сторону, контралатеральную очагу поражения, дыхание задерживается, набухают вены на шее, лицо становится бледным с медленно нарастающим цианозом, челюсти плотно сжаты. Продолжительность тонической фазы приступа — от 15 до 20 секунд.
Затем наступает клоническая фаза приступа эпилепсии, сопровождающаяся клоническими судорогами (шумное, хриплое дыхание, пена изо рта). Клоническая фаза продолжается от 2 до 3 минут. Частота судорог постепенно снижается, после чего наступает полное мышечное расслабление, когда пациент не реагирует на раздражители, зрачки расширены, реакция их на свет отсутствует, защитные и сухожильные рефлексы не вызываются.
Наиболее распространенные типы первично-генерализированных приступов, отличающихся вовлечением в патологический процесс обоих полушарий мозга — тонико-клонические приступы и абсансы. Последние чаще наблюдаются у детей и характеризуются внезапной кратковременной (до 10 секунд) остановкой деятельности ребенка (игры, разговор), ребенок замирает, не реагирует на оклик, а через несколько секунд продолжает прерванную деятельность. Пациенты не осознают и не помнят припадков. Частота абсансов может достигать нескольких десятков в сутки.
Диагностика
Диагностирование эпилепсии должно основываться на данных анамнеза, физикальном обследовании пациента, данных ЭЭГ и нейровизуализации (МРТ и КТ головного мозга). Необходимо определить наличие или отсутствие эпилептических приступов по данным анамнеза, клинического осмотра пациента, результатам лабораторных и инструментальных исследований, а также дифференцировать эпилептические и иные приступы; определить тип эпилептических приступов и форму эпилепсии; ознакомить пациента с рекомендациями по режиму, оценить необходимость медикаментозной терапии, ее характер и вероятность хирургического лечения. Несмотря на то, что диагностика эпилепсии основывается, прежде всего, на клинических данных, следует помнить, что при отсутствии клинических признаков эпилепсии данный диагноз не может быть поставлен даже при наличии выявленной на ЭЭГ эпилептиформной активности.
Диагностикой эпилепсии занимаются неврологи и эпилептологи. Основным методом обследования пациентов с диагнозом «эпилепсия» является ЭЭГ, которая не имеет противопоказаний. ЭЭГ проводят всем без исключения пациентам в целях выявления эпилептической активности. Чаще других наблюдаются такие варианты эпилептической активности, как острые волны, спайки (пики), комплексы «пик — медленная волна», «острая волна — медленная волна». Современные методы компьютерного анализа ЭЭГ позволяют определить локализацию источника патологической биоэлектрической активности. При проведении ЭЭГ во время приступа эпилептическая активность регистрируется в большинстве случаев, в интериктальном периоде ЭЭГ нормальная у 50% пациентов.
На ЭЭГ в сочетании с функциональными пробами (фотостимуляция, гипервентиляция) изменения выявляют в большинстве случаев. Необходимо подчеркнуть, что отсутствие эпилептической активности на ЭЭГ (с применением функциональных проб или без них) не исключает наличие эпилепсии. В таких случаях проводят повторное обследование либо видеомониторинг проведенной ЭЭГ.
В диагностике эпилепсии наибольшую ценность среди нейровизуализационных методов исследования представляет МРТ головного мозга, проведение которой показано всем пациентам с локальным началом эпилептического припадка. МРТ позволяет выявить заболевания, повлиявшие на провоцированный характер приступов (аневризма, опухоль) либо этиологические факторы эпилепсии (мезиальный темпоральный склероз). Пациентам с диагнозом «фармакорезистетная эпилепсия» в связи с последующим направлением на хирургическое лечение также проводят МРТ для определения локализации поражения ЦНС. В ряде случаев (пациенты преклонного возраста) необходимо проведение дополнительных исследований: биохимический анализ крови, осмотр глазного дна, ЭКГ.
Приступы эпилепсии необходимо дифференцировать с другими пароксизмальными состояниями неэпилептической природы (обмороки, психогенные приступы, вегетативные кризы).
Лечение эпилепсии
Консервативная терапия
Все методы лечения эпилепсии направлены на прекращение приступов, улучшение качества жизни и прекращение приема лекарственных средств (на стадии ремиссии). В 70% случаев адекватное и своевременное лечение приводит к прекращению приступов эпилепсии. Прежде чем назначать противоэпилептические препараты необходимо провести детальное клиническое обследование, проанализировать результаты МРТ и ЭЭГ. Пациент и его семья должны быть проинформированы не только о правилах приема препаратов, но и о возможных побочных эффектах. Показаниями к госпитализации являются: впервые в жизни развившийся эпилептический приступ, эпилептический статус и необходимость хирургического лечения эпилепсии.
Одним из принципов медикаментозного лечения эпилепсии является монотерапия. Препарат назначают в минимальной дозе с последующим ее увеличением до прекращения приступов. В случае недостаточности дозы необходимо проверить регулярность приема препарата и выяснить, достигнута ли максимально переносимая доза. Применение большинства противоэпилептических препаратов требует постоянного мониторинга их концентрации в крови. Лечение прегабалином, леветирацетамом, вальпроевой кислотой начинают с клинически эффективной дозы, при назначении ламотриджина, топирамата, карбамазепина необходимо проводить медленное титрование дозы.
Лечение впервые диагностированной эпилепсии начинают как с традиционных (карбамазепин и вальпроевая кислота), так и с новейших противоэпилептических препаратов (топирамат, окскарбазепин, леветирацетам), зарегистрированных для применения в режиме монотерапии. При выборе между традиционными и новейшими препаратами необходимо принять во внимание индивидуальные особенности пациента (возраст, пол, сопутствующая патология). Для лечения неидентифицированных приступов эпилепсии применяют вальпроевую кислоту.
При назначении того или иного противоэпилептического препарата следует стремиться к минимально возможной частоте его приема (до 2 раз/сутки). За счет стабильной концентрации в плазме препараты пролонгированного действия более эффективны. Доза препарата, назначенная пожилому пациенту, создает более высокую концентрацию в крови, чем аналогичная доза препарата, назначенная пациенту молодого возраста, поэтому необходимо начинать лечение с малых доз с последующим их титрованием. Отмену препарата проводят постепенно, учитывая форму эпилепсии, ее прогноз и возможность возобновления приступов.
Хирургическое лечение
Фармакорезистентные эпилепсии (продолжающиеся приступы, неэффективность адекватного противоэпилептического лечения) требуют дополнительного обследования пациента для решения вопроса о оперативном лечении. Предоперационное обследование должно включать в себя видео-ЭЭГ регистрацию приступов, получение достоверных данных о локализации, анатомических особенностях и характере распространения эпилептогенной зоны (МРТ).
На основе результатов вышеперечисленных исследований определяется характер оперативного вмешательства: хирургическое удаление эпилептогенной ткани мозга (кортикальная топэтомия, лобэктомия, гемисферэктомия, мультилобэктомия); селективная операция (амигдало-гиппокампэктомия при височной эпилепсии); каллозотомия и функциональное стереотаксическое вмешательство; вагус-стимуляция.
Существуют строгие показания к каждому из вышеперечисленных хирургических вмешательств. Их проведение возможно только в специализированных нейрохирургических клиниках, располагающих соответствующей техникой, и при участии высококвалифицированных специалистов (нейрохирурги, нейрорадиологи, нейропсихологии, нейрофизиологи и др.).
Прогноз и профилактика
Прогноз на трудоспособность при эпилепсии зависит от частоты приступов. На стадии ремиссии, когда приступы возникают все реже и в ночное время, трудоспособность пациента сохраняется (в условиях исключения работы в ночную смену и командировок). Дневные приступы эпилепсии, сопровождающиеся потерей сознания, ограничивают трудоспособность пациента.
Эпилепсия оказывает влияние на все стороны жизни пациента, поэтому является значимой медико-социальной проблемой. Одна из граней этой проблемы — скудость знаний об эпилепсии и связанная с этим стигматизация пациентов, суждения которых о частоте и выраженности психических нарушений, сопровождающих эпилепсию, зачастую необоснованны. Подавляющее большинство пациентов, получающих правильное лечение, ведут обычный образ жизни без приступов.
Профилактика эпилепсии предусматривает возможное предотвращение ЧМТ, интоксикаций и инфекционных заболеваний, предупреждение возможных браков между больными эпилепсией, адекватное снижение температуры у детей с целью предотвращения лихорадки, последствием которой может стать эпилепсия.
Источник https://cmrt.ru/zabolevaniya/golovnogo-mozga/epilepsiya-u-vzroslykh/
Источник https://newneuro.ru/priobretennaya-epilepsiya/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_neurology/epilepsy