Плеврит
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
МКБ-10

Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.

Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
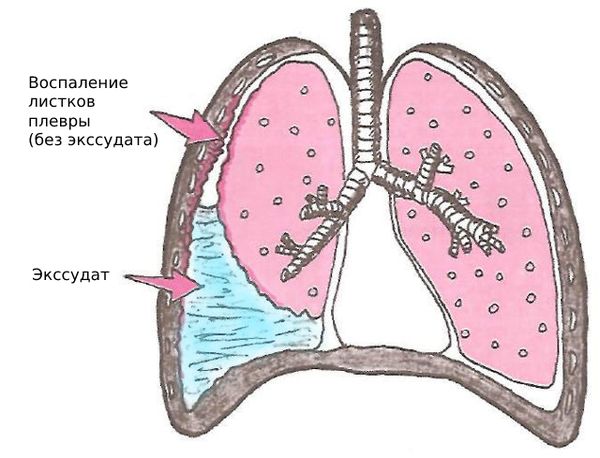
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты — фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота — физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
3. Диагностическая тактика у больных с плевритом неясной этиологии: Автореферат диссертации/ Арутюнян А. В. – 2009.
4. Морфогенез и патологическая анатомия неопухолевых экссудативных плевритов Автореферат диссертации/ Фрисс С. А. – 2005.
Плеврит — симптомы и лечение
Что такое плеврит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коротковой Марии Владимировны, пульмонолога со стажем в 11 лет.
Над статьей доктора Коротковой Марии Владимировны работали литературный редактор Вера Васина , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Плеврит (Pleurisy) — это воспаление плевры, которое проявляется болью в грудной клетке, слабостью, повышенной температурой, головной болью, сухим кашлем и одышкой.
Плевра состоит из двух листков: висцерального и париетального. Висцеральный листок покрывает лёгкие, а париетальный — внутреннюю стенку грудной клетки. При плеврите между этими листками скапливается жидкость и/или откладывается фибрин.
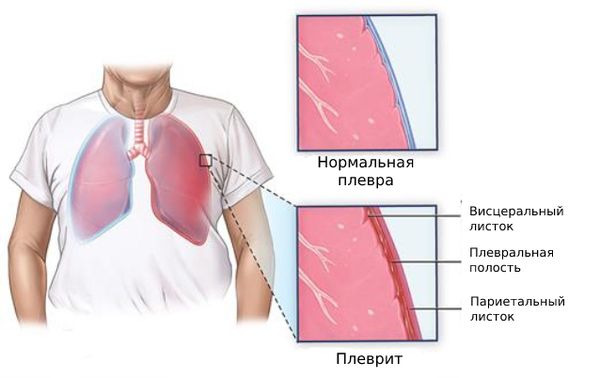
Пространство между листками плевры называют плевральной полостью. В ней всегда содержится небольшое количество плевральной жидкости — смазки, по составу похожей на сыворотку крови. Благодаря этой смазке листки плевры легче скользят относительно друг друга при вдохе и выдохе. Плевральная жидкость поступает через систему капилляров париетальной плевры, а оттекает по устьям и лимфатическим сосудам.
При повышенной выработке или замедленном оттоке плевральная жидкость может скапливаться в плевральной полости. Избыток жидкости называют плевральным выпотом.
Выпот бывает двух видов:
- транссудат — это невоспалительный выпот в плевральной полости, который появляется при заболеваниях почек, сердца и печени (циррозе);
- экссудат — это выпот воспалительного происхождения (собственно плевриты, выпот при гнойных процессах в лёгких и заболеваниях соединительной ткани) [11] .
Транссудат появляется, когда жидкость в плевральной полости скапливается быстрее, чем выводится по сосудам. В результате плевральная жидкость накапливается, но проницаемость сосудов плевры для белка при этом не меняется. А экссудат, наоборот, появляется при повреждении плевры и/или нарушении проницаемости её капилляров для белка.
Плевритом чаще болеют пожилые мужчины, но заболевание встречается и у женщин, и даже у детей.
Причины плеврита
Как правило, плеврит — это не самостоятельная патология, а проявление или осложнение каких-либо других болезней, например инфекции, рака и ревматологических заболеваний [1] [4] [9] . Чаще всего плеврит появляется из-за острых или хронических заболеваний органов грудной клетки.
Причины плеврита делятся на инфекционные и неинфекционные.
К инфекционным относят:
- Специфические — поражение микобактерией туберкулёза.
- Неспецифические:
- бактериальные инфекции (стафилококковые, пневмококковые, протейные);
- вирусные (ВИЧ, герпес и грипп);
- грибковые инфекции;
- паразитарные заболевания (эхинококкоз, амёбиаз, парагонимоз, филяриоз).
К неинфекционным причинам относят:
- злокачественные опухоли органов грудной клетки, в том числе метастазы в полость плевры; — перекрытие просвета лёгочных артерий тромбом с развитием инфаркт-пневмонии;
- ревматологические заболевания (системная склеродермия, системная красная волчанка, ревматизм, ревматоидный артрит);
- аутоиммунные заболевания (васкулит);
- постинфарктный синдром (синдром Дресслера);
- заболевания желудочно-кишечного тракта (обострение панкреатита, абсцессы печени, поддиафрагмальный абсцесс, разрыв пищевода); и механическая травма, например при ДТП и ножевых ранениях;
- осложнения лучевой и системной противовоспалительной терапии; , который развивается при воздействии асбеста (асбестоз);
- перитонеальный диализ — поражение токсинами, невыведенными почками;
- гипоальбуминемия — снижение белка в крови при различных состояниях (более характерно для плеврального выпота);
- констриктивный перикардит;
- выпот в плевре при опухоли матки или яичников (синдром Мейгса);
- попадание мочи в плевральную полость (уриноторакс);
- синдром жёлтых ногтей — заболевание, которое возникает у пожилых людей и проявляется поражением ногтей, лёгких и появлением плеврального выпота; плеврит при этом синдроме возникает не всегда, может развиваться бронхит и пневмония;
- приём лекарств — Амиодарона, Нитрофурана, Карбамазепина, Метотрексата[5] (не всегда приводит к плевриту, скорее к появлению плеврального выпота, чаще невоспалительного происхождения);
- ятрогенный плевральный выпот — при врачебных манипуляциях, например при смещении пищевого зонда или перфорации верхней полой вены венозным катетером, из-за чего пища или раствор могут попасть в полость плевры; ; грудного отдела аорты (чаще вызывает развитие плеврального выпота, а не плеврита) [1][3][4][6][8][11][12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы плеврита
- Острые, колющие или тупые боли — могут возникать в боковых, передних частях грудной клетки и под лопатками, а также отдавать в плечо и живот. Боли усиливаются во время приступов кашля, при смехе или наклонах в здоровую сторону. Чтобы уменьшить боль, пациент поверхностно дышит и ложится на бок с поражённой стороны.
- Слабость, быстрая утомляемость, головная боль, учащённое сердцебиение.
- Повышенная температура — чаще 37,1–38,0 °C, но может быть и нормальной. При гнойном плеврите температура может повыситься до 40 °C.
- Сухой, зачастую мучительный кашель, который вызван раздражением плевры.
- Повышенное потоотделение (иногда особенно выражено по ночам).
- Поверхностное дыхание — пациент не может глубоко вдохнуть из-за боли в грудной клетке.
- Одышка, особенно при большом объёме жидкости между листками плевры. Может нарастать быстро или постепенно, сначала появляется при нагрузке, а затем и в покое.
- Икота, иногда неукротимая, снижение аппетита, тошнота и рвота как после еды, так и независимо от приёма пищи.
- Метеоризм, чувство тяжести в боках.
- Кровохарканье — чаще всего возникает при тромбоэмболии лёгочной артерии или онкологических заболеваниях.
- Цианоз — слизистые оболочки и кожа становятся синюшного цвета. В тяжёлых случаях из-за нехватки кислорода появляется акроцианоз — синюшность носогубного треугольника и пальцев.
- При одностороннем плеврите грудная клетка движется неравномерно — одна из сторон запаздывает на вдохе.
- Заметное сглаживание и выбухание межрёберных промежутков [1][3][4][9] .
Патогенез плеврита
Патогенез плеврита зависит от вида заболевания.
Стадии развития инфекционного плеврита:
- Возбудитель проникает в организм и плевральную полость несколькими путями: через кровь и по лимфатическим сосудам из очага воспаления при пневмонии, абсцессе, туберкулёзе лёгких и лимфоузлов. Также инфекция может попасть извне, например при проникающих ранениях грудной клетки: ножевых ранах, автотравме или во время операции на грудной клетке.
- Возбудитель вызывает воспаление в плевральной полости, из-за чего расширяются сосуды, повышается их проницаемость, плевра отекает и появляется выпот.
- Если выпота немного и лимфатическая система хорошо работает, жидкая часть всасывается и выводится из плевральной полости, но на внутренней поверхности листков остаётся фибрин (фибринозный плеврит).
- При выраженном воспалении образуется много экссудата, который может быть серозно-фибринозным, гнойным или даже гнилостным.
- Увеличивается онкотическое давление, которое чаще всего создаётся белками альбуминами и глобулинами. Если в крови по какой-либо причине уменьшается количество белка, жидкость устремляется туда, где его больше, т. е. в ткани. Из-за наличия белка в жидкости лимфатические капилляры в плевральной полости сдавливаются и покрываются плёночкой из фибрина. В результате нарушается механизм всасывания жидкости — она скапливается быстрее, чем откачивается сосудами.
- Воспаление уменьшается, жидкость быстрее всасывается и медленнее поступает в плевральную полость. Экссудат рассасывается, а плёночка из фибрина на поверхности плевры рубцуется — образуются спайки, из-за чего плевральная область может зарасти рубцовой тканью, как после операции. Если этой ткани не много, то она не влияет на работу лёгких, но в других случаях может ограничивать их движение. Это особенно заметно при физических нагрузках, когда требуется много кислорода, а пространство для движения лёгких, т. е. глубокого вдоха, ограничено.
Неинфекционные плевриты развиваются, как правило, из-за реакции плевры на определённые раздражители. При травме плевры без разрыва, например при ушибе, могут разорваться сосуды, и кровь попадает в плевральную полость, что приводит к развитию экссудативного плеврита.
При панкреатите и почечной недостаточности выпот появляется из-за того, что плевру раздражают панкреатические ферменты или уремические токсины, поступающие с кровью и лимфой [1] [3] [4] [8] . При онкологических заболеваниях опухоль или метастазы блокируют отток лимфы, что также приводит к появлению экссудативного выпота.
В зависимости от свойств накопившейся жидкости выделяют:
- Гидроторакс — накапливается невоспалительная жидкость.
- Экссудативный плеврит — накапливается воспалительная жидкость.
- Эмпиема плевры (пиоторакс) — в плевральной полости скапливается гной.
- Хилоторакс — в плевральной полости накапливается лимфа. Развивается при опухоли средостения или повреждении грудного лимфатического протока [3] .
- Панцирное лёгкое — фиброзная капсула покрывает лёгкое, оно не расправляется, в нём снижается давление, и из капилляров париетальной плевры проникает плазма крови. По составу такой выпот представляет собой нечто среднее между транссудатом и экссудатом. Панцирное лёгкое может развиться при опухоли или эмпиеме плевры [5] .
Классификация и стадии развития плеврита
В зависимости от характера и наличия выпота плеврит подразделяют на два вида:
- мокрый (экссудативный);
- сухой (фибринозный).
Экссудативный плеврит подразделяют на гнойный, серозно-гнойный, серозный, серозно-фибринозный, гнилостный, геморрагический и смешанный.
По расположению выделяют:
- диффузный плеврит (генерализованный);
- ограниченный плеврит — может располагаться над диафрагмой, в области верхушки лёгких, между долями лёгкого.
Также по расположению плевриты можно разделить на односторонние и двусторонние. Односторонние плевриты чаще возникают при пневмонии и травме.
Виды течения плеврита:
- острое течение — болезнь длится меньше 2–4 недель;
- подострое — начинается спустя четыре недели от начала болезни;
- хроническое — через шесть месяцев болезни, но может развиться и раньше.
По причине развития плевриты делятся на три группы:
- инфекционные;
- неинфекционные;
- идиопатические (причина болезни не выявлена).
Стадии плеврита:
- Экссудативная — сосуды расширяются, в плевральную полость выделяется избыточный объём жидкости, но лимфатическая система своевременно выводит её из плевры.
- Фибринозно-гнойная — выпадает фибрин, образуются гнойные карманы, размножаются бактерии и накапливается молочая кислота. Отток жидкости нарушается, лимфатическая система не справляется, в результате чего жидкость накапливается в плевральной полости. Формируются спайки — перемычки между листками плевры, а иногда и лёгочной тканью. Если пациент не лечится или лечится неправильно, жидкость может приобретать гнойный характер. При гнойном плеврите, как правило, симптомы очень яркие: появляются признаки интоксикации и чаще всего, но не всегда, поднимается температура.
- Организующая — активируются фибробласты, образуется рубец, плеврит отграничивается. На этой стадии либо очаги воспаления рассасываются и пациент выздоравливает, либо плеврит становится хроническим. Хроническая форма развивается, когда вокруг зоны воспаления формируется фиброзная ткань, отграничивающая здоровую ткань от воспалённой [1][4][9][12] .
Осложнения плеврита
Плеврит далеко не всегда протекает с осложнениями. Их развитие зависит от причины болезни, точности и своевременности диагностики, адекватности лечения и соблюдения пациентом рекомендаций врача.
Чаще всего осложнения развиваются у пациентов с заболеваниями лёгких, сахарным диабетом и ВИЧ-инфекцией (особенно если они не получают противовирусную терапию), а также после пересадки лёгких [7] [8] .
К осложнениям плеврита относят:
- Спайки и массивные шварты в плевральной полости (фиброзные перемычки между листками плевры) — ограничивают подвижность листков плевры, что может проявляться тянущими болями при физической нагрузке, когда требуется много кислорода, например при беге.
- Полное заращение плевральной полости и междолевых пространств — ограничивает подвижность лёгкого и купола диафрагмы, разделяющей грудную и брюшную полость, с поражённой стороны. Симптомы такие же, как и при спайках, но более выраженные, так как плевральная щель ограничена сильнее.
- Кальциноз серозной оболочки — соли кальция откладываются на плевральном листке, из-за чего он становится очень плотным и малоподвижным. При незначительном объёме кальциноза симптомов может не быть совсем, при выраженном — движение лёгких сильно ограничено, что приводит к дыхательной недостаточности (развитию панцирного лёгкого).
- Утолщение плевральных листков за счёт плевросклероза — чаще всего пациента ничего не беспокоит и патология выявляется при проведении рентгенографии.
- Нарастание дыхательной недостаточности — жидкость поджимает лёгкое, оно спадается и не может нормально двигаться, в результате уменьшается объём кислорода. Из-за его дефицита нарастает одышка, слабость и утомляемость. Иногда видны расширенные межрёберные промежутки и набухшие шейные вены.
- Развитие эмпиемы плевры — гнойный плеврит, при котором могут формироваться свищи. Как правило, проявляется лихорадкой, одышкой, кашлем, слабостью, потливостью и болями в грудной клетке.
- Прорыв гноя в полость бронха с разрывом тканей — гнойная мокрота отходит, температура на фоне прорыва может оставаться высокой или снизиться.
- Ателектаз лёгкого (спадение) — спавшееся лёгкое не обеспечивает организм достаточным количеством кислорода, поэтому внезапно появляется или усиливается одышка. При небольшой зоне ателектаза, например при спадении одного сегмента, жалоб может не быть.
- Нарушение сердечной деятельности — возникает при сдавлении сердца жидкостью или смещении органов средостения влево при правостороннем плеврите. Может проявляться ощущением неправильного ритма и давящими болями в области сердца.
- Плевропульмональный шок — грозное осложнение при кровотечении. Развивается, как правило, при травме: ДТП, проникающем ранении или во время операций. Дыхание затруднено, появляется выраженная одышка, бледнеет кожа, губы становятся синюшными, руки и ноги холодными. Может появиться мучительный кашель, почти не прощупывается пульс, и падает артериальное давление.
- Острое лёгочное сердце — учащается сердцебиение и дыхание, снижается артериальное давление, появляется выраженная слабость и чувство нехватки воздуха. Могут набухать шейные вены, кожа становится синюшной, возникают сильные боли в области сердца, усиливается эмоциональное возбуждение.
- Пневмоторакс — возникают боли на стороне поражения, которые не уменьшаются при приёме обезболивающих препаратов. Внезапно появляется и усиливается одышка, может развиться острое лёгочное сердце.
- Диафрагмальная грыжа — проявляется изжогой, икотой, отрыжкой, болями за грудиной и в верхней части живота, становится трудно глотать крупные куски пищи.
- Внелёгочные осложнения — амилоидоз почек и токсический нефрозонефрит [13] . Как правило, появляются отёки ног и лица (особенно под глазами), боли в области почек, повышается артериальное давление. Амилоидоз и нефрит могут быть осложнением инфекционного системного заболевания, а не плеврита, который в данном случае также является осложнением основного заболевания.
Диагностика плеврита
Диагностика плеврита включает сбор анамнеза, осмотр, лабораторные, инструментальные и инвазивные исследования.
Сбор анамнеза
Пациенту следует рассказать врачу:
- какие симптомы его беспокоят, в какое время и при каких действиях они появляются, когда впервые возникли и с чем могут быть связаны;
- какими лекарствами и в каких дозировках лечился;
- какими хроническими заболеваниями болеет или может болеть, какие препараты от них принимает.
Если пациент сдавал анализы, нужно предоставить их в бумажном или электронном виде, например открыть доктору доступ к своей электронной медицинской карте.
Осмотр
При осмотре врач может обратить внимание, что одна из половин грудной клетки отстаёт при дыхании и отсутствует голосовое дрожание.
Также осмотр включает:
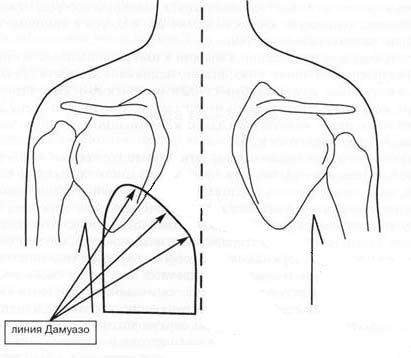
- Перкуссию (простукивание) — выявляется тупой звук, очерченный дугообразной линией Дамуазо.
- Аускультацию (прослушивание) — дыхание в области скопления жидкости ослаблено, а при большом объёме не выслушивается совсем. При прослушивании лёгких можно обнаружить шум от трения листков плевры.
- Пальпацию мускулатуры грудной клетки (прощупывание) — пациент может чувствовать боль, локализация которой зависит от стороны поражения; боль возникает не постоянно, а в начале накопления и по мере рассасывания жидкости [2][3][5][6] .
Лабораторные исследования
- Общий анализ крови с лейкоцитарной формулой — присутствуют признаки воспаления, как правило повышен уровень лейкоцитов, палочкоядерных нейтрофилов, могут выявляться миелоциты и метамиелоциты, повышена скорость оседания эритроцитов (СОЭ). При длительном воспалении или травме может развиться анемия, при которой снижен уровень гемоглобина и эритроцитов.
- Биохимический анализ крови — может повышаться уровень воспалительных маркеров: СРБ, ферритина и лактатдегидрогеназы. При почечной патологии растёт уровень креатинина и мочевины, при панкреатите — панкреатической альфа-амилазы. При онкологических заболеваниях можно выявить специфические маркеры, например повышенный СА-125 при раке яичников и ПСА при раке предстательной железы. При ревматоидном артрите и системной красной волчанке присутствуют специфические ревматологические маркеры. Важно исследовать уровни белковых фракций крови: белки плазмы удерживают жидкость в сосудах и не дают ей избыточно уходить в ткани, поэтому исследование поможет уточнить причину заболевания. При подозрении на ТЭЛА исследуют гемостаз: уровень Д-димера, АЧТВ, ПТВ, протромбина и фибриногена.
- Общий анализ мокроты (при её наличии) — при пневмонии или сопутствующем бронхите может повышаться уровень лейкоцитов, эритроцитов и альвеолярных макрофагов, мокрота становится гнойной.
- Бактериологическое исследование плевральной жидкости — при посеве жидкости выявляют возбудителя болезни, при необходимости исследуют его чувствительность к антибиотикам. При онкологических заболеваниях можно выявить атипичные клетки.
- Исследование клеточного и биохимического состава плевральной жидкости — чтобы уточнить причину заболевания и отличить экссудат от транссудата, исследуют ЛДГ, глюкозу и белок. Также для различных заболеваний характерен определённый состав плевральной жидкости, например при туберкулёзе и злокачественных опухолях часто повышен уровень лимфоцитов. При синдроме Черджа — Стросса и лекарственных плевритах увеличено число эозинофилов, но при этом нельзя исключать и онкологическое заболевание [5] .
Инструментальные исследования
- Рентгенография органов грудной клетки — затемнена область скопления жидкости. Если выпота мало, то затемнение можно не заметить. При большом объёме жидкости органы средостения смещаются в здоровую сторону.
- Ультразвуковое исследование плевральной полости — определяется даже маленькое количество жидкости (от 10 мл), что особенно важно для диагностики осумкованных плевритов. Такие плевриты ограничены в пространстве, т. е. вокруг патологической жидкости образуется полость, или сумка. Осумкованные плевриты сложно лечить: в полость плохо проникают лекарственные препараты, трудно сделать прокол и удалить жидкость или взять её на исследование, не повредив при этом органы, сосуды и нервы. УЗИ проводится, если не доступно МСКТ.
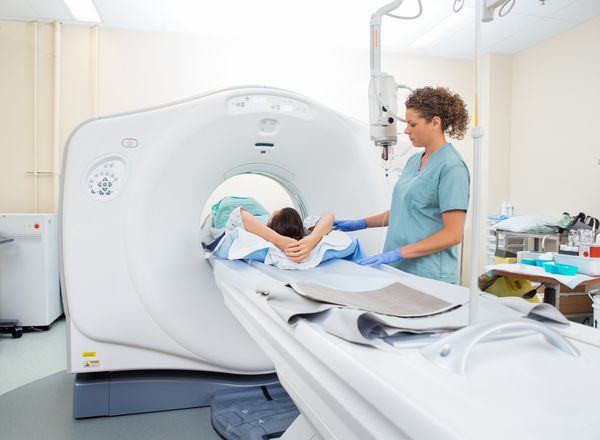
- Мультиспиральная компьютерная томография (МСКТ) — информативный метод диагностики плеврита, который позволяет точно различать виды плевритов и не пропустить междолевые формы. При проведении исследования с контрастом можно подтвердить или опровергнуть тромбоэмболию лёгочной артерии и опухоли грудной клетки.
Инвазивные методы исследования
- Фибробронхоскопия — не является методом диагностики плеврита, но необходима при подозрении на онкологические заболевания лёгких. Проводится при наличии кровохарканья.
- Плевральная пункция (торакоцентез) — диагностический и лечебный метод. При заборе содержимого плевры можно оценить цвет, характер, состав жидкости и выявить возбудителя. Также во время процедуры удаляют избыток экссудата.
- Биопсия плевры — особенно важна при подозрении на опухоль плевры. Биопсия бывает пункционная (через кожу), торакоскопическая (через прокол стенки грудной клетки) и открытая (во время операции). Биопсия плевры позволяет подтвердить злокачественную опухоль и туберкулёз. Иногда её выполняют вместе с первой плевральной пункцией. Биопсия может проводиться под контролем УЗИ или КТ (эксцизионная биопсия) [14] . При такой биопсии опухоль иссекается полностью, а не частично. Эксцизионная биопсия может быть как открытой, так и торакоскопической — выбор метода зависит от расположения, размеров опухоли и возможности удалить её через прокол стенки грудной клетки.
Лечение плеврита
Лечение плеврита разделяют на симптоматическое и этиологическое.
К симптоматическому лечению относится приём обезболивающих и жаропонижающих препаратов, которые облегчают самочувствие пациента. Уменьшить боль при сухом плеврите поможет тугое бинтование грудной клетки эластичным бинтом (можно делать самостоятельно, но сначала нужно подтвердить диагноз у врача).
Этиологическое лечение позволяет устранить причину заболевания:
- при бактериальном поражении назначают антибиотики, их выбор зависит от предполагаемого или подтверждённого возбудителя;
- при туберкулёзе показан длительный приём противотуберкулёзных препаратов;
- при гнойных плевритах в плевральную полость вводят антибиотики и обрабатывают её антисептиками;
- при сухом плеврите может применяться физиолечение, но при экссудативном плеврите физиопроцедуры противопоказаны до стихания острого периода; также может назначаться электрофорез с хлористым кальцием, магнитотерапия и вибрационный массаж грудной клетки, но эффективность этих методов до конца не доказана, поэтому они применяются только в комплексе с основным лечением;
- для рассасывания спаек в плевральную полость могут быть введены фибринолитики.
Плевродез — операция, во время которой устанавливают трубку, после чего плевру либо механически удаляют, либо вводят специальные химиопрепараты или тальк, благодаря которым её листки спаиваются. Процедура показана при рецидивирующем скоплении большого количества жидкости. Решение о том, проводить плевродез при первом рецидиве или при последующих, принимает комиссия врачей индивидуально для каждого пациента. При наличии больших воздушных полостей в лёгких и высокой вероятности их разрыва (развития пневмоторакса) плевродез может быть проведён при первом рецидиве [15] .
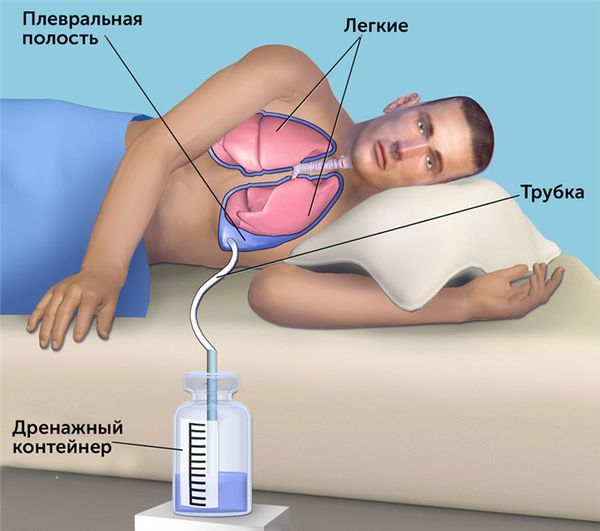
При хроническом гнойном плеврите и неэффективности терапии используется плеврэктомия — хирургическое вмешательство, во время которого удаляют листки плевры, отграничивающие гнойную полость [2] [3] [4] [6] [7] [8] [10] .
Также при плеврите проводится:
- Лечение основных заболеваний: диуретическая терапия при заболеваниях сердечно-сосудистой системы, базисное лечение при заболеваниях соединительной ткани, которое может включать системную противовоспалительную терапию (глюкокортикоиды, цитостатики), микроциркулянты и противофиброзные препараты.
- Назначение гипосенсибилизирующих препаратов, малых доз кортикостероидов, иммуностимулирующей терапии. Кортикостероиды уменьшают системное воспаление, иммуностимуляторы позволяют ускорить выздоровление при различных иммунодефицитах.
- Раннее дренирование и полное удаление плевры, пока не нарушилось дыхание. Такие процедуры показаны при панцирном лёгком и раке плевры.
Прогноз. Профилактика
При небольшом количестве экссудата прогноз благоприятный: жидкость быстро рассасывается и работа лёгких нормализуется в среднем за 3–4 недели. При гнойных плевритах восстановление длится дольше — от одного месяца до года, нередки рецидивы и осложнения. При онкологической этиологии плеврита часто встречается прогрессирующее течение и частые рецидивы.
Профилактика плеврита
Чтобы предотвратить развитие плеврита, необходимо своевременно удалить жидкость из плевральной полости при наличии показаний. Поэтому при появлении первых признаков плеврита нужно срочно обратиться к пульмонологу или хотя бы к участковому терапевту.
Лучше всего предотвратить развитие плеврита поможет первичная профилактика: укрепление иммунитета, предотвращение туберкулёза, пневмонии и прогрессирования системных воспалительных и онкологических заболеваний. Для этого нужно вести здоровый образ жизни, делать противотуберкулёзные прививки, соблюдать правила гигиены, чётко следовать назначенному курсу лечения при хронических заболеваниях и проходить онкоскрининг, особенно если у родственников были онкозаболевания.
После выздоровления в период восстановления показано санаторно-курортное лечение, если нет противопоказаний, например онкологических и гнойных заболеваний.
В течение двух лет после выздоровления проводится диспансерное наблюдение [4] [7] [9] . Как часто нужно посещать врача и какие обследования делать, зависит от тяжести перенесённого плеврита, наличия рецидивов и осложнений. В зависимости от конкретной ситуации врача нужно посещать от одного раза в 3–6 месяцев до раза в год.
Перечень обследований зависит от причины, вызвавшей плеврит, и наличия осложнений. Минимальный объём диагностики включает общий анализ крови с формулой и биохимический анализ крови (СРБ и фибриноген для оценки воспалительного процесса), рентгенографию грудной клетки или лучше мультиспиральную компьютерную томографию. Также врач может назначить расширенный биохимический анализ крови, спирографию с бронхолитиком, УЗИ плевральной полости, сердца и органов брюшной полости или малого таза.
Лечение плеврита при онкологии
Плевритом называется воспаление листков плевры – серозной оболочки в грудной полости. Это состояние встречается при разных заболеваниях, например, пневмонии, туберкулезе, некоторых вирусных инфекциях, тромбоэмболия легочной артерии, системная красная волчанка. Плеврит может развиваться и при некоторых онкологических заболеваниях. Например, это очень распространенное осложнение при поздних стадиях злокачественных опухолей легких.


При запущенных онкозаболеваниях плеврит развивается примерно у половины пациентов. Он приводит к нарушению дыхания, ухудшает состояние больного, прогноз, существенно снижает качество жизни.
В Международной клинике Медика24 применяются наиболее современные методы диагностики и лечения плеврита у онкобольных. Это осложнение является признаком того, что заболевание является диссеминированным – злокачественная опухоль распространилась в разные части тела. Поэтому лечение должно носить комплексный характер. Ведущие врачи в нашей клинике применяют все доступные возможности для того, чтобы улучшить состояние пациента и максимально продлить его жизнь.
Механизмы развития плеврита при онкозаболеваниях
Плевра – одна из серозных оболочек в теле человека. Она состоит из двух листков. Париетальный листок покрывает стенки грудной полости. Висцеральный листок окутывает легкие. Между этими листками находится тонкая щель – плевральная полость. В норме в ней присутствует совсем немного жидкости – это своего рода «смазка», позволяющая легким свободно скользить относительно грудной стенки во время вдохов и выдохов.
Когда листки плевры воспаляются, на них появляется налет, и они, как наждачная бумага, начинают сильно тереться друг о друга, и это причиняет пациенту боль (в плевре много нервных окончаний). Такая форма патологии называется сухим плевритом. Если между листками плевры скапливается жидкость – это выпотной, или экссудативный, плеврит. Когда появляется эта жидкость, симптомы сухого плеврита уменьшаются. Но возникает новая угроза: жидкость, которая скапливается между листками плевры (при онкологических заболеваниях ее называют злокачественным плевральным выпотом) сдавливает легкие, не дает им полноценно расправляться. Из-за этого у пациента нарастает дыхательная недостаточность.
При плеврите в плевральной полости могут развиваться фиброз и склероз – разрастание фиброзной или рубцовой ткани. Из-за этого легкие не могут полноценно расправляться. Нарастает дыхательная недостаточность.
При онкологических заболеваниях к экссудативному плевриту приводит совокупность причин:
- Метастазы рака в плевру приводят к повышению проницаемости капилляров – из-за этого в плевральную полость выделяется больше жидкости. В то же время, нарушается отток лимфы.
- Поражение лимфоузлов средостения (находятся внутри грудной клетки, между легкими) нарушает отток лимфы.
- Поражение грудного лимфатического протока, по которому лимфа оттекает в венозную систему. При этом развивается грозное осложнение – хилоторакс, скопление в плевральной полости лимфы с высоким содержанием жира.
- Бронхиальная обструкция – перекрытие злокачественной опухолью просвета бронха, в результате чего снижается давление в плевральной полости, и это способствует притоку жидкости.
- Косвенные эффекты злокачественной опухоли: снижение уровня белка в крови (гипопротеинемия), опухолевая пневмония, осложнения лучевой терапии, эмболия легочных сосудов.
- Перикардиальный выпот (скопление жидкости в околосердечной сумке) приводит к нарушению работы правого желудочка и вторичному плевральному выпоту.
Какие виды рака чаще всего приводят к плевриту?
В плевре встречаются первичные злокачественные опухоли – мезотелиомы. Это редкая онкопатология, заболеваемость в разных странах составляет от 1 до 8 случаев на 100 000 населения. Основным фактором риска считается воздействие асбеста (он также может вызывать и доброкачественный плеврит без развития мезотелиомы), также играет роль курение. Мезотелиома прогрессирует медленно, симптомы обычно появляются уже при поздних стадиях. Пятилетняя выживаемость (процент пациентов, оставшихся в живых спустя 5 лет после установления диагноза) при всех стадиях составляет 5%.
Намного чаще в онкологии встречается метастатический плеврит при таких злокачественных опухолях, как:
- рак легкого – у 24–50% пациентов;
- рак молочной железы – до 48% пациентов;
- лимфомы – до 26% пациентов
- рак яичника – до 10% пациентов;
- злокачественные заболевания крови;
- злокачественные опухоли пищеварительного тракта, пищеварительной системы, меланома, саркомы – до 1–6% пациентов.
Симптомы злокачественного плеврита
Клиническая картина при злокачественном плеврите бывает разной. Примерно у 25% пациентов симптомы отсутствуют, и патологию диагностируют только по результатам обследования. Выпотной плеврит начинает проявляться клинически, как правило, когда объем жидкости достигает 300 мл.
Основные симптомы поражения плевры при онкологических заболеваниях: одышка, кашель и боль в груди.
Одышка при экссудативном плеврите возникает из-за того, что жидкость, которая скапливается вокруг легкого, сдавливает его, мешает полноценному расправлению, ограничивает движения дыхательной мышцы – диафрагмы. Степень выраженности одышки бывает разной (этот симптом прогрессирует по мере нарастания объема плеврального выпота), она усиливается во время физических нагрузок, когда пациент лежит на стороне, противоположной поражению. Одышку усиливают такие состояния, как бронхиальная опухолевая обструкция, тромбоэмболия легочной артерии, распространение опухоли во второе легкое (при злокачественных опухолях легких).
Кашель при изолированном плеврите обычно сухой. Мокрота появляется при присоединении респираторной инфекции, если имеется опухоль в просвете бронха. В таких случаях в мокроте может присутствовать гной, кровь.
Боль в грудной клетке испытывают далеко не все пациенты с плевритом при онкологии, чаще всего она возникает при сопутствующих заболеваниях. Для мезотелиомы плевры характерна хроническая боль в груди, которая может быть весьма мучительной и возникать уже при ранних стадиях заболеваний. Другая возможная причина – патологические переломы позвонков и ребер, пораженных метастазами. Боли беспокоят пациентов, у которых злокачественная опухоль прорастает в грудную стенку.
Кроме того, пациентов беспокоят симптомы, вызванные первичной опухолью, в зависимости от ее локализации, и общие проявления онкологического заболевания:
- потеря веса;
- лихорадка;
- повышенная потливость (характерный признак мезотелиомы плевры);
- ухудшение аппетита;
- вялость, повышенная утомляемость;
- быстрое насыщение после приема небольшого количества пищи – из-за того, что жидкость в плевральной полости давит на диафрагму.
Мы вам перезвоним, оставьте свой номер телефона
Методы диагностики
Самый простой и быстрый метод диагностики, который помогает выявить плевральный выпот при онкологии – рентгенография грудной клетки. В пораженной половине груди выявляется затемнение, и по нему можно примерно судить о количестве жидкости. Ключевую роль в диагностике играет компьютерная томография с контрастным усилением. Она помогает не только выявить выпот в плевральной полости, но и оценить размеры, локализацию и стадию злокачественной опухоли, обнаружить признаки поражения плевры. В некоторых случаях применяется МРТ. ПЭТ/КТ-сканирование помогает обнаружить опухолевые очаги, расположенные во всех частях тела пациента. Ультразвуковое исследование помогает выявить утолщение плевры, диафрагмы, метастатические очаги в печени.
В ряде случаев проводится торакоскопия – малоинвазивная процедура, во время которой в грудную полость через прокол вводят специальный инструмент с видеокамерой на конце и осматривают плевру. Во время этой процедуры можно провести биопсию плевры.
Лабораторная диагностика включает:
- Анализы крови, в которых оценивают уровень общего белка, лактатдегидрогеназы. Обнаруживается анемия, гиперкальциемия (повышение уровня кальция в крови), снижение уровня белка-альбумина.
- Цитологическое исследование плевральной жидкости на предмет наличия опухолевых клеток.
- Биохимическое исследование плеврального выпота: определение уровней лактатдегидрогеназы, белка, глюкозы, pH.
В Международной клинике Медика24 применяются все современные виды инструментальной и лабораторной диагностики с помощью новейшего оборудования. Наши врачи назначают только те исследования, которые действительно необходимы конкретному пациенту, чтобы установить правильный диагноз и составить оптимальную лечебную тактику лечения.
Лечение злокачественного плеврита
Обычно в качестве меры первой помощи при экссудативном плеврите в онкологии применяют торакоцентез (плевроцентез). Во время этой процедуры, которую можно проводить под местной анестезией, в стенке грудной клетки делают прокол и выводят жидкость. Это помогает быстро расправить легкое и уменьшить симптомы. Однако, плевродез в онкологии чаще всего является лишь временной мерой. В дальнейшем жидкость накапливается снова. Поэтому позже применяют другие методы. К повторным плевродезам прибегают, когда предполагается, что злокачественная опухоль будет хорошо реагировать на химиотерапию, например, при некоторых лимфомах, или если пациенту противопоказаны более агрессивные процедуры. Однако, важно помнить, что повторные торакоцентезы могут привести к воспалению плевры и накоплению выпота, с которым будет сложно бороться.
В плевральную полость может быть установлен дренажный катетер. Это трубка, второй конец которой находится снаружи и соединен со специальной емкостью для оттока жидкости.
Надолго улучшить состояние пациента помогает плевродез. Во время этой процедуры в плевральную полость вводят специальный препарат, который приводит к склеиванию листков плевры и предотвращению дальнейшего накопления жидкости. Такое лечение эффективно, по данным научных исследований, в 70–90% случаев.
Для плевродеза применяются разные лекарственные средства. В Международной клинике Медика24 используются наиболее современные препараты, обладающие максимальной эффективностью и безопасностью.
В некоторых случаях прибегают к декортикации – хирургическому вмешательству, во время которого удаляют участки плевры.
Проводят противоопухолевую терапию – она помогает уменьшить опухолевые очаги и накопление жидкости в плевральной полости.
Прогноз
Прогноз при плеврите в онкологии зависит в первую очередь от типа и стадии злокачественной опухоли. Конечно же, поражение плевры усугубляет ситуацию, это осложнение само по себе является признаком запущенного онкологического процесса. Но при правильном и своевременном лечении можно улучшить состояние пациента, увеличить показатели выживаемости.
В ходе научных исследований установлено, что наилучший прогноз отмечается при раке яичников и молочной железы, а при опухолях легкого показатели выживаемости ниже. Врачи часто применяют для прогнозирования исхода шкалу LENT. Она учитывает состояние и функциональные возможности пациента, характеристики плеврального выпота, показатели крови, тип злокачественной опухоли. Пациентов относят к группам низкого, среднего или высокого риска. В группе низкого риска средняя выживаемость составляет 319 дней, а в группе высокого риска – 44 дня. Но важно понимать, что это очень обобщенные показатели, они не отражают прогноз для отдельно взятого пациента. Каждую ситуацию нужно оценивать индивидуально.
В Международной клинике Медика24 применяются наиболее современные методы лечения, которые помогают улучшить состояние пациента и добиться наилучшего прогноза.
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/pleurisy
Источник https://probolezny.ru/plevrit/
Источник https://medica24.ru/zabolevaniya/plevrit/plevrit-pri-onkologii