Пневмония (J18)
Примечание. Из данной рубрики и всех подрубрик (J18 -) исключены:
— Другие интерстициальные легочные болезни с упоминанием о фиброзе (J84.1);
— Интерстициальная легочная болезнь, неуточненная (J84.9);
— Абсцесс легкого с пневмонией (J85.1);
— Болезни легкого, вызванные внешними агентами (J60-J70) в том числе:
— Пневмонит, вызванный твердыми веществами и жидкостями (J69 -);
— Острые интерстициальные легочные нарушения, вызванные лекарственными средствами (J70.2);
— Хронические интерстициальные легочные нарушения, вызванные лекарственными средствами (J70.3);
— Легочные интерстициальные нарушения, вызванные лекарственными средствами, неуточненные (J70.4);
— Легочные осложнения анестезии в период беременности (O29.0);
— Аспирационный пневмонит, вследствие анестезии во время процесса родов и родоразрешения (O74.0);
— Легочные осложнения вследствие применения анестезии в послеродовом периоде (O89.0);
— Врожденная пневмония неуточненная (P23.9);
— Неонатальный аспирационный синдром неуточненный (P24.9).

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Пневмонии подразделяются на следующие виды:
— крупозные (плевропневмонии, с поражением доли легкого);
— очаговые (бронхопневмонии, с поражением прилежащих к бронхам альвеол);
— интерстициальные;
— острые;
— хронические.
Примечание. Следует учитывать, что крупозное воспаление легких является только одной из форм пневмококковой пневмонии и не встречается при пневмониях иной природы, а интерстициальное воспаление легочной ткани по современной классификации отнесено к альвеолитам.
Разделение пневмоний на острые и хронические применяется не во всех источниках, поскольку считается, что в случае так называемой хронической пневмонии речь, как правило, идет о повторных острых инфекционных процессах в легких одной и той же локализации.
В зависимости от возбудителя:
— пневмококковые;
— стрептококковые;
— стафилококковые;
— хламидиазные;
— микоплазменные;
— фридлендеровские.
В клинической практике далеко не всегда удается идентифицировать возбудителя, поэтому принято выделять:
1. Пневмонии внебольничные (другие названия — бытовые, домашние амбулаторные) — приобретенные вне больничного учреждения.
2. Пневмонии госпитальные (нозокомиальные, внутрибольничные) — развиваются через 2 и более суток пребывания пациента в стационаре при отсутствии клинико-рентгенологических признаков поражения легких при поступлении.
3. Пневмонии у лиц с иммунодефицитными состояниями.
4. Атипичные пневмонии.
По механизму развития:
— первичные;
— вторичные — развившиеся в связи с другим патологическим процессом (аспирационные, застойные, посттравматические, иммунодефицитные, инфарктные, ателектатические).
Этиология и патогенез
В качестве возбудителя воспаления легких выступают пневмо-, стафило- и стрептококк, палочка Пфейффера, иногда кишечная палочка, клебсиелла пневмонии, протей, гемофильная и синегнойная палочки, легионелла, палочка чумы, возбудитель Ку-лихорадки — риккетсия Бернета, некоторые вирусы, вирусно-бактериальные ассоциации, бактероиды, микоплазмы, грибы, пневмоциста, бранхамелла, ацинобактерии, аспергиллы и аэромонас.
Химические и физические агенты: воздействие на легкие химических веществ, термических факторов (ожог или охлаждение), радиоактивного излучения. Химические и физические агенты как этиологические факторы обычно сочетаются с инфекционными.
Пневмонии могут возникнуть вследствие аллергических реакций в легких или быть проявлением системного заболевания (интерстициальные пневмонии при заболеваниях соединительной ткани).
Возбудители попадают в легочную ткань бронхогенным, гематогенным и лимфогенным путями из верхних дыхательных путей, как правило, при присутствии в них острых или хронических очагов инфекции, и из инфекционных очагов в бронхах (хронический бронхит, бронхоактазы). Вирусная инфекция способствует активации бактериальной инфекции и возникновению бактериальных очаговых или долевых пневмоний.
Переходу острых пневмоний в хроническую форму или их затяжному течению способствуют иммунологические нарушения, обусловленные повторной респираторной вирусной инфекцией, хронической инфекцией верхних дыхательных путей (хронические тонзиллиты, синуситы и другие) и бронхов, метаболическими нарушениями при сахарном диабете, хроническом алкоголизме и прочем.
Внебольничные пневмонии развиваются, как правило, на фоне нарушения защитных механизмов бронхолегочной системы (часто после перенесенного гриппа). Типичные их возбудители — пневмококки, стрептококки, гемофильная палочка и другие.
Внутрибольничные пневмонии нередко протекают более тяжело по сравнению с внебольничными, отличаются большей вероятностью развития осложнений и более высокой летальностью. У людей с иммунодефицитными состояниями (при онкологических заболеваниях, вследствие химиотерапии, при ВИЧ-инфекции) возбудителями пневмонии могут стать такие грамотрицательные микроорганизмы, как стафилококк, грибы, пневмоцисты, цитомегаловирусы и прочие.
Атипичные пневмонии более часто возникают у молодых людей, а также у путешественников, зачастую носят эпидемический характер, возможные возбудители — хламидии, легионеллы, микоплазмы.
Эпидемиология
Пневмонии являются одними из наиболее распространенных острых инфекционных заболеваний. Заболеваемость внебольничной пневмонией у взрослых составляет от 1 до 11,6‰ — молодой и средний возраст, 25-44‰ — старшая возрастная группа.
Факторы и группы риска
— вирулентные возбудители заболевания (L.pneumophila, S.aureus, грамотрицательные энтеробактерии);
— мультилобарная инфильтрация;
— тяжелое течение внебольничной пневмонии;
— клиническая неэффективность проводимого лечения (лейкоцитоз и лихорадка сохраняются);
— вторичная бактериемия Бактериемия — наличие бактерий в циркулирующей крови; часто возникает при инфекционных болезнях в результате проникновения возбудителей в кровь через естественные барьеры макроорганизма
.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Симптомы и течение пневмонии зависят от этиологии, характера и фазы течения, морфологического субстрата болезни и его распространенности в легких, а также наличия осложнений (плеврит Плеврит — воспаление плевры (серозная оболочка, покрывающая легкие и выстилающая стенки грудной полости)
, легочное нагноение и других).
Крупозная пневмония
Как правило, имеет острое начало, которому нередко предшествует охлаждение.
Больной испытывает озноб; температура тела поднимается до 39–40 о С, реже до 38 о С или 41 о С; боль при дыхании на стороне пораженного легкого усиливается при кашле. Кашель вначале сухой, далее с гнойной или «ржавой» вязкой мокротой с примесью крови. Аналогичное или не столь бурное начало болезни возможно в исходе острого респираторного заболевания или на фоне хронического бронхита.
Состояние больного обычно тяжелое. Кожные покровы лица гиперемированы и цианотичны. С самого начала болезни наблюдается учащенное, поверхностное дыхание, с раздуванием крыльев носа. Часто отмечается герпетическая инфекция.
В результате воздействия антибактериальных препаратов наблюдается постепенное (литическое) снижение температуры.
Грудная клетка отстает в акте дыхания на стороне пораженного легкого. В зависимости от морфологической стадии болезни перкуссия пораженного легкого обнаруживает притупленный тимпанит (стадия прилива), укорочение (притупление) легочного звука (стадия красного и серого опеченения) и легочный звук (стадия разрешения).
Пневмококковая крупозная пневмония
Характеризуется острым началом с резким повышением температуры до 39-40˚ С, сопровождающимся ознобом и потливостью. Также появляются головная боль, значительная слабость, вялость. При выраженной гипертермии и интоксикации может наблюдаться такая церебральная симптоматика как сильная головная боль, рвота, оглушенность больного или спутанность сознания и даже миненгеальные симптомы.
В грудной клетке на стороне воспаления рано возникает боль. Нередко при пневмонии плевральная реакция выражена очень сильно, поэтому боль в груди составляет основную жалобу и требует оказания неотложной помощи. Отличительная особенность плевральной боли при пневмонии заключается в ее связи с дыханием и кашлем: происходит резкое усиление боли при вдохе и кашлевом толчке. В первые дни могут появиться кашель с выделением ржавой от примеси эритроцитов мокроты, иногда необильное кровохарканье.
При осмотре нередко обращает на себя внимание вынужденное положение больного: часто он лежит именно на стороне воспаления. Лицо обычно гиперемировано, иногда лихорадочный румянец больше выражен на щеке, соответствующей стороне поражения. Характерная одышка (до 30-40 дыханий в минуту) сочетается с цианозом губ и раздуванием крыльев носа.
В ранний период болезни нередко возникают пузырьковые высыпания на губах (herpes labialis).
При обследовании грудной клетки обычно выявляется отставание пораженной стороны при дыхании — больной как бы жалеет сторону воспаления из-за сильных плевральных болей.
Над зоной воспаления при перкуссии легких определяется ускорение перкуторного звука, дыхание приобретает бронхиальный оттенок, рано появляются мелкопузырчатые влажные крепитирующие хрипы. Характерны тахикардия — до 10 ударов в 1 минуту — и некоторое снижение артериального давления. Нередки приглушение I и акцент II тона на легочной артерии. Выраженная плевральная реакция иногда сочетается с рефлекторной болью в соответствующей половине живота, болезненностью при пальпации в его верхних отделах.
Иктеричность Иктеричность, по другому — желтушность
слизистых оболочек и кожных покровов может появляться вследствие разрушения эритроцитов в пораженной доле легкого и, возможно, образования очаговых некрозов в печени.
Характерен нейтрофильный лейкоцитоз; его отсутствие (тем более лейкопения Лейкопения — пониженное содержание лейкоцитов в периферической крови
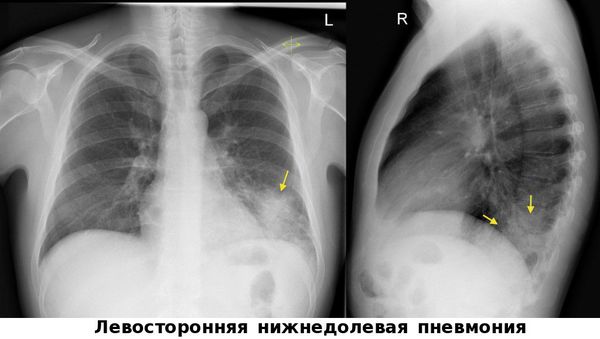
) может быть прогностически неблагоприятным признаком. Повышается СОЭ. При рентгенологическом исследовании определяется гомогенное затемнение всей пораженной доли и ее части, особенно заметное на боковых рентгенограммах. В первые часы болезни рентгеноскопия может оказаться неинформативной .
При очаговой пневмококковой пневмонии симптоматика, как правило, менее выражена. Наблюдаются подъем температуры до 38-38,5˚С, кашель — сухой или с отделением слизисто-гнойной мокроты, вероятно появление боли при кашле и глубоком дыхании, объективно выявляются признаки воспаления легочной ткани, выраженные в той или иной степени в зависимости от обширности и расположения (поверхностного или глубокого) очага воспаления; чаще всего выявляется фокус крепитирующих хрипов.
Стрептококковая пневмония развивается остро, в некоторых случаях — в связи с перенесенной ангиной или при сепсисе. Болезнь сопровождается лихорадкой, кашлем, болью в грудной клетке, одышкой. Часто обнаруживается значительный плевральный выпот; при торакоцентезе получают серозную, серозно-геморрагическую или гнойную жидкость.
Пневмония, вызванная клебсиеллой пневмонии (палочкой Фридлендера)
Встречается сравнительно редко (чаще при алкоголизме, у ослабленных больных, на фоне снижения иммунитета). Наблюдается тяжелое течение; летальность достигает 50%.
Протекает с выраженными явлениями интоксикации, быстрым развитием дыхательной недостаточности. Мокрота зачастую желеобразная, вязкая, с неприятным запахом пригорелого мяса, но может быть гнойной или ржавого цвета.
Скудная аускультативная симптоматика, характерно полидолевое распространение с более частым, по сравнению с пневмококковыми пневмониями, вовлечением верхних долей. Типичны образование абсцессов и осложнение эмпиемой Эмпиема — значительное скопление гноя в какой-либо полости тела или в полом органе
.
Легионеллезная пневмония
Более часто развивается у людей, проживающих в помещениях с кондиционерами, а также занятых на земляных работах. Характерно острое начало с высокой температурой, одышкой, брадикардией. Заболевание имеет тяжелое течение, часто сопровождается таким осложнением, как поражение кишечника (появляются болевые ощущения, диарея). В анализах выявляются значительное повышение СОЭ, лейкоцитоз, нейтрофилез.
Микоплазменная пневмония
Заболеванию чаще подвержены молодые люди в тесно взаимодействующих коллективах, более распространено в осенне-зимний период. Имеет постепенное начало, с катаральными явлениями. Характерным является несоответствие между выраженной интоксикацией (лихорадка, резкое недомогание, головная и мышечная боль) и отсутствием или слабой выраженностью симптомов поражения органов дыхания (локальные сухие хрипы, жесткое дыхание). Нередко наблюдаются кожные высыпания, гемолитическая анемия. На рентгенограмме часто выявляются интерстициальные изменения и усиление легочного рисунка. Микоплазменные пневмонии, как правило, не сопровождаются лейкоцитозом, наблюдается умеренное повышение СОЭ.
Диагностика
Пневмония обычно распознается на основании характерной клинической картины болезни — совокупности ее легочных и внелегочных проявлений, а также рентгенологической картины.
Диагноз ставится на основании следующих клинических признаков:
1. Легочные — кашель, одышка, выделение мокроты (может быть слизистой, слизисто-гнойной и другой), боль при дыхании, наличие локальных клинических признаков (бронхиальное дыхание, притупление перкуторного звука, крепитирующие хрипы, шум трения плевры);
2. Внелегочные — остро возникшая лихорадка, клинические и лабораторные признаки интоксикации.
Рентгенологическое исследование органов грудной клетки в двух проекциях проводится для уточнения диагноза. Выявляет инфильтрат в легких. При пневмонии отмечаются усиление везикулярного дыхания иногда с очагами бронхиального, крепитация, мелко- и среднепузырчатые хрипы, очаговые затемнения на рентгенограммах.
Фибробронхоскопия или другие методы инвазивной диагностики выполняются при подозрении на туберкулез легких при отсутствии продуктивного кашля; при «обструктивной пневмонии» на почве бронхогенной карциномы, аспирированного инородного тела бронха и т.д.
Вирусную или риккетсиозную этиологию заболевания можно предположить по несоответствию между остро возникающими инфекционно-токсическими явлениями и минимальными изменениями в органах дыхания при непосредственном исследовании (рентгенологическое исследование выявляет очаговые или интерстициальные тени в легких).
Следует принимать во внимание, что пневмонии могут протекать атипично у больных пожилого возраста, страдающих тяжелыми соматическими заболеваниями или выраженным иммунодефицитом. У подобных пациентов может отсутствовать лихорадка, при этом у них преобладают внелегочные симптомы (нарушения со стороны центральной нервной системы и др.), а также слабо выражены или отсутствуют физикальные признаки легочного воспаления, затруднено определение возбудителя пневмонии.
Подозрение на пневмонию у пожилых и ослабленных больных должно появляться тогда, когда активность больного значительно снижается без видимых причин. У пациента нарастает слабость, он все время лежит и перестает двигаться, становится равнодушным и сонливым, отказывается от еды. Внимательный осмотр всегда выявляет значительную одышку и тахикардию, иногда наблюдаются односторонний румянец щеки, сухой язык. Аускультация легких обычно обнаруживает фокус звонких влажных хрипов.
Лабораторная диагностика
1. Клинический анализ крови. Данные анализа не позволяют сделать вывод о потенциальном возбудителе пневмонии. Лейкоцитоз более 10-12х10 9 /л указывает на высокую вероятность бактериальной инфекции, а лейкопения ниже 3х10 9 /л или лейкоцитоз выше 25х10 9 /л являются неблагоприятными прогностическими признаками.
2. Биохимические анализы крови не дают специфической информации, но могут указать на поражение ряда органов (систем) с помощью обнаруживаемых отклонений.
3. Определение газового состава артериальной крови необходимо для пациентов с явлениями дыхательной недостаточности.
4. Микробиологические исследования проводятся п еред началом лечения для установления этиологического диагноза. Осуществляется исследование мокроты или мазков из глотки, гортани, бронхов на бактерии, включая вирусы, микобактерии туберкулеза, микоплазму пневмонии и риккетсии; используют также иммунологические методы. Рекомендуется бактериоскопия с окраской по Граму и посев мокроты, получаемой при глубоком откашливании.
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить со следующими заболеваниями и патологическими состояниями:
1. Туберкулез легких.
2. Новообразования: первичный рак легкого (особенно так называемая пневмоническая форма бронхиолоальвеолярного рака), эндобронхиальные метастазы, аденома бронха, лимфома.
3. Тромбоэмболия легочной артерии и инфаркт легкого.
4. Иммунопатологические заболевания: системные васкулиты, волчаночный пневмонит, аллергический бронхолегочный аспергиллез, облитерирующий бронхолит с организующейся пневмонией, идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз.
5. Прочие заболевания и патологические состояния: застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз, липоидная пневмония, округлый ателектаз.
В дифференциальной диагностике пневмонии наибольшее значение придается тщательно собранному анамнезу.
При остром бронхите и обострении хронического бронхита в сравнении с пневмонией менее выражена интоксикация. При рентгенологическом исследовании не выявляются очаги затемнения.
Туберкулезный экссудативный плеврит может начинаться так же остро, как и пневмония: укорочение перкуторного звука и бронхиальное дыхание над областью коллабированного к корню легкого могут имитировать долевую пневмонию. Ошибки позволит избежать тщательная перкуссия, выявляющая книзу от притупления тупой звук и ослабленное дыхание (при эмпиеме — ослабленное бронхиальное дыхание). Осуществить дифференциацию помогают плевральная пункция с последующим исследованием экссудата и рентгенограмма в боковой проекции (выявляется интенсивная тень в подмышечной области).
В отличие от нейтрофильного лейкоцитоза при долевой (реже очаговой) пневмонии гемограмма при экссудативном плеврите туберкулезной этиологии, как правило, не изменена.
В отличие от долевых и сегментарных пневмоний при туберкулезном инфильтрате или очаговом туберкулезе обычно отмечается менее острое начало заболевания. Пневмония разрешается в ближайшие 1,5 недели под влиянием неспецифической терапии, в то время как туберкулезный процесс не поддается такому быстрому воздействию даже при туберкулостотической терапии.
Для милиарного туберкулеза характерна тяжелая интоксикация с высокой лихорадкой при слабо выраженных физикальных симптомах, поэтому требуется его дифференциация с мелкоочаговой распространенной пневмонией.
Острая пневмония и обструктивный пневмонит при бронхогенном раке могут начинаться остро на фоне видимого благополучия, нередко после охлаждения отмечаются лихорадка, озноб, боль в грудной клетке. Однако при обструктивном пневмоните кашель чаще сухой, приступообразный, впоследствии с отделением небольшого количества мокроты и кровохарканьем. В неясных случаях уточнить диагноз позволяет только бронхоскопия.
При вовлечении в воспалительный процесс плевры, происходит раздражение заложенных в ней окончаний правого диафрагмального и нижних межреберных нервов, которые также участвуют в иннервации верхних отделов передней брюшной стенки и органов брюшной полости. Это обусловливает распространение болей на верхние отделы живота.
При их пальпации ощущается болезненность, особенно в области правого верхнего квадранта живота, при поколачивании по правой реберной дуге происходит усиление болей. Больных пневмонией нередко направляют в хирургические отделения с диагнозом аппендицита, острого холецистита, прободной язвы желудка. В этих ситуациях осуществить диагностику помогает отсутствие у большинства больных симптомов раздражения брюшины и напряжения брюшных мышц. Следует, однако, учитывать, что и этот признак не является абсолютным.
Осложнения
Экссудативный плеврит проявляется выраженной тупостью и ослаблением дыхания на пораженной стороне, отставанием нижней части грудной клетки на пораженной стороне при дыхании.
Абсцедирование характеризуется нарастающей интоксикацией, появляется обильный ночной пот, температура приобретает гектический характер с суточными размахами до 2 о С и более. Диагноз абсцесса легкого становится очевидным в результате прорыва гнойника в бронх и отхождения большого количества гнойной зловонной мокроты. О прорыве гнойника в плевральную полость и осложнении пневмонии развитием пиопневмоторакса могут свидетельствовать резкое ухудшение состояния, нарастание боли в боку при дыхании, значительное усиление одышки и тахикардии, падение АД.
В появлении отека легких при пневмонии важную роль играет токсическое повреждение легочных капилляров с повышением сосудистой проницаемости. Появление сухих и особенно влажных хрипов над здоровым легким на фоне усиления одышки и ухудшения состояния больного свидетельствует об угрозе развития отека легких.
Признаком возникновения инфекционно-токсического шока следует считать появление стойкой тахикардии, особенно свыше 120 ударов в 1 минуту. Развитие шока характеризуется сильным ухудшением состояния, появлением резкой слабости, в некоторых случаях — снижением температуры. Черты лица больного заостряются, кожа приобретает серый оттенок, усиливается цианоз, значительно нарастает одышка, пульс становится частым и малым, АД падает ниже 90/60 мм рт.ст., прекращается мочеотделение.
Лица, злоупотребляющие алкоголем, чаще подвержены психозу на фоне пневмонии. Он сопровождается зрительными и слуховыми галлюцинациями, двигательным и психическим возбуждением, дезориентацией во времени и пространстве.
Перикардиты, эндокардиты, менингиты в настоящий момент являются редкими осложнениями.
Лечение
При неустановленном возбудителе лечение определяется:
1. Условиями возникновения пневмонии (внебольничная/нозокомиальная/аспирационная/застойная).
2. Возрастом пациента (больше/меньше 65 лет), для детей (до года/ после года).
3. Тяжестью заболевания.
4. Местом лечения (амбулатория /отделение общего профиля/ отделение интенсивной терапии).
5. Морфологией (бронхопневмония/очаговая пневмония).
Подробнее см. подрубрику «Бактериальная пневмония неуточненная» (J15.9).
В разгар болезни пациентам показаны постельный режим, щадящая (механически и химически) диета, включающая ограничение поваренной соли и достаточное количество витаминов, особенно А и С. Постепенно с исчезновением или значительным уменьшением явлений интоксикации расширяют режим, при отсутствии противопоказаний (болезни сердца, органов пищеварения) больного переводят на диету №15, предусматривающую увеличение в рационе источников витаминов и кальция, кисломолочных напитков (особенно при лечении антибиотиками), исключение жирных и трудноперевариваемых продуктов и блюд.
Медикаментозная терапия
Для бактериологического исследования производится взятие мокроты, мазков, смывов. После этого начинают этиотропную терапию, которая проводится под контролем клинической эффективности, с учетом высеянной микрофлоры и ее чувствительности к антибиотикам.
При нетяжелом течении пневмонии у амбулаторных больных предпочтение отдается антибиотикам для приема внутрь, при тяжелом течении антибиотики вводятся внутримышечно или внутривенно (возможен переход на пероральный путь введения при улучшении состояния).
При возникновении пневмонии у молодых пациентов без хронических болезней можно начать лечение с пеницилина (6-12 млн ЕД в сутки). У больных хроническими обструктивными заболеваниями легких предпочтительно применение аминопенициллинов (ампициллин 0,5 г 4 раза в сутки внутрь, 0,5-1 г 4 раза в сутки парентерально, амоксициллин 0,25-0,5 г 3 раза в сутки). При непереносимости пенициллинов в нетяжелых случаях используют макролиды — эритромицин (0,5 г внутрь 4 раза в сутки), азитромицин (сумамед -,5 г в сутки), рокситромицин (рулид — 150 мг 2 раза в сутки) и др. В случае развития пневмонии у больных хроническим алкоголизмом и тяжелыми соматическими заболеваниями, а также у пациентов преклонного возраста, проводят терапию цефалоспоринами II — III поколения, комбинацией пенициллинов с ингибиторами беталактамаз.
При двудолевых пневмониях, а также пневмониях, сопровождающихся тяжелым течением с выраженными явлениями интоксикации, и при неустановленном возбудителе применяют комбинацию антибиотиков (ампиокс или цефалоспорины II-III поколения в сочетании с аминогликозидами — например, гентамицином или нетромицином), используют фторхинолоны, карбапенемы.
При внутрибольничных пневмониях используют цефалоспорины III поколения (цефотаксим, цефуроксим, цефтриаксон), фторхинолоны (офлоксацин, ципрофлоксацин, пефлоксацин), аминогликозиды (гентамицин, нетромицин), ванкомицин, карбапенемы, а также, при определении возбудителя, противогрибковые средства. У лиц с иммунодефецитными состояниями при проведении эмпирической терапии пневмонии выбор лекарственных средств определяется возбудителем. При атипичных пневмониях (микоплазменных, легионелезных, хламидиазных) используют макролиды, тетрациклины (тетрациклин 0,3-0,5 г 4 раза в сутки, доксициклин 0,2 г в сутки в 1-2 приема).
Эффективность лечения антибиотиками при пневмониях, в основном выявляется к концу первых суток, но не позднее трех дней их применения. По истечении этого срока при отсутствии терапевтического эффекта назначенный препарат следует заменить другим. Показателями эффективности терапии считаются нормализация температуры тела, исчезновение или уменьшение признаков интоксикации. При неосложненной внебольничной пневмонии антибиотикотерапия осуществляется до стойкой нормализации температуры тела (обычно около 10 дней), при осложненном течении заболевания и внутрибольничных пневмониях длительность антибиотикотерапии определяется индивидуально.
При тяжелых вирусно-бактериальных пневмониях, показано введение специфического донорского противогриппозного гамма-глобулина по 3–6 мл, при необходимости осуществляется повторное введение каждые 4–6 часов, в первые 2 дня болезни.
Кроме антибиототикотерапии, проводится симптоматическое и патогенетическое лечение пневмонии. В случае дыхательной недостаточности используется кислородотерапия, При высокой, тяжело переносимой лихорадке, а также при выраженной плевральной боли показаны нестероидные противовоспалительные средства (парацетамол, вольтарен и др.); для коррекции микроциркуляторных нарушений применяют гепарин (до 20 000 ЕД в сутки).
Больных помещают в палаты интенсивной терапии при тяжелом течении острых и обострении хронических пневмоний, осложненных острой или хронической дыхательной недостаточностью. Может быть проведен бронхоскопический дренаж, при артериальной гиперкапнии — вспомогательная искусственная вентиляция легких. В случае развития отека легких, инфекционно-токсического шока и других тяжелых осложнений лечение больных пневмонией ведется совместно с реаниматологом.
Пациентов, перенесших пневмонию и выписанных из стационара в период клинического выздоровления или ремиссии, следует взять под диспансерное наблюдение. Для проведения реабилитации они могут быть направлены в санатории.
Прогноз
В основной массе случаев при внебольничной пневмонии у иммунокомпетентных пациентов молодого и среднего возраста на 2-4-й день лечения наблюдается нормализация температуры тела, а рентгенологическое «выздоровление» наступает в сроки до 4 недель.
Прогноз при пневмониях стал более благоприятным к концу XX века, однако, остается серьезным при пневмониях, вызванных стафилококком и клебсиеллой пневмонии (палочкой Фридлендера), при часто рецидивирующих хронических пневмониях, осложненных обструктивным процессом, дыхательной и легочно-сердечной недостаточностью, а также при развитии пневмонии у лиц с тяжелыми болезнями сердечно-сосудистой и других систем. В этих случаях летальность от пневмонии остается высокой.
Шкала PORT
У всех без исключения пациентов с внебольничной пневмонией рекомендуется изначально определить, есть ли повышенный риск осложнений и смерти у пациента (класс II-V) или нет (класс I).
Шаг 1. Стратификация пациентов на класс риска I и классы риска II-V
Пневмония — симптомы и лечение
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макаровой Евгении Андреевны, пульмонолога со стажем в 14 лет.
Над статьей доктора Макаровой Евгении Андреевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
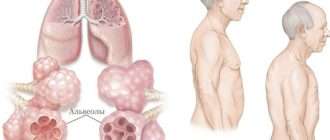
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
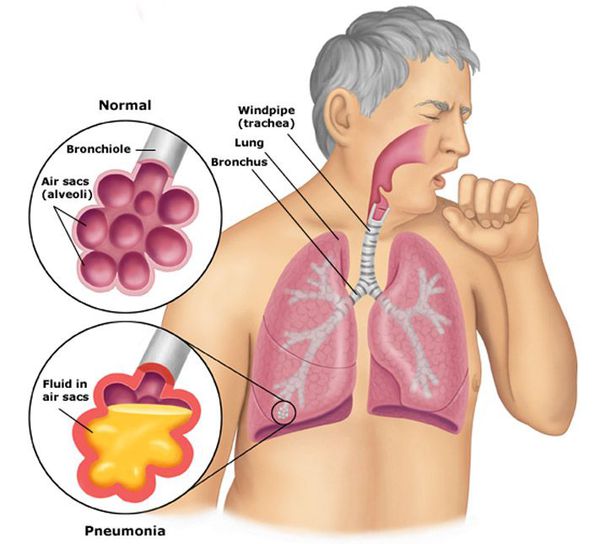
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae);
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
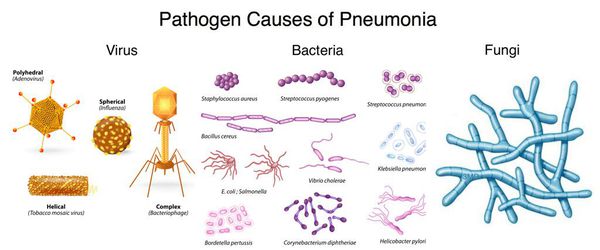
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
- дети до двух лет;
- люди старше 65 лет.
К другим факторам риска относятся:
- лечение в больнице;
- хронические заболевания — астма, хроническая обструктивная болезнь легких (ХОБЛ) или болезни сердца;
- ослабленная иммунная система — высокому риску подвержены пациенты с ВИЧ, а также люди, перенёсшие трансплантацию органов, получающие химиотерапию или длительно принимающие стероиды;
- курение [12] .
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания [3] .
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
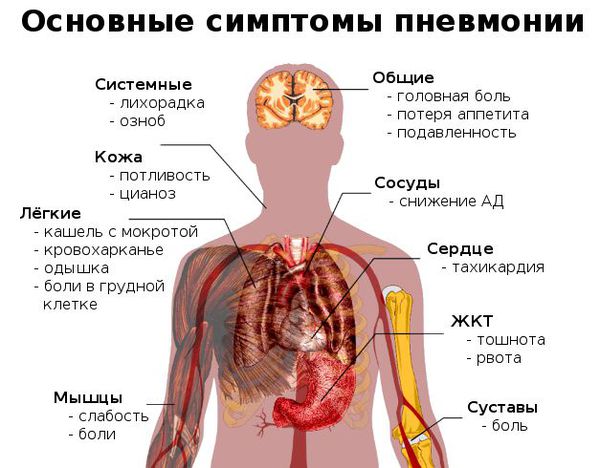
Как распознать симптомы пневмонии:
- неожиданный и очень быстрый подъём температуры тела до фебрильных цифр (свыше 38 °C);
- неспецифические проявления системной интоксикации организма (подавленность, вялость, утомляемость, мышечная слабость, сонливость, головная боль);
- через 3-4 дня возникает сухой кашель, который спустя ещё несколько дней становится влажным — начинает откашливаться слизь (мокрота), часто она имеет ржавый или бурый цвет;
- может появиться боль в грудной клетке на стороне пораженного лёгкого (или же с обеих сторон, если воспаление двустороннее), которая усиливается при кашле и дыхании;
- при дыхании могут выслушиваться хрипы в грудной клетке (слышны не у всех больных);
- одышка (частое дыхание) — является результатом массивного поражения лёгкого и проявлением дыхательной недостаточности;
- одна из сторон грудной клетки (поражённая) может отставать при дыхании. [4]
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
Патогенез пневмонии
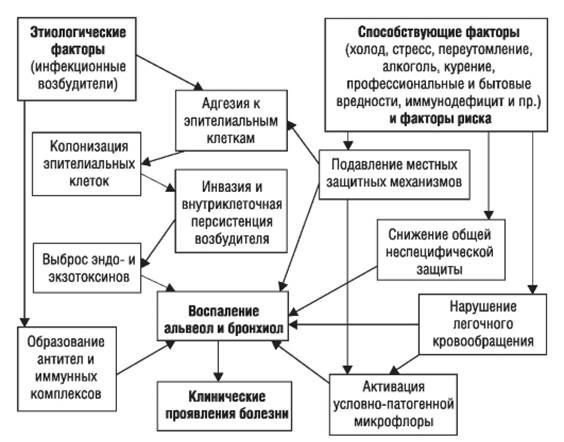
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку. [3]
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
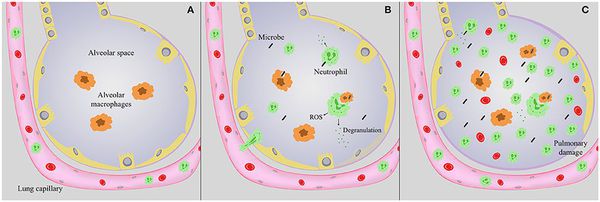
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
- затекание желудочного содержимого в дыхательные пути при реанимации, шоке, нарушениях сознания (в том числе при алкогольной и героиновой интоксикации);
- нарушение глотания при различных неврологических нарушениях и заболеваний пищевода.
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
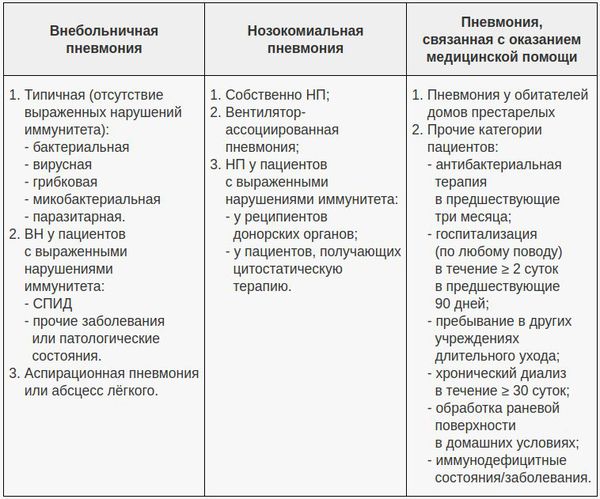
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность; ;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
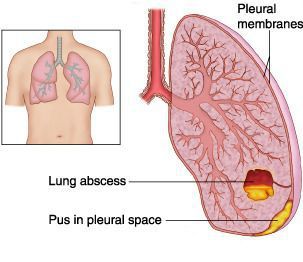
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
- подробный сбор анамнеза;
- анализ жалоб пациента;
- физикальное обследование;
- лабораторные и инструментальные исследования, объём которых может быть определен в индивидуальном порядке и обусловлен тяжестью течения ВП, появлением и характером осложнений, сопутствующими болезнями пациента.
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
- остро возникшая лихорадка вначале заболевания (температура тела > 38,0 °С);
- кашель с мокротой;
- физические признаки, выявленные в ходе полного физикального обследования (местная крепитация или мелкопузырчатые хрипы, бронхиальное дыхание, притупление звука при перкуссии);
- увеличение общего количества лейкоцитов (> 10·109/л) и/или палочкоядерный сдвиг (> 10%).
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
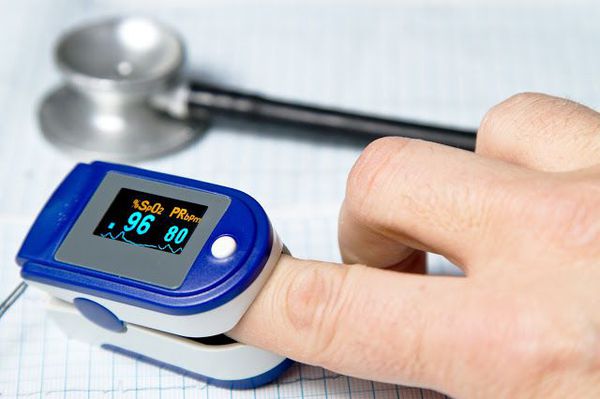
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
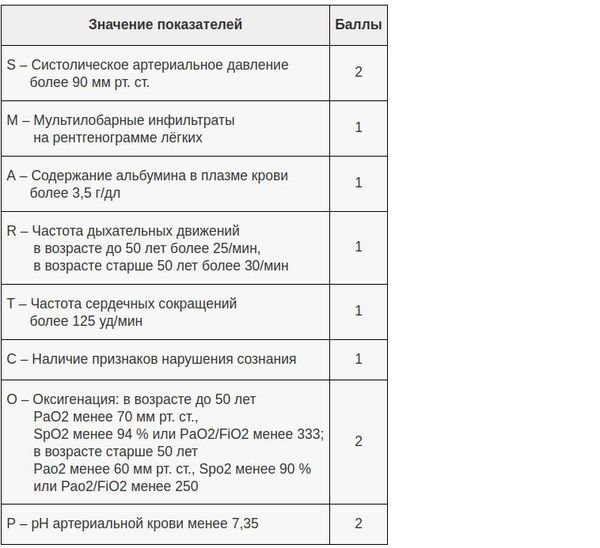
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
- PSI – индекс тяжести пневмонии;
- Шкала CURB-65;
- Шкала SMART-COP.
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела < 37,2ºС в течение не менее 48 часов;
- отсутствие проявлений интоксикационного синдрома;
- нормализация частоты дыхания ( < 20/мин);
- отсутствие гнойной мокроты;
- снижение количества лейкоцитов в крови ( < 10·109/л), нейтрофилов (< 80 %), юных форм (< 6 %);
- отсутствие отрицательной динамики на рентгенограмме. [3]
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 < 55 мм рт.ст. или SрO2 < 88 % (при дыхании воздухом). [4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
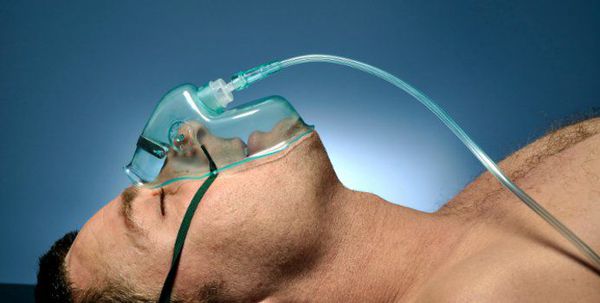
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист < 70 мм рт.ст., ЧСС < 50/мин);
- относительные: ЧДД >35/мин РаО2/FiО2 < 150 мм рт.ст., повышение РаСО2 >20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
- возраст пациента;
- тяжесть течения;
- наличие/отсутствие сопутствующих заболеваний.
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
- возраст > 70 лет;
- проведение ИВЛ;
- двусторонняя локализация пневмонии;
- сепсис и инфицирование сине-гнойной палочкой.
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
- 23-валентная неконъюгированная вакцина (содержит очищенные капсулярные полисахаридные антигены 23 серотипов S.pneumoniae);
- 13-валентная пневмококковая конъюгированная вакцина.
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]
Внебольничная пневмония
Внебольничная пневмония – инфекционное заболевание, которое характеризуется воспалительным процессом в лёгких. Заболевание чаще всего развивается во время эпидемий гриппа и острых респираторно-вирусных инфекций. Пациентов с легким течением воспаления легких можно лечить амбулаторно. При средней и тяжелой степени пневмонии их госпитализируют в клинику терапии.

Причины внебольничной пневмонии
Внебольничные пневмонии условно разделяют на 3 группы:
- воспаление лёгких, не требующее госпитализации;
- пневмонии, требующие госпитализации больных в стационар;
- пневмонии, требующие госпитализации пациентов в отделения интенсивной терапии.
В зависимости от особенностей инфицирования различают следующие формы воспаления легких:
- Внебольничная пневмония (развивается вне лечебного учреждения);
- Внутригоспитальная пневмония (возникает спустя 48 часов после поступления в стационар при отсутствии инфекционного заболевания в инкубационном периоде на момент госпитализации);
- Аспирационная пневмония (развивается у лиц с тяжелыми нарушениями иммунитета).
Виды внебольничных пневмоний
В зависимости от типа возбудителя, вызвавшего патологический процесс, различают следующие виды внебольничной пневмонии:
- Бактериальную – воспаление дыхательных путей вызывает пневмококк (бактерия пневмонии), стафилококки, гемофильная палочка, хламидии, микоплазмы;
- Вирусную – возникает под воздействием вируса гриппа, парагриппа, аденовирусов, риновирусов, респираторно-синцитиальные вирусов, возбудителей кори, коклюша, краснухи, вируса эпштейна-барр, цитомегаловирусной инфекции;
- Грибковую – вызывают грибки рода кандида, аспергилл;
- Пневмонию, вызванную простейшими микроорганизмами.
- Смешанная пневмония является одним из сложных видов воспаления лёгких. Её вызывают ассоциации различных микроорганизмов.
- Внегоспитальная пневмония появляется и развивается в домашних условиях. О госпитальной пневмонии говорят в том случае, когда воспаление лёгких развилось у пациента, который пребывает в стационаре не менее 48 часов.
По локализации бактериальная пневмония может быть правосторонней, левосторонней, или двухсторонней. При очаговом воспалении поражается небольшой участок легкого. Сливная бактериальная пневмония характеризуется объединением нескольких мелких очагов в крупные. Долевая пневмония характеризуется бактериальным воспалением одной доли легкого, при сегментарной пневмонии воспалительный процесс находится в пределах одного или нескольких сегментов. Воспалительный процесс может локализоваться в сегменте или доле легкого. Очаговая пневмония часто развивается на фоне болезней дыхательных путей.
При сегментарной пневмонии происходит воспаление бронхолегочного сегмента. Этот вид пневмонии начинается выраженными клиническими проявлениями: высокой температурой тела, сильной лихорадкой, кашлем, выраженной интоксикацией организма, болью в области грудной клетки и живота.
Долевая пневмония может быть верхнедолевой, центральной и нижнедолевой. Наиболее тяжелое течение заболевания при верхнедолевой пневмонии. Долевая пневмония характеризуется острым началом заболевания, сильным ознобом, высокой температурой, лихорадкой, головной болью, потливостью, одышкой, сильным кашлем, болью в области груди со стороны пораженного органа дыхания.
Кашель в начальной стадии заболевания сухой, с развитием воспалительного процесса усиливается выделение мокроты, которая приобретает вязкую слизистую консистенцию, может иметь примесь крови. При тяжелом течении заболевания развивается острая дыхательная недостаточность, интоксикация организма, цианоз носогубного треугольника.
Симптомы и диагностика внебольничной пневмонии
Воспаление лёгких (внебольничная пневмония) проявляется такими клиническими симптомами, как слабость, утомляемость, тошнота, отсутствие аппетита, нарушение сознания. Пациентов беспокоит кашель с выделением мокроты, боль в грудной клетке.
- Внебольничная пневмония проявляется следующими основными симптомами:
- Кашлевыми позывами и расслаблением дыхательных путей;
- Повышением температуры тела;
- Выделением мокроты различной интенсивности;
- Болезненными ощущениями в области грудины;
- Общей слабостью;
- Повышением потоотделения, преимущественно в ночные часы.
Внебольничная полисегментарная пневмония отличается более острым течением, чем очаговая, продолжительным инкубационным периодом. Данная форма заболевания требует незамедлительного лечения, так как осложняется развитием дыхательной недостаточности.
При осмотре пациента врач может выявить цианоз, отставание одной половины грудной клетки во время дыхания. Во время перкуссии определяется укорочение звука над очагом поражения. При аускультации выслушивается ослабленное или бронхиальное дыхание, крепитация, сухие или влажные хрипы.
Диагноз пневмонии считается установленным, если у пациента на фоне выявления на рентгенограмме инфильтрата в легочной ткани имеется не менее двух клинических признаков:
- острое начало заболевания с высокой температурой тела;
- кашель с отделением мокроты;
- физикальные признаки уплотнения легочной ткани;
- лейкоцитоз.

Особенности клинического течения
Симптомы и лечение бактериальной пневмонии находятся в прямой зависимости от возбудителя воспаления лёгких. Клиническая картина пневмококковой пневмонии складывается из следующих синдромов:
- Интоксикационного;
- Общевоспалительного;
- Бронхолегочного;
- Плеврального.
Воспаление лёгких, обусловленное пневмококковой инфекцией, обычно протекает в виде крупозной и очаговой пневмонии. Крупозная бактериальная пневмония начинается остро, с внезапного повышения температуры тела до 38-40°С, потрясающего озноба, лихорадочного румянца на щеках. Выражены признаки интоксикации: слабость, боль в мышцах, головная боль, потеря аппетита. Учащается сердцебиение, появляется одышка.
Пациенты отмечают боль в груди на стороне поражения при кашле и дыхании. Кашель сначала сухой, а затем становится влажным, с отделением коричневой мокроты. Крупозная пневмония характеризуется тяжелым течением. Часто встречаются следующие осложнения:
- Острая дыхательная недостаточность;
- Плеврит;
- Абсцесс лёгкого;
- Эмпиема плевры.
- Реже развиваются внелегочные и генерализованные осложнения: эндокардит, менингит, нефрит, сепсис.
Началу очаговой пневмококковой пневмонии предшествует острое респираторное вирусное заболевание. Сохраняется высокая утомляемость, общая слабость, сильная потливость. Симптоматика выражена слабее, чем при крупозном воспалении легких. Лихорадка не высокая и менее продолжительная, кашель умеренный и не столь болезненный. Течение очаговой бактериальной пневмонии обычно среднетяжелое, редко возникают осложнения.
Для стафилококковой пневмонии характерны деструктивные поражения легких с образованием отдельных полостей. Различают следующие формы стафилококкового воспаления лёгких:
- Первичное (бронхогенное);
- Лёгочно-плевральное;
- Абсцедирующее;
- Инфильтративно-буллезное;
- Метастатическую деструкцию легких.
Заболевание начинается остро, с повышения температуры тела до высоких цифр. Пациентов беспокоит озноб, кашель с выделением гнойной или кровянистой мокроты, боль в грудной клетке. Появляется цианоз и одышка.
В зависимости от возраста пациента причиной воспаления легких могут быть различные возбудители:
- У малышей до полугода наиболее частой причиной развития пневмонии становится заражение пневмококком, реже смешанные инфекции – пневмококки и гемофильная палочка. Очень редко развиваются атипичные пневмонии, вызываемые нетипичным возбудителем и отличающиеся течением заболевания;
- У детей школьного возраста наиболее часто развивается атипичная пневмония, вызванная хламидиями, микоплазмами. Реже встречается пневмония пневмококковая. Вирусная пневмония на фоне гриппа чаще диагностируется у детей;
- У взрослых пациентов заболевание вызывается различными бактериальными возбудителями, реже встречается вирусная пневмония.
- Предрасположенностью к заболеванию страдают люди с ослабленным иммунитетом, часто переутомляющиеся, подвергаемые стрессу, находящиеся в состоянии депрессии, болезненные, плохо питающиеся.
Клиническая картина пневмонии зависит от уровня поражения легкого и распространенности патологического процесса. Наиболее часто врачи сталкиваются с очаговыми пневмониями. Они начинаются постепенно, в течение 3-5 дней. Вначале появляются следующие симптомы:
- Малопродуктивный кашель;
- Выраженная общая слабость;
- Головная боль;
- Повышение температуры до субфебрильных цифр;
- Потливость;
- Разбитость в теле;
- Боли в грудной клетке, связанные с дыханием.
При осмотре терапевты выявляют достаточно скудные физикальные данные. Кожа приобретает бледно-серый оттенок, становится влажной. При пальпации над очагом поражения может определяться усиление голосового дрожания, а при перкуссии – притупление легочного звука.

Особенности иммунной системы при воспалении легких
Организм человека более устойчив к внешним раздражителям при условии нормально функционирующей иммунной системы. Иммунная система является защитным барьером между организмом и чужеродными агентами извне. Несмотря на то, что ежедневно человек сталкивается с тысячей инфекционных агентов, лишь некоторые люди, контактирующие с ними, подвержены развитию заболеваний. К ним относятся:
- Люди пожилого возраста и дети до 3-х лет. У этих категорий людей развитие пневмонии обусловлено физиологическим снижением иммунитета;
- Пациенты с врожденными заболеваниями (синдромом Ди Джорджи, болезнью Брутона, гипогаммаглобулинемией, пороками сердца);
- Лица с вторичным иммунодефицитом (ВИЧ- инфекцией). Самые тяжелые атипичные виды пневмонии (микоплазменная, пневмоцистная) протекают у людей с этим диагнозом. Лечение может затянуться на месяц и более, а последствия могут быть неблагоприятными и абсолютно непредвиденными;
- Неблагополучные слои населения. Люди этого класса предрасположены к болезни в связи с неудовлетворительными условиями проживания, отсутствием сбалансированного питания и средств на лечение недуга.
Группы пациентов, страдающих внебольничной пневмонией
Выделяют 4 группы пациентов с пневмонией. К первой группе относятся больные с легким течением заболевания, не требующие госпитализации, не имеющие сопутствующих заболеваний, не принимавшие ранее антибиотики. У них возбудителями заболевания являются пневмококк, микоплазма, клостридии, гемофильная палочка и респираторные вирусы.
Ко второй группе относятся пациенты с легким течением воспаления лёгких, не требующие госпитализации, имеющие сопутствующую патологию (застойную сердечную недостаточность, хроническую обструктивную болезнь лёгких, сахарный диабет, диффузные заболевания печени или почек с нарушением функции, психические расстройства, хронический алкоголизм, опухоли) и принимающие антибиотики в течение последних трёх месяцев. У данной группы пациентов пневмонию преимущественно вызывают антибиотикоустойчивые штаммы пневмококков, гемофильная палочка, золотистый стафилококк.
Пациентов ІІІ группы с воспалением лёгких средней степени тяжести госпитализируют в клинику терапии. Пневмония у них обусловлена пневмококком, гемофильной палочкой, атипичными возбудителями или смешанной микрофлорой.
К четвёртой группе относятся больные тяжёлой пневмонией. Их госпитализируют в отделение реанимации и интенсивной терапии. Спектр микробной флоры у пациентов включает пневмококк, гемофильную палочку, золотистый стафилококк, микоплазму пневмонии.
Пневмония без лечения антибактериальными препаратами заканчивается осложнениями. Антибиотики назначают сразу же после установки диагноза, не дожидаясь результатов бактериологического исследования. Антибактериальный препарат выбирают эмпирическим путём, основываясь на данных физикального и рентгенологического обследования. Для пациентов І группы достаточным является приём антибиотиков через рот. Им проводят монотерапию аминопенициллинами или макролидами. При невозможности применения амоксициллина или макролидов назначают альтернативные антибиотики – фторхинолоны III–IV поколения. При неэффективности амоксициллина в качестве резервного препарата применяют макролид или доксициклин. В случае малой эффективности макролида в качестве стартовой терапии используют амоксициллин или фторхинолоны III–IV поколения. Если установлена микоплазменная или хламидийная природа заболевания препаратами выбора являются макролидные антибиотики (Сумамед).
Пациентам второй группы также назначают антибиотики для приёма внутрь:
- Защищённый аминопенициллин (амоксициллин клавуланат);
- Цефалоспорин II поколения (цефуроксим аксетил);
- Фторхинолоны III–IV поколения.
Если у пациента нарушено всасывание препарата в желудочно-кишечном тракте, антибиотики вводят внутривенно или внутримышечно.
Оценку эффективности терапии антибиотиками первого ряда проводят через 48-72 часа. При позитивной динамике заболевания назначенную антибактериальную терапию продолжают. Наличие отрицательной динамики или отсутствие улучшения является основанием считать лечение неэффективным.
Лечение пациентов третьей группы проводят в клинике терапии. Им назначают комбинированную антибиотикотерапию, состоящую из парентерального введения, бета-лактамов в комбинации с макролидом. У большинства пациентов при отсутствии нарушения всасывания в пищеварительном тракте макролидный антибиотик применяют перорально. При отсутствии клинического эффекта бета-лактамный антибиотик заменяют фторхинолоном III–IV поколения или карбапенемом.
Лечение больных IV группы проводят в отделении реанимации и интенсивной терапии. Если у пациента отсутствуют факторы риска инфицирования синегнойной палочкой, назначают защищённые аминопенициллины или цефалоспорины III поколения в комбинации с макролидным препаратом. На первом этапе лечения антибиотики вводят внутримышечно или внутривенно. После стабилизации состояния пациентам эти же препараты назначают внутрь. Продолжительность терапии в этой группе составляет 7-14 дней.
Лечение и профилактика внебольничной пневмонии
Большая часть пациентов имеющих признаки внебольничной пневмонии может лечиться в амбулаторных условиях. Антибиотик выбирают эмпирически, до получения результатов микробиологического исследования, поскольку любая задержка антибактериальной терапии пневмоний сопровождается повышенным риском развития осложнений.
Выбор стартовой терапии зависит от тяжести заболевания и клинических признаков воспаления лёгких. Для лечения лёгкой формы пневмонии в амбулаторных условиях врачи назначают пероральный амоксициллин и амоксициллина клавуланат. При подозрении на пневмонию, вызванную атипичными возбудителями, используют пероральные макролиды или респираторные фторхинолоны (левофлоксацин, моксифлоксацин).
В клинике терапии пульмонологи назначают комплексное лечение внебольничной пневмонии. Показаниями к парентеральной антибактериальной терапии являются:
- нарушение сознания;
- тяжёлая пневмония;
- нарушение глотательного рефлекса;
- функциональные или анатомические причины нарушенного всасывания.
При нетяжелой пневмонии врачи используют амоксициллина клавуланат, ампициллин, парентеральные цефалоспорины II и III поколений. Альтернативными препаратами являются внутривенные макролиды и респираторные фторхинолоны. При подозрении на аспирационную пневмонию назначают амоксициллина клавуланат или комбинацию b-лактамов с клиндамицином или метронидазолом.
При тяжёлой пневмонии применяют комбинацию цефалоспоринов III поколения и макролидов. Альтернативным режимом является сочетание фторхинолонов с цефалоспоринами III поколения. После получения адекватного ответа на парентеральное введение антибактериальных препаратов переходят на пероральные антибиотики.
Продолжительность антибиотикотерапии
Протокол лечения пневмонии у взрослых определяет критерии эффективности и продолжительность лечения антибиотиками. Лечение считается эффективным, если в течение 48-72 часов снижается температура тела, уменьшается интоксикация и дыхательная недостаточность. При тяжёлом течении пневмонии в случае положительной динамики лечение антибиотиками завершают в течение 7-10 дней. Пациентам с тяжелым течением воспаления лёгких антибактериальные препараты вводят не менее 10 дней. Если есть доказательства, что возбудителем пневмонии является микоплазма или хламидии, антибактериальную терапию проводят в течение 14 дней.
Согласно протоколам лечения пневмонии, у взрослых критериями эффективности антибиотикотерапии являются:
- Отсутствие интоксикации;
- Температура тела ниже 37,5 о С;
- Отсутствие гнойной мокроты;
- Количество лейкоцитов в периферической крови меньше 10×10 9 /л;
- Отсутствие отрицательной динамики на рентгенограммах.
Патогенетическая и симптоматическая терапия
Пневмония часто развивается на фоне выраженного иммунодефицита. Реактивность организма снижают некоторые антибиотики. Пациентам с тяжелым и затяжным течением пневмонии пульмонологи Юсуповской больницы назначают препараты иммуномодулирующего действия:
- Интерферон;
- Левамизол;
- Зимозан;
- Т-активин.
Больным вирусной пневмонией вводят противогриппозный γ-глобулин, назначают противовирусные препараты. Пациенты могут делать ингаляции фитонцидов (сок чеснока или лука готовят непосредственно перед процедурой и разбавляют изотоническим раствором хлорида натрия).
Для восстановления бронхиальной проходимости применяют средства, разжижающие бронхиальный секрет (внутрь N-ацетилцистеин, амброксол, бромгексин) и бронхолитические препараты. Бронхолитики вводят с помощью ультразвуковых ингаляторов (небулайзеров). При затяжном течении воспаления лёгких восстанавливают бронхиальный дренаж с помощью бронхоскопической санации.
Симптоматическая терапия при пневмонии заключается в назначении следующих лекарственных средств:
- Противокашлевых препаратов (кодеина, либексина, тусупрекс, стоптуссина);
- Отхаркивающих средств (настоя травы термопсиса, корня алтея);
- Муколитических препаратов (мукалтина, лазолвана, флуимуцила).
В случае плохой переносимости высокой температуры тела назначают жаропонижающие средства (анальгин, ацетилсалициловую кислоту, нестероидные противовоспалительные препараты). Больным с сопутствующей патологией сердечно-сосудистой системы делают инъекции сульфокамфокаина, кордиамина, а при сердечной недостаточности применяют сердечные гликозиды.
В случае деструкции легочного инфильтрата и выраженной интоксикации проводят дезинтоксикационную терапию (внутривенно вводят реополиглюкин, гемодез и другие растворы).
Внебольничная пневмония у детей
Внебольничные пневмонии часто встречаются в педиатрической практике. Воспаление лёгких у детей вызывают бактерии, вирусы, грибы, паразиты. Довольно часто в мокроте встречается смешанная микрофлора. По распространённости патологического процесса различают очаговую, очагово-сливную, сегментарную, полисегментарную, долевую и интерстициальную пневмонию.
Наиболее частыми симптомами пневмонии у детей является повышение температуры тела, озноб, потеря аппетита, кашель, учащение или нарушение дыхания. Иногда детей беспокоит боль в грудной клетке, возникает рвота.
В анализе крови определяется выраженный лейкоцитоз и высокая скорость оседания эритроцитов. На рентгенограмме видна однородная инфильтрация. Для пневмококковой пневмонии характерна гомогенная тень, имеющая четкие границы, а при воспалении легких, вызванном микоплазмой, тень неоднородная, без чётких границ.
Лечение внебольничной пневмонии у большинства детей может быть организовано дома. Показаниями для госпитализации являются:
- возраст до 6 месяцев;
- тяжелое течение внебольничной пневмонии;
- наличие тяжелых фоновых заболеваний;
- отсутствие условий для лечения на дому;
- отсутствие положительной динамики в течение 48 часов антибактериальной терапии.
Выбор антибактериальной терапии проводится индивидуально. После установки диагноза врачи назначают наиболее эффективные и безопасные антибиотики в возрастных дозах.
Последствия внебольничной пневмонии
Пневмония может вызывать осложнения со стороны органов дыхания и внелегочной локализации. К легочным последствиям пневмонии относят:
- Плевриты;
- Кровотечения;
- Гангрена и абсцесс лёгкого;
- Дыхательная недостаточность;
- Бронхообструктивный синдром.
К внелегочным последствиям пневмонии относятся патология сердечно-сосудистой системы, синдром диссеминированного внутрисосудистого свертывания, инфекционно-токсический шок, менингит, энцефалит, отклонения в психическом здоровье. Наиболее тяжелым осложнением пневмонии является сепсис.
Причины неблагоприятных последствий
Неблагоприятные последствия пневмонии чаще развиваются у пациентов, которые поздно обратились в больницу или имеют сопутствующие заболевания. Наиболее часто осложнения воспаления лёгких развиваются у людей следующих категорий:
- Детей;
- Лиц пожилого и преклонного возраста;
- Пациентов с иммунодефицитными состояниями, в том числе ВИЧ-инфицированных;
- Лиц без определённого места жительства;
- Больных сахарным диабетом, бронхиальной астмой, пороками сердца;
- Людей, которые не имеют возможности самостоятельно передвигаться.
Неблагоприятные последствия воспаления легких могут быть после тотальной пневмонии.
Лечение и профилактика последствий
Лечение пациентов с осложнениями пневмонии врачи Юсуповской больницы проводят, придерживаясь федеральных и европейских рекомендаций. Стартовую антибактериальную терапию пневмонии начинают сразу же после установки диагноза. Для лечения пациентов, которые входят в группу риска развития осложнений, применяют новейшие антибиотики, к которым чувствительны возбудители пневмонии. Если в течение 3-4 дней не наблюдается положительной динамики, схему лечения антибиотиками меняют. Антибактериальные препараты вводят внутримышечно и внутривенно капельно или струйно.
Внебольничная пневмония – это серьезное заболевание, которое ежегодно уносит жизни тысяч людей, по большей части вследствие несвоевременного обращения к специалисту или несоблюдения прописанных врачом правил. Важно не пренебрегать своим здоровьем, а найти доктора, которому можно доверить его без страха за свою жизнь. Врачи Юсуповской больницы помогут пациенту побороть болезнь и приложат все силы, для того чтобы процесс выздоровления прошел в краткие сроки и без осложнений. Записаться на консультацию возможно онлайн или позвонив по номеру телефона контакт-центра.
Источник https://diseases.medelement.com/disease/%D0%BF%D0%BD%D0%B5%D0%B2%D0%BC%D0%BE%D0%BD%D0%B8%D1%8F-j18/4244
Источник https://probolezny.ru/pnevmoniya/
Источник https://yusupovs.com/articles/terapia/vnebolnichnaya-pnevmoniya-/