Ревматоидный артрит
Ревматоидный артрит (РА) — иммуновоспалительное (аутоиммунное) ревматическое заболевание, характеризующееся прогрессирующей деструкцией суставов и поражением внутренних органов, развитие которого определяется сложным взаимодействие факторов внешней среды и генетической предрасположенности, ведущих к глобальным нарушениям в системе гуморального и клеточного иммунитета [1, 2]. Гетерогенность патогенетических механизмов РА находит свое отражение в существовании широкого спектра фенотипов и эндотипов заболевания, что позволяет рассматривать его не как «одну болезнь», а как клинико-иммунологический синдром [3, 4].
При отсутствии эффективной терапии продолжительность жизни у больных РА ниже на 3 года у женщин и на 7 лет у мужчин, в первую очередь за счет высокого риска развития коморбидных заболеваний — кардиоваскулярной патологии, остеопороза, тяжелых инфекций, интерстициального заболевания легких, онкологических заболеваний [5]. У многих пациентов с РА жизненный прогноз столь же неблагоприятен, как и при лимфогранулематозе, сахарном диабете 2-го типа, трехсосудистом поражении коронарных артерий и инсульте. РА вызывает стойкую потерю нетрудоспособности у половины пациентов в течение первых 3-5 лет от начала болезни, а через 20 лет треть пациентов становятся полными инвалидами.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
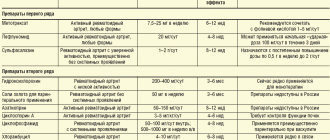
- Ревматоидный артрит серопозитивный
- Ревматоидный артрит серонегативный
- Особые клинические формы ревматоидного артрита:
- Синдром Фелти
- Болезнь Стилла взрослых
Серопозитивность и серонегативность РА определяется в зависимости от обнаружения РФ и/или АТ (Б, для определения которых необходимо использовать стандартизованные лабораторные методы.
- Очень ранняя стадия: длительность болезни
- Ранняя стадия: длительность болезни 6 мес. — 1 год
- Развернутая стадия: длительность болезни >1 года при наличии типичной симптоматики РА
- Поздняя стадия: длительность болезни 2 года и более + выраженная деструкции мелких (III-IV рентгенологическая стадия) и крупных суставов, наличие осложнений
- 0 = ремиссия (disease activity score — DAS28 < 2,6)
- 1= низкая (2,6 ≤ DAS28 ≤ 3,2)
- 2 = умеренная (3,2 < DAS28 ≤ 5,1)
- 3 = высокая (DAS28 > 5,1)
- ревматоидные узелки
- кожный васкулит (язвенно-некротический васкулит, инфаркты ногтевого ложа, дигитальный артериит)
- васкулиты других органов
- нейропатия (мононеврит, полинейропатия)
- плеврит (сухой, выпотной), перикардит (сухой, выпотной)
- миокардит
- синдром Шегрена
- поражение глаз (склерит, эписклерит)
- интерстициальное заболевание легких (ИЗЛ)
- генерализованная миопатия
- поражение системы крови (анемия, нейтропения)
- Наличие эрозий с использованием рентгенографии, возможно магнитно-резонансной томографии (МРТ) и ультразвукового исследования (УЗИ):
- Неэрозивный
- Эрозивный
Развернутая характеристика рентгенологических стадий (определяется по рентгенограммам суставов кистей и стоп):
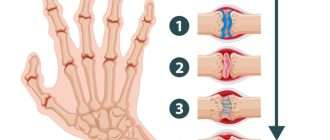
1 стадия. Небольшой околосуставной остеопороз. Единичные кистовидные просветления костной ткани. Незначительное сужение суставных щелей в отдельных суставах.
2 стадия. Умеренный (выраженный) околосуставной остеопороз. Множественные кистовидные просветления костной ткани. Сужение суставных щелей. Единичные эрозии суставных поверхностей (1-4). Небольшие деформации костей.
3 стадия. Умеренный (выраженный) околосуставной остеопороз. Множественные кистовидные просветления костной ткани. Сужение суставных щелей. Множественные эрозии суставных поверхностей (5 и более). Множественные выраженные деформации костей. Подвывихи и вывихи суставов.
4 стадия. Умеренный (выраженный) околосуставной (распространённый) остеопороз. Множественные кистовидные просветления костной ткани. Сужение суставных щелей. Множественые эрозии костей и суставных поверхностей. Множественные выраженные деформации костей. Подвывихи и вывихи суставов. Единичные (множественные) костные анкилозы. Субхондральный остеосклероз. Остеофиты на краях суставных поверхностей.
6. Дополнительная иммунологическая характеристика — антитела к циклическому цитруллинированному пептиду (АЦЦП):
- АЦЦП — позитивный
- АЦЦП — негативный
II — сохранены: самообслуживание, профессиональная деятельность, ограничена: непрофессиональная деятельность
- вторичный амилоидоз
- вторичный остеоартроз
- системный остеопороз
- атеросклеротическое поражение сосудов
- остеонекроз
- туннельные синдромы (синдром запястного канала, синдромы сдавления локтевого, большеберцового нервов)
- подвывих атланто-аксиального сустава, в том числе с миелопатией, нестабильность шейного отдела позвоночника
Этиология и патогенез
Хотя этиология РА неизвестна, риск развития заболевания связан с широким спектром генетических, гормональных и внешнесредовых (курение, загрязнение воздуха, инфекционные агенты) и метаболических (дефицит витамина D, ожирение, низкое потребление полиненасыщенных жирных кислот) факторов, а также нарушениями микробиоты кишечника (ротовая полость, легкие). Патогенез РА определяется сложным взаимодействием факторов внешней среды и генетической предрасположенности, ведущих к глобальным нарушениям в системе врожденного и приобретенного иммунитета, которые выявляются задолго до развития клинических симптомов болезни [3, 6].
Суть патологического процесса при РЛ составляет системное аутоиммунное воспаление, которое с максимальной интенсивностью затрагивает синовиальную
оболочку суставов. Эволюция РА включает несколько последовательно (или дискретно) развивающихся стадий: «преклиническая», которая трансформируются в «симптоматическую», завершающуюся формированием клинико-лабораторного симптомокомплекса, характерного для раннего, а затем развернутого РА. Предполагается, что развитие «субклинического» синовита наблюдается уже в «преклинической» стадии РА и связано с локальной микротравмой, повреждением микрососудов суставов, активацией системы комплемента и/или патогенным действием аутоантител (или иммунных комплексов), вызывающих активацию периартикулярных остеокластов, экспрессирующих цитруллинированные белки, которые вызывают деструкцию костной ткани, синтезом «провоспалительных» медиаторов, индуцирующих развитие боли и воспаления. В синовиальной ткани при РА выявляется массивная инфильтрация «иммунными» клетками (Т-лимфоциты, В-лимфоциты, плазматические клетки, макрофаги, тучные клетки, активированные стромальные клетки и синовиальные фибробласты), характер взаимодействия которых между собой и профиль синтеза «провоспалительных» медиаторов, существенно варьирует в зависимости от стадии болезни.
РА — классическое В-клеточное аутоиммунное заболевание, наиболее характерным проявлением которого является синтез широкого спектра аутоантител с различной специфичностью, которые обнаруживаются более, чем у 90% пациентов, страдающих РА. Кроме того, В-клетки участвуют в ко-стимуляции Т-клеток, вызывают активацию остеокластов (ОК) и синтезируют широкий спектр «провоспалительных» цитокинов — фактор некроза опухоли альфа (ФНОα), лимфотоксин, интерлейкин (ИЛ) 6 и др. Наиболее характерными для РА аутоантителами являются ревматоидные факторы (РФ) IgG, IgM и IgA изотипов, реагирующие с Fс-фрагментом молекулы IgG, и аутоантитела, реагирующие с антигенными эпитопами, универсальной характеристикой которых является пост-трансляционная модификация (цитруллинирование, карбамилирование, ацетилирование, перекисное окисление и др.). Основное значение придают цитруллинированию, которое представляет собой биохимический процесс, опосредованный ферментом петидил-аргинин дезаминазой (ПАД) 2 и 4, заключающийся в конверсии положительно заряженной аминокислоты аргинин в аминокислоту цитруллин, обладающую нейтральным зарядом. Гиперпродукция антител к цитрулинированным белкам (АЦБ) (особенно в комбинации с IgM и IgA РФ) ассоциируется с активностью заболевания, прогрессированием деструкции суставов, экстраартикулярными (системными) проявлениями, риском общей летальности, связанной с развитием коморбидных состояний, в первую очередь, кардиоваскулярных осложнений, «резистентностью» или напротив «чувствительностью» к фармакотерапии. Выделяют два основных клинико-иммунологических субтипа РА: АЦБ-позитивный и АЦБ-негативный. Они отличаются по молекулярным механизмам патогенеза, факторам генетической предрасположенности и внешней среды, тяжести течения и эффективности проводимой терапии. IgM РФ и АЦБ выявляются не только в сыворотках пациентов с РА, а также у пациентов с артралгией или неспецифическими мышечно-скелетными симптомами за много лет до развития РА, что рассматривается как важное доказательство существования «преклинической» системной «аутоиммунной» фазы этого заболевания. АЦБ (и РФ) являются не только чувствительными и специфичным биомаркерами РА, но могут иметь патогенетическое значение, выступая в роли дополнительных медиаторов воспаления и деструкции костной ткани. Это в свою очередь зависит от воздействия дополнительных экзогенных или эндогенных факторов (так называемый «второй сигнал» — зесопс! Ьк), усиливающих «провоспалительный» потенциал аутоантител. Развитие хронического воспаления суставов может быть связано с формированием так называемого «провоспалителыюго фенотипа» аутоантител, особенностями которого является нарушение гликозилирования (процесс присоединения моносахаридов к белку) Fc- и Fab- фрагментов молекулы иммуноглобулина.
Рассматривая механизмы, индуцирующие цитруллинирование, как потенциальный механизм формирования аутоантигенного репертуара, в первую очередь обращается внимание на курение, приводящее к избыточному образованию цитруллинированных белков в ткани легких. Наряду с тканью легких, важным местом образования ПТМ белков является ткань десен. Установлено увеличение распространенности РА у пациентов с периодонтитом, а также связь между развитием периодонтита, увеличением титров РФ и АЦБ и активностью РА. Полагают, что это связано со способностью Porphyromonas gingivalis
(периодонтальный патоген) активировать НАД, вызывающих цитруллинирование белков-мишеней для АЦБ (фибриноген, а-энолазы). В последние годы большое значение в иммунопатогенезе РА придают дисбиозу микробиома, который, как полагают, может приводить к локальному воспалению, потере барьерной функции кишечника и траслокации кишечной бактериальной флоры в кровяное русло.В генетических исследованиях системы HLA и при полногеномном поиске ассоциаций (genome-wide association studies — GWAS) выявлено более 100
однонуклеотидных полиморфизмов (single-nucleotide polymorphism — SNP), связанных с риском развития и прогрессирования РА. Особе значение имеет носительство антигенов II класса главного комплекса гистосовместимости — HLA-DR01/04, характерной особенностью которых является наличие общей аминокислотной последовательности (лейцин-глютамин-лизин-аргинин-аланин) в третьей гипервариабильной области HLA-DRβ цепей, которая получила название «общий эпитоп» (Shared Epitope — SE). Носительство HLA-DRB1 *0401 выявляется у 50-61% пациентов с РА (ОР = 5-11), а НLА- DRB 1*0404 — у 27-37% (ОР = 5-14). Молекулярной основой для этой ассоциации является тот факт, что положительный заряд этого участка молекулы НLА-DR блокирует связывание аргинин-содержащих пептидов, но облегчает (и усиливает аффинность) взаимодействие с цитруллинированными пептидами, нейтральный заряд. Доказана связь между носительством «общего эпитопа», факторами риска РА, индуцирующими цитруллинирование белков и гиперпродукцией РФ и АЦБ. Определенный вклад в предрасположенность к развитию РА вносят генетические полиморфизмы молекул, участвующих в ко-стимуляции Т-клеток (CD28, CD40, хемокины), гены рецепторов цитокинов (например, ИЛ6 и др.), ферментов, регулирующими пост-трансляционную модификацию белков, и гены различных белков — РТРN22 (Protein tyrosine phosphatase, non-receptor type 22), TNFAIP3 (Тиmог песrоsis factor, alpha-induced protein 3), SТАТЗ (signal transducer and activator of transcription 3), участвующих в иммунном ответе.
Развитие поражение суставов при РА, проявляющееся пролиферацией синовиальной ткани и деструкцией суставов, является сложным процессом в развитии которого принимают участие все элементы иммунной системы, включая Т и В лимфоциты, антиген-презентирующие клетки (В- клетки, макрофаги, дендритные клетки), которые синтезируют широкий спектр медиаторов воспаления и тканевой деструкции. Фундаментальный механизм развития РА связан с нарушением баланса между синтезом «провоспалительных» и «антивоспалительных» цитокинов, которые вызывают поляризацию иммунного ответа по Thelper (h) 1 и Th17 типам. Характерным морфологическим признаком РА является избыточный рост и пролиферация синовиальной ткани (панус), приводящей к образованию эрозий и деструкции костной ткани сустава. Внутренний (выстилающий) слой синовиальной ткани содержит 2 основных типа клеток: макрофагоподобные (тип А) и фибробластоподобные (тип В) синовиоциты. Макрофагоподобные синовиоциты (МПС) имеют гемопоэтическое, а фибробластоподобные синовиоциты (ФПС) — мезенхимальное происхождение. При РА синовиальная оболочка представляет собой гиперпластическую инвазивную ткань, формирование которой связано с усиленной миграцией этих клеток из костного мозга и кровотока, соответственно. МПС синтезируют широкий спектр «провоспалительных» медиаторов (цитокины, хемокины, факторы роста и др.), которые активируют ФПС, которые в свою очередь начинают активно синтезировать «провоспалительные» медиаторы и матриксные металлопротеиназы (ММП). Этот процесс способствует хронизации синовита и деструкции компонентов сустава. ФПС обладают выраженной способностью к инвазии, синтезу ММП и устойчивостью к апоптозу, связанному с гиперэкспрессией антиапоптотических белков. Хотя механизмы деструкции суставов чрезвычайно гетерогенны и связаны с синтезом «провоспалительных» медиаторов различными иммунными клетками (макрофаги, нейтрофилы, тучные клетки), доминирующую роль играют ФПС, экспрессирующие молекулу адгезии кадгерин-11, синтезирующие ММП, в первую очередь коллагеназу и стромелизин. Эрозия костной ткани опосредуется созреванием и активацией ОК, связанной с воздействием RANKL (гесеptor activator of nuclear factor-kB), который синтезируется Т-клетками, а также ФНОα, ИЛ-6 и ИЛ-1, синтезирующихся макрофагами и ФПС. Деструктивная свойства активированных ОК связаны с синтезом широкого спектра протеаз, в первую очередь катепсина К (основной протеолитический фермент ОК). Кроме того, АЦБ, взаимодействуя с виментином, присутствующим на мембране предшественников ОК, обладают способностью индуцировать дифференцировку ОК и тем самым стимулировать резорбцию костной ткани.
О роли гормональных нарушений (связанных с половыми гормонами, пролактином) свидетельствует тот факт, что в возрасте до 50 лет РА наблюдают примерно
в 2-3 раза чаще у женщин, чем у мужчин, а в более позднем возрасте эти различия нивелируются. У женщин прием пероральных контрацептивов и беременность снижают риск развития заболевания, а в послеродовом периоде, во время кормления грудью (гиперпролактинемия) риск заболеть существенно повышается.
Эпидемиология
РА является частым и одним из наиболее тяжелых иммуновоспалительных заболеваний человека, что определяет большое медицинское и социально-экономическое значение этой патологии [6]. Распространённость РА среди взрослого населения в разных геофафических зонах мира колеблется от 0,5 до 2% [2, 7]. По данным официальной статистики, в 2017 году в России зарегистрировано более 300 тысяч пациентов с РА, в то время как по данным Российского эпидемиологического исследования РА страдает около 0,6% от общей популяции [8, 9]. Соотношение женщин к мужчинам — 3:1. Заболевание встречается во всех возрастных группах, но пик заболеваемости приходится на наиболее трудоспособный возраст — 40-55 лет. РА вызывает стойкую потерю трудоспособности у половины пациентов в течение первых 3-5 лет от начала болезни и приводит к существенному сокращению продолжительности их жизни, как за счет высокой частоты коморбидных заболеваний, в первую очередь инфекционных осложнений, так и характерных для РА внесуставных (системные) проявлений (ВП) и осложнений, связанных с системным иммуновоспалительным процессом — ревматоидный васкулит, АА амилоидоз и др. [1,6].
Клиническая картина
Cимптомы, течение
Примерно в половине случаев заболевание начинается с постепенного (в течение месяцев) нарастания болей и скованности преимущественно в мелких суставах кистей и стоп. В дебюте заболевания клинические проявления бывают выражены умеренно и часто носят субъективный характер. Только у некоторых больных с очень активным течением заболевания выявляют классические признаки воспаления суставов, такие как повышение температуры кожи над суставами и их отек (чаще коленных, реже — проксимальных межфаланговых и запястья). Иногда заболевание дебютирует как острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит. Болезнь может начинаться с рецидивирующих бурситов и тендосиновитов, особенно
часто локализующихся в области лучезапястных суставов, приводя к развитию синдрома запястного канала. У лиц пожилого возраста начало заболевания может проявиться в виде острого полиартрита мелких и крупных суставов с генерализованной полиартралгией или симптомов, напоминающих ревматическую полимиалгию. Для большинства пациентов характерно симметричное поражение суставов кистей (проксимальных межфаланговых, пястно-фаланговых и лучезапястных), а также плюснефаланговых суставов. Наиболее частый и характерный признак воспаления синовиальной оболочки суставов при РА —
утренняя скованность. Ее длительность обычно тесно связана с выраженностью синовита и составляет не менее 1 ч.
Поражения суставов при РА артрите можно разделить на 2 категории: потенциально обратимые (обычно ранние), связанные с развитием синовита, и необратимые структурные, развивающиеся на поздних стадиях болезни. Это разделение имеет значение для оценки стадии заболевания, прогноза и тактики лечения. Следует иметь в виду, что структурные повреждения могут развиваться очень быстро, уже в течение первых 2 лет от начала болезни.
РА — системное иммуновоспалительное ревматическое заболевание, поэтому у многих больных возникают различные внесуставные проявления. Некоторые из них наблюдаются уже в дебюте заболевания, и они могут (хотя и очень редко) преобладать в клинической картине болезни. Факторы риска развития системных проявлений: тяжелое поражение суставов, высокие титры РФ, АЦБ. Наиболее частыми системными (эксраартикулярными) проявления РА являются коституциональные симптомы (особенно депрессия), кардиоваскулярные осложнения, связанные с артериальной гипертензией и атеросклеротическим поражением сосудов, интерстициальное заболевание легких (ИЗЛ), ревматоидные узелки, лимфаденопатия, остеопороз, синдром Шегрена, которые ассоциируется с развитием тяжелого серопозитивного по РФ и АЦБ РА.
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний), показания и противопоказания к применению методов диагностики
- При сборе анамнеза рекомендуется у всех пациентов с подозрением на РА уточнять продолжительность симптомов артрита, длительность утренней скованности, наличие суточного ритма боли в суставах, стойкость признаков поражения суставов [11].
Комментарии: клинически выраженному поражению суставов может предшествовать продромальный период длительностью от нескольких недель до нескольких месяцев. В этот период пациента могут беспокоить повышенная утомляемость, похудание, артралгии, субфебрильная температура тела.
- симметричный полиартрит с постепенным (в течение нескольких месяцев) нарастанием боли и скованности, преимущественно в мелких суставах кистей (в половине случаев);
- острый полиартрит с преимущественным поражением суставов кистей и стоп, выраженной утренней скованностью (обычно сопровождается ранним появлением РФ в крови);
- моно-олигоартрит коленных или плечевых суставов с последующим быстрым вовлечением в процесс мелких суставов кистей и стоп;
- острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит;
- острый олиго- или полиартрит с системными явлениями (фебрильная лихорадка, лимфаденопатия, гепатоспленомегалия). Чаще наблюдается у молодых пациентов (напоминает болезнь Стилла у взрослых);
- «палиндромный ревматизм»: множественные рецидивирующие атаки острого симметричного полиартрита суставов кистей, реже — коленных и локтевых суставов, длящихся несколько часов или дней и заканчивающихся полным выздоровлением;
- рецидивирующий бурсит и теносиновит, особенно часто лучезапястных суставов;
- острый полиартрит у пожилых: множественные поражения мелких и крупных суставов, выраженные боли, диффузный отёк и ограничение подвижности суставов. Получил название «RS3PE синдром» (Remitting Seronegative symmetric synovitis with Pitting Edema — ремитирующий серонегативный симметричный синовит с «подушкообразным» отёком);
- генерализованная миалгия, скованность, депрессия, двухсторонний синдром запястного канала, похудание. Обычно наблюдают в пожилом возрасте. Напоминает ревматическую полимиалгию. Характерные клинические признаки РА развиваются позднее.
— наиболее ярким признаком воспаления суставов при РА является утренняя скованность, длительность которой обычно коррелирует с выраженностью синовита и составляет не менее 1 часа;
— у значительной части пациентов РА дебютирует с нехарактерных клинических проявлений, в связи с чем, диагноз по существующим критериям не может быть установлен при первичном обследовании. Такое состояние обычно классифицируется как недифференцированный артрит (НДА). Среди пациентов с НДА в течение 1 года наблюдения не менее 30% развивает типичный РА. В практике чаще всего встречаются следующие клинические варианты НДА:
- олиго артрит крупных суставов (коленные, голеностопные, плечевые, тазобедренные)
- асимметричный артрит суставов кистей
- серонегативный по РФ олигоартрит суставов кистей
- нестойкий полиартрит
- При проведении физикального обследования суставов у всех пациентов с НДА или РА рекомендуется оценивать [12]:
Комментарии: характерным для РА считается симметричное полиартикулярное воспаление ПФС и ПМФС кистей, лучезапястных суставов. В ряде случаев поначалу превалирует поражение ПЛФС или крупных суставов;
- боль (при пальпации и движении) и припухлость (связана с выпотом в полость сустава) поражённых суставов;
- усиление боли в суставах в ранние утренние часы;
- положительный тест «поперечного сжатия» кисти;
- ослабление силы сжатия кисти (пациенту трудно или невозможно сэ/сать руку в кулак);
- утренняя скованность в суставах >30 мин (длительность зависит от выраженности синовита);
- атрофия межкостных (червеобразных) мышц (наблюдается своеобразное похудание тыла кисти).
- дебют РА следует заподозрить у пациентов с артралгиями с максимальной интенсивностью в утренние часы, поражением ПФС, утренней скованностью более 1 часа, наличием РА у кровных родственников, невозможностью сжать кисть кулак и положительным тестом «поперечного сжатия» [13].
- кисти: локтевая («ульнарная») девиация кисти с отклонением пальцев в сторону локтевой кости («плавник моржа»), обычно развивающаяся через 1-5 лет от начала болезни; поражение пальцев кистей по типу «бутоньерки» (сгибание в ПМФС и переразгибание дистальных межфаланговых суставов) ш и «шеи лебедя» (сгибательная контрактура ПФС, переразгибание ПМФС и сгибание дистальных межфаланговых суставов); деформация кисти по типу «лорнетки» (сложная сгибательная контрактура пальцев с множественными подвывихами); 2- образная деформация большого пальца (подвывих в межфаланговых суставах); анкилозы запястно-пястных суставов;
- локтевые суставы: ограничение сгибания и разгибания с образованием контрактуры в положении полусгибания и полупронации;
- коленные суставы: сгибателъная/разгибательная или комбинированные варианты контрактуры, варусная или вальгусная
- деформация стопы: опускание переднего свода; подвывихи головок плюснефаланговых суставов с формированием молоткообразной деформации пальцев; латеральная девиация; деформация большого пальца (hallux valgus); появление «натоптышей» и некрозов кожи над суставами;
- шейный отдел позвоночника: подвывихи в области атлантоаксиального сустава, изредка осложняющиеся компрессией спинного мозга или позвоночной артерии;
- перстневидно-черпаловидный сустав: огрубение голоса, одышка, дисфагия, рецидивирующий бронхит;
- височно-нижнечелюстной сустав: ограничение открывания рта;
- связочный аппарат и синовиальные сумки: тендосиновит в области лучезапястного сустава и кисти; бурсит, чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
- При проведении физикального обследования у всех пациентов с подозрением на РА и установленным диагнозом РА рекомендуется оценивать наличие и выраженность ВП [14].
Комментарии: ВП встречаются почти у 50% больных РА. Типичные для РА ВП представлены в. разделе 1.5. Развитие ВП считают фактором риска неблагоприятного прогноза в вязи с увеличением летальности.
- Болезнь Стилла взрослых — заболевание, характеризующееся рецидивирующей фебрильной лихорадкой, артритом, нейтрофильным лейкоцитозом, макулопапулёзной сыпью, высокой лабораторной активностью, серонегативностью по РФ и АЦЦП [16].
- Определение содержания антител к циклическому цитрулиновому пептиду (анти-ССР) в крови (АЦЦП), определение содержания РФ в крови рекомендуется всем пациентам с НДА и подозрением на РА с целью диагностики заболевания [17, 18, 181].
Комментарии: положительные результаты определения IgM РФ и АЦЦП в сыворотке крови входят в число классификационных критериев РА [18,19];
— определение содержания РФ в крови в высоких титрах служит для прогнозирования быстропрогрессирующего деструктивного поражения суставов и развития внесуставных проявлений при РА;
— определение АЦЦП имеет большое значение для диагностики раннего РА, серонегативного (по РФ) РА, дифференциальной диагностики РА с другими
заболеваниями, прогнозирования тяжелого эрозивного поражения суставов и риска кардиоваскулярных осложнений;
- Общий (клинический) анализ крови развернутый и исследование уровня СРВ в сыворотке крови количественным методом рекомендуется всем пациентам с НДА и РА с целью проведения дифференциальной диагностики с невоспалительными заболеваниями суставов и оценки активности воспаления [11, 12].
Комментарии: СОЭ — высокочувствительный, но неспецифичный и нестабильный маркер системного воспаления.
— факторами повышения СОЭ являются анемия, гиперхолестеринемия, беременность, воспаление, женский пол, пожилой возраст;
— факторами уменьшения СОЭ — серповидноклеточная анемия, сфероцитоз, акантоцитоз, полицитемия, лейкоцитоз, микроцитоз, гипофибриногенемия, гипербилирубинемия, застойная сердечная недостаточность, кахексия;
— СРБ — классический острофазовый белок сыворотки крови, рассматривающийся как наиболее чувствительный лабораторный биомаркер воспаления, инфекции и тканевого повреждения;
— повышение СОЭ и концентрации СРБ отражает локальный и системный воспалительный процесс при РА. Эти показатели, входят в число классификационных критериев РА [10, 19, 20];
- Исследование синовиальной жидкости (цитологическое исследование синовиальной жидкости, исследование химических свойств синовиальной жидкости, исследование уровня белка в синовиальной жидкости, исследование физических свойств синовиальной жидкости) рекомендуется в качестве дополнительного метода обследования всем пациентам с моноартритом и подозрением на РА с целью дифференциальной диагностики РА с микрокристаллическими или септическими артритами [11, 12].
Комментарии: для пациентов с РА характерно снижение вязкости синовиальной жидкости, рыхлые муциновые сгустки, зернистый осадок, цитоз (3,0-75,0×10 9 /л), преобладание полиморфно-ядерных нейтрофилов (до 85%), повышение уровня общего белка (30-60 мг/л), увеличение уровня глюкозы (1,0-2,0 ммоль/л), уровня СРБ и РФ.
- Определение содержания антинуклеарных антител к Sm-антигену в сыворотке крови (уровня антител к Ro/SS-А и Lа/SS-В) рекомендуется всем пациентам с РА с подозрением на синдром Шегрена [22].
Комментарии: определение содержания антинуклеарных антител к Sm-антигену (антител к Rо/SS-А и Lа/SS-В) целесообразно для диагностики первичного или вторичного синдрома Шегрена, которые входят в классификационные критерии этого заболевания [22].
2.3.2. Лабораторные диагностические исследования для оценки безопасности перед назначением терапии и на фоне лечения, оценки эффективности терапии
Перед назначением противоревматических препаратов у всех пациентов с РА, наряду с оценкой активности воспалительного процесса и характера ВП, важно выявлять потенциальные факторы риска НЛР или осложнений фармакотерапии [23, 24]. К ним относятся маркеры (или факторы риска) хронических инфекций (туберкулез, инфекции вирусом гепатита В и С, вирус иммунодефицита человека — ВИЧ и др.); сердечнососудистых заболеваний; нарушение функции почек, прием алкоголя, статус вакцинации, планирование беременности; вираж туберкулиновой пробы Манту.
- Для выявления противопоказаний, потенциальных факторов риска развития НЛР перед назначением противоревматической терапии (все группы препаратов) всем пациентам с РА рекомендуется проводить лабораторное обследование в следующем объеме [1, 23, 24, 182, 183, 184]:
— определение антител классов М, G (IgМ, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови;
— Определение антител классов М, G (IgМ, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови.
- Внутрикожную пробу с туберкулезным аллергеном (реакция Манту или с аллергеном туберкулезном рекомбинантный в стандартном разведении (внутрикожный диагностический тест, который представляет собой рекомбинантный белок, содержащий два связанных между собой антигена — ESAT6 и СFР10, характерных для вирулентных штаммов микобактерий туберкулеза) или квантифероновый тест (QuantiFERON) или Т- спот (Т-SРОТ®.ТВ)) рекомендуется проводить всем пациентам с РА с целью выявления противопоказаний, потенциальных факторов риска развития НЛР перед назначением и каждые 6 мес. на фоне лечения ГИБП и тсБПВП [23,24,25,184].
- Исследование уровня хорионического гонадотропина рекомендуется проводить женщинам фертильного возраста с РА перед назначением противоревматических препаратов, запрещенных к применению в период гестации и кормления грудью [26, 27].
- Перед назначением ингибиторов ИЛ6 (ТЦЗ**, СРЛ**, ОЛК**) и ингибиторов Янус-киназ (ТОФА**, БАРИ**, УПА**) рекомендуется проводить анализ крови по оценке нарушений липидного обмена биохимический (холестерин, ЛПВП, ЛПНП, ТГ) в связи с риском развития дислипопротеинемии на фоне терапии [23,28, 29].
- Перед назначением РТМ** рекомендуется исследовать уровень иммуноглобулина А, М и G в крови для оценки риска иммунодефицитных НЛР [23, 30].
- Рекомендуется проводить общий (клинический) анализ крови развернутый и исследование уровня СРБ в сыворотке крови для оценки эффективности терапии не реже 1 раза в 3 месяца до достижения ремиссии/низкого уровня активности РА. После достижения ремиссии/низкого уровня активности РА — не реже 1 раза в 6 месяцев [12, 18].
— выявления ранних структурных повреждений суставов, которые позволяют уточнить диагноз в случаях, когда классификационные критерии не позволяют поставить достоверный диагноз РА;
— характеристики РА на поздней стадии болезни, когда активность воспалительного процесса может быть низкой и преобладают признаки деструкции и анкилоза суставов;
— характеристики повреждений суставов перед ортопедическим и хирургическим лечением и ортезированием.
- Рентгенография кистей и рентгенография плюсны и фаланг пальцев стопы рекомендуется проводить исходно при установлении диагноза и далее всем пациентам с развернутой стадией РА каждые 12 месяцев с целью оценки прогрессирования деструкции суставов [18,31].
- Рентгенография кистей и рентгенография плюсны и фаланг пальцев стопы пациентам с поздней стадией РА рекомендуется назначать при наличии клинических показаний [1, 31].
Комментарии: пациентам в поздней стадии РА, имеющим 3 и 4 стадии поражения суставов (по Штейнброкеру), частота рентгенологического исследования суставов определяется клиническими показаниями (подозрение на септический артрит, подготовка к оперативному вмешательству и др.);
— при остром начале и активном воспалении при РА околосуставной остеопороз и единичные кисты могут быть обнаружены в течение 1 месяца заболевания;
множественные кисты, сужение суставных щелей и единичные эрозии через 3 до б месяцев от начала заболевания, особенно в отсутствии лечения БПВП;
— ранние рентгенологические признаки артрита обнаруживаются: во 2-х и 3-х пястно- фаланговых суставах; 3-х проксимальных межфаланговых суставах; в суставах запястий; лучезапястных суставах; шиловидных отростках локтевых костей; 5-х плюснефаланговых суставах;
— типичными для РА являются симметричные рентгенологические изменения в пястно- фаланговых суставах, проксимальных межфаланговых суставах; в суставах запястий; плюснефаланговых суставах и 1-х межфаланговых суставах стоп;
— при более выраженных рентгенологических стадиях РА (3 и 4 стадии по Штейнброкеру) изменения могут обнаруживаться в дистальных межфаланговых суставах кистей и проксимальных межфаланговых суставах стоп;
— РА не начинается с поражения дистальных межфаланговых суставов кистей и стоп; проксимальных межфаланговых суставов стоп;
— костные анкилозы при РА выявляются только в межзапястных суставах; 2-5-х запястно-пястных суставах и, реже, в суставах предплюсны;
— костные анкилозы при РА не формируются в межфаланговых, пястно-фаланговых и плюснефаланговых суставах кистей, в 1-х запястно-пястных суставах;
— характерных для РА рентгенологических изменений в других суставах верхних и нижних конечностей, в суставах осевого скелета не наблюдают.
— могут обнаруживаться признаки остеоартроза (сужение суставных щелей, кисты) в дистальных межфаланговых суставах кистей, крупных суставах, реже в ПФС;
— при несоответствии классификационным критериям для подтверждения диагноза РА необходимо выявить эрозии в типичных для РА суставах (запястья, ПЛФС, ПФС).
- Рентгенография плечевого сустава, рентгенография локтевого сустава, рентгенография таза, рентгенография коленного сустава, рентгенография голеностопного сустава при РА в качестве рутинного метода не рекомендуется и проводится только при наличии особых показаний (подозрение на остеонекроз, септический артрит, перелом, новообразования) [1].
- Прицельную рентгенографию органов грудной клетки рекомендуется проводить всем пациентам с РА с целью выявления ревматоидного поражения органов дыхания и сопутствующих заболеваний лёгких при первичном обследовании и затем ежегодно (более частое проведение возможно при наличии клинических показаний) [1, 185].
- Компьютерную томографию (КТ) органов грудной полости рекомендуется проводить пациентам с РА, имеющим клинические признаки поражения легких с или без рентгенологических изменений, выявленных при рентгенографии органов грудной клетки, с целью уточнения характера изменений (интерстициальное или очагового (ревматоидные узлы) поражение лёгких) и проведения дифференциальной диагностики с другими заболеваниями [1, 186, 187].
- МРТ суставов кистей рекомендуется использовать у пациентов с ранним РА в качестве дополнительного к клиническому осмотру метода выявления синовита с целью подтверждения диагноза в сложных клинических ситуациях [31-33].
— МРТ является более чувствительным методом выявления синовита в дебюте РА, чем стандартная рентгенография суставов;
— МРТ признаки артрита неспецифичны; сходные с РА МРТ изменения могут присутствовать при других воспалительных заболеваниях суставов и выявляться у лиц, не страдающих заболеваниями суставов;
— изменения, выявляемые с помощью МРТ (синовит, теносиновит, остеит и эрозии костной ткани), позволяют прогнозировать прогрессирование деструкции суставов’,
— показатели МРТ (в особенности счет синовита) могут являться дополнительными и независимыми признаками воспалительной активности РА на ранней стадии болезни.
- УЗИ суставов кистей и стоп с использованием УЗИ (энергетический доплер) рекомендуется назначать как дополнительный метод мониторинга активности заболевания и эффективности проводимой терапии [31, 33, 34].
- Применение МРТ и УЗИ суставов кистей не рекомендуется использовать для подтверждения диагноза или выбора терапевтической тактики в связи с недостаточной стандартизацией данных методов при РА [31-34].
- ЭГДС рекомендуется выполнять всем пациентам с РА (не реже 1 раза в год), регулярно получающим НПВП и/или ГК, наличии анемии с целью исключения эрозивно-язвенного поражения желудка и двенадцатиперстной кишки [35].
- ЭКГ рекомендуется проводить всем пациентам с РА не реже 1 раза в год [36,37].
ЭхоКГ рекомендуется проводить пациентам с РА при подозрении на перикардит, миокардит легочную артериальную гипертензию, поражения сердца, связанных с атеросклерозом [36-39].
- Рентгеноденситометрия поясничого отдела позвоночника и шейки бедра рекомендуется всем пациентам с РА каждые 12 месяцев при наличии следующих показаний [37,40,41]:
- Консультации специалистов рекомендуются с целью диагностики или определения тактики лечения заболеваний, которые могут оказать влияние на выбор терапии и прогноз при РА [10,36,37]:
— врача-эндокринолога — для диагностики заболеваний эндокринной системы, главным образом, сахарного диабета, что может повлиять на выбор терапии РА;
— врача-фтизиатра — при назначении ГИБП в случае подозрения на наличие латентной туберкулезной инфекции;
— врача-онколога — при развитии злокачественных новообразований т разработки тактики ведения пациентов
— врача-невролога — для диагностики туннельных синдромов, миелопатии, невропатии и других неврологических патологий на фоне РА;
— врача-травматолога-ортопеда — всем пациентам с РА, имеющим показания к хирургическому лечению (значительное нарушение функций тазобедренных, коленных суставов, суставов кистей и стоп и др., включая контрактуры, анкилоз, остеонекроз) или ортезированию;
— врача-акушера-гинеколога — пациенткам, планирующим беременность или беременным с целью выработки тактики лечения и родовспоможения.
- В случае выявления у пациентов с РА симптомов, позволяющих предполагать наличие психических расстройств, и при положительном результате скринингового обследования на психическое расстройство рекомендуется направление на консультацию к врачу- психиатру для психопатологической диагностики психического расстройства в соответствии с критериями МКБ-10 и назначения психофармакотерапии/психотерапии [42,43].
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
- При лечении всех пациентов с РА рекомендуется достигать ремиссии или низкой активности (альтернативная цель) заболевания [44-46] (приложение Г2).
Комментарии: у пациентов, находящихся в ремиссии (или имеющих низкую активность), функциональный статус, трудоспособность и прогноз заболевания (снижение риска преждевременной летальности) лучше, чем у пациентов, у которых сохраняется умеренная или высокая активность заболевания [47];
— Снижение активности РА на фоне лечения в течение первых 3-х месяцев, ассоциируется с развитием ремиссии, через 12-24 месяца. [48, 49]
- Лечение РА рекомендуется основывать на стратегии «Лечения до достижения цели» (“Treat to target”): активное назначение противовоспалительной терапии, включающей сБПВП, ГИБП, тсБПВП, НПВП, ГК, контроль над состоянием пациента с момента постановки диагноза частый (каждые 3 мес. до достижения ремиссии, каждые 6 мес. после достижения ремиссии) и объективный (с применением количественных методов), изменение схемы лечения при отсутствии приемлемого эффекта терапии [12, 45-55] (приложение Г4, Г5).
Комментарии: раннее начало терапии сБПВП ассоциируется с более благоприятными исходами РА в отношении потери трудоспособности, развития инвалидности, потребности в протезировании суставов и летальности [52-55];
— лечение противоревматическими препаратами может сопровождаться развитием НЛР, которые требуют тщательного мониторинга, поскольку могут ухудшать прогноз болезни [24, 54] (приложение Гб).
- Для уменьшения болей в суставах рекомендуется применять НПВП, которые оказывают удовлетворительный симптоматический (анальгетический) эффект [56-59].
Комментарии: несмотря на уменьшение боли и скованности на фоне лечения НПВП, они не влияют на прогрессирование деструкции суставов;
— практически все НПВП могут уменьшать боль при назначении в дозах, значительно меньших, чем те, что требуются для подавления воспаления;
- При умеренной вероятности развития осложнений со стороны ЖКТ рекомендуется использовать селективные НПВП (с-НПВП) без дополнительной профилактики или неселективные НПВП (н-НПВП) на фоне медикаментозной профилактики НР (ингабиторы протонного насоса (ИПП) [56, 59, 60].
- Не рекомендуется назначать НПВП пациентам с РА и очень высоким риском кардиоваскулярных осложнений (индекс SCORE ≥5%) [56, 188].
- сБПВП (аналоги фолиевой кислоты, кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты) рекомендуется назначать всем пациентам с РА (включая пациентов с высокой вероятностью развития РА) с момента постановки диагноза [61-63].
- МТ** рекомендуется всем пациентам с диагнозом РА, как препарат «первой линии» терапии [64-74] (приложение Г6 и Г7).
- МТ** рекомендуется пациентам с НДА при высокой вероятности развития РА [75, 76].
- МТ** рекомендуется назначать пациентам с РА индивидуализировано в зависимости от активности заболевания и риска развития НЛР [77, 78].
Комментарии: при отсутствии риска НЛР (пожилой возраст, нарушение функции почек, печени, гематологические нарушения и др.) лечение МТ** следует начинать с дозы 10—15 мг/нед с быстрым увеличением дозы (по 2,5-5 мг каждые 2-4 нед) до 25 мг/нед в зависимости от эффективности и переносимости [77, 78];
-лечение МТ** следует прервать при превышении концентрацией АЛТ/АСТвыше верхней границы нормы (ВГН) более чем в 3 раза и возобновить лечение в более низкой дозе после нормализации лабораторных показателей;
— при сохранении увеличения уровня АСТ/АЛТ>3 ВГН после отмены МТ**, следует провести соответствующие диагностические процедуры;
— к факторам риска НЛР (в первую очередь «гепатотоксичности») МТ** относятся отсутствие приема фолиевой кислоты**, наличие сахарного диабета, ожирение,
гиперлипидемия (гиперлипидемия, ожирение и сахарный диабет — факторы риска неалкогольного стеатоза печени), интеркуррентные инфекции, пожилой возраст, избыточное потребление алкоголя.
- МТ** не рекомендуется назначать беременным или планирующим беременность женщинам с РА в связи с высоким риском развития НЛР и нежелательных неонатальных исходов [27, 66-68, 78].
- На фоне лечения МТ** рекомендуется прием фолиевой кислоты** (не менее 5 мг/неделя), которую следует назначать не ранее, чем через 24 ч после перорального приема или парентерального введения МТ** [79, 80].
- При недостаточной эффективности или плохой переносимости таблетированной формы МТ** до смены терапии сБПВП (аналоги фолиевой кислоты, кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты) и назначения ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) или тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**), рекомендуется перевести пациентов на подкожную форму препарата [81, 82].
- У пациентов с высокой активностью РА (DАS28≥5.1), которым показано назначение высокой дозы МТ** (≥15 мг) рекомендуется начинать лечение с подкожной формы препарата [82-84].
Комментарии: подкожная форма МГ** превосходит пероралъпые формы МГ** по биодоступности и фармакокинетическим параметрам при применении в дозе >15 мг/нед [78];
— монотерапия МГ не уступает по эффективности комбинированной терапии МТ** с ГХ**, МГ** с СУЛЬФ**, МТ** с СУЛЬФ** и ГХ** при раннем РА, проведение которой связано с увеличением риска НЛР [85,86].
- При наличии противопоказаний для назначения МТ** или плохой переносимости препарата рекомендуется назначить ЛЕФ** (20 мг/день) или СУЛЬФ** (2-3 г/день) [1, 189].
- Терапию стандартными сБПВП (аналоги фолиевой кислоты, кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты) рекомендуется продолжить в течение следующих 3-х месяцев, если через 3 месяца терапии достигнут умеренный эффект (снижение индекса DAS28>0,6 балла от исходного при сохранении умеренной активности болезни и снижение индекса DAS28>1,2 балла от исходного при сохранении высокой активности болезни по критериям EULAR [1,46]
- При наличии показаний ССЗ** и ГХ** могут быть рекомендованы к применению в монотерапии во время беременности в случае низкой активности заболевания [27,28].
- Назначение и последующую терапию ГК при РА рекомендуется проводить только врачами-ревматологами [81-83].
- При РА лечение ГК следует проводить в комбинации с МТ** (или другами сБПВП (кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты)) в течение времени, необходимого для развития эффекта сБПВП (bridge-терапия), и коротким курсом при обострении заболевания в любой стадии РА [84-94].
Комментарии: применение ГК в комбинации с МТ** при РА позволяет повысить эффективность и улучшить переносимость терапии по сравнению с монотерапией МТ**;
— комбинированная терапия МТ** и ГК не уступает по эффективности комбинированной терапии МТ** и ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) при раннем РА [72, 79, 80];
— назначение ГК следует проводить индивидуализировано с учетом известных факторов развития НЛР (развитие иммунодефицитных состояний, эрозивно-язвенные заболевания ЖКТ, серьезные заболевания сердечно-сосудистой системы, дислипедемия, сахарный
— длительное применение ГК в дозе более 10 мг/сут (особенно в комбинации с сБПВП (аналоги фолиевой кислоты, кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты), ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) и высокая кумулятивная доза ассоциируются с нарастание риска инфекционных осложнений;
— ГК следует отменить как можно быстрее (желательно не позднее, чем через 3-6 месяцев от начала терапии), а при необходимости более длительного применения, поддерживающая доза ГК не должна превышать 7.5 мг/сут [46, 82];
-преимущества и недостатки различных схем применения ГК (дозы, форма препарата и др.) при РА требуют дальнейшего изучения.
- Рекомендуется проводить профилактику (препараты кальция и витамина D) и, при необходимости, лечение (бисфосфонаты) глюкокортикоидного остеопороза у всех пациентов РА, принимающих ГК (> 3-х месяцев, в дозе > 5 мг/день) [41, 95]
- При обострении мон/олигоартрита на фоне лечения сБПВП (аналоги фолиевой кислоты, кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты), рекомендуется проведение локальной инъекционной терапии ГК (внутрисуставное или периартикулярно при теносиновите введение) [96-101].
- При отсутствии противопоказаний терапию ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) или тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) рекомендуется назначать пациентам с РА при наличии факторов риска неблагоприятного прогноза (раннее развитие эрозий суставов, очень высокие титры РФ и АЦЦП, высокая клиническая и лабораторная активность) и/или недостаточной эффективности (сохранение умеренной/высокой активности в течение не менее 3 месяцев) и/или плохой переносимости МТ** (включая подкожную форму препарата) и/или комбинированной терапии МТ** с сБПВП [102-112].
Комментарии: до назначения ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные
иммунодепресанты: БАРИ**, ТОФА**, УПА**), МТ** (включая подкожную форму) в монотерапии или комбинации со стандартными сБПВП (кишечные
противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты) должен применяться в адекватных дозах;
— все ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**,
УПА**) (в комбинации с МТ) обладают одинаковой эффективностью и безопасностью [55, 61-63, 72, 74, 76, 102-107, 112]
-алгоритм применения, клинические проявления инфузионных реакций и их профилактики на фоне лечения ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) представлены в приложении Г8 и приложение Г9;
— рекомендации, касающиеся предотвращения и дополнительного обследования пациентов с РА до начала терапии ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**), суммированы в приложение ПО и Г11;
- Лечение ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) или тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) рекомендуется проводить в комбинации с МТ** с целью увеличения эффективности терапии, так же возможна их комбинация с другими сБПВП (кишечные противовоспалительные препараты аминосалициловая кислота и аналогичные препараты, селективные иммунодепрессанты, противомалярийные препараты) [61, 112]
- При недостаточной эффективности монотерапии МТ** и при отсутствии противопоказаний и факторов неблагоприятного прогноза рекомендовано переключение» на монотерапию СУЛЬФ** или ЛЕФ** или назначение комбинированной терапии МТ**, СУЛЬФ** и ГХ** [45, 52-54]
- При наличии противопоказания для назначения и плохой переносимости МТ** (включая подкожную форму препарата) и других сБПВП (СУЛЬФ**, ЛЕФ**, ГХ**) рекомендовано проведение монотерапии ГИБП, которые официально зарегистрированы для монотерапии РА, в первую очередь ингибиторами интерлейкина (ТЦЗ**, СРЛ**, ОЛК**) или тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) [46,112-116].
- При отсутствии улучшения (критерии EULAR) через 3 месяца или не достижении ремиссии/низкой активности РА (в зависимости от выбранной цели терапии) через 6 месяцев от начала терапии ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) (или тсБПВП (БАРИ**, ТОФА**, УПА**) рекомендуется «переключить» (switch) пациента на лечение ГИБП с другим механизмом действия или тсБПВП при «первичной» неэффективности ГИБП или тсБПВП, В случае вторичной неэффективности (ускользания/потери эффекта) возможно переключение на ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) как одной группы, так и с иным механизмом действия или тсБПВП.( БАРИ**, ТОФА**, УПА**) [46, 116, 118],
Комментарии: возможность отмены ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) более вероятна у пациентов с ранним РФ/АЦЦП негативным вариантом РА;
— для поддержания ремиссии после снижения дозы (или отмены) ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты)
— при развитии обострения заболевания на фоне уменьшения дозы (или отмены) ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты), повторное назначение тех же препаратов (или других ГИБП) в стандартной дозе приводит к быстрому подавлению активности воспаления у большинства пациентов;
— при развернутом РФ/АЦЦП позитивном варианте РА отмена ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) может чаще приводить к развитию обострения, в связи с этим должна проводиться более постепеннно и осторожно.
- При достижении длительной стойкой ремиссии (не менее 12 месяцев) после прекращения лечения ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) рекомендуется рассмотреть возможность снижения дозы сБПВП (МТ**, СУЛЬФ**, ЛЕФ**, ГХ**) по согласованию с пациентом [44, 51].
Комментарии: у пациентов с развернутой и поздней стадиями РА отмена стандартных сБПВП (МТ**, СУЛЬФ**, ЛЕФ**, ГХ**) нецелесообразна, т.к. достаточно часто приводит к обострению заболевания [124, 129].
- Выбор оригинального ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) или его биоаналога для лечения пациентов рекомендуется проводить с учетом:
— принципов доказательной медицины (доказанная терапевтическая эффективность и безопасность биоаналога), т.к. эффективность и безопасность биоаналогов при разных заболеваниях может отличаться от соответствующих показателей
— оригинальных ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные оригинальный ГИБП не может автоматически заменяться на его биоаналог: замена препаратов может осуществляться только на основе консенсуса врача-ревматолога и пациента [130-132].
- Эндопротезирование или артродез суставов рекомендуется при наличии выраженных структурных изменений, сопровождающихся стойкой болью и нарушениями функции суставов [133, 134,190].
- Проведение лаважа с использованием артроскопии или синовэктомии рекомендуется пациентам с РА при наличии стойкого синовита сустава и отсутствии эффекта от консервативной терапии [135,191-194].
Комментарии: рекомендации, касающиеся лечения пациентов с РА в периоперационном периоде, суммированы в приложении Г13 и Г14.
Характер сопутствующих (коморбидных) заболеваний имеет важнейшее значение для выбора тактики лечения с точки зрения, как эффективности, так и безопасности терапии. [37, 158,159]
- Профилактическая противовирусная терапия (энтекавир, тенофовир) рекомендовано а назначать всем пациентам, являющимся носителями хронической (HBsАg++ve) и окультной (HBaАg-ve, Anti-HBc+ve, HBV DNA+ve) инфекции вирусом гепатита В, которые нуждаются в терапии ГИБП или тБПВП. У пациентов с излеченной инфекцией вирусом гепатита В (HBsАg-ve, Anti-HBc+ve, но HBV DNA-ve) профилактическое лечение не показано, за исключением планирования применения РТМ**. У пациентов, не получающих противовирусную терапию, рекомендуется назначать СУЛЬФ** и ГХ**, а не МТ** и ЛЕФ** [54,160-165]
- Всем пациентам с РА и латентной туберкулезной инфекцией перед назначением ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, У ПА**) рекомендуется проводить профилактическое туберкулостатическое лечения изониазидом** или рифампицином** (выбор схемы профилактического лечения осуществляется врачом- фтизиатром с учетом противопоказаний, лекарственных взаимодействий и рисков НЛР у конкретного пациента); лечение ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) рекомендуется начинать не раньше, чем через 1 месяц после начала туберкулостатической профилактики латентной туберкулезной инфекции. [25, 166-168] (Приложение Г14).
Комментарии. риск реактивации латентной туберкулезной инфекции на фоне лечения ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные
иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) [169, 170]: высокий: ИНФ**, АДА**, ГЛМ**, ЦЗП**; умеренный: ЭТЦ**,АБЦ**, ТЦЗ**, СЛР**; низкий: РТМ** и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**)
- Пациентам с РА, страдающим любыми злокачественными новообразованиями, лечение сБПВП (за исключением ГХ** и СУЛЬФ**) и ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) рекомендуется приостановить на время проведения химиотерапии и радиотерапии и в последующем проводить при консультативной поддержке врача-онколога [54]
- сБПВП (МТ**, СУЛЬФ**, ЛЕФ**, ГХ**), ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) у пациентов с РА с немеланомным раком кожи и солидными опухолями в анамнезе рекомендуется применять с осторожностью [54].
- У пациентов с РА, имеющих анамнестические данные о наличии лимфопролиферативных заболеваний, рекомендуется прием ГХ**, СУЛЬФ**, РТМ**; лечение иФНОα не рекомендуется; другае сБПВП (МТ**), ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) следует назначать с осторожностью [54].
- Всем пациентам с РА при отсутствии противопоказаний до начала лечения (МТ**, СУЛЬФ**, ЛЕФ**, ГХ**), ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) рекомендуется проведение вакцинации инактивированными вакцинами против инфекции вирусом гриппа и инактивированными вакцинами против пневмококковой инфекции [171-173].
- Пациентам с РА проведение вакцинации против инфекции вирусом гепатита А и В рекомендуется в группах высокого риска (медицинские работники и др.). В случаях верифицированного контакта с инфекцией, обусловленной вирусом гепатита В (инфицированные иглы, укушенные раны и т. д.), показана бустерная вакцинация или пассивная иммунизация [171-173].
- Проведение вакцинации против инфекции вирусом опоясывающего герпеса (herpes zoster) рекомендуется пациентам с РА, старше 60 лет, в первую очередь которым планируется терапия тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) [171-174].
- Проведение вакцинации живыми вакцинами (корь, краснуха, паротит, полиомиелит, ротавирусы, желтая лихорадка и др.) на фоне лечения ГИБП (иФНОа, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) не рекомендуется [171-173].
- Назначение живых аттенуированных вакцин не рекомендуется в течение первых 6 мес. жизни детям, рожденным от матерей с РА, получавших ГИБП (иФНОа, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) во второй половине беременности [171-173].
- Рекомендуется планировать беременность у больных РА, поскольку его течение на фоне гестации и исходы последней в значительной степени определяются активностью заболевания и проводимой терапией [27, 175].
- Наступление беременности рекомендуется в период ремиссии или минимальной клиниколабораторной активности заболевания, продолжающейся не менее 3-6 месяцев до предполагаемой даты зачатия при отсутствии симптомов функциональной недостаточности внутренних органов на фоне оптимальной лекарственной терапии [26, 27, 176,177].
- Осмотр ревматолога рекомендуется беременным пациенкам с РА не реже 1 раза в I триместр и после родоразрешения [178].
Комментарии: рекоммендации, касающиеся применения противоревматических препаратов во время беременности и лактации суммированы в приложении Г15.
Медицинская реабилитация
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов реабилитации, в том числе основанных на использовании природных лечебных факторов
- Рекомендуется проводить образование пациентов, том числе в рамках школ пациентов, страдающих РА [136-138].
Комментарии: образовательные программы, направленные на поддержание трудоспособности и функционального статуса, помогающие справиться с болью и
— пациента необходимо обеспечить информацией о характере заболевания (включая коморбидную патологию), принципах терапии и исходах, достоинствах и
— образовательные программы повышают уровень знаний пациентов о РА, социальную адаптацию, возможность самоконтроля над заболеванием, приверженность к медикаментозной терапии, регулярным занятиям ЛФК, в том числе на ранней стадии заболевания.
Результаты научных исследований, накопленный клинический опыт в целом свидетельствуют об эффективности использования нефармакологических методов
лечения при РА. Однако это касается в первую очередь таких вмешательств как лечебная физкультура и отдельные методы физиотерапии.
- С момента установления диагноза пациентам с РА рекомендуется назначение ЛФК, включая аэробные тренировки, сначала под руководством инструктора по ЛФК, затем дома с профессиональной поддержкой, которые могут сочетаться с силовыми упражнениями, комплексами для улучшения подвижности кистей [139-147].
Комментарии: динамические, силовые и аэробные тренировки, адаптированные к потребностям и возможностям пациента, улучшают силу мышц, аэробные
возможности, психологическое состояние и общий физический статус без усиления активности заболевания и деструкции суставов в краткосрочной перспективе;
— регулярная физическая активность улучшает функциональный статус и способствует сохранению трудоспособности пациентов и снижает риск коморбидных заболеваний в первую очередь сердечно-сосудистой системы.
- Эрготерапия (ЭТ) рекомендована как дополнение к медикаментозному лечению. При функциональных ограничениях при РА необходима ЭТ, обучающая правильному поведенческому стереотипу [143,144].
Комментарии: ЭТ оказывает положительное влияние на функциональный и психологический статусы, повышает «самоэффективность», уровень бытовой
— раннее обучение методам защиты суставов, стратегиям энергосбережения, изменение поведенческого стереотипа, применение вспомогательных устройств улучшают функциональный статус в долгосрочной перспективе.
- При боли и/или деформациях суставов стопы рекомендуется использовать ортопедические стельки и ортопедическую обувь [1, 146].
- Бальнеотерапия (БТ) рекомендуется в качестве дополнительного метода лечения пациентов с низкой активностью РА при наличии показаний [148]
Комментарии: исследования по использованию различных природных ресурсов при РЗ малочисленны, их методологический уровень низкий (небольшие группы пациентов, разнородные методы оценки), улучшения, достигнутые в ходе их применения незначительны, независимо от типа вмешательства, что не позволяет сделать однозначных выводов о преимуществах использования того или иного природного ресурса и, самое главное, его безопасности.
— пациенты должны быть проинформированы о существующих физиотерапевтических методах, но доказательной базы их эффективности недостаточно, в выборе физиотерапевтического метода должны учитываться предпочтения пациента;
— БТможет применяться у пациентов с РА с низкой активностью для уменьшения боли и улучшения, функциональный статуса.
Госпитализация
- Лечение пациентов с РА настоятельно рекомендуется проводить ревматологами (в виде исключения — врачами-терапевтами и врачами общей практики (семейный врач), но при консультативной и организационной поддержке врача-ревматолога) с привлечением других специалистов (травматолог-ортопед, врач по медицинской реабилитации, врач- кардиолог, врач-офтальмолог, врач-невролог и др.) и основываться на тесном взаимодействии врача и пациента [149-152].
Комментарии: функциональное состояние и прогноз у пациентов, находящихся под наблюдением у ревматологов, лучше, чему врачей общей практики [153-155];
— мулътидисциплинарный подход к ведению пациентов с РА позволяет снизить негативное влияние коморбидной патологии на течение заболевания, эффективность фармакотерапии и прогноз заболевания.
- Рекомендуется пациента с клиническим подозрением на РА направлять на консультацию к врачу-ревматологу для уточнения диагноза и назначения терапии [149- 152].
Комментарии: клиническое подозрение на РА формируется врачом «первого контакта» (врачом общей практики (семейный врач), терапевтом или врачом другой специальности) на основании следующих симптомов: припухлость >1 сустава на момент осмотра, утренняя скованность продолжительностью >30 минут, положительные симптомы «сжатия» кистей и/или стоп [19, 156]. Дополнительными признаками, позволяюшими заподозрить РА, являются: стойкие (длительностью более 6 недель) полиартралгии, выявление при обследовании повышения СОЭ, СРБ, ревматоидного фактора, АЦЦП.
- диагностика РА/проведение дифференциальной диагностики и подбор терапии
- высокая степень клинической и лабораторной активности РА с или без внесуставных проявлений
- подбор и, при необходимости, коррекция дозы сБПВП (МТ**, СУЛЬФ**, ЛЕФ**, ГХ**)
- решение вопроса о назначении ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) и инициация данных методов терапии
- развитие осложнений РА или тяжелых НЛР у пациента, получающего ГК, сБПВП (МТ**, СУЛЬФ**, ЛЕФ**, ГХ**), ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**), при необходимости коррекции терапии из-за развития НЛР
- программная терапия (курсовое лечение) с применением ГИБП (иФНОα, ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты) и тсБПВП (селективные иммунодепресанты: БАРИ**, ТОФА**, УПА**) в условиях круглосуточного и дневного стационара.
— Уменьшение числа болезненных и припухших суставов, общей оценки активности по мнению врача, острофазовых показателей (СОЭ, СРБ) на 20% и более
— проведение в полном объеме запланированного лечения в случае госпитализации в рамках программной терапии (курсового лечения)
Диагноз РА следует стремиться поставить как можно раньше, желательно в течении первых 1-3 месяца от появления первых симптомов болезни [11,12]. Для постановки диагноза рекомендуется учитывать классификационные критерии РА ACR/ EULAR . [19] (Приложение Г1).
3. Набрать не менее 6 баллов из 10 возможных по 4 позициям, характеризующих поражение суставов и лабораторные нарушения, характерные для РА.
- Основное значением имеет определение числа воспаленных суставов, которое учитывает, как припухлость, так и болезненность сустава, выявляемых при объективном исследовании.
- Оценка статуса пациента основывается на выделении 4 категорий суставов:
— Не учитываются изменения дистальных межфаланговых суставов, первых запястно-пястных суставов и первых плюснефаланговых суставов
Пястнофаланговые, проксимальные межфаланговые, 2-5 плюснефаланговые, межфаланговые суставы больших пальцев кистей, лучезапястные суставы
— Суставы, которые могут быть поражены при РА, но не включены ни в одну из перечисленных выше групп (например, височно-нижнечелюстной, акромиально-
- Условно выделяют четыре категории пациентов, имеющих высокую вероятность развития РА, но которые не соответствуют критериям диагноза РА (ACR/ EULAR , 2010) на момент первичного обследования:
- Пациенты, у которых при рентгенологическом исследовании выявляются «типичные» для РА эрозии в мелких суставах кистей и/или стоп.
- Пациенты с развернутым РА, которые ранее соответствовали классификационным критериям этого заболевания [157]
- Пациенты с ранней стадией РА, которые на момент осмотра не полностью соответствуют классификационным критериям РА. В этом случае диагноза РА основывается на кумулятивной оценке клинико-лабораторных признаков РА, выявленных за весь период наблюдения.
- Пациенты с НДА, характер поражения суставов у которых не соответствует критериям РА (или какой-либо другого заболевания) в течение длительного времени. У этих пациентов необходимо учитывать наличие факторов риска развития РА, основными из которых являются обнаружение РФ и/или АЦБ.
— РА серопозитивный, развернутая стадия, активность 2, эрозивный (рентгенологическая стадия II), АЦЦП позитивный, ФК-П, (М05.8).
— РА серонегативный, ранняя стадия, активность 3, неэрозивный (рентгенологическая стадия 1), АЦЦП позитивный, ФК-1, (М06.0).
— РА серопозитивный, поздняя стадия, актиность — 3 с системными проявлениями (ревматоидные узелки), эрозивный (рентгенологическая стадия III), АЦЦП
— Вероятный РА, серонегативный, ранняя стадия, активность — 2, неэрозивный (рентгенологическая стадия 1), АЦЦП негативный, ФК — 1, (М06.9).
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Для первичной профилактики прогрессирования РА пациентам рекомендуется избегать факторов, которые могут провоцировать обострение болезни (интеркуррентные инфекции, стресс и др.), отказ от курения и ограничить прием алкоголя, поддержание нормальной массы тела, соблюдение гигиены полости рта [1,12].
Комментарии: курение, ожирение и пародонтит — факторы риска развития и прогрессирования РА, снижения эффективности лечения сБПВП (МГ**, СУЛЬФ**,
ЛЕФ**, ГХ**) и иФНОα, увеличения летальности, в том числе обусловленной сердечнососудистыми заболеваниями.
- Рекомендуется проведение вторичной профилактики прогрессирования РА и развития коморбидной патологии, которая должна быть основана на подавлении активности воспаления [37,149-152].
Комментарии; достижение низкой активности или ремиссии приводит к снижению преждевременной летальности при РА [37]
- В качестве основного метода оценки активности воспаления при РА рекомендуется применять индекс DAS28 [21] (Приложение Г2)
- У всех пациентов с РА рекомендуется оценивать эффективность терапии с использованием стандартизованных индексов активности (DAS 28, SDAI , C DAI ) каждые 1 — 3 месяца до достижения состояния ремиссии (или низкой активности), а затем каждые 3- 6 месяцев и функциональные нарушения каждые 6 мес. с помощью Опросника Состояния Здоровья ( Health Assessment Questionnaire — HAQ ) (Приложение ГЗ) [44].
Комментарии: при оценке активности РА и эффективности проводимого лечения наиболее часто используются критерии EULAR, основанные на динамике индекса DAS28- СОЭ или DAS28-СРБ, упрощенные ( SDAI — Simplified Disease Activity Index ) и клинический ( С D А I — Clinical Disease Activity Index ) индексы активности заболевания.
- Для оценки ремиссии рекомендуется использовать критерии ACR/EULAR [21] (Приложение Г1).
Информация
Источники и литература
- Клинические рекомендации Ассоциации ревматологов России (Общероссийская общественная организация)
- Насонов ЕЛ, Каратеев ДЕ, Балабанова РМ. Ревматоидный артрит. В кн.: Ревматология. Национальное руководство. Под ред. Е.Л. Насонова, В.А. Насоновой. Москва: ГЭОТАР-Медиа; 2008.С. 290-3318 . Фоломеева ОМ, Галушко ЕА, Эрдес ШФ. Распространенность ревматических заболеваний в популяциях взрослого населения России и США. Научно- практическаяревматология. 2008;46(4):4-13. 001:10.14412/1995-4484-2008-529 9. Общая заболеваемость взрослого населения России в 2017 г. Статистические материалы, часть IV, Москва.2018.10. Каратеев Д.Е., Олюнин Ю.А. О классификации ревматоидного артрита. Научно- практическая ревматология. 2008;46(1):5-16. 25. Чичасова НВ, Насонов Е31. Безопасность применения генно-инженерных биологических препаратов при ревматоидном артрите. Современная ревматология. 2010; 1:46-58.39. Кириллова И.Г., Новикова Д.С., Попкова Т.В., Удачкина Е.В., Маркелова Е.И., Горбунова Ю.Н., Корсакова Ю.О., Глухова С.Н. Хроническая сердечная недостаточность у больных ранним ревматоидным артритом до назначения базисной противоревматической терапии. Рациональная Фармакотерапия в Кардиологии 2020; 16(1 ):51 -58. DOI:10.20996/1819-6446-2020-01 -02 42. 31исицына Т. А., Вельтищев Д. Ю., Серавина О. Ф., Ковалевская О. Б., Зелтынь А. Е., Фофанова Ю. С., Новикова Д. С., Попкова Т. В., Насонов Е. 31. Психические расстройства у больных ревматоидным артритом // Научно-практическая ревматология. 2011. №3. 45. Насонов Е.Л. Фармакотерапия ревматоидного артрита: Российские и международные рекомендации. Научно-практическая ревматология. 52. Насонов Е31, Мазуров ВИ, Каратеев ДЕ и др. Проект рекомендаций по лечению ревматоидного артрита Общероссийской общественной организации «Ассоциация ревматологов России» — 2014 (часть 1). Научно-практическая ревматология. 2014;52:477- 494. 53. Насонов Е31, Каратеев ДЕ, Чичасова НВ. Рекомендации ЕULAR по лечению ревматоидного артрита — 2013: общая характеристика и дискуссионные проблемы. Научно-практическая ревматология. 2013;51:609-622. 56. Насонов ЕЛ, Лхно НН, Каратеев АЕ, Алексеева ЛИ, Баринов АН, и соавт. Общие принципы лечения скелетно-мышечной боли: междисциплинарный консенсус. Научно-практическая ревматология.
Информация
АБЦ — абатацепт**
АДА — адалимумаб**
АЛА — анти-лекарственные антитела
АЛТ — аланинаминотрансфераза
АСТ — аспартатаминотрансфераза
АЦБ — антитела к циклическим цитруллинированным белкам
АЦЦП — антитела к циклическому цитруллинированному пептиду
БАРИ — барицитиниб**
сБПВП — синтетические базисные противовоспалительные препараты
ВАШ — визуально-аналоговая шкала
ВГН — верхняя граница нормы
ВИЧ — вирус иммунодефицита человека
ВП — внесуставные проявления
ГИБП — генно-инженерные биологические препараты
ГК — глюкокортикоиды
ГЛМ — голимумаб**
ГХ — гидроксихлорохин**
ИБС — ишемическая болезнь сердца
ИЗЛ — интерстициальное заболевание легких
ИЛ — интерлейкин
иФНОα- ингибиторы фактора некроза опухоли альфа (ФНО-альфа)ИНФ — инфликсимаб**
IgG — иммуноглобулин G
ЛЕФ — лефлуномид**
ЛПВП — липопротеины высокой плотности
ЛПНП — липопротеины низкой плотности
ЛФК — лечебная физкультура
ММП — матриксные металлопротеиназы
МПС — макрофагоподобные синовиоциты
МРТ — магнитно-резонансная томография
МТ — метотрексат**
НЛР — нежелательные лекарственные реакции
НПВП — нестероидные противовоспалительные препараты
ОБП — оценка боли пациентом
ОК — остеокласты
ОЛК — олокизумаб
ООЗП — общая оценка заболевания пациентом
ПЛФС — плюснефаланговый сустав
ПМФС — проксимальный межфаланговый сустав
ПФС — пястнофаланговый сустав
РА — ревматоидный артрит
РКИ — рандомизированные клинические исследования
РТМ — ритуксимаб**
РФ — ревматоидный фактор
СИР — стандартные инфузионные реакции
СКВ — системная красная волчанка
СОЭ — скорость оседания эритроцитов
СРБ — С-реактивный белок
СРЛ — сарилумаб**
СУЛЬФ — сульфасалазин**
ТГ — триглецириды
ТОФА — тофацитиниб**
тсБПВП — таргетные синтетические БПВП
ТЦЗ — тоцилизумаб**
ФНОα — фактор некроза опухоли-αФПС — фибробластополобные синовиоциты
УЗИ — ультразвуковое исследование
ЧБС — число болезненных суставов
ЧПС — число припухших суставов
УПА — упадацитиниб* *
ХСН — хроническая сердечная недостаточность
ЦЗТ — цертолизумаба пэгол**
ЭГДС — эзофагогастродуоденоскопия
ЭТ — эрготерапия
ЭТЦ — этанерцепт**
АСR — American College of Rheumatology
СDАI — Clinical Disease Activity Index
DAS — Disease Activity Index
EULAR -European League Against Rheumatism
НАQ -Health Assessment Questionnaire
NICE -National Institute for Health and Care Excellence
SDAI — Simplified Disease Activity IndexТермины и определения
Недифференцированный артрит (НДА) — воспалительное поражение одного или нескольких суставов, которое не может быть отнесено к какой-либо определенной нозологической форме, поскольку не соответствует классификационным критериям ревматоидного артрита (РА) или какого-либо другого заболевания.
Ранний РА — длительность менее 12 месяцев (с момента появления симптомов болезни, а не постановки диагноза РА).
Развернутый РА — длительность более 12 месяцев, соответствующий классификационным критериям РА (ASR/EULAR, 2010 г).
Клиническая ремиссия РА — отсутствие признаков активного воспаления, критерии ремиссии: — число болезненных суставов (ЧБС), число припухших суставов
(ЧПС), С-реактивный белок (СРБ, мг/%) и общая оценка заболевания пациентом (ООЗП, по ВАШ) меньше или равно 1 или СDАI меньше или равно 2,8 (критерии AСR/EULAR, 2011 г).
Противоревматические препараты — противовоспалительные препараты с различной структурой, фармакологическими характеристиками и механизмами действия, использующиеся для лечения РА и других ревматических заболеваний.
Нестероидные противовоспалительные препараты (НПВП) — группа синтетических лекарственных средств, обладающих симптоматическим обезболивающим, жаропонижающим и противовоспалительным эффектами, связанными в первую очередь с ингибицией активности циклооксигеназы — фермента, регулирующего синтез простагландинов.
Глюкокортикоиды (ГК) — синтетические стероидные гормоны, обладающие естественной противовоспалительной активностью.
Низкие дозы ГК — Низкие дозы ГК — менее 7,5 мг/день преднизолона (или эквивалентная доза другого ГК).
Синтетические базисные противовоспалительные препараты (сБПВП) — группа синтетических противовоспалительных лекарственных препаратов химического происхождения, подавляющих воспаление и прогрессирование деструкции суставов.
Генно-инженерные биологические препараты (ГИБП) — группа лекарственных средств биологического происхождения, в том числе моноклональные антитела (химерные, гуманизированные, полностью человеческие) и рекомбинантные белки (обычно включают Fс фрагмент IgG человека), полученные с помощью методов генной инженерии, специфически подавляющие иммуновоспалительный процесс и замедляющие прогрессирование деструкции суставов.
Ревматоидные факторы (РФ) — аутоантитела IgM, реже IgA и IgG изотипов, реагирующие с Fс-фрагментом IgG.
Антитела к цитруллинированным белкам (АЦБ) — аутоантитела, которые распознают антигенные детерминанты аминокислоты цитруллина, образующейся в
процессе посттрансляционной модификации белков, наиболее часто определяются антитела к циклическому цитруллинированному пептиду (АЦЦП) и антитела к модифицированному цитруллинированному виментину (АМЦВ).
Нежелательная лекарственная реакция (НЛР) — любое неблагоприятное явление, которое развивается в момент клинического использования лекарственного
Липидный профиль — биохимический анализ, позволяющий объективизировать нарушения в жировом обмене организма, к которому относятся холестерин (ХС), липопротеиды высокой плотности (ЛПВП), липопротеиды низкой плотности (ЛПНП), триглицериды (ТГ).
Стандартные инфузионные реакции (СИР) — НЛР, связанные с проведением инфузии лекарственного препарата.
Таргетные синтетические БПВП (тсБПВП) — группа синтетических противовоспалительных лекарственных средств химического происхождения, по механизму действия специфически блокирующих функционирование внутриклеточных сигнальных путей «провоспалительных» и иммунорегуляторных цитокинов.
Критерии оценки качества медицинской помощи


1. Насонов Евгений Львович — научный руководитель федерального государственного бюджетного научного учреждения «Научно-исследовательский институт ревматологии им. В.А. Насоновой», доктор мед наук, профессор, академик РАН, г. Москва, президент Общероссийской общественной организации «Ассоциация ревматологов России»;
2. Лила Александр Михайлович — директор федерального государственного бюджетного научного учреждения «Научно-исследовательский институт ревматологии им. В.А. Насоновой», заведующий кафедрой ревматологии федерального государственного бюджетного образовательного учреждения дополнительного последипломного образования «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации, доктор мед наук, профессор, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
3. Каратеев Дмитрий Евгеньевич — руководитель Московского областного ревматологического центра, заведующий отделением ревматологии отдела терапии профессор кафедры терапии факультета усовершенствования врачей государственного бюджетного учреждения здравоохранения московской области «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», доктор медицинских наук, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
4. Мазуров Вадим Иванович — заведующий кафедрой терапии, ревматологии, экспертизы временной нетрудоспособности и качества медицинской помощи им.
Э.Э.Эйхвальда федерального государственного бюджетного образовательного учреждения высшего образования «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Министерства здравоохранения Российской Федерации, заведующий научно-исследовательской лаборатории ревматологии федерального государственного бюджетного учреждения «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации, доктор медицинских наук, профессор, академик РАН, г. Санкт- Петербург, вице-президент Общероссийской общественной организации «Ассоциация ревматологов России»;
5. Амирджанова Вера Николаевна — ведущий научный сотрудник лаборатории патофизиологии боли и полиморфизма скелетно-мышечых заболеваний федерального государственного бюджетного научного учреждения «Научно-исследовательский институт ревматологии им. В.А. Насоновой», доктор медицинских наук, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
6. Белов Борис Сергеевич — заведующий лаборатории изучения роли инфекций федерального государственного бюджетного научного учреждения «Научно-
исследовательский институт ревматологии им. В.А. Насоновой», доктор медицинских наук, г. Москва, член Правления Общероссийской общественной организации «Ассоциация ревматологов России»;
7. Гордеев Андрей Викторович — заведующий лаборатории ранних артритов федерального государственного бюджетного научного учреждения «Научно-
исследовательский институт ревматологии им. В.А. Насоновой», доктор медицинских наук, профессор, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
8. Галушко Елена Андреевна — ведущий научный сотрудник лаборатории ранних артритов федерального государственного бюджетного научного учреждения «Научно- исследовательский институт ревматологии им. В.А. Насоновой», доктор медицинских наук, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
9. Дубинина Татьяна Васильевна — заведующая лабораторией медико-социальных проблем ревматологии федерального государственного бюджетного научного учреждения «Научно-исследовательский институт ревматологии им. В.А. Насоновой», кандидат медицинских наук, г. Москва, и.о. генерального секретаря Общероссийской общественной организации «Ассоциация ревматологов России»;
10. Жиляев Евгений Валерьевич — главный врач Европейского медицинского центра, доктор медицинских наук, профессор, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
11. Лукина Галина Викторовна — руководитель отдела ревматологии государственного бюджетного учреждения здравоохранения «Московский Клинический Научно- практический Центр имени А.С. Логинова» департамента здравоохранения г. Москва, доктор медицинских наук, профессор, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
12. Муравьев Юрий Владимирович — ведущий научный сотрудник изучения коморбидных инфекций и мониторинга безопасности лекарственной терапии
федерального государственного бюджетного научного учреждения «Научно- исследовательский институт ревматологии им. В.А. Насоновой», доктор медицинских наук, профессор, г. Москва, член Общероссийской общественной организации «Ассоциация ревматологов России»;
13. Пчельникова Полина Игоревна — член Президиума ОООИ «Российская ревматологическая ассоциация «Надежда»», член Правления EULAR PARE , Ph.D., г.
14. Чичасова Наталья Владимировна — старший преподаватель учебно-методического отдела федерального государственного бюджетного научного учреждения «Научно- исследовательский институт ревматологии им. В.А. Насоновой», доктор медицинских наук, профессор, г. Москва, член Правления и Президиума Общероссийской общественной организации «Ассоциация ревматологов России»;
Конфликт интересов: все члены рабочей группы заявляют об отсутствии конфликта интересов при подготовке клинических рекомендаций по РА.
Клинические рекомендации по оказанию медицинской помощи пациентам с РА составлены в соответствии с требованиями по разработке клинических рекомендаций медицинскими профессиональными некоммерческими организациями, часть 2 статьи 76 Федерального закона от 21.11.2011г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», приказом Министерства здравоохранения Российской Федерации №103н от 28.02.2019г. «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации». Клинические рекомендации основаны на доказательном клиническом опыте, описывающем действия врача, по диагностике, дифференциальной диагностике, лечению, реабилитации и профилактике РА.
Медицинским работникам следует придерживаться данных рекомендаций в процессе принятия клинических решений. В то же время, рекомендации не заменяют личную ответственность медицинских работников при принятии клинических решений с учетом индивидуальных особенностей течения РА и мнения пациентов. Настоящие рекомендации учитывают накопленный российский и международный опыт ведения пациентов с РА и базируются на клинических рекомендациях, опубликованных Общероссийской общественной организации «Ассоциация ревматологов России» [52], Европейской антиревматической Лиги ( EULAR -European League Against Rheumatism ) 2016 г [12, 44, 46], Британского ревматологического общества [24] и клинических рекомендациях Американского колледжа ревматологов [54].
Приложение А2-1 Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)


Приложение А2-2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)

Приложение А2-3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)


Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию — не реже чем один раз в три года, а также при появлении
новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение АЗ. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов инструкции по применению лекарственного препарата

*Общепринятая в России номенклатура противоревматических препаратов. эквивалентная термину «болезнь-модифицирующие антиревматические препараты (disease-modifying antirheumatic drugs — DMARDs), принятому за рубежом

Ревматоидный артрит — иммуновоспалительное (аутоиммунное) ревматическое заболевание, характеризующееся хроническим эрозивным артритом и системным поражением внутренних органов.
Ревматоидный артрит — довольно распространенное заболевание, в России им страдает около 1% населения. Заболеть ревматоидным артритом может и ребенок, и взрослый, но преимущественно заболевание развивается у женщин активного возраста (женщины заболевают ревматоидным артритом в 2-3 раза чаще, чем мужчины). Пик начала заболевания — 40-55 лет.
Врачам до сих пор не ясно, что является причиной заболевания. Известно, что некоторые люди генетически предрасположены к ревматоидному артриту, однако болезнь не передается от родителей к детям. У 20-30% пациентов болезнь начинается после перенесенной инфекции, чаще всего носоглоточной. В то же время многолетние поиски специфического микроорганизма, вызывающего ревматоидный артрит, не привели к успеху, поэтому нет оснований считать эту болезнь инфекционной. Также доказано, что курение увеличивает риск развития ревматоидного артрита. Примерно у трети пациентов первые симптомы появляются без видимой причины.
Несмотря на то, что истинная причина ревматоидного артрита неизвестна, ученым- медикам удалось выявить многие глубокие механизмы развития болезни. При ревматоидном артрите нарушается работа иммунной системы. В результате некоторые иммунные клетки начинают вырабатывать слишком много веществ, вызывающих воспалительную реакцию, и тем самым повреждают свои собственные ткани. Это очень важный момент, который должны понимать пациенты, — в основе ревматоидного артрита лежит не «пониженный иммунитет», а избыточная иммунная реакция. Поэтому терапия заключается не в «поднятии иммунитета», как многие думают, а в нормализации работы иммунной системы путем избирательного подавления ненормально активных клеток.
Ревматоидный артрит приводит к хроническому воспалению суставов, поражаются околосуставные и некоторые другие ткани и, органы. Поэтому ревматоидный артрит относят к системным (поражающим весь организм, а не какой-либо один орган) заболеваниям. Эта болезнь, как правило, имеет прогрессирующее течение, изредка прерывающееся ремиссиями (периодами временного улучшения). После стрессов, простуд или переохлаждений состояние пациента может существенно ухудшаться. Со временем к поражению суставов присоединяются различные осложнения. Может развиваться поражение сердца, легких, сосудов и других органов. При отсутствии активного современного лечения почти половина пациентов в течение первых пяти лет после постановки диагноза получает инвалидность. Из-за ревматоидного артрита может развиться атеросклероз, который нередко приводит к инфаркту миокарда или инсульту, укорачивая продолжительность жизни на 8-10 лет.
Основными симптомами в начале болезни, как правило, являются боль, отечность, утренняя скованность в симметричных суставах кистей, лучезапястных суставов, они могут становиться горячими на ощупь. Со временем в процесс могут вовлекаться стопы, голеностопные, коленные, локтевые суставы. У некоторых пациентов, наоборот, первыми поражаются суставы ног (коленные, голеностопные), и только потом — руки. Эти признаки легко спутать с симптомами других заболеваний суставов, поэтому точный диагноз устанавливает только врач-ревматолог на основании детального клинического осмотра, инструментального обследования и специфических лабораторных показателей.
Воспаление сустава проявляется его опуханием, болезненностью и иногда краснотой. Хроническое воспаление сустава приводит к разрушению суставного хряща и возникновению деформации сустава, что, в свою очередь, нарушает его функцию — возникают боли при движении и тугоподвижность.
Симптомы ревматоидного артрита обычно бывают стойкими и без лечения не исчезают, но на короткое время в начале заболевания возможны периоды некоторого улучшения самочувствия. Самопроизвольная ремиссия (то есть состояние длительного значительного улучшения) возникает очень редко. Без лечения закономерно наступает обострение, активность заболевания возрастает — и самочувствие снова ухудшается. Периоды обострения характеризуются слабостью, потерей аппетита, повышением температуры, мышечными и суставными болями, а также скованностью суставов, обычно наиболее выраженной в утренние часы после пробуждения или после периодов отдыха.
Внесуставные (системные) проявления ревматоидного артрита чаще развиваются у длительно болеющих пациентов, но иногда встречаются с самого начала болезни. Специфическим симптомом ревматоидного артрита являются ревматоидные подкожные узелки, которые чаще всего образуются на локтях, но могут появиться и в других местах. Редким тяжелым осложнением ревматоидного артрита является васкулит (воспаление сосудов). Данное заболевание нарушает кровоснабжение органов и тканей, чаще всего васкулит проявляется образованием темных некротических областей и язв на пальцах рук и на ногах. Иногда к ревматоидному артриту присоединяется «синдром Шегрена» — при этом заболевании воспаляются железы глаз и слизистой рта, что приводит к сухости этих
органов. Ревматоидное воспаление оболочки легких (плевры) называется плеврит, но клинически редко проявляется. В основном это обнаруживается при рентгенологическом обследовании. Подобное воспаление может наблюдаться и в сердечной оболочке (перикардит). Сами легкие тоже могут подвергаться воспалению, в них образуются ревматоидные узелки.
Хроническое воспаление при ревматоидном артрите может привести к снижению гемоглобина в крови — развитию анемии. Иногда повышается (при обострениях) и понижается число лейкоцитов (белых кровяных клеток).
Такое разнообразие симптомов и вариантов болезни нередко делает диагностику сложной, поэтому хочется еще раз подчеркнуть: грамотно установить может только квалифицированный специалист-ревматолог.
Из практики хорошо известно, что многие пациенты при возникновении первых симптомов артрита долго занимаются самолечением, обращаются к врачам других специальностей (терапевтам, хирургам, травматологам, неврологам), поэтому точный диагноз устанавливается поздно — через 5-6 месяцев, а то и позже. За эти полгода в воспалительный процесс часто вовлекаются новые суставы, в них формируются необратимые изменения (эрозии, контрактуры). Поэтому раннее обращение к ревматологу и раннее начало терапии — ключевой момент для успешного лечения. По современным рекомендациям, для максимальной эффективности терапию нужно начинать в течение 6- 12 недель от появления первых симптомов.
Ревматолог проводит осмотр суставов, кожи, других органов и систем. Затем назначает определенный спектр анализов и другие методы исследования — в частности, рентген, УЗИ и другие. Диагноз ставится на основании степени поражения суставов, обнаружения эрозий суставных поверхностей при рентгенологическом исследовании, выявления в сыворотке крови ревматоидного фактора (особого белка, который появляется у большинства пациентов). В крови повышается СОЭ, уровень фибриногена, С-реактивного белка.
К сожалению, абсолютно специфических (патогномоничных) признаков ревматоидного артрита не существует, однако при обнаружении ревматоидного фактора и антител к цитруллинированным белкам вероятность ревматоидного артрита сушественно повышается. Поэтому диагностика всегда осуществляется по комплексу данных, полученных при обследовании, а не с помощью какого-либо одного анализа или исследования.
У 30% пациентов с подозрением на ревматоидный артрит диагноз не удается уточнить при первом визите к1 врачу, требуется проведение повторных обследований, наблюдение за пациентом.
Медикаментозная терапия является главным методом лечения ревматоидного артрита. Это единственный способ, позволяющий затормозить развитие воспалительного процесса и сохранить подвижность в суставах. Все другие методики лечения — физиотерапия, диета, лечебная физкультура — вспомогательные и без медикаментозного лечения не способны существенно повлиять на течение болезни.
Основная цель лечения — замедлить и, возможно, остановить прогрессирование болезни, сохранить функцию суставов и улучшить качество жизни пациента. Для этого необходимо подавить воспалительный процесс, снять боль, предупредить обострения и осложнения. При условии ранней диагностики и раннего начала медикаментозной терапии современными противоревматическими препаратами более чем у 50% пациентов удается добиться клинической ремиссии, то есть состояния, когда активное воспаление в суставах отсутствует, а пациент чувствует себя практически здоровым. В то же время ревматоидный артрит — хроническое заболевание, склонное к обострениям, поэтому для поддержания достигнутого успеха требуется длительная терапия поддерживающими дозами лекарств, а вопрос о возможности полного излечения до сих пор остается открытым.
Основные лекарства для лечения РА — базисные противовоспалительные препараты. К ним относят большое число разнообразных по химической структуре и
фармакологическим свойствам лекарственных средств, таких как, метотрексат**, лефлуномид**, сульфасалазин** и т.д. Их объединяет способность в большей или меньшей степени и за счет различных механизмов подавлять воспаление и/или патологическую активацию системы иммунитета.
Наиболее активный базисный противовоспалительный препарат — метотрексат**, с него обычно начинается терапия ревматоидного артрита. Генно-инженерные биологические препараты, как правило, добавляются к метотрексату при недостаточной эффективности. Лечебное действие метотрексата** развивается медленно (за 1,5-2 месяца и дольше), но зато является очень стойким. Максимальное улучшение достигается обычно к шестому месяцу лечения, хороший клинический эффект наблюдается у 60-70% пациентов. Для улучшения переносимости лечения или более быстрого достижения эффекта рекомендуется применение подкожной лекарственной формы метотрексата**. На фоне лечения метотрексатом** обязателен прием фолиевой кислоты** не менее 5 мг в неделю, не ранее чем через сутки после приема метотрексата**.
При наличии противопоказаний для применения метотрексата или плохой переносимости лечения, возможно назначение лефлуномида** или сульфасалазина**.
Для сохранения достигнутого улучшения поддерживающие (низкие) дозы этих препаратов пациент должен принимать длительно (при необходимости — несколько лет). В целом, лечение этими препаратами хорошо переносится, однако требует контроля показателей крови и функции печени.
Современным методом лечения ревматоидного артрита является применение так генно- инженерных биологических препаратов и таргетных синтетических базисных противовоспалительных препаратов. Генно-инженерные биологические препараты (не путать с биологически активными добавками) — это белковые молекулы, получаемые с использованием сложнейших биотехнологий, которые избирательно подавляют активность веществ (медиаторов), участвующие в развитии хронического воспаления. В России для лечения ревматоидного артрита зарегистрировано несколько генно-инженерных биологических препаратов: инфликсимаб**, адалимумаб**, этанерцепт**, голимумаб**, цертолизумаба пэгол, абатацепт**, тоцилизумаб**, ритуксимаб**. ГИБП применяются в виде подкожных инъекций или внутривенных вливаний. В настоящее время все шире применяются таргетные синтетические базисные противовоспалительные препараты, ингибирующие активность Янус киназы (тофацитиниб, барицитиниб, упадацитиниб), которые назначаются в виде таблеток, но по действию они близки к генно-инженерным биологическим препаратам.
Быстрый противовоспалительный эффект могут давать глюкокортикоидные гормоны. Обычно такие препараты (преднизолон** или метилпреднизолон**) назначают при высокой активности болезни в низких дозах (не более 2 таблеток в день), с последующим снижением дозы до 1 или менее таблеток, или полностью отменяют при достижении эффекта. Существует мнение о том, что глюкокортикоидная гормональная терапия опасна, но оно в целом не обосновано. В то же время глюкокортикоидные гормоны требуют очень грамотного обращения (например, нельзя быстро отменять препарат), поэтому решение о назначение гормональной терапии принимается индивидуально у каждого пациента. При очень высокой активности болезни может применяться пульс-терапия (введение высокой дозы гормонов внутривенно) для снятия обострения.
Нестероидные противовоспалительные препараты (сокращенно «НПВП») представляют собой важный компонент лечения ревматоидного артрита. Наиболее часто применяются диклофенак**, нимесулид, мелоксикам, кетопрофен**, целекоксиб для уменьшения боли и скованности в суставах. НПВП назначаются на раннем этапе болезни, когда эффект от лечения базисными противовоспалительными препаратами еще не успел развиться и необходимо контролировать симптомы, чтобы дать пациенту возможность двигаться, работать, обслуживать себя. После того, как достигнуто полноценное улучшение на фоне терапии базисными противовоспалительными препаратами, НПВП многим пациентам отменяют. В то же время значительное число пациентов, особенно с тяжелой стадией ревматоидного артрита, вынуждены продолжать лечение НПВП длительно из-за постоянной боли.
Нередко пациенты самостоятельно начинают принимать эти лекарства и считают, что они хорошо помогают. Однако надо иметь в виду, что НПВП справляются с симптомами, но не оказывают влияния на течение болезни. Кроме того, они могут вызывать язву желудка и желудочно-кишечные кровотечения, повышение артериального давления и другие побочные эффекты. В зоне риска — пожилые пациенты, курящие, страдающие заболеваниями желудочно-кишечного тракта и сердечно-сосудистой системы. Поэтому для назначения или смены НПВП нужна консультация ревматолога.
Лечение ревматоидного артрита медикаментозными препаратами может давать очень хорошие результаты, но требует регулярного контроля со стороны квалифицированного ревматолога.
Разработана специальная система такого контроля. Для получения наилучших результатов терапии ревматолог осуществляет периодическую оценку ее эффективности. Пациент должен посещать врача не реже чем раз в 3 месяца в начале лечения. Он также сдает анализы крови и ежегодно делает рентгеновские снимки суставов, чтобы врач мог оценить течение болезни.
В зависимости от активности воспалительного процесса и других показателей схема лечения по решению ревматолога может корректироваться (снижается или повышается доза лекарств, добавляются или меняются препараты и т.д.). При этом чрезвычайно важны доверительные отношения между пациентом и врачом, понимание того, что лечение — сложная и серьезная работа, часто требующая усилий и терпения. После достижения хорошего эффекта от терапии на фоне поддерживающих доз препаратов рекомендуется показываться ревматологу не реже чем раз в полгода.
Другая сторона контроля — оценка показателей, позволяющих обеспечить безопасность лечения. Схема контроля безопасности зависит от того, какие препараты назначены пациенту.
При назначении генно-инженерных биологических препаратов их внутривенное введение проводится в условиях специально оборудованного процедурного кабинета под наблюдением врача. Все генно-инженерные биологические препараты и таргетные синетические базисные противовоспалительные препараты (тофацитиниб, барицитиниб, упадацитиниб) могут снижать сопротивляемость к инфекциям. Для пациентов, длительно принимающих НПВП, при необходимости должна проводится гастроскопия.
Имеются ограничения, связанные с лечением. На фоне терапии метотрексатом** и лефлуномидом** не рекомендуется пить алкоголь. Целесообразно избегать контакт с инфицированными пациентами. Большинство противовоспалительных препаратов не совместимы с беременностью (она возможна после отмены лечения).
Существует ряд методов, улучшающих переносимость некоторых лекарств. Для уменьшения негативного влияния на желудок вместе с НПВП могут назначать
ингибиторы протонной помпы — но их прием требует контроля со стороны врача. Для улучшения переносимости метотрексата** рекомендуют применение фолиевой кислоты**. При назначении глюкокортикоидов параллельно прописывают препараты кальция и другие средства для профилактики остеопороза — ослабления костной ткани, которое может возникать при длительной гормональной терапии. Для защиты от инфекций применяются специальные вакцины.
К сожалению, во многих случаях пациенты с излишней опаской относятся к лекарственной терапии, считая, что «химия одно лечит, другое калечит». Это в корне неверно по целому ряду причин. Во-первых, несмотря на возможное возникновение нежелательных реакций, вероятность их развития относительно невелика. Во-вторых, для большинства медикаментозных препаратов система контроля хорошо разработана (она описана детально в справочниках и вкладышах в упаковке) и позволяет активно выявлять нежелательные реакции еще до того, как они становятся опасными для здоровья. В- третьих, риск развития осложнений самого заболевания гораздо серьезнее риска развития нежелательных реакций терапии.
Помимо медикаментозного лечения, пациентам рекомендуют следить за питанием и выполнять лечебные упражнения.
Диета пациента, страдающего ревматоидным артритом, должна быть полноценной, с достаточным количеством белка и кальция. Это важно по нескольким причинам:
2) при ревматоидном артрите быстро развиваются мышечные атрофии (резкое похудание и ослабление мышц), которые способствуют деформации суставов;
3) противовоспалительные препараты способны ослаблять слизистую оболочку желудка и кишечника, и естественная защита в этом случае — достаточное количество белка в пище;
4) Полноценное питание, с достаточным содерданием витамина D и кальция — профилактика остеопороза (нарушения структуры костной ткани, сопровождающего артрит). Предпочтение отдается белкам животного происхождения — это молоко, кисломолочные продукты, сыр, яйца, мясо, рыба. Следует избегать острых блюд. Блюда из мяса и рыбы лучше варить, готовить на пару, тушить или запекать.
Рекомендуется обеспечить рацион растительными маслами, содержащими полиненасыщенные жирные кислоты — это может способствовать более благоприятному течению воспалительного процесса.
Регулярные физические упражнения помогают поддерживать подвижность суставов и укрепляют мышцы. Важно тренироваться правильно, чрезмерная нагрузка или неправильное выполнение упражнений может навредить суставам.
Оптимальный вид физической активности для пациентов с РА — плавание, поскольку оно устраняет гравитационную нагрузку на суставы.
Настоятельно рекомендуется участие в специальных школах для пациентов с ревматоидным артритом. В рамках таких школ эксперты рассказывают о лечении,
упражнениях, эрготерапии, о психологических аспектах заболевания, о защите прав пациентов, об их насущных проблемах и главных вопросах, которые беспокоят большинство пациентов. Информация о заболевании и понимание того, как его можно контролировать, играют важную роль в успешном лечении и сохранении качества жизни.
Приложение Г1-Г16. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях

3. Набрать как минимум 6 баллов из 10 возможных по 4 позициям, описывающим особенности картины болезни у данного пациента.
где ЧБС — число болезненных суставов, ЧПС — число припухших суставов из следующих 28: плечевые, локтевые, лучезапястные, пястно-фаланговые, проксимальные межфаланговые, коленные, которые поражаются при РА в первую очередь и хорошо доступны для объективного исследования.
ООСЗ — общая оценка пациентом состояния здоровья в мм по 100 миллиметровой визуальной аналоговой шкале
Общепризнанный метод оценки эффективности терапии РА основан на оценке исходного индекса DAS28 и динамики этого показателя на фоне терапии (критерии EULAR )

Содержание: С D А I =ЧПС+ЧБС+ООАВ+ООЗБ, где ЧБС — число болезненных суставов, ЧПС — число припухших суставов, ООАВ — общая оценка активности врачом по ВАШ (см), ООЗБ — общая оценка заболевания больным по ВАШ (см)
- Ремиссия: ≤ 2.8
- Низкая активность: 2.8 — 10
- Умеренная активность: 10-22
- Высокая активность:> 22
- Удовлетворительный эффект — снижение С D А I на 7 баллов
- Хороший эффект — снижение С D А I на 15 баллов
Содержание: S D А I =ЧПС+ЧБС+OOАВ+OO3Б+СРБ„ где ЧБС — число болезненных суставов, ЧПС — число припухших суставов, ООАВ — общая оценка активности врачом по ВАШ (см), ООЗБ — общая оценка заболевания больным по ВАШ (см), СРБ измеряется в мг/дл
- Ремиссия ≤3.3
- Низкая активность 3,3 -11
- Умеренная активность 11,1 -26
- Высокая активность > 26
- Удовлетворительный эффект — снижение S D А I на 7 баллов
- Хороший эффект — снижение S D А I на 17 баллов
Приложение ГЗ. Опросник НАQ для оценки функциональной способности в повседневной жизни у пациентов РА
Оригинальное название (если есть): НАQ ( Health Assessment Questionnaire ), FDI (functional desease i ndex )
В этом разделе мы стремимся узнать, как заболевание влияет на Ваши функциональные возможности в повседневной жизни. Вы можете расширить ответы дополнительными комментариями на дополнительных листах.
Пожалуйста, отметьте только один вариант ответа, который наиболее точно описывает Вашу обычную способность к самообслуживанию и выполнению других функций ЗА ПЕРИОД ПРОШЕДШИЙ НЕДЕЛИ.






Ключ (интерпретация): НАQ включает в себя 20 вопросов, относящихся к активности в повседневной жизни, сгруппированных в 8 шкал: I — одевание и уход за собой, II — вставание, III — прием пищи, ГУ — прогулки, V — гигиена, VI — достижимый радиус действия, VII — сила кистей, VIII — прочие виды деятельности. На каждый вопрос ответы кодируются в баллах от 0 до 3: «0»- без труда, «1»- с небольшим затруднением, «2»- с большим трудом, «3»- не могу выполнить совсем. Максимальные ответы каждой шкалы суммируются.
Значения от 0 до 1,0 представляют «минимальные», от 1,1 до 2,0 — «умеренные», от 2,1 до 3,0 — выраженные» нарушения жизнедеятельности [180].
Эквивалентами НАQ являются: «без труда’— от 0,0 до 0,49 баллов; «с небольшим трудом»= от 0,5 до 2,49 баллов; «не в состоянии выполнить» = от 2,5 до 3,0 баллов.
Приложение Г4. Общая характеристика лекарственных препаратов применяемых для лечения РА





Приложение Г5. Рекомендации по лабораторному мониторингу пациентов с РА, получающих противоревматическую терапию [231




Приложение Г6 Нежелательные реакции, связанные с приемом МТ**.

Приложение Г7 Рекомендации по профилактике и лечению нежелательных реакций, связанных с приемом МТ**

Приложение Г8. Клинические проявления инфузионных реакций и гнперчувствительности (анафилаксия) на фоне лечения ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресаиты)

Приложение Г9 Профилактика и лечение инфузионных и анафилактических реакций, возникших на фоне введения ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресаиты)


Приложение Г10 Рекомендации по предотвращению и лечению НЛР, развивающихся на Фоне лечения ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты)

Приложение Г11 Рекомендации по дополнительному обследованию пациентов до начала терапии ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты)


Приложение Г12 Фармакотерапия РА в периоперационном периоде

Приложение Г13 Рекомендации по времени проведения оперативных вмешательств на фоне лечения ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты)



Приложение Г14 Применение лекарственных препаратов до и во время беременности и лактации


1 Данные ограничены; 2 Только для здоровых доношенных младенцев; 3 Фертильность может быть повышена отменой СУЛЬФ** за 3 месяца до предполагаемой даты зачатия; 4 Непреднамеренное лечение в I триместре, вероятно, неопасно. Вероятно, безопасно.
Приложение Г15. Коды АТХ и фармако-терапевтические группы сБПВП (МТ**. СУЛЬФ**, ЛЕФ**, ГХ**), ГИБП (ингибиторы ИЛ, моноклональные антитела, селективные иммунодепресанты), тсБПВП (БАРИ**, ТОФА**, У ПА**)
Ревматоидный артрит: симптомы, лечение, диагностика
Ревматоидный артрит — хроническое аутоиммунное заболевание. В результате нарушения работы иммунной системы клетки организма начинают воспринимать собственные ткани как чужеродные. Ревматоидный артрит может поразить любые суставы. Чаще всего патология локализуется в суставах запястья, пальцев, пяток или коленей.
Ревматоидный артрит в МКБ 10
Ревматоидный артрит является хроническим системным заболеванием соединительной ткани с преимущественным поражением периферических (синовиальных) суставов по типу деструктивно–эрозивного полиартрита. Серонегативный ревматоидный артрит имеет код по МКБ № М05.8, ревматоидный артрит серонегативный – М06.0. Вероятный ревматоидный артрит в МКБ определён с кодом М05.9, М06.4, М06.9.
Кто страдает от заболевания
До настоящего времени не удалось установить точных причин развития ревматоидного артрита. Существуют теории, согласно которым среди этиологических факторов выделяют генетическую предрасположенность, экологическое воздействие и гормональные нарушения. Согласно статистическим данным женщины в 3 раза чаще страдают от ревматоидного артрита, чем мужчины. Средний возраст дебюта заболевания составля ет 40-60 лет.
Физические симптомы ревматоидного артрита
На начальных стадиях развития ревматоидного артрита могут поражаться суставы пальцев рук, стоп, коленные суставы, лодыжки. По мере прогрессирования патологического процесса увеличивается площадь поражения. Основными клиническими симптомами ревматоидного артрита являются:
- Болевой синдром. Его выраженность варьируется в зависимости от степени развития патологии.
- Скованность. Особенно выражена в утренние часы.
- Субфебрильная температура тела. Держится на протяжении всего периода обострения.
- Снижение веса. Происходит на фоне потери аппетита.
- Нарушение функциональных способностей суставов. Боль и скованность мешают выполнению привычных действий.
- Общая усталость. Не связана с выполняемой работой или сном.
Эмоциональные симптомы ревматоидного артрита
Помимо физических симптомов, пациенты с ревматоидным артритом страдают от эмоциональных переживаний. Сопутствующими признаками могут быть:
- депрессия;
- повышенная тревожность;
- нарушение сна;
- дневная сонливость;
- низкая самооценка;
- чувство собственной беспомощности.
Эмоциональное напряжение усиливается по мере прогрессирования заболевания. Данное состояния негативно сказывается как на работоспособности, так и на взаимоотношениях в семье. Важно вовремя обратиться за помощью и соблюдать врачебные рекомендации.
Причины и факторы риска РА
Среди основных предрасполагающих факторов к развитию ревматоидного артрита выделяют:
- генетическую предрасположенность;
- проживание в неблагоприятной экологической обстановке;
- курение;
- гормональный дисбаланс;
- дисбактериоз.
Генетическая предрасположенность
HLA-DR4 — специфический антиген, который выявляется у большинства больных ревматоидным артритом. Его обнаружение не гарантирует, что у человека разовьется заболевание. Тем не менее, наличие антигена повышает риск возникновения ревматоидного артрита.
Факторы окружающей среды и образа жизни
Врачи выделяют предрасполагающие факторы риска, наличие которых повышает риск развития ревматоидного артрита. К ним относятся:
- Курение. Длительное курение может приводить к динамическому повышению показателей ревматоидного фактора.
- Нерациональное и несбалансированное питание. В настоящий момент точно не выявлено, какие продукты способствуют развитию заболевания. Тем не менее пациенты, страдающие ревматоидным артритом, злоупотребляли крепким кофе, газированными напитками и алкоголем.
- Ожирение. Лишний вес приводит к гормональным перестройкам в организме, что в свою очередь провоцирует рецидив ревматоидного артрита.

Нарушение гормонального баланса
Имеется связь между гормональным фоном и периодами обострения ревматоидного артрита. Это подтверждает тот факт, что женщины чаще мужчин страдают от данного заболевания.
Инфекции и микробиом
Существует теория о связи инфекционных заболеваний с развитием ревматоидного артрита. Кроме того, прорабатывается предположение о том, что микробиом человека может провоцировать дебют ревматоидного артрита. Микробиом — совокупность всех условно-патогенных микробов, заселяющих человеческий организм. Считается, что их деятельность может негативно сказываться на многих процессах, в том числе на иммунной системе. Несмотря на подобное предположение, точных доказательств, указывающих на связь между инфекциями и ревматоидным артритом, до сих пор не выявлено
Диагностика
Диагностика ревматоидного артрита включает в себя комплексное исследование. Оно состоит из лабораторных и инструментальных методов. Обследование направлено на выяснение локализации патологического процесса и степени его распространенности. В состав диагностических мероприятий входят:
Отек суставов
Синовит — воспалительное состояние, при котором наблюдается отечность сустава, покраснение кожи в области поражения. На фоне патологического процесса повышается температура тела и возникает болевой синдром, усиливающийся при движении. На фоне ревматоидного артрита синовит поражает, как правило, несколько суставов.
Анализ крови
Определить точный перечень лабораторных исследований, который позволит диагностировать ревматоидный артрит, сложно. Врачи выделяют несколько показателей, повышение которых заставляет заподозрить развитие заболевания. Среди них:
- ревматоидный фактор (РФ);
- СОЭ;
- С-реактивный белок (СРБ);
- антитела к циклическому цитруллинированному пептиду.
Данные исследования крови не являются специфичными. Поэтому для интерпретации полученных результатов необходимо обратиться к врачу.

Визуализирующие методы исследования
Инструментальные методы исследования позволяют определить стадию заболевания, если лабораторные способы диагностики дали недостаточно информации. К основным визуализирующим методам обследования при ревматоидном артрите относятся:
- УЗИ. Используется для выявления воспалительного процесса в синовиальной оболочке. Данный симптом характерен для начальной степени развития заболевания. Поэтому УЗИ позволяет диагностировать ревматоидный артрит на ранней стадии болезни.
- Рентгенография. Используется для выявления нарушения целостности костной структуры в результате длительного развития ревматоидного артрита. В связи с этим на ранних стадиях болезни данный метод диагностики будет менее информативен.
- МРТ. Наиболее современный и распространенный способ исследования поражения суставов. С помощь магнитно-резонансной томографии удается установить степень распространения патологического процесса и его локализацию. Используется в тех случаях, когда 2 предыдущих метода были неинформативными.
Физический осмотр и история болезни пациента
Диагностика ревматоидного артрита не обходится без физического осмотра пациента и выяснения его истории болезни. Врач внимательно осматривает кожные покровы, изучает подвижность суставов. На консультации необходимо дать ответы на следующие вопросы:
- характер болевого синдрома (острый, ноющий, колющий, периодический, постоянный);
- наличие или отсутствие утренней скованности;
- характеристика изменения веса;
- время появления первых патологических симптомов;
- динамическое изменение характера признаков;
- какие меры применялись для купирования симптомов.
Для уточнения диагноза и определения дальнейшей тактики лечения уточняются сопутствующие заболевания, применяемая терапия. Важен момент выяснения наследственной отягощенности.
Лечение ревматоидного артрита
Для лечения ревматоидного артрита применяется комбинированная терапия. Для этого используются лекарственные средства, диетическое питание, физические упражнения и оперативное вмешательство. Основными задачами оказываемого лечения являются:
- облегчение клинических симптомов;
- профилактика дальнейшего распространения заболевания;
- общее укрепление организма.
Лечение РА лекарственными препаратами
Ревматоидный артрит относится к числу заболеваний, трудно поддающихся лечению. Хроническое течение патологии характеризуется периодическими рецидивами и ремиссиями. Основными задачами медикаментозной терапии являются купирование обострения, уменьшение скорости прогрессирования заболевания. При неэффективности лекарственных средств применяется оперативное вмешательство. Рассмотрим основные группы препаратов, назначаемых при ревматоидном артрите:
- Неспецифические противовоспалительные средства. Снижают выраженность воспалительного процесса. Препараты группы НПВС угнетают активность фермента, разрушающего суставной хрящ. Однако, стоит помнить, что бесконтрольный прием НПВС может привести к развитию серьезных осложнений.
- Медикаменты базисной терапии. Их комбинированный прием с глюкокортикостероидами снижает выраженность воспаления и уменьшает болевой синдром. К препаратам базисной терапии ревматоидного артрита относятся цитостатики, сульфаниламиды, антималярийные препараты, Д-пеницилламин и препараты золота. Средняя продолжительность курса лечения не более 6 месяцев.
- Глюкокортикостероиды. Назначаются с целью купирования болевого синдрома. В настоящий момент рассматривается терапия как малыми, так и большими дозами гормонов. Подбор препаратов производится на индивидуальной основе.
- Биологические препараты. Разработаны благодаря генной инженерии. Основной задачей лекарственных средств данной группы является уменьшение воспалительного процесса. Это достигается благодаря воздействию на определенные составляющие иммунной системы.
- Препараты нового поколения. Современные лекарственные средства по лечению ревматоидного артрита избирательно воздействуют на активность воспалительных веществ в организме.
Современные подходы к терапии ревматоидного артрита
Лекарственное средство хумира выпускается в стеклянных шприцах, в которых находится одна доза раствора для подкожного введения. Один шприц содержит 40мг основного действующего вещества адалимумаб и вспомогательные ингредиенты:
- Маннитол;
- Натрия цитрат;
- Лимонной кислоты моногидрат;
- Натрия дигидрофосфата дигидрат;
- Динатрия гидрофосфата дигидрат;
- Натрия хлорид;
- Полисорбат 80;
- Воду для инъекций;
- Натрия гидроксид.
Раствор лекарственного средства хумира слегка окрашен, опалесцирующий. Препарат оказывает иммунодепрессивное действие. Адалимумаб представляет собой рекомбинантное моноклональное антитело, пептидная последовательность которого идентична lgG1 человека. Он селективно связывается с фактором некроза опухоли, который играет важную роль в развитии патологического воспаления и разрушения суставной ткани, и нейтрализует его биологические функции.
Показания и противопоказания к применению препарата хумира
Ревматологи Юсуповской больницы назначают препарат хумира пациентам, страдающим следующими заболеваниями:
- Среднетяжелым и тяжёлым активным ревматоидным артритом;
- Активным псориатическим артритом;
- Активным анкилозирующим спондилитом.
В первых двух случаях хумира применяется в режиме монотерапии или в сочетании с метотрексатом или иными базисными противовоспалительными препаратами. Отзывы при псориазе хорошие.
Противопоказанием к применению лекарственного средства хумира является повышенная чувствительность к адалимумабу или любым вспомогательным компонентам лекарственного средства, инфекционные заболевания, в том числе туберкулёз, беременность и период грудного вскармливания. Препарат не назначают детям и подросткам до 16 лет. С осторожностью препарат при демиелинизирующих заболеваниях. Врачи рекомендуют женщинам репродуктивного возраста избегать зачатия во время лечения хумирой. Если существует необходимость в лечении препаратом хумира женщин, которые кормят грудью, на время всего курса терапии малыша переводят на искусственное вскармливание.

Побочные эффекты препарата хумира
Во время проведения клинических исследований по безопасности применения препарата хумира установлено, что во время лечения лекарственным средством у пациентов очень часто возникали инфекционные заболевания верхних дыхательных путей. Часто развивалась инфекция нижних дыхательных путей, включая бронхит и пневмонию, органов мочевыделительной системы, герпетическая инфекция (включая простой и опоясывающий герпес). При применении препарата хумира у пациентов повышается риск заболевания гриппом, поверхностной грибковой инфекцией, включая поражения кожи и ногтей.
Возможны следующие осложнения со стороны системы кроветворения:
- Анемия;
- Лимфопения;
- Лейкопения, лейкоцитоз;
- Нейтропения;
- Тромбоцитопения.
Иногда у пациентов увеличиваются лимфатические узлы. Редко возникают реакции повышенной чувствительности. При применении препарата хумира нечасто развиваются нежелательные реакции со стороны обмена веществ: гиперхолестеринемия, гиперурикемия, снижение аппетита, анорексия, гипергликемия, снижение или повышение массы тела.
У некоторых пациентов возникают реакции со стороны следующих систем организма:
- Центральной и периферической нервной системы (головная боль, головокружение, парестезии, депрессия, тревожные расстройства, бессонница, спутанность сознания, извращение вкуса, обморок, мигрень, сонливость, невралгия, невропатия, тремор);
- Органов чувств (конъюнктивит, блефарит, покраснение, боль, сухость глаза, отек века, глаукома, звон и заложенность в ушах);
- Сердечно-сосудистой системы: (артериальная гипертензия, приливы, увеличение частоты пульса, ощущение сердцебиения);
- Дыхательной системы (кашель, боль в горле, заложенность носа, одышка, покраснение зева, отёк верхних дыхательных путей);
- Пищеварительной системы (тошнота, боль в животе, диарея, понос, изъязвление слизистой оболочки полости рта, повышение активности печёночных ферментов).
У пациентов во время лечения препаратом хумира может возникнуть сыпь на коже, кожный зуд, выпадение волос. Редко возникают язвы на коже, ангионевротический отёк, шелушение кожи, реакции фотосенсибилизации. Пациентов может беспокоить боль в суставах, мышцах, плечевом поясе и спине. Редко возникают мышечные судороги, бурсит, синовит, тендинит. Со стороны мочеполовой системы возможны следующие нежелательные реакции:
- Дизурия (расстройство мочеиспускания);
- Гематурия (кровь в моче);
- Никтурия (увеличение частоты мочеиспускания ночью).
У женщин может нарушиться менструальный цикл. Иногда у пациентов повышается утомляемость, повышается температура тела. Их беспокоит чувство жара, озноб, боль в грудной клетке. Может ухудшаться заживление ран.
Физические упражнения и поддержание здорового веса
Лечение ревматоидного артрита не обходится без нормализации веса. Для этого необходимо изменить образ жизни. Пациентам с диагностированным ревматоидным артритом требуется подобрать нагрузку, которая будет положительно воздействовать на суставы, не перегружая их. Врачебные рекомендации по изменению образа жизни заключаются в следующем:
- снижение массы тела;
- выполнение умеренной физической нагрузки;
- ограничение длительного статического положения;
- плавание в бассейне.
Диета
Врачи разработали 5 основных правил питания, которых необходимо придерживаться при диагностированном ревматоидном артрите. К ним относятся:
- Исключение из рациона высокоаллергенных продуктов. Замечено, что цитрусовые, шоколад, цельное молоко, овсянка, свинина, пасленовые и рожь повышают частоту обострений ревматоидного артрита.
- Ограничение или полное исключение мясных продуктов. Доказано, что после перехода на молочно-растительную диету более 40% пациентов отмечали улучшение состояния.
- Употребление достаточного количества овощей и фруктов. Данные продукты содержат достаточное количество фитохимических веществ, которые оказывают противовоспалительное и обезболивающее действия.
- Употребление щадящих продуктов. Лечение ревматоидного артрита связано с назначением достаточного количества лекарственных средств, влияющих на желудочно-кишечный тракт. В связи с этим рекомендуется ограничить прием жирных, острых, горячих, копченых блюд. Необходимо ограничить прием крепкого чая или кофе. Продукты должны быть приготовлены методом тушения, варки или запекания.
- Включение в ежедневное меню продуктов, богатых кальцием. Глюкокортикостероиды способствуют вымыванию элемента из организма. Поэтому в питание добавляются соевые, кунжут, кисломолочные продукты, а также листовая зелень.
- Соблюдение вышеперечисленных принципов позволит минимизировать риски обострения ревматоидного артрита и нормализовать вес.
Хирургия при РА
Показанием для выполнения оперативного вмешательства при ревматоидном артрите является неэффективность медикаментозного лечения. Современная хирургия предлагает несколько видов операций, облегчающих состояние пациентов. Вмешательства различаются в зависимости от возраста больного, локализации патологического процесса, а также степени тяжести заболевания. Основными формами операций при ревматоидном артрите являются:
- эндопротезирование;
- артродез;
- синовэктомия.
Эндопротезирование
Эндопротезирование считается наиболее эффективным методом лечения пораженных суставов. Суть операции заключается в замене суставных компонентов на имплантаты. Подобным образом оперируются плечевые, тазобедренные, коленные суставы, а также суставы пальцев рук и ног.
Артродез
Артродез — операция, заключающаяся в сращивании суставов. Подобным образом удается увеличить нагрузку, которую выдерживают пораженные суставы. Кроме того, артродез позволяет уменьшить выраженность болевого синдрома.
Синовэктомия
Синовэктомия — оперативное вмешательство, чаще выполняемое на ранних стадиях развития ревматоидного артрита. Данный вид операций проводится на коленных суставах и суставах пальцев. Суть вмешательства заключается в удалении воспаленной синовиальной оболочки. Синовэктомия не способна полностью избавить от заболевания. Однако, после операции отмечается облегчение состояния.
Опытные врачи Юсуповской больницы проводят полный курс диагностики и лечения ревматоидного артрита. Для этого используются современные аппараты, отвечающие требованиям безопасности и качества. Запись на консультацию к врачу производится по телефону.
Ревматоидный артрит — симптомы и лечение
Что такое ревматоидный артрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой Ирины Вячеславовны, ревматолога со стажем в 35 лет.
Над статьей доктора Семизаровой Ирины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Ревматоидный артрит — это хроническое воспалительное заболевание соединительной ткани, которое характеризуется повреждением суставов и системным поражением внутренних органов.
Краткое содержание статьи — в видео:
Чаще всего заболевание поражает именно суставы, но может также затрагивать другие системы (лёгкие, сердце и нервную систему). Повреждение суставов происходит вследствие хронического воспаления синовиальной оболочки — внутреннего слоя, выстилающего суставную сумку.
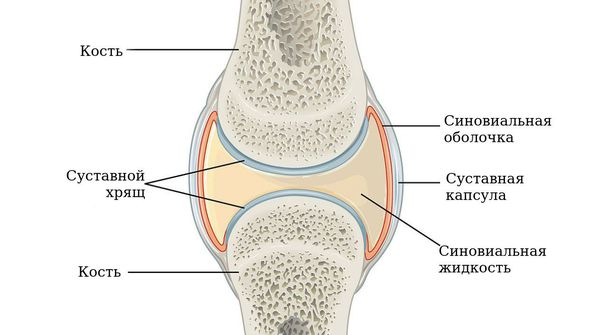
По мере прогрессирования болезни происходит эрозия кости и деформация суставов. Заболевание имеет аутоиммунный характер, это означает, что в организме образуются антитела против собственных тканей. В результате длительного воздействия этих антител происходит разрушение и воспаление тканей.
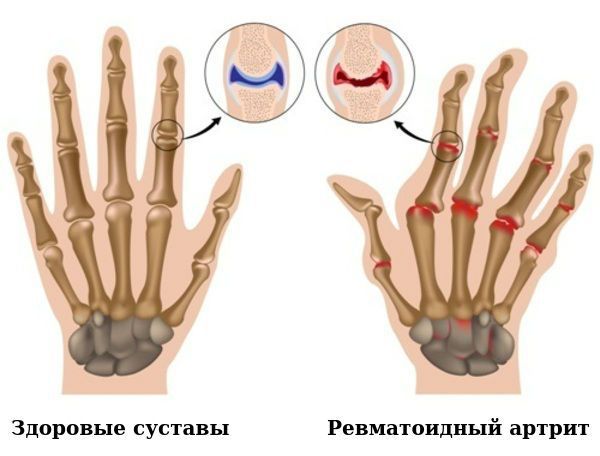
Причины развития ревматоидного артрита неизвестны.
Предрасполагающие факторы:
- Инфекции (вирус Эпштейна — Барр, парвовирус В19 и др.).
- Генетические факторы, носительство антигена гистосовместимости HLA-DR4.
- Курение, злоупотребление кофе, высокий индекс массы тела, стресс.
- Контакт с минеральными маслами (моторными или гидравлическими). В эксперименте [13] было показано, что эти масла обладают артритогенными (т. е. вызывающими воспаление суставов ) свойствами.
- Половые гормоны и факторы репродукции (беременность, роды и т. д.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ревматоидного артрита
В течении ревматоидного артрита выделяют продромальный период, который формируется за несколько недель и/или месяцев до развития типичного симптомокомплекса, присущего ревматоидному артриту. Он проявляется общей слабостью, недомоганием, болями в мышцах и суставах, снижением аппетита, субфебрильной температурой (от 37,1 до 38 °C) [1] [2] [8] .
Дебют ревматоидного артрита может клинически проявляться различными вариантами:
- неспецифическими признаками с незначительно выраженным суставным проявлением (умеренные боли в суставах);
- острым полиартритом (боль, отёчность двух или трёх суставов, ограничение объёма движений в них) с преимущественным поражением суставов кистей, стоп, выраженной утренней скованностью;
- острым полиартритом с системными проявлениями: фебрильная лихорадка (температура от 38 до 39 °C); лимфаденопатия (увеличение лимфоузлов; могут увеличиться до размера грецкого ореха); гепатоспленомегалия (увеличение печени и селезёнки) [1] .
Для ранней стадии РА характерно поражение второго и третьего проксимальных межфаланговых и пястно-фаланговых суставов, а также положительный симптом сжатия кисти или стопы (при сжатии кисти или стопы возникает резкая боль) на уровне пястно-фаланговых и плюснефаланговых суставов. Типичным симптомом РА является веретенообразная дефигурация (изменение формы сустава, например в виде лебединой шеи или пуговичной петли) проксимальных межфланговых суставов кистей.
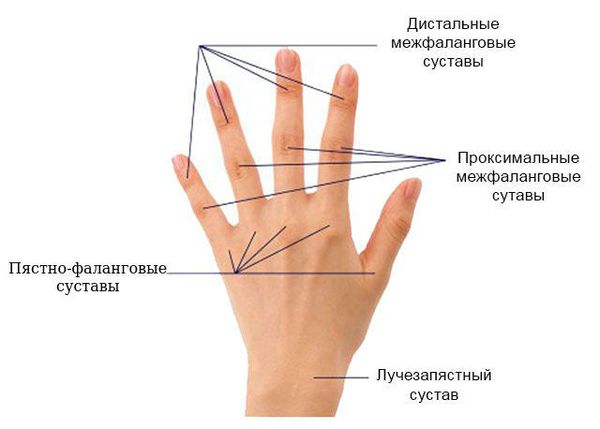
Одним из наиболее ранних и характерных симптомов является утренняя скованность (пациент не может согнуть и разогнуть суставы, как будто руки в тугих перчатках). Выраженность скованности чётко взаимосвязана с воспалительной активностью. При высокой активности воспалительного процесса она длится на протяжении многих часов, однако по утрам особенно выражена и всегда снижается после двигательной активности.
В развёрнутой и финальной стадиях заболевания появляются типичные для РА деструкции, деформации и анкилозы (заращение сустава, отсутствие движений в нём).
- ульнарная девиация пястно-фаланговых суставов (пальцы отклоняются в локтевую сторону в виде плавников моржа), обычно через 1-5 лет от начала болезни;
- поражение пальцев кистей по типу «бутоньерки» (сгибание в проксимальном межфаланговом суставе) или «шеи лебедя» (переразгибание в проксимальном межфаланговом суставе);
- деформация кисти по типу «лорнетки» [1][5] .
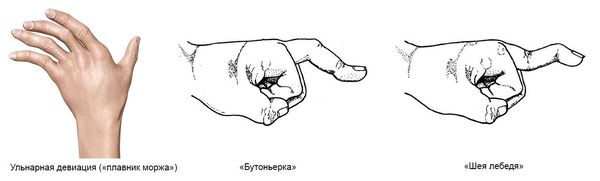
Коленные суставы: сгибательная и вальгусная (колени сводятся внутрь) деформация, киста Бейкера (подколенная или коленная киста).
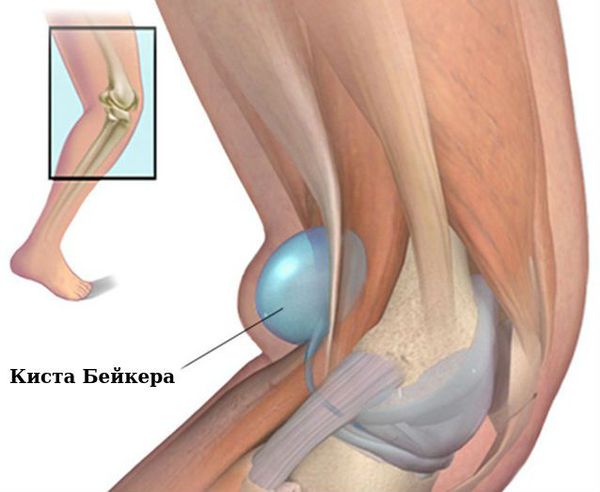
Стопы: подвывихи головок плюснефаланговых суставов, латеральная девиация (отклонение большого пальца к другим пальцам стопы), деформация большого пальца.
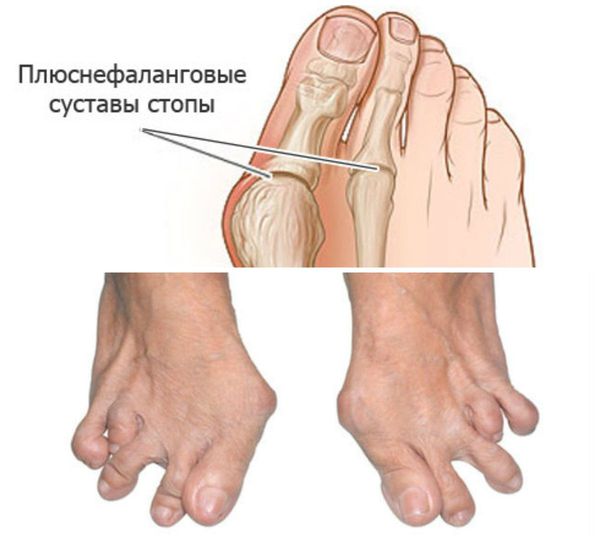
Шейный отдел позвоночника: подвывихи в области атлантоаксиального сустава, иногда осложняющиеся сдавлением спинного мозга или позвоночной артерии.
Перстневидно-черпаловидный сустав: огрубение голоса, одышка, дисфагия (пациент не может глотать), рецидивирующий бронхит.
Связочный аппарат и синовиальные сумки: теносиновит (воспаление оболочек сухожилия) в области кисти и лучезапястного сустава; бурсит (воспаление в синовиальной сумке), чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
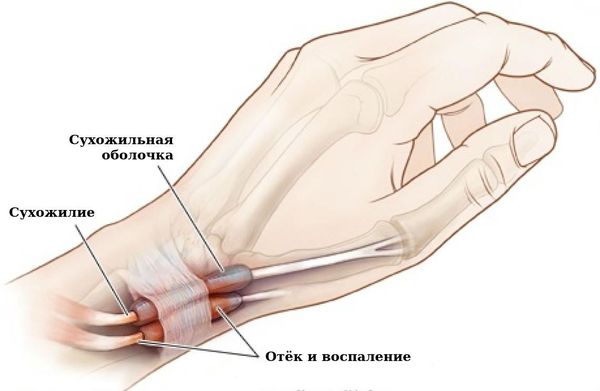
Для РА характерны разнообразные внесуставные и системные проявления.
Конституциональные симптомы: генерализованная слабость, недомогание, похудение вплоть до истощения (вес меньше 40 кг), субфебрильная лихорадка.
В полиморфной картине ревматоидного артрита поражение сердца встречается нечасто. Кардиальная симптоматика может быть обусловлена как непосредственно воспалительным процессом в сердце, так и осложнением РА — атеросклерозом. При этом заболевании возможно вовлечение в патологический процесс миокарда (самой толстой мышцы сердца), перикарда (внешней оболочки сердца), эндокарда (внутренней оболочки сердца), аорты и венечных артерий сердца. Встречаются такие заболевания, как перикардит (воспаление внешней оболочки сердца), гранулематозное поражение клапанов сердца (очень редко), раннее развитие атеросклероза, воспаление коронарных артерий [1] [6] .
При РА нередко встречается поражение лёгких. Оно проявляется:
- плевритом (воспалением плевральных листков);
- интерстициальными поражениями лёгких (воспалением и нарушением структуры альвеолярных стенок, лёгочных капилляров);
- облитерирующим (обструктивным) бронхиолитом (стойкой, прогрессирующей закупоркой мелких бронхов);
- ревматоидными узелками в лёгких (синдром Каплана).
Наиболее серьёзным проявлением поражения лёгких является фиброзирующий альвеолит, который обусловлен как самим заболеванием, так и применением некоторых базисных противовоспалительных препаратов, а именно метотрексата, препаратов золота и Д-пеницилламина [1] [6] [7] . Фиброзирующий альвеолит проявляется непродуктивным кашлем (сухим, без мокроты), одышкой экспираторного типа (затруднён выдох), серым цианозом. Он приводит к повышению давления в лёгочной артерии и развитию лёгочного сердца (увеличению правых отделов сердца). На рентгенограмме определяется усиление лёгочного рисунка, феномен «медовых сот» (деструктивное изменение лёгких, характеризуется содержанием многочисленных кистозных воздушных пространств с толстыми стенками).
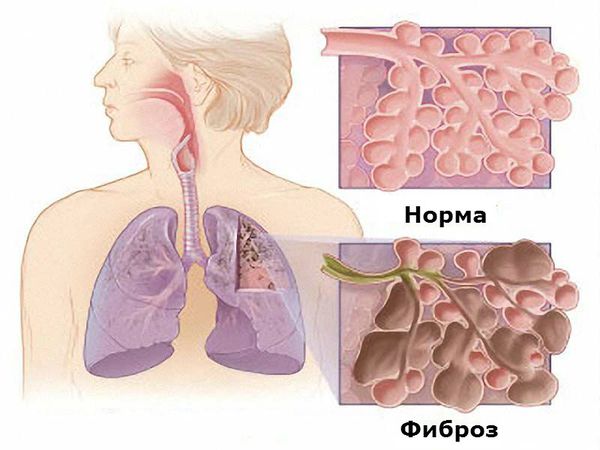
Кожный синдром имеет множество проявлений. Типичным внесуставным признаком являются ревматоидные узелки (костные образования на суставах размером с горошину или грецкий орех), которые располагаются под кожей чаще всего на разгибательной поверхности локтевых суставов, при атипичном расположении могут появляться на ахилловом сухожилии, роговице, в сухожилиях.
Кожными проявлениями ревматоидного артрита считают и развитие различных патологий:
- кожного васкулита (воспаления сосудов кожи) от язвенно-некротических изменений до утолщения и гипотрофии кожи;
- дигитального (пальцевого) артериита ( воспаления и разрушения подкожных сосудов ), редко с гангреной пальцев;
- микроинфарктов в области ногтевого ложа (нарушения кровообращения, закупорки сосуда микротромбом и появления чёрных точек на пальцах),
- сетчатого ливедо (р етикулярной асфиксии, или Livedo reticularis) — нежного рисунка синего цвета в виде кружева [8] .
Поражения периферической нервной системы объясняются сдавлением нервных стволов или их сосудистым поражением. Для ревматоидного артрита характерны компрессионные нейропатии: синдром запястного канала (длительная боль, онемение пальцев кисти), тарзального канала (боль в области голеностопного сустава, чувство ползания мурашек по руке) и т. д. Компрессия нервных стволов проявляется болями, чувством ползания мурашек, онемением, регионарной атрофией мышц. Возможно и поражение периферических нервов, которое проявляется чувствительными или чувствительно-двигательными нарушениями.
Большое значение при ревматоидном артрите имеет поражение мышц: атрофия межкостных мышц кисти, тенора (возвышения большого пальца), гипотенора (возвышения мизинца). Характерна атрофия мышц, которые расположены близко к поражённым суставам, например атрофия межкостных мышц кистей, мышц нижней трети бедра в случае выраженного артрита коленных суставов. Амиотрофия (отсутствие мышц) может быть проявлением ревматоидного васкулита, нейропатии, например при синдроме запястного или локтевого канала, длительном применении глюкокортикоидов, ограничении мышечной активности [1] [2] [8] .
Патология глаз является одним из характерных проявлений ревматоидного артрита. Часто возникает эписклерит (воспаление тканей глаза), который очень редко сопровождается тяжёлым течением или исходом в перфорирующую склеромаляцию (размягчение ткани) с образованием отверстий в роговице и энуклеацией (удалением ядра).
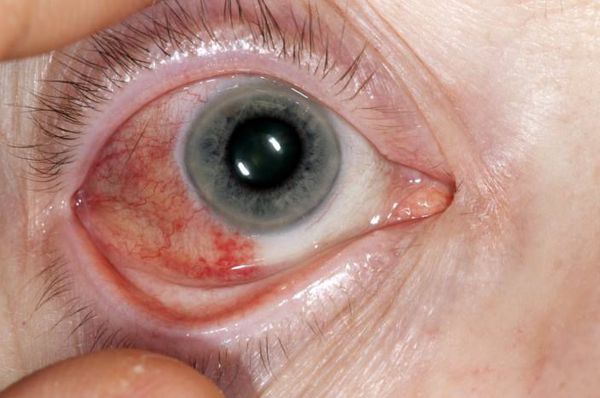
При склерите (воспалении склеры глаза) и склерокератите (воспалении склеры и роговицы глаза) появляется выраженная боль и покраснение склеры. Характерен для этого заболевания и синдром сухого глаза, который является следствием скопления лимфоцитов в слёзных железах и обычно рассматривается в рамках синдрома Шегрена.
Патология почек проявляется диффузным гломерулонефритом (поражением клубочкового аппарата почек), распространённым амилоидозом (скоплением белка амилоида) с преимущественным поражением почек или лекарственной нефропатией (повреждением ткани и клубочкового аппарата почек). Последняя обусловлена приёмом нестероидных противовоспалительных средств (НПВС), например диклофенака, или комбинированных анальгетиков с фенацетином, что приводит к развитию интерстициального нефрита (воспаления в межуточной ткани почек).
Система крови реагирует на аутоиммунный воспалительный процесс развитием анемии, тромбоцитоза (увеличения содержания в крови тромбоцитов), нейтропении (снижения количества нейтрофилов). Возможны также вторичные, лекарственно обусловленные осложнения:
- в ответ на приём цитостатиков в виде панцитопении (снижения уровня всех видов кровяных клеток);
- на фоне высоких доз глюкокортикостероидов в виде лейкемоидной реакции (увеличения общего количества лейкоцитов).
Система макрофагов часто реагирует на активный воспалительный процесс развитием лимфаденопатии (увеличения лимфатических узлов), спленомегалии (увеличения селезёнки), формированием особой формы ревматоидного артрита в виде синдрома Фелти [2] [7] .
Поражение желудочно-кишечного тракта (ЖКТ) может быть представлено вторичным амилоидозом, аутоиммунным гепатитом, но наиболее часто выявляется эрозивное поражение вследствие приёма НПВС или глюкокортикостероидов.
У пациентов с высокой активностью ревматоидного артрита может развиваться васкулит:
- дигитальный артериит;
- пальпируемая пурпура (геморрагическая сыпь),
- ретикулярная асфиксия (пурпурный сетчатый сосудистый рисунок на коже);
- периферическая полинейропатия;
- висцеральный артериит: коронариит (воспалительное поражение стенок сосудов, питающих миокард), мезентериальный тромбоз (закупорка сосудов ткани, с помощью которой кишечник крепится к брюшной стенке), инфаркт кишечника, острый пневмонит, альвеолит);
- синдром Рейно (онемение и болевой синдром пальцев рук).
Эндокринные проявления — в связи с аутоиммунным характером заболевания одновременно могут развиваться аутоиммунный тиреоидит (хроническое заболевание щитовидной железы, при котором происходит постепенное разрушение клеток), синдром Шегрена.
Выделяют также редкие особые клинические формы течения ревматоидного артрита:
Синдром Фелти характеризуется таким симптомокомплексом: нейтропения, спленомегалия, гепатомегалия, тяжёлое поражение суставов, внесуставные проявления (васкулит, нейропатия, лёгочный фиброз, синдром Шегрена), гиперпигментация кожи нижних конечностей, высокий риск инфекционных осложнений. Этот синдром развивается у больных с длительным течением РА.
Болезнь Стилла у взрослых — рецидивирующая фебрильная лихорадка, артрит, макулопапулезная сыпь, высокая лабораторная активность. Он одинаково часто встречается у мужчин и женщин. Для этого синдрома характерна истощающая лихорадка, которая нередко достигает температуры выше 41 °C. Лихорадка носит стойкий характер и парадоксально реагирует на проводимую терапию. Поражение суставов характеризуется доброкачественным течением. При синдроме Стилла наблюдаются лейкоцитоз со сдвигом формулы влево, повышение активности печёночных ферментов, анемия, диспротеинемия (сдвиг белкового состава плазмы крови), ускоренная скорость оседания эритроцитов (СОЭ), повышение С-реактивного белка, который отражает острые воспалительные процессы в организме, гиперферритинемия (повышенный ферритин в крови) [1] [8] .
Патогенез ревматоидного артрита
В норме синовиальная оболочка имеет толщину всего несколько клеток, она вырабатывает синовиальную жидкость, которая смазывает и питает сустав. Механизм развития ревматоидного артрита можно представить следующим образом.
- Ревматоидный артрит приводит к тому, что иммунные клетки атакуют здоровую синовиальную оболочку. Развивается субсиновиальный отёк, в синовиальной оболочке скапливаются лимфоциты, полиморфно-ядерные лейкоциты, моноциты и плазматические клетки.
- При этом иммунные клетки выделяют защитные белки — цитокины, которые провоцируют разрастание кровеносных сосудов синовиальной оболочки.
- Повышенный кровоток приводит к избыточному росту ткани. Синовиальные клетки быстро размножаются, что приводит к утолщению синовиальной ткани. Такая патологически утолщённая ткань называется «паннус».
- Клетки паннуса выделяют протеолитические ферменты, которые разрушают хрящ.
- Одновременно под воздействием гиперпродукции провоспалительных цитокинов (ФНО-альфа и др.) происходит активация остеокластов (клеток костной ткани, которые уничтожают старую структуру), что ведёт к повреждению костей. В дальнейшем происходит разрушение костной ткани с образованием эрозий.
- Костные эрозивные изменения происходят ещё и в результате активации фибробластов (главных клеток рыхлой соединительной ткани), которые начинают вырабатывать ферменты, способные разрушать суставной хрящ [1][2] .
- Прогрессирование заболевания приводит к тому, что паннус превращается в зрелую фиброзную ткань, что ведёт к сращению суставных поверхностей.
Классификация и стадии развития ревматоидного артрита
Международная классификация болезней 10-го пересмотрм (МКБ-10):
- М05 — Серопозитивный ревматоидный артрит.
- М06 — Другие ревматоидные артриты.
- М05.0 — Синдром Фелти.
- М06.1 — Болезнь Стилла у взрослых.
- М06.9 — Ревматоидный артрит неуточнённый.
Рабочая классификация ревматоидного артрита (проект 2002):
Серопозитивный ревматоидный артрит (М 05).
- Полиартрит (М05).
- Ревматоидный васкулит (М 05.2) (дигитальный артериит, хронические язвы кожи, синдром Рейно и др.).
- Ревматоидные узлы (М 05.3).
- Полинейропатия (М 05.3).
- Ревматоидная болезнь лёгких (М 05.1) (альвеолит, ревматоидные лёгкие).
- Синдром Фелти (М 05.1).
Серонегативный ревматоидный артрит (М 06.0).
- Полиартрит (М 06.0).
- Синдром Стилла взрослых (М 06.1) [14] .
В течение длительного времени для установления достоверного диагноза РА использовались критерии 1987 года.
Пересмотренные диагностические критерии РА (ARA 1987):
- Утренняя скованность (не менее 1 часа).
- Артрит трёх или более суставных зон.
- Артрит суставов кистей.
- Симметричный артрит.
- Ревматоидные узелки.
- Ревматоидный фактор.
- Рентгенологические изменения.
Достоверный диагноз РА устанавливают при наличии четырёх из семи вышеперечисленных критериев, причём первые четыре должны существовать не менее шести недель.
В настоящее время доказана возможность изменения отрицательного прогноза РА в случае раннего начала патогенетической базисной терапии. Поэтому длительное время разрабатывались методы ранней диагностики РА. В 2010 году ассоциацией американских и европейских ревматологов были приняты критерии ранней диагностики РА, в которых клинические и лабораторные показатели выражены в баллах. При суммарной величине более 6 баллов может быть установлен достоверный диагноз ранней стадии РА, что предполагает возможность начала патогенетической терапии базисными препаратами [1] [2] [6] .
Наличие 6 из 10 баллов указывает на определённый РА.
В 2007 году Ассоциации ревматологов России приняла новую классификацию РА, включающую несколько разделов.
Основной диагноз:
- Ревматоидный артрит серопозитивный (М05.8).
- Ревматоидный артрит серонегативный (М06.0).
- Особые клинические формы ревматоидного артрита:
- синдром Фелти (М05.0);
- болезнь Стилла, развившаяся у взрослых (М06.1).
- Ревматоидный артрит вероятный (М05.9, М06.4, М06.9).
Клиническая стадия:
- Очень ранняя стадия: длится меньше 6 месяцев.
- Ранняя стадия: длится от 6 месяцев до года.
- Развёрнутая стадия: длится больше года при наличии типичной симптоматики ревматоидного артрита.
- Поздняя стадия: длится 2 года и более, протекает с выраженным повреждением мелких (III-IV рентгенологическая стадия) и крупных суставов, наличие осложнений.
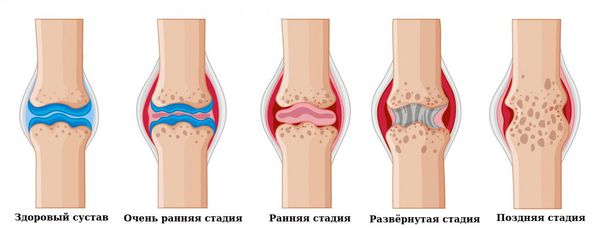
Активность болезни:
- 0 = ремиссия: DAS28 < 2,6 (DAS28 — индекс активности болезни).
- 1 = низкая: 2,6 < DAS28
- 2 = средняя: DAS28 = 3,2-5,1.
- 3 = высокая (DAS28 > 5,1).
Внесуставные (системные) проявления:
- Ревматоидные узелки.
- Кожный васкулит (язвенно-некротический васкулит, инфаркты ногтевого ложа, дигитальный артериит, ливедо-ангиит).
- Васкулит других органов.
- Нейропатия (мононеврит, полинейропатия).
- Плеврит (сухой, выпотной), перикардит (сухой, выпотной).
- Синдром Шегрена.
- Поражение глаз (склерит, эписклерит, васкулит сетчатки).
Инструментальная характеристика:
- Наличие эрозий (с использованием рентгенографии, возможно МРТ, УЗИ):
- неэрозивный;
- эрозивный.
- Рентгенологическая стадия (по Штейнброкеру, модификация):
- I — околосуставной остеопороз.
- II — остеопороз + сужение суставной щели, возможны единичные эрозии.
- III — признаки предыдущей стадии + множественные эрозии + подвывихи в суставах.
- IV — признаки предыдущей стадии + костный анкилоз.
Дополнительная иммунологическая характеристика — антитела к циклическому цитрулинированному пептиду (АЦЦП). Цитруллинированный пептид — это белок, который вырабатывается в результате обменных процессов в организме. В норме цитруллин полностью выводится из организма. При развитии РА концентрация ЦЦП повышается, иммунная система воспринимает его как чужеродный и начинает вырабатывать к нему антитела.
- АЦЦП — присутствуют (+);
- АЦЦП — отсутствуют (-).
Функциональный класс:
- I — пациент выполняет все три жизненно-важные функции: самообслуживание, профессиональные и непрофессиональные обязанности.
- II — пациент ограничен только в непрофессиональной деятельности (все элементы досуга, отдых, развлечения, занятия спортом).
- III — ограничена непрофессиональная и профессиональная деятельность (работа и учёба, ведение домашнего хозяйства), но сохранена возможность самообслуживания.
- V — утрачены все три жизненно-важные функции, даже возможность самообслуживания [14] .
Осложнения ревматоидного артрита
- Амилоидоз почек возможен при длительном течении ревматоидного артрита. Проявляется отёками, повышением артериального давления, большим количеством белка в анализах мочи. Т. е. за сутки теряется 3-20 г белка. Диагноз может быть подтверждён биопсией почки.
- Остеонекроз — омертвение участка кости, вызванное нарушением кровоснабжения. Появляется сильная боль в поражённом суставе, ограничение объёма движений в нём. Для подтверждения диагноза необходимо сделать рентгенографию, компьютерную томографию сустава.
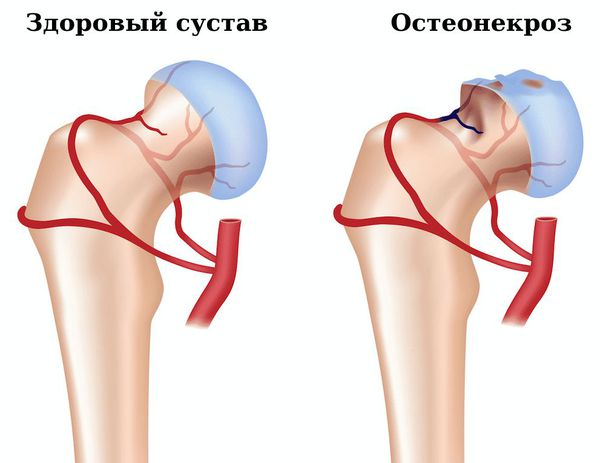
- Вторичный остеоартроз — появление болей в суставе, хруст при движении в нём, может быть отёчность. Для подтверждения диагноза надо сделать рентген сустава.
- Туннельные синдромы — неврологическое заболевание, проявляющиеся длительной болью и онемением пальцев кисти. Причиной заболевания является сдавление срединного нерва между костями, поперечной кистевой связкой и сухожилиями мышц запястья.
- Кардиоваскулярные проявления — для пациентов с ревматоидным артритом характерно раннее развитие атеросклероза. Поэтому возможно возникновения инсульта и инфаркта [12] .
- Медикаментозные ятрогении (токсические и аллергические) — это патологические состояния, вызванные медицинским вмешательством. Т. е. под влиянием медицинских воздействий могут возникнуть новые заболевания у пациента, либо осложнение, либо ухудшение уже имеющегося заболевания.
Также к осложнениям относятся рак желудочно-кишечного тракта, остеопороз, синдром Сикки, синдром Фелти, лимфома и др. [12] .
Диагностика ревматоидного артрита
Лабораторные исследования, рекомендуемые для обследования пациентов с подозрением на ревматоидный артрит [2] :
- Общий анализ крови с подсчётом количества тромбоцитов.
- Биохимический анализ крови (общий белок, альбумин, глобулиновые фракции, общий билирубин, мочевина, креатинин, электролиты, кальций, холестерин, липидный спектр крови, С-реактивный белок, ревматоидный фактор).
- Исследование уровня антител к циклическому цитруллинированному пептиду (АЦЦП).
- Общий анализ мочи, определение белка в моче.
- Исследование сывороточных иммуноглобулинов
Ранняя диагностика подразумевает исследование уровня АЦЦП:
- АЦЦП — обязательно выполняется для ранней диагностики ревматоидного артрита, т. к. является более чувствительным и специфичным серологическим маркером раннего ревматоидного артрита, чем ревматоидный фактор (РФ). (РФ — белки, которые вырабатываются иммунной системой человека и атакуют собственные клетки, ошибочно воспринимая их как чужеродные.)
- АЦЦП выявляются у 40-50 % больных ревматоидным артритом с отрицательным РФ.
- АЦЦП «+» является показанием к началу антиревматической терапии на ранней стадии (менее шести месяцев), что позволяет эффективно затормозить прогрессирующее поражение суставов.
- АЦЦП «+» значимо для дифференциальной диагностики и прогнозирования течения ревматоидного артрита.
Инструментальные методы диагностики, рекомендуемые для обследования пациентов с подозрением на ревматоидный артрит:
- рентгенография суставов;
- УЗИ суставов;
- МРТ суставов;
- артроскопия;
- диагностическая пункция сустава: иммунологическое, цитологическое исследование, бактериальный посев синовиальной жидкости.
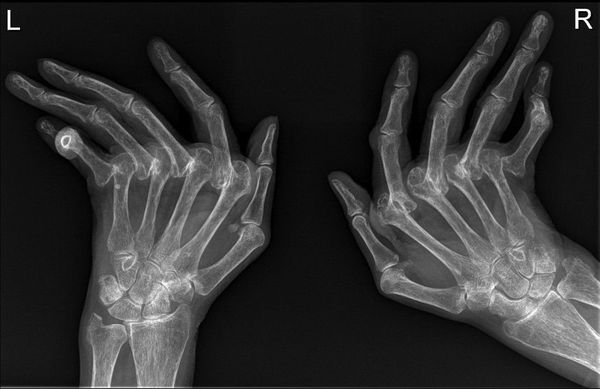
Дифференциальный диагноз следует проводить со следующими заболеваниями: остеоартроз, системная красная волчанка, подагра, псориатический артрит, анкилозирующий спондилит, реактивный артрит, бактериальный эндокардит, септический артрит, вирусные артриты, системная склеродермия, идиопатические воспалительные миопатии, смешанное заболевание соединительной ткани, болезнь Лайма, амилоидоз, саркоидоз, рецидивирующий полихондрит, фибромиалгия.
Лечение ревматоидного артрита
Цели: уменьшение или устранение симптомов артрита и внесуставных проявлений, контроль над воспалительной активностью, предотвращение прогрессирования костно-суставной деструкции, сохранение и существенное улучшение качества жизни, увеличение продолжительности жизни до среднего уровня в популяции [3] [5] [10] .
Treat to Target (T2T) — лечение до достижения цели (рекомендации EULAR)
Общие рекомендации:
- Исключение стрессов.
- Исключение чрезмерного облучения солнечной радиацией. Интенсивное солнце тоже провоцирует развитие ревматических заболеваний.
- Активное лечение сопутствующих инфекций, при необходимости вакцинация.
- Профилактика атеросклероза: употребление пищи с малым содержанием жира, холестерина и высоким содержанием полиненасыщенных жирных кислот, отказ от курения, контроль массы тела, физические упражнения, приём фолиевой кислоты.
- Профилактика остеопороза: пища с высоким содержанием кальция, приём витамина Д, возможно назначение бисфосфонатов.
Медикаментозное лечение
Базисная терапия ревматоидного артрита
БПВП — базисные противовоспалительные препараты (синонимы: базисные препараты, болезнь-модифицирующие антиревматические препараты, медленно действующие препараты) — главный компонент лечения РА, при отсутствии противопоказаний они должны быть назначены каждому пациенту с этим диагнозом. Особенно важно назначение БПВП сразу после установления диагноза на ранней стадии, когда имеется ограниченный период времени (несколько месяцев) для достижения наилучших отдалённых результатов — так называемое «терапевтическое окно» [9] [10] .
Метотрексат — один из основных препаратов терапии РА. Цитотоксический препарат из группы антиметаболитов. По структуре аналог фолиевой кислоты. Каждому пациенту с РА при отсутствии явных противопоказаний должна быть назначена терапия метотрексатом.
Метотрексат является препаратом выбора при активном ревматоидном артрите, как на ранней, так и в развёрнутой и поздней стадиях. Этот препарат обладает значительной терапевтической широтой и возможностью индивидуального подбора дозировок, эффективные дозы находятся в диапазоне 15-30 мг/нед, в среднем — 20 мг/нед.
Метотрексат достаточно безопасен, требует минимального лабораторного контроля (общий анализ крови и трансаминазы), целесообразно назначение фолиевой кислоты 3-5 мг/сут в дни без введения препарата [5] [11] . Применяют внутрь, подкожно и внутримышечно.
Основные нежелательные явления: М-эрозивный стоматит, эрозивный гастрит, диспепсия, геморрагический энтероколит, гепатоцеллюлярный синдром, нефротоксичность, обструктивная мочекислая нефропатия.
Лефлуномид («Арава») — антивоспалительное, иммуномодулирующее, антипролиферативное действие. Специально был разработан для лечения РА.
Нежелательные явления: желудочно-кишечная токсичность, печёночная токсичность, кожная сыпь, алопеция, цитопении, фиброзирующий альвеолит, снижение веса, лихорадка, почечная токсичность — при их развитии необходим приём холестирамина по 8 г три раза в день в течение 11 дней [5] [10] [11] .
Биологическая терапия РА
Введение ГИБП (генно-инженерных биологических препаратов) стало главным прорывом в лечении ревматических заболеваний. ГИПБ представляют собой искусственные антитела (белки из группы иммуноглобулинов). С появлением биологических препаратов появилась возможность достичь длительной и стойкой ремиссии у больных с ревматоидным артритом. В настоящее время ГИБП разделены на группы по их механизму действия:
- препараты, направленные на подавление продукции ФНО-альфа (фактора некроза опухоли): инфликсимаб, этанерцепт, адалимумаб, цертолизумаб пегол, голимумаб [1][5][8] .
- ингибиторы иммуноглобулинов: ИЛ-1, ИЛ-6.
- абатацепт — растворимый белок, направленный на подавление ко-стимуляции Т-клеток,
- препараты, блокирующие действие В-клеток (ритуксимаб и белимумаб), применяются при ревматоидном артрите и системной красной волчанке.
В последнее время в лечении серонегативных спондилоартритов, включая псориатический артрит, широко используются устекинумаб (блокатор ИЛ-1223) и секукинумаб (ингибитор ИЛ-17) [8] [9] .
Побочные эффекты. Биологические препараты помимо положительных свойств обладают и отрицательными:
- Снижение противоинфекционного и (потенциально) противоопухолевого иммунитета. Общими для всех антагонистов ФНО-альфа нежелательными побочными реакциями (НПР) является повышение восприимчивости к инфекциям, включая возможность обострения гистоплазмоза (грибкового заболевания) и гепатита В. Появляется риск развития демиенилизирующих заболеваний, волчаночноподобного синдрома (лекарственной волчанки, которая возникает в результате приёма медикаментозных препаратов), злокачественных новообразований, тромбоэмболии (закупорки кровеносного сосуда тромбом), реакции гиперчувствительности. Среди наиболее частых НПР фигурируют назофарингит (воспаление слизистой оболочки носоглотки), инфекции мочевых и верхних дыхательных путей, боль в животе, диарея, появление АНФ (антинуклеарного фактора, который показывает наличие или отсутствие аутоиммунного заболевания) и антител к двуспиральной ДНК. Особенно возрастает восприимчивость организма к туберкулёзу. При применении антагонистов ФНО-альфа туберкулёз может давать атипичную клиническую картину. Учитывая это, до начала терапии ГИБП все пациенты должны быть обследованы на предмет как активной так и латентной туберкулёзной инфекции: проба Манту, Диаскин-тест [3][6] .
- Риск развития аллергических реакций и иммуногенность, т. е. реакция собственной иммунной системы на ГИБП, которые содержат чужеродный мышиный белок. Вырабатываемые при этом нейтрализующие антитела к ГИБП снижают эффективность проводимой терапии и способствуют развитию инфузионныхпостинъекционных реакций. Чаще всего эти антитела образуются к инфликсимабу, содержащему больше мышиного компонента, чем гуманизированные анти-ФНО-альфа препараты. Частота их появления при РА составляет от 7 до 53 % в зависимости от дозы. Назначение инфликсимаба в комбинации с метотрексатом снижает вероятность образования антител. При лечении этанерцептом и адалимумабоб антитела выявляются реже (5-17 %). При применении адалимумаба в комбинациии с метотрексатом частота возникновения антител минимальна и составляет около 1 % [1][4][6] .
Действие антагонистов ФНО альфа вызывает небольшое, но длительно сохраняющееся увеличение содержания холестерина ЛПВП (так называемый «хороший» холестерин). Которое, в свою очередь, может оказать благоприятный эффект на сердечно-сосудистые риски у пациентов с хроническим артритом. Доказано снижение частоты сердечно-сосудистой патологии и летальности в группе больных РА, получавших лечение анти-ФНО-альфа препаратами, по сравнению с пациентами, в комплексной терапии которых данная группа препаратов не использовалась. С другой стороны, следует иметь в виду, что у больных РА с застойной сердечной недостаточностью антагонисты ФНО-альфа должны применяться с особой осторожностью. Поскольку они способны приводить к декомпенсации кровообращения и увеличению летальности. Выраженная хроническая сердечная недостаточность является противопоказанием для назначения ГИБП [4] [9] .
Класс малых молекул
Тофацитиниб («Яквинус») — препарат нового класса для терапии РА. Он может использоваться как в качестве монотерапии, так и в сочетании с метотрексатом или другими БПВП вне зависимости от приёма пищи [4] [6] .
Симптоматическая терапия
НПВП — нестероидные противовоспалительные препараты. Их особенность — быстрое наступление терапевтического эффекта, активное подавление боли и воспаления (диклофенак, «Нимесил», «Найз», «Аркоксия» и др.)
ГКС — глюкокортикостероиды. Применяются в следующих случаях:
- при максимальной активности воспалительного процесса;
- при интенсивных болях, не купирующихся НПВП;
- при генерализованном артрите с экссудативными проявлениями;
- при системных проявлениях РА;
- как компонент bridge-терапии («Метипред», преднизолон, «Полькортолон»)
Локальная терапия ГКС — внутрисуставно и периартикулярно: бетаметазона дипропионат-дипроспан; триамцинолона ацетонид («Кеналог»); гидрокортизон ацетат.
Немедикаментозное лечение
Несмотря на то, что медикаментозная терапия является главным компонентом лечения РА, немедикаментозные методы играют важную роль в достижении полноценного лечебного эффекта. Цель реабилитационных мероприятий — восстановление нарушенных или утраченных способностей пациента, его адаптация к хроническому заболеванию [3] .
Лечебная физкультура и трудотерапия (специальные упражнения, имитирующие движения в процессе самообслуживания, направленные на восстановление моторики) полезны больным РА.
Физиотерапия и бальнеотерапия полезны пациентам с низкой активностью воспаления, они могут заметно уменьшить симптоматику и улучшить подвижность [3] .
Прогноз. Профилактика
Прогноз
Показатели смертности у больных РА увеличиваются: средняя продолжительность жизни снижается на 8-15 лет. Около 40 % пациентов в течение трёх лет становятся нетрудоспособными. Примерно у 80 % в течение 20 лет развивается нетрудоспособность средней и тяжёлой степени и в 25 % случаев требуется обширное протезирование суставов.
Факторы неблагоприятного прогноза: женский пол, положительный РФ, поражение плюснефаланговых суставов в начале заболевания.
РА является дорогостоящим заболеванием. Это связано как со стоимостью медицинских расходов, так и со снижением работоспособности больного вплоть до её полной потери. Особенно высоки прямые и непрямые затраты при неэффективности лечения [5] [7] . Однако современные методы лечения, особенно комбинированная терапия активными синтетическими и биологическими противовоспалительными препаратами, могут снизить краткосрочные и долгосрочные затраты на лечение тяжёлого РА. Эти данные следует учитывать при рассмотрении плана лечения конкретного больного.
Профилактика
Этиология РА неизвестна, первичная профилактика не проводится [1] . Скрининг не проводится.
Ревматоидный артрит — тяжёлое заболевание, которое меняет жизнь человека. Многие пациенты впадают в отчаяние и думают, что так тяжело будет всегда. Но это не так. Важно лечиться, выполнять назначения врача, не бояться информации о своей болезни. Нужно уметь расслабляться, соблюдать режим, не стесняться делиться своими эмоциями, страхами, переживаниями, наблюдениями. Нужно всегда помнить, что душевное равновесие, внутреннее спокойствие и позитивный настрой — лучшие союзники в борьбе с болезнью [3] .
Важно иметь в виду, что предварительные результаты свидетельствуют о выявлении иммунологических нарушений (увеличение титров РФ, анти-ЦБ, и СРБ) за несколько месяцев или лет до появления клинических симптомов РА [1] .
Источник https://diseases.medelement.com/disease/%D1%80%D0%B5%D0%B2%D0%BC%D0%B0%D1%82%D0%BE%D0%B8%D0%B4%D0%BD%D1%8B%D0%B9-%D0%B0%D1%80%D1%82%D1%80%D0%B8%D1%82-%D0%BA%D0%BF-%D1%80%D1%84-2021/17003
Источник https://yusupovs.com/articles/terapia/revmatoidnyy-artrit-simptomy-lechenie-diagnostika/
Источник https://probolezny.ru/artrit-revmatoidnyy/