Замершая беременность: признаки замершей беременности

Замершая беременность является одной из форм невынашивания беременности, при которой плод перестает развиваться и гибнет на сроке до 28 недели гестации. Наиболее часто с данной патологией сталкиваются в первом триместре, однако возможно ее возникновение и на более позднем сроке. Основным методом лечения при таком патологическом состоянии является искусственный аборт. В этой статье мы поговорим об основных признаках замершей беременности и способах ее диагностики.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины возникновения замершей беременности
Как мы уже сказали, замершая беременность подразумевает под собой остановку развития и прекращение жизнедеятельности плода до 28 недели гестации. На ранних этапах данная патология чаще всего не сопровождается какими-либо выраженными симптомами. В подавляющем большинстве случаев клинические проявления возникают на этапе самопроизвольного аборта.
Помимо того, что замершая беременность наносит серьезный урон психическому состоянию женщины, она еще и несет реальную угрозу для ее жизни. В обычных случаях после гибели плода происходит его отторжение из организма, что называется самопроизвольным абортом или выкидышем. Однако иногда нежизнеспособный плод остается в матке, что значительно повышает риск возникновения синдрома диссеминированного внутрисосудистого свертывания, нередко заканчивающегося летальным исходом.
Наиболее часто с замершей беременностью сталкиваются в первом триместре. Самыми опасными сроками в плане развития данной патологии считаются от 3 до 4 недели гестации, а также от 8 до 11 недели. Именно в эти сроки диагностируется наибольшее количество случаев. При этом после 12 недели беременности риск возникновения такого патологического состояния значительно снижается. Примечательно то, что чаще всего остановка развития плода и его внутриутробная гибель выявляется у первородящих женщин старше 30 лет.
На сегодняшний момент окончательного мнения о том, почему возникает замершая беременность, нет. Считается, что спровоцировать данную патологию может очень большое количество факторов, оказывающих негативное воздействие на организм беременной женщины. Прежде всего, сюда можно отнести различные генетические мутации, приводящие к тяжелым порокам развития.
Еще один значимый фактор — это гормональные нарушения. В первую очередь, здесь подразумевается снижение выработки прогестерона. Чрезмерная выработка андрогенов также может способствовать прекращению жизнедеятельности плода. Различные инфекционные заболевания, особенно при заражении цитомегаловирусом или возбудителем краснухи, антифосфолипидный синдром, приводящий к расстройству кровообращения, интоксикации — все это рассматривается в качестве возможных причин.
Косвенное влияние на возникновение замершей беременности оказывают и некоторые неспецифические внешние факторы. Сюда можно отнести чрезмерное переутомление, употребление некачественных продуктов питания, ношение слишком тесной одежды и так далее. В группе риска находятся женщины, имеющие неоднократные аборты в анамнезе, воспалительные болезни со стороны репродуктивной системы, эндокринные заболевания и многое другое.
Основные признаки замершей беременности

Специфические признаки замершей беременности не зависимо от срока гестации отсутствуют. У большинства женщин с замершей беременностью на ранних сроках отмечается снижение базальной температуры. Примечательно то, что в первом триместре прекращение развития плода может сопровождаться улучшением общего состояния пациентки. Здесь мы подразумеваем исчезновение тошноты, сонливости и так далее.
После 18 недели беременности основным симптомом, позволяющим заподозрить данную патологию, является прекращение двигательной активности плода. При объективном осмотре врач выявляет отсутствие сердцебиения у будущего ребёнка.
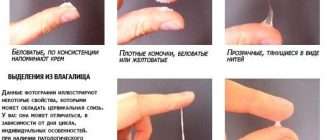
Ранее мы уже говорили о том, что замершая беременность в подавляющем большинстве случаев заканчивается выкидышем. В этой ситуации клиническая картина включает в себя повышение температуры тела, резкое ухудшение общего состояния пациентки. Женщина указывает на возникновение интенсивной боли в нижних отделах живота, появление кровянистых выделений.
Диагностика и лечение замершей беременности
В первую очередь, заподозрить прекращение развития плода можно уже на основании объективного осмотра. Информативным диагностическим методом является оценка уровня хорионического гонадотропина (отмечается его снижение и несоответствие сроку гестации). Диагноз подтверждается на основании ультразвукового исследования.
Для предотвращения возникновения нежелательных последствий для организма женщины медицинская помощь при замершей беременности должна быть оказана в кратчайшие сроки. Прежде всего, необходимо удалить плод из маточной полости. В первые 8 недель беременности нередко проводится медикаментозный аборт. Кроме этого, может решаться вопрос об оперативном вмешательстве, подразумевающем выскабливание или вакуум-аспирацию под местной или общей анестезией.
На более поздних сроках проводятся искусственные роды. В последствие пациентке назначаются противовоспалительные и гормональные препараты, направленные на профилактику развития воспаления и восстановление функциональности эндометрия.
В 2017 году были опубликованы результаты работы группы ученых, целью которой являлась оценка эффективности и безопасности применения медикаментозного и хирургического методов опорожнения полости матки при неразвивающейся беременности в первом триместре. Было обследовано 112 пациенток с неразвивающейся беременностью на сроке от 5 до 12 недель. У 43 женщин беременность была прервана с помощью фармакологических средств, а у 69 — хирургическим способом. В результате было установлено, что медикаментозное прерывание неразвивающейся беременности является высокоэффективным методом, способствующим сохранению регенераторного потенциала эндометрия.
Методы профилактики
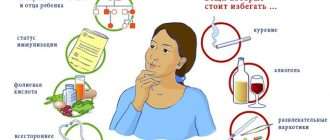
В первую очередь, для профилактики возникновения данного патологического состояния необходимо планировать беременность. После зачатия ребёнка будущей маме следует отказаться от вредных привычек, полноценно отдыхать, проводить достаточно времени на свежем воздухе и так далее.
Читайте далее

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Замершая беременность
Замершая (неразвивающаяся) беременность — патологическое состояние, при котором происходит остановка развития, а затем гибель плода. Это одна из разновидностей невынашивания беременности. Самопроизвольного аборта (выкидыша) непосредственно после гибели не происходит — плод остается в матке. От погибшего эмбриона организм пытается избавиться уже позднее.
Может пройти около 2 недель и более, прежде чем осуществится самопроизвольный аборт. В течение этого времени плод начинает разлагаться, из-за чего может произойти интоксикация организма. Поэтому без врачебной помощи в случае замершей беременности не обойтись.
Беременность может перестать развиваться на любом сроке, до 28 недели. Наиболее часто это состояние выявляют на:
- 3-4 неделе;
- 8-11 неделе;
- 16-18 неделе.
Самым «опасным» сроком считается 8 неделя, когда у ребенка начинают закладываться основные органы и системы. Именно в этот момент риск развития нарушений максимален.
Замершая беременность включает в себя несколько факторов:
- нежизнеспособность плода;
- отсутствие активности миометрия (мышечного слоя матки);
- патологию гемостаза у беременной (нарушения в свертывающей системе крови).
Виды замершей беременности
Различают два вида неразвивающейся беременности:
- Анэмбриония — когда в плодном яйце (округлом образовании, окружающем плод при нормальном течении беременности) отсутствует эмбрион. Существуют две причины возникновения такой патологии. В первом случае эмбрион не формируется с самого начала, во втором — его развитие замирает на раннем этапе (до 5 недели беременности). Клетки плодного яйца при этом продолжают размножаться, а ХГЧ (хорионический гонадотропин человека, «гормон беременности») вырабатывается, как при нормальной беременности. Поэтому результаты тестов на беременность и анализа на ХГЧ будут положительными.
- Гибель эмбриона — изначально беременность развивается нормально, но затем вследствие наличия тех или иных негативных факторов плод погибает.
Причины неразвивающейся беременности
Основные причины, по которым беременность может замереть, можно условно разделить на несколько больших групп:
- Врожденные и приобретенные аномалии матки.
- Патологии эндометрия (внутренней слизистой оболочки матки).
- Острые инфекции.
- Генетические/хромосомные нарушения.
- Гормональные нарушения.
- Патологии свертывающей системы крови.
- Иные причины.
К врожденным патологиям внутренних половых органов относятся:
- двурогая матка (аномалия, при которой полость матки полностью или частично разделена перегородкой на две части — рога);
- полное удвоение матки (у женщины две матки и два влагалища, у каждой матки всего по одной маточной трубе);
- однорогая матка (развита только одна половина матки и имеется одна маточная труба);
- седловидная матка (матка имеет почти нормальное строение, но в центре ее дна имеется углубление).
Врожденные патологии матки выявляются примерно у 10-25% женщин с замершей беременностью. Приобретенные аномалии часто диагностируются у пациенток, перенесших кюретаж (гинекологическое выскабливание матки, в ходе которого удаляется верхний слой слизистой оболочки). Также они могут быть следствием предыдущей замершей беременности. К приобретенным аномалиям внутренних половых органов относят:
- истмико-цервикальную недостаточность (преждевременное раскрытие шейки матки при беременности);
- субмукозную миому (доброкачественное новообразование, развившееся из мышечного слоя матки);
- возникновение внутриматочных спаек.
Патологические состояния эндометрия способны стать причиной неудачной имплантации эмбриона или недостаточного питания плода. Это приводит к замиранию беременности. Наиболее частыми нарушениями, из-за которых гибнет плод, являются хронический эндометрит и синдром регенераторно-пластической недостаточности эндометрия (состояние, в результате которого слизистая оболочка матки атрофируется).
Острые инфекционные заболевания далеко не всегда вызывают гибель плода, чаще они становятся причиной развития врожденных аномалий у ребенка (глухоты, пороков сердца, задержки умственного развития и т.д.). И все же в ряде случаев даже ОРВИ может спровоцировать замирание беременности. А к наиболее опасным для плода инфекциям относят краснуху, цитомегаловирус, герпес, токсоплазмоз, хламидиоз, гонорею.
Генетические и хромосомные нарушения часто становятся причиной замирания беременности на ранних сроках (до 8 недели). В некоторых случаях плод гибнет позднее — на 13-20 неделе, но такое происходит гораздо реже. В результате генетических и хромосомных нарушений у плода может сформироваться кариотип (хромосомный набор), несовместимый с жизнью. В этом случае в дальнейшем развитии эмбриона нет смысла, и он погибает. Патологические гены способны передаваться как от отца, так и от матери (а иногда аномалии обусловлены несовместимостью генов женщины и мужчины), а хромосомные нарушения возникают непосредственно в процессе деления клеток после оплодотворения. Они могут быть качественными (наблюдаются дефекты в строении хромосом) или количественными (хромосом больше или меньше, чем нужно).
Гормональные нарушения могут появиться из-за наличия у будущей мамы заболеваний эндокринной или репродуктивной систем или аутоиммунных нарушений. Беременность способна замереть в двух случаях:
- при недостатке прогестерона (гормона, отвечающего за подготовку матки к имплантации эмбриона);
- при избытке мужских половых гормонов в организме женщины.
Патологии свертывающей системы крови у матери могут стать причиной сбоя процесса имплантации плодного яйца, повреждения маточно-плацентарных сосудов или нарушения функций плаценты. Все это способно привести к замиранию беременности.
Иногда причины неразвивающейся беременности так и остаются неизвестными. К возможным факторам, повлиявшим на гибель плода, в таких случаях относят генетическую несовместимость родителей ребенка или наличие в организме матери аллоиммунных антител, способных вызвать резус-конфликт.
Факторы риска

Существуют факторы риска, при наличии которых вероятность замирания беременности возрастает. Они могут быть неконтролируемыми (то есть их нельзя ликвидировать) и контролируемыми (их можно устранить или компенсировать). К неконтролируемым факторам относятся:
- Возраст. Чем старше женщина, тем выше риск неразвивающейся беременности.
- Сильные стрессы.
Среди контролируемых факторов:
- Предшествующие аборты, выкидыши, замершие беременности. Чем их больше, тем выше вероятность гибели плода;
- Неправильный образ жизни. Вредные привычки (курение, употребление спиртного, злоупотребление кофеином) и несбалансированное питание во время беременности могут негативно сказаться на состоянии плода;
- Хронические заболевания женщины, как гинекологические, так и патологии внутренних органов и систем (тяжелые заболевания сердечно-сосудистой системы, печени и почек, сахарный диабет, синдром поликистозных яичников, системная красная волчанка);
- ЭКО. По пока не выявленным причинам среди замерших беременностей больше тех, которые наступили в результате экстракорпорального оплодотворения. В этом случае плод обычно гибнет до 12 недели;
- Заболевания органов репродуктивной системы у мужчины;
- Многоплодная беременность;
- Значительные отклонения индекса массы тела от нормы у женщины (слишком маленький вес или сильное ожирение);
- Воздействие на организм будущей мамы токсичных веществ (например, вдыхание паров на вредном производстве);
- Прием некоторых противовоспалительных препаратов на ранних сроках беременности. Будущая мама обязательно должна консультироваться с врачом по поводу любого лекарства, которое собирается принять.
Часто замирание беременности провоцируется сразу несколькими факторами.
Симптомы
Порой неразвивающаяся беременность не дает о себе знать никакими проявлениями, и о патологии женщина узнает уже после проведения планового УЗИ. В других случаях могут наблюдаться такие симптомы, как:
- Боли тянущего или ноющего характера внизу живота, в области спины;
- Мажущие кровянистые выделения из влагалища — от розоватых до коричневых;
- На ранних сроках — резкое исчезновение признаков токсикоза, если он был;
- Внезапное снижение базальной температуры (наиболее низкой температуры тела, устанавливающейся в состоянии покоя, измеряется в прямой кишке);
- Общее недомогание: слабость, головные боли, тошнота, озноб и т.д.;
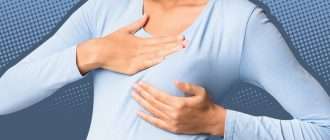
- Изменения в области груди. На ранних сроках беременности останавливается нагрубание молочных желез, пропадают боли. Грудь становится мягкой. На поздних сроках (после 22 недель), напротив, молочные железы при замершей беременности способны набухать. Иногда из груди выделяется молоко (не молозиво).
- Отсутствие шевелений плода. При первой беременности шевеления обычно начинаются после 22 недели (могут немного раньше), при второй — после 18 недели. Если толчков в положенный срок нет, необходимо обратиться к врачу.
При наличии в организме очага воспаления также может наблюдаться незначительное повышение температуры тела.
Вышеперечисленные признаки необязательно говорят о замершей беременности. Вполне возможно, что плод развивается нормально, и проявившиеся симптомы свидетельствуют о наличии совсем других, не таких страшных, нарушений. Но при наличии этих признаков обратиться к врачу необходимо как можно скорее.
Диагностика замершей беременности
Сначала осуществляются общий и гинекологический осмотры пациентки. О неразвивающейся беременности врачу сообщат следующие признаки:
- низкий тонус матки;
- низкая температура в прямой кишке;
- несоответствие размеров матки срокам беременности.
Затем проводятся УЗИ, анализ крови на гормоны. По результатам УЗИ при замершей беременности могут быть выявлены:
- отсутствие в плодном яйце эмбриона;
- признаки отслойки хориона (зародышевой части плаценты);
- отсутствие у плода сердцебиения;
- нечеткая визуализация плода.
При наличии у пациентки тех или иных заболеваний (инфекций передающихся половым путем, сердечно-сосудистой или эндокринной системы, почек, печени и т.д.) потребуется консультация специалиста, в компетенцию которого входит имеющаяся патология.
Лечение
Лечение может быть как медикаментозным, так и хирургическим. Главная цель всех медицинских мероприятий — освобождение матки от погибшего плода и предотвращение осложнений (возникновения воспалительных процессов, интоксикации организма и т.д.). Врачи выбирают метод лечения, основываясь на сроке беременности, состоянии организма пациентки, наличии сопутствующих патологий и т.д.
На ранних сроках могут осуществляться:
- . Его проводят до 6-7 недели беременности. Пациентке назначают препараты, под воздействием которых происходит сокращение матки и изгнание плода.
- Вакуумная аспирация. Осуществляется до 12 недели беременности. Полость матки опорожняют с помощью специального вакуумного отсоса, вводя наконечник прибора в шейку матки без установки расширителей. Процедура проводится под местной анестезией или общим наркозом.
- Кюретаж (выскабливание полости матки с помощью хирургического инструмента, который называется кюретка). Операция проводится под общей анестезией. Это достаточно травматичная процедура, в результате которой повреждается эндометрий. В канал шейки матки пациентки вводят расширитель, а затем производят выскабливание с удалением верхнего слоя слизистой оболочки матки. После операции женщина в течение нескольких дней во избежание развития осложнений находится в стационаре. Биологический материал, полученный в результате выскабливания, отправляется на гистологическое исследование — с его помощью врачи быстрее и точнее определят причину замершей беременности.
После извлечения плода из матки обычно проводят антибактериальную медикаментозную терапию.
На поздних сроках принимают такие меры:
- искусственная стимуляция родовой деятельности;
- кесарево сечение.
После лечения пациентке рекомендуется пройти следующие обследования (для предотвращения повторной замершей беременности):
- Осмотр у терапевта для диагностики хронических заболеваний; и мочи; ; ;
- Генетическое обследование обоих партнеров (обязательным оно является, если замершая беременность была уже третьей по счету, в остальных случаях — если врач видит в этом необходимость);
- Иммунологическое исследование (проводится, если у доктора есть подозрения, что неразвивающаяся беременность была обусловлена аутоиммунными нарушениями); ; ;
- Анализы, позволяющие выявить инфекции, передающиеся половым путем.
Профилактика

Главной профилактической мерой является планирование беременности, включающее в себя:
- Общий медицинский осмотр, в ходе которого можно выявить заболевания, способные повлиять на течение беременности;
- Гинекологическое обследование — для своевременной диагностики патологий;
- Выявление и своевременное лечение гормональных нарушений;
- Профилактика инфекций (при необходимости перед беременностью можно сделать прививки от наиболее опасных для плода заболеваний).
При наступлении беременности необходимо следить за правильностью питания, носить одежду, не стягивающую низ живота, стараться избегать стрессовых ситуаций и тяжелых физических нагрузок, сократить время работы за компьютером. Бывать на свежем воздухе нужно ежедневно. Отказаться от вредных привычек (если они есть) рекомендуется еще на этапе планирования.
После замершей беременности предпринимать новые попытки зачатия стоит не ранее чем через 3-6 месяцев. Однако этот срок весьма условен, и в каждом конкретном случае может быть разным. По поводу сроков планирования новой беременности рекомендуется проконсультироваться с врачом.
Признаки замершей беременности на ранних сроках – как определить?
Определить признаки замершей беременности на ранних сроках в домашних условиях не всегда возможно. Явные симптомы – болит живот, выделения, температура – появляются не ранее, чем через 6 недель. До этого происходит постепенное разложение его тканей и плодных оболочек, в кровоток матери проникают токсические вещества.

Симптомы замершей беременности на ранних сроках
Неразвивающаяся беременность в первом триместре может не проявлять себя, самочувствие женщины не страдает. Явные признаки проявляются, когда наступает интоксикация всего организма продуктами разложения эмбриона.
Они, всасываясь в кровь, провоцируют характерный симптомокомплекс:
- Тянущие ощущения в нижней зоне живота , отдающие в поясницу. Возникают без определенного временного промежутка вне зависимости от приема пищи, физической активности, как в состоянии покоя, так и во время движения.
- Женщина может почувствовать внутреннюю дрожь , слабость, как во время приступа гипогликемии.
- Остановка развития плода и поступление в кровяное русло продуктов распада приводит к повышению температуры до 37–38 градусов.
- Ухудшение общего самочувствия – постоянная сонливость, потеря трудоспособности, быстрая утомляемость.
- Токсикоз внезапно прекращается.
- Грудные железы размягчаются , исчезает болезненность, их размер становится таким, как был до начала беременности.
- Выделения – мажущие коричневатые или с кровянистыми прожилками. Это – один из основных признаков выкидыша.
Далее развиваются осложнения, которые провоцируют отравление организма.
Для этой стадии характерны такие признаки:
- температура до 39–40 градусов;
- резкая боль в нижней зоне живота, нарастающая;
- обильное кровотечение, похожее на месячные;
- головная боль, озноб;
- тошнота, рвота.
В самых тяжелых случаях, если не выполнена чистка замершего плода, повышается риск:
- сепсиса – заражение всего организма, бактериемия;
- ДВС-синдрома – обширное кровотечение, нарушение свертывающей функции крови.
Домашний метод самодиагностики – учёт базальной температуры. Её измеряют градусником в прямой кишке, процедуру проводят, не вставая с постели утром. При нормально развивающейся беременности температура всегда будет выше на 0,3–0,5 градусов, чем в обычном состоянии.
Причины замирания плода
Установить точную причину гибели плода не всегда удаётся даже после комплексной диагностики.

На развитие беременности влияет несколько факторов:
- Генетические аномалии. Врождённые нарушения у плода – трисомии, моносомия, транслокации. Нарушение числа хромосом, а также ситуации, когда хромосомы меняются частями между собой, часто имеют генетическую природу. Невынашивание ребенка нередко наследуется, если такие ситуации встречались у ближайших родственников женского пола.
- Нарушения гормонального типа – вторая по частоте причина гибели плода в раннем триместре. Прогестерон, не повышаясь до нужной концентрации, препятствует вызреванию желтого тела. Соответственно, эмбрион недополучает нужных ему для развития питательных компонентов, прекращает жизнедеятельность. Также среди гормональных факторов поликистоз яичников, патологии щитовидки, эндокринопатии, дисфункция яичников.
- Аутоиммунные факторы. Организм женщины воспринимает клетки эмбриона, как антигены, чужеродный белок. Полноценной имплантации не происходит в случае, если нарушается баланс в процессах образования и разрушения фибрина, увеличивается синтез протромбина, повышается свертываемость крови, не образуется хорионический гонадотропин. В этом случае мёртвая беременность наступает на сроке до 6 недель.
- Инфекционные процессы. Опасными в этом плане являются периоды 6–8, 11–12 недель. Стрептококки, стафилококки, клебсиелла, герпес, краснуха, ЦМВ, папиллома вирус, вирус Коксаки, уреаплазмоз, хламидиоз, микоплазмоз и гонорея могут привести к остановке развития плода. Менее опасными являются кандидоз, другие виды системных микозов.
- Нездоровый образ жизни. Наркотическая зависимость, употребление алкоголя, курение отравляют организм матери, нарушают процесс формирования эмбриона. Особенно опасны наркотические и алкогольные вещества в первые 3 месяца беременности. В этот период плацентарный барьер не образовался, с током крови все токсины попадают в полость матки.
- Лекарства. Тератогенным свойством обладают многие антибактериальные препараты, а также Колхицин, Меркаптотурин, Метотрексат.
- Тератозооспермия. Нарушение сперматогенеза у мужчины, в результате которого в эякуляте образуется аномальное число мужских половых клеток. В ряде случаев это провоцирует бесплодие, но зачатие возможно. Беременность развивается неправильно, в периоде до 6–8 недель зародыш гибнет.
- Внешнее влияние. Прекращению роста эмбриона во внутриутробном периоде может предшествовать перемена климата, подъем непосильных тяжестей, радиоактивное воздействие, частые перелеты.
До 80% всех случаев замершей беременности случается до начала 2 триместра на сроке между 3 и 4 неделями, и в 8 недель.
Как определить остановку развития эмбриона?
Достоверными являются такие способы диагностики:
- Гинекологический осмотр. Гинеколог определяет, соответствует ли размер матки установленному или предполагаемому сроку беременности, прослушивается ли сердцебиение плода, если оно уже есть.
- Измерение базальной температуры. Чтобы получить достоверный результат, нужны показатели, которые были у женщины до беременности.
- УЗИ выявляет шевеление и сердцебиение эмбриона. Диагностика показывает размер плода – если он меньше, чем должен быть по сроку, возможна гибель плода. Также может выявляться анэмбриония – пустое плодное яйцо. Заподозрить аномальную беременность можно при проведении первого планового УЗИ на сроке до 14 недель до первых симптомов.
- Анализ крови на уровень ХГЧ. Он позволяет точно узнать уровень гормона беременности. При замершей – резко падает, но ещё 2–7 дней после гибели плода может оставаться в норме.
Во втором триместре и позже определить замирание можно по отсутствию шевелений. Окончательный диагноз ставят только по результатам ультразвуковой диагностики.
Что делать при неразвивающейся беременности?
Самостоятельное прекращение развития плода – природный защитный механизм. При остановке его жизнедеятельности снижается уровень плацентарных гормонов, в матку выделяются вещества, которые способствуют её сокращению для того, чтобы изгнать погибший эмбрион из полости. До 8-недельного срока замершая беременность часто заканчивается самопроизвольным выкидышем.
Матка самостоятельно отторгает эмбрион примерно через 2 недели после его гибели:
Но выжидательная позиция не всегда оправдана, поэтому проводят выскабливание или медикаментозное прерывание, чтобы не привести к сепсису и другим осложнениям:
- Выскабливание. Процедуру выполняют с целью удалить из полости матки плод и оболочки. Виды чистки: вакуум аспирация – до 5 недель, хирургическое выскабливание – до 12 недель, стимуляция родовой деятельности – в позднем триместре до 22 недели.
- Медикаментозное прерывание проводят до 42 дней беременности, размеры матки должны соответствовать началу 8 недели. Назначают антагонисты прогестерона (Мифегин), через 36 часов необходим приём простагландина (Сайтотек). В следующие сутки начинаются сократительные движения матки, плод самостоятельно покидает маточную полость.
После эвакуации плодного яйца назначают лечение антибактериальными препаратами для снижения риска развития хориоамнионита и эндометрита. Ткани эмбриона и оболочек отправляют на гистологическое и генетическое исследование. Это необходимо, чтобы понять, почему эмбрион перестал развиваться.
Возможные последствия и осложнения
Более редкое осложнение, когда один плод из двойни замер, а второй развивается. Обычно это случается на сроке до 10 недель гестации. По прошествии этого времени возникает состояние, которое в медицине называют «бумажный плод» – частички погибшего эмбриона мумифицируются, сжимаются, когда второй эмбрион растёт.
Гибель одного плода из двойни до 13 недели встречается в 2% случаев, для выжившего эмбриона опасности не представляет, как и для организма матери.
Чистка может повлечь за собой такие осложнения:
- повреждение или разрыв маточных стенок;
- кровотечение как вовремя вмешательства, так и после него;
- инфицирование и воспаление тканей матки;
- после вакуум-аспирации или хирургической чистки в полости могут остаться части эмбриона;
- спаечный процесс.
Если беременность замерла впервые, то процент повторного успешного вынашивания ребенка высок – 9 из 10 женщин не сталкиваются с подобными проблемами во второй раз. Если ситуация повторяется, проводят дополнительную диагностику – изучают микрофлору наружных половых органов, берут иммунограмму, спермограмму у партнера, учитывают результаты гистологического исследования маточного эпителия после выскабливания или вакуум-аспирации, определяют уровень гормонов.
Планирование нового зачатия рекомендуют не раньше, чем спустя полгода. В этот период нужно использовать барьерные методы контрацепции, отказаться от нездорового образа жизни, пройти медицинское обследование, чтобы выявить причину первой неудавшейся беременности.
Источник https://medaboutme.ru/articles/zamershaya_beremennost_priznaki_zamershey_beremennosti/
Источник https://polyclin.ru/articles/zamershaya-beremennost/
Источник https://clinic-a-plus.ru/articles/ginekologiya/4970-7-priznakov-zamershey-beremennosti-na-rannikh-srokakh.html