Лейкоз

Группа неопластических заболеваний, возникающих из кроветворных клеток и поражающих костный мозг. Выделяют острый и хронический лейкозы. Основными гематологическими признаками лейкозов являются резкое увеличение количества лейкоцитов (50,0 х 10 9 /1 л крови и более) и наличие бластных клеток в периферической крови. Как правило, сопровождаются анемией.
Лейкоз
В настоящее время заболевания, имеющие онкологическую природу, встречаются достаточно часто и наибольшее распространение получили рак или саркомы, однако также могут встречаться такие злокачественные процессы, как лейкоз и лимфома, в основе которых лежит поражение системы кроветворения. Согласно данным Международного фонда исследования рака, частота распространения злокачественных поражений крови составляет 2,5 % от всех патологий онкологической природы, что соответствует 352 новым случаям в год на 1 миллион населения. Как и при других новообразованиях, при лейкозах большой проблемой является несвоевременное выявление болезни, что приводит к высокому распространению запущенных форм заболевания, когда вероятность полноценной ремиссии значительно снижается.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Что такое лейкоз
К лейкозам относят многочисленные виды онкологических процессов, первично формирующихся в кроветворной ткани, представленной костным мозгом, и лимфатической системе. Чаще всего это приводит к изменению функции и числа белых клеток крови, основной задачей которых является защита организма человека от чужеродных микроорганизмов.
Для того, чтобы понять, в чем заключаются основные изменения в организме при развитии лейкоза, следует понимать, как в норме функционирует механизм возобновления форменных элементов крови и клеточного компонента иммунной защиты. Кровь человека является жидкой средой организма, обеспечивающей доставку необходимых для нормальной жизнедеятельности субстанций и метаболитов к органам и тканям. У позвоночных и, в частности, человека, кровь состоит из плазмы (55%) и форменных элементов (45%). Плазма на 92% состоит из воды и является сложным раствором, обеспечивающим оптимальные условия для протекания всех физиологических процессов. Форменные элементы, находящиеся в крови, представлены следующими группами клеток: эритроцитами, тромбоцитами, моноцитами, эозинофилами и базофилами, представляющими миелоидный ряд, а также лимфоцитами, представляющими лимфоидный ряд. Эти клетки имеют непродолжительный период существования, в связи с чем существует потребность в их регулярном обновлении. Источником форменных элементов является красный костный мозг. Именно там, при нарушении контроля за регенерацией клеток крови происходит злокачественное перерождение с развитием лейкоза. В связи с этим наиболее часто лейкоз у детей и взрослых сопровождают симптомы, связанные с изменением работы кроветворной системы.
Существует большое количество разновидностей этой онкологической патологии, однако некоторые виды лейкозов встречаются у детей намного чаще, чем в более старшем возрасте. В то же время у взрослых лейкоз определенного типа может иметь более широкое распространение, чем у детей. Это обусловлено, как правило, особенностями функционирования и регулярного преобразования на протяжении всей жизни иммунной и кроветворной систем в соответствии с возникающими потребностями организма.
Лейкоз у детей
Согласно результатам исследований, проведенных учеными из Индии в сентябре 2015 года, именно злокачественные новообразования являются одной из важнейших причин смерти у детей младше 15 лет. При этом было отмечено, что в структуре онкологической заболеваемости в период до полового созревания лейкоз у детей встречается с частотой 30-40%, что является достаточно высоким показателем. Также частыми злокачественными новообразованиями, которые встречаются у детей, являются опухоли мозга и мезенхимальной ткани. Большую роль имеет своевременность проводимого лечения, что позволяет существенно снизить тяжесть развития тяжелых осложнений и обеспечить высокую вероятность и продолжительность ремиссии.
Наибольшее распространение у детей получил лейкоз следующих подтипов – острый миелобластный и острый лимфобластный. Однако, также могут встречаться ювенильный миеломоноцитарный и хронический миелоидный лейкозы. Вне зависимости от подтипа, обычно сопровождают лейкоз симптомы, не имеющие специфических проявлений, что значительно затрудняет выявление болезни на начальных стадиях.
Лейкоз у взрослых

Организм взрослых нередко подвергается влиянию различных вредных факторов внешней среды, что становится причиной ответных изменений в кроветворной и лимфатической системах организма. Однако, несмотря на это, согласно результатам эпидемиологических исследований лейкоз у взрослых развивается реже, чем в других возрастных группах. Вероятнее всего, это в наибольшей степени обусловлено наименьшей выраженностью структурных преобразований, происходящих в костном мозге и лимфатических структурах.
В структуре онкологических поражений среди трудоспособного населения наиболее часто можно встретить хронический миелоидный лейкоз, который у взрослых развивается в среднем в возрасте 45-55 лет. Несколько реже встречается острый миелобластный лейкоз, поражающий людей в возрасте от 20 до 25 лет. Таким образом, опираясь на данные, собранные Международным фондом исследования рака, можно сказать, что злокачественные процессы, в основе которых лежит поражение кроветворной системы, занимают 11 позицию среди всей онкологической патологии у трудоспособного населения.
Лейкоз у пожилых
Пожилые подвержены развитию лейкоза несколько сильнее, чем в более трудоспособном возрасте. Как правило, наиболее часто можно встретить острый миелобластный лейкоз, встречающийся в возрасте 67 лет и хронический лимфоцитарный лейкоз, который манифестирует чаще всего после 70 лет. Согласно данным, предоставленным Европейским гериатрическим обществом, при своевременном выявлении лейкоза удается достичь стойкой ремиссии в 30-35% случаев. В большинстве случаев клиническая картина, методы выявления и лечения лейкозов у пожилых не отличаются от таковых у людей в более молодом возрасте.
Виды лейкозов
Созревание и обновление форменных элементов крови является сложным процессом, имеющим много этапов. Так как в основе всех видов лейкозов лежит нарушение пролиферации и селекции клеток красного костного мозга или лимфоидной ткани, которые являются источником форменных элементов и клеточного компонента иммунной защиты, это позволяет выделить ряд параметров, согласно которым проводится классификация этой группы заболеваний. Таким образом, лейкозы можно дифференцировать с зависимости от:
- степени дифференцировки;
- происхождения;
- количества бластных клеток.
В зависимости от степени дифференцировки опухолевых клеток
Все форменные элементы крови имеют общего предшественника – стволовую клетку крови. Именно из нее под влиянием факторов роста в костном мозге и тимусе происходят основные процессы преобразования стволовой клетки в более специализированные клеточные элементы. При этом дефектные клеточные элементы уничтожаются в красном костном мозге, селезенке или тимусе и не имеют возможности находиться в кровотоке длительное время.
Тем не менее, во время лейкозов патологическая пролиферация дефектных элементов костного мозга приводит к тому, что происходит замещение нормальной ткани костного мозга со снижением его кроветворной функции. Если провести морфологическое исследование пунктата костного мозга во время активной стадии болезни, то будет отмечаться преобладание незрелых элементов одной степени дифференцировки. При этом можно выделить как низкодифференцированные (бластные), так и высокодифференцированные (миелоцитарные, лимоцитарные, моноцитарные) типы. Как правило, низкодифференцированные типы имеют более злокачественное течение и хуже поддаются лечению. В большинстве случаев низкодифференцированные типы представлены различными видами острого лейкоза.
В зависимости от происхождения
Первыми потомками стволовой клетки являются общая клетка-предшественница миелопоэза и общая клетка-предшественница лимфопоэза. По сути, именно на этом уровне происходит определение дальнейшей судьбы кроветворного ростка – станет он источником регенерации для таких форменных элементов крови, как эритроциты, мегакариоциты и моноциты, или же он станет источником лимфоцитов. Таким образом, в зависимости от того, какие клетки преобладают в пунктате костного мозга и периферической крови, выделяют:
- острый лимфобластный лейкоз;
- острый миелобластный лейкоз;
- хронический миелоидный лейкоз;
- хронический лимфоклеточный лейкоз.
В зависимости от динамики, с которой происходит изменение клинической картины лейкоза и развиваются осложнения, принято выделять:
- острый лейкоз;
- хронический лейкоз.
Острый лейкоз
Острый лейкоз, вне зависимости от морфологических изменений в костном мозге и периферической крови, характеризуется быстрым прогрессированием, а также более выраженными, чем при хронической форме, осложнениями.
Острый лимфобластный лейкоз
К лимфоидному ростку относятся такие клеточные элементы иммунной защиты, как В- и Т-лимфоциты. В-лимфоциты являются важным компонентом иммунитета, так как обеспечивают гуморальный ответ. Т-лимфоциты обеспечивают как непосредственное уничтожение чужеродного материала, так и регуляцию иммунного ответа. В связи с этим, в зависимости от морфологии выявляемых клеток, острый лимфобластный лейкоз подразумевает изменение В-клеточной, Т-клеточной линий и неуточненную низкодифференцированную форму этого вида онкологической патологии. Распространенность лимфобластного лейкоза составляет 1,77 на 100000 населения в год.
На сегодняшний день не существует общепринятого нижнего значения показателя, согласно которому можно было бы с уверенностью диагностировать лимфобластный лейкоз. Так, многие протоколы лечения утверждают, что показанием для начала лечения необходимо превышение уровня лимфобластов на более, чем 25%. В то же время не рекомендуется ставить диагноз острого лимфобластного лейкоза, если у пациента уровень бластов не превышает 20%.
Острый миелобластный лейкоз
Острый миелобластный лейкоз развивается, как правило, с большей частотой в пожилом возрасте. Согласно проведенным эпидемиологическим исследованиям, регистрируется порядка 4,05 новых случаев болезни на 100000 населения в год.
Установить диагноз миелобластный лейкоз острого течения можно при выявлении в костном мозге или анализе крови более 20% бластов. При этом существует ряд мутаций, выявление которых позволяет говорить об онкологической патологии при наличии бластов в числе, меньшем, чем 20%. Для этого требуется проведение специального исследования.
Острый монобластный
Острый монобластный лейкоз, согласно данным всемирной организации здравоохранения, можно диагностировать при выявлении бластов выше 20% и превышении числа моноцитов на 80% и более или смеси монобластов и промоноцитов. Нередко причиной этой разновидности лейкоза становятся хромосомные аномалии, локализованные в определенных локусах.
Распространенность этой патологии составляет 5-8% от всех случаев острого миелоидного лейкоза. Наибольшая распространенность монобластного лейкоза наблюдается как у детей, так и в возрасте 49 лет, что определяется типом хромосомной аномалии, вызвавшей болезнь.
Острый миеломонобластный
Острый миеломонобластный лейкоз является достаточно редким заболеванием и встречается примерно в 3% случаев от всех случаев лейкемий, выявленных в детском возрасте. При этом виде лейкоза отмечается патологическая пролиферация миелобластов и монобластов.
Эритромиелобластный
Эритромиелобластный лейкоз, или синдром ди Гульельмо встречается примерно в 5% от всех случаев острого миелоидного лейкоза. Для этого вида лейкоза характерна патологическая пролиферация предшественников эритроцитов. Первый случай этого заболевания был описан в 1912 году М. Купелли и получил название эритроматоза. В 1917 году итальянский гематолог Джованни Ди Гульельмо расширил описание этой патологии до «эритролейкемии».
В зависимости от того, какие клетки наблюдаются в мазке крови, выделяют следующие эритромиелобластного лейкоза:
- М 6a (эритролейкемия);
- М 6b (чистая эритроидная лейкемия);
- М 6с (эритролейкемия и чистая эритроидная лейкемия).
Мегакариобластный
При остром мегакариобластном лейкозе основными клетками, представленными в патологическом виде, являются мегакариобласты. Эта патология диагностируется при наличии в крови или костном мозге 20% и более бластов, из которых 50% и более представлены мегакариоцитами и их предшественниками (что подтверждается морфологией, иммунофенотипированием или электронной микроскопии). Эта патология чаще всего встречается в у детей и около трети случаев связано с синдромом Дауна.
Недифференцированный
При остром недифференцированном миелолейкозе определяются низкодифференцированные клетки. При этой формы лейкоза отмечается низкий уровень дифференцировки клеток, в связи с чем затруднена их идентификация.
Хронический лейкоз
Хронический лейкоз характеризуется постепенным прогрессированием онкологической патологии. Также при этой болезни в большинстве случаев выявляются более дифференцированные клетки, чем при острой форме.
Как правило, хронический лейкоз имеет две стадии:
- доброкачественную, для которой характерно наличие одной линии патологически пролиферирующих клеток и длительное течение;
- злокачественную, на которой появляется большое количество опухолевых клонов и отмечается быстрое прогрессирование с развитием бластных кризов.
Также по клеточному составу выделяют хронические лейкозы:
- Миелоцитарные;
- Лимфоцитарные;
- Моноцитарные.
Иногда люди могут заблуждаться, считая, что острая и хроническая формы лейкоза могут переходить друг в друга. Однако, на деле острый лейкоз не может стать хроническим, так как это изначально разные формы болезни.
Миелоцитарные
Хронический миелоидный лейкоз в большинстве случаев является следствием транслокации участка хромосомы с формированием Филадельфийской хромосомы. Это явление было замечено в 1960-х годах, когда эта аномалия легла в основу теории канцерогенеза.
Распространенность хронического миелоидного лейкоза составляет от 7 до 15% от всех случаев лейкемии у взрослых. Наиболее подвержены этой онкологической патологии взрослые люди в возрасте 45-55 лет. Чрезвычайно редко эта болезнь наблюдается у детей, при этом не отмечается никакой связи с полом и расой.
Диагностировать хронический миелоидный лейкоз можно анализируя показатели периферической крови. Для этого оценивается наличие филадельфийской хромосомы, проводится bcr-abl цитогенетический анализ, флуоресцентная гибридизация и ПЦР. Также следует отличать эту онкологическую патологию от лейкемоидной реакции – состояния, являющегося нормальной реакцией организма в ответ на многие патологии инфекционной и неинфекционной природы.
Лимфоцитарные
Хронический лимфоидный лейкоз является заболеванием, поражающим людей преимущественно в возрасте старше 70 лет. Согласно данным, полученным в процессе различных эпидемиологических исследований, этот вид лейкемии является самым распространенным в западной Европе. Как правило, наибольшее влияние на вероятность развития болезни оказывают генетические факторы.
При этом виде лейкоза ввиду нарушения дифференцировки лимфоцитов, обеспечивающих защиту организма, происходит нарушение как клеточного, так и гуморального видов иммунной защиты. Это происходит за счет изменения не только количества (за счет замещения красного костного мозга), но и качества (свойств) клеток. Больные лейкозом в связи с этим подвержены различным инфекциям.
Моноцитарные
Хронический моноцитарный лейкоз является чрезвычайно редким заболеванием. При этой болезни количество моноцитов превышает 1000 в 1 мм3. Часто число этих клеток представлено еще большими значениями. Обычно в костном мозге имеются аномальные клетки, но количество бластов редко превышает 20%. У трети больных лейкозом в дальнейшем может развиваться острый миелоидный лейкоз, однако из-за низкой распространенности этой формы лейкемии это явление наблюдается редко.
Виды лейкозов по числу лейкоцитов
При лейкозах изменяется соотношение количества клеток в костном мозге и периферической крови. Как правило, в наибольшей степени изменяется число лейкоцитов, в соответствии с чем выделяют типы лейкозов:
- лейкемические (число лейкоцитов превышает 50-80 тыс., включая бласты);
- сублейкемические (50-80 тыс., включая бласты);
- лейкопенические (количество лейкоцитов снижено, но определяются бласты);
- алейкемические (количество лейкоцитов снижено и отсутствуют бласты).
Симптомы, сопровождающие лейкоз

Большинство заболеваний сопровождаются изменением работы систем организма, что непременно имеет свои патологические проявления. В связи с этим часто лейкоз сопровождают симптомы, которые наблюдаются и при других болезнях и носят неспецифический характер. Одной из основных причин того, что признаки лейкоза широко варьируются, является большое количество разновидностей этого заболевания.
Наиболее часто встречающиеся признаки лейкоза
Наиболее часто заподозрить лейкоз позволяют симптомы:
- лихорадку или озноб;
- упорную усталость или слабость;
- частые рецидивирующие инфекции;
- потеря веса без причины;
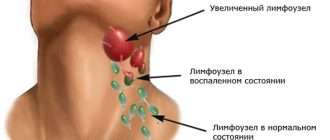
- увеличение лимфатических узлов;
- увеличение печени и селезенки;
- кровотечения;
- повышенная потливость, особенно по ночам;
- боль в костях.
На признаки лейкоза больные обращают внимание, как правило, не сразу. Лишь когда их выраженность становится причиной существенного снижения качества жизни, симптомы лейкоза становятся причиной обращения за помощью. При этом часто именно специфические изменения в крови являются тем симптомом лейкоза, который позволяет заподозрить и диагностировать заболевание.
Отличаются ли симптомы лейкоза у детей и взрослых

Признаки лейкоза в значительной степени определяются не только состоянием организма, но и видом онкологической патологии. При некоторых видах лейкоза отмечаются спленомегалия, гепатомегалия, снижение иммунной защиты, а также сильно отличается скорость нарастания патологических симптомов.
В большинстве случаев клинические симптомы лейкоза у детей и взрослых носят неспецифический характер и мало отличаются в зависимости от возрастной категории. Однако, диагностика лейкоза у детей и пожилых может быть затруднена ввиду сниженного внимания к состоянию своего здоровья.
Так, сопровождающие лейкоз симптомы у детей чаще всего замечаются их родителями на запущенных стадиях. Этому также способствует и высокая распространенность острых форм лейкозов, которые склонны к стремительному прогрессированию. У пожилых часто снижена критика к своему состоянию. Так, они могут пренебрежительно относиться к ухудшению своего состояния, в связи с чем диагностика лейкоза происходит на поздних стадиях. В отличие от этих групп населения симптомы, сопровождающие лейкоз у взрослых, позволяют выявить эту онкологическую патологию гораздо быстрее.
Симптомы лейкоза в крови
Лейкоз у детей и взрослых в большинстве случаев приводит к типичным изменениям в периферической крови. Именно эти лабораторные изменения в крови – симптомы, характеризующие лейкоз.
Признаки острого лейкоза в крови включают:
- увеличение числа бластов выше 20%;
- наличие “лейкемического провала”;
- отсутствие базофилов и эозинофилов;
- прогрессирующую анемию.
В отличие от острого, дифференцировать хронический лейкоз помогают симптомы в крови:
- бластные клетки практически отсутствуют на фоне высокого уровня лейкоцитов;
- отсутствует “лейкемический провал”;
- наличие базофильно-эозинофильной ассоциации;
- анемия, которая прогрессирует очень медленно.
Лейкоз у детей и взрослых в анализах периферической крови практически не имеет отличий. Таким образом, результат, который будет получен в результате такой диагностики лейкоза, в большей степени определяется не возрастом, а конкретным видом онкологической патологии.
Что включает полная диагностика лейкоза у больных

Диагностика лейкоза имеет огромное значение для своевременного начала лечения и оценки прогноза. Лейкоз, так как является патологией кроветворной системы, непременно отражается на составе и функции крови. Поэтому больные с лейкозом в первую очередь должны быть обследованы на предмет изменений в крови и костном мозге.
Изменения в крови и симптомы, сопровождающие лейкоз, позволяют с высокой точностью подтвердить или опровергнуть эту патологию. Ведь именно от этого зависит успех лечения лейкоза. Большое значение имеет оценка состояния лимфоузлов и иммунного статуса.
В последнее время широкое распространение получили такие методы, как полимеразная цепная реакция и иммуногистохимическое исследование, которые позволяют выявить конкретные изменения в геноме, вызвавшие болезнь.
Также часто проводится ряд дополнительных исследований, направленных на исключение других возможных патологий, имеющих схожую клиническую картину.
Причины лейкоза
Причины лейкоза, прежде всего, необходимо разделить на внутренние и внешние. К внутренним факторам, которые чаще всего приводят к развитию онкологической патологии кроветворной системы, относят наследственность и аномалии развития.
Так, причины лейкоза, представленные наследственными заболеваниями, проявляются увеличением числа случаев злокачественного поражения кроветворной системы среди родственников. Однако, в большинстве случаев, наличие какой-либо наследственной патологии (за исключением «филадельфийской хромосомы» при хроническом миелолейкозе), лишь предрасполагает к развитию лейкоза, но не всегда приходит к нему.
Гораздо чаще встречаются внешние причины лейкоза. Как правило, в большинстве случаев эти факторы представлены химическими соединениями, однако также нередко причиной развития злокачественного процесса становится ионизирующее излучение, сопровождающееся повреждением генетического аппарата.
Вне зависимости от конкретной причины лейкоза, если причиной стал длительный контакт с внешними факторами, то следует максимально ограничить человека от их вредного воздействия. Также, если удалось достигнуть ремиссии – устойчивого состояния, в котором не наблюдается прогрессирования болезни и отсутствуют ее клинические проявления, то избегание вредного воздействия на организм позволяет улучшить прогноз лейкоза.
Острые миелобластный и лимфобластный лейкоз
Считается, что миелобластный лейкоз связан с внешним воздействием таких факторов, как бензол, нефтепродукты, гербициды, пестициды. Доказанным является тот факт, что в 10% случаев миелобластный лейкоз является результатом химиотерапии или лучевой терапии. Также известно, что ионизирующая радиация, которой могут подвергаться люди, работающие в определенных профессиях, может повышать риск развития этой формы лейкоза. Также для предотвращения развития этого заболевания рекомендуется избегать курения.
Острый лимфобластный лейкоз диагностируется в 60% случаев у пациентов в возрасте до 20 лет. Часто отмечается связь этой патологии с такими генетическими аномалиями, как синдром Дауна, анемия Фанкони, синдром Блума, нейрофиброматоз 1-го типа и атаксия-телеангиэктазия. Также следует отметить, что очень редко встречается вторичный лимфобластный лейкоз, который возникает на фоне другого онкологического заболевания.
Хронические миелоидный и лимфоидный лейкозы
Причины, вызывающие хронический миелоидный лейкоз, на сегодняшний день не известны. Единственным фактором, который существенно увеличивает риск болезни, является облучение высокими дозами радиации. Также, согласно ряду исследований, проведенных зарубежными учеными, генетический фактор играет небольшое значение.
К хроническому лимфоидному лейкозу приводят такие факторы, как инсектициды и генетические аномалии. В то же время не удалось доказать связь с другими внешними воздействиями.
Лечение лейкоза
Вне зависимости от того, какой у пациента выявлен лейкоз, лечение должно проводиться под строгим контролем врача. В первую очередь, это связано с возможными осложнениями, обусловленными ухудшением кроветворной функции костного мозга, что и становится в большинстве случаев причиной обращения за медицинской помощью. В основе всех видов лечения этого заболевания лежит подавление пролиферации патологически измененных стволовых клеток и возобновление нормальной работы кроветворной и иммунной систем.
Лечение лейкоза осуществляется с помощью следующих методик:
- химиотерапии;
- биологической терапии;
- таргетной терапии;
- радиации;
- трансплантации стволовых клеток.
То, какой вид лечения лейкоза будет использован у конкретного пациента, определяется врачом в соответствии с видом, стадией болезни и состоянием компенсаторных систем организма. Чаще всего используется сразу несколько методов лечения, что позволяет влиять на кроветворение комплексно.
Химические и биологические методы
Химиотерапия является одной из основных форм лечения лейкозов. Эти препараты позволяют приводить к гибели патологически измененных клеток. Для того, чтобы наиболее эффективно влиять на лейкоз, лечение может осуществляться как в монорежиме, так и в комбинации химиопрепаратов.
Биологическая терапия направлена на модификацию работы иммунной системы. Это позволяет активировать иммунную защиту в уничтожить патологически измененные клетки, составляющие морфологическую основу лейкоза.
Особый интерес представляет таргетная терапия, которая направлена на те механизмы жизнедеятельности опухолевых клеток, которые отсутствуют в здоровом организме. Примером является препарат “иматиниб”, который останавливает действие измененного белка в стволовых клетках у пациентов с хроническим миелобластным лейкозом.
Физические методы лечения
К физическим методам относят использование ионизирующего излучения, а также других методик, которые связаны с непосредственным воздействием на костный мозг.
Радиация
Лечение с помощью радиации заключается в воздействии на самые быстро делящиеся клетки, ДНК-материал которых, необходимый для нормальной жизнедеятельности организма, наиболее подвержен воздействию ионизирующего излучения. Нередко именно с помощью облучения подготавливают организм к пересадке костного мозга.
Трансплантация
Перед трансплантацией костного мозга происходит предварительная обработка организма химиопрепаратами или ионизирующим излучением, после чего осуществляется пересадка нормальных стволовых клеток. Костный мозг может быть взят как у того же пациента, так и у других людей с похожими антигенами, находящимися на поверхности пересаживаемых стволовых клеток, что обусловлено высокой вероятностью развития иммунного ответа с последующим отторжением нового материала.
Прогноз лейкоза
Если у пациента диагностируется лейкоз, то прогноз определяется тактикой лечения пациента и степенью запущенности болезни. Так, нередко удается достигнуть состояния ремиссии, что позволяет увеличить качество и продолжительность жизни на 10 и более лет.
Принято считать, что острый миелобластный лейкоз имеет неблагоприятный прогноз в следующих случаях:
- у пожилых пациентов (нередко связано с большим количеством сопутствующих заболеваний);
- предшествующей химиотерапией по поводу другого заболевания;
- увеличении числа лейкоцитов свыше 100*10 9/л.
Если у пациента определяется острый лимфобластный лейкоз, то неблагоприятный прогноз обычно связывают с:
- пожилым возрастом;
- числом лейкоцитов более 30*10 9/л при В-клеточном лейкозе и более 100*10 9/л при Т-клеточном лейкозе.
Как правило, острые лейкозы отличает потребность в как можно более быстром достижении полной ремиссии. Так, если не получается достигнуть ремиссии в течение 2 и более недель, также говорят о плохом прогнозе для пациента.
Если у пациента диагностируется хронический миелоидный лейкоз, то прогноз при появлении новых методов лечения в последнее десятилетие значительно улучшился. Так, согласно проведенным зарубежными учеными исследованиям, 8-летняя выживаемость поднялась с 30% до 85%.
Прогноз при хроническом лимфоидном лейкозе широко варьируется от 2 до 20 лет. Большое значение имеет стадия процесса, что существенно сказывается на выживаемости пациентов. Для оценки прогноза рекомендуется использование шкал по Рею и Бинету.
Лейкоз у подростков и детей

Раком крови, белокровием, лейкемией называют одну болезнь, лейкоз. В общем – это обширная группа патологий гематологического типа. Их характеризует множественное размножение клеток крови лейкозного типа. При этом нормальные клетки вытесняются, что приводит к возникновению опухолей. В детском и подростковом возрасте это заболевание выявляется в 30 % от общей онкологии.
Лейкоз у детей – что это

Рис.1 Стволовые клетки крови
Злокачественным заболеванием системы крови, костного мозга у детей и подростков называют лейкозом. Его признаки на ранней стадии развития можно принять за проявления других патологий. В этом состоит особенность детского лейкоза.
Рак крови вызывает нарушение формирования клеток – они остаются на стадии бласта, не проходя все этапы развития. За это отвечает костный мозг. Результатом такого процесса становится замещение здоровых лейкоцитов, тромбоцитов и эритроцитов атипичными патогенами. Со временем недоформированные клетки полностью вытесняют нормальные. Опухоль образуется в одном месте и быстро увеличивается. Аномальные клетки разносятся по всему организму с кровотоком. В тканях и органах за короткое время образуются вторичные очаги. Особенно быстро это проходит у детей и подростков.
Неправильное созревание клеток, отвечающих за кроветворение, нарушает функционирование крови. При недостатке нормальных эритроцитов к органам доставляется мало кислорода, у ребенка возникает анемия. Дети и подростки легко подвергаются различным заболеваниям, если в организме не достает лейкоцитов. Кровотечения, гематомы – это результат проблем с тромбоцитами и свертываемостью крови.
Клинические проявления заболевания у детей, подростков включают увеличение лимфоузлов, боль в костях, суставах, геморрагический синдром, поражение центральной нервной системы, гепатоспленомегалию и другие симптомы.
Для диагностирования патологии проводится полный анализ крови, стернальная пункция костного мозга. Терапию детей необходимо выполнять с применением химио и иммунотерапии, трансплантации костного мозга, заместительной терапии.
Почему лейкоз возникает у детей

Рис.2 Детская онкология
Отдельные аспекты возникновения и течения детского и подросткового лейкоза до сих пор не выяснены. Но большинство специалистов связывают возможность появления заболевания у детей и в подростковом возрасте с мутацией лейкоцитов на клеточном уровне. Спровоцировать детский лейкоз также могут и другие причины:
- Наследственность – когда у родственника была такая же болезнь;
- Радиационное излучение – техногенные аварии, атомный взрыв;
- Наличие в организме вирусов, которые могут нарушить структуру ДНК и вызвать онкологическое заболевание;
- Прием некоторых специфических лекарственных средств;
- Комбинация химио и лучевой терапии при лечении другого онкозаболевания;
- Хромосомные отклонения (синдром Ли-Фраумени, Дауна, нейрофиброматоз и другое);
- Отсутствие или недостаток в рационе ребенка растительной клетчатки;
- Проживание в месте, где неблагоприятная экологическая обстановка;
- Воздействие на детский организм токсичных веществ, канцерогенов, в том числе пассивное курение.
Заболевание может быть вызвано любым из этих факторов, а также их воздействием в совокупности.
С мутацией ДНК клетки происходит сбой ее дифференцировки в стадии бласта. Далее следует профилерация. Лейкозная клетка является клоном мутирующей клетки. Она не способна развиваться и созревать. Попав в кровь, такая бласта разносится по всему организму. Недоразвитая клетка заражает органы и ткани. Ее способность к метастатическому проникновению через гематоэнцефалический барьер часто ведет к поражению головного мозга, его оболочек, возникновению нейролейкоза.
Болезнь Дауна провоцирует развитие у ребенка рака крови в пятнадцать раз чаще, чем у обычных детей. Высокий риск возникновения патологии имеют дети и подростки с анемией Фанкони, синдромами Ли-Фраумени, Вискотт-Олдрича, Клайнфельтера, Блума, первичными иммунодефицитами и другими отклонениями.
Классификация детского лейкоза

Рис.3 Классификация детского лейкоза
Врачи классифицируют данное заболевание по типу клеток, их зрелости. Детские лейкозы делят на острые и хронические. Болезнь также разделяют, исходя из вида преобладающих клеток, вовлеченных в процесс (% распространенности патологии):
- Острый лимфобластный (80-90 %);
- Острый миелоидный (20 %);
- Ювенильный миеломоноцитарный;
- Хронический миелоидный лейкоз (3 %).
У детей и подростков чаще выявляют именно острые формы болезни. Здесь патология развивается очень быстро, особенно, если вовремя не выполнить ее диагностирование и не начать лечение. Хроническое течение заболевания характеризуется медленным проявлением симптомов.
Острый лимфобластный лейкоз (ОЛЛ)
ОЛЛ – это самое частое онкологическое заболевание у детей и подростков. Оно составляет примерно четверть всех злокачественных опухолей в этой возрастной группе. При данной патологии отмечается нарушение процесса созревания лимфоцитов. Белые клетки крови несут ответственность за борьбу с инфекционными заболеваниями. С их помощью обеспечивается защита всего организма. Незрелость бластов, вытеснение ими нормальных клеток в крови приводит к возникновению у детей, подростков острого лимфобластного лейкоза. Его симптомами являются частые инфекции, анемичный вид, проблемы со свертываемостью крови.
Острая миелоидная форма (ОМЛ)
Это второй по распространенности вид детского лейкоза. Он составляет около 6 % от всех злокачественных опухолей у детей. Патология поражает миелоидные стволовые клетки крови. При нормальном развитии из них должны образовываться эритроциты, тромбоциты, гранулоциты. Но при возникновении ОМЛ процесс нарушается, появляется значительное количество белых клеток крови незрелого возраста.
Ювенильный миеломоноцитарный лейкоз (ЮММЛ)
Одна из наиболее редких форм заболевания. Ею болеют исключительно дети в маленьком возрасте – до двух лет. При ювенильном миеломоноцитарном лейкозе в лейкемических клетках отсутствует филадельфийская хромосома. В этом его отличие от хронической миелоидной патологии. Но тут нередко есть другие хромосомные аномалии. Также ЮММЛ связан с повышенным вырабатыванием моноцитов.
Хроническое миелоидное заболевание (ХМЛ)
Выявляется у детей и подростков крайне редко – всего в 3-5 % всех случаев заболевания детским лейкозом. У большинства пациентов присутствует генетическая мутация под названием «филадельфическая хромосома». ХМЛ развивается на протяжении длительного времени. До возникновения первых признаков может пройти не один месяц.
Прогнозы лечения детского лейкоза

Рис.4 Препараты против онкологии
Прогноз лечения лейкоза у детей и подростков зависит от нескольких моментов:
- Стадии развития заболевания;
- Возраста пациента;
- Физических показателей организма;
- Общего самочувствия ребенка.
На ранней стадии детский лейкоз вылечивается практически полностью. Особенно в возрасте от 2 до 10 лет. Когда болезнь перешла на более поздние этапы развития, излечение также возможно. Но весь процесс может затянуться на продолжительное время. Дети проще переносят терапевтические процедуры, точно выполняют рекомендации врачей. А это в большой мере способствует быстрейшему выздоровлению.
Две самые распространенные формы лейкоза у детей и подростков ОЛЛ, ОМЛ имеют неплохие прогнозы на излечивание. Здесь отмечается высокая выживаемость пациентов, стойкая ремиссия. В 80-90 % лечения по современным протоколам наблюдается успех. Количество осложнений здесь довольно небольшое.
Через 5 лет устойчивой ремиссии пациенты с обеими формами заболевания считаются выздоровевшими. Но им все равно требуется продолжать диспансерное наблюдение у специалистов.
Когда на начальных курсах терапии диагностируется форма болезни, не реагирующая на лечение (резистентная), возникает рецидив заболевания, то дальше подбираются варианты лечения, исходя из возможностей медицины и учета всех параметров.
Но есть факторы, при которых прогноз жизни может быть неблагоприятный:
- Возраст ребенка до 2-х лет, старше 10 лет.
- Терапия проходит на фоне нейролейкоза.
- У пациента есть лимфаденопатия с гепатоспленомегалией.
- Т- и В-клеточный вид заболевания.
Диспансерное наблюдение

Рис.5 Исследование крови
В ремиссии детям и подросткам с заболеванием лейкозом требуется диспансерное наблюдение. Реабилитация должна быть комплексной. Кроме медицинской помощи необходимо учитывать социально-психологические аспекты восстановления ребенка, возращения его в нормальную жизнь. Здесь нужно участие социальных работников, психологов и педагогов. Программа реабилитации разрабатывается в индивидуальном порядке, исходя из степени сложности лечения, наличия психологических и социальных проблем.
В период диспансерного наблюдения за ребенком проводятся следующие исследования и осмотры специалистов:
- До завершения поддерживающего леченияодин раз в неделю необходим общий анализ крови. После окончания терапии его делают раз в месяц.
- 1 раз в три месяца кровь берут на биохимический анализ. Когда поддерживающее лечение окончено, анализ берут раз в полгода.
- Таким же образом проводится УЗИ органов малого таза, брюшной полости, забрюшинного пространства, осмотр ребенка гематологом.
Если у пациента в процессе лечения возникла патология других органов, то периодичность осмотров смежными специалистами устанавливается индивидуально. С диспансерного учета ребенка снимают, когда окончена поддерживающая терапия, есть устойчивая ремиссия и отсутствуют сопутствующие заболевания. После завершения лечения должно пройти не менее пяти лет.
Лечение детского лейкоза

Рис.6 Лечение онкобольных
Дети и подростки, заболевшие лейкозом, должны проходить лечение в стационаре онкогематологических медицинских учреждений. Избежать инфекционных осложнений можно только при помещении пациентов в изолированные боксы с максимально стерильными условиями. Важно также много внимания уделять питанию больного. Оно должно быть не только полноценным, но и сбалансированным.
При терапии детского лейкоза специалисты применяют одновременно несколько препаратов. Это называют полихимиотерапией. Она направлена на уничтожение клетки-клона. Разные формы патологии требуют использования различных лечебных схем. Они отличаются сочетанием химиопрепаратов, их дозировкой, способами введения лекарственных средств.
Этапы терапии:
- Медицинские процедуры для достижения ремиссии;
- Консолидация – этап закрепления полученных результатов;
- Поддерживающее лечение, терапия или профилактика осложнений.
В комбинации с химиотерапией часто проводится иммунотерапия. Это может быть введение лейкозных клеток, вакцин против оспы и туберкулеза, иммунных лимфоцитов, интерферонов и другое.
Современная медицина применяет все более перспективные методики лечения лейкоза у детей и подростков. Широко используется трансплантация костного мозга, пуповинной крови, стволовых клеток. Чтобы устранить неприятные симптомы болезни, детям проводят гемостатическую терапию, антибиотикотерапию, дезинтоксикационные мероприятия.
Хороших результатов в лечении можно добиться, используя новейшие медикаментозные средства. Отличный ответ у многих пациентов на лекарства, производимые в частности в Израиле. Здесь много средств выделяется государством на разработку препаратов, способных эффективно бороться с раком крови у детей.
Лейкозы у детей: симптомы, диагностика, лечение
Лейкозы относятся к большой группе злокачественных новообразований системы крови под названием «гемобластозы». Лейкоз (от греческого слова «leukos» — белый) — злокачественная опухоль, возникающая из ранних незрелых кроветворных клеток костного мозга и метастазирующая из костного мозга в кровь, лимфатические узлы, печень, селезенку, головной мозг, спинной мозг и другие органы и ткани.
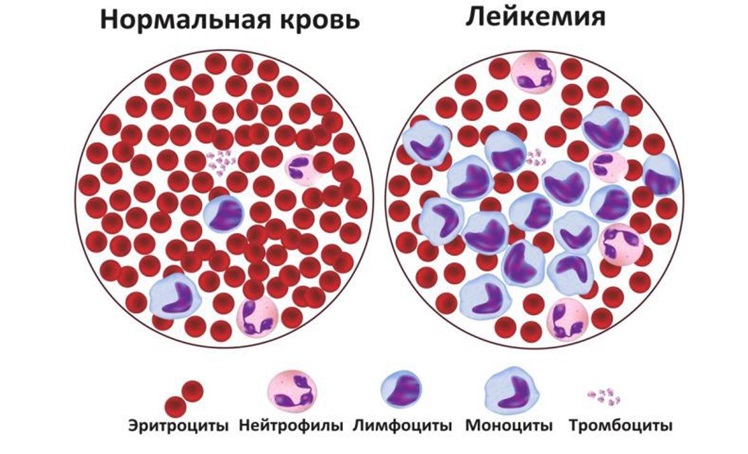
Все лейкозы можно разделить на острые лимфобластые, острые миелоидные лейкозы (ОМЛ) и хронический миелолейкоз.
Острый лимфобластный лейкоз
Более 80% всех лейкозов у детей составляет острый лимфобластный лейкоз (ОЛЛ). Причиной его развития является химерный ген TEL/AML, формирование которого происходит внутриутробно, возможно, в результате спонтанных ошибок в процессе репликации и репарации ДНК. Накопление генетических аномалий в опухолевом клоне ведет к блоку нормальной клеточной дифференцировки и нарушениям в процессе пролиферации и апоптоза.
В соответствии с франко-американо-британской (FAB) классификацией выделяют три морфологических варианта: L1, L2, L3.
Клинические симптомы ОЛЛ обусловлены степенью инфильтрации костного мозга лимфобластами, а также наличием экстрамедуллярного распространения процесса. Нередко отмечаются общие симптомы опухолевой интоксикации, а именно, повышение температуры тела, снижение аппетита, слабость, вялость. В течение процесса выделяют несколько периодов: начальный, развернутый, период ремиссии.
Развернутый период характеризуется бурным началом, многообразием клинических симптомов. К симптомам общей интоксикации присоединяются костные боли вследствие лейкозной инфильтрацией костной ткани (чаще поражаются диафизы длинных трубчатых костей), артралгии, вызванные лейкемической инфильтрацией суставов. Кожные покровы и слизистые становятся бледными. К сожалению, нередко на них появляются кровоизлияния, обусловленные геморрагическим синдромом, а также кровотечения (носовые, желудочно-кишечные, почечные). Увеличение периферических лимфатических узлов (шейно-надключичных, подмышечных, паховых) является одним из основных симптомов заболевания. Практически у всех пациентов отмечается обусловленное пролиферацией лейкозных клеток увеличение печени и селезенки. В некоторых случаях у пациентов поражение кожи и слизистых оболочек проявляется в виде лейкемидов, некроза, гингивита и стоматита.
Таким образом, можно выделить несколько симптомокомплексов, характерных для ОЛЛ:
- гиперпластический – лимфоаденопатия, боли в костях, тяжесть и боли в левом и правом подреберьях, гепатоспленомегалия;
- анемический – головокружение, мерцание мушек перед глазами, одышка при физической нагрузке, сердцебиение, шум в голове и ушах;
- геморрагический – кожные геморрагии, кровоточивость десен, носовые кровотечения;
- интоксикационный – повышение температуры тела, слабость, отсутствие аппетита, оссалгии;
- синдром инфекционных осложнений – присоединение тяжелых пневмоний.
При диагностике оцениваются морфологические особенности бластов костного мозга и периферической крови. Помимо обнаружения опухолевых клеток лимфоидной линии кроветворения при окраске по Романовскому – Гимзе, проводятся следующие методы исследования:
- цитохимические – позволяют отнести бласты к лимфоидному или миелоидному ростку (тест на миелопероксидазу, фосфолипиды, гликоген), отдельным клеточным линиям;
- иммунофенотипические – определяют иммунные маркеры клеток (CD);
- цитогенетические – определяют аномалии кариотипа и хромосомные аберрации (делеции, транслокации, инверсии и др.);
- молекулярно-биологические – позволяют установить количество клеток с определенной аберрацией во всей массе костного мозга.
Для подтверждения диагноза ОЛЛ необходимо комплексное обследование, в котором ведущая роль отводится морфологическому методу.
В настоящее время используются программы лечения BFM (БФМ: Берлин-Франкфурт-Мюнстер) и МВ (МБ: Москва-Берлин).
Все лечение можно разделить на базисное и сопроводительное. Базисная терапия представляет собой системную и локальную химиотерапию и, при необходимости, лучевую терапию. Сопроводительное лечение обязательно назначается для профилактики инфекционных осложнений и коррекции постцитостатических реакций. Выделяют следующие этапы в лечении злокачественных процессов: индукция ремиссии, консолидация ремиссии (как правило, несколько фаз), поддерживающее лечение.
Острый миелоидный лейкоз
Острый миелоидный лейкоз составляет 15% всех острых лейкозов у детей. Существующая FAB-классификация (Франко-Американо-Британская) позволяет разделить ОМЛ на следующие варианты:
- M0 (минимально дифференцированный ОМЛ), который характеризуется бластными клетками средних размеров с округлым ядром, отсутствием зернистости и палочек Ауэра в цитоплазме;
- М1 (ОМЛ без созревания), при котором менее 90% неэритроидных клеток представлены бластными клетками с преобладающей мезогенераций с округлыми ядрами и высоким ядерно-цитоплазматическим отношением;
- М2 (ОМЛ с созреванием), характеризующийся бластными клетками средних размеров с высоким и умеренным ядерно-цитоплазматическим отношением (20 – 90% всех неэритроидных клеток), в их цитоплазме выражено наличие азурофильной зернистости и палочек Ауэра;
- М2 баз (базально-клеточный), бластные клетки характеризуются наличием базофильной зернистости, составляет не более 0,5% острых нелимфобластных лейкозов;
- М3 (промиелоцитарный) вариант характеризуется бластными клетками крупных размеров с ядрами неправильной формы, отмечается крупная зернистость и палочки Ауэра в цитоплазме;
- М3v (гипогранулярный) с отсутствием зернистости;
- М4 (миеломонобластный): бластные клетки с ядрами округлой и неправильной формы, низким и умеренным ядерно-цитоплазматическим отношением, некоторые бластные клетки могут содержать зернистость, палочки Ауэра;
- М5а (монобластный без созревания), при котором монобласты составляют свыше 80% моноцитоидных клеток, бластные клетки крупных размеров с ядрами бобовидной или лопастной формы, в части из них просматривается зернистость, палочки Ауэра при этом не выявляются;
- М5b (монобластный с созреванием): монобласты составляют менее 80% моноцитоидных клеток, крупные с ядрами моноцитоидной формы, цитоплазмой без зернистости, палочки Ауэра не выявляются;
- М6 (эритромиелоз): более 50% бластом в костном мозге представлены эритробластами;
- М7 (мегакариобластный) лейкоз, при котором бластные клетки полиморфны, с отростчатой базофильной цитоплазмой, какие-либо специфические морфоцитохимические признаки отсутствуют.
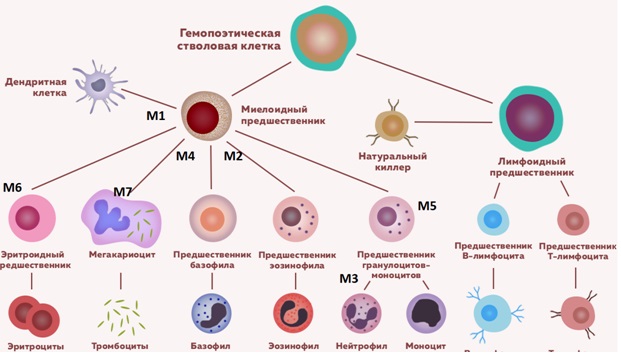
Схема гемопоэза с клетками предшественниками острого миелоидного лейкоза
Клиническая картина ОМЛ также складывается из анемического, геморрагического и токсического синдромов, которые являются следствием снижения продукции эритроцитов, тромбоцитов и гранулоцитов.
У 50% пациентов отмечается увеличение размеров печени (гепатомегалия) и селезенки (спленомегалия) вследствие инфильтрации органов опухолевыми клетками.
Внекостномозговые проявления заболевания связаны с лейкозной инфильтрацией центральной нервной системы и метастатическим поражением оболочек и вещества головного и спинного мозга (нейролейкемия). В этих ситуациях отмечается постоянная головная боль, возможна рвота, вялость, выявляется отек дисков зрительных нервов, могут быть нистагм, косоглазие, другие признаки поражения черепно-мозговых нервов, выявляются ригидность затылочных мышц, симптом Кернига.
Решающую роль в диагностике также имеет цитохимическое, иммунофенотипическое и морфологическое исследование бластов в костном мозге и периферической крови.
Ремиссию заболевания можно достичь посредством проведения высокодозной полихимиотерапии с последующей трансплантацией гемопоэтических стволовых клеток от HLA-геноидентичного родственного или альтернативного (неродственного, гаплоидентичного) донора у пациентов группы высокого риска рецидива. Благодаря адаптивным протоколам удается достичь ремиссии у 90% детей.
Хронические миелолейкоз
Хронический лейкоз – это вариант гемобластоза, субстратом которого являются созревающие клетки. У детей встречается только хронический миелолейкоз, который характеризуется пролиферацией гранулоцитарного ростка, гиперплазией миелоидной ткани, миелоидной метаплазией кроветворных органов, ассоциированной с хромосомной транслокацией t(9;22)(q34;q11), в результате которой образуется химерный онкоген BCR-ABL.
В течение хронического миелолейкоза выделяют три фазы:
- Хроническая фаза: выраженные симптомы отсутствуют.
- Фаза акселерации: повышение уровня лейкоцитов (>50 х 10 9 /л), бластов в периферической крови и костном мозге (> 10%); анемия и тромбоцитопения; персистирующий тромбоцитоз (> 1000 х 10 9 /л).
- Острая (бластная) фаза: миелобласты >30% в крови или в костном мозге; лимфобласты >30% в крови или в костном мозге; наличие бластных клеток в ликворе.
В дебюте заболевание трудно диагностировать, поскольку основные симптомы обусловлены общим опухолевым симптомокомплексом и носят преходящий характер. Наиболее частые симптомы, присоединяющиеся позднее – гепатомегалия и спленомегалия. Нарастающая интоксикация приводит к появлению слабости, утомляемости, повышению температуры тела, болям в костях.
В периферической крови отмечается гиперлейкоцитоз (до 200 – 300 х 10 9 /л и более) с увеличением содержания гранулоцитов до 95% и преобладанием незрелых клеток гранулоцитарного ряда: промиелоцитов, миелоцитов, метамиелоцитов, миелобластов, базофилов (до 10%) и эозинофилов (до 5%). Характерна анемия и повышение СОЭ. Уровень тромбоцитов преимущественно в норме, однако может отмечаться гипертромбоцитоз (до 600 х 10 9 /л и более).
В пунктате костного мозга отмечается увеличение числа миелокариоцитов за счет пролиферирующего пула клеток гранулоцитарного ряда с увеличением базофилов и эозинофилов. Позднее отмечается угнетение эритронормобластического и мегакариоцитарного ростков кроветворения.
Основным средством терапии и стандартом лечения хронического миелолейкоза в настоящее время является применение ингибиторов тирозинкиназы (ИТК). Данные препараты имеют механизм таргетного (целенаправленного) воздействия на BCR-ABL-положительные опухолевые клетки и должны назначаться всем пациентам после подтверждения диагноза. Для оценки эффективности и переносимости терапии ИТК рекомендуется регулярный мониторинг гематологических, цитогенетических и молекулярно-генетических и других показателей у пациента.
Список литературы
- Кузник Б. И. Клиническая гематология детского возраста: учеб. пособие / Б. И. Кузник, О. Г. Максимова. — М.: Вузовская книга, 2010. — 496 с.
- Румянцев А. Г. Практическое руководство по детским болезням. Т. 4. Гематология/онкология детского возраста / А. Г. Румянцев, Е. В. Самочатова. — М. : Медпрактика-М, 2004. — 792 c.
- Румянцев А.Г. Эволюция лечения острого лимфобластного лейкоза у детей. Педиатрия, 2016; 95(4): 11-22.
- Möricke A., Zimmermann M., Reiter A., et al. Long-term results of five consecutive trials in childhood acute lymphoblastic leukemia performed by the ALL-BFM study group from 1981 to 2000. Leukemia. 2010 Feb;24(2):265-84. doi: 10.1038/leu.2009.257.
- Creutzig U, van den Heuvel-Eibrink MM, Gibson B, et al. AML Committee of the International BFM Study Group. Diagnosis and management of acute myeloid leukemia in children and adolescents: recommendations from an international expert panel. Blood. 2012 Oct 18;120(16):3187-205. doi: 10.1182/blood-2012-03-362608.
- de la Fuente J, Baruchel A, Biondi A, de Bont E, Dresse MF, Suttorp M, Millot F; International BFM Group (iBFM) Study Group Chronic Myeloid Leukaemia Committee. Managing children with chronic myeloid leukaemia (CML): recommendations for the management of CML in children and young people up to the age of 18 years. Br J Haematol. 2014 Oct;167(1):33-47. doi: 10.1111/bjh.12977.

Авторская публикация:
Кулева С.А.
Заведующая отделением, врач-детский онколог, ведущий научный сотрудник, профессор НМИЦ онкологии им. Н.Н. Петрова

Иванова Светлана Вячеславовна
Врач-детский онколог, научный сотрудник, кандидат наук НМИЦ онкологии им Н.Н. Петрова
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Источник https://medaboutme.ru/zdorove/spravochnik/slovar-medicinskih-terminov/leykoz/
Источник https://pharm-atlas.com/blog/strong-leykoz-u-podrostkov-i-detey-strong/
Источник https://nii-onco.ru/rak-u-detej/lejkozy-u-detej-simptomy-diagnostika-lechenie/