Атопический дерматит у детей
Супер-врач, который спас ребенка от третьего отита, как осложнение после болезни! Провела все исследования и анализы, которые необходимы. Сразу назначила лечение (и объяснила почему не надо делать то, что раньше). По результатам анализов назначила антибиотик, который сработал (до этого было все в пустую), и процедуры, на которые ездим в районую поликлинику. Врач из районной поликлиники очень хвалила назначения и рекомендации Ларисы Наилевны (сказала «вы попали к очень хорошему врачу»)
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Автор:
Ковалева Наталья Владимировна
Врач -дерматолог, косметолог, трихолог
Атопический дерматит у детей – это хроническое, рецидивирующее воспалительное заболевание кожи с иммунным механизмом. В результате реакций гиперчувствительности к различным антигенам (пищевым продуктам, пневмоаллергенам, бактериальным белкам) у генетически предрасположенных детей выделяется ряд воспалительных факторов.
Это приводит к экзематозным поражениям, которые состоят из отека и микровезикул, приводящих к зуду, раздражению, царапинам и воспалительным поражениям, симметричным, изменяющимся по внешнему виду и локализации в зависимости от возраста ребенка. Это часто связано с астмой, ринитом и пищевой аллергией.

Виды атопического дерматита
Специалисты выделяют следующие виды болезни:
Младенческий (от рождения до 2-х лет). Первые признаки появляются в первые месяцы жизни. Сыпь локализуется в области щек и лба. В народе этот вид заболевания называют диатезом. Пораженные участки мокнут и отекают
Детский (от 2 до 12 лет). Обостряется при контакте кожного покрова с раздражителем. Отличается чрезмерной сухостью и зудом.
В зависимости от возбудителя существуют следующие клинико-этиологические варианты: пищевой, грибковый, клещевой и пыльцевой. Также выделяют вид заболевания со вторичным инфицированием.
Причины развития
Детский атопический дерматит является проблемой общественного здравоохранения в развитых странах и имеет распространенность от 10 до 20%. В одной и той же стране показатели выше в городских районах и среди населения с более высоким уровнем жизни. С возрастом распространенность и интенсивность заболевания уменьшаются. У 60% пациентов диагностируется в первый год жизни, главным образом в первые шесть месяцев, у 85% — в первые 5 лет и только у 10% после 7 лет.
У 70-80% пациентов развивается на фоне наследственной предрасположенности. Генетическая основа сочетаются с различными иммунологическими изменениями в кожном покрове, которые обусловливают дисфункцию защитного барьера:
мутации приводят к появлению микротрещина, трансэпидермальной потере влаги и нарушению рН;
это способствует проникновению раздражителей окружающей среды, аллергенов (клещей, продуктов питания, пыльцы), которые повышают чувствительность, и патогенов, таких как золотистый стафилококк.
Эти факторы приводят к клеточной инфильтрации дермы и постоянному воспалению с первоначально дисбалансом лимфоцитов, которые продуцируют Ig E при контакте с аллергенами. Субклиническое воспаление сохраняется даже вне обострения
Основные причины заболевания:
Чрезмерная сухость. У больных есть дефект, который препятствует увлажнению кожного покрова. Ситуация особенно ухудшается зимой из-за использования обогревателей и снижения влажности в помещениях. Сушит также частое мытье без последующего увлажнения.
Раздражитель. Различная бытовая химия и некачественные уходовые средства могут вызвать жжение, покраснение, зуд или сухость.
Эмоциональный стресс. Сплошные разочарования, страх и гнев – провокаторы, на которые кожа ребенка реагирует зудом и покраснением.
Чрезмерное потоотделение. Если одежда не соответствует погоде, кожа выполняет функцию терморегуляции – потеет, что приводит к ухудшению клинической картины.
Отдельно следует рассмотреть инфицирование стафилококком. В этом случае появляются очерченные участки или везикулы с гноем. Спровоцировать заболевание может герпес и грибок. В редких случаях пыльца, пылевые клещи и домашние животные вызывают атопическую форму дерматита у самых маленьких.
Симптомы атопического дерматита у детей
Клинические проявления составляют основу диагноза, т. к. не существует специфических микроскопических или лабораторных изменений.
Основные проявления в зависимости от возраста:
Младенцы. Признаки болезни появляются со второго месяца, с эритематозной экзантемой, с большим экссудативным компонентом, который образует струпья и локализуется на щеках, на лбу, а также поражает носогубный треугольник. Распространяется на кожу головы, переднюю часть туловища и конечности симметрично. Область подгузника обычно остается нетронутой.
Дети от 2 до 12 лет. Кожные проявления могут начаться на этом этапе или возобновиться после свободного интервала до 2-3 лет. Характерна локализация на локтевых сгибах и подколенных складках. В пораженной области присутствует характерный зуд. Другими типичными местами локализации являются бедра, запястья, веки, руки и пальцы.
Подростки. Папулезные и лишаеподобные поражения преобладают в этой фазе на основе интенсивного ксероза. Преимущественно локализуется в больших складках, на верхней трети рук и спины, тыльной стороне рук и ног и на пальцах.
Симптомы, которые должны насторожить родителей: сухая кожа, небольшие трещины в складке мочки уха, пальцев рук и ног, покраснение и шелушение тыльной стороны пальцев ног или рта. Гиперкератоз, придающий вид «мурашек», локализуется на ягодицах, дельтовидной области, наружном стороне бедер и туловища. Возможны эритематозные бляшки на щеках, темные круги под глазами и бледность.

Возможные осложнения
Осложнения атопического дерматита у детей:
Астма и аллергический ринит (сенная лихорадка). Иногда экзема предшествует этим заболеваниям. Более половины маленьких детей с атопическим дерматитом заболевают астмой и аллергическим ринитом в возрасте 13 лет.
Хронический зуд и шелушение. Это расстройство может привести к тому, что пораженный участок изменит цвет и утолщится.
Кожные инфекции. Инфицирование увеличивает риск заражения бактериями и вирусами, например вирусом простого герпеса.
Аллергический контактный дерматит. Это заболевание часто встречается у больных с атопической формой дерматита.
Проблемы со сном. Характерный выраженный зуд может привести к бессоннице.
Диагностика атопического дерматита
Назначают обследование на общий и специфический Ig E для определения причины, вызывающей воспаление кожи. Врач ставит диагноз путем осмотра пораженных участков и изучения истории болезни. Специалист также может использовать пластыри или другие тесты, чтобы исключить другие кожные заболевания.
Если родители подозревают, что определенная пища была причиной сыпи на теле ребенка, то нужно сообщить об этом врачу и уточнить о возможности выявления потенциальных пищевых аллергенов. В этом случае для лечения назначается диета.
Лечение атопического дерматита у детей
Атопический дерматит может быть постоянным. Возможно, придется попробовать несколько методов лечения в течение нескольких месяцев или лет, чтобы контролировать заболевание. Даже если лечение успешное, признаки и симптомы могут появиться снова.
Раннее выявление болезни позволяет вовремя начать лечение. Именно поэтому при появлении первичных симптомов нужно обратиться к аллергологу-иммунологу или дерматологу.
Если регулярное увлажнение и другие меры личной гигиены не помогают, врач может предложить медикаментозное лечение:
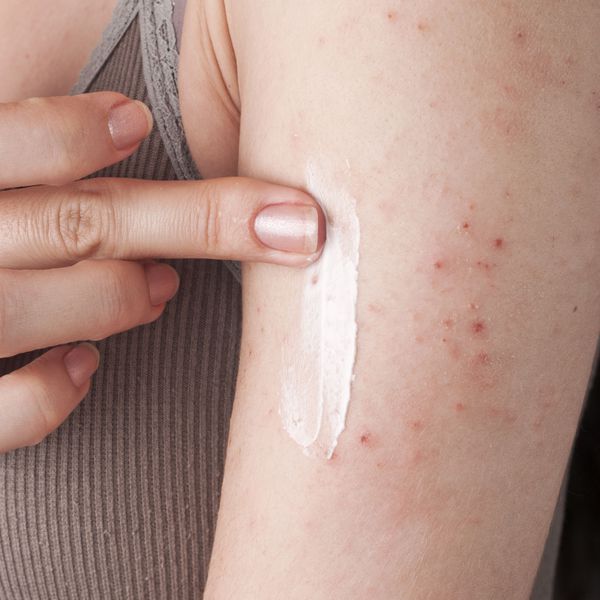
Кортикостероидные мази. Снимают зуд и помогают восстановить кожу. Нанесите их, следуя инструкции после увлажнения кожи, чтобы исключить возникновение побочных реакций.
Ингибиторы кальциневрина. Мази назначаются в возрасте от 2-х лет и старше. Влияют на иммунную систему. Избегайте интенсивного солнечного света при использовании этих продуктов.
Лекарства для борьбы с инфекцией. Антибактериальный крем назначается при бактериальной инфекции, открытых язвах или трещинах. Также могут быть назначены антибактериальные препараты внутрь.
Лекарственные средства для контроля воспаления. В тяжелых случаях врач может назначить пероральные кортикостероиды.
Эффективное и интенсивное тяжелых форм заболевания включает обертывание пораженного участка кортикостероидами местного применения и влажными повязками. Процедура выполняется под контролем медицинских работников.
Фототерапия (светотерапия) назначается детям, состояние которых не улучшается при проведении местного лечения. Процедура заключается в воздействии контролируемого количества естественного солнечного света отдельно или совместно с лекарственными средствами.
Несмотря на эффективность, долгосрочная фототерапия имеет пагубные последствия, такие как преждевременное старение и повышенный риск развития рака. По этим причинам фототерапия не так часто используется у маленьких детей и не проводится у младенцев.

Профилактика заболевания
Следующие рекомендации направлены на предотвращение эпизодов заболевания и минимизацию последствий сухости после принятия ванны:
Увлажняйте кожу не реже двух раз в день. Используйте кремы, мази или лосьоны, которые удерживают влагу. Выберите один или несколько продуктов, подходящих для ребенка.
Старайтесь идентифицировать и избегать триггеров, которые ухудшают состояние. Предотвратите стресс, негативное воздействие пыли пыльцы. Одевайте ребенка по сезону, чтобы он не потел.
Младенцы и дети могут страдать от обострений при употреблении определенных продуктов, таких как яйца, молоко, соя и пшеница. Проконсультируйтесь с врачом, как определить возможные пищевые аллергены.
Используйте только мягкое мыло. Выбирайте средства с нейтральным уровнем pH. Антибактериальное мыло удаляет натуральные масла и высушивает кожу.
Водные процедуры не должны превышать 10-15 минут. После принятия ванны высушите кожу, деликатно промокнув мягким полотенцем, и нанесите увлажняющее средство.
Преимущества лечения атопического дерматита в клинике «РебенОК»
При появлении атопического дерматита у малыша обращайтесь в наш медицинский центр. У нас работают компетентные специалисты, имеющие большой практический опыт. Предлагаем воспользоваться услугой вызова врача на дом. Дети увереннее чувствуют себя в привычной обстановке, поэтому диагностика вызывает меньший стресс.
Козловский А.А., Строева Г.Д. Атопический дерматит у детей [Электронный ресурс]
Скрипкин Ю.К. , Шеклакова М.Н. , Масюкова С.А. Атопический дерматит // РМЖ (Русский медицинский журнал): [Электронный ресурс]
Мы оперативно реагируем на дополнения и изменения цен в прейскуранте. Во избежание недоразумений рекомендуется уточнять полный перечень услуг и их стоимость в регистратуре клиники или по телефону 8-495-104-35-35 .
Размещенный на сайте прайс-лист не является офертой. Медицинские услуги предоставляются на основании заключенного договора.
Атопический дерматит у детей
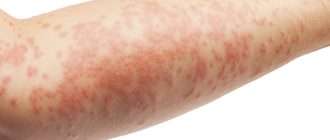
Одним из самых известных и плохо поддающихся лечению заболеваний кожи у новорожденных, грудных детей, малышей дошкольного возраста и подростков является атопический дерматит (АД). Он представляет собой хроническое состояние, при котором на различных участках тела формируются очаги воспаления с сыпными элементами и покраснениями. Ребенка при таком типе патологии беспокоит зуд, жжение, ощущение жара в области высыпаний, раздражение.
Диагностикой, оценкой симптомов, лечением и профилактикой атопического дерматита у детей занимаются дерматологи при непосредственном участии аллергологов, инфекционистов и врачей других специальностей.
Атопический дерматит – патология, которая характеризуется хроническим иммунным воспалением кожного покрова. Согласно статистике, примерно каждый 4-й ребенок в мире страдает от различных форм АД. В России примерно 15% детей имеют типичные симптомы заболевания, которые со взрослением малыша демонстрируют тенденцию к затиханию. По данным исследований, около трети больных, отмечающих клинические признаки в детстве, во взрослом возрасте чувствуют себя удовлетворительно, если лечение было начато вовремя.
До 85% всех высыпаний на коже у детей грудного возраста приходится на атопический дерматит, при этом девочки страдают от патологии в 1,5 раза чаще, чем мальчики. Болезнь носит выраженный аллергический характер. Доказана связь атопического дерматита с другими проявлениями иммунной дисфункции, к которым относится бронхиальная астма, разные формы аллергического ринита, конъюнктивита, пищевая аллергия.
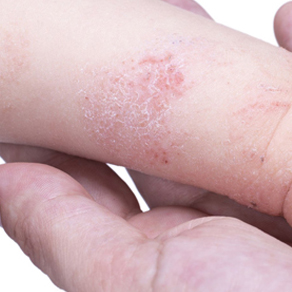

Классификация атопического дерматита у детей
Единой общепринятой классификации атопического дерматита у детей пока не существует, тем не менее, специалисты объединяют различные виды заболевания по схожести клинических проявлений, причинам возникновения, возрастным особенностям ребенка и другим параметрам в отдельные группы.
В зависимости от возраста ребенка различают следующие формы АД у детей:
- младенческая (до 2 лет);
- детская (до 12 лет);
- подростковая (после 12 лет).
Возрастные формы АД могут переходить друг в друга по мере взросления ребенка, самостоятельно заканчиваться и снова прогрессировать под воздействием неблагоприятных факторов.
Различают четыре этапа развития заболевания:
- начальный: обычно развивается на первом году жизни ребенка, симптомы характерны для младенческой формы патологии;
- стадия выраженных изменений: симптомы яркие, соответствуют возрасту ребенка и форме заболевания; нередко чередуются проявления острой (мокнущие элементы) и хронической (сухость кожи) фазы заболевания;
- фаза ремиссии: симптомы постепенно затухают вплоть до полного исчезновения;
- фаза клинического выздоровления: отсутствие любых проявлений патологии в течение 3–7 лет или дольше.
Исходя из вероятных причин развития атопического дерматита различают следующие типы заболевания у детей:
- с повышенной чувствительностью к продуктам питания (пищевая сенсибилизация);
- с чувствительностью к грибкам (грибковая сенсибилизация);
- с клещевой или бытовой сенсибилизацией;
- с чувствительностью к пыльце.
Тяжесть течения патологии бывает легкой, средней и тяжелой. По стадиям атопический дерматит у детей может быть в фазе ремиссии, полного и неполного обострения и выздоровления.
Несмотря на наличие большого количества медикаментов, достичь полной ремиссии бывает трудно. Это связано с хронически протекающим воспалительным процессом внутри кожи, который имеет генетическую предрасположенность, однако вовремя начатое лечение помогает избежать других дисфункций иммунной системы.
Симптомы атопического дерматита у детей
Клиническая картина при атопическом дерматите обусловлена образованием большого количества очагов воспаления в разных участках кожного покрова. В связи с этим основным проявлением болезни является зуд, который мешает спать, ухудшает общее самочувствие, ведет к постоянной раздражительности ребенка.
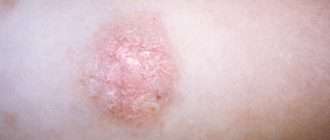
В месте локального воспаления образуются высыпания. Они могут иметь разный внешний вид в зависимости от стадии заболевания:
- В острой фазе элементы ярко-красные. Из-за прилива дополнительной крови в зону воспаления образуется локальный отек. Могут присутствовать чешуйки, бляшки. При пальпации кожные элементы влажные.
- В фазе неполной ремиссии высыпания телесного цвета, сухие, могут шелушиться. Появление новых элементов часто вызвано трением кожи об одежду.
Локализация кожных высыпаний отличается в зависимости от возраста ребенка. У младенцев они чаще возникают в области головы (ее волосистой части), шеи и груди. Излюбленным местом новых высыпаний являются разгибательные поверхности суставов.
Дополнительными симптомами атопического дерматита у детей являются:
- сухость и шелушение кожи;
- формирование болезненных трещин, особенно на разгибательной поверхности рук и ног;
- усиление неприятных ощущений ночью;
- гиперпигментация кожи;
- появление сухих бляшек и шелушащихся пятен в местах наиболее активных высыпаний.
Как правило, симптоматика АД проявляется ярче в холодное время года и значительно снижается при наступлении теплого сезона.
В подростковом возрасте «география» высыпаний перемещается на спину, область живота, паха.
Постоянный зуд нарушает сон, ребенок становится капризным и лабильным. В подростковом возрасте отечные высыпания, изменяющие эстетику кожи, становятся причиной психологических комплексов. Кожные элементы в местах трения могут инфицироваться с образованием локальных гнойников. Это сопровождается повышением температуры тела, общей слабостью ребенка, ухудшением общего самочувствия.
Признаки атопического дерматита у детей во многом зависят от формы и стадии заболевания, а также причины его возникновения и возраста ребенка.
Младенческая форма
Воспалительнный процесс протекает наиболее остро. Развивается отек и покраснение кожи. Обильные высыпания в виде папул («прыщиков») и мелких пузырьков, при вскрытии которых формируются обильно мокнущая поверхность. По мере подсыхания выделений на пораженных участках формируются корочки.
Очаги обычно расположены на лице (лоб, щеки, подбородок), под волосами на голове, на руках и ногах, реже в области ягодиц. Нередко заболевание сопровождается формированием себорейного дерматита на волосистой части головы, а также «молочного струпа» — специфических желтоватых корочек на щеках.
Из-за постоянного зуда малыши становятся беспокойными, расчесывают пораженные участки, что иногда приводит к формированию гнойничков.
Детская форма
Для этого типа заболевания характерна избыточная сухость кожи и формирование чешуек на фоне выраженного покраснения. Кожа шелушится и трескается, ребенок жалуется на сильный зуд, особенно по ночам. Очаги поражения расположены в локтевых сгибах и коленных ямках, на ладонях, в складках кожи (пах, ягодицы), на шее. Часто отмечается потемнение век и их шелушение.
Подростковая форма
Специфические очаги в виде шелушащихся бляшек расположены вокруг глаз и рта, на шее, локтях и запястьях, а также на тыльной поверхности кистей и стоп. Симптомы усиливаются с наступлением холодов и в разгаре отопительного сезона.
Причины атопического дерматита у детей
Атопический дерматит – сложное мультифакторное заболевание. В патогенезе болезни ключевую роль играют одновременно несколько процессов:
- Иммунное воспаление на фоне активации Th2-популяции клеток. В норме они пребывают в «боевом» режиме эпизодически – только при воздействии провоцирующих факторов. При атопическом дерматите эти клетки практически постоянно сохраняют повышенную активность, что и ведет к возникновению хронического воспаления кожи.
- Генетическая поломка, сопровождающаяся нарушением процессов кератинизации кожи. Это означает, что из-за врожденных генных дефектов ухудшается синтез белков, которые ответственны за создание механического барьера кожи. В таких условиях дерма становится более восприимчива к проникновению бактерий, вирусов и негативному влиянию физических факторов.
- Гиперактивность «тучных» клеток. Тканевые базофилы являются «контейнерами» для гистамина и других противовоспалительных веществ. При их высвобождении, которое наблюдается в частности и при атопическом дерматите, ребенок ощущает выраженный зуд.
Доказано, что атопический дерматит является генетически детерминированным заболеванием. Если один из родителей страдает подобной патологией, шанс ее проявления у ребенка достигает 30-40%. При наличии заболевания и у матери, и у отца, риск у малыша повышается до 70-75%.
К числу основных причин возникновения атопического дерматита у грудных детей врачи причисляют:
- наследственную склонность к аллергическим патологиям, когда у одного, обоих родителей или других близких родственников имеются соответствующие диагнозы;
- нарушение режима питания, что нередко наблюдается в ситуациях, когда кормящие мамы употребляют в пищу аллергенные продукты (цитрусы, шоколад, экзотические фрукты, малышу вводят прикорм раньше положенного времени или дают попробовать ингредиенты, неподходящие ребенку по возрасту;
- гипоксическое поражение головного мозга во время внутриутробного развития, из-за чего недостаток кислорода может вызывать аномалии развития различных систем детского организма;
- врожденные патологии желудочно-кишечного тракта.
В дошкольном возрасте и у подростков вероятными причинами атопического дерматита могут послужить:
- часто рецидивирующие респираторные заболевания, что приводит к повышенной чувствительности организма;
- перекармливание детей, особенно жирными блюдами, сладостями, выпечкой, что нередко наблюдается, когда воспитанием и уходом занимаются представители старшего поколения;
- гормональные нарушения и заболевания эндокринной системы;
- патологии пищеварительного тракта (гастрит, дуоденит, панкреатит и т.д.);
- заражение паразитарными инфекциями;
- различные аллергены: пыльца цветов и растений, в том числе и домашних, продукты жизнедеятельности животных и птиц, кровососущие насекомые, домашняя пыль, химические вещества, косметика, бытовая химия и многое другое.
В числе возможных предрасполагающих к развитию АД факторов врачи также указывают пассивное курение, когда ребенок вынужден вдыхать табачный дым из-за вредных привычек родителей или других родственников. При этом вовсе необязательно курить рядом с малышом, продукты горения превосходно впитываются в волосы и одежду.
Кроме того, косвенно послужить причиной возникновения симптомов атопического дерматита, особенно у детей подросткового возраста, могут:
- тяжелые переживания, эмоциональные встряски, волнение и стрессы;
- активное курение;
- гормональные изменения в организме в пубертатном периоде;
- слишком большие физические и умственные нагрузки, приводящие к истощению и сенсибилизации организма.
Также специалисты указывают на взаимосвязь АД и неблагоприятной экологической обстановки, в которой проживает ребенок, например, рядом с крупными промышленными предприятиями, нефтеперерабатывающими комплексами, заводами по производству химических удобрений и т.д.
У детей подросткового возраста иногда причиной атопического дерматита становится психосоматика, и в таких случаях к лечению всегда подключаются психологи или детские психиатры.
В современном обществе атопический дерматит является все более распространенной проблемой. Поэтому родителям важно вовремя выявить наличие подозрительных симптомов у ребенка, чтобы начать комплексное лечение.
Диагностика атопического дерматита у детей
Специфических диагностических методов, которые бы однозначно указали на наличие именно АД, нет. Постановка диагноза базируется на комплексной оценке состояния ребенка, поэтому важнейшую роль в диагностике играет грамотный осмотр и сбор полноценного анамнеза.
Сначала врач внимательно осматривает кожу ребенка, фиксирует локализацию сыпи, выявляет особенности и признаки, которые могут свидетельствовать об АД. Затем подробно расспрашивает родителей и самого маленького пациента, чтобы выяснить:
- особенности протекания беременности и родов;
- условия проживания ребенка;
- рацион питания;
- время и схема введения прикорма;
- перенесенные заболевания;
- наличие аллергии;
- семейный анамнез.
Осматривая ребенка, врач делает выводы о состоянии кожи: сухости, влажности пораженных участков, объеме и форме высыпаний, наличии шелушения, себореи, гнойных процессов и т.д.
В дальнейшем для более детального анализа здоровья пациента проводятся:
- различные аллергологические тесты, направленные на выявление веществ, к которым имеется повышенная чувствительность;
- общеклинический и биохимический анализы крови для оценки уровня эозинофилов, маркеров воспалительного процесса и т.д.;
- серологические пробы (ИФА, ПЦР);
- провокационные тесты.
Важную роль при постановке диагноза играет сочетанность атопического дерматита с другими болезнями аллергической природы. Проблемы кожи часто присутствуют у детей, страдающих бронхиальной астмой.
Атопический дерматит и диатез — симптомы и лечение
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Михаила Евгеньевича, аллерголога со стажем в 53 года.
Над статьей доктора Алексеева Михаила Евгеньевича работали литературный редактор Маргарита Тихонова , научный редактор Владимир Горский

Определение болезни. Причины заболевания
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Краткое содержание статьи — в видео:
Распространённость атопического дерматита
Заболеваемость детей составляет 10-12 % случаев, а заболеваемость взрослых — 0,9 %, из которых 30 % параллельно болеют бронхиальной астмой, а 35 % — аллергическим ринитом [17] .
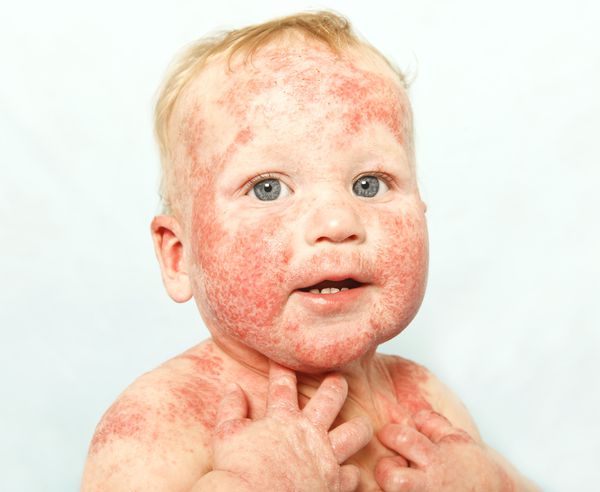
Причины и факторы риска атопического дерматита
Атопический дерматит является иммунозависимой болезнью. Мощным фактором его развития являются мутации в генах, кодирующих филаггрин — структурный белок кожи, который участвует в образовании кожного барьера, препятствует потере воды и попаданию большого количества аллергенов и микроорганизмов. Поэтому в основном атопический дерматит наследуется от родителей, причём чаще всего от матери, чем от отца [1] [18] [19] .
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
- атопены — экологические аллергены, вызывающие образование аллергических антител, повышая чувствительность тучных клеток и базофилов:
- пищевые атопены (коровье молоко, пшеница, раки, крабы, соя, шоколад, цитрусовые);
- пыльцевые атопены (амброзия, полынь, берёза, ольха);
- пылевые атопены (шерсть животных, постельные клещи, плесневые грибы, бумажная пыль, лаки, краски);
- продукты питания (сладости, копчёности, острые блюда, спиртные напитки);
- медикаменты (антибиотики, витамины, сульфаниламиды, производные пиразолона);
- переохлаждение;
- эмоциональный стресс.
Значительную роль в обострении атопического дерматита играют:
- Внешние факторы:
- климатические условия (болезнь чаще возникает в скандинавских странах в весенне-осенний период);
- загрязняющие вещества бытовой среды (дым, духи);
- испарения растворителей (ацетон, скипидар);
- вредные условия труда (загрязнение кожи твёрдыми масляными частицами, частое трение и давление, агрессивные растворители и моющие средства).
- Внутренние факторы:
- вирусные инфекции (ВЭБ-мононуклеоз, СПИД, инфекционные гепатиты);
- болезни ЖКТ (панкреатиты, инфекционные гастриты);
- заболевания эндокринной системы (тиреотоксикоз, дисменорея, менопауза).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атопического дерматита
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
- младенческая — от 7-8 недель до 1,5-2 лет;
- детская — от 2 до 12-13 лет;
- взрослая — от начала полового созревания и старше.
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
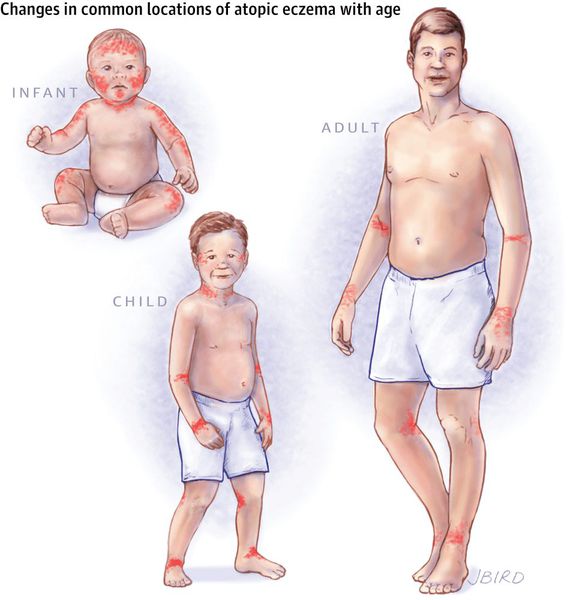
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
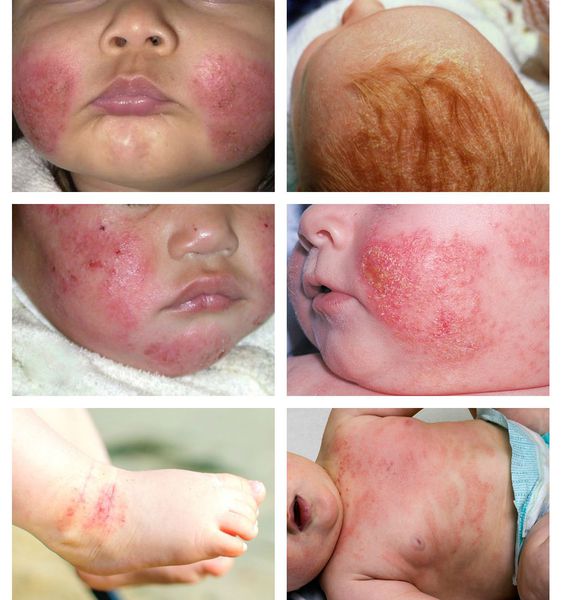
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
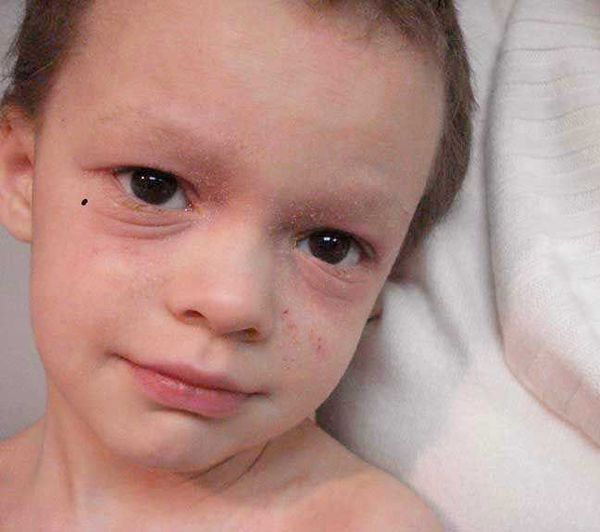
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
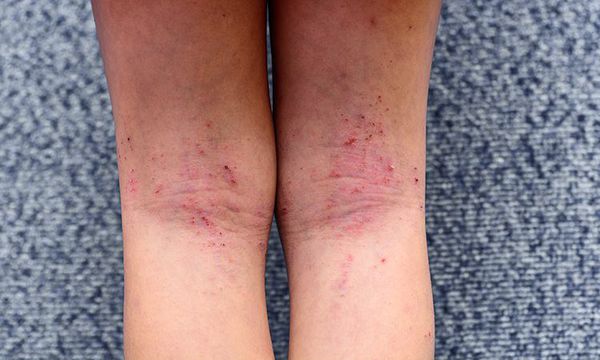
Единственный постоянный симптом болезни, который появляется независимо от возраста, — это сильный, иногда мучительный зуд. При различных повреждениях в коже накапливаются медиаторы воспаления, снижающие порог её чувствительности к различным раздражителям. Из-за этого при расчёсывании возникает экзематозное воспаление [22] .
Течение атопического дерматита зависит от времени года: зимой заболевание обостряется и возникают рецидивы, а летом наблюдается частичная или полная ремиссия [3] .
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
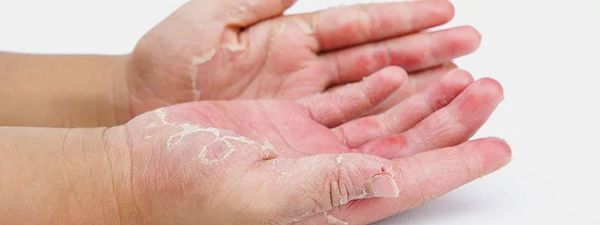
- фолликулярный кератоз («гусиная» кожа);
- вульгарный ихтиоз (шелушение кожи, складчатость ладоней) — встречается в 1,6-6 % случаев.
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
- усиленное потоотделение на сухих и здоровых с виду участков кожи (возникает мое мере стихания обострения);
- в ответ на механическое раздражение кожа становится резко белой.
Кроме того, появляются такие симптомы, как:
- периорбитальные изменения (складки под нижними веками, тени);
- полиаденит (воспаление множества лимфоузлов) — возникает при тяжёлом течении заболевания [2] .
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
- дисфункции кожного барьера — основополагающий фактор;
- воздействия окружающей среды;
- нарушения иммунной системы.
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
- снижение уровня керамидов — липидов (жиров), которые защищают кожу от агрессивного влияния окружающей среды и предупреждают потерю влаги;
- увеличение протеолитических ферментов — веществ, отвечающих за скорость реакции клетки на раздражители;
- повышение электрокинетической активности клеток эпителия [5] ;
- усиление потери влаги через эпидермис. [6][7] .
Также защитный барьер кожи повреждается из-за внешнего воздействия протеаз клещей домашней пыли и золотистого стафилококка [7] .
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
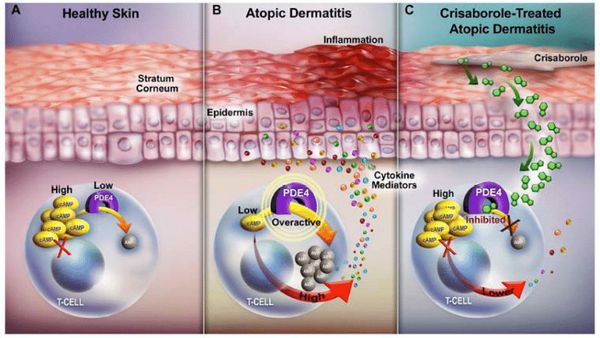
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Все эти изменения в эпидермисе становятся причиной усиленного поглощения аллергенов, микробной колонизации кожи, а также снижения порога чувствительности к холодовым и тактильным раздражителям [8] .
Классификация и стадии развития атопического дерматита
Классификация атопического дерматита основывается на оценке степени распространённости процесса, характера поражения и выраженности зуда [4] . В связи с этим выделяются два варианта течения заболевания:
- Лёгкое — характерно для людей с высоким уровнем антител IgE к пищевым и пылевым атопенам. Такое течение отличается сыпью в виде очагов экземы и участков лихенизации, располагающейся на коже шеи, лица и сгибов крупных суставов. В ответ на раздражители кожа белеет или приобретает смешанный оттенок. Обострение возникает в основном в весеннее и осеннее время до 4 раз в год. Поддаётся лечению топическими кортикостероидами и ингибиторами кальциневрина. Для предотвращения рецидива проводится санаторно-курортного лечение.
- Тяжёлое — свойственно пациентам с сопутствующими заболеваниями и склонностью к контактной чувствительности к металлам при нормальном уровне антител IgE. Течение отличается лихеноидными и экзематозными высыпаниями, которые затрагивают все конечности, туловище, лицо и шею. Подмышечные и бедренные лимфоузлы увеличиваются до размера лесного ореха и становятся плотными и малоболезненными. Щетинковые волосы бровей обламываются. При обследовании выявляется контактная чувствительность к никелю и хрому. Чаще болеют женщины. Регрессирует только под влиянием системной терапии иммуносупресссантами, кортикостероидами и селективной УФА. Пациенты с этим течением госпитализируются более 4 раз в год.
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
- ограниченная;
- распространённая;
- универсальная (эритродермия).
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
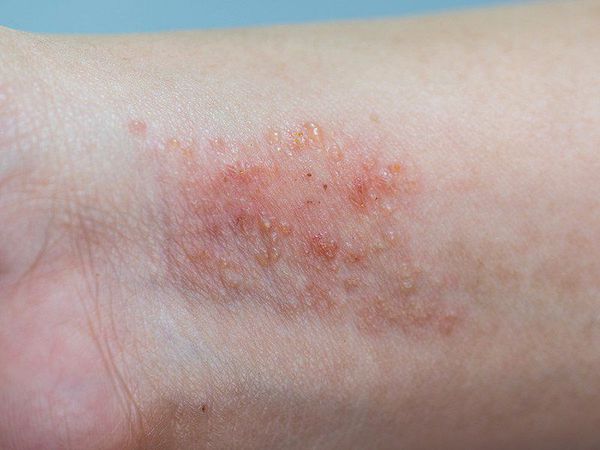
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
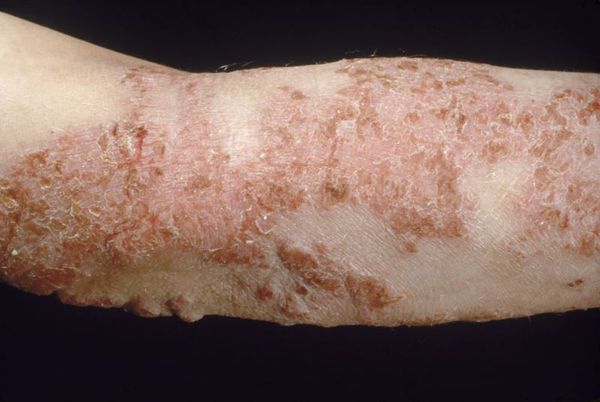
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
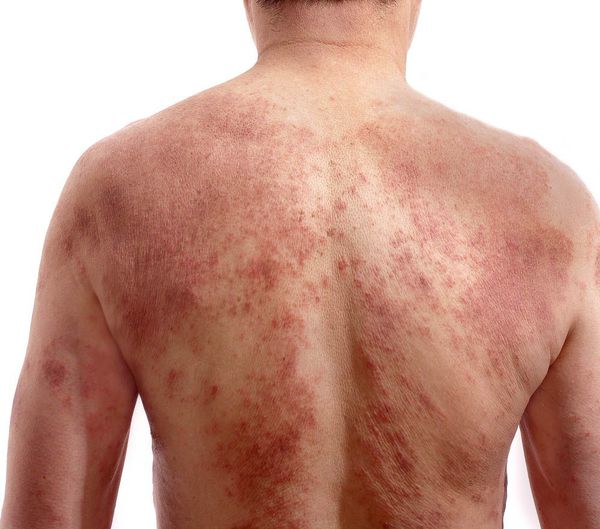
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
- эритематозно-сквамозный с лихенизацией (чаще возникает в детстве);
- экссудативный;
- лихеноидный (чаще поражает взрослых) [23] .
Осложнения атопического дерматита
При развитии болезни часто возникают различные инфекционные осложнения, связанные со стадией обострения. В период стабилизации кожа в участках поражения подвержена появлению импетиго [9] .
Осложнения младенческой фазы:
- Кандидоз — начинается с появления в глубине складок белесоватой полоски размокшего рогового слоя. Затем возникают мелкие пузырьки и обширные эрозии, по краям которых появляются отсевы вялых пустул.
- Герпетиформная экзема Капоши — на коже появляются пузырьки и пустулы с пупкообразным западением в центре и размером с булавочную головку или горошину. Серозное содержимое пузырьков быстро становится геморрагическим (наполняется кровью). Сыпь чаще появляется на коже лица, шеи и волосистой части головы, реже — в местах расчёсов на туловище и конечностях.
Осложнения детской фазы:
- Стафилококковое импетиго — проявляется сыпью в виде вялых пузырьков размером с горошину или лесной орех. Если их вскрыть, то на коже остаются повреждения, окружённые обрывками эпидермиса.
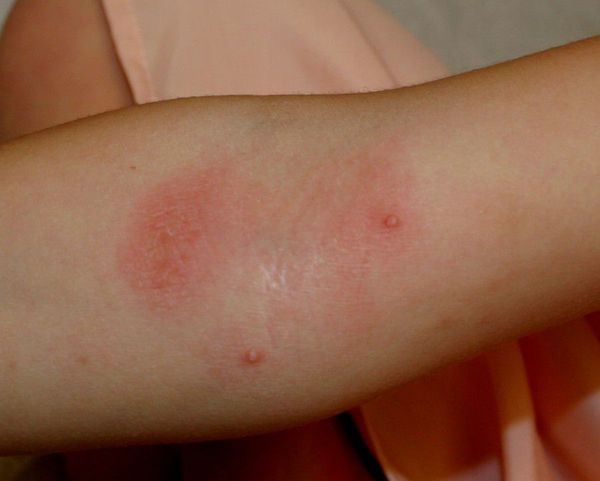
- Контагиозный моллюск — появляются полусферические телесные или розоватые папулы величиной с булавочную головку или больше с пупкообразным вдавлением в центре. Элементы могут быть единичными и множественными. При надавливании пинцетом на моллюск выделяется беловатая крошковатая масса — «моллюсковые тельца».
- Хроническаяпапилломавирусная инфекция — на тыле кистей и лице возникают плоские узелки. Их размер достигает 3-5 мм в диаметре. Они слегка возвышаются над поверхностью кожи, имеют округлую или многогранную форму, по цвету могут быть жёлтыми или не отличаться от здоровой кожи.
Осложнения взрослой фазы:
- Дерматофитии — на любых участках тела появляются грибковые поражения. Чаще они поражают паховые складки, ягодицы, бёдра и голени. На вид очаги грибка бледного цвета, покрыты отрубевидными чешуйками. Его границы розово-красного цвета, они чётко отграничивают очаг от здорового эпидермиса. По краям располагается выпуклый прерывистый валик, который состоит из папул, мелких пузырьков и корочек.
- Кератомикозы — отрубевидный лишай, который появляется в виде высыпаний светло-коричневого цвета, пятен неправильной формы с неровными «ажурными» краями. У людей с тёмной кожей эти пятна тёмно-коричневого цвета, покрыты еле заметными отрубевидными чешуйками, которые при поскабливании становятся хорошо заметными. Когда заболевание проходит, пятна остаются депигментированными и не поддаются загару.
Атопический дерматит значительно нарушает качество жизни пациента и членов его семьи. Внешний вид человека с зудящим дерматитом вызывает у окружающих беспокойство из-за инстинктивной осторожности заразиться паразитарным дерматозом. Сладострастное выражение лица больного, которое появляется от «оргазма» при расчёсывания очагов, ассоциируется у окружающих с психическим расстройством. Поэтому судьбе человека с атопическим дерматитом не позавидуешь: она мало отличается от судьбы прокажённого. Если добавить к этому невежество медицинских работников, которые не знают дерматологии и дают случайные рекомендации по лечению, то картина трудностей в общении со сверстниками становится полной [20] .
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Согласно критериям Rajka, речь об атопическом дерматите идёт, если у пациента есть три основных или дополнительных критерия и более [21] .
- Основные критерии:
- зуд;
- экземы;
- хроническое течение;
- наличие атопического дерматита у родственников.
- Дополнительные критерии:
- начало заболевания в детском возрасте;
- повышение IgE в сыворотке крови;
- сухость кожи и т.д.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
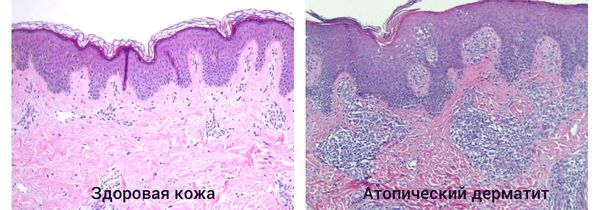
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
- в поверхностных слоях кожи вокруг кровеносных сосудов скапливаются клеточные элементы с примесью лимфы и единичными эозиновилами;
- в эпидермисе нарушен процесс ороговения клеток — отсутствует зернистый слой;
- в участках хронического воспаления эпидермиса наблюдается его утолщение, утолщение рогового слоя, межклеточный отёк и иногда спонгиозные пузырьки [4] .
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
- выявление патологии тромбоцитов для исключения синдрома Вискотта — Олдрича;
- оценка иммунного статуса для исключения синдрома Джоба;
- микроскопия чешуек при подозрении на дерматомикоз.
Иногда, чтобы отличить болезнь от другой патологии, достаточно посмотреть на локализацию сыпи. Например, при вульгарном псориазе поражаются разгибательные поверхности, а при атопическом дерматите — сгибательные [17] .
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
- при лёгком течении болезни без чувствительности к аллергенам и осложнений возможно амбулаторное лечение;
- при тяжёлом течении и реакции организма на атопены требуется госпитализация.
Базисная терапия включает приём противовоспалительных, противозудных и гипосенсибилизирующих средств, угнетающих аллергическую реакцию [10] [12] .
В первую очередь необходимо избавиться от зуда. Так как он связан с воспалением, для его устранения могут использоваться антигистаминные и седативные препараты, топические кортикостероиды или ингибиторы кальциневрина (Такролимус и Пимекролимус) [13] .
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
- I этап — диагностическая диета. Она направлена на исключение из рациона продукта, который предположительно стал аллергеном. Если на протяжении этой диеты состояние пациента улучшилось, то аллергия к продукту подтверждается.
- II этап — лечебная диета. Нацелена на исключение не только всех пищевых аллергенов, но и провоцирующих факторов;
- III этап — расширение рациона во время ремиссии [14] .
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При общем лечении рекомендуется использовать «Дезлоратадин»: в форме сиропа его можно давать детям от года, в форме таблеток — начиная с 12-13 лет. Короткий курс г люкокортикостероидов в форме таблеток показан только в случае тяжёлого обострения. Мази, гели и кремы с глюкокортикостероидами также рекомендованы при обострении и тяжёлой форме болезни [15] . К ним относятся гидрокортизон, флутиказон и другие. Активированный пиритион цинка в виде 0,2 % аэрозоля, крема и 1 % шампуня применяют с учётом его способности провоцировать обострение вирусных заболеваний и усиливать действие солнца [14] .
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Стойкой ремиссии способствует проживание в течение 2-3 лет на территории с тёплым климатом (Средиземноморье, климат пустыни, высокогорье) [10] .
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
Спрогнозировать течение атопического дерматита можно с помощью оценки электрокинетической подвижности клеток буккального эпителия: чем ниже показатель, тем тяжелее будет протекать болезнь [10] [11] .
К профилактике заболевания относят:
- обучение пациента и членов его семьи правилам ухода за кожей, грамотному использованию лекарств и пр.;
- консультирование по поводу коррекции факторов риска развития неинфекционных заболеваний;
- проведение мероприятий по сохранению беременности у пациенток с атопическим дерматитом, начиная с первой половины срока беременности;
- соблюдение диеты кормящей матерью и новорождённым;
- лечение сопутствующих заболеваний;
- длительный приём «Дезлоратадина».
В качестве профилактики также применяется препарат «Рузам», который длительно подавляет аллергические реакции и модулирует иммунную реакцию организма. [16] . Перед его применением проводится проба с препаратом.
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Источник https://rebenok-clinic.ru/zabolevaniya/atopicheskiy-dermatit-u-detey/
Источник https://www.smdoctor.ru/disease/atopicheskiy-dermatit/
Источник https://probolezny.ru/atopicheskiy-dermatit/