Отрубевидный лишай. Причины, симптомы, признаки, диагностика и лечение патологии
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Отрубевидный лишай – поверхностное невоспалительное рецидивирующее заболевание кожи грибкового происхождения, поражающее только роговой слой эпидермиса. Часто данное заболевание называют «разноцветный лишай» (TineaVersicolor или PityriasisVersicolor) в связи с появлением на коже пятен и высыпаний различных оттенков. Так как эта болезнь диагностируется в основном в летний период, в народе она получила название «солнечный грибок» или «пляжный лишай».
Наиболее подвержены заболеванию отрубевидным лишаем населения южных стран с жарким климатом и повышенной влажностью воздуха. Однако подобное заболевание нередко можно встретить и в более прохладных странах, преимущественно, в самые тёплые месяцы года. В России, согласно различным источникам, процент страдающих от отрубевидного лишая составляет от 5 до 15%. Чаще заболевает молодое население в возрасте от 15 до 40 лет. Мужчины страдают от этой болезни чаще женщин. У детей в возрасте до 7 лет отрубевидный лишай встречается крайне редко. Контагиозность данного заболевания незначительна.
- Возбудителем отрубевидного лишая является условно-патогенный дрожжеподобный грибок Malasseziafurfur, Pityrosporumorbiculare, Pityrosporumovale, носителями которого в нормальных условиях являются около 90% здоровых людей.
- Грибковое происхождение болезни было установлено в 1846 году, а в 1951 году M. Gordon выделил две различные формы возбудителя (округлую – orbiculare, и овальную – ovale). В 1961 году Burkeудалось разместить один из видов возбудителя на кожу здорового человека и получить классическую клиническую картину отрубевидного лишая.
- Появление данного заболевания у женщин может быть спровоцировано беременностью или приёмом оральных противозачаточных средств.
- Развитие отрубевидного лишая тесно связано с функционированием сальных желез. У детей младше 5 лет они менее активны, поэтому случаи заболевания в этом возрасте крайне редки. А вот в подростковом возрасте активность сальных желез резко повышается, поэтому большинство случаев заболевания приходится именно на этот возраст.
- Слово «лишай» существует ещё со времён Гиппократа и объединяет в себе все кожные заболевания, характеризующиеся мелкой зудящей сыпью, покрытой чешуйками.
Строение кожи

Кожа является самым большим по площади органом и представляет собой наружное покрытие тела многих животных, в том числе и человека. Это многофункциональный орган, участвующий во многих процессах, происходящих в организме.
В строении кожи выделяют 3 основных слоя:
- Наружный слой – эпидермис;
- Средний слой – дерма;
- Внутренний слой – гиподерма или подкожно-жировая клетчатка.
Эпидермис–наружная многослойная часть кожи, характеризующаяся разнообразием клеток и внеклеточных структур. В эпидермисе различают 5 слоёв: самый поверхностный – роговой слой, под которым находится блестящий слой, затем слой зернистых клеток, слой шиповатых клеток и, наконец, основа эпидермиса и его самый глубокий слой – базальный, находящийся на базальной мембране, представляющей собой границу между эпидермисом и дермой и обеспечивающей их прочную связь. По мере роста и старения клеток кожи, клетки из самого глубокого слоя эпидермиса переходят на более поверхностные слои, пока не достигают самого последнего – рогового слоя, с которого они отторгаются под действием самых различных факторов (купание, ношение одежды, тесные контакты кожи с окружающими предметами и т.д.). Полный цикл смены эпидермиса составляет 56 – 65 дней.
Роговой слой наиболее мощный, он содержит множество уплощённых пластинок (которые раньше были клетками кожи), расположенных подобно черепице и плотно прилегающих друг к другу.На подошвах и ладонях слой эпидермиса гораздо плотнее, содержит большее количество рядов клеток, тесно связанных между собой.
Помимо клеток кожи (кератиноциты), в эпидермисе можно встретить меланоциты (клетки, содержащие пигмент и обеспечивающие специфический оттенок кожи), клетки Лангерганса (клетки, участвующие в иммунных процессах) и тельца Меркеля (структуры, принимающие участие в формировании чувства осязания).
Дерма – средний слой кожи, также называемый «собственно кожей» (cutispropria). Этот слой состоит из различных клеток, волокон и межуточного вещества. Толщина дермы варьирует в пределах 0,5 – 4,7 мм в зависимости от локализации, генетических особенностей, пола, возраста и других факторов. Здесь также выделяют два различных по строению слоя: сосочковый и сетчатый.
Сосочковый слой тонкий и нежный, располагается под эпидермисом и представляет собой пучки коллагеновых и эластических волокон, выступающих в эпидермальную зону в виде сосочков. Также здесь содержатся различные клетки кожи (фибробласты, фиброциты, тучные клетки и др.), множество мелких кровеносных и лимфатических сосудов и нервных окончаний.
Сетчатый слой более грубый, плотный. Он составляет основную часть дермы и образован компактно расположенными пучками коллагеновых волокон.
Гиподерма или подкожно-жировая клетчатка представляет собой самый глубокий слой кожи, состоящий преимущественно из скоплений жировых клеток, расположенных между соединительнотканными волокнами. Здесь располагается большое количество кровеносных сосудов, нервных стволов, а также потовые железы, волосяные фолликулы и тесно прилегающие к фолликулам сальные железы. Подкожно-жировая клетчатка контактирует с мышечными фасциями, под которыми расположены непосредственно мышцы.
В строение кожи также входят её придатки, представленные волосяными фолликулами, ногтями, потовыми и сальными железами. Волосы и ногти участвуют в процессах ороговевания и отмирания клеток кожи, потовые железы являются важным звеном терморегуляции, а сальные железы играют защитную роль, смазывая волосы и кожу и предохраняя её от воздействия различных вредных факторов окружающей среды.
При отрубевидном лишае поражается самый поверхностный слой эпидермиса – роговой, а также сальные железы. В устьях сальных желез грибок размножается, образуя колонии. Затем, вместе с секретом, он попадает в роговой слой, где располагается в виде гроздьев между поражёнными чешуйками кожи. Излюбленными местами локализации данного грибка являются волосистая часть головы, складки и верхние отделы туловища.
Свойства дрожжеподобного гриба Pityrosporumorbiculare
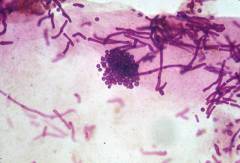
Возбудителем отрубевидного или разноцветного лишая является дрожжеподобный гриб Pityrosporum, существующий в различных формах – круглой (orbiculare), овальной (ovale) и мицелиальной (Malasseziafurfur). Первые две формы являются сапрофитами, т.е. входят в состав нормальной флоры кожи и не причиняют вреда здоровому организму. Мицелиальная форма патогенна, т.е. способна вызвать развитие отрубевидного лишая.
Этот грибок является липофильным, что объясняет его первоначальное размножение в устьях сальных желез. Секрет данных желез богат жирными кислотами, являющимися излюбленным питательным веществом для возбудителя отрубевидного лишая, и обеспечивающими его рост и развитие. Также благоприятной средой для данного грибка является тёплый климат и высокая влажность воздуха, что объясняет распространённость этой болезни в странах с тропическим климатом и повышенную заболеваемость в летнее время.
Как и многие дрожжеподобные грибы, Pityrosporumобладает способностью переходить из одной формы в другую. Также данный грибок обладает перекрёстно реагирующими антигенами с другими дрожжеподобными грибами, что может привести к развитию аллергической реакции различного типа. Этот грибок способен значительно осложнить течение уже имеющихся кожных заболеваний, например, атопического дерматита.
Кроме отрубевидного лишая, Pityrosporumorbiculareможет вызвать также возникновение себорейного дерматита, а , Pityrosporum ovale – фолликулита.
При микроскопическом исследовании поражённых чешуек рогового слоя эпидермиса возбудитель отрубевидного лишая выглядит как короткие изогнутые нити мицелия или гроздья круглых спор. В лабораторных условиях грибок культивируется под слоем оливкового масла при температуре 34-37 °C, при этом образуются кремовые, округлые, гладкие колонии.
Подпишитесь на Здоровьесберегающий видеоканал


Причины отрубевидного лишая
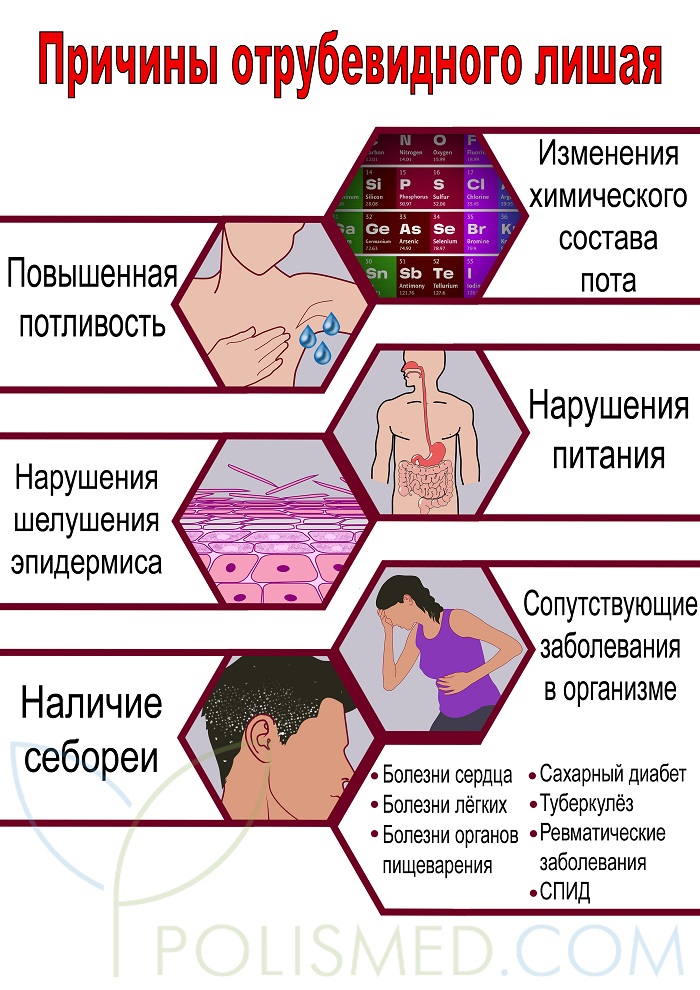
Основной причиной возникновения отрубевидного лишая является переход сапрофитной формы грибкаPityrosporum в патогенную — Malasseziafurfur. Этому переходу способствуют такие факторы, как:
- Повышенная потливость
- Изменения химического состава пота
- Нарушение процессов физиологического шелушения рогового слоя эпидермиса
- Нарушение питания
- Наличие себореи
- Сопутствующие заболевания в организме
Однако, даже при наличии на коже патогенной формы грибка, иммунная система способна предотвратить возникновение патологических реакций. Поэтому, помимо факторов перехода безвредной формы грибка в болезнетворную, необходимо также наличие факторов, обуславливающих ослабление защитных функций организма. К таким факторам относятся сахарный диабет, туберкулёз, ревматические заболевания, СПИД и др. Любое серьёзное заболевание, приём иммуносупрессивных препаратов, серьёзные нарушения питания или режима дня могут ослабить иммунитет организма и привести к возникновению отрубевидного лишая. Хронические заболевания (различные болезни сердца, лёгких, пищеварительных органов) также играют значительную роль в ослаблении иммунитета и повышении риска возникновения болезни.
К другим провоцирующим факторам относят длительное лечение стероидными препаратами, ионизирующее излучение, отравление тяжёлыми металлами, частый контакт кожи с синтетическими материалами, солнечная радиация и др.
При наличии сопутствующих кожных заболеваний (атопический дерматит, кандидозы, себорейный дерматит), отрубевидный лишай значительно осложняет течение их течение и способствует появлению резистентности к классическим лекарственным препаратам, используемым в их лечении.
Существует теория, что развитию заболевания также способствует генетическая предрасположенность, однако многие учёные связывают генетический фактор скорее с нарушениями в иммунных процессах, чем с самим заболеванием.
Отрубевидный или разноцветный лишай не считается заразным заболеванием, однако страдающим от этой болезни всё же рекомендуется тщательно соблюдать правила личной гигиены и не делиться своей одеждой, полотенцем или постельным бельём.
Симптомы отрубевидного лишая
| Симптом | Проявление | Описание |
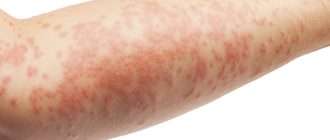
| Розовые пятна | 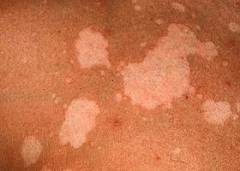 | В области устьев волосяных фолликул образуются жёлто-розовые пятна, которые постепенно увеличиваются в размерах и сливаются между собой. Могут занимать участки кожи значительных размеров. Появляются преимущественно на коже груди, спины, живота, шеи, волосистой части головы. Не наблюдаются на ладонях, подошвах и слизистых оболочках. Пятно располагаются на коже ассиметрично. |
| Коричневый окрас | 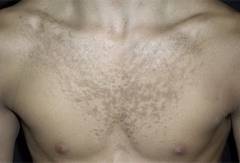 | Появившиеся розовые пятна постепенно меняют окрас, становясь красными, темновато-бурыми и, наконец, коричневыми. Поэтому отрубевидный лишай часто называют разноцветным. Данные пятна различаются по размеру, имеют свойство сливаться и обладают мелко фестончатыми очертаниями. |
| Шелушение | 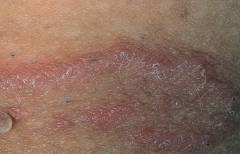 | Появление пятен часто сопровождается их лёгким мелко пластинчатым отрубевидным шелушением, легко выявляемым при поскабливании. Отсюда произошло название «отрубевидный» лишай. Шелушение пятен часто называют симптомом «стружки». Появление данного симптома связано с разрыхлением грибком чешуек рогового слоя. |
| Лёгкий зуд | 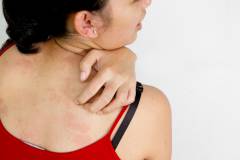 | Обычно пятна не вызывают беспокойства, но в некоторых случаях всё же могут сопровождаться лёгким незначительным зудом. |
| Отсутствие загара | 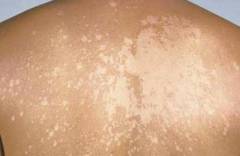 | Места, где ранее располагались пятна отрубевидного лишая, не загорают, оставаясь светлее, чем окружающие непоражённые участки кожи. На коже они выглядят как белые пятна. Связан данный симптом с нарушением функционирования меланоцитов (клеток, содержащих пигмент), возникающим под действием патогенного грибка. В результате такие пятна на длительное время остаются депигментированными. Это явление называется псевдолейкодерма. |
Кроме описанной выше классической формы отрубевидного лишая (пятнисто-шелушащаяся форма), некоторые авторы выделяют также фолликулярную и инвертную формы.
Фолликулярная форма часто выражается в виде появления папул до 3 мм в диаметре в области волосяных фолликул. Самое часто расположение этих высыпаний – кожа спины, груди и конечностей. Часто появление папул сопровождается зудом. Эта форма заболевания развивается обычно при сахарном диабете, длительном лечении антибиотиками или стероидными препаратами.
Инвертная форма характеризуется расположением очагов поражения в складках кожи. Проявлениями данной формы обычно являются покраснение, шелушение и незначительный зуд.
Пятна в области волосистой части головы бывает сложно выявить. В связи с этим в клинике часто используется люминесцентная лампа Вуда, под которой поражённые участки приобретают специфическое окрашивание. При стёртой форме заболевания этот метод диагностики приобретает весомую роль, так как в некоторых случаях волосистая часть головы – единственный поражённый участок кожи.
Течение отрубевидного лишая обычно длительное, может составлять месяцы, и даже годы. Характерны для этой болезни частые рецидивы, в условиях тропического климата проявления болезни значительно обширнее и более выражены. В редких случаях отрубевидный лишай сопровождается поражением внутренних органов. В условиях солнечного загара очаги заживают быстрее.
Диагноз устанавливается:
- На основании клинической картины – наличие классических симптомов отрубевидного лишая;
- При обнаружении симптома Бенье – при поскабливании пятен предметным стеклом поражённые чешуйки отслаиваются из-за разрыхления рогового слоя эпидермиса в области поражённых участков;
- После обследования волосистой части головы под лампой Вуда – важный этап дианостики при стёртых формах;
- При микроскопическом исследовании поражённых чешуек с выявлением колоний грибка – возбудителя;
- Иногда применяется проба йодом – при окрашивании йодом поражённых участков кожи, их цвет значительно интенсивнее соседних здоровых участков, это связано с тем, что разрыхлённый роговой слой эпидермиса впитывает йод гораздо лучше плотного здорового рогового слоя.
Лечение отрубевидного лишая
Лечение отрубевидного лишая обычно не представляет трудностей, однако не следует пренебрегать консультацией врача, так как большинство рецидивов этой болезни связано именно с самолечением. Диагностикой и лечением подобных заболеваний занимается врач-дерматолог. Традиционное лечение включает в себя противогрибковые препараты местного и системного действия.
Препараты выбора при лечении отрубевидного лишая
| Группа препаратов | Представители | Механизм действия | Способ применения |
| Производные имидазола | Кетоконазол, Миконазол,Бифоконазол, Эконазол, Клотримазол | Данные препараты блокируют действие грибковых ферментов, отвечающих за синтез мембраны, а также способствуют быстрому саморазрушению грибковых клеток. | Данные препараты действуют местно и выпускаются в форме кремов и мазей. Наносятся на поражённые участки кожи 1-2 раза в сутки. Выпускаются также шампуни с кетоконазолом для обработки волосистой части головы. |
| Аллиламиновые соединения | Тербинафин | Данная группа препаратов нарушает синтез клеточной мембраны грибков, что приводит к их разрушению и останавливает их дальнейший рост и развитие. | Тербинафинвыпускается в виде крема или спрея. Наносится на поражённые участки кожи 2 раза в сутки. |
| Производные пироксоламина | Толциклат, Циклопирокс | Эти препараты нарушают проницаемость мембраны грибков для веществ, необходимых им для нормального функционирования. В результате рост и развитие грибков прекращается, а их клетки разрушаются. | Данная группа препаратов применяется наружно. Крема и мази наносятся на поражённые участки кожи 1-2 раза в сутки. |
При тяжёлых распространённых формах отрубевидного лишая, а также при отсутствии эффекта при исключительно местной терапии, в дополнение к местному лечению назначаются системные противогрибковые препараты:
- Итраконазол – производное триазола, в основе действия которого лежит нарушение синтеза мембраны грибковых клеток. Назначается внутрь по 200 мг в сутки в течение 7 дней или по 100 мг в сутки в течение 14 дней после еды.
- Флуконазол – другой представитель группы производных триазола с механизмом действия, подобным итраконазолу. Назначается внутрь по 150 мг раз в неделю или по 50 мг ежедневно в течение 3-8 недель.
Считается, что сочетание местной и системной противогрибковой терапии значительно снижает риск рецидивов в дальнейшем, в связи с чем такое лечение является традиционным, и при классической форме отрубевидного лишая предпочтение отдаётся именно ему.
Альтернативные препараты для лечения отрубевидного лишая
| Препарат | Механизм действия | Способ применения |
| 2% спиртовой раствор йода | Оказывает неспецифическое разрушающее действие на грибковые клетки. | Рекомендуется смазывать поражённые участки кожи 1-2 раза в день. |
| 60% водный раствор натрия тиосульфата + 6% раствор соляной кислоты | Данный метод лечения называется методом Демьяновича и оказывает существенное бактерицидное действие на поражённые участки кожи. | В течение трёх минут в очаги поражения втирается 60% раствор натрия тиосульфата, затем на эти же участки наносится 6% соляной кислоты. Такое лечение проводится 1 раз в сутки в течение недели. |
| 20% (для взрослых) и 10% (для детей) раствор бензилбензоата | Препарат проникает в верхние слои эпидермиса, оказывая разрушающее действие на различные виды бактерий. | Препарат втирается в поражённые участки кожи 1 раз в сутки в течение 3-5 дней (при хорошей переносимости). |
| 10% серно-салициловая мазь | Обладает кератолитическим, антибактериальным и противопаразитарным действием. | Мазь наносится на поражённые участки кожи 2 раза в день. |
Народные рецепты лечения отрубевидного лишая
| Рецепт | Способ применения |
| Верхушку чистотела собирают и измельчают ( примерно стакан). Измельчённый чистотел смешивается со стаканом сахара, заворачивается в марлю и помещается в трёхлитровую банку. Из простокваши варится творог, которым заливается марля и настаивается 28 дней, периодически помешивая. После чего полученный раствор процеживается и храниться в холодильнике. | Принимается настойка по 50 г три раза в день за 15 минут до еды. Следует помнить, что чистотел довольно ядовит, поэтому при приёме данного раствора могут проявиться побочные эффекты – головокружение, тошнота, рвота. |
| Из свежего щавеля готовится кашица, которая смешивается с жирными сливками или сметаной. | Полученной кашицей смазываются поражённые участки кожи 1-2 раза в день в течение 10 дней. |
| Стакан гречневой крупы отваривается в трёх стаканах воды на медленном огне, полученный отвар следует процедить и охладить. | Отваром смазываются поражённые участки кожи до трёх раз в сутки. |
| Порошок из сухого зверобоя смешивают с вазелином в пропорции 1:4. Также можно свежий зверобой размельчить до состояния кашицы и смешать со сливочным маслом в одинаковых пропорциях. Полученную мазь хранить в холодильнике. | Мазь с вазелином наносится ежедневно на поражённые участки кожи до их полного заживления. Мазь со сливочным маслом используется в качестве ежедневных компрессов по 40 минут. |
Профилактика отрубевидного лишая

С целью профилактики рецидивов проводится местное лечение с самые тёплые периоды года. Кожа головы обрабатывается шампунем с кетоконазолом. Также этот шампунь можно использовать в качестве геля для душа, протирая им тело каждый месяц по 3 дня подряд до 5 минут. В остальное время кожа смазывается 1 в неделю 1% салициловым спиртом.
Несмотря на то, что отрубевидный лишай не считается заразным заболеванием, рекомендуется тщательно следить за контактами членов семьи больного с его предметами одежды, личной гигиены или постельным бельём. Все страдающие от этой болезни должны обладать собственным набором постельного белья, полотенец и одеждой. Во время лечения дезинфекция белья и одежды больного проводится с помощью кипячения в 2%-ом мыльно-содовом растворе с последующей пятикратной глажкой с пароувлажнением. Также следует избегать синтетических материалов. Следует отдавать предпочтение хлопковым тканям.
Людям, страдающим от отрубевидного лишая, рекомендуется избегать стрессовых ситуаций, повышенных физических нагрузок, избыточной потливости, высоких температур. Не следует также забывать о строгом соблюдении правил личной гигиены.
Лишай у человека — как распознать, каковы симптомы и как лечить
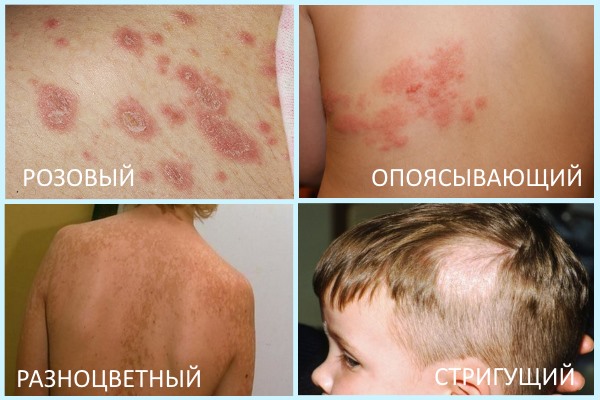
Лишай распространен повсеместно. Чаще всего болеют дети, но и взрослое население уязвимо не зависимо от социального статуса. Причиной развития может служить инфекция, а также психическое перенапряжение, сопутствующая патология, сбой иммунитета.
Ниже даны описания основных видов лишая у человека с подробным фото признаками, методами их диагностики, и лечения.
Стригущий лишай
Представляет собой воспалительное заболевание кожных покровов и его придатков грибковой природы.
Этиология
Стригущий лишай у человека вызывают грибы–дерматофиты, способные поражать не только гладкую кожу, но и ее производные элементы – волосы, ногти. Из дерматофитов наиболее распространены Trichophyton violaceum и Microsporum canis — возбудители трихофитий, микроспорий соответственно.
По источнику инфекции трихофитии и микроспории делятся на зоофильные и антропофильные. Зоофильные – заражение человека происходит во время прямого контакта с больным животным или предметами, зараженными их шерстью. Антропофильные — инфекция передается непосредственно от больного человека, а также при использовании обсемененных грибом вещей (расчески, головные уборы, различные аксессуары для волос).
Клиническая картина
Микроспория волосистой части головы.
На начальной стадии заболевания под волосами появляется пятно красного цвета. Спустя несколько дней очаг поражения покрывается массой мелких серых чешуек («асбестовые чешуйки»). Волосы становятся блеклыми, ломкими, луковица их плотно заполняется спорами гриба. При расчесывании волосы легко обламываются, оставляя «пеньки» высотой 5-6 мм. Такие проплешины в волосах в виде щетины дали название лишаю «стригущий».

В 90% клинических случаев микроспорию волосистой части головы вызывает Microsporum canis.
Трихофития волосистой части головы.
Для данного микоза характерны высыпания в виде множества небольших (до 1,5 – 2,5 см) изолированных друг от друга очагов с расплывчатыми контурами. Поверхность их покрыта чешуйками серого цвета. Волосы легко ломаются у самого корня, отчего по внешнему виду дерматологи именуют трихофитию «черноточечной».
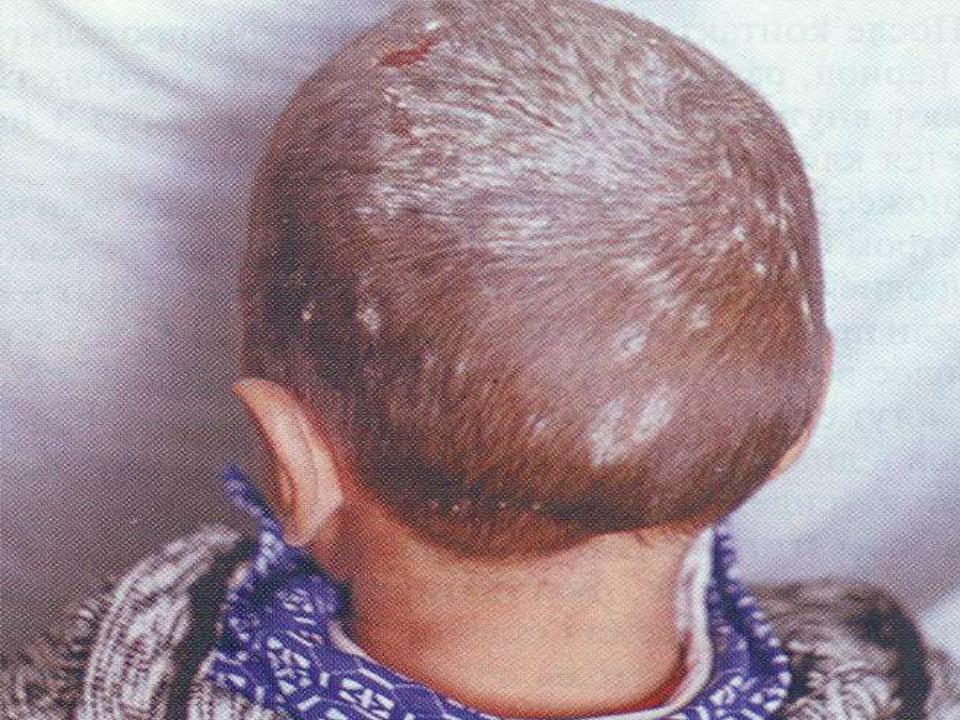
В 60% трихофитию вызывает Trichophyton violaceum.
Микроспория и трихофития гладкой кожи.
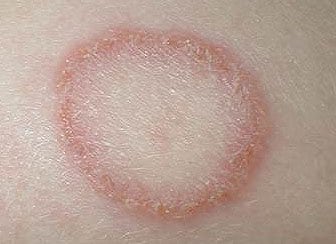
Классическая клиническая картина очага инфекции выглядит как поражение кожи кольцевидной формы с воспалительным гребнем по кайме. Высыпания имеют четкие границы, склонны к периферийному росту, характерен регресс воспалительных изменений в центре очага. Поверхность шелушится, иногда содержит пузырьки, пустулы.
Фавус (парша)
Патогномоничный признак фавуса — наличие скутул. Скутула (от лат. scutulo – щиток) – это корка из гриба, чешуек эпидермиса, погибших лейкоцитов. Поверхность имеет грязно-желтый или серый цвет. Скутулы могут сливаться, покрывая голову сплошной коркой. Волосы при этом не обламываются, а растут через нее, имеют вид пакли. Внешне это напоминает картину пчелиных сот (от лат. favus – сотовая ячейка). Если снять корку, открывается блестящая ярко-красная поверхность без чешуек, волосы на ней уже не вырастут.
Инфильтративно-нагноительная форма микроспорий и трихофитий
Характерно выраженное воспаление кожи головы с формированием пустул и керионов – плотных крупных болезненных инфильтратов. При надавливании из расширенных устьев фолликул волос просачивается гной желтого цвета. Больного беспокоит синдром интоксикации (высокая температура тела, головная боль, общее недомогание). Процесс охватывает регионарные лимфоузлы (заднешейные, затылочные), развивается лимфаденит.
Диагностика
- Внешний осмотр больного, характерная картина поражения.
- Микроскопия патологического материала (пораженные грибом волосы, чешуйки кожи, частицы ногтевых пластин). Диагноз подтверждают выявленные в препарате нити мицелия, споры грибов.
- Люминесцентная диагностика лампой Вуда используется в качестве экспресс-диагностики микроспорий методом фотолюминесценции – под лучами лампы элементы гриба светятся характерным для дерматофитий светло-зеленым цветом.
- Определение вида гриба путем ПЦР-диагностики (по выявленному в соскобе генетическому материалу паразита).
Лечение
- Системное лечение лишая назначают при микозах волосистой части головы, обширных поражениях гладкой кожи. При лечении микроспорий назначают препарат гризеофульвин, против трихофитии эффективен итраконазол.
- Местное лечение включает различные компрессы на область высыпаний, повязки с антисептиками для очищения очагов от корок. Широко используются противогрибковые шампуни для волос, мази (микроспор, ламизил, клотримазол).
Народные методы лечения
Ниже на изображении представлены рецепты народной терапии (сделано это для того чтобы вы могли сохранить ее у себя)

Меры профилактики: обязательное мытье рук после прогулок с улицы, использование индивидуальных предметов личной гигиены (щетки для волос, полотенца, аксессуары для волос). После посещения бассейнов, общественных бань, саун необходимо принимать душ с мылом. Если дома есть питомцы, следует регулярно осматривать внешний вид шерсти животного. Желательно вовремя обнаружить характерные следы поражения стригущим лишаем, чтобы провести дезинфекцию помещения и лечение больного питомца.
Красный плоский лишай
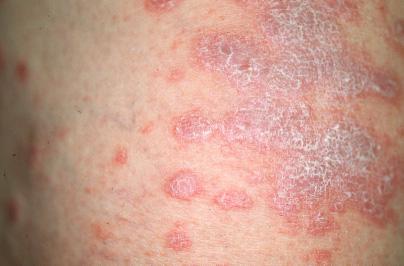
Красный плоский лишай у человека – хронический дерматоз, поражающий кожу в виде мелких, зудящих и чаще шелушащихся узелков.
Этиология
Конкретный вид возбудителя не выявлен. Относится к многофакторным заболеваниям. Вызывать патологию могут различные провоцирующие обстоятельства: психические потрясения, прием некоторых медикаментов (например, тетрациклина), различные раздражающие химические препараты, заболевания желудочно-кишечного тракта.
Клиническая картина
Элементы высыпаний представлены в виде зудящих узелков диаметром 1-3 мм, в центре поверхности — пупкообразное вдавление. В остальном поверхность папулы блестящая. Цвет образований от малинового до синюшно-красного с перламутровым оттенком. Узелки покрыты так называемой сеткой Уикхема – мелким сетчатым рисунком, характерным только для красного плоского лишая. Излюбленными местами поражений являются: сгибательные поверхности конечностей, симметрично по бокам туловища, поясница, область половых органов. Значительно реже высыпания могут появится на голове, ладонях, ступнях. При длительном течении выявляют симптом Кебнера – новые папулы появляются на местах микротравм кожных покровов.
Диагностика
При типичной картине заболевания учитывают характерные клинические внешние признаки и локализацию очагов поражения.
Лечение
Устанавливают связь заболевания со стрессом или перенесенными инфекциями. Проводят диагностику и лечение сопутствующих патологий.
- Местное лечение лишая : на очаги наносят крема, мази с глюкокортикостериодами, внутрь принимают антигистаминные препараты, витамины группы В.
- Методы фототерапии в виде:
- ПУВА–терапия (местное применение фотосенсибилизатора на очаги высыпаний с последующим облучением длинноволновыми УФ-лучами).
- Селективная световая терапия (комбинация длинноволнового, средневолнового УФ излучений).
Народные методы

Разноцветный (отрубевидный) лишай
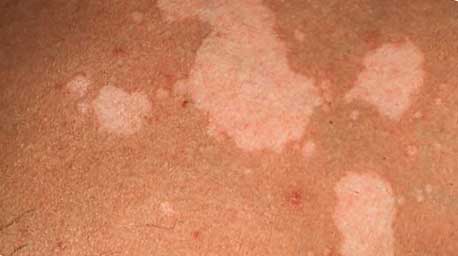
Разноцветный лишай – грибковое не воспалительное заболевание кожных покровов, поражающее роговой слой эпидермиса (волосы и ногти не страдают).
Этиология
Вызывают разноцветный лишай грибы рода Malassezia Furfur, которые являются условно-патогенными микроорганизмами, то есть присутствуют на теле человека в норме, вызывая поражение эпидермиса при определенных условиях. К таким условиям относят: ослабленный иммунитет, нарушения гормонального обмена, повышенную потливость, ряд сопутствующих патологий (сахарный диабет, онкология, ВИЧ-инфекция, хронические болезни почек, туберкулез, системные заболевания). Грибом поражаются кожные покровы, богатые сальными железами: волосистая часть головы, лицо, поверхность верхней трети туловища, паховая область. Высыпания не вызывают зуда.
Клиническая картина
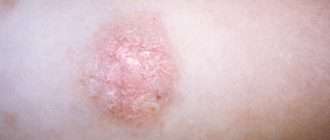
Очаги пораженного эпидермиса имеют вид пятен с четкими краями, которые часто сливаются, образуя фестончатые фигуры. Цвет высыпаний от желто-розового до коричневого. В процессе жизнедеятельности гриба пораженные участки кожи теряют способность вырабатывать под действием ультрафиолета меланин — красящий пигмент. Поэтому у светлокожих поверхность пятен темного цвета, у смуглых или загорелых – светлого (нет пигмента). Очаги шелушатся, отшелушенные чешуйки напоминают отруби (отсюда второе название лишая).
Диагностика
- Характерная клиническая картина поражения эпидермиса грибом Malassezia.
- Люминесцентная диагностика лампой Вуда (грибы дают характерный для данного микоза желтый или бурый цвет свечения).
- Микроскопия соскоба очага на патологические грибы (исследуют чешуйки кожи, диагноз подтверждают при наличии в препарате нитей мицелия, спор грибка).
- Дополнительной диагностикой служит йодная проба Бальцера: на поверхность наносят 5% раствор йода, при этом пораженный грибом очаг окрашивается сильнее (из-за «вздыбленных» чешуек кожи), чем здоровое окружение.
Лечение
- Системные антимикотическая терапия назначается при генерализованных формах поражения, рецидивирующем течении заболевания. Используются такие препараты как кетоконазол, флуконазол, итраконазол.
- Местная терапия: имидазольными антимикотиками в форме шампуня, крема или аэрозоля обрабатывают поверхность очагов поражения.
Народные средства

Опоясывающий лишай
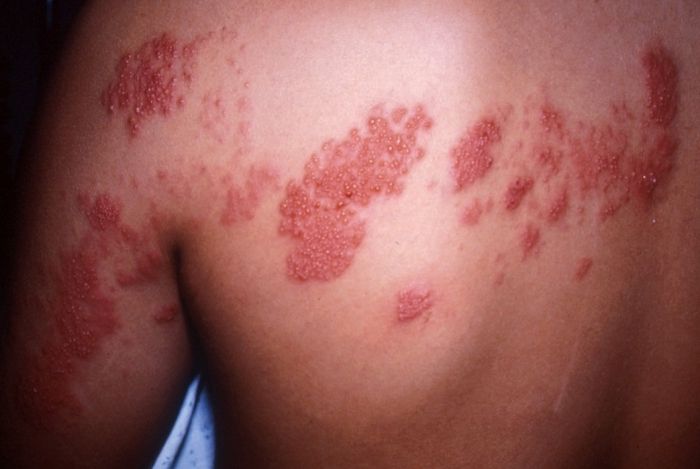
Опоясывающий герпес – острая вирусная инфекция, характеризующаяся лихорадкой, синдромом интоксикации, поражением ганглиев спинного мозга и появлением герпетиформных высыпаний по ходу чувствительных волокон пораженного нерва.
Этиология
Возбудитель опоясывающего герпеса — varicella zoster, нейродерматотропный вирус, способный вызывать повреждения нервной системы и кожи. Передается вирус воздушно-капельным и контактно-бытовым путями. Болеет взрослое население, у детей как правило вирус вызывает развитие ветряной оспы (эта инфекция имеет совершенно другую клиническую картину). Попав в организм, инфекция проникает в спинальные ганглии, где может длительное время находиться в дремлющем состоянии. Активирует инфекцию ослабление иммунитета на фоне других инфекций, онкологических заболеваний, травм, прием гормональных препаратов, цитостатиков.
Клиническая картина
Начальная стадия заболевания проявляется жгучей интенсивной болю по ходу пораженного нерва. Боль обычно усиливается в ночное время. Появляются нарушения чувствительности (повышенная, пониженная либо ее полное отсутствие). Через 5-12 дней по ходу иннервируемого метамера кожа отекает, краснеет, а через 2-3 дня на ней появляются характерные высыпания в виде пузырьков. Со временем содержимое пузырьков темнеет, на их месте образуются коричневого цвета корочки. Через 3 недели они отпадают, оставляя временную пигментацию. Болевой синдром беспокоит дольше.
Диагностика
- Наличие характерной клинической картины инфекции, этапности герпетических проявлений.
- Серологические методы исследований (ПЦР – диагностика, иммуноферментный анализ).
- Выделение вируса на клеточных культурах (инфекцию выращивают на тканях куриного эмбриона).
Лечение
- Противовирусная терапия. Используют такие препараты как зовиракс, фамцикловир, валацикловир. Если противовирусная терапия начата в течение первых 3 суток от начала высыпаний, значительно уменьшается интенсивность болей. Кроме того, сокращается длительность заболевания и лечение в целом оказывает быстрый эффект.
- Иммуностимулирующая терапия. При иммунодепрессивных состояниях показано введение иммуноглобулинов. Отменяются препараты, подавляющие иммунитет.
- Симптоматическая терапия. Антибактериальные препараты назначают в случае присоединения вторичной бактериальной инфекции. Для обезболивания применяют ненаркотические анальгетики, нестероидные противовоспалительные препараты.
Народные средства

Существует специфическая профилактика герпетической инфекции – живая вакцина Zostavax. Побочные эффекты вакцина вызывает редко, однако противопоказана больным с иммунодефицитным состоянием.
Розовый лишай
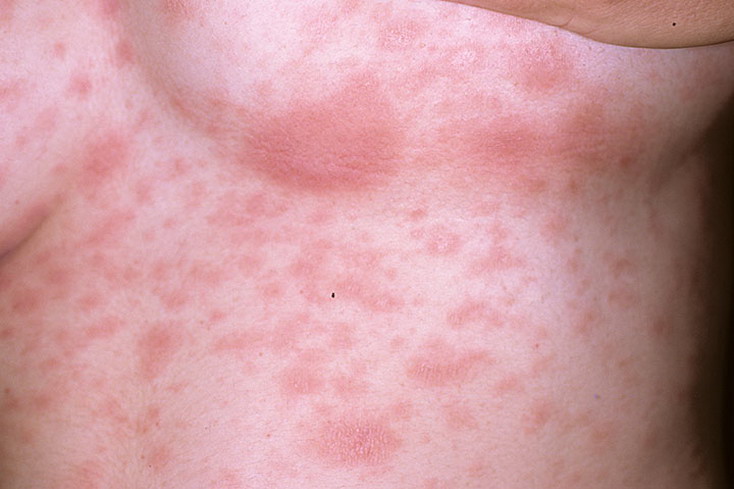
Лишай Жибера (розовый) – кожное заболевание из категории инфекционных эритем.
Этиология
Окончательно возбудитель не выявлен. Предположительно патологию вызывают энтеровирус Коксаки А, герпесвирус человека тип 7. Болезнь развивается на фоне сниженного иммунитета обычно в весенне-осенний период, после простудных инфекций.
Клиническая картина
Начальная стадия заболевания проявляется легкими симптомами интоксикации: беспокоят артромиалгии, слабость, головная боль. На коже спины или живота появляется первичный очаг поражения — зудящее крупное пятно розового цвета округлой формы – материнская бляшка. Центр бляшки вскоре желтеет, начинает шелушиться (чешуйки белого цвета). Края остаются чистыми от чешуек. Через 4-5 дней подобные высыпания меньшего диаметра поражают кожу туловища, конечностей. Больного может беспокоить зуд. Через 4-6 недель заболевание, как правило, самостоятельно излечивается.
Диагностика
Диагностика затруднена ввиду отсутствия определенного возбудителя. Учитывают характерную картину расположения высыпаний — по ходу физиологических кожных складок (линиям Лангера).
Лечение
- Специфическое лечение отсутствует.
- Местная терапия. Для снятия воспаления назначают крема с глюкокортикостероидами.
- Симптоматическая терапия. При выраженном зуде внутрь принимают антигистаминные препараты.
Народными средствами

Больной должен воздержаться от посещения бассейнов, а прием ванн заменить на быстрый душ, так как вода усугубляет течение лишая.
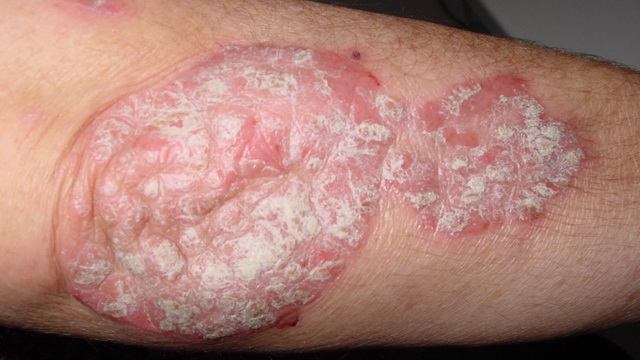
Чешуйчатый лишай (псориаз).
Псориаз (чешуйчатый лишай у человека) относится к узелково-чешуйчатым незаразным дерматозам. Причина псориаза до сих пор не выявлена. Однако развитие его вызывают сбои иммуногенетического характера. Так ученые выявили ген псориаза — PSORS1, а также особую популяцию Т-лимфоцитов, которые вызывают воспалительные поражения тканей. При псориазе имеются нарушения жирового обмена, проявляющиеся высоким уровнем липидов крови, ранним развитием атеросклероза. У 30-60% пациентов обострения псориаза вызывают психотравмирующие ситуации.
Клиническая картина
Высыпания при псориазе имеют вид плотных бляшек розово-красного цвета. Поверхность шелушится серебристыми чешуйками, сухая, что вызывает зуд. При расчесывании папулы чешуйки легко отходят (симптом стеаринового пятна), после снятия чешуек поверхность начинает блестеть (симптом терминальной пленки), если чесать дальше – выделится несколько капель крови (симптом «кровяной росы»).
Эти симптомы объединяют в «псориатическую триаду» — характерную черту псориаза. Высыпания локализуются на разгибательных поверхностях конечностей, пояснице, области крестца, волосистой части головы (псориатическая корона). Бляшки могут сливаться, в запущенных случаях образуются бородавчатые разрастания. Чешуйки на их поверхности желтеют, склеиваются, присоединяется гнойная бактериальная флора.
Диагностика
- Внешний осмотр, выявление характерной для псориаза «псориатической триады».
- Биопсийная диагностика кожи (при псориазе в гистологическом препарате наряду с воспалением выявляют нарушения процессов кератинизации).
- Анализ крови (подтверждение воспаления, диагностика гиперлипидемии).
Лечение
- Иммуносупрессивная терапия при тяжелом течении псориаза (цитостатики, глюкокортикостероиды, ретиноиды).
- Назначение препаратов, улучшающих реологические свойства крови (трентал, реополиглюкин, гемодез, гепарин и другие).
- Дезинтоксикационная терапия.
- Местная терапия в виде мазей, кремов, содержащих кератопластические препараты и/или глюкокортикостероиды.
- Методы фототерапии: ПУВА–терапия (местное применение фотосенсибилизатора на очаг поражения с последующим облучением длинноволновыми УФ-лучами).
Селективная световая терапия (комбинация длинноволнового и средневолнового УФ излучений).
- Клиническому излечению псориаза способствует диета. Больной ограничивает употребление овощей семейства пасленовых, специй. Отказывается от курения, употребления алкоголя.
Народные методы


Врач-терапевт, гастроэнтеролог, гепатолог, инфекционист. Провожу профилактические мероприятия осложнений со стороны пищеварительной системы после долгой терапии НПВП и кроворазжижающими препаратами.
Отрубевидный лишай

Отрубевидный (цветной, разноцветный лишай) – рецидивирующее кожное заболевание грибковой природы, при котором поражается только наружный слой кожи (верхний роговой слой эпидермиса), имеющий непосредственный контакт с окружающей средой. Врачи отмечают, что пик заболевания приходится на жаркое летнее время, поэтому этот недуг часто называют «солнечным грибком». От проявлений отрубевидного лишая страдают в основном молодые люди, у детей и стариков он встречается гораздо реже.
Возбудителем цветного лишая у человека выступают дрожжеподобные грибы рода Pityrosporum, способные существовать в трех различных формах, переходящих одна в другую. Заболевание считается условно контагиозным, то есть грибок может передаваться при контакте с больным человеком и его личными вещами, но это не значит, что заразившийся человек обязательно заболеет.
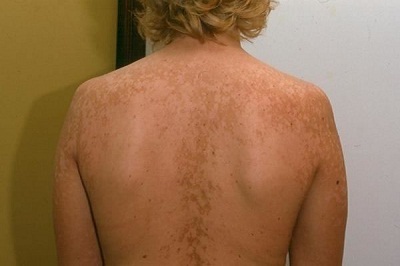
Что это такое?
Отрубевидный лишай — длительная (хроническая) грибковая инфекция рогового слоя эпидермиса. Бытовое (сленговое) название, которое можно встретить на курортах — «солнечный грибок». Следует различать заболевание с Витилиго, розовым лишаём Жибера и сифилитической розеолой.
Название «лишай» (Lichen) известно со времен Гиппократа, под ним объединены многие заболевания кожи, для которых характерно образование цветных пятен и шелушение. Возбудитель разноцветного лишая был описан G. Robin в 1853 году, а в 1951 году M. Gordon выделил округлые и овальные формы возбудителя, как в местах высыпаний разноцветного лишая, так и в пределах здоровой кожи, отнеся его к дрожжеподобным грибам.
Причины заражения
Возбудитель болезни – дрожжеподобный гриб, известный в 3 формах: округлый Pityrosporum orbiculare, овальный Pityrosporum ovale и мицелиальный Malassezia furfur, способный принимать разную форму.
На человеческой коже он обитает постоянно, но активизируется только под действием определенных факторов:
- нарушение правил гигиены;
- при сахарном диабете;
- обильное потоотделение – как при жаре, так и при некоторых заболеваниях, туберкулезе, например;
- при нарушениях в работе эндокринной системы и некоторых болезней ЖКТ – возможность «проявить себя» у грибка появляется благодаря изменению кислотности кожи;
- иммунодефицит – как благодаря болезни или общему ослаблению, так и вследствие приема некоторых лекарств: цитостатики, глюкокортикоидные гормоны.
До недавнего времени считалось, что подхватить отрубевидный лишай от больного человека очень трудно, однако, последние исследования в этой области опровергают ранние выводы ученых. В наши дни дерматологи склоняются к мнению, что отрубевидный лишай может появиться не только после личных контактов с зараженным, но и при совместном использовании бытовых вещей (постельное белье, полотенца, мочалки, одежда).
Таким образом, подцепить грибок вполне реально даже в примерочной кабинке магазина одежды. Первые симптомы отрубевидного лишая проявляются в срок от нескольких недель до нескольких месяцев. Длительность инкубационного периода зависит от состояния здоровья человека и наличия провоцирующих факторов, о которых мы уже писали чуть выше.

Симптомы у человека
Типичными симптомами отрубевидного лишая у человека являются (см. фото):
- Появление розовых пятен с желтоватым окрасом;
- Постепенное изменение их цвета на коричневую пигментацию, локализующуюся в типичных местах (в первую очередь, это зона декольте);
- Незначительное мелкопластинчатое шелушение появившихся высыпаний на кожных покровах;
- Непостоянно наблюдающийся зуд пятен, который не отличается сильной интенсивностью;
- Кожа не загорает в том месте, где локализовались высыпания. Это объясняется функциональной неполноценностью меланоцитов – кожных клеток, вырабатывающих пигмент.
Чтобы определить, действительно ли вы больны солнечным лишаем, посетите дерматолога. Врач проверит вашу кожу лампой – грибок имеет люминесцентные свойства. Если кожа засветится розовым или зеленовато-синим цветом, дерматолог диагностирует лишай.
У человека симптомы отрубевидного лишая, в виде зуда и жжения, зачастую не выражены. Если у врача есть подозрения на счет наличия грибка-возбудителя, он отправит пациента на анализ ороговевших чешуек кожи.
Диагностика заболевания
Постановка точного диагноза отрубевидного лишая осуществляется на основании данных визуального осмотра и собранного анамнеза. Выявить отрубевидный разноцветный лишай помогает йодная проба Бальзера, после которой пораженные участки кожи становятся темно-коричневыми. Кроме того, врачи нередко используют специальную лампу Вуда. В ее свете места скопления грибков дают желтоватое свечение.
Как выглядит отрубевидный лишай, фото
На фото ниже показано, как проявляется заболевание у человека.

Пораженные болезнью зоны кожи не поддаются воздействию солнечных лучей (не покрываются загаром), в летнее время выглядят светлее здоровой кожи. Пятна могут находиться на теле человека отдельно друг от друга, а могут сливаться. Наблюдается шелушение кожного покрова, которое связано с тем, что деятельность грибка приводит к разрыхлению рогового слоя кожи.
Как лечить отрубевидный лишай?
В большинстве случаев лечение отрубевидного лишая у человека не представляет трудностей, однако не следует пренебрегать консультацией врача, так как большинство рецидивов этой болезни связано именно с самолечением.
Диагностикой и лечением подобных заболеваний занимается врач-дерматолог. Традиционная терапия включает в себя противогрибковые препараты местного и системного действия.
Лечение отрубевидного лишая мазями и препаратами
В домашних условиях используют мазь и другие наружные средства (крема, лосьоны, порошки, растворы, спреи и т.д.) от отрубевидного лишая.
В настоящее время применяются следующие наружные противогрибковые средства:
- Средства с нафтифином (Микодерил, Экзодерил);
- Средства с сертаконазолом (Залаин, Сертаконазол, Сертамикол);
- Средства с изоконазолом (Травоген и Травокорт);
- Средства с эконазолом (Ифенек, Экодакс);
- Средства с миконазолом (Дактарин, Микозон);
- Средства с кетоконазолом (Дермазол, Микозорал, Микокет, Низорал, Перхотал, Себозол);
- Средства с бифоназолом (Бифасам, Бифоназол, Бифосин, Микоспор);
- Средства с клотримазолом (Амиклон, Имидил, Кандибене, Кандид, Кандизол, Канестен, Канизон, Клотримазол, Фунгинал, Фунгицип);
- Средства с тербинафином (Атифин, Бинафин, Ламизил, Ламизил Дермгель, Ламизил Уно, Ламитель, Миконорм, Тебикур, Тербизед-Аджио, Тербизил, Тербикс, Тербинафин, Тербинокс, Тербифин, Термикон, Унгусан, Фунготербин, Экзитер, Экзифин).
Таблетки от отрубевидного лишая. Для лечения тяжелых случаев отрубевидного лишая применяют следующие антигрибковые препараты для приема внутрь:
- Флуконазол (Дифлазон, Дифлюзол, Дифлюкан, Дисорел-Сановель, Медофлюкон, Микомакс, Микосист, Микофлюкан, Нофунг, Проканазол, Фангифлю, Флузол, Флукозид, Флуконазол, Флуконорм, Флунол, Флюкостат, Форкан, Фунзол, Цискан). Препараты принимают либо по 200 мг по одному разу в сутки в течение 1 – 2 недель, либо по 400 мг по одному разу в неделю (всего два приема с интервалом между ними в 7 дней).
- Кетоконазол (Кетоконазол, Микозорал, Низорал, Ороназол, Фунгинок, Фунгистаб, Фунгавис). Препараты принимают либо по 200 мг по одному разу в сутки в течение 1 – 2 недель, либо по 400 мг по одному разу в неделю (всего два приема с интервалом между ними в 7 дней).
- Итраконазол (Ирунин, Итразол, Итраконазол, Кандитрал, Миконихол, Орунгал, Орунгамин, Орунит, Румикоз, Текназол). Препараты принимают по 200 мг по 2 раза в сутки в первый день, затем в течение 5 дней по 200 мг по одному разу в сутки.
В качестве кератолитиков применяются следующие наружные средства:
- Салицилово-резорциновый спирт;
- Салициловая мазь 5%;
- Салициловый спирт (салициловая кислота) 3 – 5%;
- Резорциновый спирт 5 – 10%;
- Гликолевая кислота 5 – 10%.
Шампунь и другие косметические средства от отрубевидного лишая. В настоящее время для лечения отрубевидного лишая на волосистой части головы применяются шампуни, содержащие следующие компоненты, обладающие противогрибковым действием:
- Пиритион цинка (Кето-плюс шампунь; Скин-кап аэрозоль, шампунь и крем; Цинокап аэрозоль, крем);
- Сульфид селена (Сульсен Мите паста и шампунь; Сульсен Форте шампунь; Сульсена, лосьон, масло и шампунь);
- Тиосульфат натрия (раствор тиосульфата натрия);
- Кетоконазол (шампуни Кето-плюс, Микозорал, Миканисал, Низорал, Перхотал, Себозол).
Также в качестве дополнения могут использоваться и народные средства:
- Заварить в стакане кипятка ложку мяты перечной. Применять для смазывания поврежденных участков после выдерживания на водяной бане с длительностью четверть часа;
- Смешать в трехлитровой банке кипятка чистотел, зверобой (по ложке). Для заваривания нужно ингредиенты добавить в марлю. Хранить раствор на протяжении месяца. Принимать трижды в день по 50 мг. Хранить лекарство в холодильнике;
- Для смазывания патологических участков можно использовать репейное масло, сок лопуха, клюква, календула, облепиха. Для обработки применяются, как монокомпонентные, так и многокомпонентные растворы.
К сожалению, несмотря на относительную безопасность заболевания, разноцветный лишай склонен к рецидивированию, поэтому у большинства людей инфекция появляется вновь в течение 2 лет после успешного лечения. Рецидивы не означают, что лечение было произведено некачественно, просто у человека вероятнее всего имеется наследственная предрасположенность к заболеванию, вследствие чего у него очень быстро по сравнению с другими происходит развитие инфекции при наличии благоприятных для нее условий.
Для профилактики рецидивов отрубевидного лишая необходимо периодически (1 раз в месяц) принимать по одной таблетке противогрибковых препаратов.

Как предотвратить заболевание?
С целью профилактики рецидивов проводится местное лечение с самые тёплые периоды года. Кожа головы обрабатывается шампунем с кетоконазолом. Также этот шампунь можно использовать в качестве геля для душа, протирая им тело каждый месяц по 3 дня подряд до 5 минут. В остальное время кожа смазывается 1 в неделю 1% салициловым спиртом.
Несмотря на то, что отрубевидный лишай не считается заразным заболеванием, рекомендуется тщательно следить за контактами членов семьи больного с его предметами одежды, личной гигиены или постельным бельём. Все страдающие от этой болезни должны обладать собственным набором постельного белья, полотенец и одеждой. Во время лечения дезинфекция белья и одежды больного проводится с помощью кипячения в 2%-ом мыльно-содовом растворе с последующей пятикратной глажкой с пароувлажнением. Также следует избегать синтетических материалов. Следует отдавать предпочтение хлопковым тканям.
Людям, страдающим от отрубевидного лишая, рекомендуется избегать стрессовых ситуаций, повышенных физических нагрузок, избыточной потливости, высоких температур. Не следует также забывать о строгом соблюдении правил личной гигиены.
Источник https://www.polismed.com/articles-otrubevidnyjj-lishajj-prichiny-simptomy-priznaki-diagnostika-i-lechenie-patologii.html
Источник https://tvojajbolit.ru/dermatologiya/lishay-u-cheloveka-kak-raspoznat-kakovyi-simptomyi-i-kak-lechit-2/
Источник http://gb21perm.ru/otrubevidnyj-lishaj-u-cheloveka/