Отек Квинке и крапивница: отличия и сходство

Кожный покров − самый большой орган, и он больше всех подвергается воздействию извне, травмам, а если происходят сбои в работе организма, на коже можно наблюдать различные высыпания и покраснения. Как понять при осмотре что это − крапивница?
Крапивница и ее проявление на коже
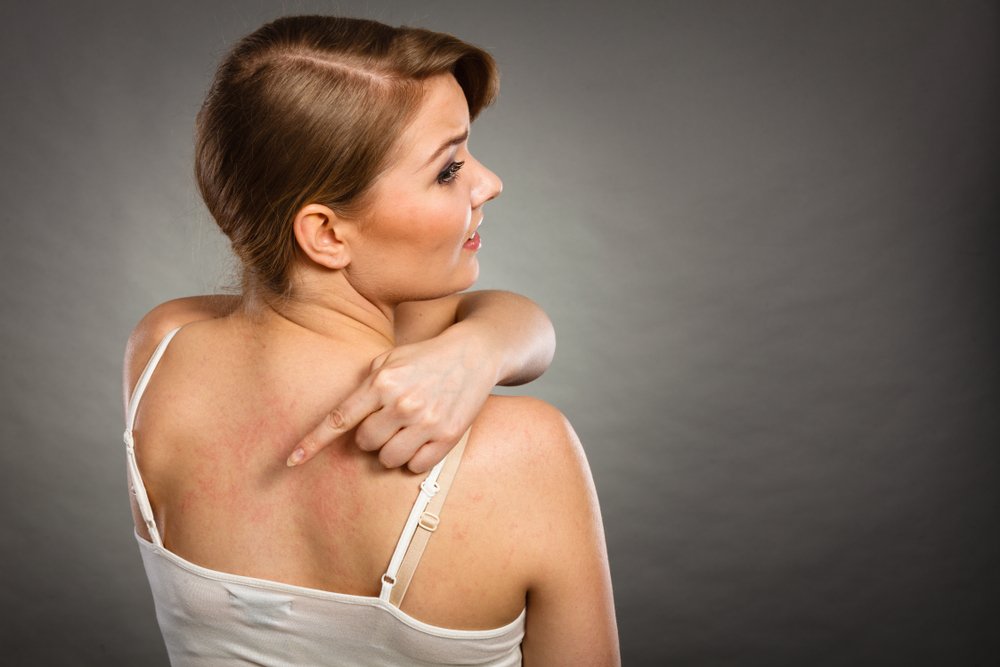
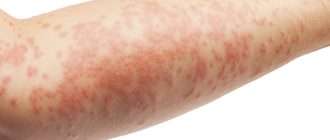
На коже появляются неопределенной формы волдыри, они имеют розовую окраску, и причин их появления несколько. В большинстве случаев это − результат воздействия на организм аллергена, но есть случаи, при которых появление крапивницы связано с другими причинами. Еще ее называют крапивная лихорадка, а внешне высыпания схожи с ожогом крапивой. Чаще всего недомогание сопровождается зудом, но может быть и чувство жжения. Если говорить о месте расположения волдырей, то появиться они могут где угодно: на туловище, голове, на лице, даже в горле. Размер пораженного участка варьирует от нескольких миллиметров в диаметре до обширных, в пределах 15 см. Временной отрезок, при котором можно наблюдать симптомы крапивницы, разный: она может пройти за несколько часов, а может беспокоить и несколько недель.
Отек Квинке имеет существенное отличие от крапивницы, так как опухает участок под кожным покровом, и никаких проявлений непосредственно на коже нет. Отекают область глаз, губы, половые органы, конечности. Самым опасным считают отек гортани, языка, так как он приводит к затрудненному дыханию, а если не принимать никаких мер, даже угрожает жизни человека.
Отек Квинке имеет характерные особенности. Он возникает спонтанно, часто наблюдают рецидивы отека кожи, возможно, слизистой оболочки, также стоп, кистей рук. Нет таких симптомов, как: зуд, жжение, покраснение. Кожа розового цвета, отек может быть очень сильным, отекает верхняя или нижняя губа, область глаз, и такое состояние может длиться несколько часов или дней. Если рецидивы болезни появляются все чаще, значит в организме происходят патологические изменения, и необходимо выявить причину появления отеков. При отеке гортани человек синеет, кожа бледнеет, дыхание тяжелое. Если осмотреть ротовую полость, то невооруженным глазом можно наблюдать отек неба, миндалин. Голос меняется и остается сиплым несколько дней.
Если отек не спадает и распространяется на трахеи, то риск для здоровья и даже жизни человека увеличивается многократно, есть вероятность остановки дыхания.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Виды отека Квинке и крапивницы

Болезнь делят на два типа: острая и хроническая формы. При острой форме симптомы заболевания обнаруживаются на протяжении полутора месяцев, но не дольше. И крапивница, и отек Квинке возникают при выработке гистамина, а эту выработку могут спровоцировать аллергены, химические вещества, ультрафиолет, укус насекомых, лекарственные препараты. Таких факторов очень много, и точно установить причину появления отека Квинке или крапивницы порой невозможно.
Среди самых распространенных причин выделяют следующие:
- лекарственные препараты;
- инфекция;
- продукты питания;
- укус насекомых;
- заболевание внутренних органов.
Продуктами, провоцирующими появление крапивницы, называют: шоколад, яйца, орехи, молоко, рыбу, помидоры. Риск усиливается, если их употребляют в необработанном виде. Из лекарственных препаратов наиболее часто возникает реакция на аспирин, противовоспалительные и обезболивающие препараты, средства, регулирующие артериальное давление.
При хронической форме симптомы наблюдают в течение шести и более недель, и в этом случае определить причину появления отека гораздо сложнее. Его может спровоцировать любая из вышеперечисленных причин, возможно дело в аутоиммунном заболевании, или в организме присутствует инфекция, есть гормональные нарушения, злокачественные опухоли.
Есть такое понятие, как физическая крапивница. Возникает она при прямом контакте с раздражителем: холод, тепло, трение, давление, и т. д. Тогда очаг поражения имеет четкое расположение и границы, и через определенное время симптом проходит. Существует и дерматографизм — тоже разновидность крапивницы, при которой покраснение и отек появляются при прикосновении к коже или если ее слегка травмировать. И, наконец, отек тканей, который передается по наследству: ангионевротический отек.
Лечение крапивницы и отека Квинке
Характерные признаки заболевания можно определить при визуальном осмотре. Врач оценивает состояние пациента, при необходимости направляет к узким специалистам: аллергологу, иммунологу, дерматологу.
Самая сложная задача определить аллерген, если крапивница вызвана им, также могут понадобиться анализы крови, мочи, так как причиной может быть и системное заболевание.
Пациентам, у которых диагностирован отек Квинке в острой форме, требуется комплексное лечение. Прежде всего, необходимо снять отечность, снизить реакцию организма к гистамину.
Срочные меры принимают при отеке гортани, вплоть до реанимационных действий в случае необходимости. Патологический процесс может локализоваться в области желудка, кишечника, и даже в головном мозге. Так как изменений кожного покрова может и не быть, отек слизистой оболочки желудка проявляется болью в животе, позывами к рвоте и расстройством стула. Диагностировать данный отек трудно, так как видимых симптомов практически нет. Хорошие результаты дает введение антигистаминных препаратов, диуретиков. Нередко требуется регулярный прием антигистаминных лекарственных средств, так как это позволит предотвратить рецидив болезни.
В качестве профилактических мер врачи настойчиво рекомендуют соблюдать диету и исключить контакт с аллергеном. Необходимо выявить очаг хронической инфекции и непременно от нее избавиться.
Чтобы не усугублять ситуацию и не травмировать кожу при крапивнице врачи рекомендуют следующее:
- для купания использовать теплую, а не горячую воду;
- лучше использовать мыло без добавок, которое хорошо пенится;
- пораженные участки можно охлаждать, для этого прикладывают холодные компрессы;
- в помещении не должно быть слишком жарко;
- кожа не должна травмироваться, одежда стягивать и впиваться в тело.
Часто человек не обращает внимания на отек, который со временем проходит, и проблема забывается. Когда необходимо идти к врачу? Если появились такие симптомы, как: головокружение, хриплое дыхание, отек губ и языка — в этом случае без квалифицированной помощи не обойтись. Особенно если рецидивы болезни развиваются регулярно.
Отёк Квинке (ангионевротический отёк) — симптомы и лечение
Что такое отёк Квинке (ангионевротический отёк)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, детского аллерголога со стажем в 17 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Артем Батин и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Ангионевротический отёк (angioedema) — это резко начинающийся ограниченный отёк кожи или слизистых оболочек, склонный к рецидивированию. Чаще всего он поражает лицо, зону вокруг глаз, губы, гортань или желудочно-кишечный тракт, сопровождается зудом и покраснением.
Синонимы: ангиоотёк, отёк Квинке, гигантская крапивница.
Кратко содержание статьи — в видео:
В 1882 году немецкий врач-терапевт и хирург Генрих Иренеус Квинке изучил острый ангионевротический отёк кожи, и состояние было названо в его честь.
Отёк Квинке — это отёк любой локализации (губ, глаз, языка, гортани, желудочно-кишечного тракта), а не только гортани, как считалось раньше. Он развивается, когда плазма крови выходит из кровеносных сосудов в окружающие ткани из-за повышенной проницаемости сосудистых стенок. Поэтому сейчас вместо термина «отёк Квинке» врачи используют термин «ангиоотёк»: «ангио» в переводе с древнегреческого означает «кровеносные сосуды».
Сосудистые стенки становятся проницаемыми из-за избытка воспалительных веществ, чаще всего гистамина или брадикинина [30] . В зависимости от того, какое вещество участвует, различают три типа ангиоотёка:
- Отёки, обусловленные резким повышением уровня гистамина:
- аллергический;
- псевдоаллергический.
- Отёки, обусловленные повышением уровня брадикинина:
- связанные с дефектом системы комплемента: наследственныйи приобретённый;
- связанные с приёмом ингибиторов АПФ.
- Смешанные, когда в развитии отёка участвуют гистамин и брадикинин [1] .
В этой статье речь пойдёт о первой группе ангиоотёков. По своей сути такие ангиоотёки — это крапивница с распространением отёка на более глубокие слои кожи и подкожной клетчатки. Они часто сопровождаются зудом и покраснением.
Распространённость
Аллергический и псевдоаллергический ангиоотёки возникают у каждого второго человека с крапивницей [29] .
Ангиоотёк может возникнуть в любом возрасте. Всемирная организации по аллергии отмечает, что крапивница и ангионевротический отёк поражают до 20 % населения. По её оценкам, примерно у 10–20 % людей ангиоотёк возникает хотя бы раз в жизни [30] .
В США в отделениях неотложной помощи регистрируют более 100 000 обращений в год с ангионевротическим отёком [2] . С 1998 по 2005 годы число госпитализаций с этим диагнозом увеличилось с 3,3 до 4 случаев на 100 000 человек [4] .
Причины ангиоотёка
Аллергический антиоотёк появляется при контакте с аллергеном. В качестве аллергена могут выступать:
- Продукты питания: молоко, яйца, пшеница, орехи, арахис, морепродукты (обычно моллюски).
- Пыльца, пыль, перхоть и эпителий животных.
- Лекарства: антибиотики (Пенициллин, В-лактамы); Аспирин и другие нестероидные противовоспалительные препараты (НПВП); наркотики-опиаты; лекарства, используемые во время операций (миорелаксанты или анестетики).
- Препараты, которые используются при аллерген-специфической иммунологической терапии (АСИТ). После нанесения аллергена под язык может появиться отёк и зуд в месте нанесения препарата. Обычно эти симптомы быстро проходят и не требуют изменять дозировку и схему лечения. Тяжёлых системных реакций при АСИТ не отмечалось [26] .
- Латекс: латексные перчатки, презервативы и др. [18][24]
При псевдоаллергическом отёке нет аллергической реакции и воздействия аллергена. Отёк развивается при избытке гистамина и других воспалительных веществ. Причиной могут стать:
- Продукты, богатые гистамином: сыр, копчёности, вино, пиво, шоколад, орехи, ягоды (клубника, малина) и цитрусовые, испорченная рыба, чаще всего это тунец, скумбрия, сардина, анчоус, сельдь, тунец, лосось, угорь и марлин. Гистамин в рыбе накапливается из-за неправильного хранения или обработки [9][10] .
- Вещества, которые вызывают избыточное образование гистамина и других воспалительных веществ и/или замедляют их выведение из организма, например пищевые добавки: усилители вкуса, консерванты и красители.
- Инфекции: ротавирусные, риновирусные и бактериальные. Чаще становятся причиной крапивницы, но иногда вызывают ангиоотёк.
- Глистно-паразитарные заболевания, такие как стронгилоидоз, токсокароз и филяриоз [11] .
- Ожог медузой, крапивой или ядовитым плющом [12][13] .
- Физические факторы, например давление. Это редкая причина ангионевротического отёка. В одном из исследований было показано, что из-за эндотрахеальной интубации (введения трубки в гортань) у двух пациентов, у которых раньше не возникало ангиоотёков и аллергии, развился отёк гортани [14] .
- Укусы насекомых: клещей, блох, постельных клопов, ос, пчёл и др.
Иногда причину ангиоотёка не удаётся выявить, такой отёк называется идиопатическим, т. е. неясным.
Факторы риска ангиоотёка
- Аллергические заболевания: атопический дерматит, аллергический ринит, бронхиальная астма и др.
- Приём ингибиторов АПФ: Каптоприла, Эналаприла, Лизиноприла и др. Эти препараты применяются для лечения гипертонии и сердечной недостаточности. Согласно одному исследованию, приём ингибиторов АПФ вызывает развитие ангиоотёка в 0,1 – 1 % случаев [19] . Риск выше у афроамериканцев, женщин, курильщиков и людей старше 65 лет [7][17][31] .
- Предположительно, приём лекарственных препаратов: Омепразола и Сертралина[5][34] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы отёка Квинке
Симптомы аллергического и псевдоаллергического ангиоотёка обычно появляются быстро: после контакта с аллергеном или другим веществом проходит от нескольких минут до двух часов, максимальный отёк возникает в течение 6 часов. В 50 % случаев аллергический ангиоотёк сопровождается крапивницей. При этом кожа зудит, краснеет и покрывается волдырями, как от ожога крапивой [6] .
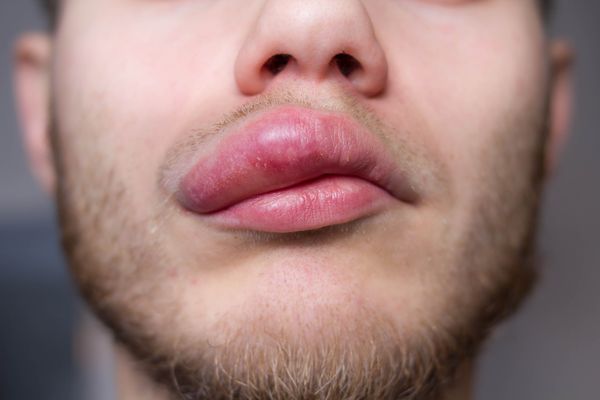
Чаще всего отёки поражают лицо (96 %), зону вокруг глаз (66 %) и губы (41 %). Также может затрагивать другие области:
- руки и ноги (10 %);
- гортань и голосовые связки (6 %);
- язык (2 %);
- гениталии (1 %) [7] .
![Ангиоотёк руки [33]](https://probolezny.ru/media/bolezny/otek-kvinke/angiootyok-ruki-33_s.jpeg)
В 29 % случаев ангиоотёк поражает сразу несколько областей тела и головы.
Характерные особенности отёка:
- горячий, красный, часто зудящий;
- хорошо отвечает на обычную противоаллергическую терапию: системные глюкокортикостероиды, адреналин, антигистаминные средства.
Симптомы будут зависеть от локализации ангиоотёка.
- При поражении дыхательных путей (слизистой оболочки рта, языка, гортани) — затруднённое дыхание, осиплость голоса.
- При отёке желудочно-кишечного тракта — острые боли в животе, иногда рвота и нарушение стула.
- При поражении оболочек головного мозга — резкая головная боль, судороги, потеря сознания и рвота.
Иногда ангиоотёк является первым признаком надвигающейся анафилаксии (тяжёлой системной жизнеугрожающей реакции). В этом случае отёк сопровождается кашлем, одышкой, снижением артериального давления, потерей сознания и/или желудочно-кишечными симптомами (рвотой, болью в животе и др.).
Тяжесть симптомов при отёке зависит от его локализации. Например, отёк гортани или языка — это опасное для жизни состояние, так как нарушается дыхание, а при отёке губ жизненно важные функции организма не страдают, поэтому он не опасен.
Патогенез отёка Квинке
Виновник аллергического и псевдоаллергического ангиоотёка — вещество гистамин, которое выделяется из тучных клеток. Тучные клетки присутствуют в большинстве тканей организма: коже, слизистых желудочно-кишечного тракта и дыхательной системы, конъюнктиве глаз, поэтому и отёки могут быть разной локализации [27] .
Аллергический ангиоотёк — это иммуннная реакция I типа (реагиновый, или IgE-зависимый тип). После первого знакомства с аллергеном (пищей, пыльцой, эпителием животных и др.) в организме аллергика образуются антитела (иммуноглобулин Е). Когда аллерген повторно попадает в организм, он взаимодействует с образовавшимся антителом, из-за этого тучные клетки раздражаются и выбрасывают из себя гранулы, содержащие гистамин и другие воспалительные вещества. Этот процесс называется дегрануляцией [8] .
Высвобождение гистамина увеличивает местный кровоток и проницаемость стенки кровеносных сосудов. Плазма крови выходит из сосудов, и возникает отёк. Также гистамин действует на специальные рецепторы на клетках сосудов и мышц, что вызывает зуд и покраснение кожи и слизистых.
Гистамин влияет на дыхательную, желудочно-кишечную и сердечно-сосудистую систему. Это может проявляться сужением бронхов (бронхоспазмом) с возникновением кашля и удушья, снижением артериального давления, потерей сознания, рвотой, болями в животе, жидким стулом и др. [6]
При пвседоаллергическом отёке вещества, вызывающие воспаление (гистамин и др.), появляются неиммунным путём: попадают в организм с продуктами питания, выделяются в избытке или медленно выводятся из-за нарушения обмена этих веществ.
Классификация и стадии развития отёка Квинке
Международная классификация болезней 10-го пересмотра (МКБ-10):
- T 78.3 Ангионевротический отёк.
- D 84.1 Дефект в системе комплемента.
Классификация ангиоотёков:
- аллергический (гигантская крапивница);
- псевдоаллергический (неспецифическая гистаминолиберация);
- комплементзависимые: наследственный и приобретённый ангиоотёки;
- идиопатический [9][28] .
Классификация ангиоотёков по клинической характеристике:
- по течению: острый (до 6 недель) и хронический (более 6 недель);
- по сочетанию с крапивницей: изолированный и сочетанный.
Классификация ангиоотёков по возможному механизму развития:
- С преимущественным вовлечением системы комплемента:
- наследственный ангиоотёк;
- приобретённый ангиоотёк.
- С участием других механизмов:
- вызываемый ингибиторами АПФ (изолированный ангиоотёк);
- обусловленный гиперчувствительностью к лекарствам, пищевым продуктам и укусам насекомыми (в большинстве случаев сочетается с крапивницей);
- возникающий на фоне очаговой инфекции (может быть сочетанным);
- связанный с аутоиммунными заболеваниями (может быть сочетанным).
- Идиопатический (может быть сочетанным).
Осложнения отёка Квинке
Из-за отёка полости рта, языка и гортани дыхательные пути могут стать непроходимыми. При этом пациенту будет трудно дышать, голос станет сиплым, появится лающий кашель и одышка. Эти изменения приводят к дыхательной недостаточности и даже асфиксии (удушью) [16] . При асфиксии кожа синеет, человек начинает часто дышать. При появлении таких симптомов нужно срочно вызвать скорую и оказать первую помощь: расслабить ворот рубашки и ремень, вынуть зубные протезы, если они есть, открыть окна.
![Тяжёлый ангиоотёк лица [32]](https://probolezny.ru/media/bolezny/otek-kvinke/tyazhyolyy-angiootyok-lica-32_s.jpeg)
При отёке слизистой желудочно-кишечного тракта могут появиться симптомы острого живота: боль в животе, рвота или нарушение стула. Такие симптомы возникают и при других серьёзных патологиях, которые требуют срочного хирургического лечения. Чтобы избежать ненужной операции, пациенту нужно рассказать доктору о том, что случилось перед развитием симптомов, например съел какой-то продукт или принял какое-то лекарство.
Диагностика отёка Квинке
Диагноз «ангиоотёк» ставится на основании сбора анамнеза и данных физикального обследования, в некоторых случаях могут проводиться лабораторные и инструментальные исследования.
Сбор ананмеза и осмотр
В первую очередь врач спрашивает пациента о том, что происходило перед возникновением ангиоотёка:
- принимал ли пациент новые лекарства, особенно антибиотики, ингибиторы АПФ, блокаторы рецепторов ангиотензина или нестероидные противовоспалительные препараты (НПВП);
- что пациент ел;
- были ли укусы насекомых;
- болел ли какими-либо инфекциями незадолго до появления отёка.
Также врач интересуется:
- случались ли раньше аллергические отёки, страдает ли от них кто-то из родственников — это позволит заподозрить наследственный ангиоотёк;
- попадал ли в больницу с симптомами острого живота, причину которого так и не удалось установить, если да, то сколько раз такое случалось [1] ;
- при отёке гениталий врач может спросить, не было ли местной травмы этой области, например от верховой езды, катания на велосипеде или полового акта.
При осмотре кожи и слизистых врач может заметить отёк глубоких слоёв кожи, губ, языка, век или гениталий.
Лабораторная диагностика
Пациентам с острым ангионевротическим отёком рутинные лабораторные анализы обычно не проводятся, так как они не помогут установить диагноз и не повлияют на тактику ведения и лечения. Если состояние пациента нетяжёлое, при этом неясна причина ангиоотёка, то врач может назначить некоторые анализы:
- Клинический анализ крови, биохимию крови и др. Эти анализы помогают оценить общее состояние организма и заподозрить причину ангиоотёка.
- Аллерготестирование. Проводится при подозрении на аллергию. Пациенту могут назначить кожные аллерготесты после исчезновения острых симптомов и анализ крови на иммуноглобулин E (IgE общий и специфические) [18] .
- Анализ на уровень триптазы. Повышенный уровень триптазы в сыворотке крови указывает на то, что есть риск анафилаксии в дальнейшем. Когда причина ангиоотёка известна (лекарство или пища), пациент знает, чего нужно избегать, поэтому риск повторного ангиоотёка и анафилаксии меньше. Но если причина неясна, нельзя исключить, что он может повториться с развитием анафилаксии, поэтому важно сделать этот анализ.
- Анализы на уровни C4 и ингибитора С1 в крови. Назначаются пациентам с семейным анамнезом ангионевротического отёка и при возникновении специфических отёков (холодных, не зудящих, медленно нарастающих и спадающих). Эти анализы позволяют исключить наследственный ангиоотёк.
В зависимости от состояния пациента и его истории болезни врач может назначить другие анализы и тесты, например, чтобы исключить инфекции, глистно-паразитарную инвазию, эндокринную и онкологическую патологию, аутоиммунные заболевания и др.
Инструментальная диагностика
Гибкая волоконно-оптическая ларингоскопия. Подразумевает осмотр гортани эндоскопом. У пациентов с ангионевротическим отёком головы и шеи с поражением языка это исследование поможет определить проходимость дыхательных путей.
Дифференциальная диагностика
Аллергический и псевдоаллергический ангиоотёки нужно отличать от других типов отёков (наследственного, приобретённого и связанного с приёмом ингибиторов АПФ) и от болезней с похожими симптомами. К ним можно отнести инфекции полости рта и синдром верхней полой вены.
Наследственный ангиоотёк. Это редкое, жизнеугрожающее заболевание, которое относится к группе первичных иммунодефицитов. Его причина — нехватка или сниженная активность С1-ингибитора ( противовоспалительного вещества системы комплемента) из-за мутации гена. Такие отёки не зудящие, бледные, обычно располагаются на руках, ногах, животе и мочеполовых путях, реже на лице, ротоглотке или гортани. Отёк развивается в течение нескольких часов, постепенно ухудшается в течение 24 часов и проходит в течение следующих 48–72 часов. Обычно у кого-то из родственников тоже периодически возникают такие отёки. Эпизоды повторяются. Обычная противоаллергическая терапия для наследственных ангиоотёков неэффективна.
Приобретённый ангиоотёк. При этом типе отёка нехватка С1-ингибитора возникает не из-за мутации гена, а из-за тяжёлых заболеваний: лимфопролиферативных (например, лейкоза и лимфомы), аутоиммунных, инфекционных и др. Наличие в анамнезе таких болезней позволяет заподозрить приобретённый ангиоотёк.
Ангиоотёк, связанный с приёмом ингибиторов АПФ. Его отличия от аллергического и псевдоаллергического ангиоотёка:
- не сочетается с крапивницей;
- чаще всего поражается голова, шея, рот, гортань и голосовой аппарат;
- может возникнуть и в первый месяц применения ингибитора АПФ, и через несколько месяцев и даже лет после начала терапии;
- редко сопровождается эпизодическими болями в животе;
- может быть более распространённым у афроамериканцев [25] .
Диагноз ангиоотёка, связанного с приёмом ингибиторов АПФ, является клиническим, т. е. он основывается только на симптомах и истории болезни, подтверждающих тестов нет.
Инфекции полости рта, носа или ушей: флюс, синусит, средний отит и др. Симптомы этих инфекций могут быть похожи на симптомы ангиоотёка без крапивницы. Отличие в том, что инфекции обычно сопровождаются не только отёком, но и болью, нарушением самочувствия, повышением температуры тела и воспалительными изменениями в анализах крови.
Синдром верхней полой вены. Это сдавление или закупорка верхней полой вены, из-за чего кровь плохо оттекает от верхних отделов туловища. Проявляется синюшностью, одутловатостью головы, шеи, рук, верхней половины грудной клетки, расширением подкожных вен, одышкой, охриплостью голоса и кашлем.
Лечение отёка Квинке
Первая помощь при ангиоотёке:
- Вызвать скорую помощь. Нужно помнить, что ангиоотёк — это потенциально опасное состояние, которое может привести к анафилаксии и смерти.
- Пока скорая помощь в пути:
- Устранить предполагаемую причину отёка, например выплюнуть аллерген и прополоскать рот водой, смыть аллерген с кожи, промыть глаза водопроводной водой, проветрить помещение и др.
- Если ангиоотёк развился у человека, находящегося рядом, нужно оценить его дыхание, пульс, артериальное давление и уровень сознания. При необходимости сделать искусственное дыхание.
- Если есть возможность, в мышцу бедра с внешней стороны ввести раствор Эпинефрина (Адреналина), желательно не позже трёх минут от начала приступа. Доза зависит от веса пациента: 0,1 мл на 10 кг массы тела. Максимальная разовая доза адреналина для взрослых — 0,5 мл, для детей — 0,3 мл.
Чтобы купировать аллергический отёк, прежде всего назначаются антигистаминные препараты второго поколения: Цетиризин, Дезлоратадин, Левоцетиризин, Лоратадин, Фексофенадин.
Возможен приём блокаторов H1-гистаминовых рецепторов первого поколения, таких как Дифенгидрамин, но они не рекомендованы в качестве препаратов первой линии лечения.
По необходимости назначается короткий курс глюкокортикостероидов: Преднизолона или Дексаметазона. Это противовоспалительные препараты, их назначают в виде таблеток или внутримышечных инъекций в основном пациентам с тяжёлой формой ангиоотёка и плохим ответом на приём антигистаминных препаратов.
Если есть отёк языка и нет отёка гортани, врач может провести назотрахеальную интубацию. При этом в просвет гортани через нос вводятся специальные трубки, чтобы восстановить и улучшить проходимость дыхательных путей
При ангиоотёке гортани возможно потребуется экстренная хирургическая помощь: интубация или трахеостомия, при которой в трахее делают отверстие, что позволяет пациенту дышать.
Если у пациента есть пищевая аллергия, то рекомендуется соблюдать гипоаллергенную диету. Диету врач разрабатывает индивидуально для каждого пациента.
При ангиоотёке, связанном с приёмом ингибиторов АПФ, нужно отказаться от препарата, даже если пациент принимал его в течение нескольких лет, затем заменить его на другое лекарство, которое назначит врач. Согласно одному исследованию, у 85 % пациентов при переходе на другой препарат отёков больше не возникало [19] .
Показания к госпитализации:
- серьёзные, угрожающие жизни осложнения: удушье при отёке языка и верхних дыхательных путей;
- клиника «острого живота», возникающая при отёке органов брюшной полости и малого таза;
- отсутствие или недостаточный эффект лечения в домашних условиях.
Прогноз. Профилактика
Обычно прогноз благоприятный, у 70 % больных меньше чем через 72 часа симптомы исчезают и состояние улучшается [22] . Но возможны и тяжёлые, опасные для жизни эпизоды отёков, в том числе с развитием крапивницы и анафилаксии.
Острый ангионевротический отёк, вызванный ингибиторами АПФ, также может быть опасен для жизни. В одном исследовании из 91 пациента один умер, а шести пациентам интубировали трахею [23] .
Профилактика ангиоотёков
После перенесённого ангиоотёка пациенту рекомендуется по возможности избегать известных факторов отёка.
Врач может рассказать пациенту о возможности самостоятельно вводить адреналин с помощью шприц-ручки, например EpiPen.
Всем людям, у которых была анафилаксия, рекомендуется консультация аллерголога-иммунолога, чтобы определить причины и получить рекомендации, как вести себя, если ситуация повторится.
Крапивница
ОПРЕДЕЛЕНИЕ
Крапивница (от лат. urtica – крапива) – группа заболеваний, характеризующаяся развитием волдырей и/или ангиоотеков.
Ряд заболеваний и состояний, проявляющихся волдырями, в настоящее время не относят к крапивнице (уртикарии при кожных тестах, наследственный ангиоотек и др.).

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
L50 Крапивница
L50.0 – аллергическая,
L50.1 – идиопатическая,
L50.2 – вызванная воздействием низкой или высокой температуры,
L50.3 – дермографическая,
L50.4 – вибрационная,
L50.5 – холинергическая,
L50.6 – контактная,
L50.8 – другая,
L50.9 – неуточнённая
В настоящее время этиологическая классификация крапивницы не используется, так как у одного и того же больного встречаются несколько типов или подтипов крапивницы. Вместе с тем, выявление причины заболевания необходимо, т.к. ее устранение, в ряде случаев, может привести к излечению заболевания. Крапивницу подразделяют по продолжительности существования и с учетом этиологического фактора на типы и подтипы:
1. Спонтанная*:
— Острая (до 6 недель);
— Хроническая (свыше 6 недель).
2. Физическая:
— крапивница, индуцируемая холодом (холодовая);
— крапивница от давления (замедленная крапивница вследствие давления);
— крапивница, индуцируемая теплом (тепловая);
— солнечная;
— симптоматический дермографизм (уртикарный дермографизм, дермографическая крапивница);
— вибрационный ангиоотек (вибрационная крапивница / ангиоотек).
3. Другие типы крапивницы:
— аквагенная;
— холинергическая;
— контактная.
*В России используется термин «идиопатическая крапивница»
Отдельно рассматриваются и заболевания, ранее относившиеся к крапивнице, а также синдромы, включающие крапивницу/ангиоотек в качестве одного из симптомов:
— Пигментная крапивница (мастоцитоз)
— Уртикарный васкулит
— Семейная холодовая крапивница (васкулит)
— Негистаминэргический ангиоотек
— Анафилаксия, индуцируемая физической нагрузкой
— Криопирин-ассоциированные синдромы (CAP):
· Семейный холодовой аутовоспалительный синдром
· Синдром Muckle-Wells (крапивница-глухота-амилоидоз)
· Неонатальные мультисистемные воспалительные заболевания (NOMID)
— Синдром Schnitzler’s – моноклональная гаммапатия, рецидивирующая лихорадка, артриты, боли в мышцах и костях, лимфаденопатия, гепатоспленомегалия, рецидивирующая крапивница, реже – ангиоотек
— Синдром Gleich’s (эпизодический ангиоотек с эозинофилией) – IgM гаммапатия, эозинофилия, миалгия, ангиоотек.
Этиология и патогенез
Крапивница является распространенным заболеванием: различные ее клинические варианты диагностируются у 15–25% людей в популяции, при этом четверть случаев приходится на хроническую крапивницу (ХК). Продолжительность заболевания у взрослых лиц составляет в среднем от 3 до 5 лет, при этом каждый пятый пациент с ХК отмечает появление волдырей на протяжении более длительного периода (до 20 лет). Кроме того, у каждого второго пациента с крапивницей регистрируется такое опасное для жизни состояние, как ангиоотек.
Появление уртикарий может провоцироваться приемом различных лекарственных веществ (аспирин и другие нестероидные противовоспалительные препараты, ингибиторы антигиотензинпревращающего фермента, антибактериальные препараты и др.), некоторых пищевых продуктов (цитрусовых, шоколада, орехов, яиц и др.), пищевых добавок (глютаматов, красителей, стабилизаторов, консервантов). Причиной развития хронической крапивницы могут быть и различные инфекционные заболевания (гельминтозы, очаги фокальной инфекции, вирусный гепатит). Ряд сопутствующих заболеваний и состояний также может приводить к появлению уртикарных высыпаний. К ним относятся хронические заболевания желудочно-кишечного тракта (дискинезия желчевыводящих путей, хронический гастрит и язвенная болезнь, ассоциированные с Helicobacter pilori и др.), эндокринная патология (сахарный диабет, аутоиммунный тиреоидит и др.), онкологические заболевания (в том числе, лейкозы, ходжкинские и неходжкинские лимфомы), диффузные болезни соединительной ткани (системная красная волчанка, дерматомиозит), криоглобулинемия, патологически протекающая беременность, климакс. В ряде случаев появление волдырей провоцируют физические воздействия на кожу (высокие и низкие температуры, трение, изменение давления и др.) и различные вещества, поступающие ингаляторно (бытовая пыль, шерсть животных, пыльца растений и др.).
Клиническая картина
Cимптомы, течение
является наиболее часто встречающейся клинической разновидностью крапивницы. Клинически проявляется волдырями, которые не имеют характерной локализации и сопровождаются зудом, реже – жжением. Волдыри могут иметь тенденцию к слиянию в местах наибольшего трения одеждой или частей тела друг о друга (ягодицы, поясничная область, плечи, бедра). На лице элементы могут практически не выступать над уровнем кожи. В ряде случаев высыпания захватывают практически весь кожный покров и могут сопровождаться повышением температуры тела. Волдыри имеют сначала бледно-розовый цвет за счет локального расширения поверхностной сети кровеносных сосудов дермы (urticaria rubra), а затем, по мере нарастания отека в соединительной ткани и сдавления сети мелких сосудов, они могут приобретать фарфорово-белый цвет (urticaria alba, seu porcellanea). При уменьшении выраженности отека волдыри постепенно становятся розового цвета, а затем исчезают бесследно.
Таким образом, для волдыря при крапивнице характерны следующие признаки:
— центральный отек разных размеров, почти всегда окруженный эритемой;
— зуд, иногда ощущение жжения;
— обратимость (волдырь исчезает бесследно в течение 1–24 часов).
По характеру течения обычная крапивница подразделяется на острую и хроническую.
Под острой крапивницей понимают внезапное однократное появление волдырей (каждый из которых существует не более 24 часов) продолжительностью менее 6 недель, вызванное воздействием одного из провоцирующих факторов.
Хронической крапивницей называют состояние, возникающее вследствие известных и неизвестных причин, при котором ежедневно или почти ежедневно, сроком более 6 недель, появляются волдыри, каждый из которых существует не более 24 часов. По характеру течения хроническую крапивницу подразделяют на рецидивирующую и персистирующую, характеризующуюся постоянным появлением уртикарий.
Острая спонтанная крапивница в большинстве случае остается единственным эпизодом в жизни пациента. У 50% больных с хронической рецидивирующей крапивницей наступает спонтанная ремиссия. Для хронической крапивницы характерно волнообразное течение без прогрессирующего ухудшения.
Частным случаем обычной крапивницы является ангиоотек (ангиоедема, отек Квинке, ограниченный ангионевротический отек, гигантская крапивница). Заболевание характеризуется быстро формирующимся, обычно ограниченным, глубоким отеком кожи или слизистых оболочек. Отек может быть диффузным, окраска кожи в очаге поражения более бледная, кожа плотная на ощупь, в зоне отека напряжена, при нажатии пальцем в области отека вдавление не образуется. Отек Квинке чаще развивается на одном участке кожного покрова, а, в противном случае, большей частью ассиметрично. Важным клиническим симптомом, отличающим отек Квинке от обычной крапивницы, является отсутствие зуда. Пациентов обычно беспокоит чувство распирания, стягивания, реже – болезненности в очаге поражения. В процесс вовлекаются, главным образом, хорошо растяжимые ткани, имеющие рыхлую подкожную жировую клетчатку – область век, губ, щек, мошонка, крайняя плоть, реже – конечности, живот, а также слизистые оболочки полости рта, языка, гортани, трахеи, бронхов, желудочно-кишечного тракта. Может наблюдаться поражение сухожильных влагалищ, суставов (перемежающийся отек суставов), надкостницы, мозговых оболочек, лабиринта. При этом клиническая симптоматика бывает обусловлена локализацией отека. Так, при развитии гигантской крапивницы на слизистой оболочке полости рта возникает нарастающее чувство распирания, парестезии. При отеке слизистой оболочки носа может быть чихание и затруднение носового дыхания. При поражении губ и языка отмечается резкое ассиметричное увеличение их в размерах, нарушается речь. При формировании отека в области гортани возникает осиплость голоса, вплоть до афонии, обусловленная отеком голосовых связок, а затем и затруднение дыхания. При развитии гигантской крапивницы в области трахеи и бронхов появляется кашель с большим количеством прозрачной мокроты, внезапное затруднение дыхания. Нарастание отека гортани, трахеи и бронхов может привести к летальному исходу от асфиксии. Поражение слизистых оболочек желудочно-кишечного тракта обычно сопровождается болями в животе, симптомами кишечной непроходимости; если в процесс вовлечена слизистая оболочка мочевого пузыря, могут отмечаться дизурические явления. В некоторых случаях констатируют очаговую неврологическую симптоматику (потеря сознания, судорожные припадки и др.), обнаруживают отек диска зрительного нерва, а при поражении лабиринта – симптомы болезни Меньера. Описаны случаи, когда при отеке ретробульбарной клетчатки развивался односторонний экзофтальм, снижалась острота зрения. На фоне отека Квинке возможны подъем температуры тела, появление головной боли, нарушение общего состояния, резкое падение артериального давления, шок. Ангионевротический отек нередко сопровождается проявлениями обычной крапивницы.
Развившись внезапно, отек Квинке обычно держится несколько часов, реже – до 72 часов. Проявления гигантской крапивницы разрешаются полностью, однако данное заболевание может рецидивировать. При рецидивах нередко поражаются те же анатомические локализации.
Таким образом, ангиоотек характеризуется следующими признаками:
— быстроразвивающийся отек глубоких слоев дермы, подкожной клетчатки и подслизистого слоя;
— чувство распирания и болезненности чаще, чем зуд;
— возможное отсутствие эритемы;
— разрешение в срок до 72 часов.
Физическая крапивница сопровождается появлением на коже волдырей в результате воздействия на нее различных физических факторов. В зависимости от вида раздражения поверхности кожи выделяют подтипы, указанные выше.
Холинергическая крапивница является довольно редкой разновидностью заболевания (5% от всех случаев крапивницы). Провоцирующими факторами для ее развития являются воздействие высоких температур (высокая температура окружающего воздуха, прием горячей ванны, горячего душа), физическая нагрузка, эмоциональное возбуждение, прием острой и горячей пищи. Заболевание может рецидивировать, большинство пациентов отмечают ухудшение в зимний период времени. Клинически холинергическая крапивница проявляется приступообразно: у больного внезапно возникает зуд, появляются мелкие (размером 1–3 мм в диаметре) уртикарии и усиленное потоотделение. В тяжелых случаях может возникать астматический приступ. Приступ заболевания длится от нескольких минут до нескольких часов. Следующий приступ при рецидивирующем течении крапивницы может наступить не ранее, чем через 24 часа. Многие пациенты, зная такую периодичность течения болезни, умышленно вызывают приступ крапивницы перед различными значимыми для них событиями во избежание приступа в ответственной ситуации. Описаны случаи сочетания холинергической и хронической рецидивирующей крапивницы.
Контактная крапивница развивается через 30–60 минут после контакта кожи с определенными веществами. Прямое воздействие этих агентов на кожу может вызвать появление волдырей на ограниченном участке, генерализованную крапивницу или крапивницу в сочетании с анафилактической реакцией. Выделяют неиммунные и иммунные формы контактной крапивницы.
Неиммунная контактная крапивница. Неиммунный тип контактной крапивницы является самым распространенным и в большинстве случаев характеризуется легким течением. Гистаминвысвобождающие вещества выделяются некоторыми растениями (крапивой), живыми организмами (гусеницами, медузами). Гистаминвысвобождающим действием обладают некоторые химические соединения: диметилсульфоксид, хлорид кобальта, бензойная кислота, альдегид коричный и другие.
Иммунная контактная крапивница. Представляет собой реакцию гиперчувствительности немедленного типа, опосредованную IgE. У некоторых больных кроме крапивницы развиваются аллергический ринит, отек гортани и желудочно-кишечные расстройства. В качестве триггерных факторов могут выступать латекс, бацитрацин, картофель, яблоки и другие факторы.
Аквагенная крапивница вызывается контактом кожи с водой любой температуры. Высыпания при аквагенной крапивнице сходны с таковыми, наблюдающимися при холинергической крапивнице.
Диагностика
Диагностика различных разновидностей крапивницы основывается на характерной клинической картине и данных анамнеза.
Если при сборе анамнеза и при проведении физикального обследования причина возникновения крапивницы не установлена, то необходимо провести лабораторные исследования.
Острая крапивница – лабораторные исследования.
При острой крапивнице нет необходимости проведения лабораторных анализов, за исключением случаев указания в анамнезе на наличие провоцирующего фактора. В подавляющем большинстве случаев острая крапивница разрешается в течение 2 недель и эффективно купируется Н1-гистаминоблокаторами, а при тяжелом течении – глюкокортикостероидными препаратами.
Хроническая крапивница – лабораторные исследования.
Обследование при хронической крапивнице показано для выявления причины заболевания:
1. Обязательное диагностическое обследование: клинический анализ крови, исследование уровня С-реактивного белка в сыворотке крови.
2. Расширенное диагностическое обследование: тесты для исключения инфекционных заболеваний (Helicobacter pilori, гепатиты и др.), глистной инвазии, исследование показателей функции щитовидной железы (Т4, ТТГ, антитиреоидные антитела)
При подозрении на индуцируемую крапивницу проводится ряд диагностических тестов, а в ряде случаев – расширенное диагностическое обследование (таблица 1).
Показана консультация аллерголога с последующим проведением специальных аллергологических исследований.
При подозрении на мастоцитоз проводят исследование для определения триптазы. Для исключения диффузных болезней соединительной ткани исследуют антинуклеарные антитела и другие показатели. Биопсия кожи проводится с целью дифференциальной диагностики с уртикарным васкулитом, мастоцитозом и другими заболеваниями.
Таблица 1. Возможные тесты для диагностики индуцируемой крапивницы.
| Тип | Подтип | Обязательное диагностическое обследование | Расширенное диагностическое обследование |
| Физическая крапивница | Холодовая | Холодовой провокационный тест и определение порога чувствительности* (кубик льда, холод, холодный ветер) | Клинический анализ крови и СОЭ/СРБ, криопротеины для исключения других заболеваний, особенно инфекционных |
| Замедленная крапивница от давления | Тест с давлением и определение порога чувствительности | Нет | |
| Тепловая | Тепловой провокационый тест и определение порога чувствительности* (теплая вода) | Нет | |
| Солнечная крапивница | УФ и видимый свет разной длины волны и определение порога чувствительности | Исключить другие фотодерматозы | |
| Симптоматический дермографизм | Вызвать дермографизм и определение порога чувствительности | Клинический анализ крови, СОЭ, CРБ | |
| Вибрационная крапивница | Провокационный тест, например, с лабораторным вибратором | Нет | |
| Другие типы | Аквагенная крапивница | Влажная одежда или водный компресс (температура 35°С) на 20 мин | Нет |
| Холинергическая крапивница | Физическая нагрузка и горячая ванна | Нет | |
| Контактная крапивница | Скарификационные и аппликационные тесты | Нет |
Примечание: необходимо отменить антигистаминные препараты за 48 часов до проведения тестов.
ОЦЕНКА АКТИВНОСТИ КРАПИНИЦЫ.
Шкала тяжести активности крапивницы UAS 7 (Urticarial Activity Score) позволяет пациенту произвести суммарную оценку основных симптомов заболевания (количество высыпаний и интенсивность зуда). Оценка активности заболевания проводится каждые 24 часа в течение 7 последовательных дней (таблица 2). Указанная шкала позволяет объективизировать оценку тяжести заболевания и динамики его течения, а также – мониторинг лечения. Показатели UAS7 могут быть значимым критерием для обоснования смены терапии.
Таблица 2. Оценка активности крапивницы
| Шкала | Волдыри | Зуд |
| 0 | нет | Нет |
| 1 | легкая ( | легкая (есть, но не раздражает и не беспокоит) |
| 2 | умеренная (20–50 волдырей/24 ч) | умеренная (беспокоит, но не мешает обычной повседневной деятельности или сну) |
| 3 | сильная (>50 волдырей/24 ч и большая область распространения) | сильная (тяжелый зуд, со значительным беспокойством и влиянием на нормальную ежедневную активность или сон) |
Оценка показателей:
0 – отсутствие зуда и высыпаний
0–6 баллов – хорошо контролируемая крапивница
7–15 баллов – легкая степень тяжести крапивницы
16–27 баллов – средней степени тяжести крапивницы
28–42 балла – тяжелое течение крапивницы
Для оценки качества жизни пациентов с крапивницей используется также тест для оценки качества жизни, DLQI (Dermatological Life Quality Index) – валидизированный опросник для оценки качества жизни, связанного со здоровьем пациентов, имеющих дерматологические заболевания.
Дифференциальный диагноз
Волдыри, наряду с другими высыпаниями, могут возникать при разных дерматозах (токсикодермии, васкулите, герпетиформном дерматите, строфулюсе, различных паразитарных дерматозах, мастоцитозе и др.), как одно из проявлений истинного полиморфизма. Наличие полостных элементов, наряду с уртикарными, может быть характерным клиническим признаком для герпетиформного дерматита. Красновато-коричневые пятна и папулы, превращающиеся в волдыри после механического раздражения, указывают на пигментную крапивницу. Пальпируемая пурпура на нижних конечностях и вторичная гиперпигментация часто сопровождают васкулит. Отечные папулы при синдроме Wells могут напоминать уртикарные элементы.
Лечение
Цели лечения
— регресс высыпаний;
— отсутствие рецидивов.
Общие замечания по терапии
Диета. В случае доказанной пищевой аллергии рекомендуется избегать употребления в пищу продуктов, провоцирующих развитие заболевания (A). Устранение из пищевого рациона выявленных аллергенов приводит к улучшению состояния кожи через 24–48 часов.
У пациентов с ежедневной или почти ежедневной крапивницей рекомендуется включение гипоаллергенной диеты в план расширенного обследования (A). В случае псевдоаллергической реакции улучшение на фоне гипоаллергенной диеты наступает через 3 недели.
Фармакологические препараты. Неседативные H1-гистаминоблокаторы 2 поколения рекомендованы в качестве базовой терапии первой линии при острой и при хронической крапивнице.
Назначение H1-гистаминоблокаторов 1 поколения в настоящее время ограничено из-за их низкой эффективности и риска побочных эффектов (седация, антихолинергичекие эффекты, расстройства сна и др.) и показано только в ряде исключительных случаев.
Не рекомендуется лечение острой крапивницы глюкокортикостероидными препаратами. Показаниями к применению глюкококртикостероидных средств системного действия являются: отсутствие эффекта при терапии блокаторами Н1— рецепторов, замедленная крапивница вследствие давления, ангионевротический отек.
Не рекомендуется использовать, ввиду очень низкой доказанности эффективности: блокаторы Н2-рецепторов (как монотерапия так и в комбинации с H1-гистаминоблокаторами), монтелукаст, зафирлукаст, транексамовую кислоту, кромогликат натрия, топические ГКС, колхицин, индометацин, нифедипин.
Лечение отдельных форм крапивницы
Острая крапивница
1. Исключить воздействие триггерных факторов.
2. Провести медикаментозную терапию, направленную на купирование симптомов заболевания:
— лечение блокаторами Н1-гистаминовых рецепторов;
— при отсутствии эффекта – лечение системными глюкокортикостероидными препаратами;
— неотложные мероприятия для купирования ангионевротического отека.
Хроническая крапивница
1. Исключение воздействия факторов, вызывающих обострение заболевания (по возможности).
2. Гипоаллергенная диета с исключением предполагаемых аллергенов и/или облигатных аллергенов. При исключении из рациона пищевого аллергена состояние улучшается через 1–2 дня. При исчезновении высыпаний начинают поэтапное введение исключенных или новых продуктов по одному через день, пока не появятся новые высыпания. Неэффективность элиминационной диеты в течение 1 месяца свидетельствует об отсутствии связи крапивницы с пищевыми продуктами и служит показанием к отмене элиминационной диеты.
3. Медикаментозная терапия, направленная на уменьшение симптомов заболевания (таблица 3).
Таблица 3. Алгоритм медикаментозного лечения пациентов с хронической крапивницей.
| Первая линия терапии: Н1-гистаминоблокаторы 2-го поколения | |
| Симптомы сохраняются в течение 2-х недель | |
| Вторая линия терапии: Повышение дозы Н1-гистаминоблокаторов 2-го поколения в 4 раза* | |
| Симптомы сохраняются в течение 1–4 недель | |
| Третья линия терапии: Омализумаб | |
| Короткий (максимум 10–14 дней) курс глюкокортикостероидных препаратов может быть проведен в любое время. Показание – тяжесть обострения | |
* требуется обосновать назначение в дозах, превышающих указанные в инструкциях к применению лекарственных препаратов, предложить пациенту или его законному представителю подписать информированное согласие, объяснив пользу и риски такого назначения, утвердить назначение врачебной комиссией.
Н1-гистаминоблокаторы 2-го поколения эффективны у 40–60% пациентов с хронической спонтанной (идиопатической) крапивницей. При отсутствии эффекта от лечения ими в течение 2 недель возможно 4-х кратное увеличение дозы препаратов. Увеличение дозы блокаторов Н1-гистаминовых рецепторов позволяет ограничить назначение глюкокортикостероидных препаратов и, таким образом, избежать побочных эффектов терапии и стероидорезистентности [1, 3].
Холодовая крапивница. Больные должны избегать внезапного воздействия низких температур. Могут применяться антигистаминные препараты 2 поколения (рупатадин) [16]. Системные глюкокортикостероидные препараты неэффективны.
Замедленная крапивница от давления. Следует избегать давления на кожу. При тяжелой замедленной крапивнице от давления наиболее эффективны системные глюкокортикостероидные препараты, которые назначают на короткий срок с постепенным снижением дозы. Блокаторы Н1-гистаминовых рецепторов обычно неэффективны.
Солнечная крапивница. Эффективны антигистаминные средства и облучение ультрафиолетовым светом в постепенно нарастающих дозах (индукция толерантности). Важна адекватная фотопротекция (UVA+UVB).
Уртикарный дермографизм. Лечение не требуется, за исключением тех случаев, когда пациент постоянно реагирует на минимальную травму. Эффективны блокаторы Н1-гистаминовых рецепторов 1-го поколения. В некоторых случаях отмечается тяжелое течение заболевания и требуется назначение постоянной терапии антигистаминными препаратами 2-го поколения.
Холинергическая крапивница. Больным следует избегать интенсивной физической нагрузки. Применяются блокаторы Н1-гистаминовых рецепторов 1-го и 2-го поколения. В лечении холинергической крапивницы показаны к использованию белладонны алкалоиды/фенобарбитал/эрготамин и радобелин/фенобарбитал/эрготамин.
Контактная крапивница. Избегать контакта с провоцирующими факторами. Эффективными методами терапии являются антигистаминные средства. Допустимо превентивное назначение H1 гистаминоблокаторов 2-го поколения в случаях возможного контакта с триггерными факторами (например, укусы насекомых). Могут назначаться топические глюкокортикостероидные препараты. При тяжелых проявлениях заболевания используются системные глюкокортикостероидные препараты.
Тепловая, аквагенная, вибрационная крапивница. Антигистаминные средства не всегда эффективны.
При развитии ангионевротического отека парентерально вводят эпинефрин (внутривенно, внутримышечно или подкожно в зависимости от тяжести и локализации поражения) и блокаторы Н1-гистаминовых рецепторов (внутривенно или внутримышечно). При неэффективности данной терапии и в случаях развития тяжелого ангионевротического отека с нарушением общего состояния используют системные глюкокортикостероидные препараты. В случаях затруднения дыхания применяют аминофиллин.
Схемы лечения.
1. Блокаторы Н1-гистаминовых рецепторов 2 поколения (А) [1–14]
— лоратадин 10 мг перорально 1 раз в сутки до исчезновения высыпаний и 4 недели после исчезновения высыпаний
или
— дезлоратадин 5 мг перорально 1 раз в сутки до исчезновения высыпаний и 4 недели после исчезновения высыпаний
или
— фексофенадин 180 мг перорально 1 раз в сутки до исчезновения высыпаний и 4 недели после исчезновения высыпаний
или
— цетиризин 10 мг перорально 1 раз в сутки или 5 мг перорально 2 раза в сутки до исчезновения высыпаний и 4 недели после исчезновения высыпаний
или
— левоцетиризин 5 мг перорально 1 раз в сутки до исчезновения высыпаний и 4 недели после исчезновения высыпаний
или
— эбастин 10–20 мг перорально 1 раз в сутки (в зависимости от выраженности симптоматики) до исчезновения высыпаний и 4 недели после исчезновения высыпаний
или
— рупатадин 10 мг перорально 1 раз в сутки до исчезновения высыпаний и 4 недели после исчезновения высыпаний.
2. Блокаторы Н1-гистаминовых рецепторов первого поколения (С) [5, 7, 18, 45]
— дифенгидрамин 25-50 мг перорально 4-6 раз в сутки или 20-50 мг внутримышечно 1-2 раза в сутки в течение 7–10 дней
или
— клемастин 1 мг перорально 2 раза в сутки или 2 мг внутримышечно 2 раза в сутки в течение 7-10 дней
или
— хлоропирамин 25 мг перорально 1-2 раза в сутки или 20-40 мг внутримышечно 1-3 раза в сутки в течение 7-10 дней
или
— ципрогептадин 2-4 мг перорально 3-4 раза в сутки в течение 7-10 дней
3. Глюкокортикостероидные препараты (С) [1–6].
— бетаметазон 1–2 мл внутримышечно с интервалом 7–10 суток, 1–2 введения
или
— дексаметазон 4–16 мг в сутки внутривенно или внутримышечно до наступления выраженного клинического улучшения с дальнейшим переходом на пероральное применение (кроме лечения ангионевротического отека)
или
— дексаметазон 1,5–4,5 мг в сутки перорально до наступления выраженного клинического улучшения с дальнейшим постепенным снижением дозы по 0,125–0,25 мг 1 раз в неделю до полной отмены
или
— преднизолон 30-100 мг в сутки внутривенно или внутримышечно до наступления выраженного клинического улучшения с дальнейшим переходом на пероральное применение (кроме лечения ангионевротического отека)
или
— преднизолон 10–30 мг в сутки перорально до наступления выраженного клинического улучшения с дальнейшим постепенным снижением дозы по 2,5–5 мг 1 раз в неделю до полной отмены.
4. Адреномиметики
При тяжелой крапивнице и/или ангионевротическом отеке (отек гортани, анафилаксия, индуцированная физической нагрузкой, тяжелая холодовая аллергия) вводят эпинефрин, раствор 0,1% (от 0,1 до 0,3 мл) подкожно или внутримышечно, при необходимости введение повторяют через 10–20 минут до 3 раз (D) [1–6].
5. Омализумаб (А) [1–4, 30–33]
Препарат показан для лечения хронической идиопатической крапивницы, резистентной к терапии блокаторами H1-гистаминовых рецепторов, у пациентов в возрасте 12 лет и старше.
Рекомендуемая доза препарата при хронической идиопатической крапивнице составляет 300 мг подкожно каждые 4 недели. Рекомендуется периодическая оценка лечащим врачом необходимости продолжения лечения. Эффект омализумаба, как правило, может отмечаться уже в первые сутки, с его последующим нарастанием в течение ряда недель. По данным клинических исследований и реальной клинической практики эффективность омализумаба достигает 90%.
6. Лечение ангиоотека (отека Квинке)
— эпинефрин, раствор 0,1%: 0,1–0,5 мл внутривенно или внутримышечно, или подкожно однократно;
— хлоропирамин, или клемастин, или дифенгидрамин 1–2 мл внутривенно или внутримышечно однократно;
— преднизолон 60–100 мг внутривенно или внутримышечно или дексаметазон 8–16 мг внутривенно или внутримышечно до выраженного клинического улучшения;
— аминофиллин 10 мл 2,4% раствора внутривенно медленно однократно (D) [1–4].
Сопутствующие методы лечения
В лечении крапивницы в качестве сопутствующей терапии используют средства, влияющие на центральную нервную систему: анксиолитики (транквилизаторы) и антидепрессанты.
1. Анксиолитики (транквилизаторы) при холинергической крапивнице (D) [14]:
— гидроксизин 25 мг перорально 4 раза в сутки во время еды в течение 7–10 дней
или
— белладонны алкалоиды/фенобарбитал/эрготамин 1 драже перорально 2–3 раза в сутки в течение 1 месяца
или
— радобелин/фенобарбитал/эрготамин 1 таблетка перорально 3 раза в сутки– не менее 1 месяца.
2. Антидепрессанты в качестве сопутствующей терапии больных крапивницей при наличии депрессии, тревоги (С) [17–19].
— амитриптилин 25–50 мг перорально 1 раз в сутки– не менее 1 месяца.
3. Средства наружной терапии. Для уменьшения зуда и жжения используют теплые душ и ванны, лосьоны, взбалтываемые взвеси с ментолом, анестезином, не содержащие глюкокортикостероидные препараты (D) [4].
Открытые рекомендации
Накоплен определенный опыт применения циклоспорина А в сочетании с H1 гистаминоблокаторами 2-го поколения при хронической крапивнице (С) [20–24].
Имеются немногочисленные исследования, показывающие эффективность при хронической крапивнице аутоиммунного генеза плазмафереза (D) [25].
В последних согласительных документах по терапии крапивницы рекомендуются также блокаторы лейкотриеновых рецепторов, Н1 гистаминоблокаторы 2 поколения в сочетании с омализумабом, кетотифен, дапсон, сульфасалазин, оксатамид, нифедипин, варфарин, внутривенный гаммаглобулин, аутологичная плазма, монтелукаст. Однако данная терапия имеет доказательства низкого качества, отсутствуют данные по эффективности в высококачественных рандомизированных клинических исследованиях (C–D) [26–29, 34–43].
Особые ситуации
При ведении беременных и кормящих следует придерживаться правил, аналогичных таковым при ведении детей. Важно избегать использования любого системного препарата при беременности, особенно – в первом триместре, однако следует обеспечить максимально эффективное лечение.
Лечение беременных.
Имеются указания на повышение уровня гистамина у беременных, что определяет необходимость использования антигистаминных средств. Назначение Н1-гистаминовых блокаторов 2-го поколения во время беременности следует только в случае необходимости, когда предполагаемая польза для матери превышает возможный риск для плода. В первом триместре следует избегать приема препаратов.
В течение короткого времени может применяться низкая доза лоратадина. Использование H1-гистаминоблокаторов 1-го поколения непосредственно перед родами может привести к угнетению дыхания и другим побочным эффектам у новорожденных.
К настоящему моменту в мире не существует ни одного указания на врожденную патологию у детей, родившихся от женщин, принимавших H1-гистаминоблокаторы 2 поколения (цетиризин, лоратадин) во время беременности. Беременным с крапивницей желательно назначать лоратадин, рекомендации по поводу лоратадина могут быть экстраполированы на дезлоратадин (В). Последние клинические наблюдения показали, что наиболее безопасными препаратами во время беременности являются лоратадин, а в период лактации лоратадин и цетиризин [45].
Лечение в период лактации. Необходимо избегать приема препаратов во время грудного вскармливания. При необходимости возможно использование лоратадина и цетиризина.
Лечение детей.
У детей чаще регистрируется острая крапивница, которая может проявляться как аллергическая реакция, например, на продукты питания. Заболевание, как правило, развивается в течение часа после употребления пищи и разрешается в течение 24 часов. Хроническая крапивница является менее распространенным заболеванием среди детей, чем среди взрослых. В детском возрасте наиболее часто регистрируются крапивница вследствие давления и холодовая крапивница, которые часто сочетаются с дермографической или холинергической крапивницей. В большинстве случаев положительный эффект терапии достигается приемом антигистаминных препаратов и устранением триггерных факторов. Для детей рекомендуется 1-я линия терапии, аналогичная таковой для взрослых лиц [44]. Важно учитывать возрастные ограничения и возрастные дозировки каждого из H1— гистаминоблокаторов:
— лоратадин: детям в возрасте от 2 до 12 лет при массе тела менее 30 кг – 5 мг 1 раз в сутки, детям в возрасте старше 12 лет, а также при массе тела более 30 кг – 10 мг 1 раз в сутки;
— левоцетиризин: детям в возрасте от 2 до 6 лет – 2,5 мг в сутки, детям в возрасте старше 6 лет –5 мг в сутки;
— цетиризин: детям в возрасте старше 6 лет (с массой тела более 30 кг) – по 1 таблетке 1 раз в сутки.
Дезлоратадин, фексофенадин, рупатадин разрешены для использования у детей в возрасте от 12 лет и старше.
У младенцев и детей младше 2 лет допускается назначение блокаторов Н1-гистаминовых рецепторов первого поколения.
В редких случаях допускается использование системных глюкокортикостероидных препаратов (в течение 3–5 дней) [1, 44].
Требования к результатам лечения
— прекращение появления свежих высыпаний;
— полное разрешение существующих высыпаний;
— отсутствие субъективных проявлений заболевания.
ПРОФИЛАКТИКА
Профилактика крапивницы заключается в тщательном анализе аллергологического анамнеза перед назначением медикаментозного лечения. Особое внимание следует обращать на проявления атопии у больных крапивницей.
С превентивной целью рекомендуют применение Н1-гистаминоблокаторы 2-го поколения [8]. Пациентам с хронической крапивницей важно санировать очаги хронической инфекции, проводить терапию сопутствующей патологии, а также ограничивать действие потенциальных аллергенов.
Источник https://medaboutme.ru/articles/otek_kvinke_i_krapivnitsa_otlichiya_i_skhodstvo/
Источник https://probolezny.ru/otek-kvinke/
Источник https://diseases.medelement.com/disease/%D0%BA%D1%80%D0%B0%D0%BF%D0%B8%D0%B2%D0%BD%D0%B8%D1%86%D0%B0-%D1%80%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D1%80%D1%84/15231