Ожирение у детей и подростков: причины, опасности, терапия

Ожирение у детей и подростков, также, как и у взрослого населения — важная проблема последних десятилетий. Согласно исследованиям Всемирной Организации Здравоохранения, 42 миллиона детей в возрасте до 5 лет имеют лишний вес и диагноз «ожирение». За прошедшие 20 лет количество маленьких пациентов с таким диагнозом увеличилось вдвое, а в ближайшую десятилетку, согласно прогнозам, возрастет до 70 миллионов. Несформированная культура еды, обилие вредных продуктов наряду с рядом болезней приводят к образованию излишних жировых запасов в детском организме, крайне негативно влияющих на физическое и психоэмоциональное самочувствие, вследствие чего вопросы диагностики и терапии ожирения составили целые разделы в диетологии, терапии, хирургии и эндокринологии и иных отраслях медицины.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины лишнего веса у детей

Для первичного диагностирования ожирения следует использовать центильные таблицы, оценивая соотношение роста, веса и типа телосложения ребёнка. В таблице есть оптимальные диапазоны, а также пограничные: дети и подростки худощавого или плотного телосложения также входят в норму.
При попадании в красную зону соотношения роста и веса говорят о наличии избыточного или недостаточного веса, представляющих опасность для здоровья. Таблицы разработаны для детей раннего возраста, включая грудничков, и диапазонов 6-11 и 12-17 лет (подростки).
В этиологии ожирения выделяют две ведущих группы факторов:
- алиментарная группа вызвана неправильным рационом питания по социальным или психологическим причинам, гиподинамией, малоподвижным образом жизни;
- эндокринная факторная группа состоит из заболеваний и дисфункций системы обмена веществ (патологии щитовидной железы, гипофизарные болезни, заболевания надпочечников, дисфункции яичников и т. п.).
Первичной диагностикой причин развития ожирения занимается детский эндокринолог.
Среди наиболее распространенных факторов формирования лишней массы тела выделяют:
- переедание. Предрасположенность может быть сформирована во время периода вынашивания, если мать употребляет большое количество быстрых углеводов (сахар, сладости, выпечка, газированные напитки, некоторые фрукты и т. д.), в период раннего детства при неправильной схеме введения прикорма. Также переедание может быть семейной «традицией»: привычка родителей есть много, обильно, включение большого количества вредных продуктов способствует формированию у детей неверного пищевого поведения;
- малоподвижный образ жизни, если он не связан с физическими ограничениями, находится на втором месте среди причин образования избыточного веса и также в большинстве случаев копируется с родительских установок по видам отдыха и использования свободного времени;
- гипотиреоз, недостаточная выработка гормонов щитовидной железой. В данном случае ожирению способствуют и иные симптомы заболевания: позднее физическое и психическое развитие ребёнка, характерная одутловатость лица, нарушения процесса дефекации (запоры), сухость кожных покровов, у девочек-подростков отмечается нерегулярный цикл менструаций;
- болезни и патологии генетического анамнеза, наследственные или индивидуальные, также нередко сопровождаются избыточной массой тела;
- заболевание Иценко-Кушинга, патология надпочечников, вызывающая гиперпродукцию глюкокортикостероидов. При данной болезни жировые ткани накапливаются в центральной и верхней части туловища, избегая конечностей и тазовой области;
- нарушения деятельности гипофиза вследствие травм, хирургических патологий, воспалительных заболеваний головного мозга, новообразований;
- поликистозные явления в яичниках у девочек-подростков сопровождаются ожирением, себореей, нарушениями менструального цикла, оволосением по мужскому типу;
- адипозо-генитальная дистрофия у подростков мужского пола сопровождается недоразвитием половых органов, отсутствием или невыраженностью проявлений вторичных половых признаков (оволосения на лице, груди, в подмышечной и паховой областях), увеличением грудных желез.
Для диагностики причин ожирения прибегают к следующим исследованиям:
- биохимический анализ крови, позволяющий оценить показатели глюкозы в крови, концентрацию холестерина, уровень триглицеридов, белков и их фракций. Обращают также внимание на выявленные показатели АСТ и АЛТ для оценки функций сердечно-сосудистой системы, печени и т. д.;
- анализ на уровень гормонов, выделяемых щитовидной железой и надпочечниками;
- по показаниям прибегают к рентгенологическому обследованию, компьютерной томографии, магнитно-резонансной томографии, ультразвуковому исследованию внутренних органов.
Чем опасно ожирение в детском возрасте?

- Сердечно-сосудистая система реагирует на избыточную массу тела развитием гипертонии, ишемической болезни сердца, стенокардией, атеросклеротическими изменениями сосудов, хронической сердечной недостаточностью. Хотя эти диагнозы более характерны для людей среднего и старшего возраста, подростки с ожирением также склонны к развитию подобных заболеваний и нарушений.
- Желудочно-кишечный тракт при ожирении реагирует воспалительными процессами слизистой желудка (гастрит), двенадцатиперстной кишки (дуоденит), желчного пузыря и протоков, поджелудочной железы (панкреатит). Замещение жировой тканью нормальных клеток печени вызывает недостаточность ее функций.
- Опорно-двигательный аппарат под воздействием лишней массы тела подвергается значительной нагрузке, что выражается в изменениях костной ткани, деформациях костей и суставов, плоскостопии, вальгусной, варгусной деформации нижних конечностей.
- Эндокринная система чаще всего реагирует развитием сахарного диабета.
- Нервная система и психика: лишняя масса тела приводит к нарушениям сна, ночному апноэ, затруднениям в дыхании. Со стороны психики страдает самооценка ребёнка и подростка с ожирением, развивается депрессивное состояние, склонность к затворничеству, вероятны суицидальные мысли, развитие нервно-психических заболеваний, формирование новых вредных привычек. Дети более раннего возраста также страдают от насмешек, отношения окружающих, что может становиться причиной дополнительного увеличения массы тела вследствие снижения социальной активности.
Особенности лечения подростков

При выборе терапии основное внимание уделяют факторам развития ожирения. При алиментарных факторах нередко необходима работа со всей семьей, консультации диетолога, психолога, рекомендации различных специалистов по рациону питания и возможным физическим нагрузкам. Важную роль играет семейная терапия, поддержка близких.
При иных факторах выбирают консервативные или хирургические методы лечения основной и сопутствующих патологий и заболеваний.
Хирургическое вмешательство для терапии не патологии, а непосредственно ожирения (бариатрия) в детском и подростковом возрасте используется в редчайших случаях при наличии жизненных показаний. Во всех иных случаях назначается исключительно консервативное лечение.
Читайте далее

Что нужно коже малышей: гид по выбору детской уходовой косметики

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Ожирение у детей
Ожирение у детей – хроническое нарушение обмена веществ, сопровождающееся избыточным отложением жировой ткани в организме. Ожирение у детей проявляется повышенной массой тела и предрасполагает к развитию запоров, холецистита, артериальной гипертензии, дислипидемии, инсулинорезистентности, дисфункции половых желез, артроза, плоскостопия, апноэ сна, булимии, анорексии и др. Диагноз детского и подросткового ожирения ставится на основании измерения роста, массы тела, ИМТ и превышения фактических показателей над долженствующими (по центильным таблицам). Лечение ожирения у детей включает диетотерапию, рациональную физическую нагрузку, психотерапию.
МКБ-10
Общие сведения
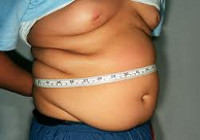
Ожирение у детей – состояние, при котором фактическая масса тела ребенка превышает возрастной норматив на 15% и более, а индекс массы тела ≥30. Данные исследований свидетельствуют, что избыточную массу тела имеют около 12% российских детей, а ожирение — 8,5% детей, проживающих в городах, и 5,5% — в сельской местности. Во всем мире отмечается эпидемический рост распространения ожирения среди детей, что требует серьезного отношения к данной проблеме со стороны педиатрии и детской эндокринологии. Почти у 60% взрослых, страдающих ожирением, проблемы с лишним весом начались в детском и подростковом возрасте. Прогрессирование ожирения у детей ведет к развитию в будущем сердечно-сосудистых, эндокринных, метаболических, репродуктивных нарушений, заболеваний пищеварительного тракта и опорно-двигательного аппарата.

Причины ожирения у детей
Ожирение у детей имеет полиэтиологическую природу; в его реализации играет роль сложное взаимодействие генетических и средовых факторов. Во всех случаях в основе ожирения у детей лежит энергетический дисбаланс, обусловленный повышенным потреблением и сниженным расходованием энергии.
Известно, что при наличии ожирения у обоих родителей, вероятность возникновения подобного нарушения у ребенка составляет 80%; при наличии ожирения только у матери – 50%; только у отца – 38%.
Группу риска по развитию ожирения составляю дети, имеющие повышенную массу тела при рождении (более 4 кг) и избыточную ежемесячную прибавку массы тела, находящиеся на искусственном вскармливании. У грудных детей ожирение может развиваться на фоне перекармливания ребенка высококалорийными смесями, нарушения правил введения прикорма.
Как показывают анамнестические данные, развитие ожирения у большинства детей связано с нарушением режима питания и снижением уровня физической нагрузки. Обычно в питании детей с избыточной массой тела и ожирением преобладают легкоусвояемые углеводы (хлебобулочные изделия, сладкие десерты) и твердые жиры (фаст-фуд), сладкие напитки (соки, газировка, чаи) при недостаточном употреблении клетчатки, белка, воды. При этом большинство детей ведут малоподвижный образ жизни (не играют в подвижные игры, не занимаются спортом, не посещают уроки физкультуры), много времени проводят у телевизора или компьютера, испытывают интенсивную умственную нагрузку, способствующую гиподинамии.
Ожирение у детей может являться не только следствием конституциональной предрасположенности и алиментарных причин, но и серьезных патологических состояний. Так, ожирение нередко встречается у детей с генетическими синдромами (Дауна, Прадера-Вилии, Лоуренса-Муна-Бидля, Коэна), эндокринопатиями (врожденным гипотиреозом, синдромом Иценко-Кушинга, адипозо-генитальной дистрофией), поражением ЦНС (вследствие ЧМТ, менингита, энцефалита, нейрохирургических операций, опухолей головного мозга и пр.).
Иногда в анамнезе детей прослеживается связь ожирения с внешними эмоциональными факторами: поступлением в школу, несчастным случаем, смертью родственников и т. п.
Классификация
Таким образом, с учетом причин возникновения различают две формы ожирения у детей: первичное и вторичное. В свою очередь, первичное ожирение у детей подразделяется на экзогенно-конституциональное (связанное с наследственной предрасположенностью) и алиментарное (связанное с погрешностями в питании). При конституциональном ожирении детьми наследуется не сам избыточный вес, а особенности протекания обменных процессов в организме. Алиментарное ожирение наиболее часто возникает у детей в критические периоды развития: раннем детском возрасте (до 3-х лет), дошкольном возрасте (5-7 лет) и периоде полового созревания (от 12 до 16 лет).
Вторичное ожирение у детей является следствием различных врожденных и приобретенных заболеваний. Наиболее частым видом вторичного ожирения служит эндокринное ожирение, сопровождающее заболевания яичников у девочек, щитовидной железы, надпочечников у детей.
Критерии определения ожирения у детей до настоящего времени остаются предметом обсуждения. Гайворонская А.А. на основании превышения массы тела ребенка нормальных для данного возраста и роста значений выделяет 4 степени ожирения у детей:
- Ожирение I степени – масса тела ребенка превышает норму на 15-24%
- Ожирение II степени – масса тела ребенка превышает норму на 25–49%
- Ожирение III степени — масса тела ребенка превышает норму на 50–99%
- Ожирение IV степени – масса тела превышает допустимую возрастную норму более чем на 100%.
У 80% детей выявляют первичное ожирение I–II степени.
Симптомы ожирения у детей
Основным признаком ожирения у детей служит увеличение слоя подкожно-жировой клетчатки. У детей раннего возраста признаками первичного ожирения могут служить малоподвижность, задержка формирования двигательных навыков, склонность к запорам, аллергическим реакциям, инфекционной заболеваемости.
При алиментарном ожирении у детей имеются избыточные жировые отложения в области живота, таза, бедер, груди, спины, лица, верхних конечностей. В школьном возрасте у таких детей отмечается одышка, снижение толерантности к физической нагрузке, повышенное артериальное давление. К пубертатному возрасту у четверти детей диагностируется метаболический синдром, характеризующийся ожирением, артериальной гипертензией, инсулинорезистентностью и нарушением липидного обмена (дислипидемией). На фоне ожирения у детей нередко развивается нарушение обмена мочевой кислоты и дисметаболическая нефропатия.
Вторичное ожирение у детей протекает на фоне ведущего заболевания и сочетается с типичными симптомами последнего. Так, при врожденном гипотиреозе дети начинают поздно держать головку, сидеть и ходить; у них сдвигаются сроки прорезывания зубов. Приобретенный гипотиреоз чаще развивается в период полового созревания вследствие йодного дефицита. В этом случае, кроме ожирения, у детей отмечается утомляемость, слабость, сонливость, снижение успеваемости в школе, сухость кожи, нарушения менструального цикла у девушек.
Характерными признаками кушингоидного ожирения (при синдроме Иценко-Кушинга у детей) служат жировые отложения в области живота, лица и шеи; при этом конечности остаются худыми. У девочек в пубертатном периоде наблюдается аменорея и гирсутизм.
Сочетание ожирения у детей с увеличением молочных желез (гинекомастией), галактореей, головными болями, дисменореей у девушек может указывать на наличие пролактиномы.
Если кроме избыточного веса девушку беспокоит жирная кожа, угревая сыпь, избыточный рост волос, нерегулярные менструации, то с высокой степенью вероятности можно предположить у нее синдром поликистозных яичников. У мальчиков с адипозогенитальной дистрофией имеет место ожирение, крипторхизм, гинекомастия, недоразвитие пениса и вторичных половых признаков; у девочек — отсутствие менструаций.
Осложнения
Наличие ожирения у детей является риск-фактором раннего развития ряда заболеваний – атеросклероза, гипертонической болезни, стенокардии, сахарного диабета 2 типа. Со стороны пищеварительной системы может отмечаться формирование хронического холецистита и ЖКБ, панкреатита, запоров, геморроя, жирового гепатоза, а в дальнейшем – цирроза печени. У детей с избыточным весом и ожирением чаще возникают расстройства питания (анорексия, булимия) и нарушения сна (храп и синдром сонных апноэ).
Повышенная нагрузка на костно-мышечную систему обуславливает развитие у детей с ожирением нарушений осанки, сколиоза, артралгий, артроза, вальгусной деформации стоп, плоскостопия. Ожирение у подростков нередко служит причиной депрессии, насмешек со стороны сверстников, социальной изоляции, девиантного поведения. У женщин и мужчин, страдающих ожирением с детства, имеется повышенный риск развития бесплодия.
Диагностика ожирения у детей
Клиническая оценка ожирения и степени его выраженности у детей включает сбор анамнеза, выяснение способа вскармливания в грудном возрасте и особенностей питания ребенка в настоящее время, уточнение уровня физической активности. При объективном обследовании педиатр производит антропометрию: регистрирует показатели роста, массы тела, окружности талии, объема бедер, индекс массы тела. Полученные данные сопоставляются со специальными центильными таблицами, на основании которых диагностируется избыточная масса тела или ожирение у детей. В некоторых случаях, например, при массовых осмотрах, используется методика измерения толщины кожной складки, определение относительной массы жировой ткани методом биоэлектрического сопротивления.
Для выяснения причин ожирения дети с избыточной массой тела должны быть проконсультированы детским эндокринологом, детским неврологом, детским гастроэнтерологом, генетиком. Целесообразно дополнительное исследование биохимического анализа крови (глюкозы, глюкозо-толерантного теста, холестерина, липопротеинов, триглицеридов, мочевой кислоты, белка, печеночных проб), гормонального профиля (инсулина, пролактина, ТТГ, Т4 св., кортизола крови и мочи, эстрадиола). По показаниям выполняется УЗИ щитовидной железы, РЭГ, ЭЭГ, МРТ гипофиза ребенку.
Лечение ожирения у детей
Объем медицинской помощи детям, страдающим ожирением, включает снижение массы тела, лечение сопутствующих заболеваний, поддержание достигнутого результата и профилактику набора лишнего веса.
В первую очередь, ребенку с ожирением подбирается индивидуальная диета, предполагающая уменьшение суточного калоража за счет животных жиров и рафинированных углеводов. Рекомендуется 5-разовый (иногда 6-7-разовый) режим питания, проводится обучение родителей расчету нормы суточных килокалорий. Одновременно с коррекцией питания производится организация рационального двигательного режима: для детей младшего возраста рекомендуются прогулки и подвижные игры, а начиная с дошкольного возраста – спортивные занятия (плавание, езда на велосипеде и пр.). Диетотерапия осуществляется под руководством педиатра или диетолога; контроль за питанием и двигательной активностью детей, страдающих ожирением, возлагается на родителей.
При ожирении детям может проводиться иглорефлексотерапия, ЛФК, гидротерапия, психотерапия. При наличии сопутствующих заболеваний ребенку требуется помощь детского эндокринолога, детского гастроэнтеролога, детского гинеколога, детского кардиолога, детского ортопеда, нейрохирурга, детского психолога.
Профилактика
Предупреждение эпидемии ожирения среди детей – это задача, требующая интеграции усилий родителей, представителей медицинского сообщества и сферы образования. Первым шагом на этом пути должно стать понимание родителями важности рационального питания в детском возрасте, воспитание правильных пищевых пристрастий у детей, организация режима дня ребенка с обязательным включением прогулок на свежем воздухе.
Другим важным моментом профилактики ожирения у детей служит привитие интереса к физической культуре, доступность занятий спортом в школе и по месту жительства. Важно, чтобы родители являли собой пример здорового образа жизни, а не авторитарно требовали его соблюдения от ребенка. Необходима разработка скрининговых программ по выявлению ожирения и его осложнений среди детей и подростков.
Ожирение у детей — симптомы и лечение
Что такое ожирение у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 29 лет.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Вера Васина , научный редактор Юлия Зотова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Ожирение – это избыточное накопление жировой ткани. Оно создаёт эстетические, психологические и социальные проблемы у детей и подростков и нарушает работу всех систем организма. Прежде всего страдают сердечно-сосудистая, эндокринная и репродуктивная системы. Ухудшается пищеварение, работа печени и почек, состояние суставов. У детей с лишним весом впоследствии развиваются более тяжёлые формы ожирения, чем у пациентов, у которых это заболевание возникло во взрослом возрасте [6] .
Распространённость детского ожирения
Число детей с ожирением растёт с каждым годом. По данным ВОЗ на 2010 год, более 40 миллионов детей до 5 лет имеют избыточную массу тела. При этом их количество каждые 30 лет увеличивается вдвое. Предполагается, что в 2025 году ожирением будет страдать 72 миллиона детей [8] .
В России, по данным разных авторов, 5,5 −1 1,8 % детей и подростков и 30 − 35 % школьников имеют избыточный вес [3] [7] . В нашей стране ожирением чаще страдают мальчики, чем девочки:
- мальчики: избыточная масса тела — 11 %, ожирение — 3 %;
- девочки: 7,7 % и 1,6 % соответственно [20] .
Причины ожирения у детей
Ожирение развивается при генетической предрасположенности в сочетании с перинатальными, экологическими, психосоциальными и диетическими факторами. Однако основная причина ожирения состоит в том, что ребёнок потребляет больше калорий, чем затрачивает энергии.
Факторы, влияющие на развитие ожирения:
- Генетические:
- Моногенные — прежде всего вызванные мутацией гена лептина или его рецептора. Гормон лептин регулирует энергетический обмен. Если его концентрация снижена, то развивается ожирение, в том числе морбидная форма в младенческом или раннем детском возрасте. При такой форме ожирения масса тела ребёнка в два раза превышает норму, что затрудняет работу внутренних органов.
- Полигенные — каждая отдельная мутация влияет слабо и лишь предопределяет развитие ожирения.
- Генетические синдромы и редкие хромосомные аномалии. Чаще проявляются ранними тяжёлыми формами ожирения в сочетании с другими патологиями. Распространённой причиной развития генетического ожирения у детей является синдром Прадера — Вилли. При этом заболевании, помимо ожирения, у ребёнка увеличен череп, понижен мышечный тонус, нарушена выработка половых гормонов. Также возникает задержка физического и психомоторного развития и апноэ сна.
- Перинатальные: матери. Дети женщин, курящих во время беременности, часто рождаются с низкой массой тела. При дефиците веса плода нарушается закладка β-клеток поджелудочной железы, что впоследствии повышает риск развития ожирения. Чем больше сигарет выкуривает мать, тем сильнее этот эффект [8][9] .
- Длительная гипергликемия из-за сахарного диабета, инсулинорезистентности или ожирения матери повышает риск развития инсулинорезистентности у ребёнка.
- Искусственное вскармливание. Дети, которые находились на грудном вскармливании семь и более месяцев, на 20 % реже страдают ожирением [8] . Вероятно, это связано с оптимальным содержанием пищевых веществ в грудном молоке, а также с наличием в нём лептина и грелина — гормонов, влияющих на рост жировых клеток.
- Преждевременные роды и недоношенность.
- Экологические — к ожирению приводит растущее потребление рафинированных сахаров и жиров в сочетании с гиподинамией.
- Социально-экономические — дешёвая пища содержит больше углеводов, поэтому дети из малообеспеченных семей чаще страдают ожирением.
- Гормональные — к ожирению могут приводить эндокринные нарушения, такие как гипотиреоз, инсулинорезистентность, гиперкортицизм (избыток гормонов надпочечников). Наиболее частой причиной ожирения в подростковом возрасте является пубертатно-юношеский диспитуитаризм — дисфункция гипоталамо-гипофизарной системы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ожирения у детей
На начальной стадии многие родители не замечают ожирения у ребёнка, особенно у детей 1 − 2 лет жизни. Многим даже нравится, что их малыш такой пухленький, весь в «перетяжечках».
Родителям следует насторожиться, если прибавка в весе превышает средние для возраста значения. Их можно рассчитать с помощью специальных формул и таблиц (см. раздел «Диагностика»).
Ожирение у ребёнка до двух лет называется паратрофией. Она сопровождается характерным внешним видом: широкой грудной клеткой, узкими лопатками, толстой и короткой шеей. У ребёнка снижен тонус мышц, возникают аллергические реакции, дисбактериозы и запоры [21] .
Когда ребёнок взрослеет и начинает общаться с другими детьми, симптомы ожирения становятся более заметными. Он крупнее сверстников, его лицо, живот, бёдра, руки и ноги полные. Дети максимально накапливают жир до одного года, в 5 − 7 лет и в подростковом возрасте.
При избыточном весе ребёнок не может наравне с другими детьми участвовать в подвижных играх и заниматься спортом. Он быстро устаёт, у него раньше возникает одышка и мышечная слабость. Это вызывает психологические проблемы и трудности с адаптацией в детском коллективе. Ребёнок не может завести друзей, не хочет идти в детский сад или школу, играет в одиночестве и придумывает виртуального друга. В итоге у него возникают психосоциальные нарушения [9] [15] [18] .
У подростков при ожирении вес растёт скачкообразно. Он может быть в норме либо незначительно превышать её до 10–13 лет, но с 11–13 лет за 3–8 месяцев резко увеличивается. У девочек при этом раньше, чем у сверстниц, развиваются вторичные половые признаки. При достижении критического веса в 42–47 кг возникает первая менструация.
У мальчиков половое развитие соответствует возрастной норме. У них может возникать задержка полового развития, которая потом восстанавливается. Мальчики чаще высокого роста, у них преобладает феминный тип ожирения — жир откладывается на груди, грудные железы увеличиваются.
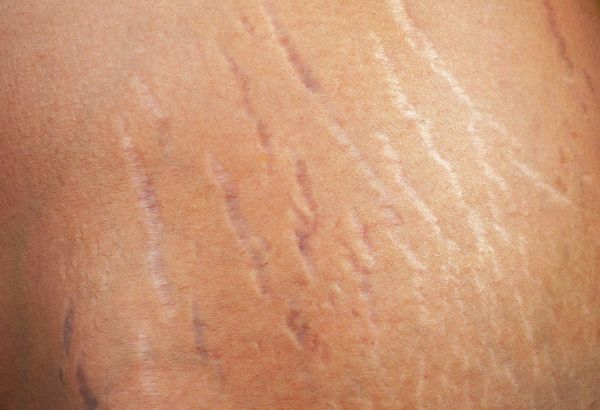
Из-за резкого увеличения объёмов тела у подростков на коже бёдер, живота и ягодиц могут появиться розовые стрии — растяжки.
Если ожирение вызвано нарушением функций гипоталамуса , то подростки выглядят старше своих лет.
Патогенез ожирения у детей
Жировая ткань формируется к четвёртому месяцу развития эмбриона и состоит преимущественно из жировых клеток — адипоцитов. Они развиваются из преадипоцитов и дифференцируются на белую и бурую жировую ткань под влиянием инсулина, циклического аденозинмонофосфата и глюкокортикоидов.
Каждый из этих факторов влияет на развитие жировой ткани по-разному: инсулин увеличивает количество адипоцитов и накопление в них липидов, а глюкокортикоиды способствуют отложению висцерального жира, который окружает органы брюшной полости. Развитие жировой ткани подавляют провоспалительные факторы и факторы роста, например тромбоцитарный и др. [13]
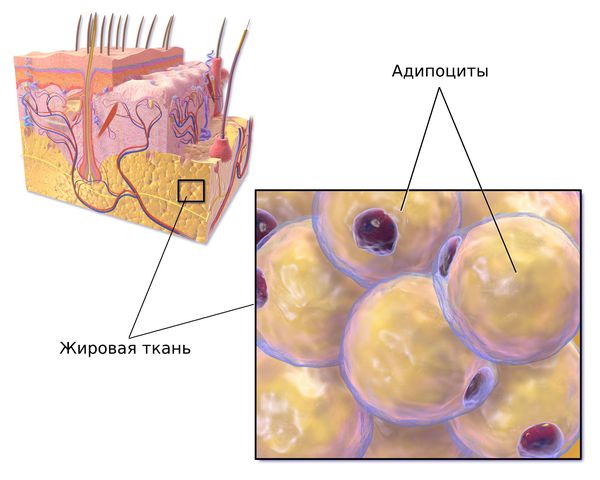
В норме у грудных детей преобладает бурая жировая ткань, которая помогает младенцу приспособиться к изменившимся условиям. Окислительная способность митохондрий бурого жира в 20 раз больше, чем белого [9] . Митохондрии — органоиды в клетках, ответственные за превращение органических веществ из пищи в энергию для тела. Также в бурой жировой ткани содержится больше капилляров. В результате бурый жир выделяет больше тепла. Соотношение бурого и белого жира меняется к 5–7 годам, у взрослых преобладает белая жировая ткань.
Как происходит накопление жира
Жирные кислоты образуются из триглицеридов под действием фермента липопротеинлипазы, а их захват адипоцитами из плазмы происходит с помощью специфических переносчиков. Кроме того, глюкоза и другие углеводы превращаются в жир при активном участии инсулина. В норме 1/3 поступающей с пищей глюкозы превращается в жир организма, а при ожирении — до 2/3.
При накоплении жира в адипоците он увеличивается и развивается гиперпластическое ожирение. В возрасте до 2-х лет, а также с 10 до 16 лет адипоциты способны делиться и может развиться гипертрофическое ожирение — оно связано с увеличением числа жировых клеток. В другие периоды они делятся, только если количество жира в них превышает нормальные физиологические значения в 10 раз [13] .
Влияние гормонов на набор веса
На процессы накопления и высвобождения жирных кислот и триглицеридов влияют гормоны. Важнейшим из них, усиливающим накопление жира, является инсулин. Под его влиянием захват и накопление жирных кислот в жировой ткани увеличивается, а высвобождение уменьшается.
Инсулинорезистентность практически всегда сопровождает ожирение. При ней уровень инсулина значительно повышен. Свободные жирные кислоты, количество которых увеличивается при висцеральном ожирении, препятствуют связыванию инсулина печенью и усиливают инсулинорезистентность и гиперинсулинемию [2] [3] [9] .
Инсулинорезистентность — это состояние, при котором клетки организма перестают правильно реагировать на инсулин. В результате поджелудочная железа, чтобы снизить уровень сахара в крови, вырабатывает его ещё больше. Это приводит к высокому уровню инсулина в крови — гиперинсулинемии.
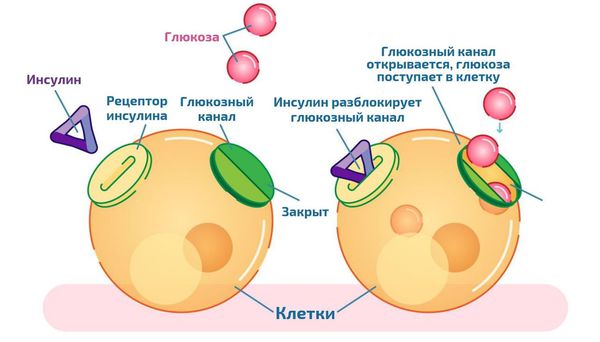
Расщепление жиров усиливают адреналин, норадреналин, соматотропный гормон и адренокортикотропный гормон.
Вкусная пища вызывает чувство удовольствия из-за высвобождения дофамина, что усиливает аппетит. Кроме того, в гипоталамусе содержатся два пула нейронов, один из которых стимулирует аппетит, а другой его подавляет и не даёт накапливать избыточный жир.
Эти нейроны через нейромедиаторы орексины получают информацию о текущем энергетическом балансе. К орексинам относятся лептин, адипонектин, грелин, резистин и др. У детей в препубертатный период количество лептина значительно увеличивается и достигает максимума в период полового созревания [9] .
Классификация и стадии развития ожирения у детей
Виды ожирения в зависимости от вызвавших его причин:
- Простое, или конституционально-экзогенное. Иногда этот вид ожирения называют идиопатическим, то есть возникающим без видимых причин и патологических состояний. Простое ожирение связано с избыточным потреблением питательных веществ и недостаточным расходованием энергии. Однако важную роль в развитии ожирения играет генетическая предрасположенность.
- Гипоталамическое — возникает при опухолях в гипоталамусе, после лучевой терапии опухолей головного мозга и гемобластозов, травмах ствола мозга и т. д. Гипоталамус контролирует чувство голода и насыщения, потребление пищи и энергетический обмен. При поражении его отделов вес быстро и неуклонно растёт и развивается ожирение. Обычно этот процесс сопровождается усилением аппетита, но может протекать и без него.
- Ожирение при нейроэндокринных заболеваниях, таких как гиперкортицизм, гипотиреоз, сахарный диабет первого и второго типа и др.
- Ятрогенное — вызвано приёмом медикаментов, например глюкокортикоидов, психотропных средств и антидепрессантов.
- Моногенное — развивается из-за мутации генов лептина и его рецепторов, рецепторов нейротрофического фактора и др.
- Синдромальное — возникает при хромосомных аномалиях и генетических синдромах [5][8][9] .
Таким образом, можно выделить:
- первичное ожирение — связанное с избыточным питанием на фоне недостаточной физической активности;
- вторичное — следствие эндокринной патологии, генетических аномалий, приёма лекарств и других внутренних и внешних причин.
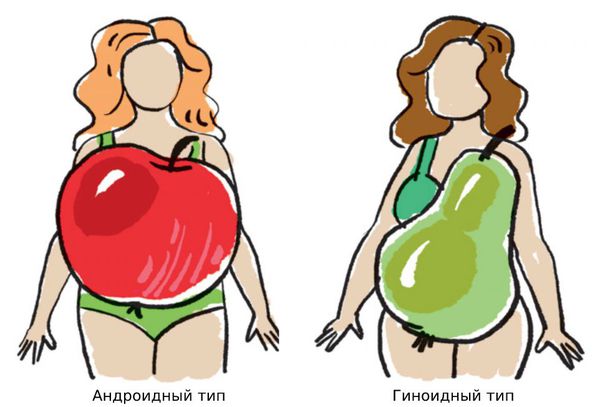
Виды ожирения в зависимости от места отложения жира:
- абдоминальный тип — жир концентрируется в верхней части тела, особенно в брюшной области;
- периферический — жировая ткань распределяется равномерно;
- гиноидный — жировая ткань откладывается на бёдрах и ягодицах;
- андроидный — на животе, груди и спине.
Гиноидный или андроидный типы ожирения развиваются у детей не ранее препубертатного периода (7–13 лет).
Степени ожирения
Ожирение у детей, как и у взрослых, подразделяется на четыре степени. Степень детского ожирения определяется по величине стандартных отклонений индекса массы тела (SDS ИМТ).
Степени ожирения у детей:
- 1 степень SDS ИМТ – 2–2,5;
- 2 степень SDS ИМТ – 2,6–3,0;
- 3 степень SDS ИМТ – 3,1–3,9;
- 4 степень (морбидное) SDS ИМТ – 4,0 и более.
Морбидное ожирение — значительный избыток жировой ткани, сопровождающийся серьёзными осложнениями со стороны всех органов и систем организма.
Осложнения ожирения у детей
- нарушения углеводного обмена; ; ; ; ; ;
- патологии репродуктивной системы как у мальчиков, так и у девочек;
- нарушения опорно-двигательного аппарата; .
Нарушения углеводного обмена
Жировая ткань производит вещества, которые влияют на чувствительность тканей к инсулину. К ним относятся интерлейкин-6, фактор некроза опухоли, ангиотензин, лептин, свободные жирные кислоты и др [2] [4] [11] . Совокупное их воздействие, прямо или опосредованно, приводит к инсулинорезистентности и гиперинсулинемии.
Инсулин снижает высвобождение свободных жирных кислот и глицерина из адипоцитов и усиливает липогенез — процесс, при котором глюкоза и другие вещества из углеводов пищи превращаются в организме в жирные кислоты. Жировая ткань становится нечувствительна к инсулину. В результате усиливается расщепление жиров, и в кровоток, преимущественно ведущий к печени, выделяется избыток свободных жирных кислот.
В печени эти кислоты препятствуют связыванию инсулина с гепатоцитами. В результате развивается инсулинорезистентность на уровне печени и системная гиперинсулинемия. Кроме того, свободные жирные кислоты негативно воздействуют на β-клетки поджелудочной железы. Это постепенно приводит к недостаточности инсулина и развитию сахарного диабета 2 типа. Количество детей, страдающих ожирением и сахарным диабетом 2 типа, растёт синхронно.
Неалкогольная жировая болезнь печени
Заболевание также развивается из-за инсулинорезистентности, гиперинсулинемии и роста концентрации свободных жирных кислот в сыворотке крови. В гепатоциты поступает избыток свободных жирных кислот, которые не проходят полный цикл окисления и образуют эфиры жиров — триглицериды. Свободные жирные кислоты и продукты их окисления разрушают клетки печени. Выработка жировой тканью провоспалительных цитокинов и фактора некроза опухоли усиливает эти процессы.
При ожирении нарушается структура печёночных долек, печёночная паренхима прорастает соединительной тканью.
До 8 лет у детей наблюдаются преимущественно доклинические формы стеатогепатоза — замены печёночных клеток жировыми. С 8 до 14 лет при массе тела выше нормы на 25 % (ожирение 2–3 степени) проявляются первые клинические симптомы:
- слабость и недомогание;
- чувство дискомфорта в животе;
- слабая боль в правом подреберье;
- у некоторых детей возможен неустойчивый стул [12] .
При дальнейшем течении болезни может развиться воспалительный процесс на фоне жирового перерождения печени, цирроз и карцинома печени.
Сердечно-сосудистые заболевания
За последние 20 лет количество маленьких пациентов с сердечно-сосудистыми заболеваниями возросло в три раза [20] .
К сердечно-сосудистым осложнениям ожирения у детей относятся артериальная гипертензия, атеросклеротическое поражение аорты, артериальных сосудов сердца, внутренних органов и конечностей. Ожирение, сахарный диабет и артериальная гипертензия являются основными составляющими метаболического синдрома у детей и подростков.
Бронхиальная астма
Ожирение повышает вероятность развития бронхиальной астмы у детей примерно в два раза [24] .
Факторы развития бронхиальной астмы при ожирении:
- генетическая предрасположенность к обоим заболеваниям;
- сниженная эластичность грудной клетки и уменьшение разницы её окружности между вдохом и выдохом;
- хроническое латентное системное воспаление при ожирении — медиаторы воспаления, выделяемые адипоцитами, усиливают иммунный ответ в лёгких, повышают чувствительность бронхов и приводят к нарушению дыхания из-за сужения их просвета.
Диагностика ожирения у детей
При подозрении на ожирение у ребёнка или подростка необходимо обратиться к детскому эндокринологу. Диагностика ожирения у детей начинается с визуального осмотра, измерения роста и массы тела, объёмов талии и бёдер, уровня артериального давления.

Расчёт ИМТ
Диагноз «ожирение» ставится на основании индекса массы тела (ИМТ), который определяется по формуле:
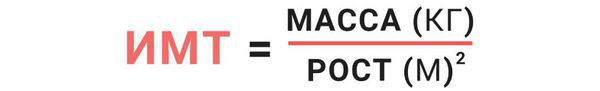
Поскольку рост и вес ребёнка постоянно, а иногда скачкообразно, меняются, применяется методика определения стандартных отклонений (SDS). Стандартные отклонения рассчитываются от популяционной медианы по специальным программам, разработанным ВОЗ: Anthro для детей до 5 лет и WHO AnthroPlus для детей и подростков. Кроме того, существуют таблицы и графики со средними антропометрическими значениями [14] . Нормативные данные размещены на сайте ВОЗ.
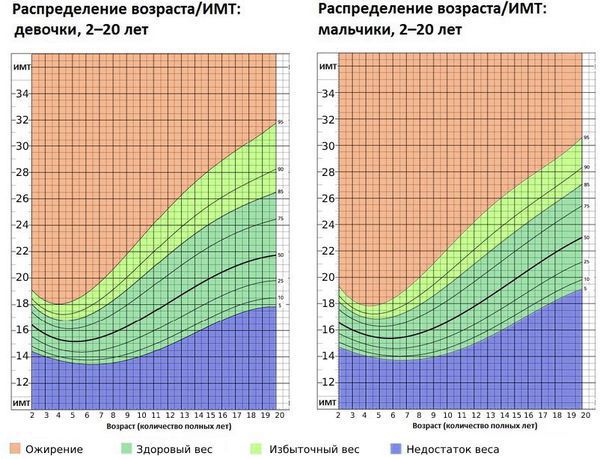
Избыточной считается масса тела ребёнка более + 1 SDS. При + 2 SDS диагностируется ожирение первой степени.
Сбор анамнеза
Простая форма ожирения, которая встречается у детей в 95 % случаев, связана с питанием и конституцией ребёнка [15] . Поэтому на консультации врач уточняет:
- наличие ожирения у родственников;
- характер питания в семье;
- пищевые предпочтения ребёнка;
- уровень его физической активности.
Гипоталамическое ожирение чаще всего сопровождается повышенным аппетитом и отличается внезапным, стремительным и неотвратимым набором веса в первые шесть месяцев после повреждения гипоталамуса.
Ожирение у таких пациентов может сопровождаться:
- головными болями;
- нарушением зрения;
- изменением пищевого поведения;
- сонливостью, приступами гнева и нарушением терморегуляции.
Нельзя путать гипоталамическое ожирение с пубертатно-юношеским диспитуитаризмом, который связан с возрастной перестройкой организма. При этом состоянии ожирение сопровождается симптомами гиперкортицизма: отложением жировой клетчатки в области лица, шеи, груди и живота; руки и ноги, наоборот, становятся тонкими из-за уменьшения мышечной ткани; повышается артериальное давление. Также ускоряется или замедляется половое созревание и повышается внутричерепное давление.
Осмотр
Характерные для эндокринного ожирения симптомы можно выявить при осмотре:
- багровые растяжки — стрии;
- гиноидное распределение жировой ткани при синдроме Иценко — Кушинга;
- сухость кожных покровов;
- предотёчность, снижение эластичности, ощущение «тестоватости» при пальпации;
- отёчность при гипотиреозе и др.
Лабораторное исследование
Лабораторные методы позволяют определить причины ожирения, провести дифференциальную диагностику и выявить возможные осложнения и сопутствующие болезни.
Диагностика включает следующие анализы:
- оценка соотношения глюкозы и инсулина для выявления инсулинорезистентности;
- определение уровня гормонов гипофиза — гормона роста, пролактина, адренокортикотропного, лютеинизирующего, фолликулостимулирующего и тиреотропного гормонов;
- гормонов щитовидной железы и кортизола;
- половых гормонов у подростков после 16–17 лет.
Также проводят анализ на липидный профиль для выявления дислипидемии — нарушения обмена жиров с избыточным накоплением триглицеридов и липопротеидов низкой плотности. При этом у ребёнка повышается индекс атерогенности, который показывает соотношение между «хорошим» и «плохим» холестерином и склонность к образованию сосудистых атеросклеротических бляшек.
Инструментальные методы
Биоимпедансометрия — наиболее информативный и доступный способ определения состава тела: жира, мышечной ткани и воды. Пациент становится на специальные электродные датчики, обхватывает такие же датчики руками. Электрические импульсы при этом проходят через его тело. Метод основан на разности электрического сопротивления различных тканей организма. Процедура безболезненна и не несёт лучевой нагрузки.
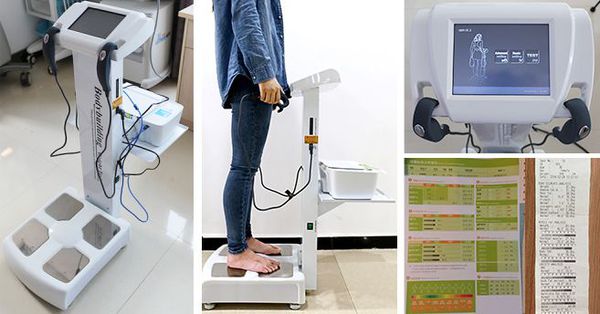
Лечение ожирения у детей
Основные цели лечения ожирения: снижение массы тела и поддержание её на адекватном уровне.
Лечение ожирения у детей — сложная задача из-за не до конца сформированной психики и вследствие этого проблем с мотивацией. Поэтому маленькому пациенту необходима поддержка членов семьи. Кроме того, родители сами должны придерживаться предписанных ребёнку рекомендаций, «двойные стандарты» здесь не приемлемы.
Согласно исследованиям, у детей, которые занимались в группе «родитель + ребёнок», снижение веса составило около 15 %. Если же дети проходили лечение без родительской поддержки и в семье не были изменены пищевые привычки, то вес у ребёнка значимо не менялся [7] .
Снижение массы тела ребёнка на начальном этапе должно доходить до 20 %. Однако по данным Американской ассоциации по изучению ожирения у детей, лечение считается успешным при потере 5–10 % веса [7] . Но даже если масса тела ребёнка остаётся прежней, особенно на этапах интенсивного роста, терапия уже признаётся эффективной.
Питание и физическая активность
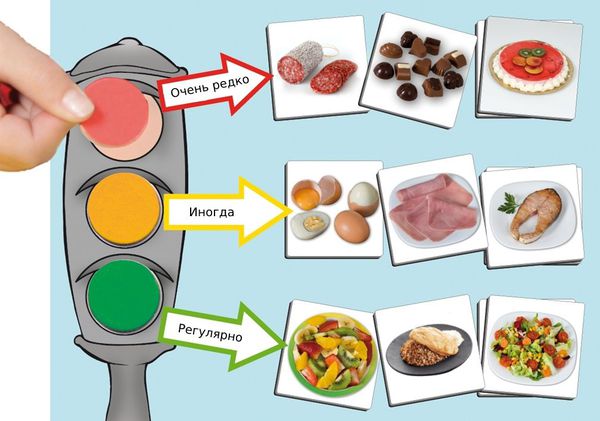
Изменение пищевого поведения и увеличение физической активности ребёнка — основа лечения ожирения. Детей и их родителей на специальных школах ожирения знакомят с «пищевой пирамидой» или «пищевым светофором», которые состоят из трёх групп продуктов.
Зелёный и жёлтый цвет «светофора» — продукты, которые обеспечивают чувство насыщения и содержат необходимые белки, жиры и углеводы. К ним относятся нежирные сорта мяса и рыбы, овощи, несладкие фрукты и ягоды, цельнозерновые крупы и злаки.
Красный цвет: сладости, колбасные изделия, жирные мясо и рыба, сахаросодержащие напитки и т. д.
Физическая активность без диеты слабо влияет на снижение веса. Это связано с несколькими причинами:
- ребёнок с лишним весом не может длительно выполнять физические упражнения;
- дети и родители склонны переоценивать потраченные при тренировках калории и переедать после них;
- физическая активность, особенно на свежем воздухе, усиливает аппетит.
В результате количество съеденного значительно превышает энергозатраты при физических нагрузках.
Тем не менее, у половины детей диетотерапия вместе с усиленной физической активностью позволяет снизить вес. По данным других исследований, эти показатели намного скромней, и без дополнительной медикаментозной или психотерапевтической поддержки сбросить вес удаётся только 4-5 % детей [2] [7] .
Медикаментозная терапия
Орлистат — это единственное лекарство, которое разрешено для лечения ожирения у детей. Препарат препятствует перевариванию жиров, а в непереваренном виде они не могут попасть из кишечника в системный кровоток и выводятся с каловыми массами. В результате создаётся дефицит калорий. Лекарство при этом не всасывается в общий кровоток.
Помимо влияния на расщепление и всасывание жиров, орлистат меняет пищевое поведение. Это происходит благодаря тому, что при избытке жирной пищи возникают побочные эффекты препарата: вздутие живота, диарея, выделение непереваренного жира из прямой кишки и т. д. [4] [15]
Метформин для лечения ожирения можно применять с 10 лет при наличии сахарного диабета 2 типа. Метформин — это препарат, снижающий инсулинорезистентность за счёт повышения чувствительности периферических рецепторов к инсулину. В результате количество глюкозы в крови и образование из неё жиров снижается.
Сибутрамин и его аналоги из-за частых осложений запрещены для лечения ожирения у детей.
Психотерапия
Поскольку возможности медикаментозной терапии у детей ограничены, большое значение приобретают немедикаментозные методы, а особенно психотерапия. Высокую эффективность показала рациональная психотерапия — в ходе неё проводится разъяснительная работа как с детьми, так и с их родителями. Обсуждаются возможные последствия ожирения для здоровья, необходимость снижения веса и методы лечения ожирения. Родителей учат подсчитывать калорийность блюд и правильно составлять рацион. Важными элементами психологической коррекции являются мотивационные занятия и аутотренинг [23] .
Прогноз. Профилактика
Избыточная масса тела неблагоприятно влияет на организм ребёнка и повышает риск ожирения, преждевременной смерти и инвалидизации во взрослом возрасте. Примерно 40 % детей с ожирением становятся подростками с избыточным весом, а у 70–80 % из них эта проблема сохраняется и во взрослом возрасте [22] .
По данным ВОЗ, избыточная масса тела и ожирение — причины развития до 44 % случаев сахарного диабета 2 типа и до 23 % ишемической болезни сердца [22] . Снижение массы тела на 7 % при выраженном ожирении значительно уменьшает риск развития сахарного диабета 2 типа [19] .
Несмотря на генетические предпосылки ожирения, важно влиять на пищевое поведение и физическую активность ребёнка. Именно избыточное поступление калорий с пищей при недостаточных энергетических затратах является основной причиной простого ожирения. Следовательно, его профилактика должна быть направлена на изменение образа жизни [1] [2] [4] [19] . Необходимо помнить, что поменять привычки и характер питания ребёнка практически невозможно без таких изменений у родителей.
Первичная профилактика ожирения должна быть направлена на семьи, где у родителей значительно повышена масса тела. Особенно это важно, если у матери во время беременности был гестационный сахарный диабет или большая прибавка веса, а также иные пренатальные факторы риска ожирения.
К мерам профилактики относятся:
- рациональное питание;
- умеренные физические нагрузки;
- поведенческая психотерапия.

Вторичная профилактика необходима детям с уже имеющимся лишним весом. Её основная цель — уменьшить количество жировой ткани и снизить риск развития осложнений. Профилактика также основывается на рациональном питании со сниженной калорийностью и увеличении физической активности. При ожирении у ребёнка в поведенческой психотерапии должны участвовать все члены семьи.
Источник https://medaboutme.ru/articles/ozhirenie_u_detey_i_podrostkov_prichiny_opasnosti_terapiya/
Источник https://www.krasotaimedicina.ru/diseases/children/obesity
Источник https://probolezny.ru/ozhirenie-u-detej/