Диабетическая стопа: как развивается, течение, формы, лечение и перспективы
Синдром диабетической стопы (СДС), являясь грозным осложнением не менее грозного заболевания – сахарного диабета, способен привести к образованию язвенного поражения тканей стопы, нередко выливающегося в гангрену ноги. Диабетическая стопа фиксируется в различной степени и форме у подавляющего большинства людей, страдающих СД. Такие больные панически боятся слова «ампутация», которая именно в их группе случается в несколько раз чаще, чем у всех вместе взятых представителей человеческой популяции.
Ряд авторов утверждает, что 2/3 осуществляемых ежегодно ампутаций – последствия СД. Так это или нет – пусть спорят эндокринологи, но то, что подобное происходит довольно часто, видно и без официальных данных. Задача больного и врача – не допустить развития таких событий, наша задача – помочь пациентам в борьбе с болезнью, разъяснив, что она значит, чего от нее можно ожидать и как вести себя, чтобы не только продлить жизнь, но и улучшить ее качество.
Как развивается СДС
Все зависит от степени компенсации сахарного диабета. Удерживая сахар на уровне допустимых значений нормы, соблюдая все предписания, можно долго не позволять диабету разрушать организм, однако он никуда не исчезает и рано или поздно начнет активно напоминать о себе.
Патогенез формирования диабетической стопы обусловлен тремя главными причинами:

- Диабетической нейропатией – наиболее частым осложнением СД;
- Поражением кровеносных сосудов нижних конечностей;
- Инфекцией, которая обычно всегда сопутствует первым двум факторам.
Преобладание тех или иных нарушений: то ли клинической картины нейропатии, то ли изменений со стороны периферического кровотока, определяет симптомы диабетической стопы, которые представляют собой 3 формы патологического процесса. Таким образом, выделяют:
- Нейропатический вариант, для которого характерны поражения нервной системы, как соматической, так и вегетативной. Классификация нейропатии при диабете довольно обширна, однако главной движущей силой развития СДС принято считать снижение проводимости нервных импульсов в чувствительных и двигательных периферических нервах, а также нарушение всех видов чувствительности (вибрационная, тактильная, тепловая). Нейропатия, как признак диабетической стопы, может протекать по трем сценариям:
- диабетической язвы стопы,
- остеоартропатии с формированием сустава Шарко,
- нейропатического отека;
- Ишемическую разновидность, развивающуюся вследствие атеросклеротических изменений стенок артериальных сосудов ног и приводящую к нарушению магистрального тока крови;
- Нейроишемическую или смешанную форму, включающую признаки и нейропатиии, и ишемических поражений, обусловленных патологическими процессами, затрагивающими нервную систему и магистральное сосудистое русло.
Изолированные формы, в частности, нейропатическая и ишемическая, встречаются реже, разве что в начале процесса. Как правило, с течением времени формируется смешанная форма: если СДС инициирует ишемия, то без участия нервов не обойдется, и наоборот – нейропатия рано или поздно привлечет к участию сосуды, которые у диабетиков очень быстро и часто поражаются атеросклерозом.
Дефект нейропатического характера, перерастающий в язву
Участок мягких тканей стопы, который испытывает самое большое давление, создаваемое костью с одной стороны и твердой поверхностью – с другой (подошвы, промежутки между пальцами) наиболее уязвим в плане возникновения нейропатического дефекта. Нейропатия, медленно развивающаяся в течение длительного времени, создает условия для деформации стопы и передаче чрезмерно увеличенного давления на различные участки стопы. Это ведет к утолщению кожи за счет разрастания рогового слоя (гиперкератоз).
В тканях, расположенных под слоем гиперкератоза, из-за постоянного давления начинается воспалительное уничтожение собственных клеток своими же гидролитическими ферментами (аутолиз), ведущее к формированию диабетической язвы стопы.

Самое интересное, что больной зачастую вообще не подозревает о происходящих событиях и симптомы диабетической стопы не замечает, поскольку стопа выглядит, как обычно, а болевая чувствительность снижена. Пациент может ходить в неудобной обуви и не реагировать на мозоли и потертости, не замечать трещины, ранки, занозы, которые являются входными воротами для любой инфекции, а в первую очередь – населяющей поверхность стоп. Кроме этого, нижние конечности человека даже без сахарного диабета подвержены влиянию не всегда благоприятных факторов, которое диабетик тем более не почувствует, к примеру:
- Попытка приобрести шоколадный загар незаметно может закончиться ожогом тыла стопы;
- Приятные (на первый взгляд) прогулки по горячему песку босыми ногами могут обжечь подошвы (имеющему сахарный диабет человеку трудно правильно оценить температуру поверхности, на которую он становится);
- Использование для снятия ороговевшего слоя кожи кератолитической мази на основе салициловой кислоты (химический фактор).
Диабетическая язва стопы легко инфицируется патогенными микроорганизмами, широко распространенными в окружающей среде (стрептококки, стафилококки, кишечная палочка и другие анаэробы).
Патогенная микрофлора, попавшая в язвенный дефект, за счет выработки гиалуронидазы приводит к развитию некротического процесса (гангрены) сначала на поверхности, а потом – с вовлечением подлежащих тканей (подкожно-жировой слой, мышечные волокна, кости и связки). Подобное состояние выглядит непривлекательно, кроме этого, оно способно инициировать тромбоз сосудов микроциркуляторного русла и распространение патологического процесса, захватывающего все новые и новые территории (нейроишемический вариант СДС ).

начальная и прогрессирующая стадии язвенного поражения
В особо серьезных случаях инфицирование язвенного дефекта ведет не только к поражениям нижележащих тканей, но и сопровождается выделением газа, то есть, к развитию газовой гангрены, требующей:
- Экстренного оперативного вмешательства с иссечением омертвевших тканей;
- Назначения адекватных доз антибиотиков (внутривенно);
- Строжайшего контроля над уровнем глюкозы в крови.
Следует заметить, что своевременное и правильное консервативное лечение диабетической стопы в более чем в 90% случаев не допускает крайних мер.
При установлении диагноза диабетической нейропатии лечащему врачу (обычно эндокринологу) необходимо лечить диабетическую стопу совместно с неврологом. Комплексная терапия, в которой так нуждается больной, включает:
- Первым делом пациент должен отказаться от вредных привычек (курение, алкоголь);
- Не менее важным мероприятием является строжайший контроль над компенсацией обмена углеводов;
- Назначение ингибиторов альдозоредуктазы и ангиопротекторов;
- Использование дезинтоксикационных методов – гемосорбции, плазмафереза, энтеросорбции;
- Проведение симптоматической терапии, назначение противосудорожных препаратов, физиотерапевтических процедур.
Сустав Шарко – что это значит?
Прогрессирующие месяцами деструктивные процессы (остеопороз, гиперостоз, остелиз) в конечном итоге деформируют стопу (диабетическая остеоартропатия), превращая ее, как образно говорят, в «мешок с костями», называемый суставом Шарко. Подобные изменения нередко затрагивают и кисти, а пациент с такой патологией, помимо сахарного диабета, приобретает большую вероятность переломов, которые часто могут не давать болезненных ощущений. Таким образом, больной опять живет в неведении.

Сформировавшийся сустав Шарко требует максимальной разгрузки пострадавшей конечности до полного восстановления костной ткани. Кроме этого, пациенту настоятельно рекомендуют пользоваться специальной ортопедической обувью, изготовленной по индивидуальному заказу.
Отеки ног – тоже сахарный диабет?
Выраженная отечность в стопе, голеностопном суставе, да и вообще в нижних конечностях – один из симптомов диабетической стопы. Нейропатические отеки на ногах следует дифференцировать с накоплением жидкости, возникающим на фоне почечной патологии (нефропатии) или сердечно-сосудистой недостаточности, поскольку все они выглядят одинаково, хотя имеют разные причины и следствия.

Почему возникает нейропатическая пастозность – сказать трудно, так как причина ее до конца не выяснена. На сегодняшний день предполагают участие следующих факторов, провоцирующих накопление жидкости в ногах:
- Расстройство вегетативной нервной системы;
- Формирование многочисленных артерио-венозных шунтов;
- Изменение гидродинамического давления в сосудах микроциркуляторного русла.
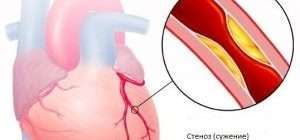
Атеросклероз при диабете – путь к ишемии и трофическим дефектам нижних конечностей
Больные сахарным диабетом в большей степени подвержены атеросклерозу, чем остальные жители планеты, причем, атеросклеротический процесс у них имеет свои особенности: диффузные изменения нередко касаются артериальных сосудов среднего и мелкого калибра, что приводят к нарушениям кровотока не только в магистральных сегментах, но и в микроциркуляторном русле. Для ишемической формы характерны такие признаки диабетической стопы:

ишемия в ступне при СД
- Интенсивные боли в покое, преимущественно беспокоящие ночью;
- Ослабление болевых ощущений при использовании высоких подушек или подъеме головного конца кровати, а также при опускании ног (перемещение из горизонтального положения в сидячее);
- Кожные покровы стопы холодные наощупь, выглядят неестественно бледными или синюшными с розовато-красным оттенком, что объясняется ответной реакцией капиллярных сосудов на ишемию;
- Язвы в виде акральных некрозов, возникают на участках самого высокого давления, обычно это кончики пальцев или краевая поверхность пятки. Провоцируют формирование язвенных дефектов отеки, тесная обувь, деструктивные изменения стопы. Присоединение вторичной инфекции, как анаэробной, так и аэробной – явление при сахарном диабете нередкое. Обширные гнойные поражения (диабетическая гангрена) опять-таки требуют срочного хирургического вмешательства. К сожалению, часто спасением для больного является ампутация конечности (самый благоприятный вариант – на уровне нижней трети голени). Однако мы несколько опережаем события, поэтому вернемся к более щадящим методам лечения диабетической стопы.
Как избежать операции при нейропатической язве?
Суть лечения диабетической стопы консервативным методом заключается в соблюдении следующих рекомендаций:

- Оптимизация контроля над обменными процессами. Данное мероприятие для сахарного диабета 1 типа предусматривает увеличение числа введений и дозы инсулина. Выраженные симптомы диабетической стопы (инфекционно-воспалительный процесс, сопровождаемый лихорадкой) создают повышенную потребность в инсулине. Сахарный диабет 2 типа с явлениями значительной декомпенсации с присутствием симптомов диабетической стопы (незаживающие язвы, выраженный болевой синдром), которая практически не поддается коррекции диетой и снижающими сахар препаратами, также требует перевода больного на инсулин.
- Назначение антибактериальных препаратов. Сухая, тонкая кожа диабетической стопы представляет собой весьма сомнительный барьер для патогенной микрофлоры, обитающей на подошвенной поверхности. Незамедлительное назначение антибактериальных препаратов необходимо при появлении первых признаков диабетической стопы, пораженной инфекцией. Как правило, предпочтение в данных случаях отдается антибиотикам цефалоспоринового ряда, линкозамидам (линкомицин, клиндамицин), макролидам (эритромицин), комбинированным полусинтетическим средствам (ампиокс, амоксиклав). Какой антибиотик выбрать, какую дозу назначить и сколько времени продолжать лечение – зависит от тяжести патологического процесса, данных бактериологического посева и скорости регенерации раневой поверхности.
- Максимальный покой изъязвленного места и всей стопы, обеспечивающийся применением кресла-каталки, костылей, разгрузочной обуви. Казалось бы – такие мелочи…. Однако, как ни странно, во многих случаях именно они способны в течение нескольких недель полностью затянуть язву, докучающую многие годы.
- Обеспечение асептической раневой поверхности. Это достигается путем удаления омертвевших тканей и местной обработкой краев раны.
- Своевременное удаление роговых масс, если имеет место гиперкератоз. Манипуляция проводится с помощью скальпеля с коротким лезвием.
Разумеется, что лечение диабетической стопы с применением антибиотиков, осуществлением перевязок, постоянного контроля над уровнем глюкозы, перехода на инсулинотерапию или изменения режима введения инсулина, требует пребывания больного в стационарных условиях, ибо только больница может обеспечить выполнение всех пунктов консервативного метода.

В стационаре, впрочем, как и в амбулаторных условиях, лечить диабетическую стопу положено врачам-эндокринологам, однако больница располагает большими возможностями привлечения смежных специалистов (невролог, хирург, кардиолог, офтальмолог). Конечно, оперативное вмешательство осуществляет врач хирургического профиля. Диабетической стопой конкретно занимается врач, которого называют подотерапевтом или подиатром, правда, такую редкую профессию пока можно встретить только в больших городах (областных центрах, например).
Виды оперативного вмешательства
Если эффекта от проводимой консервативной терапии не наблюдается, то врачом рассматривается вопрос о целесообразности проведения оперативного вмешательства, которое, впрочем, зависит от формы поражения и его уровня.

Метод ангиохирургической реконструкции, целью которого является восстановление нормального тока крови, может быть применен в виде:
- Чрескожной транслюминальной ангиопластики;
- Тромбартерэктомии;
- Дистальным шунтированием веной in situ.
Между тем, тяжелая патология сердечно-сосудистой системы (атеросклероз коронарных сосудов) не позволяет в полной мере воспользоваться способностями реконструктивного метода, поэтому главная задача лечащего врача состоит в недопущении развития гангрены, чтобы избежать хирургической операции. Стремление как можно раньше выявить начало формирования язвенного процесса, своевременно проводить обработку раны и воздействовать на инфекцию большими дозами антибактериальных препаратов нередко приводит к успеху и позволяет обойтись, как говорят, «малой кровью», то есть, не прибегая к радикальным мерам, что щадит не только ногу больного, но и его психику.
Профилактика диабета, профилактика поражения ног…
О профилактике диабетической стопы большая часть пациентов вспоминает после того, как наличие диабета того или иного типа уже зафиксировано. К сожалению, еще некоторая часть о предупреждении осложнений или слышать не хотят, или вообще о них ничего не знают.

Между тем, разработана программа профилактики, следуя которой можно добиться значительных результатов и снизить процент заболеваемости до минимального уровня. Она состоит из нескольких важных пунктов, где, пожалуй, главными являются скрининговые исследования состояния больных, имеющих СД, и выявление пациентов, составляющих группы риска в отношении формирования СДС. В группу риска входят больные, у которых уже диагностирована:
- Нейропатия (соматическая или автономная);
- Атеросклеротическое поражение сосудов (периферических) нижних конечностей, которое чаще преследует мужчин, носящих внушительный вес своего тела;
- Деструктивные изменения стоп;
- Ранее перенесенные болезни нижних конечностей (по данным анамнеза);
- Снижение остроты зрения или его потеря;
- Проблемы с почками, причиной которых стал диабет (особенное место в этом ряду принадлежит хроническому течению почечной недостаточности, дошедшей до терминальной фазы);
- Отдельное проживание от семьи, знакомых, когда пациент находится в некоторой изоляции;
- Избыточное потребление горячительных напитков или наличие такой вредной привычки, как курение;
- Возраст за 60, а для мужчин – и того раньше.
Кроме этого, к мерам, предупреждающим развитие диабетической стопы, относят:
- Обучение пациентов: диета, контроль за уровнем сахара, введение инсулина, физическая нагрузка, режим;
- Педантичный подход к подбору обуви, особенно, предназначенной для повседневного ношения. Своевременный заказ и изготовление ее в ортопедической мастерской;
- Систематическое наблюдение лечащего врача за самим больным и его ногами. Каждый раз, посещая доктора, но не реже 1 раза в полгода, больной сахарным диабетом должен предоставить ноги для осмотра, а врач обязан их осмотреть и вынести свой вердикт.
Заключение и часто задаваемый вопрос

Как правило, больные сахарным диабетом в познаниях этой болезни и мерах предупреждения осложнений оставляют далеко позади своих оппонентов, имеющих другую патологию, однако привычный вопрос: «А помогут ли народные средства?» на первых порах, то есть, в начальной стадии заболевания, задают не меньше остальных людей. Это позже они уже понимают, что гангрену народными средствами не вылечить, а профилактику синдрома диабетической стопы лучше начинать после согласования всех мероприятий с лечащим врачом. Он, кстати, не исключает лечение диабетической стопы в домашних условиях, а чаще, наоборот – помогает советами, какое средство на определенном этапе подойдет больше.
Народных рецептов в нашей статье больные не найдут, их довольно много «гуляет» в виртуальном пространстве, тем не менее, хотим еще раз предупредить: любое понравившееся лечение сначала нужно обсудить с доктором, который все знает про диабетическую стопу и всеми возможными средствами старается оградить больного от худшего прогноза.
Диабетическая стопа: как избежать осложнений при диабете
Диабетическая стопа – осложнение диабета, заболевания эндокринной системы. В 9 из 10 случаев оно развивается на фоне диабета 2 типа. Пациентам, находящимся в группе риска, необходимо знать симптомы осложнения и правила профилактики развития диабетической стопы, так как при отсутствии должного внимания и ухода болезнь может перейти в тяжелую стадию, грозящую системным воспалением, и лечение в таком случае только одно – ампутация пораженных тканей. MedAboutMe рассказывает о причинах возникновения диабетической стопы, ее признаках и о том, как избежать развития патологии.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы развития поражения тканей стоп: когда нужна запись к врачу?
Как правило, до появления начальных симптомов диабетической стопы проходит достаточно долгое время. Провокативным фактором является игнорирование специальной терапии, несоблюдение диеты при диабете или неправильный курс лечения, в частности – альтернативные, «народные» методы. Подобрать эффективные препараты поможет запись к врачу.
Диабет 2 типа приводит к повышенной концентрации глюкозы в крови, что вызывает повреждение нервных волокон и стенок кровеносных сосудов в первую очередь в нижних конечностях, в ступнях, пальцах ног. Причина, по которой первыми страдают ноги – в замедленном кровообращении в этой части тела, что позволяет травмирующим факторам накапливаться быстрее.
Симптомы развития диабетической стопы нарастают постепенно, и важно заметить их на первом этапе, чтобы вовремя начать лечение. К симптомам патологии относят:
- болезненные ощущения в ступнях, нарастающие в конце дня, особенно после длительного стояния, сидения;
- судорожные явления, спазмы мышц ног, ощущение покалывания, жжения;
- сухость, шелушение кожных покровов;
- повышенное количество ранок, синяков, гематом;
- длительный процесс заживления ран вследствие пониженного кровоснабжения;
- нарушения нервной проводимости, как следствие – пониженная чувствительность тканей к ударам, пощипыванию, прикосновениям;
- ощущение онемения участков ноги, пальцев;
- появление язв на коже.
Даже начальные симптомы, которые могут показаться случайными и преходящими, должны стать поводом для обследования у врача, коррекции терапии и постоянного отслеживания уровня сахара в крови. Диабет – не легкое заболевание, но при своевременном лечении и соблюдении правил питания он может протекать в легкой форме, без осложнений, не влияя на качество жизни пациента.
Профилактика осложнений диабета

Осложнения диабета развиваются на фоне нарушения правил лечения, несоблюдении диеты и нездоровом образе жизни. Чтобы не допустить развития патологии тканей стоп, необходимо постоянно контролировать уровень глюкозы в крови и корректировать его при помощи лекарственных препаратов и правил питания для пациентов с диабетом 2 типа.
Второй фактор профилактики – строгое соблюдение диеты, исключение из рациона питания провоцирующих факторов, продуктов с высоким гликемическим индексом. Причем диета должна соблюдаться постоянно, без срывов. Необходимо также следить за регулярностью приема пищи, влиянием различных продуктов и напитков на самочувствие и уровень глюкозы. Важно изучать состав продуктов, изготовленных промышленным способом, и при возникновении подозрений на повышенное количество глюкозы, быстрых углеводов и вредных компонентов отказываться от подобной пищи.
Третий фактор, который помогает сдерживать диабет – здоровый образ жизни. Важно полностью отказаться от табакокурения, так как никотин способствует ухудшению кровоснабжения тканей и органов и повышает вероятность формирования тромбов. Алкогольные напитки в небольших количествах допускаются, но в редких случаях. И обязательно надо отслеживать их состав.
Особенно важная для профилактики диабетической стопы такая составляющая здорового образа жизни, как физическая активность. При движении усиливается циркуляция крови в организме, укрепляются стенки сосудов, улучшается кровоснабжение тканей. Особенно полезны при повышенном риске развития диабетической стопы ходьба, плавание, лечебная физкультура.
Правила ухода за ногами при сахарном диабете

Чтобы не пропустить начала развития патологии и снизить риски ее развития, необходимо следовать особым правилам ухода. Что включает уход за ногами при диабете?
- Ежедневный осмотр ног, ступней, пальцев, выявление ран, следов травм, воспалительных процессов, мозолей и т. д., их антисептическая обработка. Любая царапина открывает путь инфекции, а так как диабет – причина ухудшения кровоснабжения тканей, то воспаление может быстро распространиться на прилежащие ткани.
- Гигиенический уход за ногами при диабете проводят теплой водой комфортной температуры, горячую надо исключить. Парить ноги при простудных заболеваниях пациентам с диабетической стопой противопоказано.
- Требуется ежедневная замена носков, колготок, гольф на чистые. Предпочтение стоит отдавать натуральным тканям.
- При педикюре ногти надо обстригать или подпиливать до границы кончика пальца.
- Для удаления мозолей, ороговевшей кожи при одобрении врача можно использовать нежные пилочки для ступней или пемзу. Ножницы и лезвия использовать нельзя, чтобы не допустить травм.
- При выборе обуви надо обращать внимание в первую очередь на удобство, отсутствие узкой колодки, высоких каблуков, всех факторов, которые приводят к сдавливанию тканей или перенапряжению мышц и связок.
- Если есть деформация стопы, обувь или стельки должны подбираться из ортопедической серии.
- И новую, и привычную обувь необходимо осматривать перед надеванием, чтобы убрать неровности, травмирующие предметы и т. д.
- Хотя ходьба босиком полезна, лучше ее избегать даже в домашних условиях. Диабет ослабляет иммунную защиту организма, что повышает вероятность кожных инфекций и увеличивает срок заживления при травмах.
- Уход за кожей ног включает также применение увлажняющих, питательных кремов и лосьонов.
- Массаж ступней улучшает кровоснабжение тканей. Его можно проводить самостоятельно легкими поглаживаниями, разминающими движениями 1-2 раза в день.
При любых сомнениях, ухудшении самочувствия, появления новых симптомов необходимо обязательно проконсультироваться со специалистом. Не откладывайте запись к врачу!
Диабетическая стопа — симптомы и лечение
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 38 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-«мозолью» в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
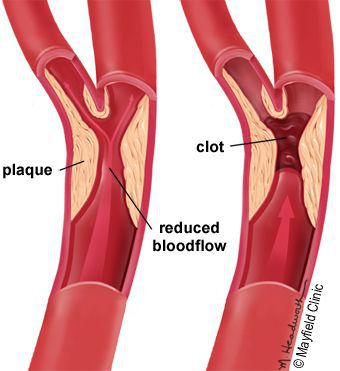
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
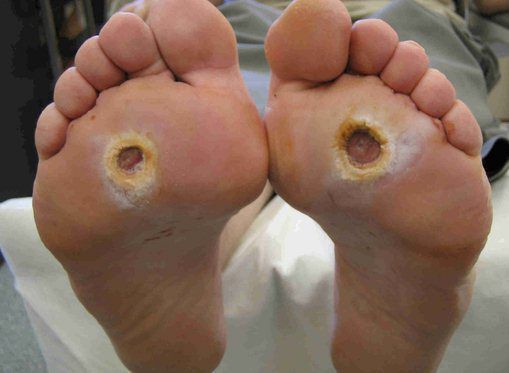
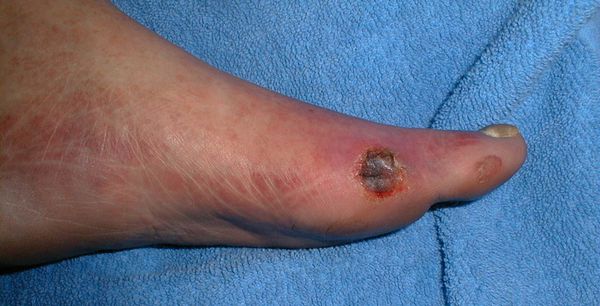
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Источник https://clinic-a-plus.ru/articles/sosudi-veni/4017-sindrom-diabeticheskoy-stopy-ponyatie-priznaki-kak-vyglyadit.html
Источник https://medaboutme.ru/articles/diabeticheskaya_stopa_kak_izbezhat_oslozhneniy_pri_diabete/
Источник https://probolezny.ru/diabeticheskaya-stopa/