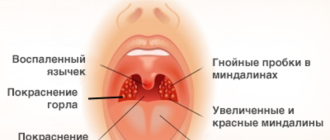
Контагиозный моллюск
Контагиозный моллюск является рецидивирующим инфекционным дерматологическим заболеванием, которое характеризуется образованием на коже безболезненных плотных узелков, имеющих в центре пупковидное углубление с белым кашицеобразным секретом. Патологический процесс не представляет опасности для здоровья человека, однако способен создать видимые косметические дефекты.
Причины заболевания

Развитие контагиозного моллюска, который включен Всемирной Организацией Здравоохранения в список инфекций, передающихся при интимной близости, обусловлено заражением представителем оспенной группы вирусов – Molluscipoxvirus. Синтез его ДНК происходит в основных клетках кожных покровов – кератиноцитах. Активное размножение вирусных частиц блокирует активность Т-клеток, что благоприятствует иммунной толерантности тканей человеческого организма к воздействию вируса.
Пути передачи инфекции
Контагиозный моллюск считается широко распространенным дерматозом – заболеть им могут люди любого пола и возрастной категории. Передача вируса происходит при контактах с больным человеком – при непосредственном соприкосновении с кожными покровами либо через загрязненные предметы общего пользования. Чаще всего инфицированию подвержены:
- дети от 2-х до 6-ти лет, подростки и лица, перешагнувшие 60-ти летний рубеж;
- пациенты с иммуно-дефицитными состояниями и аутоиммунными патологиями;
- онкологические больные;
- ВИЧ-инфицированные;
- аллергики;
- медицинские работники;
- банщики;
- массажисты;
- тренера фитнес-клубов и плавательных бассейнов.
Симптомы заболевания

Инкубационный период контагиозного моллюска длится от 2-х недель до полугода. По его завершению на кожных покровах лица, шеи, подмышечных впадин, грудины, предплечий, кистей, живота, бедер, ано-генитальной зоны инфицированного человека появляются округлые плотные узелковые образования, не вызывающие зуда, болезненных ощущений и изменения оттенка кожи. При повреждении узелка из его сердцевины выделяется творожистая масса, в составе которой содержатся включения моллюскообразных телец, лимфоциты и ороговевшие клетки эпидермиса.
В большинстве случаев течение патологического процесса не сопровождается развитием осложнений, травмирование узелков и проникновение в них болезнетворных микроорганизмов приводит к возникновению в области поражения асептических и гнойных абсцессов. Такое течение заболевания провоцирует появление на коже рубцовых повреждений.
Контагиозный моллюск может протекать и в атипичных формах:
- гигантской, характеризующейся формированием единичных узелковых образований диаметром более 20-ти мм;
- педикулярной – больших узелков, прикрепленных к коже тонкой «ножкой»;
- генерализованной – множественных узелков, разбросанных по всем кожным покровам тела;
- милиарной – мелких высыпаний, напоминающих «просянки»;
- изъязвлено-кистозной – крупных узлов, на поверхности которых образуются язвенные дефекты и кисты.
Диагностика
Для диагностирования и клинического разграничения контагиозного моллюска с папиллома-вирусной инфекцией, красным плоским лишаем, множественной кератоакантомой, вульгарными бородавками используются итоговые данные:
1. Сбора личного и эпидемиологического анамнеза.
2. Клинического осмотра пациента, позволяющего установить диагноз по явным характерным признакам заболевания.

3. Цитологического исследования отпечатка содержимого узелков, окрашенного по методикам Райта, Романовского-Гимзе либо Папаниколау и изученного под световым микроскопом, необходимого для выявления:
- крупных внутриклеточных включений вирусных частичек, имеющих кирпичную форму;
- пролиферативных и дегенеративных изменений клеток шиповатого слоя;
- наличия в узелках, образованных за счет разрастания эпидермиса, разделительных соединительнотканных перегородок;
- в верхних отделах эпидермальных клеток моллюсковых телец – крупных эозинофильных включений;
- гомогенизации цитоплазмы шиповатых кераноцитов;
- в существующих элементах хронического гранулематозного инфильтрата.
4. Иммуноферментного анализа крови – для выявления специфических антител, направленных на борьбу с антигенами инфекционного возбудителя.
5. Молекулярно-биологического анализа – для обнаружения фрагментов генетического материала, специфичных для Molluscipoxvirus.
Методы лечения
При контагиозном моллюске целью лечебных мероприятий является деструкция очагов поражения, для этого используются способы:

- кюретажа – механического удаления элементов с помощью специального медицинского инструмента, который применяют для выскабливания патологических тканей (хирургической ложки);
- криотерапии – воздействия жидким азотом на каждый элемент;
- эвисцерации – вылущивания свежих высыпаний тонким пинцетом;
- лазеротерапии – удаления элементов контагиозного моллюска импульсным лазером;
- электрокоагуляции – воздействия на ткани высокочастотного электрического тока.
В детской дерматологии применяются безболезненные методы – УФ-облучение пораженных кожных покровов, аппликации с Туберкулином и лечебными кремами с Ацикловиром.
До полного выздоровления пациенты должны пользоваться индивидуальной посудой и личными вещами, не пренебрегать правилами гигиены, воздержаться от интимной близости, отказаться от посещений общественных бань, саун, спортивных залов и плавательных бассейнов.
Прогноз и профилактика
В большинстве случаев контагиозный моллюск полностью излечивается, исключение составляют пациенты с иммунодефицитом.
Для предупреждения инфицирования и развития дерматоза необходимо соблюдать гигиенические требования в местах общественного пользования и домашних условиях, укреплять иммунную систему, избегать случайных сексуальных контактов, регулярно проходить профилактические осмотры у дерматолога.
Контагиозный моллюск — симптомы и лечение
Что такое контагиозный моллюск? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 17 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Контагиозный моллюск — вирусное заболевание кожи, которое проявляется полушаровидными узелками розового цвета с вдавлением в центре. Заболевание практически всегда проходит самостоятельно. Такое интересное название оно получило из-за схожести узелков при сильном увеличении с улиткой или жемчужиной. К поеданию морепродуктов или купанию в море болезнь отношения не имеет.
Заболевание вызывает вирус контагиозного моллюска (Molluscum contagiosum virus) семейства Poxviridae. Другой известный представитель этого семейства — вирус натуральной оспы.
Распространённость контагиозного моллюска среди детей во всём мире составляет приблизительно 3-11 %. В среднем в популяции заражено от 1,2 % до 22 % населения, мужчины болеют чаще [8] . Контагиозный моллюск более распространён в тёплом влажном климате.
Инкубационный период заболевания длится от одной недели до нескольких месяцев и в среднем составляет от 2 до 7 недель. Продолжительность инкубационного периода зависит от количества возбудителя (инфицирующей дозы), его вирулентности (заразности), а также состояния иммунной системы на момент заражения.
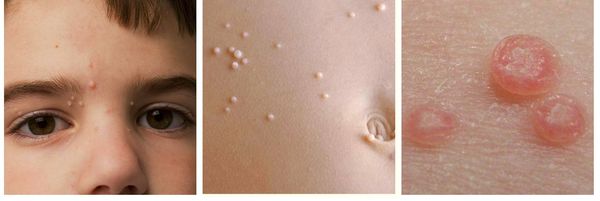
Поражение лица и век контагиозным моллюском:
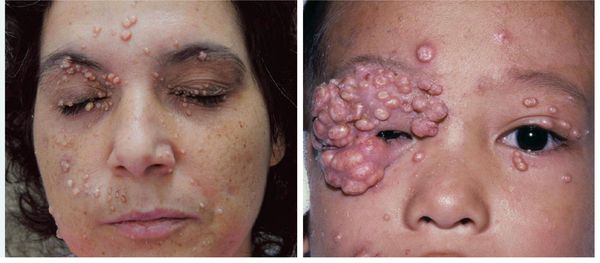
Контагиозным моллюском чаще болеют:
- Дети 1-14 лет (чаще 1-4 года).
- Пожилые люди — на фоне ослабленной работы иммунной системы заболевание протекает более тяжело, высыпания обширно поражают кожу и слизистые.
- Люди с иммуносупрессией, ВИЧ — у пациентов с ослабленным иммунитетом размер узелков может достигать 10-15 мм в диаметре, обширно поражая кожу, в том числе кожу век. Контагиозный моллюск встречается у 5-30 % пациентов с ВИЧ [2] .
- Пациенты с атопическим дерматитом находятся в группе риска по заражению контагиозным моллюском. Из-за зуда возникают множественные повреждения кожи (царапинки и трещинки), через которые вирус может распространяться с одной части тела на другую. Это приводит к рецидивирующему течению заболевания. Пациентам с атопическим дерматитом необходимо тщательно следить за кожей, используя уходовые средства (эмольянты), и не допускать появления кожного зуда [3] .
Контагиозный моллюск у детей
У детей высыпания обычно появляются на туловище, конечностях, голове и шее. У детей школьного возраста заражение происходит в основном контактным путём — при соприкосновении с кожей заражённого человека или инфицированным предметом при посещении плавательного бассейна или спортивных секций.
Контагиозный моллюск у взрослых
Заболевание чаще встречается у детей, но могут болеть и взрослые с ослабленной иммунной системой. Людям с нормальным иммунитетом инфекция может передаться половым путём, в таком случае она поражает гениталии [25] .
Пути передачи инфекции
- контактный — взаимодействие с больным человеком или с предметами, инфицированными вирусом, например с полотенцами или одеждой;
- половой — обычно высыпания возникают на гениталиях, лобке, внутренней поверхности бёдер и нижней части живота;
- передача через нанесение татуировки[6] ;
- передача от матери к ребёнку во время родов возможна, но встречается нечасто [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы контагиозного моллюска
При заболевании на коже возникают мелкие узелки — 1,5-2 мм в диаметре. Они быстро растут и принимают вид телесно-розоватых, красных или прозрачных, не сливающихся между собой полушаровидных папул величиной до 5-10 мм с центральным пупковидным углублением. При надавливании на узелок из него выделяется белая творожисто-кашицеобразная масса, состоящая из ороговевшего эпителия и «моллюсковых телец» — типичных для данного заболевания клеток яйцевидной формы, наполненных вирусными частицами.
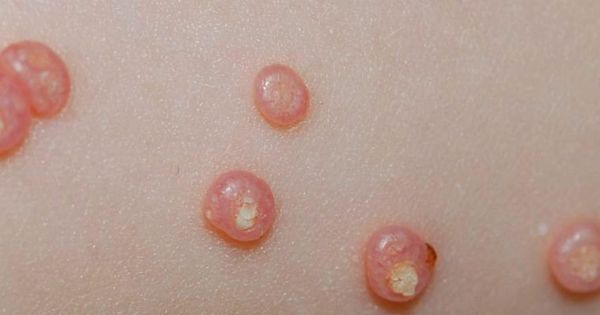
Других жалоб заболевание не вызывает, высыпания не болят и не чешутся. Температура тела не повышается, самочувствие и общее состояние не страдает. Возможна любая локализация высыпаний, но чаще всего они поражают лицо, веки, шею, грудь, подмышечные впадины, складки конечностей и половые органы. Высыпания на веках могут сочетаться с хроническим конъюнктивитом или кератитом. Кожа вокруг папул часто легко или умеренно раздражена. Возможно линейное расположение высыпаний, вызванное переносом вируса с одного участка кожного покрова или слизистой на другой.
Поражение груди и живота контагиозным моллюском:
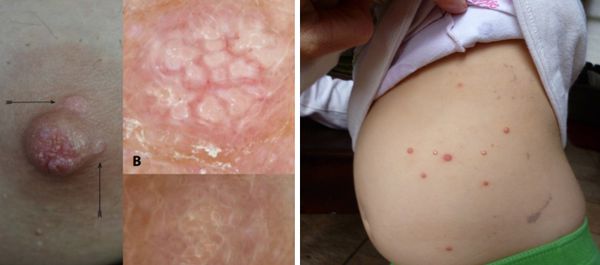
Патогенез контагиозного моллюска
Заражение контагиозным моллюском происходит после взаимодействия с инфицированными людьми или заражёнными предметами. Вирус проникает в кожу через небольшие ссадины и микротрещины и размножается исключительно в клетках плоского эпителия. Поражённые клетки увеличиваются в размерах, а при достижении критической точки их стенки лопаются и скапливаются в центре папулы.
Без лечения высыпания на коже сохраняются 6-9 месяцев, но могут оставаться и до двух лет. Это связано с уклонением вируса контагиозного моллюска от иммунного ответа. Механизм таких «пряток» от нашей иммунной системы не до конца изучен, но, вероятно, включает выработку вирусом специфических белков, которые мешают сформироваться правильному иммунному ответу и уничтожению контагиозного моллюска. Однако через 6-24 месяца иммунный ответ формуется — образуются защитные антитела, и наступает выздоровление [5] .
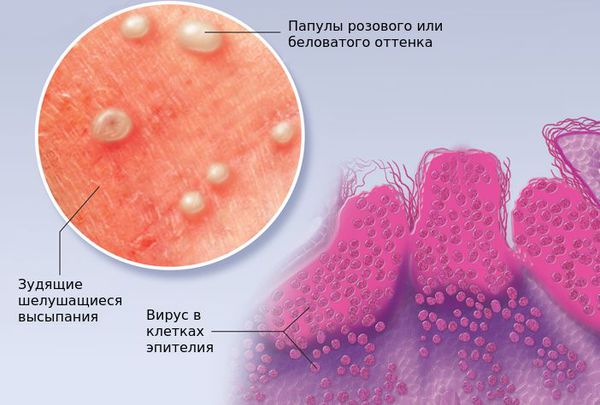
Классификация и стадии развития контагиозного моллюска
Существует четыре типа вируса контагиозного моллюска: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространённым (75-96 % случаев) является тип MCV-1. Тип MCV-2 зачастую выявляется у взрослых, он связан с ВИЧ и иммунодефицитными состояниями и передаётся половым путём. Клиническая картина заболевания при заражении всеми этими типами схожа.
Контагиозный моллюск поражает:
- туловище — в 63 % случаев;
- ноги — 57 %;
- руки — 44 %;
- голову или шею — в 31 %;
- ягодицы — 17 %;
- гениталии — 17 %.
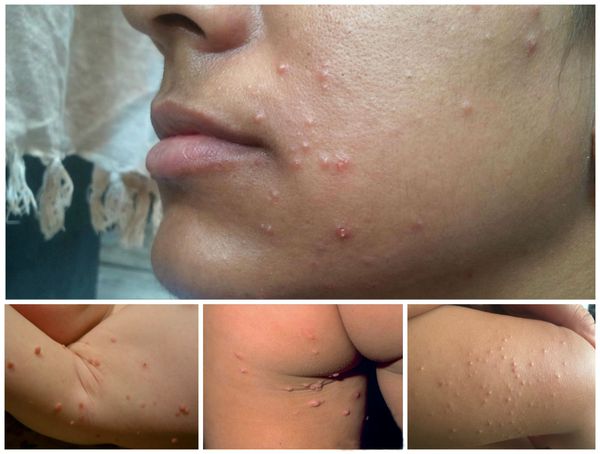
По количеству поражённых областей:
- одна область — 24 %;
- две области — 35 %;
- более трёх областей — 42 %.
По количеству папул:
- менее 10 папул — 35 %;
- 10-49 — 60 %;
- более 50 — 5 % [20] .
По форме заболевания выделяют:
1. Типичная форма:
- локализованная (группа папул находится в одной анатомической зоне);
- генерализованная (несколько скоплений высыпаний, например на коже век и рук).
2. Атипичная форма (встречается очень редко):
- гигантские моллюски — элементы сыпи могут сливаться между собой и образовывать высыпания диаметром 3 см и более;
- ороговевающие моллюски — кожа на месте высыпаний интенсивно шелушится, с неё постоянно сходят чешуйки;
- кистозные моллюски — на месте узелка появляются кисты;
- изъязвлённые моллюски — на коже образуется эрозивная поверхность, переходящая в язвочки;
- моллюски, напоминающие милиум, угри, бородавки;
- педикулярные моллюски — узелок расположен над поверхностью кожи на тонкой ножке [8] .
Осложнения контагиозного моллюска
Возможные осложнения:
- у пациентов с ВИЧ, начинающих приём антиретровирусной терапии (АРТ), могут появиться новые узелки как часть воспалительного ответа (синдрома иммунного восстановления) [9] ;
- рубцы на месте удалённых папул;
- косметологические дефекты, особенно при поражении кожи лица; [17] или поверхностный кератит при поражении конъюнктивы или роговицы;
- бактериальные осложнения, чаще всего вызываемые золотистым стафилококком и стрептококками, — импетиго (поверхностная инфекция кожи), фолликулит (поражение волосяных фолликулов) или многоморфная эритема (высыпания на коже и слизистых).
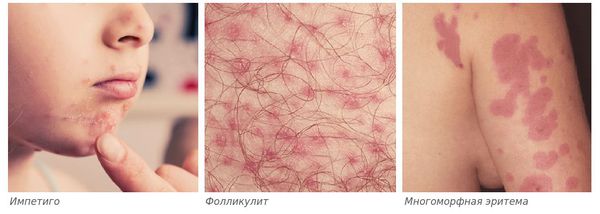
Диагностика контагиозного моллюска
Осмотр
Диагноз чаще всего выставляется на основании осмотра и обнаружения белых, розово-телесных папул с центральным пупкообразным вдавлением.
Изредка необходима увеличительная линза или дермоскопия, которые помогут в визуализации центрального «пупка», если он не виден невооружённым глазом.
Биопсия
Биопсия используется крайне редко, только при атипичных проявлениях заболевания или неясном диагнозе (например, при ВИЧ-инфекции для исключения глубоких микозов кожи).
Вирус контагиозного моллюска и его тип можно выявить методом ПЦР (полимеразная цепная реакция). Метод применяется в научных исследованиях, но практически не используется в клинической практике [10] [11] .
Дифференциальная диагностика
Контагиозный моллюск следует отличать от милиа (угрей с белой головкой, которые образуется при избыточной деятельности сальных желёз), кист, закрытых комедонов, плоских бородавок, криптококкоза (инфекционного заболевания, вызываемого дрожжевыми грибами Cryptococcus neoformans), герпесвирусного поражения кожи [4] .
Лечение контагиозного моллюска
Какой врач лечит контагиозный моллюск
Заболевание лечит дерматолог амбулаторно, госпитализация не требуется.
Подходы к лечению контагиозного моллюска в РФ и Европе разнятся:
- В Европе применяют выжидательную тактику. Ни одно вмешательство не было признано эффективным — высыпания чаще регрессируют через несколько месяцев или лет самопроизвольно без лечения. Однако родители часто требуют провести лечение детей незамедлительно [13] .
- По мнению российских учёных, в связи с быстрым развитием заболевания и высокой заразностью вируса лечение необходимо начинать как можно раньше [21] .
Удаление контагиозного моллюска
Если имеется всего несколько узелков, то их можно механически удалить пинцетом, иглой или кюреткой.
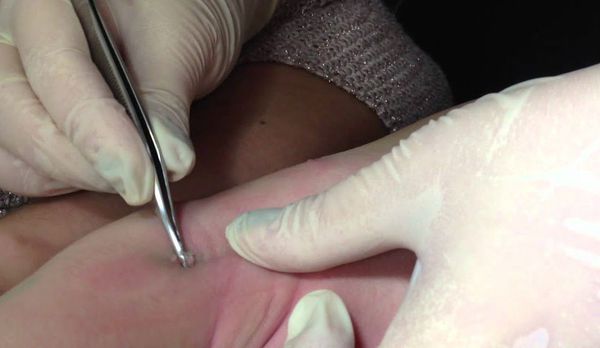
Согласно данным европейских исследований, кюретаж не рекомендован при поражении лица и генитальной области. Риски проведения кюретажа включают боль, психологическую травму, появление рубцов, гипо- или гиперпигментации. Процедура болезненна, но для уменьшения боли достаточно нанести крем с Lidocaini hydrochloridum (лидокаином) или Prilocainum (прилокаином) за 20-30 минут до удаления узелков. Если удалить папулы механически невозможно, то следует ждать их самостоятельного регресса.
Не рекомендуется заниматься самолечением, так как при неправильном удалении узелков высок риск их инфицирования, появления рубчиков после заживления, а также дальнейшего распространения высыпаний на другие участки тела.
У пациентов, страдающих сопутствующим атопическим дерматитом, после кюретажа отмечаются повторные поражения кожи, иногда даже в большем объёме (через 4 недели — у 66 %, через 8 недель — у 45 % пациентов) [22] .
Для лечения также применяются:
- Криодеструкция — нанесение жидкого азота тампоном или распылителем в течение 10-20 секунд. При необходимости процедуру можно повторить. Эффективный и не очень болезненный метод [14].
- Лазерная деструкция — удаление папул углекислотным или импульсным лазерами на красителях. При сохранении высыпаний повторную операцию проводят через 2-3 недели. Рецидивов обычно не бывает. Побочные эффекты включают лёгкую болезненность в момент удаления, преходящее покраснение кожи и гипо- или гиперпигментацию кожи [23] .
- Электрокоагуляция — это температурное воздействие на изменённые моллюском кожные покровы. Используется при множественных высыпаниях и крупных элементах, не поддающихся криодеструкции (особенно у ВИЧ-инфицированных пациентов). Часто для удаления крупных элементов требуется инфильтрационная анестезия. Это укол с анестетиком, чаще лидокаином, в очаг поражения: в этом месте блокируются нервные импульсы, и пациент не чувствует боль. Возможно удаление в несколько этапов [15] .

- Фотодинамическая терапия топической 5-аминолевулиновой кислотой — лечение основано на взаимодействии лекарства с лазерным излучением. Успешно используется при рецидивирующем течении контагиозного моллюска у пациентов с ВИЧ-инфекцией. Также у таких пациентов применяют пилинг лица трихлоруксусной кислотой.
После удаления папул необходимо провести обработку кожи антисептиками [16] .
Медикаментозное лечение контагиозного моллюска
Системная терапия контагиозного моллюска не проводится. В связи с отсутствием доказательной базы об эффективности и безопасности в РФ местных препаратов по лечению контагиозного моллюска вопрос их применения остаётся спорным.
В мировой практике используют следующие местные препараты:
- Подофиллотоксин крем 0,5 % — применяется дважды в день в течение трёх суток подряд в неделю. Курс лечения составляет до шести недель. Побочные эффекты включают жжение, зуд, раздражение, изменение пигментации кожи. Не рекомендован для беременных из-за потенциальной токсичности для плода. Не одобрен FDA в США для лечения контагиозного моллюска.
- Кантаридин 0,7 % (экстракт жуков-нарывников) — препарат отпускают без рецепта, но его нанесение требует даже от врача определённых навыков, поскольку возможны серьёзные ожоги кожи и слизистых. Токсичен при попадании внутрь. Эффект наступает быстро, лекарство безболезненно при нанесении. Препарат не следует применять на лице, гениталиях, в перианальной зоне из-за риска образования рубцов. Также не одобрен FDA для лечения контагиозного моллюска [24] .
- Гидроксид калия 10 % — признан эффективным и безопасным препаратом для лечения контагиозного моллюска. К побочным эффектам относятся болезненность, эритема (покраснение), нарушение пигментации кожи.
- Имиквимод 5 % крем — безрецептурный препарат, наносится перед сном три раза в неделю в течение 1-3 месяцев. Распространённое побочное действие — дерматит в месте нанесения препарата. Признан неэффективным при лечении контагиозного моллюска.
- Ретиноиды для местного применения (третиноин) чаще всего используются при высыпаниях на лице. Могут вызвать контактный дерматит.
- Другие местные препараты — гель салициловой кислоты, 10 % раствор повидона в йоде в сочетании с 50 % салициловой кислотой под повязку, 40 % паста нитрита серебра, сидофир.
Проводятся исследования эффективности и безопасности системной терапии контагиозного моллюска циметидином и интерфероном альфа.
У ВИЧ-инфицированных пациентов заболевание не проходит самостоятельно и без лечения быстро прогрессирует. Однако высыпания часто исчезают под действием высокоактивной антиретровирусной терапии.
Во время лечения рекомендуется воздержаться от посещения бассейна и контактных видов спорта. Следует оберегать кожу от повреждений и раздражающего действия косметических средств и пота.
Прогноз. Профилактика
При нормальном иммунитете заболевание проходит самостоятельно, однако период выздоровления может длиться до 24 месяцев. Основная цель терапии состоит в том, чтобы снизить риск передачи инфекции другим людям. У ВИЧ-инфицированных пациентов заболевание, как правило, протекает тяжелее и менее чувствительно к лечению.
5 способов лечения контагиозного моллюска
Возбудитель – ортопоксвирус Poxviridae, контагиозный моллюск, который называют ещё заразительным из-за его вирулентности. Страдают как дети, так и взрослые. Внешне болезнь может напоминать оспу или ветрянку, но не с такими выраженными пузырьковыми высыпаниями, без летального исхода и даже без болезненной симптоматики.

Проходит сама, но длиться может очень продолжительное время, от 6 месяцев до 2 лет. Опасности для жизни не представляет, но вызывает чувство дискомфорта и наносит косметические дефекты кожи, особенно в острой стадии, поэтому заболевшие стремятся излечиться от заразительного моллюска, воспользовавшись врачебной помощью. Обостряется в тёплое время года.
Заражение возможно контактным и половым путём, при взаимодействии незащищённых слизистых и наличии микроранок и микротрещин на их поверхности, а также через заражённые предметы обихода или через использование чужих гигиенических принадлежностей. Контагиозный моллюск поражает только человека, но домашние животные могут служить переносчиком такого вируса.
Причины
Основные группы населения, подверженные этому заболеванию – дети дошкольного возраста, любители копаться в детских песочницах, где они и заражаются возбудителем контагиозного моллюска, и пожилые люди, у которых в силу износа организма ослаблен иммунитет. Но в группу риска входят также и вполне здоровые, с хорошим иммунитетом, люди, которые часто контактируют с другими: тренеры по плаванию в бассейнах, санитарки и медсёстры, массажисты и банщики.
Сложности диагностики в выявление источника заражения часто осложняются разным инкубационным периодом у вируса-возбудителя, зависящим от штамма вируса. Их всего четыре: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее вирулентны из них два первых — MCV-1 и MCV-2. И если первый является виновником заражения на бытовом уровне, то второй более характерен для заражения половым путём или в мокрой среде (бани, бассейны, непроточные закрытые водоёмы). Вирус MCV-1 ещё называют «детским» из за его пристрастия именно к детям. А MCV-2 – «взрослым» за его частую неразрывную связь с сексуальными отношениями взрослых людей.

Передача вируса
Интересно в этой ситуации то, что заражение происходит не при передаче и обмене контактирующих людей половыми секретами, а просто от контакта кожных покровов половых партнёров. Недаром область локализации пузырьковых высыпаний в случае заражения вирусом MCV-2 – паховые области, наружные половые органы, межягодичная складка, внутренняя поверхность бёдер и низ живота. Или те области кожного покрова, где располагается самый тонкий эпидермис. Инкубационный период от двух недель до 3 месяцев. Несмотря на разные способы заражения, течение болезни, включая её внешние признаки, одинаковое в случаях заражения обоими типами вирусов.
Контагиозный моллюск не живучий: в сомнительных случаях бывает достаточным промыть кожу мылом, и внедриться в кожу через чешуйки внешнего рогового слоя он уже не сможет. Но при наличии кожных повреждений вирус внедряется в эпителиоциты эпидермиса, где он обретает идеальные условия для размножения в базальных и зернистых слоях, постепенно захватывая жизненное пространство в клетках, расходуя её материалы и энергетические ресурсы для собственных нужд.
Далее, по мере расходования этих ресурсов и заполнения всего клеточного пространства продуктами своё жизнедеятельности, вирус вырывается наружу, заполняет межклеточные пространства и заражает клетки, находящиеся рядом. Так образуются очаги болезни, видимы уже невооружённым глазом – в виде тех самых узелков и бляшек.
В зависимости от общего состояния организма и стойкости его иммунной системы, узелки на коже могут быт одиночными, разбросанными редко и по относительно большой площади, так и сгруппированными в скопления, которые могут и сливаться, образуя бляшки.
У примерно 10-15% людей с сильным иммунитетов контагиозный моллюск вообще не приживается, если кожные покровы чистые и нет ранок, ссадин или трещинок на коже.
Внешние признаки болезни
Активная стадия болезни после инкубационного периода начинается с появления плотных выступающих узелков размером с просяное или гречишное зерно, круглой или овальной формы, серо-жёлтого или перламутрово-розового цвета.
Узелки могут сливаться в сплошные бляшки, покрытые тонкой полупрозрачной кожицей, размером до 3-5 см. Под кожицей находится жидкий субстрат с беловатой густой массой в центре, состоящей их отмерших клеток эпителия. Внешне узелки и бляшки похожи на такие же узелки при герпесовых высыпаниях, только без присущей герпесу болезненности. У примерно 10% узелков в центре можно обнаружить окрашенное в розоватый цвет вдавление, напоминающее пупок.
Течение болезни зависит от общего состояния организма-носителя: случайное заражение, вызванное обычно нарушением целостности кожных покровов, при хорошем состоянии иммунной системы, вызовет, конечно, все присущие заболеванию симптомы. Но течение болезни будет непродолжительным, если соблюдать некоторые правила поведения от начала первых признаков контагиозного моллюска до появления узелков с их содержимым.

Течение болезни
Дело в том, что типичное течение болезни у людей со здоровой иммунной системой укладывается в следующую схему:
Внедрение вируса
Вирус внедряется сквозь внешний слой кожи (роговой и эпидермис) сквозь ссадину, ранку, царапину или любое другое повреждение. Любая незначительная травма вызывает местное (пусть даже незаметное глазу) воспаление, куда немедленно устремляются иммунные клетки, которые обеспечивают организму неспецифическую защиту. Это макрофаги, без которых не обходится функционирование ни одного органа человеческого тела. И кожа здесь не исключение. Тем более, что это, пожалуй, самый большой орган.
Отпуская многие специфические детали работы макрофагов, можно сказать, что обеззараживая клетки эпидермиса, они одновременно допускают локальное ослабление деятельности клеточных структур, переработанные частички погибшей в результате травмы клетки и сгустки запёкшейся крови превращаются в гной. Не будь внедрённого вируса, заживление и вывод продуктов метаболизма произошло бы в течение суток, не более. Но наличие в эпидермисе внедрённого туда через травму вируса даёт ему возможность закрепиться в клетке и начать размножение.
Инкубационный период
Далее начинается стадия закрепления вируса в клетках и его размножения – что, собственно, и является инкубационным периодом, длящимся от двух недель до полугода,в зависимости от типа вируса и общего состояния организма. При взломе размножившегося вирусом защитных систем клеток набирается его «критическая масса» с проявлением уже внешних признаков болезни – с узелковыми высыпаниями на отдельных участках кожи.
Эпидермис не пронизывает сеть артериальных и венозных капилляров. Обмен веществ со всем остальным организмом происходит в нём только благодаря транспорту глюкозы, аминокислот и жирных кислот из межклеточного пространства, с заполняющей его жидкостью, в клетки через их мембраны.
Поэтому вирус не разносится в отдалённые от места внедрения области кожи, и типичная картина заражения половым путём – область самого тесного контакта в районе гениталий, внутренней поверхности бёдер, низа живота, в паху. А в случаях заражения в бане, сауне, бассейне, непроточном природном водоёме также внутренняя поверхность бёдер, кожа с боков и спереди на шее, подмышечные впадины, внутренние локтевые и подколенные сгибы и участки кожи непосредственно под грудными мышцами или на молочных железах у женщин.
То есть в тех местах, где эпидермис наиболее тонкий и нежный, и на него осуществлялось самое сильное воздействие во время купания и помывки – чаще всего в виде энергичного растирания мочалкой.

Разрастание очага болезни
По мере размножения вируса идёт и увеличение очага болезни, где отравленные продуктами распада погибшие клетки накапливаются в виде кашицеобразной или творожистой массы. И на этом, если не травмировать узелки, вирус останавливает свою экспансию вовне и капсулируется в очаге заражения. Если не травмировать папулы, болезнь не выходит за их пределы, а через несколько недель организм вырабатывает специфический иммунитет и полностью подавляет очаги скопления вируса.
Но нужно иметь в виду, что приобретённый после заболевания иммунитет не является пожизненным. Через некоторое время (это могут быть и месяцы, и годы) возможно повторное заражение при тех же самых или иных обстоятельствах.
Если же в результате расчёсов или других механических воздействий целостность узелков с их содержимых нарушается, это служит причиной выхода вируса за пределы узелков и появления новых очагов болезни на соседних участках.
Как распознать контагиозный моллюск
Проблема этого заболевания в том, что часто оно протекает бессимптомно: нет ни зуда по ночам, ни болевых ощущений. И обнаруживается оно чаще всего тогда, когда к вирусному поражению кожи добавляется и бактериальная инфекция, в случае сочетания с которой могут появиться и зуд, и покраснения папул, и изъязвления кожи на местах их локализации.
Исключение, когда на появление узелков сразу обращают внимание и обращаются к врачам – восприятие этих узелков как косметических дефектов, ухудшающих внешность. А это обычно тыльные поверхности кистей рук, шея, область декольте и, естественно, лицо. Где излюбленное место высыпаний узелков контагиозного моллюска – веки и область вокруг губ и на подбородке.

Внешне похожие образования
Проблема постановки точного или уточняющего диагноза «контагиозный моллюск» заключается в том, что внешние проявления болезни могут иметь сходство с другими поражениями кожи. Похожие на узелки моллюска образования с выдавливаемым творожистым содержимым наблюдаются и при появлении:
- Милиумов (просянки или белых прыщей). А некоторые формы почти неотличимы от угревой сыпи или мелких бородавок.
- Могут быть также похожи на кератоакантому или мягкий шанкр при сифилисе. Скажем, у той же кератоакантомы, при всей её внешней похожести на хорошо развитый узелок контагиозного моллюска, при сдавливании с боков не выделяется творожистая масса. «Кратеры» в центре кератоакантом заполнены розоватыми чешуйками, и после их удаления из центра припухлости не наблюдается кровянистых выделений – в отличие от папул, образованных контагиозным моллюском.
- Плоских бородавок. Это множественные новообразования с локализацией на коже стоп, ладоней и на лице. Представляют собой плотные пузырьки округлой формы, но обычно – без изменений цвета, неотличимые от окружающей их здоровой кожи.
- Дерматофибром. Их отличие от узелков заразительного моллюска – вдавливание образования вглубь кожи при попытке выдавливания содержимого (которого так, кстати, и нет). Располагаются сугубо одиночно, скоплений дерматофибром не наблюдалось.
- Вульгарных угрей, представляющих из себя воспалённые папулы в форме неровного конуса, с окрасом в розовато-синюшный или красный цвет.
При микроскопическом исследовании содержимого узелков диагноз «контагиозный моллюск» можно с большой долей уверенности ставить, если в мазке есть дегенеративные клетки эпителия, находящихся в цитоплазме. Наличие же в цитоплазме иммунных клеток свидетельствует о вульгарных угрях, бородавках, специфической гранулёме и т. п.
Самым же точным методом диагностики наличия в организме контагиозного моллюска будет использование маркеров полимеразной цепной реакции, дающих 100% гарантию точного определения болезни.

Лечение
Удаление узелков
- Выскабливания содержимого узелков ложкой Фолькмана или тонким пинцетом. Процедура болезненная, может сопровождаться кровотечением. Место удаления пузырька с содержимым прижигается антисептиками (Это может быть 5% раствор йода на спирту или, для самостоятельного регулярного нанесения на место удаления узелка – раствор меркурохрома).
- Криовоздействия жидким азотом. На узелок наносят каплю жидкого азота из сосуда Дьюара, имеющий температуру ниже минус 195⁰С ( или 75⁰ по шкале Кельвина). Азот вымораживает узелок, поражённая вирусом ткань сама вылущивается из кожных покровов. Хотя жидкий азот можно приобрести в аптечной сети без рецепта, пользоваться этим методом самому категорически не рекомендуется.
- Выжигания лазером. Применяют углекислотные лазеры с длиной волны излучения 585 нм и длительностью импульса в пределах 250-400 мксек. Плотность энергии когерентного пучка в джоулях – не менее 2 дж на см.кв. Допускается увеличение плотности энергии луча до 8 дж/см.кв.
- Электроразрядного или плазменного выжигания электротоком с последующей обработкой антисептиком.
- Точечным медикаментозным воздействием мазями, содержащими химически или биологически-активные вещества и лекарственные препараты в форме кислот, щелочей, антибиотиков, интерферонов. Способ воздействия и время нанесения препаратов на узелки определит врач.
Дальнейшая обработка
После воздействия на узелки любым из перечисленных способов место воздействия обрабатывается антисептиками. Если после прохождения недели на месте узелка не образовалось участка с чистой кожей, а наблюдается продолжение воспаления, процедуру удаления повторяют.
Но такие практики допустимы только по отношению к взрослым, когда они могут теоретически стать источником заражения для других. К детям ни один из этих методов (кроме разве что медикаментозного) почти никогда не применяется из-за их стрессового воздействия на психику ребёнка.
Механическое удаление внешних признаков болезни не избавляет от неё — только от косметических проблем. Сам же контагиозный моллюск в толще эпидермиса по прежнему сохраняет свою живучесть и поддерживает очаги заражения. И пока сама иммунная система не справится, выработав антитела, болезнь не может считаться вылеченной. И через некоторое время после механического удаления папул они будут возникать на кое снова и снова.
Неизбежность рецидивов образования узелков – это не самое неприятное, что может ожидать тех, кто решился на принудительное удаление внешних признаков болезни. Если на узелки никак не воздействовать и они заживают и проходят самостоятельно, то после них только на первых порах (обычно не более пары недель) остаются более светлые по сравнению с окружающей кожей пятнышки. Потом проходят и они.
В случае выскабливания, выжигания, криообработки могут образоваться шрамы точечные рубцы, аналогичные тем, которые могут быть у выживших оспенных больных. Только, конечно, не такие выраженные. Но в боковом и контрастном свете, особенно на лице, они становятся весьма заметными.
Бактериальное поражение кожи при контагиозном моллюске – тоже не самое редкое явления. В таких случаях кожа вокруг узелковых высыпаний воспаляется, становится красноватой и даже, возможно, отёкшей. В таких случаях показано применение мазей на основе антибиотиков. Хирургическое или подобное ему вмешательство показано также в случаях локализации моллюска на веках – из-за возможности нарушений зрения , а также от вероятности поражения моллюском луковиц ресниц, что может послужить причиной их выпадения.

Особенности заболевания
Не отмечалось ни одного случая заражения контагиозным моллюском детей до 1 года. Это вызвано наличием сильных материнских антител, передавшихся младенцу через плаценту ещё в период беременности женщины. После года же действие антител ослабевает, и случаи заражения детей старше этого возраста становятся обыденным явлением.
Повышенная возможность заразится контагиозным моллюском, кроме лиц, связанных с водными процедурами, есть также у ВИЧ -инфицированных, онкологичеких больных, аллергиков, у людей, принимающих гормональные препараты или цитостатики.
По-особому протекает болезнь и в случаях поражения слизистых оболочек: губ, языка, внутренней поверхности щеки, глаз, слизистой половых органов. Дело в том, что слизистые у человека – это место постоянного контакта с чем-либо: едой, питьём, выделениями, с другими аналогичными слизистыми покровами у другого человека (при половых контактах) – что служит источником их постоянного раздражения и почти 100% вероятности разноса инфекции на окружающие поверхности.
Поэтому при появлении узелков на слизистых врач дерматовенеролог назначает их немедленное удаление, несмотря на то, что сам вирус в глубине эпидермиса ещё вполне жизнеспособен, а антител организм ещё не выработал. Особенно это касается половых органов, когда при интенсивном воздействии поверхностей слизистых относительно одним других содержимое узелков, сдобренное слизистыми специфичными выделениями, способно широко распространиться по окружающим тканям, заражая и их.
Удаление даже одного узелка на слизистых – процесс достаточно болезненный. Можно представить, насколько болезненным будет удаление множественных узелковых высыпаний. Поэтом не стоит доводить течение болезни до такого результата.
Медикаментозные способы удаления узелков
В отличие от лазерной коагуляции, криовоздействия, электрокоагуляции и механического выскабливания узелковых образований при контагиозном моллюске, медикаментозное воздействие с помощью мазей и растворов является самым щадящим. Хотя, конечно, некоторые вещества, применяемые для удаления, также могут оставить существенный след после своего воздействия – особенно это касается щёлоче- и кислотосодержащих растворов.

По степени нарастания эффективности (но и болезненности применения!) такие средства можно выстроить в следующем порядке:
- Оксолиновая мазь. Безвредная при передозировке, обладает мягким противовирусным действием
- Фторуроциловая мазь. Антиметаболит нуклеинового обмена. Эффективна при воздействии на слизистые оболочки.
- Препараты с бензоил пероксидом. Относится к ряду диацетилпероксилов. Уменьшает выработку секрета сальных желез, тем самым обедняя обменные процессы в эпидермисе, что лишает вирус материала для воспроизводства.
- Кондилин или Вартек. Мазь точечно накладывают на узелковые скопления 2 раза в сутки, затем, после получасового воздействия, смывают.
- Салициловая кислота. Наносится тампоном обильно на места скоплений узелков в любой их стадии. Не смывают после воздействия. Обладает кумулятивным (накопительным) эффектом.
- Третиноин ( лекарственные синонимы и аналоги – Ретин-А, Локацид).наносится точно на узелки не более 2 раз в сутки. Держат на них около 6 часов, затем смывают. Смазку узелков делают до их полного исчезновения.
- 3% раствор трихлоруксусной кислоты. Раствор предполагает точечное нанесение с нанесением на узелки 1-2 раза в сутки на 30-45 минут. После воздействия смыть тёплой водой.
- Вытяжка чистотела на едкой щёлочи. Воздействуют на пузырьки 1 раз в сутки, предварительно нанеся на окружающую узелок кожу любой жирный крем – для её предохранения. После 20-30-минутного воздействия на область патологии тщательно смыть тёплой водой.
Сколько времени применять перечисленные средства – становится ясно по мере исчезновения узелков с их содержимым. Обычно для этого требуется минимум 3 недели. Хотя если применяются самые мягкие средства, то лечение затягивается до 4 месяцев.
Заключение
Часто лучшей стратегией при лечении контагиозного моллюска становится элементарное выжидание. Организм, не поражённый хроническими тяжелотекущими заболеваниями, сам справляется с незваным пришельцем и на некоторое, часто весьма продолжительное, время приобретает после болезни стойкий иммунитет к заразительному моллюску.
Насколько долго он сможет противостоять следующей волне атакующих его вирусов этой болезни – зависит от здорового образа жизни и соблюдения элементарных или специфических гигиенических процедур.
Источник https://medcentr-endomedlab.ru/zabolevaniya/kontagioznyj-mollyusk.html
Источник https://probolezny.ru/kontagioznyy-mollyusk/
Источник https://mcpanacea.ru/info/interesnoe/kontagioznyj-mollyusk