Острый бронхит (J20)
Бронхит острый — диффузное острое воспаление трахеобронхиального дерева (слизистой оболочки бронхов).
В данную рубрику включены следующие клинические и морфологические формы :
1. Бронхит неуточненный как острый или хронический у лиц моложе 15 лет.
2. Острый или подострый бронхит, включая:
— острый бронхит с бронхоспазмом;
— фибринозный;
— мембранозный;
— гнойный;
— септический.
3. Трахеобронхит острый.
Из данной рубрики исключаются:
1. Бронхит (трахеобронхит) неуточненный как острый или хронический у лиц 15 лет и старше (см. J40 ).
2. Астма неуточненная ( уст. аллергический бронхит) — J45.9.
3. Астма с преобладанием аллергического компонента ( уст. аллергический бронхит) — J45.0.
4. Хроническая обструктивная легочная болезнь с острой респираторной инфекцией нижних дыхательных путей (J44.0).
5. Острый бронхит при бронхоэктазии (J47.0).
7. Бронхит и пневмонит, вызванный химическими веществами, газами, дымами и парами (J68.0).
8. Хронический бронхит и трахеобронхит:
— неуточненный (J42);
— слизисто-гнойный (J41.1);
— простой (J41.0).
Период протекания
Минимальный период протекания (дней): 14
Максимальный период протекания (дней): 21
Симптомы (кашель, температура, бронхиальная обструкция), продолжающиеся более 3 недель, должны быть поводом для расширения обследования и консультации специалистов.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
:
— вирусный;
— бактериальный ( в т.ч. микоплазменный);
— обусловленный воздействием химических факторов;
— обусловленный воздействием физических факторов.
Этиологические варианты острого бронхита, связанные с химическими и физическими воздействиями (например, токсический и ожоговый), редко наблюдаются изолированно, а, как правило, возникают как компонент системного поражения.
— первичный;
— вторичный (возникающий на фоне уже имеющейся патологии верхних и нижних дыхательных путей).
По вариантам течения:
— остротекущий;
— острый затяжной бронхит (длящийся более 3 недель);
— рецидивирующий бронхит (повторяющийся в течение года 3 и более раз);
Этиология и патогенез
Этиология
У взрослых 85-95% острых бронхитов вызывается вирусами.
По данным российских исследователей, у детей старше 4 лет вирусные бронхиты регистрируются примерно в 20% случаев, у детей от 14 дней до 4 лет — менее чем в 10% случаев.
Как правило, вирусные бронхиты ассоциированы с бактериями (чаще), с грибами (реже), простейшими. В качестве причины острого бронхита могут выступать разнообразные бактерии. При этом этиологическая структура острых внебольничных и внутрибольничных бактериальных бронхитов существенно различается.
Согласно результатам российских исследований по выявлению актуальных возбудителей острого бронхита у пациентов без сопутствующей легочной патологии, верифицировать возбудителя удалась только у 16-29% больных.
Существовавшая долгое время гипотеза об остром бактериальном бронхите, вызываемом, например, Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, грамотрицательными бактериями, по мнению российских педиатров не нашла подтверждения (за исключением больных, перенесших хирургические манипуляции).
Свидетельство участия в развитии заболевания Bordatella pertussis и B.parapertussis, Mycoplasma pneumoniae и Chlamydophila pneumoniae удалось получить в 5-10% случаев.
Однако, по мнению зарубежных авторов, роль хламидий и микоплазм как этиологического фактора в последнее время значительно выросла; микоплазменная и хламидийная этиология у детей может составлять от 25 до 40%, причем она наиболее высока в первый год жизни и после 10 лет.
Этиология острого бронхита в зависимости от возраста (Геппе Н.А., Сафронова А.Н., 2009):
— 0-3 месяца: цитомегаловирус, энтеровирус, вирусы герпеса;
— 0-6 месяцев: хламидии (Chl.trachomatis);
— от 6 месяцев до 3 лет: респираторно-синцитиальный вирус, вирус парагриппа 3-го типа;
— 6-17 лет: хламидии (Chl.pneumoniae), микоплазмы (M.pneumoniae).
Примечание. Во всех возрастных группах: аденовирус, риновирус, вирус гриппа (особенно в холодное время года).
Патогенез
Вирусы, проникая в эпителиальные клетки слизистой оболочки бронхов, приводят к их гибели. Инфекция распространяется и на более мелкие дыхательные пути (особенно характерно это для вирусов гриппа и респираторно-синцитиальных вирусов), способствуя развитию гиперреактивности бронхов. Вирусная инфекция сенсибилизирует дыхательный тракт, нарушает мукоцеллюлярный клиренс вплоть до полного прекращения и подавляет защитные механизмы в отношении бактериальной инфекции. После присоединения бактериальной инфекции увеличивается количество слизи, которая препятствует проникновению в респираторный тракт антибиотиков и затрудняет фагоцитоз. Под влиянием инфекционных агентов происходит выделение различных медиаторов воспаления.
Основные морфологические виды острого воспаления бронхов:
— острый катаральный;
— катарально-гнойный;
— геморрагический;
— фибринозно-язвенный;
— суппуративный.
Для острого катарального бронхита характерны гиперемия и отек стенки бронха, увеличение числа бокаловидных клеток, гиперсекреция желез и разжижение слизи, накопление в просвете бронха небольшого количества лейкоцитов и десквамированного эпителия. Воспалительная инфильтрация умеренная и ограничена слизистой оболочкой, дефекты эпителиальной выстилки поверхностные и мелкие, быстро восстанавливаются.
При геморрагическом бронхите в экссудате выявляется большое количество эритроцитов.
Острый фибринозный бронхит (крупозный бронхит, пластичный бронхит, бронхиальный круп) наблюдается при дифтерии, крупозной пневмонии и сопровождается выделением фибринозной пленки на поверхности воспаленной слизистой оболочки. В редких случаях встречается изолированное крупозное воспаление бронхов без фибринозного поражения гортани, трахеи или легочной ткани. Характер воспаления — крупозный, эпителиальный покров в крупных бронхах может быть сохранен (за исключением поверхностных рядов) и фибринозная пленка имеет вид трубки. В мелких она имеет вид сплошной цилиндрической массы и заполняет весь просвет бронхов. Острый фибринозный бронхит является достаточно редким заболеванием с неясными этиологией и патогенезом. В дальнейшем он обычно принимает рецидивирующий характер с интервалами обострения от нескольких месяцев до нескольких лет. Может вызывать небольшие легочные кровотечения (кровохарканье).
Мембранозный бронхит (вариант фибринозного бронхита с образованием большого количества пленок) развивается на фоне выраженных альтеративных изменений. Характерно фибринозное (крупозное или дифтеритическое) воспаление, которое проявляется наличием на поверхности слизистой оболочки беловато-серой фибринозной пленки, более или менее плотно спаянной с подлежащими тканями. После расплавления пленки ферментами нейтрофилов и ее отторжения обнажаются дефекты различной глубины — язвы, которые заживают, заполняясь грануляционной тканью с последующим ее рубцеванием.
Суппуративный бронхит (нагноение бронхов, септический бронхит) характеризуется гнойным расплавлением слизистой оболочки бронха и подлежащих тканей с образованием глубоких язвенных дефектов, деструкцией желез, мышц и хрящей. Грануляционная ткань, постепенно заполняющая язвы, склерозируется, что приводит к образованию грубых рубцов. Это происходит в основном при накоплении большого количества секрета в просветах бронхов в результате нарушения его эвакуации (например при обструкции) и его гнойного воспаления.
Варианты течения острого бронхита
Острый обструктивный бронхит (ООБ) инфекционного генеза может быть вызван разными респираторными вирусами, микоплазмами, хламидиями. У детей раннего возраста большинство обструктивных форм бронхитов обусловлены RS-вирусной и парагриппозной 3-го типа инфекциями; остальные вирусы (чаще цитомегаловирус и аденовирусы) вызывают не более 10-20% случаев.
Некоторые авторы считают одним из основных этиологических факторов острого обструктивного бронхита микоплазму (в особенности у детей старшего возраста). При рецидивирующем обструктивном бронхите роль M.pneumoniae возрастает (по данным Назаренко Н. М. и соавторов (2001), инфицирование этим возбудителем выявляется у 85% детей с рецидивирующим обструктивным бронхитом).
Комплекс механизмов обструкции бронхов у детей включает узость дыхательных путей, отечность слизистых оболочек и гиперсекрецию бронхиальных желез и, в меньшей степени, спазм гладкой мускулатуры бронхов. Затруднение выдоха при ООБ инфекционного генеза не является следствием аллергического воспаления. Оно обусловлено особенностями возрастной реактивности детей раннего возраста и биологическими особенностями инфекционного возбудителя.
Эпидемиология
Эпидемиология острого бронхита напрямую связана с эпидемиологией гриппа и других респираторных вирусных болезней. Обычно типичными пиками нарастания частоты возникновения этих заболеваний являются конец декабря и начало марта.
Данные по заболеваемости у взрослых весьма противоречивы. Заболеваемость бронхитами, по данным ряда авторов, колеблется от 15 до 50%. Этот процент существенно выше (до 50-90%) среди детей, часто болеющих острыми респираторными инфекциями, особенно в экологически неблагоприятных регионах, а также при пассивном курении.
Отдельные клинические формы
Острый обструктивный бронхит (ООБ) — клиническая форма острого бронхита, протекающая с выраженными признаками обструкции. Встречается, в основном, у детей первых 4 лет жизни. По данным разных авторов, примерно 20-25% бронхитов у детей протекают в виде ООБ. Этот показатель существенно выше, чем у взрослых. При этом обструктивные состояния на фоне респираторной вирусной инфекции регистрируются у 10-30% младенцев. Особенно велика частота ООБ, как проявления ОРВИ, у детей раннего возраста (преимущественно до 4-х лет).
Рецидивирующий острый бронхит имеет распространенность 16,4 на 1000 детей. Болеют дети дошкольного возраста. Среди часто болеющих детей (по обращаемости) рецидивирующий бронхит был установлен у 27% и рецидивирующий обструктивный — у 17,2%.
Факторы и группы риска
К развитию острого бронхита предрасполагают следующие факторы:
— климатические и погодные условия;
— неблагоприятные условия труда и проживания (переохлаждения, сырость, сквозняки) или наоборот чрезмерно сухой, горячий, загрязненный воздух;
— курение;
— алкоголизм;
— хроническая очаговая инфекция в назофарингеальной области;
— грипп и другие ОРВИ, острая пневмония в анамнезе;
— хроническая обструктивная болезнь легких (ХОБЛ);
— аллергические заболевания (бронхиальная астма, аллергический ринит, аллергический конъюктивит);
— нарушение носового дыхания;
— иммунодефицитные состояния;
— деформация грудной клетки;
— рефлюкс-эзофагит Рефлюкс-эзофагит — воспаление слизистой оболочки пищевода, обусловленное гастроэзофагеальным рефлюксом; проявляется загрудинными болями, изжогой.
;
— пожилой или детский возраст;
— застойные изменения в легких при правожелудочковой недостаточности;
— генетическая (наследственная) предрасположенность к заболеваниям органов дыхания.
Клиническая картина
Cимптомы, течение
Бронхит инфекционной этиологии нередко начинается на фоне острого ринита или ларингита.
Симптомы:
— саднение за грудиной;
— сухой (реже влажный) кашель, с небольшим количеством мокроты (при бактериальной инфекции мокрота становится гнойной); иногда кашель бывает надсадным и мучительным;
— слабость, чувство разбитости;
— осиплость голоса, болезненность при глотании (редко);
— признаки острого ринита, ларингита, трахеита (в зависимости от возбудителя).
Физикальные признаки отсутствуют либо над легкими определяются жесткое дыхание и распространенные сухие хрипы. Температура тела — субфебрильная или нормальная.
При поражении бронхов среднего и мелкого калибров выдох может становиться удлиненым, хрипы — сухими и свистящими.
При появлении в бронхах секрета выслушиваются влажные мелкопузырчатые хрипы, которые, в отличие от пневмонии, менее звучные, не имеют четкой локализации и исчезают после покашливания.
Среднетяжелое течение заболевания сопровождается значительно выраженным общим недомоганием, слабостью; характерны сильный сухой кашель с затруднением дыхания и одышкой; боль в нижних отделах грудной клетки и брюшной стенки, вызванная перенапряжением мышц при кашле. Постепенно кашель становится влажным с мокротой слизисто-гнойного или гнойного характера.
Над поверхностью легких выслушиваются жесткое дыхание, сухие и влажные мелкопузырчатые хрипы. В течение нескольких дней температура тела остается субфебрильной. Отсутствуют выраженные изменения состава периферической крови.
При преимущественном поражении бронхиол (см. «Острый бронхиолит» — J20) наблюдается, как правило, тяжелое течение болезни.
Острые симптомы заболевания становятся менее выраженнми к четвертому дню и при благоприятном исходе к седьмому дню полностью исчезают.
При остром бронхите с нарушением бронхиальной проходимости наблюдается тенденция к затяжному течению и переходу в хронический бронхит.
Отдельные клинические формы острого бронхита
Острый обструктивный бронхит
В начале болезни для клинической картины характерны симптомы респираторной вирусной инфекции: подъем температуры тела, катаральные изменения верхних дыхательных путей, нарушение общего состояния.
Выраженность и характер симптомов во многом варьируют в зависимости от возбудителя болезни.
Признаки экспираторного затруднения дыхания могут отмечаться в первый день заболевания или в процессе течения вирусной инфекции (на третий-пятый дни). Частота дыхания и продолжительность выдоха постепенно увеличиваются.
Дыхание становится шумным и свистящим. Это связано с тем, что по мере развития гиперсекреции, накопления секрета в просвете бронхов из-за одышки и лихорадки происходит изменение вязкостных свойств секрета — он «подсыхает». Это приводит к возникновению жужжащих (низких) и свистящих (высоких) сухих хрипов.
Поражение бронхов имеет распространенный характер и поэтому жесткое дыхание с сухими свистящими и жужжащими хрипами прослушивается одинаково над всей поверхностью грудной клетки. Хрипы могут быть слышны на расстоянии.
Начало заболевания такое же, как при ОРВИ. Позже развиваются экспираторная одышка с частотой дыхания 60-80 в минуту и кашель. При первом эпизоде данные симптомы отмечаются на 2-4-й день, при повторных — на 1-2-й день.
Для обструктивного бронхита типично преобладание симптоматики поражения крупных бронхов: свистящее дыхание, сухие, часто музыкальные хрипы. Для бронхиолита характерна более «влажная» картина: масса разлитых мелкопузырчатых хрипов.
Удлинение выдоха и свистящие звуки при значительном учащении дыхания могут ослабевать вплоть до полного исчезновения. В связи с этим при оценке обструкции следует ориентироваться на выраженность вздутия легких (перкуссия границ), частоту дыхания и степень втяжения «податливых» мест грудной клетки, а также на уровни Ро, и Рсо2.
Выраженная обструкция держится 1-4 дня (дольше при бронхиолите), полная нормализация состояния наступает через на 1-2 недели.
Рецидивирующий обструктивный бронхит (3 и более эпизодов острого обструктивного бронхита в течение года)
Обострение протекает с характерными для ОРВИ симптомами. Через 1-3 дня к данным симптомам присоединяется кашель (обычно сухой, более частый ночью). Кашель и хрипы (сухие или крупно- и среднепузырчатые) сохраняются дольше, чем при остром бронхите, иногда до 3-4 недель. Симптомы, их длительность и порядок появления имеют тенденцию повторяться при разных по этиологии ОРВИ. Выраженная обструкция не развивается, но часто выявляется скрытый бронхоспазм.
Диагностика
2. Проводятся физикальное обследование и аускультация.
3. При рентгенографии органов грудной клетки, как правило, выявляется усиление легочного рисунка и нечеткость корней легких. В случае присоединения бронхоспастического компонента появляются признаки «острого вздутия легких»: повышение прозрачности легочных полей, опущение купола диафрагмы.
Лабораторная диагностика
1. Общий анализ крови. Изменения неспецифичны и зависят от типа возбудителя. В первые дни может наблюдаться лейкопения, для бактериального воспаления характерен нейтрофилез с умеренным сдвигом влево, незначительное повышение СОЭ СОЭ — скорость оседания эритроцитов (неспецифический лабораторный показатель крови, отражающий соотношение фракций белков плазмы)
.
2. Анализ мокроты: большое количество клеток слущенного эпителия, макрофаги, единичные эритроциты.
При присоединении бактериальной инфекции мокрота становится слизисто-гнойной, содержит большое количество нейтрофилов.
Рутинное, обязательное, плановое типирование возбудителя при неосложненном и нетяжелом течении острого бронхита не рекомендуется. Типирование возбудителя показано при затяжном течении острого бронхита. Применяется ПЦР ПЦР — полимеразная цепная реакция
, серологические (особенно в парных сыворотках крови, взятых с интервалом в 3 недели) методы исследования.
Дифференциальный диагноз
Наиболее важными в дифференциальной диагностике острого бронхита являются:
— пневмония;
— коклюш;
— бронхиальная астма;
— острый и хронический синуситы;
— милиарный туберкулез легких;
— инородное тело;
— эмфизема;
— синдром цилиарной дискинезии (например, синдром Картагенера );
— муковисцидоз.
Дифференциальная диагностика острого бронхита (WILLIAM J. HUESTON & ARCH G. MAINOUS III, 1998)
| Патологический процесс | Признаки и симптомы |
| Реактивные заболевания дыхательных путей | |
| Астма | Свидетельства обратимой обструкции дыхательных путей, даже при инфекции |
| Аллергический аспергиллез | — Преходящие инфильтраты в легких — Эозинофилия в мокроте и в периферической крови |
| Профессиональные вредности | Симптомы выражены в течение рабочей недели, но имеют тенденцию к улучшению в выходные дни, праздники и каникулы |
| Хронический бронхит | — Хронический ежедневный кашель с выделением мокроты в течение как минимум трех месяцев — Обычно встречается у курильщиков |
| Инфекция дыхательных путей | |
| Синусит | — Заложенность и болезненность пазух — Выделения из носа |
| Простуда | Воспаление верхних дыхательных путей без бронхиальных хрипов |
| Пневмония | Характерные изменения на рентгенограмме грудной клетки |
| Другие причины | |
| Застойная сердечная недостаточность | — Базилярные хрипы — Ортопноэ — Кардиомегалия — Свидетельство увеличения интерстициальной или альвеолярной жидкости на рентгенограмме грудной клетки — S 3 (ритм галопа) — Тахикардия |
| Рефлюкс-эзофагит | Симптомы ухудшаются в положении лежа Изжога |
| Бронхогенные опухоли | — Конституционные признаки (потеря веса) — Кашель хронический, иногда с кровохарканьем |
| Синдромы аспирации | — Обычно, связанны с конкретным событием, таким, например, как вдыхание дыма — Рвота — Снижение уровня сознания |
Дифференциальная диагностика между острым бронхитом и острой пневмонией
| Клинические признаки | Острый (простой) бронхит | Острая пневмония |
| Степень лихорадки | Ниже 38 о С | Выше 38 о С |
| Длительность лихорадки | Менее 3 дней | Более 3 дней |
| Характер кашля | Поверхностный, сухой, безболезненный | Глубокий, влажный, болезненный |
| Одышка | Нет | Есть |
| Цианоз | Нет | Есть |
| Участие вспомогательной мускулатуры в акте дыхания | Нет | Есть |
| Голосовое дрожание | Не изменено | Усилено |
| Укорочение перкуторного звука | Нет | Есть |
| Локальные мелкопузырчатые звучные хрипы | Нет | Есть |
| Крепитация | Нет | Есть |
| Бронхофония | Не изменена | Усилена |
Дифференциальная диагностика бронхообструктивного синдрома (БОС) аллергического и инфекционного генеза
(Ласица О.И., Ласица Т.С.)
| Признаки | Инфекция | Аллергия |
| Эпидемиология | Контакт с больным ОРВИ | Контакт с бытовыми, пыльцевыми и другими аллергенами |
| Наследственность | Не отягощена | Наследственная предрасположенность к атопии |
| Клиника | Повышение температуры, интоксикация и другие признаки инфекционного процесса | Температура нормальная, интоксикация отсутствует |
| Стойкость клинических признаков БОС (кашель, тимпанит, сухие свистящие и разнокалиберные влажные хрипы) | Характерна цикличность патологического процесса | Типична лабильность клинических признаков в течение суток и в динамике наблюдения |
| Адаптация к бронхообструкции | Выражена дыхательная недостаточность | Достаточная адаптация к БОС |
| Длительность БОС | Чаще — 1-2 недели | Очень неопределенная, зависит от экспозиции и элиминации аллергена |
| Рецидивы | Редко, за исключением случаев персистенции вируса | Очень характерны |
| Иммунофлюоресцентное исследование носоглоточных смывов | Находят аллергены вирусов RS, парагриппа, аденовируса и др. | Чаще негативные |
| Рост титра антител к вирусам в реакциях РСК , РНГА | Характерен | Не характерен |
| Иммунологическое исследование | Может быть снижение клеточного иммунитета, повышение ЦИК | Повышение Ig E, может быть снижение Ig A, ЦИK чаще в норме |
| Эозинофилия | Не типична | Очень характерна |
| Кожные пробы с бытовыми и другими атопическими аллергенами | Негативны | Позитивны |
| Сенсибилизация к атопическим аллергенам в пробах in vitro | Отсутствует | Присутствует |
| Бронхиальная гиперчувствительность | Не типична | Типична |
| Инвазия глистами | Как в популяции | Бывает чаще |
Осложнения
Лечение
В период лихорадки показан постельный режим, обильное теплое питье (до 2,5 л в сутки), минеральная вода. Если лихорадка плохо переносится назначается прием НПВС или парацетамола.
При сухом надсадном кашле применяют противокашлевые средства. Более безопасным является назначение ненаркотических противокашлевых препаратов центрального (например, тусупрекс по 0,01-0,02 г 3-4 раза в сутки) и периферического (например, либексин по 0,1-0,2 г 3-4 раза в сутки) действия.
Эффективными средствами для улучшения отхождения мокроты выступают настой термопсиса (0,8 г на 200 мл по 1 столовой ложке 6-8 раз в сутки); мукалтин по 2-4 таблетки 3-4 раза в сутки; 3% раствор йодида калия (по 1 столовой ложке 6 раз в день).
При вязкой мокроте назначают муколитики — бромгексин (по 8 мг 3-4 раза в день в течение 7 дней), амброксол (по 30 мг 3 раза в сутки в течение 7 дней) и другие.
Осуществляются ингаляции с помощью парового или карманного ингалятора, длительность составляет 5 мин 3-4 раза в день в течение 3-5 дней. При снятии бронхоспазма применяются ингаляционные бета-адреномиметики (сальбутамол) или холиноблокаторы (атровент).
Не назначаются рутинно антигистаминные препараты.
Антибиотикотерапия острого бронхита показана при неэффективности симптоматической терапии в течение не менее 3-х дней, при среднетяжелом и тяжелом течении болезни (стойкая высокая лихорадка, отделение гнойной мокроты), а также у больных с сопутствующей хронической обструктивной болезнью легких. Предпочтение отдается пероральному пути приема антибиотиков (поскольку терапия острого бронхита проводится, как правило, на дому).
Обычно применяют аминопенициллины (ампициллин 0,5 г 4 раза в сутки, амоксициллин 0,25-0,5 г 3 раза в сутки) или макролиды (эритромицин 0,5 г 4 раза в сутки, сумамед 0,5 г 1 раз в сутки, рулид 150 мг 2 раза в сутки и другие).
В качестве антибиотиков второй линии используют доксициклин, цефалоспорины. Длительность терапии — 7-12 дней.
При нетипированном возбудителе предпочтение отдают антибиотикам активным в отношении грамположительной микрофлоры. Их назначают в дозах, аналогичных дозам при пневмониях.
С профилактической целью антибиотики при остром бронхите не назначают.
Противовирусная терапия: назначение интерферона и человеческого гамма-глобулина показано при доказанной вирусной этиологии.
Основные показания к выбору противокашлевых препаратов у детей
| Препараты (по механизму действия) | Основные показания к применению | Ограничения к назначению и противопоказания |
| Центрального действия (либексин, бронхолитин) | Сухой, навязчивый кашель, сопровождающийся болевым синдромом (сухой плеврит, коклюш и др.) | Продуктивный кашель. Ранний возраст ребенка. Продуктивный кашель у детей с поражением ЦНС. Инфекция нижних отделов дыхательных путей. Отек легких. Инородные тела. Аспирация |
| Увлажняющие | Непродуктивный характер кашля | Сухой плеврит. Инородные тела дыхательныфх путей. Аспирация жидкостей. Отек легких |
| Обволакивающие | Непродуктивный кашель при острой респираторной инфекции, ангине, обострении тонзиллита, фарингите и т.д. | Нет |
| Местноанестезирующие | Проведение медицинских манипуляций на дыхательных путях | Все другие ситуации |
| Отхаркивающие | Заболевания верхних отделов дыхательных путей. Инфекционно-воспалительные заболевания нижних отделов дыхательных путей у детей старше 3 лет, кашель, ассоциированный с бронхоспазмом (в сочетании с бронхолитиками и противовоспалительными препаратами) | Продуктивный кашель. Ранний возраст ребенка. Высокий риск развития аспирации любой этиологии. Отек легких |
| Муколитики | Кашель, обусловленный трудностью отхождения вязкой, густой мокроты из дыхательных путей | Бронхоспазм |
| Препараты на основе гвайфенезина (колдрекс-бронхо, туссин, робитуссин — микстура от кашля) | Кашель, обусловленный трудностью отхождения вязкой, густой мокроты из дыхательных путей | Возраст до 3 лет |
| Антигистаминные | Аллергический отек слизистой носо- и ротоглотки, бронхорея | Все другие ситуации |
| Комбинированные препараты (лорейн, гексапневмин) | Острая респираторная (респираторно-вирусная) инфекция с высокой температурой и кашлем, обусловленным раздражением слизистой верхних отделов дыхателшьных путей, выраженным ринитом и т.д. | Непродуктивный кашель при инфекционных и неинфекционных заболеваниях нижних отделов дыхательных путей. Бронхоспазм. Отек легких. Инородные тела. Аспирация |
| Комбинированные препараты (трисолван, солутан) | Бронхоспазм | Все другие ситуации |
Прогноз
При неосложненном остром бронхите прогноз благоприятный. В случае осложненного острого бронхита прогноз зависит от характера осложнения.
Рецидивирующий обструктивный бронхит (РОБ)
Термин рецидивирующего острого бронхита используется при диспансерном наблюдении больных до выяснения причины рецидивирования воспаления бронхов. Трансформация РОБ в бронхиальную астму у детей составляет от 2 до 5% (по некоторым данным до 10%). Фактором риска развития трансформации является скрытый бронхоспазм, выявляемый почти у половины детей с РОБ с помощью инструментальных методов диагностики.
Госпитализация
Показания к госпитализации при развитии бронхита у детей:
— дети первых месяцев жизни;
— затяжные бронхиты и осложненные формы;
— дети с тяжелыми сопутствующими заболеваниями в фазе декомпенсации;
— бронхиолиты, облитерирующие бронхиолиты;
— социальные показания.
Госпитализации подлежат взрослые пациенты с выраженной дыхательной недостаточностью на фоне обструкции, интоксикации.
Профилактика
1. Соблюдение правил личной гигиены (частое мытье рук, минимизация контактов глаза-руки, нос-руки, т.к. большинство вирусов передается именно таким путем).
2. Устранение возможного этиологического фактора острого бронхита (загазованность и запыленность рабочих помещений, переохлаждение, хроническая и очаговая инфекция в дыхательных путях, курение, злоупотребление алкоголем и прочее).
3. Повышение сопротивляемости организма к инфекции (закаливание, витаминизация пищи).
4. Ежегодная противогриппозная вакцинация.
Острый обструктивный бронхит у детей

Бураев, А. Б. Острый обструктивный бронхит у детей / А. Б. Бураев, Д. В. Кулумбегова. — Текст : непосредственный // Молодой ученый. — 2022. — № 33 (428). — С. 26-28. — URL: https://moluch.ru/archive/428/94532/ (дата обращения: 01.03.2023).
Обструктивный бронхит — это диффузно-воспалительное заболевание бронхов, сопровождаемое обструкцией(сужением) их просвета, бронхоспазмом, и как следствие нарушением проходимости воздуха. Выражается единичным, но довольно нередким кашлем, шумным, затруднённым дыханием, а также свистящими звуками на выдохе.
Чаще всего это заболевание возникает в период, начиная с 6 месяцев до 5 лет. Подвержены ему, как правило, дети со слабым иммунитетом, аллергией, наследственной предрасположенностью, повторными и затяжными острыми респираторными вирусными инфекциями.
С позиции нескольких авторов примерно 20–25 % бронхитов у детей протекают как острый обструктивный бронхит, что значительно выше, чем у взрослых. Обычно ООБ встречается как проявления ОРВИ у детей раннего возраста. Это объясняется тем, что в первые полтора года жизни почти 80 % всей поверхности воздухоносных легких приходится на мелкие бронхи, диаметр которых не более 2 мм, в то время как у ребенка 7 лет — уже 20 %. [1]
Этиология.
Существуют три механизма развития обструкции бронхов:
– воспалительные изменения слизистой оболочки бронхов и бронхиол, что приводит к резкому сужению просвета мелких бронхов;
– повышенное образование бронхиального секрета, которое возникает в результате воспалительного процесса в слизистой оболочке, еще больше приводящее к сужению просвета бронхов
Обструктивный бронхит чаще развивается у детей, которые уже в периоде новорожденности имели более низкие показатели бронхиальной проходимости. Это указывает на роль наследственно обусловленной гиперреактивности бронхов в развитии обструкции на фоне вирусной инфекции. С другой стороны, и сама вирусная инфекция сопровождается изменением реакции бронхов (приобретенной гиперреактивностью), максимально выраженной со вторых по девятые сутки. С выздоровлением реактивность бронхов возвращается к исходному уровню через 6–8 недель.
Обструктивный бронхит у детей чаще всего развивают вирусы, среди которых наиболее часто встречаются: вирус парагриппа третьего типа, респираторно-синцитиальный вирус, вирусы гриппы, аденовирус, цитомегаловирус, риновирус.
Повторно эту болезнь могут вызывать: хламидии, микоплазмы, герпес вирус, возбудители коклюша.
К предрасполагающим факторам относятся: табакокурение и злоупотребление спиртными мамв период беременности, патологические состояния женщины во время беременности (токсикоз, гестоз, опасность прерывания беременности, внутриутробное заражение), негативные условия, где ребенок дышит грязным воздухом, наследственный аллергоанамнез, врожденные пороки развития бронхиального дерева, аномалии конституции. [1]
Классификация
– Острый обструктивный бронхит. При этой форме явления бронхиальной обструкции сохраняющиесяменее 10 дней
– Затяжной обструктивный бронхит (явления бронхиальной обструкции сохраняющиеся более 10 дней) зачастуювстречается у детей с отягощенным преморбидным фоном, хронической ЛОР-патологией, недостатком витамина Д, астенизацией.
– Рецидивирующий (постоянно рецидивирующий) обструктивный бронхит (явления бронхиальной обструкции отмечаются более 3 раз в год), способен являться источником бронхиальной астмы.
Клиника
Заболевание обычно начинается остро, с температурной
реакцией (чаще в пределах 39), катаральными симптомами и нарушением общего состояния ребенка. Выраженность симптомов зависит от вида возбудителя. [1] Признаки экспираторного затруднения дыхания могут появиться как в первый день заболевания, так и в более поздние дни течения вирусной инфекции (на 3–5-й дни болезни). Происходит постепенное увеличение частоты дыхания и длительность выдоха, который приобретает шумный или свистящий характер. Также отмечается включение вспомогательной мускулатуры в акте дыхания, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивых мест при дыхании, раздувание крыльев носа. Кроме того, выявляют бледность кожных покровов, периоральный цианоз, который свидетельствует о тяжести заболевания. [3]
Во время физикального обследовании, кроме рассеянных сухих хрипов и жесткого дыхания, обнаруживаются признаки вздутия легких: сужение границ относительной сердечной тупости, коробочный оттенок перкуторного звука.
Рентгенологически определяют: двустороннее усиление легочного рисунка, расширение корней легких, повышение прозрачности легочных полей (признак вздутия легочной ткани), сгущение рисунка в прикорневых отделах.
Как правило, течение заболевания непродолжительное (7–12 дней).
Возможны рецидивы из-за перекрестной инфекции. [4]
Дифференциальная диагностика проводится с патологическими слышным на расстоянии дыханием, втяжением уступчивых мест грудной клетки и распространенными хрипами при аускультации. Эти состояния называют синдромом шумного дыхания (СШД). К ним относятся: Стенозирующий ларингит, обструкции верхних дыхательных путей, врожденный стридор, синдром аспирации, внутригрудное образование. [2]
Лечение.
Лечение зависит от степени тяжести заболевания.При среднетяжелом и тяжелом течением ООБ дети подлежат госпитализации. [5]
При легкой степени тяжести
– Бронхолитики (беродуал, сальбутамол)
1) Прямой вдох 2 дозы 2–4 раза в день
2) Через спейсер емкостью 07–1 л 3–4 дозы 3–4 раза в день
3) Через небулайзер 1 кап/кг (не более 30 кап.на прием)
– Эуфиллин внутрь 3–5 мг/кг 3 раза в день
При средней степени тяжести
– Бронхолитики — 3 ингаляции в течении часа
– При отсутствии улучшения после второй ингаляции бронхолитиками — преднизолон 3–5 мг/кг внутримышечно из расчета 10–12 мг/кг/сут или дексаметазон 0,6 мг/кг из расчета 1–1,2 мг/кг/сут.
– Если есть эффект — поддерживающая терапия бронхолитиками или эуфиллином внутрь 4–5 мг/кг 3 раза в сутки.
При тяжелой степени тяжести
Проводятся ингаляции бронхолитиков, при их неэффективности — кортикостероиды. Повторное введение гормонов можно проводить каждые 4 часа до полного купирования тяжелой обструкции. Следующим этапом внутривенно капельно вводится эуфиллин, вначале нагрузочная доза 4–6 мг/кг, затем постоянная инфузия в дозе 1 мг/кг/час до полного купирования обструкции.
- Шабалов Н. П. Детские болезни: Учебник для вузов 6-е изд. В двух томах. Т. 1. — СПб.: Питер, 2011. — 928 с.: ил. — (Серия «Учебник для вузов»).
- Бронхиты у детей пособие для врачей под редакцией Таточенко В. К. — М, 2004.
- Болезни органов дыхания у детей: Руководство для врачей Рачинский С. В., Таточенко В. К., Артамонов Р. Г. и др.; под ред. С. В. Рачинского, В. К. Таточенко — М.: Медицина, 1987.
- Обструктивные бронхиты у детей ivgma.ru
- Баранов А. А. Детские болезни, 2002 год издания
Основные термины (генерируются автоматически): обструктивный бронхит, бронхиальная обструкция, ребенок, вирусная инфекция, грудная клетка, день, Острый обструктивный бронхит, раз, тяжесть заболевания.
Похожие статьи
Течение внебольничных пневмоний и острых обструктивных.
Библиографическое описание: Ромашко, Е. А. Течение внебольничных пневмоний и острых обструктивных бронхитов у детей раннего
Цель данного исследования — изучить структуру заболеваемости болезней органов дыхания на примере внебольничных пневмоний и острых.
Особенности течения острого бронхиолита у детей в условиях.
Пик заболеваемости острого бронхиолита у детей приходится на возраст 2–8 месяцев.
Острый бронхиолит является одной из наиболее распространенных и тяжелых инфекций у
Острый бронхиолит следует дифференцировать с такими заболеваниями как пневмония в.
Особенности течения бронхолегочной патологии у детей.
У детей с рецидивирующим обструктивным бронхитом затяжной кашель наблюдался у 35
Наиболее часто острый обструктивный бронхит (ООБ) и
Германенко И. Г. Современные подходы к диагностике и лечению острых респираторных вирусных инфекций у детей: метод.
Заболевания органов дыхания у детей | Статья в сборнике.
Бронхит— это инфекционное заболевание, сопровождающееся диффузным
Бронхиальная астма у детей относится к разряду самых распространённых заболеваний.
В предупреждении болезни у детей не последнюю роль играет борьба с ОРВИ; особого внимания требуют дети с.
Прогнозирование вероятности развития бронхиальной астмы.
Известно, что дебют бронхиальной астмы у большинства больных относится к раннему детскому возрасту и зачастую протекает под диагнозом острый бронхит. Диагностика бронхиальной астмы в этом возрастном периоде представляет известные трудности в связи с.
Клиническая эффективность препарата Бронхобос у детей.
У двоих детей, принимавших Бронхобос: у ребенка 4 месяцев с диагнозом: острый обструктивный бронхит средней степени тяжести, длительностью приема 2 дня и у ребенка 4 лет с муковисцидозом, длительностью приема Бронхобоса 18 дней эффекта от приема.
Аденовирусная инфекция: клиническое течение, диагностические.
Аденовирусная инфекция — острая вирусная антропонозная инфекция, поражающая слизистые оболочки верхних дыхательных путей, кишечника
Аденовирусная инфекция чаще всего поражает детей и лиц среднего возраста. По преобладанию тех или иных симптомов и их.
Острый бронхит: клиника, диагностика, лечение.
Острый бронхит — это заболевание, которое характеризуется остро возникшим диффузным воспалением бронхов, преимущественно инфекционной этиологии, ведущим клиническим проявлением которого является кашель, продолжающийся не более 2–3 недель.
Клиническая характеристика и лечение острых респираторных.
Актуальность. При острых респираторных заболеваниях и гриппе организм человека, особенно ребенка, страдает из-за вирусной атаки
Таким образом, в структуре инфекционных и паразитарных заболеваний грипп и острые респираторные вирусные инфекции составили.
Обструктивный бронхит у взрослых — симптомы и лечение
Что такое обструктивный бронхит у взрослых? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колобова Алимбека Кенжебековича, терапевта со стажем в 25 лет.
Над статьей доктора Колобова Алимбека Кенжебековича работали литературный редактор Елизавета Цыганок , научный редактор Сергей Головинский и шеф-редактор Маргарита Тихонова

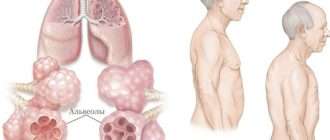
Определение болезни. Причины заболевания
Обструктивный бронхит (Obstructive bronchitis) — это воспаление средних и малых бронхов, при котором возникающие спазмы не дают воздуху свободно проходить через лёгкие, ухудшая их вентиляцию [1] .
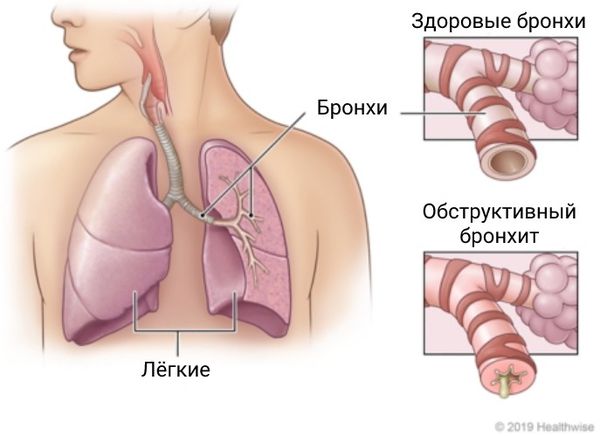
Пациенты с обструктивным бронхитом жалуются на кашель с небольшим количеством мокроты, подъём температуры, свистящее шумное дыхание, которое слышно на расстоянии, и одышку при выдохе (экспираторную одышку): больной наклоняется и опирается руками на колени в попытках вытолкнуть воздух из лёгких.
Хронический бронхит диагностируют у всех курильщиков и работников вредных производств, но не все хронические бронхиты переходят в бронхообструктивный вариант. Среди 100 людей с хроническим бронхитом, обструктивная форма болезни развивается только у шести больных в России, т. е. примерно у 6 % пациентов [16] . При этом хроническим обструктивным бронхитом чаще болеют мужчины.
Причины развития обструктивного бронхита
Есть несколько причин возникновения болезни, но он всегда связан с аллергией, повреждающим фактором, а иногда — врождённой патологией дыхательной системы.
Факторы, которые способствуют развитию хронического обструктивного бронхита:
- (пассивное и активное);
- вредное производство (контакт с кремнием, кадмием);
- смог, загрязнение воздуха (главным образом двуокисью серы);
- дефицит антипротеаз (белка альфа1-антитрипсина).
В группу риска входят шахтёры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах, и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы обструктивного бронхита у взрослых
Проявления обструктивного бронхита напоминают симптомы отравления: повышение температуры до 37,5–38,5 °С, головная боль, учащённый кашицеобразный или водянистый стул, спазмы кишечника и слабость. Однако основные признаки бронхита — это респираторные (дыхательные) нарушения:
- сухой или влажный приступообразный кашель, который не приносит облегчения и усиливается ночью;
- одышка — частота дыхательных движений превышает 20 вдохов и выдохов в минуту;
- при вдохе характерно раздуваются крылья носа, включается вспомогательная мускулатура (мышцы шеи, плечевого пояса и брюшного пресса), образуются ямочки и втяжения мягких участков грудной клетки (межрёберных промежутков, яремной ямки, над- и подключичной области);
- удлинённый свистящий выдох и сухие звучные («музыкальные») хрипы, которые можно услышать на расстоянии нескольких шагов от больного.
Острый обструктивный бронхит длится от 7–10 дней до 2–3 недель. В случаях, когда болезнь возникает больше двух раз в год, речь идёт о рецидивирующем обструктивном бронхите. Если симптомы сохраняются на протяжении двух лет, врач диагностирует хронический обструктивный бронхит [4] [12] .
Симптомы хронического обструктивного бронхита
Пациенты обычно жалуются на приступообразный кашель и одышку. С кашлем выходит немного слизистой прозрачной или серо-прозрачной мокроты. Её количество увеличивается в периоды обострения при гнойном воспалении бронхиального дерева: в нём появляется желтоватый или зеленоватый гной с неприятным гнилостным запахом.
Кашель может начаться от чего угодно, в том числе из-за резких запахов, сухого, пыльного или холодного воздуха. Активный и длительный приступ кашля может сопровождаться выделением мокроты с прожилками алой крови, особенно при сопутствующей артериальной гипертензии.
Обычно экспираторная одышка на выдохе возникает в разгар болезни, но при активном развитии заболевания она может стать первым симптомом. Степень интенсивности одышки колеблется в достаточно широких пределах: от чувства нехватки воздуха при значительных физических нагрузках (беге, ходьбе по лестнице) до выраженной дыхательной недостаточности в спокойном состоянии. В последнем случае одышка ограничивает физическую активность пациента: приступы кашля, удушья и нехватки воздуха возникают при выполнении привычных действий (быстрой ходьбе, физической работе, прогулке на улице в холодную погоду). Степень выраженности одышки зависит от течения болезни, обострений, иммунного статуса пациента, сопутствующих болезней и аллергии.
Обострения хронического обструктивного бронхита могут возникать на фоне ОРВИ. Также влияют внешние факторы:
- работа на вредном производстве;
- нахождение в запылённых или прокуренных помещениях;
- физическая нагрузка; — внезапный разрыв лёгочной ткани без видимых внешних причин, вызванный скрытой патологией лёгких, например буллёзной эмфиземой, бронхоэктатической болезнью или туберкулёзом лёгких; ;
- приём некоторых медикаментов;
- декомпенсация сахарного диабета и др.
При обострениях нарастают признаки дыхательной недостаточности, температура повышается до 37,5 °С, появляется потливость, утомляемость и боль в мышцах.
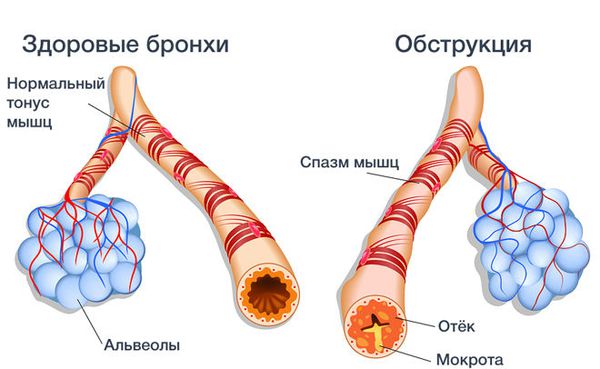
Патогенез обструктивного бронхита у взрослых
Воздух при вдохе проходит путь от носоглотки до воздушных пузырьков (альвеол) через трахею, долевые, сегментарные бронхи и бронхиолы — конечные воздушные трубочки.
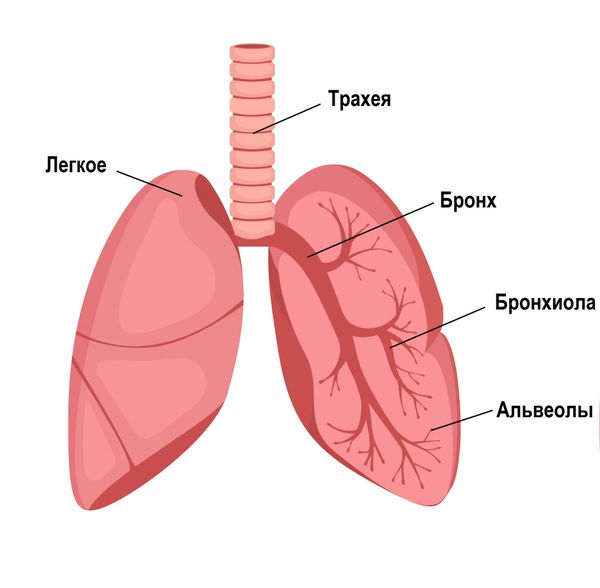
У здорового человека дыхание чистое без посторонних хрипов и шумов во всех отделах лёгких, частота дыхательных движений в спокойном состоянии не превышает 20 выдохов и вдохов в минуту.
При бронхите, вызванном микробами или ядовитыми примесями во вдыхаемом воздухе, развивается воспаление бронхов: нарастает отёк, образуется слизь и гной. Всё это ведёт к сужению и спазму бронхов [1] [6] [9] . Спазм бронхов, т. е. развитие обструктивного бронхита, и накопление в них слизисто-гнойной мокроты становится причиной шумного дыхания и свистящих хрипов в лёгких, которые слышит врач при осмотре [4] .
Классификация и стадии развития обструктивного бронхита у взрослых
Этот вид воспаления бронхов относят к группе хронических обструктивных болезней лёгких (ХОБЛ). В неё входят бронхиальная астма и эмфизема лёгких, ассоциация пульмонологов США и Великобритании также относит к ней муковисцидоз, облитерирующий бронхиолит и бронхоэктатическую болезнь.
Обструктивный бронхит, или бронхообструктивный синдром, делят на острый бронхит, острый рецидивирующий бронхит и хронический бронхит.
Острый обструктивный бронхит
Острый бронхит у взрослых редко сопровождается бронхообструкцией, поэтому на первичном приёме под острым обструктивным бронхитом врач обычно предполагает начало бронхиальной астмы.
Бронхит передаётся воздушно-капельным путём. Его возбудитель контактирует почти со всеми детьми, но болезнь развивается примерно в 20 % случаев. Среди факторов риска выделяют:
- недоношенность;
- врождённые пороки развития дыхательной системы;
- хронические очаги инфекции;
- плохую экологию;
- пассивное курение.
Особый вид острого бронхита у младенцев — аспирационный бронхит. Болезнь развивается, когда после срыгивания содержимое желудка несколько раз попадает в лёгкие ребёнка. Этот вид бронхита сложно лечить, так как возбудителями могут быть бактерии кишечника, и лёгочная ткань не способна защитить от них организм.
У взрослых аспирационный бронхит может развиться на фоне гастроэзофагального рефлюкса — заброса пищи из желудка обратно в пищевод. Обычно эта патология развивается из-за язвенной болезни желудка и 12-перстной кишки.
Хронический обструктивный бронхит
Такой диагноз ставят при хроническом продуктивном кашле, который длится более трёх месяцев и возникает в течение двух лет [1] [3] [4] . Хронический обструктивный бронхит обычно развивается у взрослых пациентов на фоне негативных внешних факторов (по данным проекта GOLD, в промышленных городах с большим количеством вредных производств и высоким уровнем выброса токсичных веществ число хронических бронхообструктивных бронхитов растёт, также повышается уровень смертности от осложнений) [12] .
Из причин, вызывающих хронический обструктивный бронхит, на первом месте остаётся курение, причём помимо табакокурения негативное влияние на дыхательную систему оказывают курительные смеси, соли и жидкости для испарителей [9] . Высокая запылённость или загазованность воздуха мегаполисов, вредные производства химической промышленности, горнодобывающие и перерабатывающие предприятия с плохой системой очистки воздуха — вторая основная причина развития болезни. Работники, занятые на вредных производствах, должны проходить периодические профилактические осмотры (в основном раз в год) [10] .
Проблема заболеваемости хроническими обструктивными бронхитами остаётся очень актуальной. Так, в 2020 году в России зафиксировали почти 4 млн случаев хронических обструктивных болезней лёгких [3] .
Осложнения обструктивного бронхита у взрослых
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующий бронхит [1] [3] . Это происходит, когда ткани бронхов слишком интенсивно реагируют на раздражители при пассивном курении, недолеченных инфекциях, переохлаждении, перегревании или частых контактах с заражёнными ОРВИ [8] .
Если у пациента сильная аллергия, рецидивирующий бронхит может перейти в бронхиальную астму.
У детей до трёх лет бронхит осложняется пневмонией. Это связано с застоем слизи в лёгких: мокрота закрывает просвет и нарушает вентиляцию участка лёгкого. Если к болезни присоединяется бактериальная, вирусная или грибковая инфекция, в поражённом участке появляется воспаление [14] . Однако это осложнение возникает редко и развивается только у ослабленных детей.
Когда взрослый пациент долго не может вылечить обструктивный бронхит, у него могут развиться следующие болезни:
- дыхательная недостаточность — появляется одышка даже при незначительной физической нагрузке или в состоянии покоя;
- эмфизема лёгких — обычно развивается у пациентов старше 60 лет, характеризуется вздутием лёгочной ткани, при котором она больше не может участвовать в газообмене, из-за чего кислород плохо усваивается;
- амилоидоз (нарушение белкового обмена в тканях) — патологический белок амилоид замещает лёгочную ткань, из-за чего сокращается объём лёгких, способных усваивать кислород и отдавать углекислый газ;
- лёгочное сердце — конфигурация сердца меняется, это приводит к разрастанию мышечной ткани правых отделов сердца, а затем — к сердечно-лёгочной недостаточности.
Диагностика обструктивного бронхита у взрослых
При опросе врач в первую очередь обращает внимание:
- на род деятельности пациента;
- вредные привычки (активное и пассивное курение);
- аллергический статус;
- наследственные факторы риска (есть ли у кровных родственников болезни дыхательной системы) [6][8] .
После доктор оценивает наличие симптомов дыхательной недостаточности: при каких условиях появляется одышка и как нарастает её интенсивность в зависимости от степени нагрузки.
У пациентов с обструктивным бронхитом бледная кожа, при выраженной дыхательной недостаточности отмечается синюшность губ, носогубного треугольника и кистей рук. В некоторых случаях ногти приобретают форму «часовых стёкол».
![Симптом «часовых стёкол» [17]](https://probolezny.ru/media/bolezny/obstruktivnyy-bronhit/simptom-chasovyh-styokol-17_s.jpeg)
Лабораторная диагностика
Согласно клиническим рекомендациям Минздрава России, к необходимым лабораторным исследованиям относятся:
- общий анализ крови;
- биохимический анализ крови;
- исследование мокроты — цитологическое и бактериологическое, включая исследование на аэробную и анаэробную флору, т. е. наличие микроорганизмов, которые могут жить как в условиях кислорода, так и без него.
Инструментальная диагностика
Рентгенографию лёгких делают при подозрении на пневмонию. Иногда врач может исключить пневмонию и диагностировать бронхит, не прибегая к рентгенографии органов грудной клетки. Это возможно, если у пациента:
- слышны влажные разнокалиберные хрипы;
- температура в пределах 37,1–38,0 °C;
- нет признаков общей интоксикации и не увеличен уровень лейкоцитов в крови;
- выстукивание лёгочных полей не выявляет патологических изменений.
Чтобы проконтролировать уровень насыщения крови кислородом, пациенты с симптомами дыхательной недостаточности проходят пульсоксиметрию. При наличии бронхообструктивного синдрома также исследуют внешнее дыхание с помощью спирометрии с лекарственным тестом. Для этого используют аэрозольные препараты, которые снимают бронхоспазм.
Когда хронический бронхит является следствием другой болезни, пациентам назначают различные инструментальные исследования, направленные на выявление этой патологии [3] [9] .
В сложных диагностических случаях врач может выполнить:
- бодиплетизмографию (измерить внутренний объём лёгких в специальной камере);
- тахеобронхоскопию;
- биопсию слизистой оболочки носа;
- биопсию трахеи и бронхов при бронхоскопии.
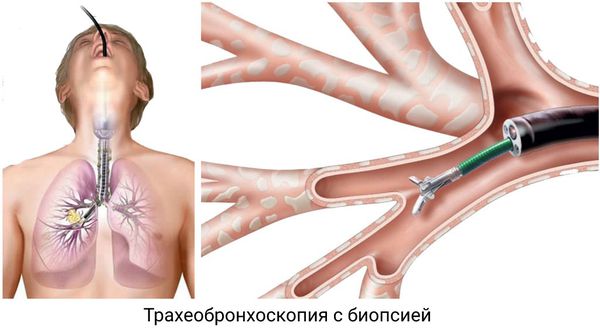
Такая диагностика направлена на уточнение диагноза и исключение возможных осложнений. Важно не пропустить истинную астму, рак лёгких, пневмонию скрытого течения и другие болезни.
Лечение обструктивного бронхита у взрослых
Как лечить острый обструктивный бронхит
Первоочередная задача терапии — снять спазм бронхов и восстановить прохождение воздуха по дыхательным путям. Врач подбирает препарат или смесь препаратов, которую заправляют в небулайзер — компрессорный ингалятор, распыляющий лекарство в дыхательные пути.

В ингаляциях часто применяют гормональные средства, передозировка которыми может вызвать ряд осложнений, от эндокринных нарушений до остеопороза и спонтанных переломов костей, поэтому самостоятельно подбирать препарат не рекомендуется.
Хороший результат даёт терапия увлажнённым кислородом. Она показана, если количество кислорода в крови (SpО2) меньше 92–94 % (при норме 95–98 %). Бытовые концентраторы кислорода с функцией увлажнения можно купить или арендовать. Однако кислородотерапию проводят только при обострении болезни, срок лечения зависит от индивидуальных характеристик.
Лечение бактериального обструктивного бронхита
Первый шаг в лечении бронхита — отказ от курения. Основная цель лекарственной терапии — снять спазм бронхов и вывести из них гной и избыток слизи.
При бронхите, вызванном микоплазмой, хламидией или коклюшем, назначают антибактериальную терапию [14] . Она показана больным:
- старше 75 лет с высокой лихорадкой;
- с сопутствующей тяжёлой хронической патологией (например, онкозаболеванием или иммунодефицитом);
- принимающим препараты, которые угнетают иммунную систему (например, при ревматических и онкологических болезнях, а также при тяжёлой форме COVID-19 с пневмонией);
- с алкогольной зависимостью[13] .
Прогноз. Профилактика
Прогноз при адекватном лечении острого бронхита благоприятный. Выздоровление наступает в течение 10–20 дней. При неадекватной терапии или её отсутствии возможен переход острого обструктивного бронхита в рецидивирующий. Если болезнь повторяется несколько раз, необходимо обратиться к аллергологу-иммунологу и пульмонологу, чтобы уточнить диагноз и подобрать верную тактику лечения [21] . Как правило, терапевт или пульмонолог ставит пациентов с обструктивным бронхитом на учёт.
Примерно в 25 % случаев кашель, связанный с острым бронхитом, сохраняется после выздоровления в течение 1–2 месяцев [4] .
По статистике, в мире и России ХОБЛ, к которой относится хронический обструктивный бронхит, занимает 32-е место по частоте встречаемости и может закончиться летальным исходом [15] .
Источник https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%B9-%D0%B1%D1%80%D0%BE%D0%BD%D1%85%D0%B8%D1%82-j20/4256
Источник https://moluch.ru/archive/428/94532/
Источник https://probolezny.ru/obstruktivnyy-bronhit/