Восстановление легких после пневмонии
Воспаление легких относится к заболеваниям, которые опасны не только своими проявлениями, но и последствиями. В результате пневмонии могут происходить необратимые изменения в тканях легких, что становится причиной нарушения их основной функции — газообмена. Чтобы избежать серьезных осложнений, важно вовремя установить диагноз, полностью вылечить воспаление и обеспечить правильное восстановление функции дыхания.
Что происходит с организмом после излечения от пневмонии?
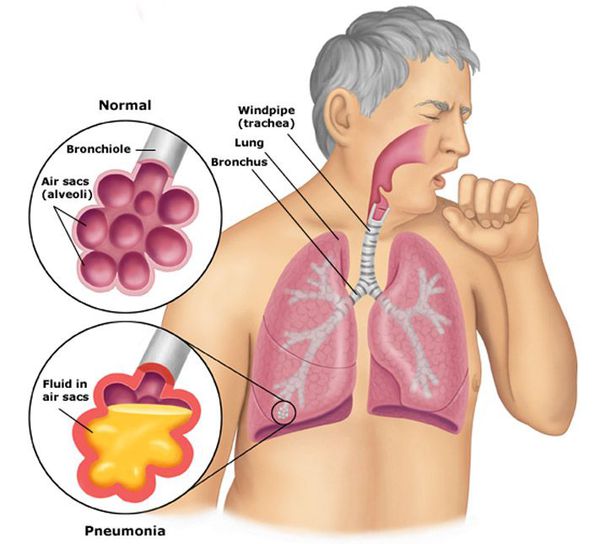
Пневмонии — группа заболеваний, которые проявляются воспалительными процессами в легочной ткани. Воспаление приводит к накоплению патологической жидкости в альвеолах — мешочках, которые обеспечивают нормальный процесс обмена газов (рис. 1). Это становится причиной существенного нарушения основных функций легких: орган не может обеспечить нормальное дыхание.
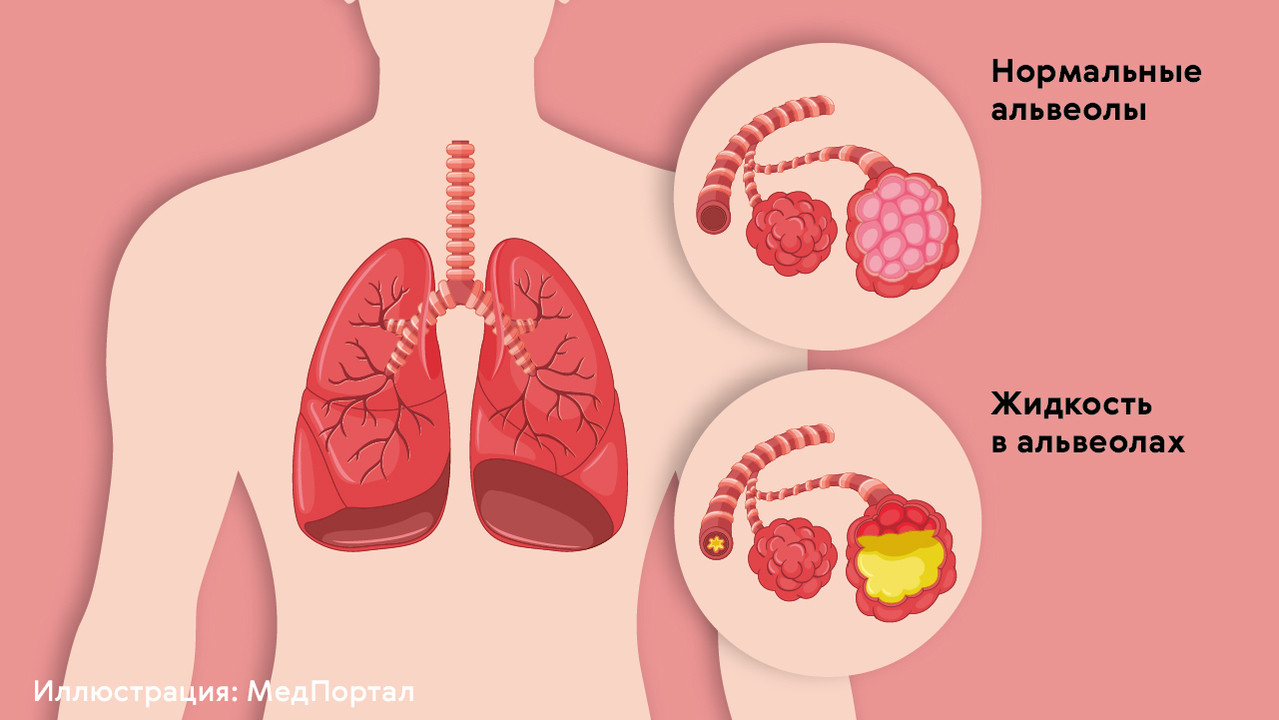
Рисунок 1. Накопление жидкости в альвеолах при пневмонии. Источник: МедПортал
В зависимости от причины, объема поражения легких, возраста пациента и других обстоятельств течение болезни существенно отличается. Пневмония может протекать в скрытой или облегченной форме, а может приводить к тяжелому состоянию с развитием острой дыхательной недостаточности.
Воспаление легких иногда представляет опасность даже после устранения острых проявлений заболевания.
Важно! От последствий пневмонии не может быть застрахован ни один пациент, даже если заболевание было практически бессимптомным.
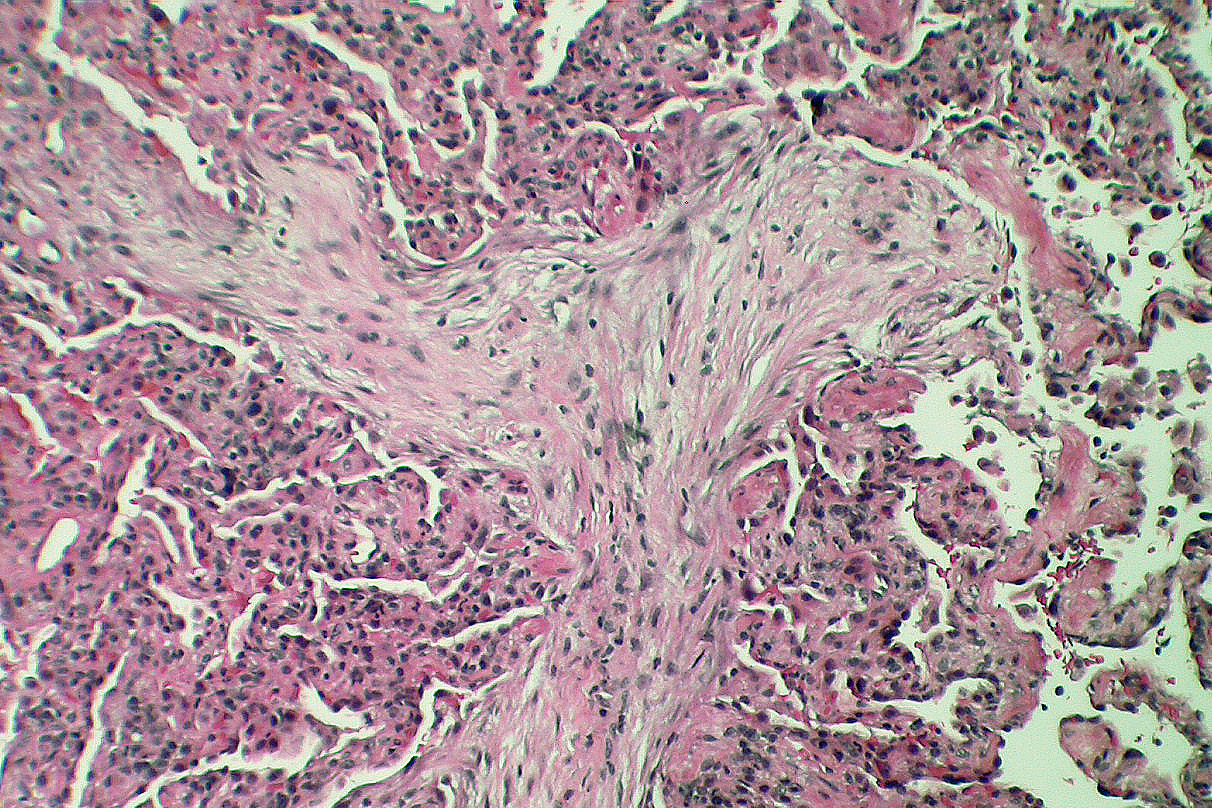
Среди возможных осложнений у людей с перенесенной пневмонией чаще всего встречается фиброз легких (рис. 2) — замещение нормальной легочной ткани на соединительную (фиброзную).
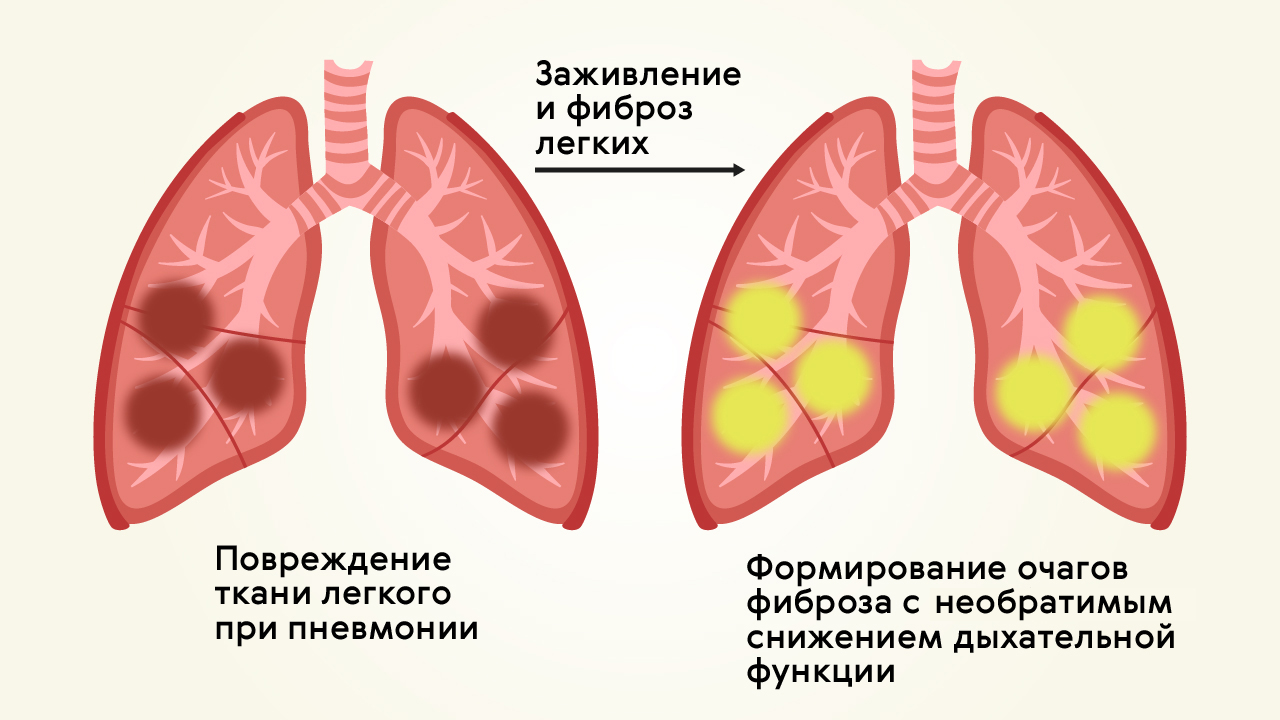
Рисунок 2. Формирование фиброза в легких на месте очагов воспаления. Источник
Соединительнотканные структуры не могут обеспечить функции дыхания, поэтому фиброз «выключает» часть легких из работы. Соответственно, даже после излечения от воспаления легкие не смогут выполнять свои функции — именно этим и опасна пневмония.
Фиброзированные участки легкого похожи на рубцы. Они не способны растягиваться во время дыхания, не участвуют в газообмене и не могут снова стать нормальной легочной тканью (рис. 3).
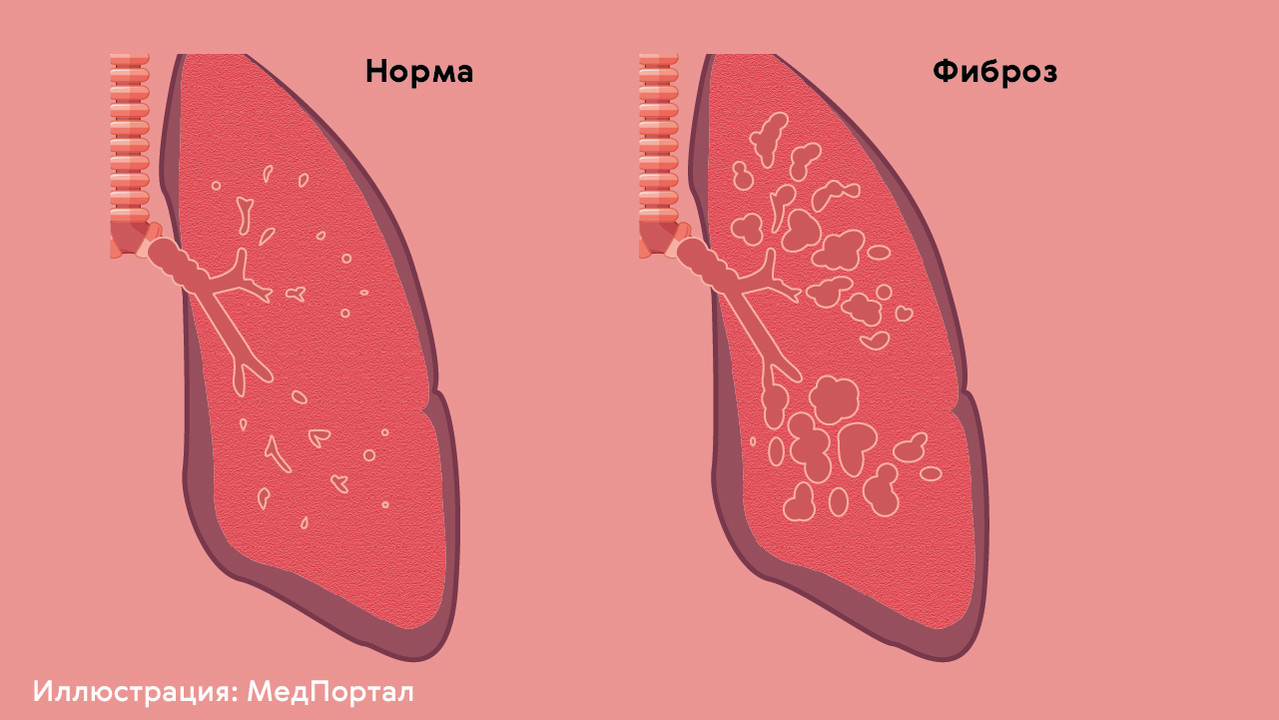
Рисунок 3. Нормальная и фиброзированная ткань легких. Источник: МедПортал
Симптомы фиброза легких зависят от объема повреждений. Обычно у таких пациентов появляется одышка, затруднения при дыхании, хроническое кислородное «голодание» клеток и тканей организма.
Несколько незначительных участков фиброза могут быть абсолютно незаметными для пациента, но более серьезные поражения приводят к постоянной одышке, нарушению функций легких и формированию хронической дыхательной недостаточности.
Вирусные пневмонии приводят к повреждению легких чаще, чем бактериальные, поскольку именно вирусы, как правило, становятся причиной масштабного повреждения легочной ткани. При вирусном воспалении после анализа результатов компьютерной томографии (КТ) врачи часто говорят о симптоме «матового стекла» (рис. 4), когда в легких образуются участки с характерными структурными изменениями, в которых может начать разрастаться фиброзная ткань.
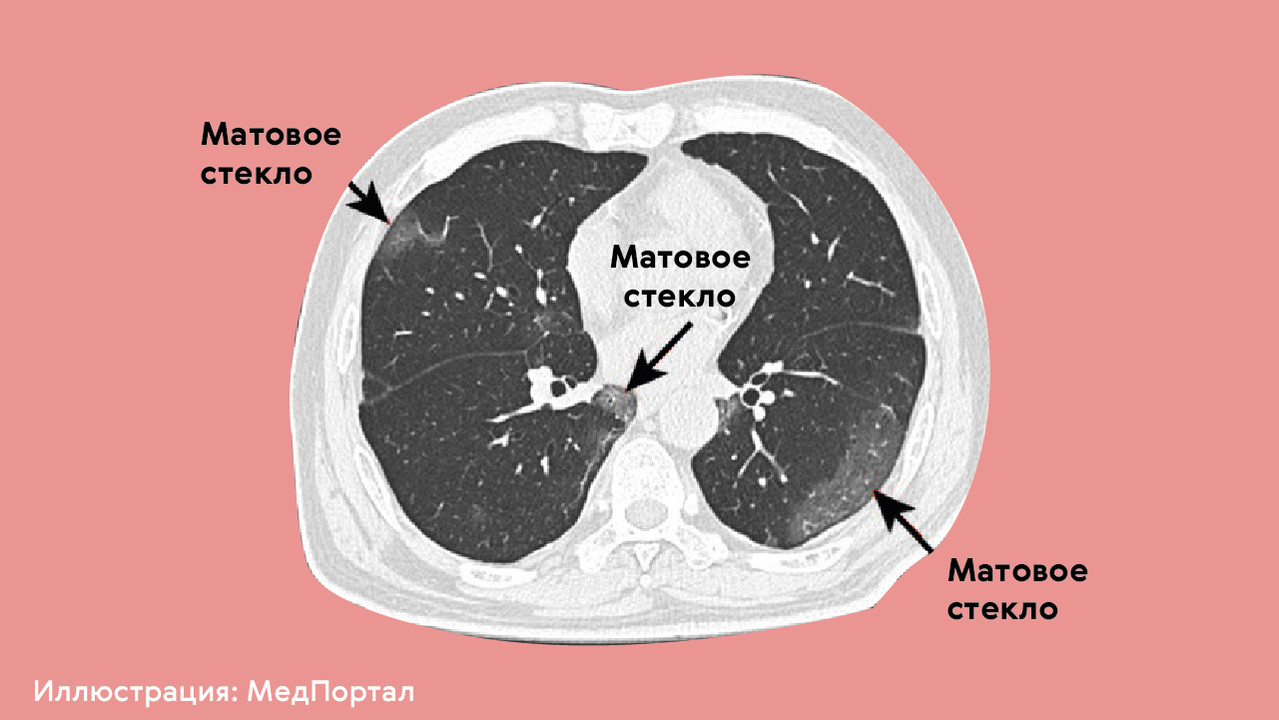
Рисунок 4. КТ-признак поражения легких при пневмонии — симптом «матового стекла», результат интерстициального отека легочной ткани. Источник: МедПортал по bmj.com
Кроме фиброза в качестве негативных последствий пневмонии у пациентов могут возникать:
- Плеврит. Воспалительный процесс может перейти на плевру — оболочку, которая окружает легкие.
- Дыхательная недостаточность. Неспособность легких обеспечить свою главную функцию — передачу достаточного количества кислорода в кровь для дальнейшей передачи его клеткам.
- Гипоксия. Следствие дыхательной недостаточности — постоянная нехватка кислорода, которая приводит к нарушению работы различных органов.
Остановить формирование соединительной ткани на месте здоровых участков легких, а также не допустить других осложнений поможет реабилитация.
Реабилитационный комплекс нужен, чтобы защитить организм от возможных последствий заболевания и как можно скорее восстановить его функции.
Цели реабилитации
Реабилитация — это не просто период после активной терапии, а обязательный этап лечения воспаления легких любого характера. Только грамотное восстановление функции легких под контролем терапевта, пульмонолога, физиотерапевта и врачей смежных специальностей поможет справиться с последствиями пневмонии.
Специальный комплекс реабилитационных мероприятий нужен для каждого пациента с воспалением легких. Особенно важно позаботиться о грамотном восстановлении в случае, если заболевание протекало в среднетяжелой или тяжелой форме.
Реабилитационный период начинается сразу после устранения возбудителей пневмонии и симптомов активного воспаления.
Основные цели реабилитации:
- восстановить работу органов дыхания;
- дополнительно защитить сердечно-сосудистую, иммунную, нервную, эндокринную системы организма от последствий болезни;
- улучшить общее самочувствие;
- восстановить и поддержать работоспособность;
- вернуть пациента к нормальному образу жизни.
Правильная реабилитация после пневмонии также обеспечивает коррекцию послевирусной астении — общего ослабления организма, утомляемости и сильной усталости, которая сопровождает пациентов даже после устранения воспалительного процесса.
Программу реабилитации разрабатывают для каждого пациента индивидуально. Все зависит от особенностей его физического и психического состояния, симптомов, сопутствующих явлений. Также специалисты следят, чтобы процедуры из курса реабилитации были совместимы между собой.
Важно! Доказано, что раннее начало реабилитационной программы существенно повышает эффективность лечебных мероприятий и закрепляет их терапевтическое действие. Чем раньше после устранения воспалительного очага в легких пациент начнет процедуры по восстановлению, тем меньше у него рисков получить осложнения болезни.
Реабилитация после пневмонии:
- способствует локализации патологического процесса — уменьшению очага изменений в легочной ткани;
- усиливает дренажную функцию бронхиального дерева — облегчает процесс отхождения мокроты;
- устраняет бронхиальную обструкцию — патологическое сужение бронхов;
- избавляет от кашля, одышки, затруднения дыхания и других остаточных явлений пневмонии;
- предотвращает прогрессирование образования фиброзной ткани;
- возвращает легким способность насыщать кровь кислородом и выводить избыток углекислого газа;
- нормализует работу межреберных мышц;
- улучшает обмен веществ;
- восполняет дефициты витаминов, минералов, микроэлементов;
- предотвращает повторное заражение или развитие других болезней легких;
- укрепляет иммунитет.
В комплексной программе реабилитации после пневмонии могут принимать участие также психотерапевты, врачи ЛФК, диетологи. Подбор участников мультидисциплинарной команды происходит индивидуально.
Реабилитация может происходить в условиях отделения физиотерапии, реабилитационного центра или санатория.
Стадии восстановления легочной ткани
Точные механизмы восстановления легочной ткани до сих пор остаются неизвестными. Также открытым остается вопрос, сколько длится реабилитация после воспаления легких.
Выделяют три основные стадии нормализации работы легких после пневмонии:
При этом у некоторых пациентов может не быть четкой стадийности восстановления легких после воспаления.
В процессах выздоровления важную роль играют специфические клетки иммунной системы, ферменты и другие биологически активные вещества. Они способны не только активировать развитие новых клеток легочной ткани, но также устранить фиброзную ткань, которая образовалась на месте очагов пневмонии.
Клинически стадии восстановления после пневмонии у большинства пациентов выглядят таким образом:
- Остаточные явления. Кашель и одышка могут достаточно долго сопровождать человека, который переболел воспалением легких. Врач может выслушивать незначительные хрипы, даже если на рентгене или КТ уже нет признаков пневмонии. В среднем остаточные симптомы после заболевания могут сохраняться около 1–1,5 месяцев.
- Сохранение симптома «матового стекла». При повторном проведении КТ признаки нарушения легочной структуры могут сохраняться около 6 месяцев.
- Постепенная нормализация работы дыхательной системы. Восстановление функций легких занимает в среднем от трех месяцев до года. Правильная реабилитация ускоряет этот процесс, в то время как несоблюдение врачебных рекомендаций, курение и другие негативные воздействия — удлиняют.
Важно! Согласно данным многочисленных исследований, курение крайне негативно влияет на процессы восстановления легочной ткани. В большинстве случаев фиброз у курильщиков остается даже спустя длительное время после заболевания.
Как восстановиться после воспаления легких?
У пациентов часто возникает ошибочное мнение о том, что легкие после болезни в любом случае восстановятся самостоятельно, а реабилитация — это только вопрос времени.
Важно понять, что для правильного и быстрого восстановления функции дыхания организму нужна дополнительная помощь. Поэтому каждому пациенту после устранения острых признаков воспаления необходимо обратиться к врачу для разработки индивидуального комплекса реабилитационных мероприятий.
Они должны быть направлены на восстановление основных функций дыхательной системы и на устранение возможных нарушений других структур организма.
Реабилитация должна восстановить:
- жизненную емкость легких — максимальный объем воздуха, который может находиться в легочной ткани;
- процессы удаления мокроты из бронхов;
- уровень сатурации — содержания кислорода в крови;
- мышечную силу;
- способность переносить физические нагрузки;
- поступление основных питательных веществ с едой;
- нормальное психоэмоциональное состояние, жизненный тонус.
В курсе реабилитации применяют медикаментозные, народные средства, методы физиотерапии и санаторно-курортное лечение.
Восстановительная терапия
Лечение самой пневмонии зависит от вида заболевания и симптомов, которые проявляются у пациента. По такому же принципу назначают препараты и в восстановительном периоде. Перед врачами стоит задача поддержать дыхательную систему, улучшить работу легких и помочь организму справиться с последствиями воспаления.
В реабилитационном периоде врач может назначить:
- Противокашлевые препараты. Если пациента мучают приступы сухого кашля, симптоматическое лечение предусматривает применение препаратов, которые купируют развитие кашлевого рефлекса.
- Отхаркивающие препараты. Скопление патологического секрета в бронхах приводит к частому влажному (продуктивному) кашлю. Муколитики помогают облегчить отхождение мокроты и способствуют выведению патогенов из организма.
- Противовоспалительные средства. В некоторых случаях врачи могут рекомендовать прием препаратов, которые снимают воспаление, даже после выздоровления.
- Иммуномодуляторы. Лекарственные вещества, которые влияют на иммунитет, назначаются строго по показаниям — в случаях нарушения работы защитных механизмов организма.
- Биологически активные добавки. Витаминные комплексы, минералы и другие БАДы нужны для быстрого восстановления и поддержания иммунной защиты.
При необходимости врач может назначить дополнительные препараты. Например, рассасывающие ферменты будут воздействовать на очаги фиброза, «растворяя» патологические рубцы.
Каждая из сопутствующих болезней может затруднять реабилитацию после пневмонии с одной стороны и обостряться после воспаления легких — с другой. Поэтому следует обеспечить терапию всех сопутствующих заболеваний — аллергии, патологий сердечно-сосудистой системы, свертывающей системы крови, почек, печени.
Физиотерапия
Применение физиотерапии — это хорошее дополнение к другим методам реабилитации после пневмонии. Чаще всего в реабилитационном комплексе назначают:
- Механическую физиотерапию. Ручной и аппаратный массаж, мануальная терапия, иглоукалывание и другие варианты механического воздействия возможны только после завершения периода активного воспаления. В реабилитационном периоде они улучшают кровообращение и лимфоток, ускоряют обмен веществ и помогают разрабатывать ткани легких.
- Электролечение. Электрофорез помогает доставить препараты непосредственно в зону действия и повышает их активность. Например, введение гиалуронидазы с электрода способствует ускорению рассасывания рубцов в легких.
- УВЧ-терапию. Лечение с помощью электромагнитного поля высокой частоты оказывает противовоспалительный эффект, способствует ограничению очага воспаления, а также ускоряет процессы заживления тканей.
- Ультразвуковую терапию. Воздействие специальным устройством, которое генерирует УЗ-волны, проводят в направлении трех зон: на уровне грудного отдела позвоночника вдоль позвонков, на уровне 6–8 межреберий по направлению от позвоночника к подмышечной линии, спереди на грудной клетке от ключицы до плечевого сустава. Влияние ультразвука оказывает противовоспалительный и антимикробный эффект. Для усиления действия процедуры применяют препараты гиалуронидазы — проводят ультрафонофорез.
Физические методы реабилитации оказывают комплексное действие на организм:
- улучшают кровообращение в легких;
- способствуют активации иммунных защитных механизмов;
- предупреждают негативное влияние последствий пневмонии на другие органы и системы организма;
- ускоряют процессы адаптации — приспособления организма к постпневмоническим изменениям;
- предупреждают развитие аутоиммунных заболеваний.
Комплекс физиотерапии врачи подбирают индивидуально, и пациенту важно соблюдать схему лечения. Комбинацию методов следует составлять осторожно: одновременное воздействие нескольких способов физиолечения на одну зону может быть опасным.
Ингаляции
Аэрозольтерапия предполагает введение препаратов при активном вдыхании воздуха с высокой концентрацией лекарственного вещества. После пневмонии врачи могут назначить ингаляции с минеральной водой, физраствором, отхаркивающими, противомикробными и антисептическими средствами, а также ферментами, которые способствуют рассасыванию фиброза.
Если у пациента есть риск развития бронхоспазма, ему могут рекомендовать ингаляционный прием специфических препаратов — бронходилататоров.
Для аэрозольтерапии есть специальные устройства, которые применяют в отделениях физиотерапии. Также разработаны компактные аналоги — небулайзеры, которые можно приобрести для личного пользования дома.
Кислородотерапия
В некоторых случаях в качестве дополнения к лечению врачи могут назначить введение концентрированного кислорода с помощью специальной маски или трубки через нос. Главное показание для кислородотерапии — это резкое снижение уровня насыщения крови кислородом. Для этого вида лечения применяют стационарные или портативные кислородные концентраторы.
Восстановление с помощью диеты
После перенесенного воспаления легких организм значительно ослаблен: отсутствие аппетита, ускоренный метаболизм на фоне повышения температуры и нарушение усвоения питательных веществ приводят к энергетическому голоданию. Исправить эту ситуацию можно с помощью специальной лечебной диеты.
Питание должно быть высококалорийным, но при этом легким, чтобы полезные элементы легко усваивались организмом.
Необходимо исключить острые, соленые, жирные и жареные блюда. Они способствуют развитию воспаления, которое после пневмонии важно полностью устранить. Следует избегать продуктов, которые вызывают повышенное газообразование — бобовых, свежего хлеба, капусты. Избыточное употребление сладостей также может приводить к развитию хронических воспалительных процессов. Прием алкогольных напитков категорически запрещен.
Рацион питания должен состоять из белковых блюд, приготовленных на пару, в духовке или в вареном виде, цельнозерновых гарниров, свежих и печеных овощей, нежирных молочных продуктов (рис. 5).

Рисунок 5. Примерное меню в периоде восстановления после пневмонии. Источник: МедПортал
Рекомендуемая калорийность рациона разрабатывается индивидуально и может достигать 3500 ккал/сутки в случае выраженной потери веса во время болезни. Такая диета способствует быстрой адаптации организма и компенсации состояния после воспаления легких, а также усиливает действие других процедур из курса реабилитации.
Дыхательная гимнастика для легких после пневмонии
После пневмонии важно обеспечить регулярную физическую нагрузку. Лечебная физкультура (ЛФК) в виде дыхательной гимнастики — это правильный путь восстановления режима активности, возможность постепенно и бережно восстановить тонус и силу мышц.
Врачи подбирают тренировки индивидуально: в зависимости от состояния здоровья, физических способностей пациента и реакции его организма на нагрузки (рис. 6).
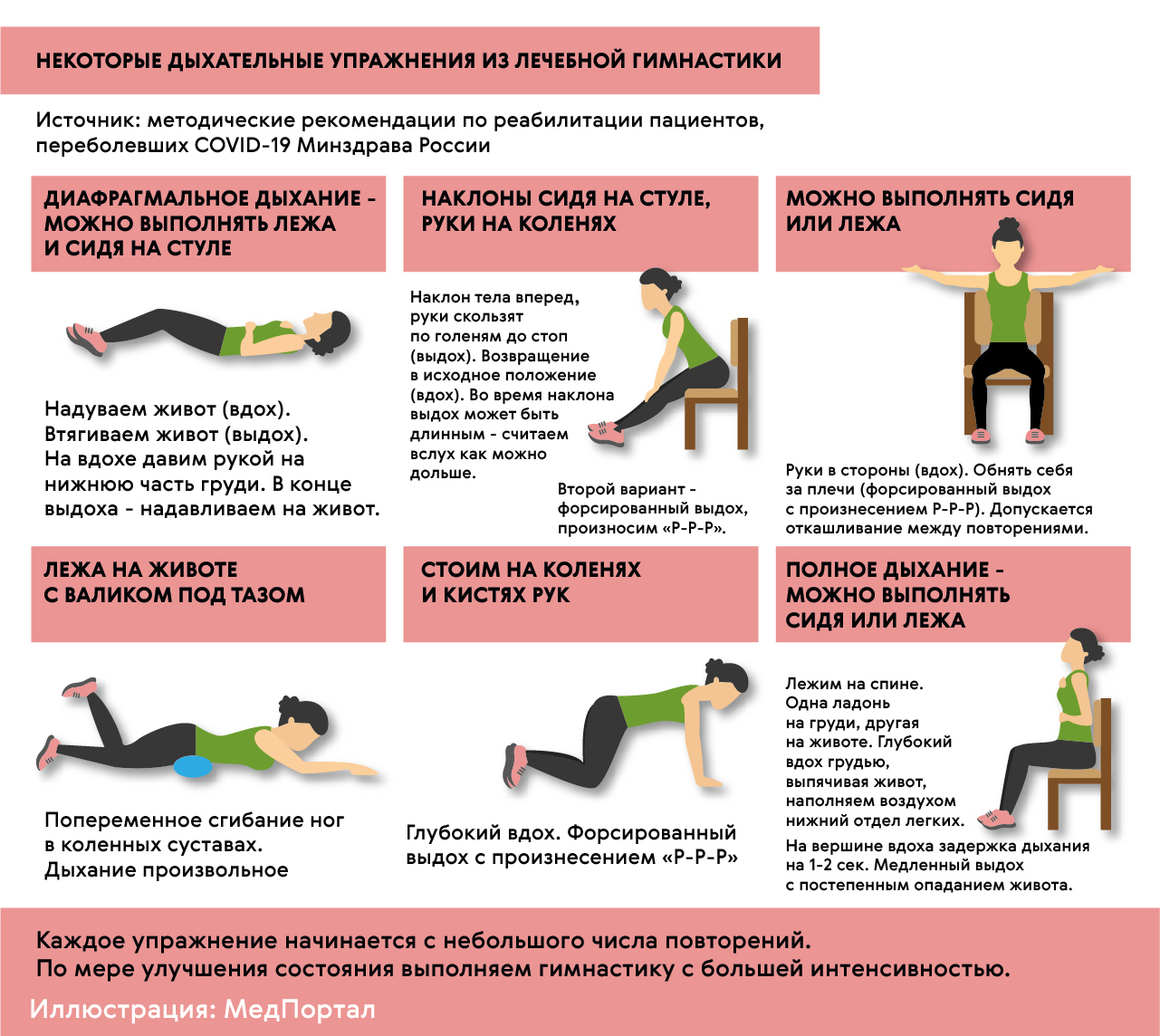
Рисунок 6. Некоторые дыхательные упражнения из ЛФК. Источник
Во время тренировок не должно быть выраженной одышки, резкого ухудшения самочувствия, а частота сердечных сокращений не должна увеличиваться более, чем на 10 ударов в минуту.
Основные задачи дыхательной гимнастики:
- «включить» пораженные ткани легких в процесс дыхания;
- ускорить газообмен;
- усилить кровообращение и лимфоток в пораженных участках легочной ткани;
- постепенно увеличивать жизненный объем легких и восстанавливать их нарушенные функции;
- укрепить дыхательную мускулатуру;
- восстановить физическую форму;
- улучшить общее состояние организма;
- усилить сопротивляемость иммунной системы новым инфекциям.
Важно! Часто пациенты после выздоровления возвращаются домой и практикуют самостоятельную реабилитацию — надувание шариков или другие варианты активных дыхательных движений. Однако интенсивная нагрузка может только усугубить состояние легких. Все упражнения после пневмонии основаны на медленном и спокойном увеличении нагрузки.
Лечение пневмонии народными средствами
В реабилитации после воспаления легких часто применяют рецепты народной медицины. Однако важно с осторожностью применять методики альтернативной терапии: они могут навредить точно так же, как и традиционное лечение.
Большинство народных средств основано на применении лекарственных трав. Способы применения травяных сборов могут включать в себя питье отваров и настоев, ингаляции, компрессы и даже добавление экстрактов растений в лечебные ванны.
Травяные лекарства обладают отхаркивающим действием (солодка, алтей, чабрец, плющ), и они входят в состав таблеток и сиропов от кашля. Необходимо предупредить врача о приеме других средств, иначе может произойти передозировка препаратов.
Широко применяются ингаляции с луком и чесноком, поскольку эти растения богаты фитонцидами — природными антимикробными веществами. Часто в реабилитации после воспаления легких применяют мед — его состав богат витаминами разных групп, что важно при восстановлении (рис. 7).
Важно! Любое воздействие на организм после пневмонии должно быть продуманным, даже если речь идет о рецептах народной медицины.

Рисунок 7. Основные народные средства для восстановления после пневмонии. Источник
Психологическая помощь
Еще один важный этап реабилитации — это психологическая поддержка. Страх перед заболеванием, изоляция от близких, нарушения дыхания, слабость, неспособность быстро вернуться к привычному темпу жизни — все это в комплексе может приводить к тяжелым психологическим нарушениям после пневмонии.
Профилактика заражения пневмонией
После перенесенной пневмонии особенно важно предупредить развитие повторного эпизода заболевания. Для этого необходимо устранить все возможные факторы риска воспаления легких:
- вести здоровый образ жизни;
- обеспечить полноценное питание;
- поддерживать вес тела в пределах нормы;
- следить за режимом работы и отдыха;
- ежедневно уделять 7–8 часов полноценному сну;
- добавить в распорядок дня регулярную физическую нагрузку;
- избавиться от вредных привычек (в первую очередь — от курения);
- практиковать методы закаливания;
- работать с реакцией на стресс;
- своевременно лечить респираторные инфекции.
Особый контроль необходим людям с хроническими болезнями дыхательной системы — бронхиальной астмой, хронической обструктивной болезнью легких (ХОБЛ).
Врач может рекомендовать сезонную вакцинацию от гриппа, непривитым следует пройти вакцинацию против пневмококка.
Также необходимо соблюдать все меры профилактики простудных заболеваний, чтобы предупредить инфицирование органов дыхательной системы (рис. 8).
Рисунок 8. Профилактика ОРВИ. Источник
Заключение
Пневмония вызывает не просто временное нарушение дыхательной функции, а стойкое изменение структуры легких. Это требует дополнительной помощи в периоде реабилитации, иначе самостоятельное восстановление легочной ткани может не произойти.
Любое воспаление легких, независимо от области повреждения, влияет на работу иммунной системы, обмен веществ, нервную регуляцию — это тоже требует проведения соответствующих лечебных мероприятий.
Поэтому каждому пациенту, который перенес воспаление легких, нужна индивидуальная программа реабилитации. Это поможет сохранить эффект от лечения и предотвратить опасные последствия болезни.
Диагностика, лечение и профилактика пневмонии
Врач должен изучить историю болезни и провести медицинский осмотр, включая прослушивание легких.
При подозрении на пневмонию, доктор обычно проводит следующие анализы:
Анализы крови используются для подтверждения инфекции и определения типа микроорганизмов, вызывающих инфекцию. Однако точная идентификация не всегда возможна. Повышенные лейкоциты в общем анализе крови и С-реактивный белок в биохимическом анализе косвенно указывают на наличие бактериального воспаления в организме.
Рентгенограмма грудной клетки. Это позволяет врачу определить локализацию воспаления легких.
Пульсоксиметрия – измерение уровня кислорода в крови. Пневмония нарушает газообмен в легких.
Анализ мокроты. Образец отделяемого из легких (мокроты) берется после глубокого кашля и анализируется, чтобы помочь точно определить возбудителя инфекции.
Врач может назначить дополнительные анализы, если пациент старше 65 лет, находится в больнице или имеются серьезные симптомы или проблемы со здоровьем. Они могут включать в себя:
Компьютерная томография. Послойное исследование лёгочной ткани, чтобы получить более детальное изображение легких.
Пункция плевральной полости. Если в плевральной полости выявляется жидкость, ее извлекают, вставляя иглу между ребрами в плевральную полость, в полученной жидкости исследуют клеточный состав и сеят на специальные среды, пытаясь выявить возбудителя.
Лечение пневмонии
Лечение пневмонии направлено на подавление инфекции и предотвращение осложнений. Людей с внебольничной пневмонией обычно можно лечить в домашних условиях с помощью лекарств. Большинство симптомов пропадает через несколько дней или недель, чувство усталости может сохраняться в течение месяца или более.
Конкретные методы лечения зависят от типа возбудителя и тяжести пневмонии, возраста и общего состояния здоровья пациента. Варианты включают в себя:
Антибиотики. Эти лекарства используются для лечения бактериальной пневмонии. Обычно до получения результатов микробиологического обследования назначают антибиотик широкого спектра действия. Может потребоваться время, чтобы определить тип бактерий, вызывающих пневмонию, и выбрать подходящий антибиотик для лечения. Если состояние пациента не улучшается, обычно в течение 2-3 дней, производится смена антибиотика.
Лекарства от кашля. Поскольку кашель помогает выводить мокроту из легких, не стоит полностью избавляться от кашля. Кроме того, вы должны знать, что очень мало исследований посвящено эффективности отпускаемых без рецепта лекарств от кашля. Если вы решите принимать средство от кашля, то используйте минимально возможную дозу, которая поможет вам отдохнуть. Отдельно следует упомянуть отхаркивающее препараты, которые облегчают отхождение мокроты, не угнетают кашлевой рефлекс.
Жаропонижающие/Обезболивающие. Вы можете принимать их по мере необходимости для снижения высокой температуры и уменьшения дискомфорта в грудной клетке при плевральной боли. К ним относятся такие препараты, как парацетамол, аспирин, Ибупрофен и другие противовоспалительные препараты.
Госпитализация при пневмонии
Может потребоваться госпитализация, если:
- Пациент старше 65 лет
- Снизилась функция почек (мало мочи)
- Систолическое артериальное давление ниже 90
- Диастолическое артериальное давление 60 мм или ниже
- Учащенное дыхание (30 или более вдохов в минуту)
- Есть признаки нарушения сознания
- Температура тела ниже нормы
- пульс в покое ниже 50 или выше 100
Госпитализация осуществляется либо в терапевтические отделения, либо в отделения интенсивной терапии, если необходима коррекция жизненных функций.
Дети могут быть госпитализированы, если:
- Они моложе 2 месяцев
- Они вялые или чрезмерно сонливы
- У них проблемы с дыханием
- У них низкий уровень кислорода в крови
- Они кажутся обезвоженными
Образ жизни и домашние средства
Эти советы помогут вам быстрее восстановиться и снизить риск осложнений:
Уделите отдыху больше времени. Не возвращайтесь на учебу или на работу, пока температура не станет нормальной и не прекратится кашель с мокротой. Будьте осторожны, даже когда вы начинаете чувствовать себя лучше: поскольку пневмония может рецидивировать, лучше не возвращаться к повседневной работе, до полного восстановления. Во всех действиях советуйтесь с лечащим врачом.
Пейте много жидкости, особенно воды.
Принимайте препараты, как это предписано лечащим врачом. До полного выздоровления.
Подготовка к визиту врача
Следует начать с посещения терапевта или вызова врача скорой помощи. Эти специалисты могут направить к инфекционисту или пульмонологу при необходимости.
Вот некоторая информация, которая поможет вам подготовиться к встрече и узнать, чего ожидать.
Что ты можешь сделать:
- Ведите учет любых симптомов, в том числе вашей температуры
- Запишите особенности вашего здоровья, включая недавние госпитализации
- Запишите ключевую личную информацию, в том числе информацию о лучевой нагрузке, воздействии химических веществ или токсинов или о недавних поездках
- Составьте список всех лекарств, витаминов и добавок, которые вы принимаете, особенно антибиотиков, поскольку это может привести к лекарственно-устойчивой пневмонии
- Возьмите с собой члена семьи или друга, если это возможно
- Запишите вопросы, чтобы спросить доктора
Вот некоторые основные вопросы, которые следует задать врачу:
- Чем, вероятно, вызваны мои симптомы?
- Какие анализы мне нужны?
- Какое лечение вы рекомендуете?
- Нужна ли мне госпитализация?
- У меня есть другие проблемы со здоровьем. Как повлияет на них моя пневмония?
- Есть ли какие-то ограничения?
- Не стесняйтесь задавать другие вопросы.
Будьте готовы ответить на вопросы, которые может задать ваш врач:
Пневмония — симптомы и лечение
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макаровой Евгении Андреевны, пульмонолога со стажем в 14 лет.
Над статьей доктора Макаровой Евгении Андреевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae);
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
- дети до двух лет;
- люди старше 65 лет.
К другим факторам риска относятся:
- лечение в больнице;
- хронические заболевания — астма, хроническая обструктивная болезнь легких (ХОБЛ) или болезни сердца;
- ослабленная иммунная система — высокому риску подвержены пациенты с ВИЧ, а также люди, перенёсшие трансплантацию органов, получающие химиотерапию или длительно принимающие стероиды;
- курение [12] .
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания [3] .
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
- неожиданный и очень быстрый подъём температуры тела до фебрильных цифр (свыше 38 °C);
- неспецифические проявления системной интоксикации организма (подавленность, вялость, утомляемость, мышечная слабость, сонливость, головная боль);
- через 3-4 дня возникает сухой кашель, который спустя ещё несколько дней становится влажным — начинает откашливаться слизь (мокрота), часто она имеет ржавый или бурый цвет;
- может появиться боль в грудной клетке на стороне пораженного лёгкого (или же с обеих сторон, если воспаление двустороннее), которая усиливается при кашле и дыхании;
- при дыхании могут выслушиваться хрипы в грудной клетке (слышны не у всех больных);
- одышка (частое дыхание) — является результатом массивного поражения лёгкого и проявлением дыхательной недостаточности;
- одна из сторон грудной клетки (поражённая) может отставать при дыхании. [4]
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку. [3]
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
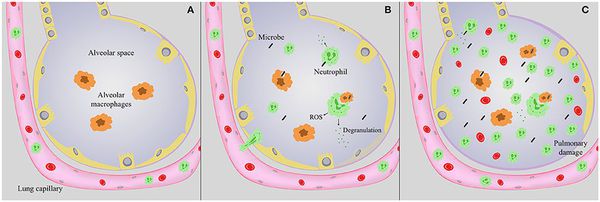
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
- затекание желудочного содержимого в дыхательные пути при реанимации, шоке, нарушениях сознания (в том числе при алкогольной и героиновой интоксикации);
- нарушение глотания при различных неврологических нарушениях и заболеваний пищевода.
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
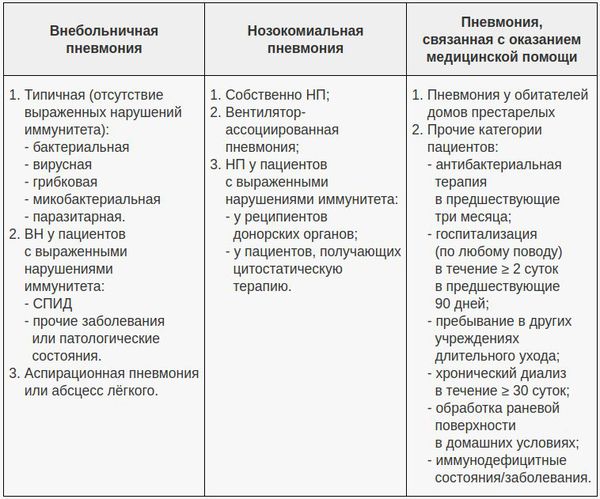
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность; ;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
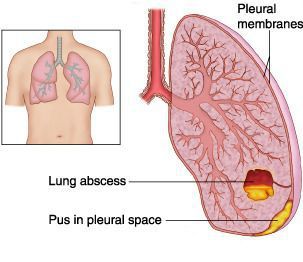
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
- подробный сбор анамнеза;
- анализ жалоб пациента;
- физикальное обследование;
- лабораторные и инструментальные исследования, объём которых может быть определен в индивидуальном порядке и обусловлен тяжестью течения ВП, появлением и характером осложнений, сопутствующими болезнями пациента.
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
- остро возникшая лихорадка вначале заболевания (температура тела > 38,0 °С);
- кашель с мокротой;
- физические признаки, выявленные в ходе полного физикального обследования (местная крепитация или мелкопузырчатые хрипы, бронхиальное дыхание, притупление звука при перкуссии);
- увеличение общего количества лейкоцитов (> 10·109/л) и/или палочкоядерный сдвиг (> 10%).
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
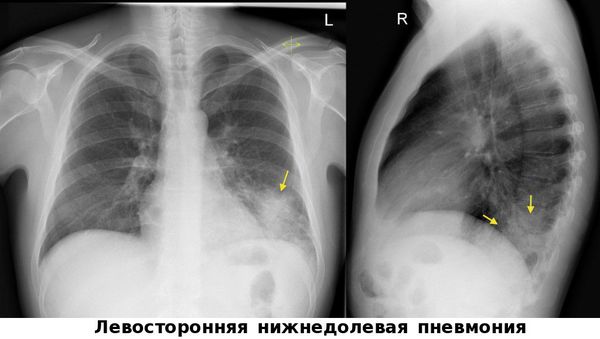
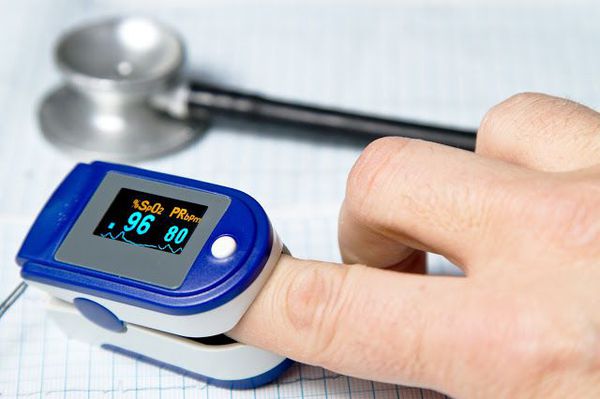
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
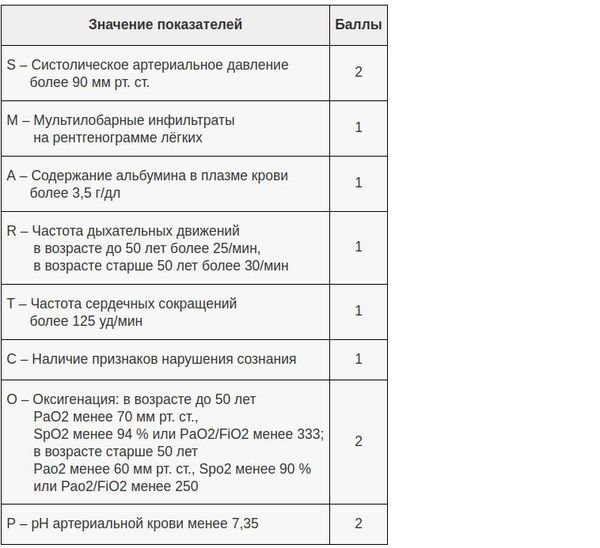
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
- PSI – индекс тяжести пневмонии;
- Шкала CURB-65;
- Шкала SMART-COP.
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела < 37,2ºС в течение не менее 48 часов;
- отсутствие проявлений интоксикационного синдрома;
- нормализация частоты дыхания ( < 20/мин);
- отсутствие гнойной мокроты;
- снижение количества лейкоцитов в крови ( < 10·109/л), нейтрофилов (< 80 %), юных форм (< 6 %);
- отсутствие отрицательной динамики на рентгенограмме. [3]
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 < 55 мм рт.ст. или SрO2 < 88 % (при дыхании воздухом). [4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
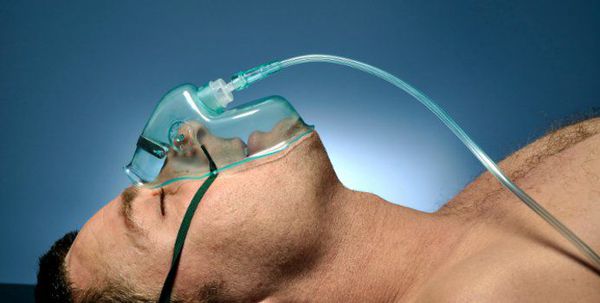
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
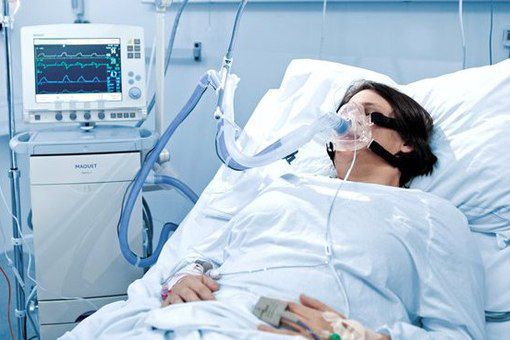
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист < 70 мм рт.ст., ЧСС < 50/мин);
- относительные: ЧДД >35/мин РаО2/FiО2 < 150 мм рт.ст., повышение РаСО2 >20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
- возраст пациента;
- тяжесть течения;
- наличие/отсутствие сопутствующих заболеваний.
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
- возраст > 70 лет;
- проведение ИВЛ;
- двусторонняя локализация пневмонии;
- сепсис и инфицирование сине-гнойной палочкой.
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
- 23-валентная неконъюгированная вакцина (содержит очищенные капсулярные полисахаридные антигены 23 серотипов S.pneumoniae);
- 13-валентная пневмококковая конъюгированная вакцина.
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]
Источник https://medportal.ru/enc/pulmonology/pnevmonijavospalenielegkih/legkie-posle-pnevmonii/
Источник https://gkb81.ru/sovety/diagnostika-i-lechenie-pnevmonii/
Источник https://probolezny.ru/pnevmoniya/