Пародонтит. Хронический пародонтит генерализованный тяжелая стадия
Утверждены Решением Совета Ассоциации общественных объединений
«Стоматологическая Ассоциация России»
23 апреля 2013 года с изменениями и дополнениями на основании Постановления № 15
Совета Ассоциации общественных объединений «Стоматологическая Ассоциация России» от 30 сентября 2014 года
Клинические рекомендации (протоколы лечения) «Гингивит» разработаны Московским Государственным медико-стоматологическим университетом им. А.И.Евдокимова Минздрава РФ (Янушевич О.О., Кузьмина Э.М., Максимовский Ю.М., Малый А.Ю., Дмитриева Л.А., Ревазова З.Э, Почтаренко В.А., Эктова А.И.) и Центральным научно-исследовательским институтом стоматологии и челюстно-лицевой хирургии Минздрава РФ (Вагнер В.Д., Грудянов А.И., Смирнова Л.Е.).
ОПРЕДЕЛЕНИЕ ПОНЯТИЯ
Пародонтит — это заболевание зубочелюстной системы, характеризующееся развитием острого или хронического воспалительного процесса, деструкцией тканей пародонта и атрофией костной ткани альвеол. Копейкин В.Н. (1988) предложил развернутое определение понятия – «пародонтиты это собирательное название отдельных нозологических форм заболеваний зубочелюстной системы, характеризующихся развитием хронического или острого воспалительного процесса и деструкцией тканей пародонта, а также атрофией костной ткани альвеолярного отростка (альвеолярного отростка) челюсти».
Нозологическая форма: хронический пародонтит генерализованный
Стадия: тяжелая
Фаза: стабильное течение
Осложнение: без осложнений
Код по МКБ-10: К05.31
Критерии и признаки, определяющие модель пациента
— пациенты с постоянными зубами
— в патологический процесс вовлечены ткани пародонта большей части зубов на одной или обеих челюстях
— патологическая подвижность 2-3 степени
-глубина пародонтальных карманов более 6 мм
— отмечается неприятный запах изо рта
— в анамнезе кровоточивость десен
— неудовлетворительная гигиена
— мягкие, твердые назубные отложения
— десна гиперемирована иили цианотична
— отмечается отечность маргинальной десны
— отмечается кровоточивость десны при зондировании
— смещение зубов
— выраженная травматическая окклюзия
— обнажение корней зубов
— наличие гнойного экссудата из пародонтальных карманов
— рентгенологически определяется: расширение периодонтальной щели, резорбция костных стенок альвеол более 12 длины корня.
Порядок включения пациента в Клинические рекомендации (протоколы лечения)
Состояние пациента, удовлетворяющее критериям и признакам диагностики данной модели пациента.
Диагностика
| Код | Название | Кратность выполнения |
| А01.07.002 | Визуальное исследование при патологии рта | 1 |
| А01.07.003 | Пальпация органов рта | 1 |
| А01.07.004 | Перкуссия при патологии рта | 1 |
| А01.07.005 | Внешний осмотр челюстно-лицевой области | 1 |
| А02.07.001 | Осмотр рта с помощью дополнительных инструментов | 1 |
| А02.07.003 | Исследование пародонтальных карманов с помощью пародонтологического зонда | Согласно алгоритму |
| А02.07.005 | Термодиагностика зуба | По потребности |
| А12.07.001 | Витальное окрашивание твердых тканей зуба | Согласно алгоритму |
| А12.07.003 | Определение индексов гигиены рта | Согласно алгоритму |
| А12.07.004 | Определение пародонтальных индексов | Согласно алгоритму |
| А02.07.006 | Определение прикуса | Согласно алгоритму |
| А02.07.007 | Перкуссия зубов | По потребности |
| А03.07.003 | Диагностика состояния зубочелюстной системы с помощью методов и средств лучевой визуализации | По потребности |
| А05.07.001 | Электроодонтометрия | По потребности |
| А02.07.008 | Определение степени патологической подвижности зубов | Согласно алгоритму |
| А12.07.002 | Компьютерная диагностика заболеваний пародонта с использованием электронных зондирующих устройств | По потребности |
| A06.07.003 | Прицельная внутриротовая контактная рентгенография | По потребности |
| A06.07.004 | Ортопантомография | 1 |
| А06.07.007 | Внутриротовая рентгенография в прикус | По потребности |
| A06.07.010 | Радиовизиография челюстно-лицевой области | По потребности |
| A06.31.006 | Описание и интерпретация рентгенографических изображений | По потребности |
| А09.07.002 | Цитологическое исследование содержимого кисты (абсцесса) полости рта или содержимого зубодесневого кармана | По потребности |
| А09.07.005 | Микроскопическое исследование отделяемого изо рта на чувствительность к антибактериальным и противогрибковым средствам | По потребности |
| B01.065.01 | Прием (осмотр, консультация) врача-стоматолога терапевта первичный | 1 |
| В01.066.01 | Прием (осмотр, консультация) врача-стоматолога ортопеда первичный | 1 |
| В01.067.01 | Прием (осмотр, консультация) врача-стоматолога хирурга первичный | По потребности |
| B01.063.001 | Прием (осмотр, консультация) врача-ортодонта первичный | По потребности |
| B01.054.001 | Осмотр (консультация) врача-физиотерапевта | По потребности |
* «1» — если 1 раз; «согласно алгоритму» — если обязательно несколько раз (2 и более); «по потребности» — если не обязательно (на усмотрение лечащего врача)
Характеристика алгоритмов и особенностей выполнения диагностических мероприятий
Обследование направлено на установление диагноза, соответствующего модели пациента, исключение осложнений, определение возможности приступить к лечению без дополнительных диагностических и лечебно-профилактических мероприятий.
С этой целью всем больным обязательно производят сбор анамнеза, осмотр рта и зубов, а также другие необходимые исследования, результаты которых заносят в медицинскую карту стоматологического больного (форма 043/у).
Сбор анамнеза
При сборе анамнеза выясняют жалобы и сроки их появления. Как правило, больной жалуется на боль от всех видов раздражителей и/или самопроизвольную; кровоточивость десны при чистке зубов, во время приема пищи или спонтанную; локализованную подвижность зубов и их смещение, неприятный запах изо рта, дефекты пломб и ортопедических конструкций, эстетический дискомфорт. Уточняют, сколько лет пациент страдает этим заболеванием или когда появились первые симптомы, лечился ли ранее по поводу данного заболевания, выясняют характер проводимого лечения, его объем (со слов больного), результат (стойкое улучшение, временное улучшение, без улучшения или ухудшение).
Выявляют наличие у пациентов общесоматических заболеваний, аллергический анамнез. Выясняют, осуществляет ли больной надлежащий гигиенический уход за ртом.
Визуальное исследование, внешний осмотр челюстно-лицевой области, осмотр с помощью дополнительных инструментов
При осмотре челюстно-лицевой области отмечают наличие видимых изменений, проводят пальпацию лимфатических узлов головы и шеи бимануально и билатерально, сравнивая правую и левую половины.
При осмотре рта оценивают состояние зубных рядов, слизистой оболочки рта и горла, ее цвет, увлажненность, наличие патологических изменений. Особое внимание обращают на глубину преддверия, характер прикрепления уздечек губ, языка, выраженность тяжей слизистой оболочки преддверия рта. Определяют состояние прикуса, аномалии положения отдельных зубов, а также зубных рядов в целом, наличие трем, диастем.
Определяют состояние слизистой оболочки, ее цвет, степень отека, степень увлажненности, характер слюны.
Оценка состояния тканей пародонта осуществляется с помощью зондирования с использованием пародонтального зонда (а также электронных зондирующих устройств). При этом оценивают наличие кровоточивости десны, глубину пародонтального кармана, величину рецессии десны, наличие зубных отложений и их характер, наличие отделяемого из пародонтального кармана. Зондирование пародонтального кармана осуществляется в 6 точках у каждого зуба (вестибуло-дистальной, вестибулярной, вестибуло-медиальной, язычно-дистальной, язычной и язычно-медиальной). У многокорневых зубов помощью фуркационного зонда оценивают наличие фуркационных дефектов и их класс. См. Приложение №4, №10.
Подвижность зубов является важным метрическим критерием оценки состояния тканей пародонта. При планировании лечения исследование подвижности зубов является обязательным диагностическим мероприятием. Наиболее распространенной, при оценке подвижности зубов, является классификация Энтина, так же используется классификации Миллера и Флезара. См. Приложение №3.
Оценку окклюзионных контактов проводят при помощи артикуляционной бумаги, восковых пластинок и/или электронных устройств.
Особое внимание уделяют выявлению неправильно изготовленных пломб, функциональному состоянию имеющихся ортопедических конструкций (съемных и несъемных), ортодонтических аппаратов, а также правильность ухода за протезами.
На основании клинических и дополнительных методов обследования заполняют одонтопародонтограмму по В.Ю. Курляндскому. См. Приложение №16.
При оценке уровня гигиены обращают внимание на гигиенические навыки пациента по уходу за ртом: когда, сколько раз в день чистит зубы, способ чистки, какие пасты и щетки использует, как часто их меняет. Для контроля качества чистки зубов используют индикаторы зубного налета и индексы гигиены. Помимо индексов гигиены рассчитывают индекс кровоточивости для определения степени воспаления десны.
См. Приложение №2, №6.
В качестве дополнительных методов обследования используют методы лучевой диагностики, микробиологическое и цитологическое исследования и др.
По окончании обследования, которое проводится совместно с врачами-стоматологами хирургами, врачами-стоматологами ортопедами, ортодонтами составляется план комплексного лечения.
Лечение
| Код | Название | Кратность выполнения |
| А14.07.003 | Гигиена рта | Согласно алгоритму |
| А16.07.055 | Профессиональная гигиена рта и зубов | Согласно алгоритму |
| A13.31.007 | Обучение гигиене рта | Согласно алгоритму |
| А14.07.004 | Контролируемая чистка зубов | Согласно алгоритму |
| B01.003.004.001 | Местная анестезия | По потребности |
| А 22.07.002 | Ультразвуковое удаление наддесневых и поддесневых зубных отложений | По потребности |
| А 16.07.022 | Удаление наддесневых и поддесневых зубных отложений (ручными инструментами) | Согласно алгоритму |
| А22.07.001 | Ультразвуковая обработка пародонтальных карманов | Согласно алгоритму |
| А16.07.043 | Закрытый кюретаж при болезнях пародонта | Согласно алгоритму |
| А 16.07.001 | Удаление зуба | По потребности |
| А16.07.021 | Временное шинирование при болезнях пародонта | По потребности |
| А16.07.029 | Избирательное пришлифовывание твердых тканей зубов | Согласно алгоритму |
| A16.07.030 | Гингивэктомия | По потребности |
| A16.07.048 | Пластика уздечки языка | По потребности |
| A16.07.046 | Пластика уздечки верхней губы | По потребности |
| A16.07.047 | Пластика уздечки нижней губы | По потребности |
| A16.07.049 | Вестибулопластика | По потребности |
| A16.07.044 | Лоскутная операция | По потребности |
| А16.07.005 | Восстановление целостности зубного ряда несъемным мостовидным протезом | По потребности |
| А16.07.039 | Протезирование частичными съемными пластиночными протезами | По потребности |
| А16.07.038 | Восстановление целостности зубного ряда съемными мостовидными протезами | По потребности |
| А16.07.040 | Протезирование съемными бюгельными протезами | По потребности |
| А17.07.002 | Физиотерапевтическое воздействие на челюстно-лицевую область | По потребности |
| A16.07.057 | Снятие несъемной ортопедической конструкции | По потребности |
| А16.07.053 | Повторная фиксация на постоянный цемент несъемных ортопедических конструкций | По потребности |
| А16.07.041 | Постоянное шинирование цельнолитыми съемными конструкциями при болезнях пародонта | По потребности |
| А25. 07.001 | Назначение лекарственной терапии при заболеваниях полости рта и зубов | По потребности |
| В01.065.02 | Прием (осмотр, консультация) врача-стоматолога терапевта повторный | 1 |
| В01.066.02 | Прием (осмотр, консультация) врача-стоматолога ортопеда повторный | 1 |
| В01.067.02 | Прием (осмотр, консультация) врача-стоматолога хирурга повторный | По потребности |
| B01.054.001 | Осмотр (консультация) врача-физиотерапевта | По потребности |
* «1» — если 1 раз; «согласно алгоритму» — если обязательно несколько раз (2 и более); «по потребности» — если не обязательно (на усмотрение лечащего врача)
Характеристика алгоритмов и особенностей выполнения немедикаментозной помощи
Немедикаментозная помощь направлена на устранение одного из основных этиологических факторов болезней пародонта – бактериальной биопленки и факторов, обеспечивающих ее аккумуляцию. При удалении зубных отложений обязательным условием является создание чистой, биосовместимой, гладкой поверхности корня путем удаления разрушенных и инфицированных тканей. При этом антисептики и местные антибиотики рассматриваются как дополнительные средства. См. Приложение №12.
Немедикаментозная помощь включает также хирургическое, ортопедическое и ортодонтическое лечение. Для лечения генерализованного пародонтита тяжелой степени тяжести, как правило, требуется изготовление временных и/или постоянных съемных и несъемных ортопедических конструкций, выбор которых зависит от состояния твердых тканей зубов в очаге воспаления, наличии дефектов зубных рядов и данных одонтопародонтограммы по В.Ю. Курляндскому, и других дополнительных методов исследования. См. приложение №7, №11, №14, №15.
Требования к лекарственной помощи амбулаторно-поликлинической
| Наименование группы | Кратность (продолжительность лечения) |
| Противомикробные препараты для местного лечения заболеваний рта | Согласно алгоритму |
| Препараты для местной анестезии | По потребности |
| Противомикробные препараты для системного применения | По потребности |
| Антигистаминные препараты | По потребности |
| Нестероидные противовоспалительные препараты | По потребности |
Характеристика алгоритмов и особенностей применения медикаментов
Перед проведением манипуляций, по показаниям, проводится анестезия (аппликационная, инфильтрационная, проводниковая), перед проведением анестезии место вкола при необходимости обрабатывается аппликационным анестетиком. Дополнительно применяют лечебные зубные пасты на основе антисептиков и других противовоспалительных средств.
Основу медикаментозного лечения пародонтита составляют антисептики. Их применяют в виде ротовых ванночек, аппликаций и ирригаций. Нестероидные противовоспалительные препараты назначают для снятия болевого синдрома и отека. Антигистаминные препараты назначают после хирургических вмешательств. Противомикробные препараты системного действия назначают при интоксикации и осложнениях после хирургического вмешательства.
Требования к режиму труда, отдыха, лечения и реабилитации
После проведенного лечения необходимо динамическое наблюдение 4 раза в год. Контрольное рентгенологическое обследование следует проводить 2 раза в год.
Требования к уходу за пациентом и вспомогательным процедурам
Специальных требований нет.
Требования к диетическим назначениям и ограничениям
После завершения хирургических манипуляций не рекомендовано принимать пищу в течение двух часов. В день оперативного вмешательства следует избегать приема грубой, горячей пищи и не жевать на прооперированной стороне.
Форма информированного добровольного согласия пациента при выполнении протокола
См. Приложение №8.
Дополнительная информация для пациента и членов его семьи
См. Приложение №9.
Правила изменения требований при выполнении Клинических рекомендаций (протоколов лечения) «Пародонтит» и прекращении действия требований Клинических рекомендаций (протоколов лечения)
При выявлении в процессе диагностики признаков, требующих проведения подготовительных мероприятий к лечению, пациент переводится в Клинические рекомендации (протоколы лечения), соответствующий выявленным заболеваниям и осложнениям.
При выявлении признаков другого заболевания, требующего проведения диагностических и лечебных мероприятий, наряду с признаками пародонтита, медицинская помощь пациенту оказывается в соответствии с требованиями:
а) раздела этих Клинических рекомендаций (протоколов лечения), соответствующего пародонтиту;
б) Клинических рекомендаций (протоколов лечения) с выявленным заболеванием или синдромом.
Возможные исходы и их характеристики
| Наименование исхода | Частота развития, % | Критерии и Признаки | Ориентировочное время достижения исхода | Преемственность и этапность оказания медицинской помощи |
| Компенсация функции | 40 | Отсутствие воспаления. Снижение патологической подвижности зубов до 1 — 2 степени | После лечения | Динамическое наблюдение 4 раза в год |
| Стабилизация | 50 | Отсутствие как положительной, так и отрицательной динамики | После лечения | Динамическое наблюдение 4 раза в год |
| Развитие ятрогенных осложнений | 5 | Появление новых поражений или осложнений, обусловленных проводимой терапией (например, аллергические реакции) | На любом этапе | Оказание медицинской помощи по протоколу соответствующего заболевания |
| Развитие нового заболевания, связанного с основным | 5 | Рецидив пародонтита, его прогрессирование | При отсутствии поддерживающего пародонтологического лечения | Оказание медицинской помощи по протоколу соответствующего заболевания |
Стоимостные характеристики Клинических рекомендаций (протоколов лечения) «Пародонтит»
Стоимостные характеристики определяются согласно требованиям нормативных документов.
Информация
Источники и литература
- Клинические рекомендации (протоколы лечения) по стоматологии Стоматологической ассоциации России
- 1. Министерство здравоохранения и социального развития РФ: http://www.minzdravsoc.ru 2. Официальный сайт Стоматологической Ассоциации России – e-Stomatology.ru 3. www.mkbs10.ru – международная классификация стоматологических болезней МКБ-С-3 на основе МКБ-10 4. МКБ-10, Международная статистическая классификация болезней и проблем, связанных со здоровьем, в 3-х томах — М., 2003.-2440 с. 5. http://www.who.int/classifications/icd/ICDRevision/en/ 6. Протокол ведения больных «Кариес зубов». – М.: Медицинская книга, 2011 -76 с. 7. Протокол ведения больных «Болезни периапикальных тканей». – М.: Медицинская книга, 2011 – 116 стр. 8. Протокол ведения больных «Болезни пульпы зуба». – М.: Медицинская книга, 2011 – 104 стр. 9. Протокол ведения больных. Частичное отсутствие зубов (частичная вторичная адентия). Полное отсутствие зубов (полная вторичная адентия). – М.: Медицинская книга, 2011 – 136 стр. 10. Протокол ведения больных «Гингивит». Протокол ведения больных «Острый некротический язвенный гингивит Венсана». — М.: Медицинская книга, 2012 – 96 стр. 11. Номенклатура работ и услуг в здравоохранении. Утверждена Минздравсоцразвития России 12.07.2004 г. — М., 2004. — 211 с.; рабочий актуализированный вариант 2007. – 198 с. 12. Аболмасов Н.Н. Избирательная пришлифовка зубов. – Смоленск, 2004. – 80 с. 13. Барер Г.М. Терапевтическая стоматология: учебник: в 3 ч. – М.: ГЭОТАР-Медиа, 2009. – Ч.2. – Болезни пародонта. – 224 с.: 236 ил. 14. Боровский Е.В. Терапевтическая стоматология под редакцией. – М., 2003 15. Безрукова И.В., Грудянов А.И. Агрессивные формы пародонтита. – М.: МИА. – 126 с. 16. Безрукова А.П. Пародонтология. – М., 1999. – 332 с. 17. Боттичелли А.Т. Руководство по стоматологической гигиене. – Издательский дом «Азбука», 2006. – 216 с., ил. 18. Вольф Г.Ф., Ратейцхак Э.М., Ратейцхак К. Пародонтология; Пер. с нем.; Под ред. Проф. Г.М.Барера.-М.:МЕДпресс-информ, 2008.-548 с.: ил. 19. Грудянов А.И. Заболевания пародонта. – М.: Издательство «Медицинское информационное агенство», 2009. – 336 с.: ил. 20. Грудянов А.И., Григорьян А.С., Фролова О.А. Диагностика в пародонтологии. – М., 2004. – 93 с. 21. Грудянов А.И., Москалев К.Е. Инструментальная обработка поверхностей корней зубов. – М., 2005. – 67 с. 22. Грудянов А.И., Ерохин А.И. Хирургические методы лечения заболеваний пародонта. – М., 2006. – 120 с. 23. Детьенвиль Р. Лечение пародонтита тяжелой степени. – Издательский дом «Азбука», 2008. – 119 с., ил. 24. Дибарт С, Карима М. Практическое руководство по пластической пародонтологической хирургии. – Издательский дом «Азбука», 2007. – 110 с. 25. Дмитриева Л.А. Терапевтическая стоматология. — М.: МЕДпресс-информ, 2003. – 896 с. 26. Дмитриева Л.А. Терапевтическая стоматология: национальное руководство / под ред. Л.А.Дмитриевой, Ю.М. Максимовского. — М.: ГЭОТАР-Медиа, 2009. – 912 с. 27. Дмитриева Л.А. Пародонтология: национальное руководство / под ред. проф. Л.А. Дмитриевой. – М.: ГЭОТАР – Медиа, 2013. – 712 с. 28. Дмитриева Л.А. Пародонтит. — М.:МИА, 2007. – 504 с. 29. Иванов В.С. Заболевания пародонта. – М.: МИА, 1998. – 295 с. 30. Кузьмина Э.М. Гигиенист стоматологический. – ООО «Ридо Н.Н.», 2012. – 416 с. 31. Копейкин В.Н. Ортопедическое лечение заболеваний пародонта. — М.: Триада-Х, 2004. – 174 с. 32. Коэн Э. Атлас косметической и реконструктивной пародонтологической хирургии / Перевод с англ. под ред. проф. О.О. Янушевича– 3-е изд. – М.:АО «Московские учебники», 2011. – 512 с. 33. Леонтьев В.К., Малый А.Ю. Концептуальные подходы к разработке протоколов ведения больных в стоматологии // Проблемы стандартизации в здравоохранении. – 2007. — №6. – с.5-10. 34. Николаев А.И. Практическая терапевтическая стоматология: учеб. пособие/ А.И. Николаев, Л.М. Цепов. – 9-е изд., перераб. и доп. – М.: МЕДпресс – информ, 2010.- 928 с. 35. Ньюман М, Винкельхофф А. Антимикробные препараты в стоматологической практике. – Издательский дом «Азбука», 2004. – 328 с. 36. Мюллер Х. – П. Пародонтология. Науч.ред. изд. На русск. яз. проф. А.М. Политун. Пер. с нем. – Львов: ГалДент, 2004. – 256 с. 37. Орехова Л.Ю. Заболевания пародонта. Под редакцией / М.: Поли Медиа Пресс, 2004. – 432 с.: илл. 38. Орехова Л.Ю. «Основы профессиональной гигиены полости рта» — методические указания — Спб.: 2004. — 56с 39. Ортопедическая стоматология: Учебник / Под ред. В.Н. Копейкина, М.З. Миргазизова. – Изд. 2-е, доп. – М.: Медицина, 2001. – 624 с. 40. Руле Ж.-Ф. Профессиональная профилактика в практике стоматолога: атлас по стоматологии / Жан-Франсуа Руле, Стефан Циммер; пер. с нем.; под общ. ред. С.Б. Улитовского, С.Т. Пыркова. – М.: МЕДпресс-информ, 2010. – 368 с.: ил. 41. Сивовол С.И. Клинические аспекты пародонтологии. М. – 2001. – 166 с. 42. Терапевтическая стоматология: Учебник / Под ред. М.Ю. Максимовского. – М.: Медицина, 2002. – 640 с. 43. Цепов Л.М. Заболевания пародонта: взгляд на проблему. – М., 2006. – 192 с. 44. Цепов Л.М., Николаев А.И., Михеева Е.А. Диагностика, лечение и профилактика заболеваний пародонта. — 3-е изд., испр. и доп. — М.: МЕДпресс-информ, 2008. — 272 с.: ил. 45. Улитовский С.Б. Практическая гигиена полости рта. М., 2002. 46. Янушевич О.О., Дмитриева Л.А., Ревазова З.Э. Пародонтит XXI век. – М.: МГМСУ, 2012. – 366 с. 47. Янушевич О.О., Гринин В.М., Почтаренко В.А., Рунова Г.С. и др. Заболевания пародонта. Современный взгляд на клинико – диагностические лечебные аспекты: уч. пос., рекомендованное УМО Минздравсоцразвития РФ и Минобразования РФ / под ред. О.О. Янушевича. – М.: ГЭОТАР – Медиа, 2010. – 160 с. 48. Янушевич О.О. Стоматологическая заболеваемость населения России. Состояние тканей пародонта и слизистой оболочки рта. / Под ред. проф. О.О. Янушевича – М.: МГМСУ, 2008. – 228 с.
Информация
Клинические рекомендации (протоколы лечения) «Пародонтит» предназначены для применения в системе здравоохранения Российской Федерации.
НОРМАТИВНЫЕ ССЫЛКИ
В настоящих Клинических рекомендациях использованы ссылки на следующие документы:
· Постановление Правительства Российской Федерации от 05.11.97 № 1387 «О мерах по стабилизации и развитию здравоохранения и медицинской науки в Российской Федерации» (Собрание законодательства Российской Федерации, 1997, № 46, ст. 5312).
· Приказ Минздравсоцразвития России №1664н от 27 декабря 2011г. Об утверждении номенклатуры медицинских услуг.
· Федеральный закон от 21 ноября 2011г. №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724).ОБОЗНАЧЕНИЯ И СОКРАЩЕНИЯ
В настоящих Клинических рекомендациях использованы следующие обозначения и сокращения:
МКБ-10 – Международная статистическая классификация болезней и проблем, связанных со здоровьем Всемирной организации здравоохранения десятого пересмотра.
МКБ-С – Международная классификация стоматологических болезней на основе МКБ-10.ГРАФИЧЕСКОЕ, СХЕМАТИЧЕСКОЕ И ТАБЛИЧНОЕ ПРЕДСТАВЛЕНИЕ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ (ПРОТОКОЛОВ ЛЕЧЕНИЯ) «ПАРОДОНТИТ»
Не требуется.МОНИТОРИРОВАНИЕ (при необходимости)
КРИТЕРИИ И МЕТОДОЛОГИЯ МОНИТОРИНГА И ОЦЕНКИ ЭФФЕКТИВНОСТИ ВЫПОЛНЕНИЯ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ (ПРОТОКОЛОВ ЛЕЧЕНИЯ) «ПАРОДОНТИТ»
Мониторирование проводится на всей территории Российской Федерации.Перечень медицинских организаций, в которых проводится мониторирование данного документа, определяется ежегодно организацией, ответственной за мониторирование. Медицинская организация информируется о включении в перечень по мониторированию Клинических рекомендаций (протоколов лечения) письменно.
Мониторирование включает в себя:
— сбор информации: о ведении пациентов с кариесом зубов в стоматологических медицинских организациях;
— анализ полученных данных;
— составление отчета о результатах проведенного анализа;
— представление отчета группе разработчиков данных Клинических рекомендаций (протоколов лечения).Исходными данными при мониторировании являются:
— медицинская документация — медицинская карта стоматологического больного (форма 043/у);
— тарифы на медицинские услуги;
— тарифы на стоматологические материалы и лекарственные средства.При необходимости при мониторировании Клинических рекомендаций (протоколов лечения) могут быть использованы иные документы.
В стоматологических медицинских организациях, определенных перечнем по мониторированию, раз в полгода на основании медицинской документации составляется карта пациента (см.приложение №12) о лечении пациентов с заболеванием пульпы зуба, соответствующих моделям пациента в данных Клинических рекомендациях (протоколов лечения).
В анализируемые, в процессе мониторинга, показатели входят: критерии включения и исключения из Клинических рекомендаций (протоколов лечения), перечни медицинских услуг обязательного и дополнительного ассортимента, перечни лекарственных средств обязательного и дополнительного ассортимента, исходы заболевания, стоимость выполнения медицинской помощи по Клиническим рекомендациям (протоколов лечения) и др.
ПРИНЦИПЫ РАНДОМИЗАЦИИ
В данных Клинических рекомендациях (протоколов лечения) рандомизация (лечебных учреждений, пациентов и т. д.) не предусмотрена.ПОРЯДОК ОЦЕНКИ И ДОКУМЕНТИРОВАНИЯ ПОБОЧНЫХ ЭФФЕКТОВ И РАЗВИТИЯ ОСЛОЖНЕНИЙ
Информация о побочных эффектах и осложнениях, возникших в процессе диагностики и лечения больных, регистрируется в карте пациента.ПОРЯДОК ИСКЛЮЧЕНИЯ ПАЦИЕНТА ИЗ МОНИТОРИРОВАНИЯ
Пациент считается включенным в мониторирование при заполнении на него Карты пациента. Исключение из мониторирования проводится в случае невозможности продолжения заполнения Карты (например, неявка на врачебный прием) (см. приложение №12). В этом случае Карта направляется в организацию, ответственное за мониторирование, с отметкой о причине исключения пациента из Клинических рекомендаций (протоколов лечения).ПРОМЕЖУТОЧНАЯ ОЦЕНКА И ВНЕСЕНИЕ ИЗМЕНЕНИЙ В КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Оценка выполнения Клинических рекомендаций (протоколов лечения) проводится один раз в год по результатам анализа сведений, полученных при мониторировании.
Внесение изменений в Клинических рекомендаций (протоколов лечения) проводится в случае получения информации:
а) о наличии в Клинических рекомендаций (протоколов лечения) требований, наносящих урон здоровью пациентов,
б) при получении убедительных данных о необходимости изменений требований Клинических рекомендаций (протоколов лечения) обязательного уровня. Решение об изменениях принимается группой разработчиков.ПАРАМЕТРЫ ОЦЕНКИ КАЧЕСТВА ЖИЗНИ ПРИ ВЫПОЛНЕНИИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Для оценки качества жизни пациента с заболеванием пульпы зубов, соответствующей моделям Клинических рекомендаций (протоколов лечения), используют аналоговую шкалу (см. приложение №10).ОЦЕНКА СТОИМОСТИ ВЫПОЛНЕНИЯ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ И ЦЕНЫ КАЧЕСТВА
Клинико-экономический анализ проводится согласно требованиям нормативных документов.СРАВНЕНИЕ РЕЗУЛЬТАТОВ
При мониторировании Клинических рекомендаций (протоколов лечения) ежегодно проводится сравнение результатов выполнения его требований, статистических данных, показателей деятельности медицинских организаций.ПОРЯДОК ФОРМИРОВАНИЯ ОТЧЕТА
В ежегодный отчет о результатах мониторирования включаются количественные результаты, полученные при разработке медицинских карт, и их качественный анализ, выводы, предложения по актуализации Клинических рекомендаций (протоколов лечения).
Отчет представляется в группу разработчиков данных клинических рекомендаций.
Результаты отчета могут быть опубликованы в открытой печати.Приложение 1
ПЕРЕЧЕНЬ СТОМАТОЛОГИЧЕСКИХ МАТЕРИАЛОВ, ИНСТРУМЕНТОВ И ОБОРУДОВАНИЯ, НЕОБХОДИМЫХ ДЛЯ РАБОТЫ ВРАЧА
Обязательный ассортимент
установка стоматологическая
лоток универсальный стоматологический
стекла стоматологические для замешивания
зеркало стоматологическое
пинцет стоматологический
зонд для фуркаций
зонд пародонтологический
кюреты универсальные
ручка для скальпеля
лезвие для скальпеля
распатор
микрораспатор
кюреты хирургические
ножницы
микро-ножницы
иглодержатель
зажим гемостатический
нож пародонтологический
пинцет
шовный материал
бумага артикуляционная
наконечник турбинный
наконечник прямой
наконечник угловой
Боры для наконечника турбинного
Боры для наконечника прямого
Боры для наконечника углового
Головки резиновые полировочные
Щеточки полировочные
Штрипсы металлические разной степени зернистости
Штрипсы пластиковые
Перчатки одноразовые
Маска одноразовые
Слюноотсос одноразовый
Стакан одноразовый
Очки защитные
Шприцы одноразовые
Шприц карпульный
Иглы для карпульного шприца
Материал для повязок и временных пломб
Антисептики для медикаментозной обработки полости рта или пародонтальных карманов
Паста абразивная, не содержащая фтор для очищения поверхности зуба
Паста для полирования пломб и зубов
Средства для обучения пациента индивидуальной гигиене рта (зубные щетки, пасты, зубные нити, интердентальные ершики)
Средства для окрашивания зубов при гигиенических мероприятиях
Фартук для пациента
Воск базисныйДополнительный ассортимент:
Дискодержатель для углового наконечника для полировочных дисков
Нити ретракционные
Головки карборундовые для прямого наконечника
Головки алмазные для прямого наконечника
Диски алмазные
Зонд-эксплорер двусторонний
Блоки бумажные для замешивания
Скейлер серповидный (с прямым лезвием; с изогнутым лезвием)
Кюреты зоноспецифические
Кюреты Грейси After Five
Кюреты Грейси Mini Five
Кюреты Грейси Mini-Micro
Кюреты фуркационные
Имплакер
Аппарат звуковой
Аппарат ультразвуковой магнитостриктивного типа
Аппарат ультразвуковой пьезоэлектрического типа
Насадки различные по форме и размеру для звуковых и ультразвуковых приборов
Аппараты порошкоструйные (воздушно-абразивные системы)
Порошок для порошкоструйных аппаратов
Ронжиры (костные кусачки)
Долото хирургическое
Мини-долото
Пародонтальные рашпили
Пинцет атравматичный
Микро-пинцет
Щипцы для маркировки пародонтального кармана
Ретрактор
Оборудование ультразвуковое для пародонтальной хирургии
Набор насадок ультразвуковых для пародонтальной хирургии
Триммер десневого края
Экран защитный
Очки для работы с гелио-лампой
шкала цветовая
Цемент стеклоиономерный
Материалы композитные химического отверждения
Материалы композитные светового отверждения
Системы адгезивные для светоотверждаемых композитов
Системы адгезивные системы для композитов светового отверждения
Гель протравочный на основе 35-38% ортофосфорной кислоты
Лампа для фотополимеризации композита
Аппарат для электроодонтодиагностики
Аппарат для диагностики кариеса
Клинья межзубные деревянные
Клинья межзубные прозрачные
Матрицедержатель
Система матричная фиксирующая
Инструменты для создания контактных пунктов на молярах и премолярах
Пистолет-аппликатор для капсульных композитных материалов
Аппликаторы
Штифты анкерные
Развертки к анкерным штифтам
Микромотор
Диски карборундовые
Ложки стандартные слепочные (оттискные)
Масса альгинатная слепочная (оттискная)
Масса двухслойная силиконовая слепочная (оттискная)
Воск моделировочный (лавакс)
Проволока кламмерная
Полиры для прямого наконечника
Шкала цветовая для определения цвета облицовки и искусственных зубов
Гипс
Супергипс
Шпатель для замешивания альгинатных слепочных (оттискных) материалов и гипса
Чашка резиновая
Цинкфосфатный цемент для постоянной фиксации несъемных конструкций
Горелка газовая
Цемент для временной фиксации несъемных конструкций
Щипцы крампонные
Ножницы коронковые
Щипцы коронковые
Наковальня
Молоточек стоматологический
Коронкосбиватель
2% раствор метиленового синего
Валики стандартные ватные
Бокс для стандартных ватных валиков
Типсы для изоляции протоков околоушных слюнных желез
Элеваторы различные по форме и размеру
Щипцы различные по форме и размеру для верхней и нижней челюстей
Ложка кюретажная
ЛейкопластырьПриложение 2
Алгоритмы определения индексов.Алгоритм определения индекса зубного налета по Силнесс-Лое.
Индекс оценивает количество мягкого зубного налета в придесневой области. Оценка проводится визуально и зондом без окрашивания, обследуются 4 поверхности, для лучшей диагностики область шейки зуба предварительно высушивается воздушной струей.
Интенсивность налета, критерии оценки:
0 – на кончике зонда нет налета;
1 — небольшое количество налета;
2 – тонкий слой налета около шейки, на кончике зонда количество значительное;
3 – значительное количество налета в придесневой области и в межзубных промежутках.
Индекс рассчитывается по формуле:
Общий индекс = (сумма баллов ) / ( число обследованных зубов).Индекс кровоточивости Мюллеманна (в модификации Коуэлла).
Определяет степень кровоточивости десневой борозды при зондировании или при давлении на десневой сосочек.
В области «зубов Рамфьерда» (16,21,24,36,41,44) с щечной и язычной (небной) поверхностей кончик пародонтального зонда, без давления, ведут от медиальной к дистальной поверхности зуба.
Критерии оценки:
0 — после исследования кровоточивость отсутствует;
1 — кровоточивость появляется не раньше, чем через 30с;
2 — кровоточивость возникает или сразу после проведения исследования, или в течении 30с;
3 — кровоточивость отмечается при приеме пищи или чистке зубов.
Значение индекса = (сумма показателей всех зубов) / (число зубов).Приложение 3
Алгоритм определения подвижности зубов.
В основе общепринятой классификации патологической подвижности зубов по Д.А. Энтину (Энтин Д. А. 1954) лежит направление визуально определяемого смещения зуба относительно своей оси.Определение подвижности зубов по Д.А. Энтину.
I степень – смещение зуба только в вестибуло-оральном направлении;
II степень – видимая смещаемость зуба как в вестибуло-оральном, так и в медио-дистальном направлениях.;
III степень – смещение зуба в вестибуло-оральном, медио-дистальном и в вертикальном направлениях: при надавливании происходит погружение зуба в лунку, а затем он снова возвращается в исходное положение.Используется метод оценки патологической подвижности по шкале Миллера (Miller) (Miller S. C. 1938) в модификации Флезара (Fleszar) (Flezar et al., 1980):
Оценка подвижности зубов по шкале Миллера в модификации Флезара.
0 — устойчивый зуб, имеется только физиологическая подвижность;
1 — смещение зуба относительно вертикальной оси несколько больше, но не превышает 1 мм;
2 — зуб смещается на 1-2 мм в щечно- язычном направлении, функция не нарушена;
3 — подвижность резко выражена, при этом зуб движется не только в щечно- язычном направлении, но и по вертикали, функция его нарушена.Приложение 4
Алгоритм определения класса фуркационного дефекта.
Фуркационный дефект альвеолярной кости — дефект костной ткани межкорневой перегородки в области фуркации многокорневых зубов. Для определения состояния фуркационного дефекта используют фуркационный зонд. Зондирование фуркации проводится в горизонтальном направлении. На основании величины горизонтального распространения процесса выделяют класс поражения фуркации. Существуют несколько классификаций фуркационных дефектов.Классификация I. Glickman (1958):
I класс — резорбция альвеолярной кости, которая обнажает область фуркации корней, но не сопровождается деструкцией межкорневой кости.
II класс— межкорневая кость частично утрачена, но сквозной дефект отсутствует.
III класс — сквозной дефект в области фуркации выявляется при зондировании, но скрыт десной.
IV класс — сквозной дефект межкорневой перегородки, область фуркации можно осмотреть в полости рта и она не скрыта десной.Классификация P.J. Heins, S.P. Canter (1968):
I класс — вершина альвеолярного гребня обнажает свод фуркации корней, горизонтальное зондирование костного дефекта может сопровождаться погружением градуированного зонда до 2 мм в направлении межкорневой перегородки.
II класс— кроме признаков фуркационного дефекта I класса, возможно горизонтальное погружение градуированного зонда в направлении межкорневой перегородки более чем на 2 мм, но инструмент не проникает на противоположенную сторону.
III класс — соответствует свободному проникновению градуированного зонда на противоположенную сторону при его движении в горизонтальном направлении.Классификация J. Lindhe (1983):
Начальная (1класс) деструкция межкорневой перегородки на 1/3 ее поперечного сечения или меньше.
Частичная (2 класс) деструкция межкорневой перегородки превышает 1/3 ее поперечного сечения, но не образует сквозного дефекта.
Тотальная (3 класс) деструкция межкорневой кости в горизонтальном направлении с формированием сквозного дефекта.Приложение 5
Контролируемая чистка зубов
С целью выработки у пациента навыков ухода за ртом (чистки зубов) и максимально эффективного удаления мягкого зубного налета с поверхностей зубов обучают пациента приемам гигиены рта. Технику чистки зубов демонстрируют на моделях. Индивидуально подбирают средства гигиены рта. Обучение навыкам гигиены рта способствует предупреждению развития воспалительных заболеваний пародонта (уровень убедительности доказательств В).
Контролируемая чистка зубов — чистка зубов, которую пациент осуществляет самостоятельно в присутствии специалиста (врача-стоматолога, гигиениста стоматологического) в стоматологическом кабинете или комнате гигиены рта, при наличии необходимых средств гигиены и наглядных пособий. Цель данного мероприятия — коррекция недостатков техники чистки зубов. Контролируемая чистка зубов позволяет добиться эффективного поддержания уровня гигиены рта (уровень убедительности доказательств В).
Профессиональная гигиена рта включает удаление с поверхности зуба мягких и твердых зубных отложений и позволяет предотвратить развитие воспалительных заболеваний пародонта (уровень убедительности доказательств А).Алгоритм обучения гигиене рта
Первое посещение
Врач-стоматолог или гигиенист стоматологический определяет гигиенический индекс, затем демонстрирует пациенту технику чистки зубов зубной щеткой, межзубными ершиками и зубными нитями, используя модели зубных рядов, или другие демонстрационные средства.
Существуют разные методы чистки зубов, основанные на круговых, вибрирующих, горизонтальных и вертикальных движениях. Важна не сама техника, а эффективность очищения, последовательность процедуры и отсутствие вредного воздействия.
Чистку зубов начинают с участка в области верхних правых жевательных зубов, последовательно переходя от сегмента к сегменту. В таком же порядке проводят чистку зубов на нижней челюсти.
Обратить внимание на то, что рабочую часть зубной щетки следует располагать под углом 45° к зубу, производить очищающие движения от десны к зубу, одновременно удаляя налет с зубов и десен. Жевательные поверхности зубов очищать горизонтальными (возвратно-поступательными) движениями так, чтобы волокна щетки проникали глубоко в фиссуры и межзубные промежутки. Вестибулярную поверхность фронтальной группы зубов верхней и нижней челюстей очищать такими же движениями, как моляры и премоляры. При чистке оральной поверхности ручку щетки располагать перпендикулярно к окклюзионной плоскости зубов, при этом волокна должны находиться под острым углом к зубам и захватывать не только зубы, но и десну.
Завершают чистку круговыми движениями зубной щетки при сомкнутых челюстях, осуществляя массаж десен. Длительность чистки составляет 3 минуты.
Для качественной чистки контактных поверхностей зубов необходимо использовать межзубные ершики и зубные нити.
Индивидуальный подбор средств гигиены рта осуществляется с учетом стоматологического статуса пациента (состояния твердых тканей зубов и тканей пародонта, наличия зубочелюстных аномалий, съемных и несъемных ортодонтических и ортопедических конструкций) (Приложение 6).Следующее посещение
С целью закрепления полученных навыков проводят контроль индивидуальной гигиены рта (контролируемая чистка зубов).Алгоритм контролируемой чистки зубов
Контролируемая чистка зубов – это чистка зубов, которую пациент осуществляет самостоятельно в присутствии врача-стоматолога.
Первое посещение
— Обработка зубов пациента окрашивающим средством, определение гигиенического индекса, демонстрация пациенту с помощью зеркала мест наибольшего скопления зубного налета.
— Чистка зубов привычным для пациента способом.
— Повторное определение гигиенического индекса, оценка эффективности чистки зубов (сравнение показателей индекса гигиены до и после чистки зубов), демонстрация пациенту с помощью зеркала окрашенных участков, где зубной налет не был удален при чистке.
— Демонстрация правильной техники чистки зубов на моделях, рекомендации пациенту по коррекции недостатков гигиенического ухода за ртом, использованию зубных нитей и дополнительных средств гигиены (специальных зубных щеток, зубных ершиков, монопучковых щеток, ирригаторов — по показаниям).Следующее посещение
Определение гигиенического индекса, при неудовлетворительном уровне гигиены рта — повторение процедуры. Пациента информируют о небходимости являться на профилактический осмотр к врачу раз в 6 месяцев.Алгоритм профессиональной гигиены рта и зубов
Этапы профессиональной гигиены:
— обучение пациента индивидуальной гигиене рта;
— контролируемая чистка зубов
— удаление над- и поддесневых зубных отложений;
— полирование поверхностей зубов;
— устранение факторов, способствующих скоплению зубного налета;
— аппликации реминерализирующих и фторсодержащих средств (за исключением районов с высоким содержанием фтора в питьевой воде, более 1 мг/л);
— мотивация пациента к профилактике и лечению стоматологических заболеваний.
Процедура проводится в одно посещение.При удалении зубных отложений (зубной камень, мягкий зубной налет) следует соблюдать ряд условий:
— провести обработку рта раствором антисептика (0,06% раствор хлоргексидина, 0,05% раствор перманганата калия);
— при выраженной гиперестезии зубов и отсутствии общих противопоказаний удаление зубных отложений нужно проводить под местным обезболиванием;
— изолировать обрабатываемые зубы от слюны;
— обратить внимание на то, что рука, удерживающая инструмент, должна быть фиксирована на подбородке пациента или соседних зубах, терминальный стержень инструмента располагается параллельно оси зуба, основные движения – рычагообразные и соскабливающие – должны быть плавными, нетравмирующими.
В области металлокерамических, керамических, композитных реставраций, имплантатов (при обработке последних используются пластиковые инструменты), применяют ручной способ удаления зубных отложений.
Ультразвуковые аппараты не следует использовать у пациентов с респираторными и инфекционными заболеваниями, а также у больных с кардиостимуляторами.Для удаления налета и полирования поверхностей зубов используют резиновые колпачки, для жевательных поверхностей — вращающиеся щеточки, для контактных поверхностей — вращающиеся ершики, резиновые конусы, суперфлоссы, флоссы и абразивные штрипсы. Полировочную пасту следует использовать, начиная с крупнодисперсной и заканчивая мелкодисперсной. При обработке поверхностей имплантатов следует использовать мелкодисперсные полировочные пасты и резиновые колпачки.
Необходимо устранить факторы, способствующие скоплению зубного налета: удалить нависающие края пломб, провести повторное полирование пломб.
Периодичность проведения профессиональной гигиены полости рта и зубов зависит от стоматологического статуса пациента (гигиенического состояния полости рта, интенсивности кариеса зубов, состояния тканей пародонта, наличия несъемной ортодонтической конструкции и стоматологических имплантатов). Минимальная периодичность проведения профессиональной гигиены — 2 раза в год.Приложение 6
ОБЩИЕ РЕКОМЕНДАЦИИ ПО ПОДБОРУ СРЕДСТВ ГИГИЕНЫ В ЗАВИСИМОСТИ ОТ СТОМАТОЛОГИЧЕСКОГО СТАТУСА ПАЦИЕНТАКонтингент пациентов Рекомендуемые средства гигиены Население районов с содержанием фторида в питьевой воде менее 1 мг/л. Наличие у пациента очагов деминерализации эмали, гипоплазии Зубная щетка мягкая или средней жесткости, противокариозные зубные пасты — фторид- и кальцийсодержащие (соответственно возрасту), зубные нити (флоссы), фторидсодержащие ополаскиватели Население районов с содержанием фторида в питьевой воде более 1 мг/л.
Наличие у пациента проявлений флюорозаЗубная щетка мягкая или средней жесткости, зубные пасты не содержащие фторид, кальцийсодержащие; зубные нити (флоссы), не пропитанные фторидами, ополаскиватели, не содержащие фторид Пациенты с воспалительными заболеваниями пародонта (в период обострения) Зубная щетка с мягкой щетиной, противовоспалительные зубные пасты (с лекарственными травами, антисептиками*, солевыми добавками), зубные нити (флоссы), ополаскиватели с противовоспалительными компонентами
* Примечание: рекомендуемый курс использования зубных паст и ополаскивателей с антисептиками — 7—10 днейНаличие у пациента зубочелюстных аномалии (скученность, дистопия зубов) Зубная щетка средней жесткости и лечебно-профилактическая зубная паста (соответственно возрасту), зубные нити (флоссы), зубные ершики, ополаскиватели Наличие у пациента во рту брекет-систем Зубная щетка ортодонтическая средней жесткости, противокариозные и противовоспалительные зубные пасты (чередование), зубные ершики, монопучковые щетки, зубные нити (флоссы), ополаскиватели с противокариозными и противовоспалительными компонентами, ирригаторы Наличие у пациента стоматологических имплантатов Зубная щетка с различной высотой пучков щетины*, противокариозные и противовоспалительные зубные пасты (чередование), зубные ершики, монопучковые щетки, зубные нити (флоссы), не содержащие спирта ополаскиватели с противокариозными и противовоспалительными компонентами, ирригаторы
Не следует использовать зубочистки и жевательные резинки
* Примечание: зубные щетки с ровной подстрижкой щетины использовать
не рекомендуется вследствие их более низкой очищающей эффективностиНаличие у пациента съемных ортопедических и ортодонтических конструкций Зубная щетка для съемных протезов (двусторонняя, с жесткой щетиной), таблетки для очищения съемных протезов Пациенты с повышенной чувствительностью зубов. Зубная щетка с мягкой щетиной, зубные пасты для снижения чувствительности зубов (содержащие хлорид стронция, нитрат калия, хлорид калия, гидроксианатит), зубные нити (флоссы), ополаскиватели для чувствительных зубов Пациенты с ксеростомией Зубная щетка с очень мягкой щетиной, зубная паста с ферментными системами и низким ценообразованием, ополаскиватель без спирта, увлажняющий гель, зубные нити (флоссы) Приложение 7
Алгоритмы пломбирования кариозных полостей и проведения ортопедических манипуляций (см. ПВБ Болезни периапикальных тканей)Алгоритм и особенности постоянного шинирования цельнолитыми съемными конструкциями при болезнях пародонта.
Главными задачами ортопедического лечения являются стабилизация клинической ситуации и перевод субкомпенированного и декомпенсированного состояния в компенсированное и субкомпенсированное соответственно. Эти задачи достигаются применением постоянного протезирования и шинирования с применением съемных, несъемных конструкций и их комбинацией. Планирование ортопедического лечения проводится с учетом одонтопародонтограммы, видов стабилизации, предложенными Курляндским В.Ю.. Шинирование проводится цельнолитыми съемными протезами и/или бюгельными протезами. При изготовлении бюгельных протезов, особенно шинирующих, в обязательном порядке проводится параллелометрия, после проведения которой и получения обзорной линии разбирается вопрос о планировании конструкции бюгельного протеза. Основными принципами этого планирования является последовательность при выборе отдельных элементов протеза и способов распределения функциональной нагрузки в зависимости от морфологических условий и функционального состояния опорных тканей.
Планирование опорно-удерживающих элементов начинают с выбора кламмеров, по конструкции наиболее соответствующим данным анатомических и функциональных условий.
При планировании и изготовлении цельнолитых съемных конструкций важной задачей является подготовка зубных рядов:
а) подготовка места для кламмеров и окклюзионных накладок;
б) восстановление анатомической формы опорных зубов;
в) иммобилизация (шинирование) для равномерного распределения жевательной нагрузки.Алгоритм и особенности изготовления бюгельных протезов
Первое посещение
Перед началом лечения необходимо изготовить диагностические модели, которые позволяют определить наличие места для окклюзионных частей кламмеров. После этого принимают решение о протезировании, на том же приеме приступают к лечению. При отсутствии места на модели отмечают участки, подлежащие сошлифовыванию, после чего проводят необходимое сошлифовывание твердых тканей зубов полости рта в местах, где будут располагаться окклюзионные накладки, допустимо искусственное углубление естественных фиссур зубов. При необходимости опорные зубы покрываются искусственными бюгельными коронками.Первым этапом изготовления бюгельного протеза является снятие слепков (оттисков). С протезируемой челюсти снимается рабочий слепок (оттиск), с противоположной — прикусной, с помощью стандартных слепочных (оттискных) ложек и альгинатных слепочных (оттискных) масс. Рекомендуется края ложек перед снятием слепков (оттисков) окантовывать узкой полоской лейкопластыря для лучшей ретенции слепочного (оттискного) материала. После выведения ложек из полости рта производится контроль качества слепков (оттисков) (отображение анатомического рельефа, отсутствие пор и пр.).
Отливаются модели: рабочая модель из супергипса, прикусная — из простого гипса.
Проводится параллелометрия и определяется путь введения и выведения шинирующего бюгельного протеза.
Следующее посещение
Наложение и припасовка цельнолитого каркаса бюгельного протеза. Особое внимание следует обращать на отсутствие давления дуги бюгельного протеза на слизистую оболочку, точность прилегания и охвата опорно-удерживающими элементами (кламмерами и окклюзи-онными накладками) опорных зубов, отсутствие балансирования.Дуга бюгельного протеза на нижнюю челюсть на всем своем протяжении должна отстоять от слизистой оболочки у верхнего края на 0,5—0,6 мм, у нижнего — не менее чем на 1 мм. Дуга протеза на верхнюю челюсть отстоит от слизистой на 0,6—1 мм. Отклонение от этих требований может привести к образованию пролежней в будущем. Внесение исправлений в металлический каркас нежелательно, т. к. его истончение чревато переломом или уменьшением жесткости. Проводится определение центрального соотношения челюстей с применением изготовленных в зуботехнической лаборатории восковых базисов с окклюзионными валиками. Особое внимание следует обращать на формирование правильной протетической плоскости, определение высоты нижнего отдела лица.
Выбор цвета, размера и формы искусственных зубов производится в соответствии с оставшимися зубами и индивидуальными особенностями (возраст пациента, размеры и форма лица).Следующее посещение
Проверка конструкции протеза (постановки зубов на восковой конструкции, проведенной в условиях зуботехнической лаборатории) на восковом базисе для оценки правильности всех предыдущих клинических и лабораторных этапов изготовления протеза и внесения необходимых исправлений.Следующее посещение
Наложение и припасовка готового бюгельного протеза после лабораторного этапа замены воскового базиса седловидной части на пластмассовый.Перед наложением необходимо оценить качество базиса протеза (отсутствие пор, острых краев, выступов, шероховатостей и т. д.). Цвет может указывать на некачественную полимеризацию.
Протез вводят в полость рта, проверяют плотность смыкания зубных рядов и фиксацию бюгельного протеза, точность прилегания и охвата опорно-удерживающими элементами (кламмерами и окклюзионными накладками) опорных зубов, отсутствие балансирования.
Следующее посещение
Первая коррекция назначается на следующий день после сдачи протеза, далее по показаниям (не чаще одного раза в три дня). Период адаптации может длиться до 1,5 месяца.При появлении болей в области тканей протезного ложа, связанных с травмой слизистой оболочки, больному рекомендуют немедленно прекратить пользоваться протезом, явиться на прием к врачу, возобновив пользование протезом за 3 часа до посещения врача.
При механическом повреждении слизистой оболочки, образовании язв под седловидной частью бюгельного протеза участки протеза в этих местах минимально сошлифовываются. Коррекцию базиса протеза проводят до появления первого субъективного ощущения уменьшения болевого синдрома. В случае неправильного изготовления дуги бюгельного протеза допускается минимальное ее сошлифовывание. Однако следует учитывать, что истончение дуги чревато переломом или уменьшением жесткости.
Назначается медикаментозная терапия противовоспалительными средствами и средствами, ускоряющими эпителизацию слизистой оболочки рта.
Пациенты с аллергическими реакциями
При выявлении аллергического анамнеза проводят аллергические кожные пробы на материал базиса протеза. При положительной реакции на пластмассу рекомендуется изготавливать бюгельные протезы с использованием бесцветной пластмассы. При появлении у пациента аллергической реакции на металл, из которого изготовлен каркас, производится золочение металлических частей гальваническим методом.
Пациента инструктируют по поводу правил пользования конструкцией и указывают на необходимость регулярного посещения врача 1 раз в полгода.Приложение 8
ФОРМА ДОБРОВОЛЬНОГО ИНФОРМИРОВАННОГО СОГЛАСИЯ ПАЦИЕНТА ПРИ ВЫПОЛНЕНИИ ПРОТОКОЛА ПРИЛОЖЕНИЕ К МЕДИЦИНСКОЙ КАРТЕ №_____Пациент _____________________________________________________________________________________
ФИО ________________________________________________________________________________________
получая разъяснения по поводу диагноза пародонтит, получил информацию:
об особенностях течения заболевания ____________________________________________________________
вероятной длительности лечения_________________________________________________________________
о вероятном прогнозе___________________________________________________________________________
Пациенту предложен план обследования и лечения, включающий_____________________________________
Пациенту предложено__________________________________________________________________________
из материалов _________________________________________________________________________________
Примерная стоимость лечения составляет около____________________________________________________
Пациенту известен прейскурант, принятый в клинике.
Таким образом, пациент получил разъяснения о цели лечения и информацию о планируемых методах
диагностики и лечения.
Пациент извещен о необходимости подготовки к лечению:
Пациент извещен о необходимости в ходе лечения
получил указания и рекомендации по уходу.
Пациент извещен, что несоблюдение им рекомендаций врача может отрицательно сказаться на состоянии здоровья.
Пациент получил информацию о типичных осложнениях, связанных с данным заболеванием, с необходимыми диагностическими процедурами и с лечением.
Пациент извещен о вероятном течении заболевания и его осложнениях при отказе от лечения. Пациент имел возможность задать любые интересующие его вопросы касательно состояния его здоровья, заболевания и лечения и получил на них удовлетворительные ответы.
Пациент получил информацию об альтернативных методах лечения, а также об их примерной стоимости.
Беседу провел врач________________________ (подпись врача).
«___»________________200___г.Пациент согласился с предложенным планом лечения, в чем
расписался собственноручно______________________________________________________________________
(подпись пациента)
или
расписался его законный представитель_____________________________________________________________
(подпись законного представителя)
или
что удостоверяют присутствовавшие при беседе__________________________________________________
(подпись врача)
(подпись свидетеля)
Пациент не согласился с планом лечения
(отказался от предложенного вида протеза), в чем расписался собственноручно.
(подпись пациента)
или расписался его законный представитель__________________________________________________________
(подпись законного представителя)
или
что удостоверяют присутствовавшие при беседе______________________________________________________
(подпись врача)
(подпись свидетеля)
Пациент изъявил желание:
— дополнительно к предложенному лечению пройти обследование
— получить дополнительную медицинскую услугу
— вместо предложенного материала пломбы получить
Пациент получил информацию об указанном методе обследования/лечения.
Поскольку данный метод обследования/лечения также показан пациенту, он внесен в план лечения.
«___» ___________________20____г. _________________________________
(подпись пациента)
(подпись врача)
Поскольку данный метод обследования/лечения не показан пациенту, он не внесен в план лечения.
«___» ___________________20____г. _________________________________
(подпись пациента)
(подпись врача)Приложение 9
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА1. Зубы необходимо чистить мягкой зубной щеткой с пастой два раза в день. После еды следует полоскать рот для удаления остатков пищи.
2. Для чистки межзубных промежутков можно использовать межзубные ершики, зубные нити (флоссы).
3. По рекомендации (назначению) лечащего врача-стоматолога применять ирригатор, после обучения правилам его использования.
4. При возникновении кровоточивости при чистке зубов нельзя прекращать гигиенические процедуры. Если кровоточивость не проходит в течение 3- дней, необходимо обратиться к врачу.
5. Профессиональная гигиена (удаление над- и поддесневых зубных отложений) должна проводиться не реже 1 раза в 4 месяца у лечащего врача-стоматолога.
6. Если после проведения профессиональной гигиены появилась повышенная чувствительность твердых тканей зубов, использовать специальные зубные пасты для снижения чувствительности зубов и обратиться к своему лечащему врачу-стоматологу.
7. После проведения шинирования не рекомендуется откусывать жесткую пищу во избежания повреждения шины.
8. После проведения операций на мягких тканях (френулотомия, френулэктомия, вестибулопластика) и после зубосохраняющих операций необходимо:
-строго следовать указаниям и рекомендациям лечащего врача-стоматолога;
-делать ротовые ванночки с растворами антисептиков;
-при возникновении боли после проведения оперативного вмешательства необходимо принять обезболивающий препарат;
-при отеке, возникающем на 2-3 сутки после оперативного вмешательства, принять любой антигистаминный препарат и немедленно обратиться к лечащему врачу-стоматологу;
9. В течении 3 дней после проведения оперативного вмешательства исключить физические нагрузки и пребывание в местах с высокой температурой (бани, сауны, горячий душ)
10. Обязательно посещать плановые осмотры.
Приложение 10
Алгоритм определения глубины пародонтального кармана
Определение глубины пародонтального кармана — одна из важных составляющих обследования пародонта. Для этого используют калиброванный пародонтальный зонд. Глубину пародонтального кармана измеряют от края десны до дна кармана. Инструмент располагают параллельно длинной оси зуба, плотно прижимая его к поверхности зуба. С каждой из сторон- вестибулярной и оральной –регистрируют показатели, полученные в трех точках: дистально, по средней линии и медиально в пародонтограмме.
Кроме того, в пародонтограмме фиксируют показатели рецессии десны непрерывной линией. Рецессию измеряют от эмалево-цементной границы до края десны калиброванным пародонтальным зондом.
Сумма показателей глубины пародонтального кармана и рецессии десны означает потерю прикрепления.Приложение 11
Алгоритм удаления зуба
Хирургическое вмешательство проводится как минимум через неделю после профессиональной гигиены. Операцию проводят под местной анестезией. Отделяют круговую связку от шейки зуба и десну от края альвеолы, после чего производят удаление зуба. Проводят кюретаж лунки зуба и гемостаз послеоперационной раны.Алгоритм вскрытия пародонтального абсцесса
Лечение пародонтального абсцесса десневого происхождения заключается в возможности дренирования его через десневой край. При апикальном расположении пародонтального абсцесса, делается разрез по нижней границе очага воспаления.
Операцию проводят под местной анестезией. При апикальном расположении пародонтального абсцесса, делается разрез по нижней границе очага воспаления для создания оттока, затем проводят антисептическую обработку и, при необходимости, дренируют.Алгоритм проведения гингивэктомии
Гингивэктомия — иссечение части десны.
Хирургическое вмешательство проводится как минимум через неделю после профессиональной гигиены. Операцию проводят под местной анестезией. Пинцетом Крейна-Каплана проводят маркировку дна десневого кармана, затем скальпелем, расположенным под тупым углом к коронке зуба отсекают часть десны. Обращают особое внимание на то, чтобы скальпель был в постоянном контакте с поверхностью зуба. Очищают поверхность от зубных отложений, полируют поверхность корня, промывают операционную рану антисептическим раствором; после чего накладывают изолирующую пародонтальную повязку.Алгоритм проведения пластики уздечки верхней (нижней) губы, языка.
Френулотомия – это рассечение уздечки от верхушки прикрепления до основания.
Френулэктомия – это полное иссечение уздечки, включая прикрепление к альвеолярному отростку
Хирургическое вмешательство проводится как минимум через неделю после профессиональной гигиены. Операцию проводят под местной анестезией. Производят захват уздечки у основания и иссечение с помощью ножниц. По краям ромбовидного разреза накладывают швы. Обращают особое внимание на сопоставление краев раны.Алгоритм проведения вестибулопластики
Вестибулопластика — операция углубления преддверия полости рта
Хирургическое вмешательство проводится как минимум через неделю после профессиональной гигиены. Операцию проводят под местной анестезией. Скальпелем делают разрез на слизистой оболочке губы по месту прикрепления ее к десне и параллельно надкостнице тупым путем проводят углубление преддверия на 10—15 мм, по всей поверхности раны накладывают йодоформный тампон. Снаружи на губе фиксируют давящую повязку на несколько часов.Алгоритм проведения лоскутной операции
Лоскутная операция – это вмешательство, при котором доступ к области операции создается путем формирования слизистого (расщепленного) или слизисто-надкостничного (полного) лоскута, а при завершении операции лоскут укладывается на прежнее место (простой) или переносится на новое (перемещенный). Лоскутная операция позволяет под визуальным контролем качественно обработать операционное поле.Хирургическое вмешательство проводится как минимум через неделю после профессиональной гигиены. Операцию проводят под местной анестезией. Проводят параллельные вертикальные разрезы с вестибулярной и оральной поверхностей от края десны до слизисто- десневой границы, затем рассекают десневые сосочки и отслаивают слизисто-надкостничные лоскуты, промывают операционную рану антисептическим раствором. Под визуальным контролем тщательно удаляют поддесневые твердые зубные отложения, инфицированный цемент, грануляционную и эпителиальные ткани. Внутренние поверхности лоскута деэпителизируют острыми ножницами. Полируют поверхность корня финирами, полирами. Обращать особое внимание на необходимость постоянного орошения операционного поля растворами антисептиков и изотоническим раствором хлорида натрия. При необходимости в костные дефекты вводят остеопластические (остеоиндуктивные) материалы. Применение остеоиндуктивных материалов возможно только после шинирования подвижных зубов временными или постоянными ортопедическими конструкциями. Лоскут укладывают на место и фиксируют.
Приложение 12
Алгоритм ультразвукового удаления наддесневых и поддесневых зубных отложенийПротивопоказания к использованию ультразвукового метода
Общие
— Острые инфекционные заболевания
— Беременность
— Дети до 14 лет
— Заболевание глаз (катаракта)
— Кардиостимулятор
Местные
— Незрелая эмаль зуба
— Герпес простой в стадии обострения
— Зоны деструкции твердых тканей зуба
— Микротрещины эмали
— Наличие заболеваний полости рта в острой стадииОбработка зубов осуществляется непрерывным движением вдоль шейки каждого зуба, без излишнего давления, начиная с вестибулярной поверхности, затем обрабатываются апроксимальные и оральная поверхности.
Кончик инструмента должен располагаться вдоль и под острым углом к обрабатываемой поверхности. Поверхность зуба следует обрабатывать с перерывом, учитывая термическое воздействие скейлера на пульпу зуба. Обращать особое внимание на зоны декальцинации, кариеса, эрозии, повышенной стираемости, краев реставрации, искусственных коронок, ортодонтических конструкций и систем и имплантатов. Необходимо также избегать контакта слизистой оболочки с наконечником ультразвукового и звукового приборов из-за опасности ее повреждения.
Обработку зубов следует проводить в определенной последовательности во избежание пропуска отдельных зубов. Ультразвуковая обработка обязательно завершается доснятием остатков зубных отложений ручными инструментами, полированием зубов специальной пастой при помощи полировочных резинок и щеточек, обработкой межзубных промежутков флоссами и штрипсами. Покрытие фторсодержащими препаратами – по необходимости.Алгоритм удаления наддесневых и поддесневых зубных отложений (ручными инструментами).
Механическая обработка поверхностей зубов, выполняется ручными или ультразвуковыми инструментами, а чаще всего в комбинации использования этих инструментов. Как правило, после обработки инструментами с электроприводом (звуковое или ультразвуковое оборудование) необходимо вручную снять остатки зубных отложений и сгладить или заполировать поверхность корня. Для этого используют ручные скелеры – прямой и изогнутый, минимальный набор зоноспецифических кюрет Грейси из четырех двусторонних инструментов (5/6, 7/8, 11/12, 13/14).
Удаление зубных отложений начинают с вестибулярной поверхности зуба, затем удаляют с апроксимальных поверхностей и в последнюю очередь – с оральной поверхности.
Кюрета 5/6
Вестибулярная поверхность фронтальных зубов
Обработка задне- щечной поверхности: пациент находится в положении полулежа, голова повернута вправо. Положение врача на «9 часов». Рабочая рука опирается на большой палец левой руки, который придерживает зуб. Прямая видимость рабочей зоны.
Один режущий край инструмента обрабатывает задне- щечную поверхность зуба, а другой (с обратной стороны) –задне- щечную поверхность зуба.
Небная поверхность фронтальных зубов
Обработка задне- небной поверхности: голова пациента повернута вправо и назад. Положение врача на «11 часов». Рабочая рука опирается на впереди стоящий зуб (например, при обработке аднее-небной поверхности зуба 2.2 – рабочая рука опирается непосредственно на зуб 2.1). Непрямая видимость – при помощи зеркала.
Передне-небная и задне-небная поверхности обрабатываются разными концами кюреты.
Кюрета 11/12
Мезиальная поверхность жевательных зубов
Обработка мезиальной поверхности (доступ со щечной стороны): голова пациента слегка наклонена вправо. Положение врача «на 10 часов». Прямая опора на соседний зуб. Прямая видимость. Безымянный палец создает точку опоры рабочей руки, располагаясь как можно ближе к мезиальной поверхности обрабатываемого зуба. Кюретаж поддесневой поверхности осуществляется вращательными движениями предплечья вокруг точки опоры.
Кюрета 11/12 используется со щечной стороны, чтобы очистить мезиальную поверхность, включая вход в фуркацию.
Обработка мезиальной поверхности (доступ с небной стороны): голова пациента наклонена назад и влево. Положение врача «на 8 часов». Опора на нижнюю челюсть или на зубы антагонисты. Ведение по большому пальцу левой руки. Прямая видимость. Часть фуркации можно обработать только из небного доступа. Большой палец левой руки направляет и стабилизирует инструмент. Для того чтобы очистить корень, достаточно очень легких усилий, если инструмент правильно заточен.
Кюрета 13/14
Дистальная поверхность жевательных зубов
Обработка дистальной поверхности (доступ со щечной стороны): голова пациента повернута вправо. Положение врача на «10 часов». Опора на соседние зубы. Видимость прямая; зеркалом отодвигают мягкие ткани щеки. Безымянный палец опирается на зуб 2.5, вблизи обрабатываемой зоны (дистальная поверхность зуба). Часть плеча инструмента, ближайшая к рабочей части, должна быть параллельна поверхности зуба.
Обработка дистальной поверхности (доступ с небной стороны): голова пациента повернута влево. Положение врача «на 9 часов». Опора на тыльную поверхность указательного пальца левой руки. Этот палец также направляет инструмент и оказывает давление на него. Прямая видимость. Небный корень очищается в направлении от неба к контактному пункту и фуркации.
Кюрета 7/8
Вестибулярная поверхность жевательных зубов
Обработка щечной поверхности зуба: голова пациента слегка наклонена в направлении врача. Положение врача «на 10 часов». Опора на соседний зуб. Прямая видимость. Вестибулярную поверхность очищают не только вертикальными, но диагональными и горизонтальными движениями. Средний палец располагается в первом углублении плеча инструмента (Рис.86). Углубление на вестибулярной поверхности соответствует входу в щечную фуркацию. Если корни обнажены, то вблизи фуркации их обрабатывают кюретами 11/12 (с мезиальной стороны) и 13/14 (с дистальной стороны)
Небная поверхность жевательных зубов
Обработка небной поверхности: голова пациента повернута влево, «от врача». Положение врача «на 8 часов». Опора на окклюзионную поверхность. Точка опоры располагается непосредственно на жевательной поверхности. Видимость прямая. С небной стороны корень обычно выпуклый, однако могут оставаться узкие желобки, затрудняющие обработку.
Гладкость поверхностей зубов после процедуры проверяют зондом-эксплорером и флоссами в межзубных промежутках.
Контроль качества проведенных манипуляций. После снятия зубных отложений врач должен проконтролировать качество проведенных мероприятий с помощью зонда, зеркала, флоссов, а также с помощью прикусных прицельных снимков. Последовательно и аккуратно со всех поверхностей просматривается каждый обработанный зуб.Алгоритм проведения закрытого кюретажа
Кюретаж пародонтального кармана – хирургическая манипуляция, направленная на уменьшение глубины пародонального кармана или его устранение. Цель проведения кюретажа заключается в удалении поддесневого зубного камня, грануляций, вегетирующего эпителия десневой борозды, воспаленной соединительной ткани стенки кармана.
Техника закрытого кюретажа.
После медикаментозной обработки под инфильтрационной или проводниковой анестезией удаляют поддесневые зубные отложения и патологически измененный цемент корня зуба в следующей последовательности: сначала вестибулярно, затем апроксимально и орально. При этом инструмент направляют от верхушки корня к коронке зуба, плотно прижимая его к поверхности корня, либо из глубины вокруг корня к краю коронки, по диагонали. В процессе промывают операционное поле антисептическим раствором. Далее приступают к удалению грануляционной ткани со дна кармана острой кюретой. Последний этап — деэпителизация кармана ножницами. После этого операционное поле обрабатывают изотоническим раствором хлорида натрия, десну плотно прижимают к зубу и накладывают защитную повязку.Послеоперационный уход в течение недели:
— пародонтальную повязку сохранять от 2 до 5 дней, ограничив чистку зубов щеткой на этом участке; после удаления повязки необходимо вернуться к применению зубной щетки.
— медикаментозное лечение: ротовые ванночки с антисептическим раствором 2 раза в день по 3-5 минут.
— местное применение кератопластических препаратов после удаления повязки.Приложение 13
АНКЕТА ПАЦИЕНТАФИО_________________________________________ДАТА ЗАПОЛНЕНИЯ

КАК ВЫ ОЦЕНИВАЕТЕ ВАШЕ ОБЩЕЕ САМОЧУВСТВИЕ НА СЕГОДНЯШНИЙ ДЕНЬ?
Отметьте, пожалуйста, на шкале значение, соответствующее состоянию Вашего здоровья.Приложение 14
Алгоритм и особенности временного шинирования при болезнях пародонта.Временная шина – ортопедическая конструкция, использующаяся для иммобилизации группы зубов или всего зубного ряда на время лечения заболеваний пародонта до начала постоянного шинирования.
При генерализованном пародонтите в шину включают все зубы, при локализованном пародонтите в шину, помимо пораженного участка, обязательно включают зубы с непораженным пародонтом. При атрофии костной ткани до ½ длины корня — шинирование проводится в горизонтальной плоскости, при атрофии до ¾ — необходимо шинировать зубы в горизонтальной и вертикальной плоскости.
Временная шина должна соответствовать следующим требованиям: фиксировать группу зубов и/или весь зубной ряд, легко накладываться и сниматься при необходимости, равномерно распределять давление, при необходимости восполнять дефект зубного ряда, не травмировать слизистую оболочку рта, не препятствовать лечебным мероприятиям, отличаться простотой изготовления
Временная шина может быть изготовлена из пластмассы, ортодонтической проволоки, армированного композита на основе органической или неорганической матрицы.
При планировании применения временной шины следует обращать внимание на степень тяжести заболевания, наличие дефектов зубных рядов, снижение высоты нижнего отдела лица.
После диагностических исследований и выбора конструкции временной шины на том же приеме приступают к лечению.Алгоритм и особенности изготовления временной шины из пластмассы
Первым этапом изготовления временной шины из пластмассы является получение оттисков с обеих челюстей при помощи стандартных оттискных ложек и альгинатных оттискных масс. Рекомендуется края ложек перед снятием оттисков окантовывать узкой полоской лейкопластыря или использовать специальный клей для лучшей ретенции оттискного материала. После выведения ложек изо рта производится контроль качества оттисков. Отливаются модели из гипса.
Следующее посещение.
Определение центрального соотношения челюстей для определения правильного положения нижней челюсти по отношению к верхней в трех плоскостях (вертикальной, сагиттальной и трансверзальной).
Определение центрального соотношения челюстей производится с применением изготовленных в зуботехнической лаборатории восковых базисов с окклюзионными валиками. Особое внимание следует обращать на высоту нижнего отдела лица. При дефектах зубных рядов производится подбор искусственных зубов.
Следующее посещение.
Перед наложением и припасовкой готовой временной шины во рту необходимо оценить качество шины.
Шину вводят в рот, проверяют прилегание и фиксацию к зубам, отсутствие балансирования.
Особое внимание следует обратить на окклюзионные контакты и отсутствие блокирований движений нижней челюсти.
При необходимости проводят частичную и/или полную перебазировку временной шины при помощи самотвердеющей пластмассы.Алгоритм и особенности изготовления оральной многозвеньевой шины из пластмассы.
Первым этапом изготовления оральной многозвеньевой шины из пластмассы является получение оттисков с одной и/или обеих челюстей при помощи стандартных оттискных ложек и альгинатных оттискных масс. Рекомендуется края ложек перед снятием оттисков окантовывать узкой полоской лейкопластыря или использовать специальный клей для лучшей ретенции оттискного материала. После выведения ложек изо рта производится контроль качества оттисков. Отливаются модели из гипса.
На гипсовой модели с оральной стороны на границе от режущего края и/или перехода жевательной поверхности в оральную до линии экватора зуба равномерным слоем толщиной 2-3 мм наносят самотвердеющую пластмассу. При наличии трем и дефектов зубных рядов также заполняют пластмассой. После отверждения пластмассы оральную поверхность обрабатывают и полируют. Шину снимают с модели и припасовывают во рту
Особое внимание следует обратить на прилегание шины и ее фиксацию к зубам, отсутствие балансирования.
При необходимости проводят частичную и/или полную перебазировку временной шины при помощи самотвердеющей пластмассы.
Фиксацию оральной многозвеньевой шины к зубам можно проводить на различные материалы (стоматологический цемент, светоотверждаемый материал и т.д.).Алгоритм и особенности изготовления шины из армированного композита на основе органической матрицы.
Работы с армирующими материалами на основе органичекой матрицы требуют работы с использованием специальных перчаток и ножниц, особые условия хранения. Изготовление шины проводится в одно посещение. При подвижности зубов 1-2 степени не требуется создания ретенционных пунктов, располагается на небной или язычной поверхностях. При подвижности 2-3 степени и при шинирование боковой группы зубов требуется создание ретенционных борозд глубиной 1-1.5 мм, на зубах передней группы шина может располагаться по режущему краю, на зубах боковой группы ретенционные борозды создаются на окклюзионной поверхности.Алгоритм изготовления:
1. Удаление зубных отложение, при необходимости создание ретенционных пунктов.
2. Измерение длины армирующего волокна с помощью фольги.
3. Пропитывание волокна специальным бондом для предотвращение разволокнения.
4. Травление твердых тканей зубов.
5. Нанесение и полимеризация бондинговой системы на ткани зубов.
6. Нанесение жидкотекучего композита и погружение в него армирующего волокна, моделирование и полимеризация.
7. Обработка шины, выверение окклюзионных контактов, полировка.Алгоритм и особенности изготовления шины из армированного композита на основе неорганической матрицы.
Изготовление шины проводится в одно посещение. При подвижности зубов 1-2 степени передних зубов не требуется создания ретенционных пунктов и располагается на небной или язычной поверхностях. При подвижности 2-3 степени и при шинирование боковой группы зубов требуется создание ретенционных борозд глубиной 1-1.5 мм, на зубах передней группы шина может располагаться по режущему краю, на зубах боковой группы ретенционные борозды создаются на окклюзионной поверхности. Последовательность изготовления:
1. Удаление зубных отложение, при необходимости создание ретенционных пунктов.
2. Измерение длины армирующего волокна с помощью фольги.
3. Пропитывание волокна специальным бондом для предотвращение разволокнения.
4. Травление твердых тканей зубов.
5. Нанесение и полимеризация бондинговой системы на ткани зубов.
6. Нанесение жидкотекучего композита и погружение в него армирующего волокна, моделирование и полимеризация.
7. Обработка шины, выверение окклюзионных контактов, полировка.Приложение 15
Алгоритм избирательного пришлифовывания твердых тканей зубовИзбирательное пришлифовывание предполагает коррекцию окклюзии и артикуляции через устранение преждевременных контактов зубов
Показаниями к проведению избирательного пришлифовывания твердых тканей зубов являются:
— Воспалительные заболевания тканей пародонта
— Заболевания височно-нижнечелюстного сустава
— Повышенный тонус жевательной мускулатуры
— Деформации окклюзионных поверхностей в результате нецелесообразного пломбирования или протезирования
— Отсутствие или неравномерная стираемость твердых тканей зубов
— Аномалия развитие зубо-челюстной системыПротивопоказания:
Абсолютных противопоказаний нет.Относительные противопоказания:
— Наличие болевого синдрома при острых и обострениях хронических заболеваний ВНЧСИзбирательное пришлифовывание – устранение преждевременных контактов путем сошлифовывания твердых тканей в пределах эмали.
Для маркировки окклюзионных контактов применяют артикуляционную бумагу различной толщины, начиная с 200 мкм и заканчивая 8-11 мкм, воск для окклюдограммы. Дополнительным методом выявления окклюзионных контактов может быть использование прибора T-scan (TekScan). В сложных случаях при комплексной и обширной реабилитации, с целью изучения окклюзии, необходимо установить диагностические модели в артикулятор.
Рекомендуется проводить избирательное пришлифовывание в 4-6 посещений с интервалами 7-10 дней для адаптации пародонта и нейромышечной системы. Через 10-15 дней после последнего посещения, при необходимости, проводят избирательное пришлифовывание зубов всех трех классов, проверяют результаты. Повторные посещения проводят 1 раз в 6 месяцев для осмотра и возможной коррекции окклюзии.
Избирательное пришлифовывание лучше проводить в первой половине дня. Один сеанс не должен быть более 30-40 мин. При анализе окклюдограммы особое внимание следует уделять состоянию триангулярной площадки. При гармоничном соотношении челюстей отпечатки жевательной группы зубов представлены тремя видами множественных контактов:
— в области опорных бугров на расстоянии 0,5–1 мм вокруг их вершины
— в области центральных фиссур;
— на на боковых скатах бугров с апроксимальных сторон.Правила функционального избирательного пришлифовывания:
— Для избирательного пришлифовывания используют турбинные наконечники или микромоторы с обязательным водяным охлаждением.
— Вмешательства осуществляются на ограниченных участках поверхностных структур эмали (принцип щадящего препарирования).
— Полностью сохраняется высота бугров для стабилизации прикуса (нёбные бугры верхних моляров и премоляров, щёчные бугры нижних моляров и премоляров).
— Реставрация анатомической формы и уплощение контура зуба в области экватора.
— Устранение супраконтактов наиболее щадящей для тканей зуба методикой пришлифовывания.
— При пришлифовывании в боковых окклюзиях на рабочей стороне должен быть одноименный бугорковый контакт, на балансирующей стороне – разноименный или его отсутствие.
После каждого посещения необходимо проводить полировку и обработку фторсодержащими препаратами пришлифованных поверхностей. Для этого необходимо щёточки, полиры, полировочные пасты.
Чаще всего используют методики функционального избирательного пришлифовывания по Шюйлеру и по Д. Дженкельсону (1972), которая является наиболее биологически целесообразной для тканей зуба. Методика по Дженкельсону способствует установлению окклюзионных соотношений в наиболее физиологичной для опорных тканей и удобной для пациента форме. По этой методике устраняют преждевременные контакты, выявленные в центральной и дистальной окклюзиях; боковые и передние артикуляционные движения нижней челюсти при этом не корригируют. По методу Шюйлера сначала устраняют контакты в центральной и дистальной окклюзиях, затем в передней окклюзии и в последнюю очередь в боковых окклюзиях.
Смыкание зубных рядов осуществляется самим пациентом (без помощи врача) в наиболее удобном для него положении сидя. В процессе функционального избирательного пришлифовывания оптимальные окклюзионные взаимоотношения зубных рядов в момент их смыкания полностью контролируются самим больным (ощущение комфорта) и зависят от индивидуального нервно-мышечного контроля центральной окклюзии.Классификация супраконтактов по Дженкельсону:
— I класс — вестибулярные поверхности щёчных бугров нижних моляров и премоляров, вестибулярные поверхности нижних резцов и клыков;
— II класс — нёбные поверхности нёбных бугров верхних моляров и премоляров;
— III класс — щёчные поверхности нёбных бугров верхних моляров и премоляров.Алгоритм функционального избирательного пришлифовывания:
Первое посещение
устраняют преждевременные контакты III класса в дистальной окклюзии.
Второе посещение
устраняется преждевременные контакты I класса в центральной окклюзии. Проверка и коррекция результатов предыдущего этапа.
Третье посещение
устранение преждевременных контактов II класса в центральной окклюзии. Проверка и коррекция результатов предыдущего этапа.
Четвертое посещение
устранение преждевременных контактов III класса в центральной окклюзии. Проверка и коррекция результатов предыдущего этапа.
Пятое посещение
Контрольное посещение, проверка всех классов контактов.
Данная методика основана на принципе этапности и включает пять визитов пациента с периодичностью от 5 до 10–12 дней. При необходимости можно сократить сроки между посещениями (от 3 до 7 дней), но последовательность вмешательств менять не рекомендуется. Опытный стоматолог может выполнить избирательное пришлифовывание за один визит, а дополнительную коррекцию провести через 3 дня, когда сам пациент сможет указать на участки, которые доставляют ему неудобства.Приложение 16
Алгоритм заполнения одонтопародонтограммы по В.Ю. Курляндскому.
Наглядную картину состояния зубных рядов опорного аппарата сохранившихся зубов, антагонирующих соотношений зубных рядов, функционального состояния зубочелюстной системы и течения процесса (при сопоставлении динамических записей) дает одонтопародонтограмма по В. Ю. Курляндскому, которую получают путем занесения сведений о каждом зубе и его опорном аппарате в специальную таблицу.
Одонтопародонтограмма позволяет оценить силовые возможности опорно-удерживающего аппарата зубов с целью использования их под те или иные конструкции протезов. В основе одонтопародонтограммы заложены данные максимальной выносливости пародонта к нагрузке, полученные Габером (1939) методом гнатодинамометрии. Минимальное значение выносливости, равное 24 кг и присущее нижним и вторым верхним резцам автор принял за 1, таким образом, молярам, выносливость которых была 72кг, был присвоен коэффициент 3, остальные зубы получили промежуточные значения коэффициента. По мнению В. Ю. Курляндского, в норме при обычной функции опорно-удерживающий аппарат каждого зуба в частности и вся зубочелюстная система в целом функционируют на 50% своей мощности, а 50% остается в резерве. При атрофии костной ткани лунки зуба на ¼ в резерве остается 25%, т. е. состояние пародонта компенсированное. При атрофии костной ткани лунки зуба на ½ резерва не остается, т. е. состояние пародонта субкомпенсированное. При атрофии костной ткани лунки зуба на ¾ и более состояние пародонта декомпенсированное. Все данные, выявленные на основе заполнения и анализа одонтопародонтограммы, являются одним из основополагающих факторов при выборе конструкции зубных протезов — как несъемных, так и съемных. Правильно заполненная одонтопародонтограмма по В. Ю. Курляндскому позволяет врачу фиксировать в истории болезни статус зубочелюстной системы на момент обследования и проследить его динамику.
При выборе метода ортопедического лечения очень важным моментом является выравнивание силовых взаимоотношений между антагонирующими зубами, группами зубов или зубными рядами при откусывании и пережевывании пищи. В противном случае функция из фактора, формирующего зубочелюстную систему, превращается в фактор, ее разрушающий. Одонтопародонтограмма представляет собой таблицу, в которую внесены значения пародонта в норме, при атрофии на ¼, ½, ¾ и более высоты альвеолы зуба. Для заполнения таблицы необходимо проведение зондирования глубины пародонтального кармана с медиальной, дистальной, вестибулярной и оральной поверхностей. Выбирается максимальное значение и соотносится с коронковой частью зуба. Согласно анатомическим исследованиям соотношения коронковой части зуба к корню равно 1:2, поэтому погружение пародонтального зонда на величину коронковой части соответствует ½ высоты альвеолы зуба, на половину коронковой части зуба — ¼ высоты альвеолы и так далее. Данные зондирования заносятся в соответствующую графу.Генерализованный пародонтит
Генерализованный пародонтит – распространенный деструктивно-воспалительный процесс, поражающий весь комплекс тканей пародонта. Генерализованный пародонтит протекает с кровоточивостью и отеком десен, болевыми ощущениями, неприятным запахом изо рта, наличием зубных отложений, образованием зубодесневых карманов, подвижностью и дислокацией зубов. Диагностика генерализованного пародонтита проводится врачом-пародонтологом с помощью осмотра полости рта, определения индекса гигиены и пародонтального индекса, ортопантомографии, биопсии тканей десны. Лечение генерализованного пародонтита включает местное консервативное и хирургическое лечение; общую противовоспалительную и иммуномодулирующую терапию.
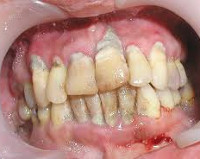
Общие сведения
Генерализованный пародонтит — диффузное повреждение пародонтального комплекса, охватывающее большинство зубов или все зубы. Генерализованный пародонтит является одной из наиболее сложных и до конца еще нерешенных проблем клинической стоматологии. Пародонтит, особенно его генерализованная форма, в 5-6 раз чаще, чем кариес, приводит к частичной и полной вторичной адентии, а длительное персистирование инфекции в пародонтальных карманах является фактором риска развития ревматоидного артрита, инфекционного эндокардита, атеросклероза, инфаркта миокарда, инсульта и др.
Термином «пародонт» обозначается комплекс околозубных тканей, имеющих общую иннервацию и кровоснабжение и тесно связанных между собой в морфологическом и функциональном отношении. Пародонтальный комплекс образован десной, периодонтом, костной тканью альвеолярных отростков, цементом корней зубов и выполняет важнейшие функции – опорно-удерживающую, защитную, рефлекторную. К патологии пародонта относятся гингивит, пародонтит, пародонтоз, опухолевидные процессы (пародонтомы). При возникновении распространенных дистрофически-воспалительных изменений во всем комплексе тканей пародонта, говорят о генерализованном пародонтите.

Причины генерализованного пародонтита
Предпосылками возникновения генерализованного пародонтита выступают факторы экзогенного и эндогенного происхождения при доминирующем влиянии последних. Кроме этого, все этиологические факторы подразделяются на локальные и общие. К числу первых относится наличие зубного налета и зубного камня, неправильного прикуса, бруксизма, аномалий положения зубов, тяжей слизистой оболочки, аномалий прикрепления уздечек языка и губ и т. д. Во вторую группу входят общие заболевания – сахарный диабет, диффузный токсический зоб, ожирение, остеопороз, гиповитаминозы, патология системы крови, ревматизм, холецистит, гепатит, гастрит, энтероколит, гипоиммуноглобулинемия и др., отражающиеся на состоянии пародонта.
С помощью микробиологических исследований доказано, что ведущая этиологическая роль в развитии генерализованного пародонтита принадлежит пародонтопатогенным микроорганизмам — Prevotella intermedia, A. Actinomycetemcomitans, Porphyromonas gingivalis, Bacteroides forsythus, Peptostreptococcus и др. Главным «микробным депо» служит зубная бляшка — поддесневой налет, скапливающийся в десневой борозде, пародонтальных карманах, на корне зуба и т. д. Продукты жизнедеятельности патогенной микрофлоры активизируют секрецию цитокинов, простагландинов, гидролитических энзимов, вызывающих деструкцию тканей пародонта. Факторами риска генерализованного пародонтита, снижающими местную и общую неспецифическую защиту, служат табакокурение, лучевые повреждения, несоблюдение гигиены полости рта.
Развитию генерализованного пародонтита предшествует воспалительное поражение десневого края, приводящее к нарушению зубодесневого соединения, разрушению связочного аппарата и резорбции альвеолярной кости. Эти изменения сопровождаются патологической подвижностью зубов, перегрузкой отдельных групп зубов, возникновением травматической окклюзии. Без адекватного и своевременного лечения генерализованный пародонтит приводит к выпадению или удалению зубов, нарушению функционирования зубочелюстной системы и организма в целом.
Классификация
В зависимости от тяжести развившихся нарушений (глубины патологических карманов и выраженности деструкции костной ткани) выделяют три степени генерализованного пародонтита.
- I (легкая) степень – глубина зубодесневых карманов до 3,5 мм; резорбция кости не превышает 1/3 длины корня зуба;
- II (средняя) степень — глубина зубодесневых карманов до 5 мм; резорбция костной ткани достигает 1/2 длины корня зуба;
- III (тяжелая) степень – глубина зубодесневых карманов более 5 мм; резорбция костной ткани превышает половину длины корня зуба.
С учетом клинического течения различают генерализованный пародонтит с частыми обострениями (1-2 раза в год), редкими обострениями (1 раз в 2-3 года) и хронического течения без обострений.
Симптомы генерализованного пародонтита
В начальной стадии генерализованного пародонтита отмечается кровоточивость десен, их отечность и рыхлость; зуд, пульсация и жжение в области десен, болевые ощущения при жевании пищи, неприятный запах из полости рта. Зубодесневые карманы неглубокие, располагаются преимущественно в межзубных пространствах. Подвижность и смещение зубов отсутствует; общее состояние пациента не нарушено.
Для клиники развившегося генерализованного пародонтита, кроме перечисленных симптомов, характерны расшатывание и смещение зубов, повышенная восприимчивость (гиперестезия) зубов к температурным раздражителям, трудности с пережевыванием пищи. В тяжелых случаях генерализованный пародонтит приводит к нарушению общего самочувствия — слабости и недомоганию, повышению температуры тела, острой болезненности в области десен. Регионарные лимфоузлы увеличиваются и становятся болезненными. При стоматологическом осмотре выявляются признаки диффузного гипертрофического гингивита, обильные скопления мягкого зубного налета, над- и поддесневые зубные отложения, выраженная травматическая окклюзия, множественные пародонтальные карманы различной формы и глубины, нередко с серозно-гнойным или гнойным содержимым. В запущенных стадиях генерализованного пародонтита может отмечаться выпадение зубов, образование пародонтальных абсцессов и свищей.
При хроническом генерализованном пародонтите в стадии ремиссии десна имеет бледно-розовый цвет; зубные отложения и гноетечение из зубодесневых карманов отсутствуют; корни зубов могут быть обнажены. По данным рентгенографии признаков резорбции костной ткани не наблюдается.
Диагностика генерализованного пародонтита
В диагностике генерализованного пародонтита большое значение имеют клинические данные и давность заболевания. При наличии сопутствующей патологии пародонтолог может направить пациента на консультацию к другим специалистам – терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу, ревматологу.
При оценке стоматологического статуса пациента с генерализованным пародонтитом обращается внимание на количество и характер зубных отложений, состояние десен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов. В процессе первичного обследования производится проба Шиллера-Писарева, определение индекса гигиены, пародонтальных индексов, составляется пародонтограмма.
При генерализованном пародонтите показано исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны, бакпосева отделяемого зубодесневых карманов. Из дополнительных обследований может быть рекомендовано исследование биохимического анализа крови на содержание глюкозы, СРБ; определение сывороточных IgA, IgM и IgG.
С целью определения стадии генерализованного пародонтита проводится ортопантомография, прицельная внутриротовая рентгенография, биопсии тканей десны. При генерализованном пародонтите требуется проведение дифференциальной диагностики с гингивитом, пародонтозом, периоститом и остеомиелитом челюсти.
Лечение генерализованного пародонтита
Учитывая многофакторность патологии, лечение хронического генерализованного пародонтита должно быть комплексным и дифференцированным, осуществляемым с участием пародонтологов, стоматологов-терапевтов, хирургов, ортопедов. Важную роль играет обучение пациента правилам гигиены, профессиональная помощь в подборе средств ухода за полостью рта.
При легкой степени генерализованного пародонтита показано удаление зубного налета и снятие зубных отложений, медикаментозная обработка зубодесневых карманов антисептиками (растворами фурацилина, хлоргексидина, мирамистина), нанесение пародонтологических аппликаций на пораженную область.
К лечению генерализованного пародонтита средней тяжести добавляется избирательное пришлифовывание окклюзионных поверхностей зубов, кюретаж пародонтальных карманов для удаления поддесневых отложений, эпителия и грануляций, наложение лечебных повязок. Одновременно решаются вопросы о необходимости удаления корней или отдельных зубов, проведения лечебного шинирования и ортопедического лечения. Местные противовоспалительные процедуры дополняются общей терапией.
В процессе лечения генерализованного пародонтита тяжелой степени, кроме перечисленных выше мероприятий, могут потребоваться хирургические меры: удаление зубов III-IV степени подвижности, проведение гингивотомии или гингивэктомии, лоскутной операции, вскрытие пародонтальных абсцессов и т. д. По показаниям выполняется пластика преддверия полости рта, остеогингивопластика, пластика уздечек языка и губ. При тяжелом течении генерализованного пародонтита обязательным является проведение системной противовоспалительной (НПВС, антибиотики), иммуномодулирующей терапии, витаминотерапии.
В комплексной терапии генерализованного пародонтита находит свое применение физиотерапия (лекарственный электрофорез, дарсонвализация, ультрафонофорез, лазеротерапия, магнитофорез), гирудотерапия, озонотерапия, апитерапия, фитотерапия.
Прогноз и профилактика
Раннее и адекватное начало лечения генерализованного пародонтита позволяет достичь стойкой клинической ремиссии и продлить ее сроки. В восстановлении тканей пародонта и сохранении функции зубочелюстной системы важную роль играет последующее соблюдение рекомендаций по выполнению профилактических мероприятий. При запущенных стадиях генерализованного пародонтита неблагоприятный прогноз может быть связан не только с потерей зубов, но и развитием тяжелых системных осложнений со стороны середечно-сосудистой системы.
Профилактика генерализованного пародонтита требует правильного гигиенического ухода за полостью рта, периодического проведения профессиональной гигиены, своевременного лечения гингивита, удаления зубных отложений и терапии сопутствующих заболеваний.
Пародонтит — симптомы и лечение
Что такое пародонтит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Когановой Светланы Леонидовны, стоматолога со стажем в 11 лет.
Над статьей доктора Когановой Светланы Леонидовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Пародонтит — это воспалительное заболевание дёсен, при котором происходит атрофия тканей, в том числе и костной, удерживающей зуб в его зубной лунке.
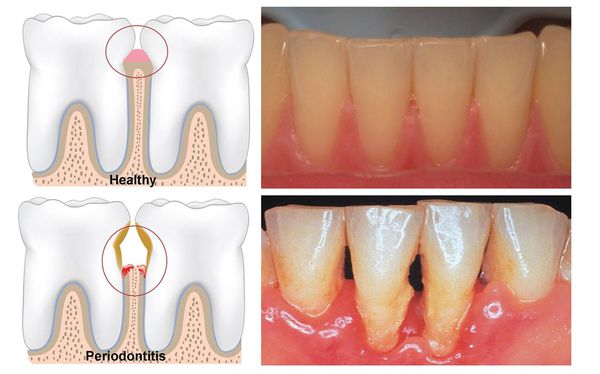
Это коварная болезнь: её симптоматика может не иметь острой зубной боли, а заболевание в запущенной форме способно привести к опасным осложнениям, вплоть до общей интоксикации организма. Поэтому очень важно начать бороться с пародонтитом как можно раньше.
Причинами развития пародонтита могут быть местные и общие факторы, которые приводят сначала к появлению гингивита (воспалению дёсен), а затем к распространению воспаления на подлежащие ткани и их разрушению.
Ведущим этиологическим фактором пародонтита является микрофлора зубной бляшки (микрофлора зубного налёта), образующаяся на пелликуле зуба в области зубодесневой бороздки. [1]
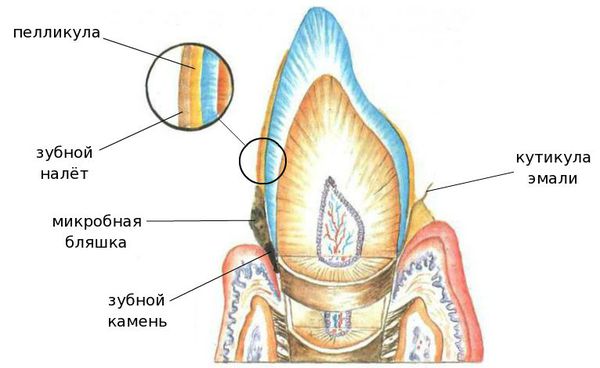
Патогенное влияние микрофлоры может проявится в связи с избыточным накоплением её в зубном налёте или с изменением состава микрофлоры. В этих случаях преимущественно появляются грамотрицательные микроорганизмы, фузобактерии и спирохеты. [2]
Предрасполагают к развитию пародонтита следующее факторы:
- врождённые особенности строения пародонта — тонкий биотип десны, мелкое преддверие, недостаточная толщина кости;
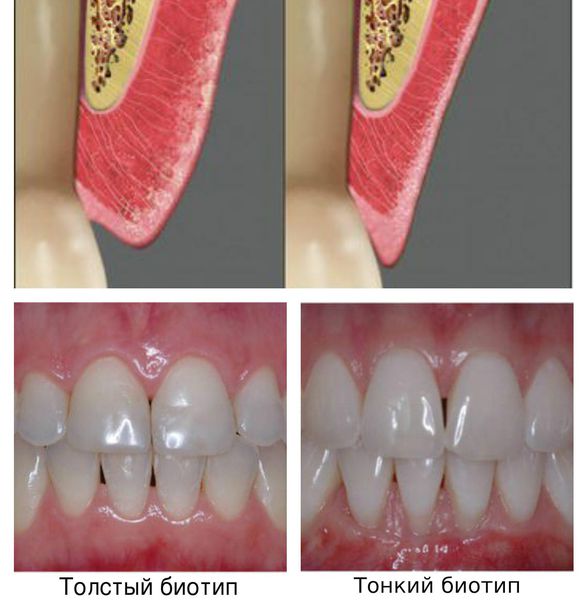
- вредные привычки и общие заболевания — курение, хронические эмоциональные стрессы, сахарный диабет, мочекаменная или язвенная болезнь;
- снижения продукции слюны в связи с приёмом некоторых лекарственных препаратов;
- зубной камень — возникает в результате накопления зубного налёта в углублениях, которое становится причиной затруднения самоочищения десневого канала и поддержания воспалительного процесса в нём;
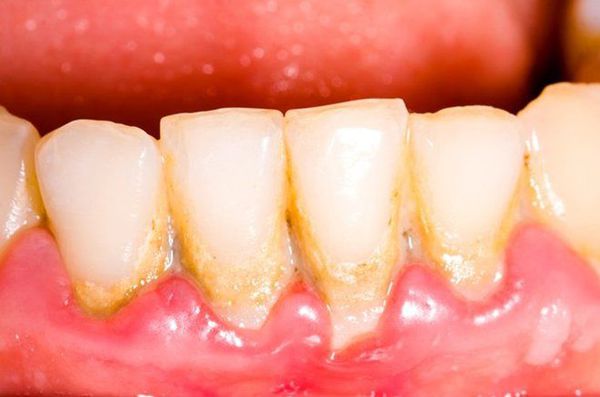
- травматический прикус (причём его сочетание с зубным налётом является более разрушительным фактором, чем наличие только одного из них); [3]
- глубокий илиоткрытый прикус — развитие пародонтита при нарушенном прикусе происходит у 36% детей в возрасте 11-13 лет; [4]
- скученные (кривые) зубы — воспаление дёсен при скученности передних зубов наблюдается у 65% детей в том же возрасте; [4]
- нависающие, неполированные или пористые поверхности пломб и протезов — способствуют скоплению налёта из-за некачественной гигиены данной зоны;
- дыхание через рот, пересушивающее поверхность десны; [5]
- давление языка при его нетипичной артикуляции — смещает зубы (чаще передние), делая их подвижными, что не только способствует возникновению пародонтита, но и осложняет его течение;
- скрежетание зубами (бруксизм) — травмирует структуру периодонта и нарушает кровоснабжение в микроциркуляторном русле; [7]
- нарушение состава и свойств слюны — вязкость и уменьшение её количества или темпа выделения. [6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пародонтита
Симптомы пародонтита могут варьироваться в зависимости от длительности и тяжести воспалительного процесса.
Чем тяжелее состояние, тем более выражены признаки болезни.
Первые несколько месяцев периодонтит практически не вызывает дискомфорта.
Обычно пациента беспокоят:
- постоянная или периодическая кровоточивость дёсен;
- неприятный запах изо рта;
- увеличение расстояния между зубами;
- боль при попадании пищи в щели между зубами;
- чувство дискомфорта во время жевания;
- зуд в дёснах;
- ощущение расшатывания зубов;
- отёчность, покраснение, болезненность дёсен;
- зубные отложения в больших количествах.
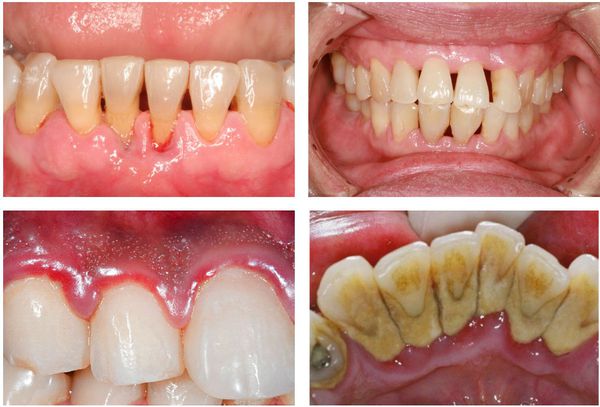
Вылечить пародонтит, выяснить причины заболевания можно только в условиях стоматологической клиники. Для того, чтобы сделать это как можно быстрее и проще (в том числе и с финансовой точки зрения), стоит проявить сознательность, то есть при появлении первых же симптомов заболевания обратиться к пародонтологу.
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение — распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
Классификация и стадии развития пародонтита
По тяжести течения заболевании выделяют три степени пародонтита:
- лёгкая — периодическая кровоточивость, пародонтальные карманы не более 4 мм, на рентгенограммах практически не видны изменения кости;
- средняя — кровоточивость дёсен, карманы от 4 до 6 мм, присутствует обнажение корней;
- тяжёлая — глубина карманов более 6 мм, болезненность десны, затруднённое жевание, появление щелей между зубами, подвижность зубов.
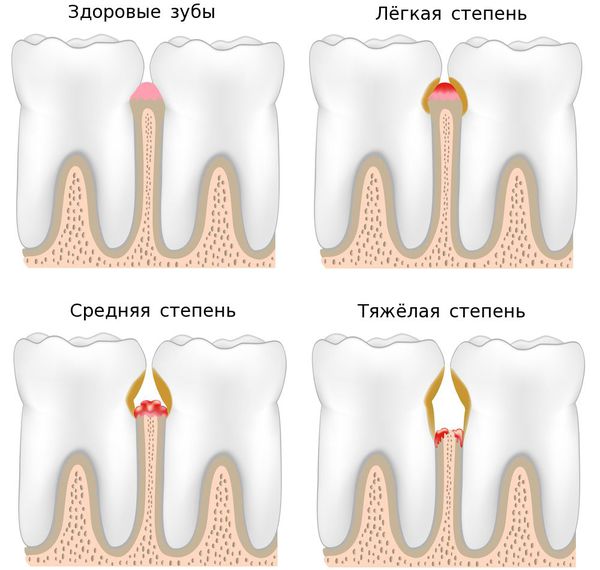
Течение заболевания можно разделить на четыре стадии:
- острый пародонтит;
- хронический пародонтит;
- обострение (в том числе абсцедирование) — возникает на фоне ухудшения общего состояния, появляется отёчность, покраснение и болезненность десны, из карманов выделяется гнойный экссудат;
- ремиссия — жалобы отсутствуют, десна бледно-розового цвета, плотно прилегает к зубам, очагов воспаления нет, оголённы корни зубов, клинические карманы не обнаруживаются.
По распространённости пародонтит бывает:
- локализованным — поражение происходит в области нескольких зубов, чаще из-за нависающих краёв пломб и коронок, а также скученности зубов.
- генерализованным — поражение десны в области всех зубов, чаще это происходит по причине плохой гигиены полости рта.
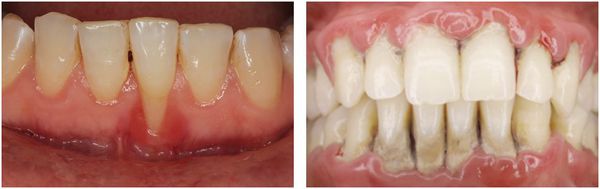
Осложнения пародонтита
Главным последствием несвоевременно диагностированного пародонтита является вторичная адентия, то есть выпадение зубов и, соответственно, уменьшение объёмов костной ткани в области поражённых зубов. В последствии это может привести к невозможности провести имплантацию и обеспечить пациента несъёмным протезом.
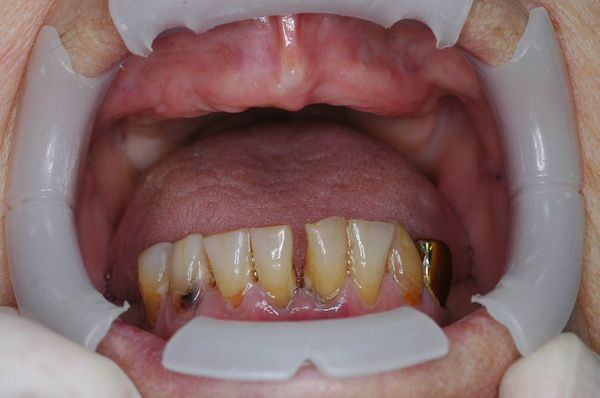
Но осложнения ввиду обширного инфицирования также могут стать причиной появления и развития разнообразных заболеваний и проблем.
- Ревматоидный артрит. Выявлено, что пациенты с пародонтитом в 2 раза чаще заболевают ревматоидным артритом. Установлено, что бактерии, связанные с воспалительными процессами десны, обнаруживаются у 50% людей, страдающих ревматоидным артритом. При поражении десны, может возникать такой побочный эффект, как отёки суставов.
- Инфаркт миокарда или инсульт. Доказано, что бактерии-возбудители, вызывающие воспаление в дёснах, принимают участие и в тромбообразовании, что может приводить к таким тяжёлым осложнениям и последствиям. . Продукты жизнедеятельности патогенных бактерий и воспалительные цитокины и хемокины меняют восприимчивость поверхностных рецепторов клеток эндотелия в сосудах, что приводят к выраженному оседанию молекул, впоследствии чего происходит апоптозное разрушение эндотелиальных клеток сосудов.
- Обширный сепсис. Если пациент имеет ослабленный иммунитет, то инфекция, скапливающаяся в пародонте, может распространиться через кровь и привести к заражению организма.
- Болезни дыхательной системы — эмфизема лёгких, бронхит, пневмония.
Пародонтит опасен для беременных: инфекция, которая располагается в полости рта, провоцирует выделение особых активных веществ, способных привести к воспалению матки, что повышает риск преждевременных родов.
Диагностика пародонтита
В диагностике пародонтита большое значение имеют клинические данные и длительность заболевания.
При осмотре пациента с пародонтитом врач обращает внимание на количество и качество зубных отложений, состояние дёсен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов.
В процессе первичного обследования производится проба Шиллера — Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта — пародонтограмма. В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
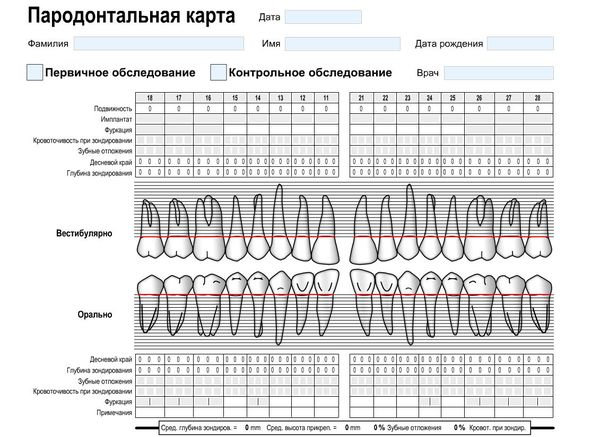
В карте описывается, какие зубные отложения, подвижность и кровоточивость имеет каждый зуб. Отмечается оголение корней зубов. Пародонтальную карту повторно заполняют после проведённого курса лечения, далее это делают ежегодно, чтобы отслеживать течение заболевания.
При пародонтите используются исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны и бакпосева отделяемого зубодесневых карманов.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
С целью установки степени тяжести пародонтита проводится ортопантомография — снимок полной верхней и нижней челюсти и височно-нижнечелюстного сустава. Такой метод менее информативный, он используется по большей части для обследования сустава.
Компьютерная томография — самый точный метод диагностики, он исключает ошибки при диагностике пародонтита, так как томограмма даёт возможность точно определить тип костных карманов и измерить их распространённость, ширину и глубину.
По КТ пародонтолог оценивает состояние костной ткани в разных плоскостях, что невозможно сделать с помощью плёночных снимков. Следовательно, врач правильно определит стадию заболевания и грамотно спланирует лечение.
Прицельная внутриротовая рентгенография позволяет исследовать периапикальные ткани и межальвеолярную кость в области 1–2 зубов.
При наличии сопутствующей патологии врач может направить пациента на консультацию к другим специалистам — терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу или ревматологу.
Лечение пародонтита
На любой стадии заболевания лечение начинают с удаления зубных отложений, микробной биоплёнки, мягкого налёта и зубного камня.
Зубной камень убирают ультразвуком, поддесневой камень устраняют специальными кюретами. Мягкий и пегиментированный налёт удаляют аппаратом Air Flow — он позволяет вернуть эмали природный оттенок. Далее все поверхности каждого зуба полируются и шлифуются специальными пастами и щётками.
Процедура заканчивается антисептической обработкой десны и аппликациями противовоспалительных бальзамов.
Противовоспалительная терапия проводится после профессиональной гигиены полости рта и перед другими лечебными манипуляциями (например, кюретажем зубодесневых карманов, вестибулопластикой).
Лёгкую стадию пародонтита начинают лечить местными антисептиками (в виде гелей, мазей, растворов для полоскания рта), в более тяжёлым случаях — антибиотиками, противогрибковыми средствами и гормональными препаратами.
При глубине зубодесневых карманов более 5 мм дополнительно требуется хирургическое вмешательство. Осуществляют глубокую очистку пародонтальных карманов от поддесневых камней и патологической ткани посредством рассечения или без рассечения десны. Иногда выполняют гингивоэктомию — иссечение пародонтальных карманов, включая их обработку кюретами и удаление некротически изменённых тканей.
Обязательным условием для лечения пародонтита является:
- протезирование;
- восстановление отсутствующих зубов;
- исправление патологий прикуса;
- устранение ортодонтических проблем полости рта;
- лечение кариеса.
Устранение дефектных пломбирования и протезирования
В ходе лечения заболевания производится удаление нависающих краёв пломб в области межзубных промежутков. Очень важным моментом является снятие некачественных коронок, которые глубоко погружены под десну (такое расположение искусственных коронок способствует углублению зубодесневого кармана), а также безграмотно сконструированных протезов. [9]
Лечение пародонтита с помощью лазера
Суть такой терапии заключается во введении лазерного светодиода в пародонтальный карман. С помощью лазера проводится удаление патологической ткани.
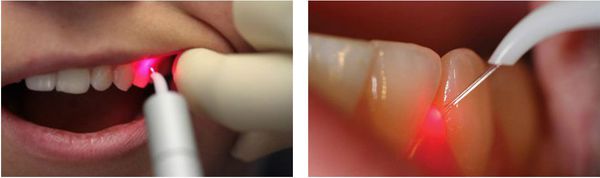
После лечения стерильно чистый пародонтальный карман закрывается, тем самым препятствуя проникновению патогенных микроорганизмов.
На ранних стадиях пародонтита иногда достаточно одной процедуры. При запущенных формах заболевания проводится несколько сеансов. Они выполняются раз в неделю.
Для устранения пародонтита лазером применяются различные типы лучей (CO2, диодный или неодимовый).
Главные достоинства лечения лазером:
- бескровность метода лечения — лазерное излучение во время процедур буквально запаивает все мелкие сосуды;
- безболезненность — во время лечения лазером анестезия может не потребоваться, так как пациент не испытывает существенного дискомфорта;
- быстрая реабилитация — сразу же после процедуры пациент может вернуться к привычному образу жизни;
- минимальное количество противопоказаний — лечение лазером показано и маленьким детям, и беременным женщинам, и аллергикам.
Плазмолифтинг
Лечить пародонтит можно локальным введением плазмы, полученной из крови пациента, в повреждённые мягкие ткани полости рта.
При плазмолифтинге происходит стимуляция клеток десны, в результате чего начинается их естественная регенерация. Под воздействием содержащихся в плазме тромбоцитов и лейкоцитов воспалительные процессы купируются.
Показания к плазмолифтингу:
- гингивит;
- пародонтит 1-3 степени тяжести;
- пародонтоз;
- воспаление стенок лунки после удаления зуба;
- воспаление костной и мягкой тканей вокруг имплантата;
- заживление мягких тканей после стоматологических операций;
- профилактика заболеваний дёсен.
Процедура плазмолифтинга — это уникальная методика, которая не имеет аналогов. Она основана на применении технологии PRP-терапии. В стоматологии она имеет название Plasmodent.
Лечение лазером показано пациентам, у которых есть проявления воспалительных или атрофических заболеваний слизистой полости рта. Кроме того, его используют для активизации, а также заметного ускорения восстановления костных тканей после проведения имплантации либо костно-пластического хирургического вмешательства.
Основная задача плазмолифтинга — остановить развитие воспалительного процесса пародонта и активировать естественное восстановление десны, её структуры, цвета, а также предупредить разрушение костных тканей.
Прогноз. Профилактика
На ранней стадии заболевания удаётся добиться устранения воспаления и полного восстановления костной ткани.
При средней или тяжёлой стадии пародонтита нужен гораздо больший объём лечения. Это противовоспалительная терапия, направленная на купирования гноетечения и снятие воспаления: векторо-, лазеро-, фото- и плазмотерапия. Часто необходим кюретаж карманов и остеопластические операции для восстановления утраченной кости. Это существенно усложняет и удорожает лечение. Пациент должен находиться под наблюдением врача и каждые 2-3 месяца проходить курс поддерживающей терапии.
При наличии удалённых зубов и их расхождении нужен комплексный и системный подход к лечению пародонтита. Комплексный подход — это, в первую очередь, слаженная работа всей команды врачей: пародонтолога, терапевта, хирурга, имплантолога, ортопеда и ортодонта.
Так как на ранних стадиях патологического процесса первые признаки заболевания слабо выражены, значительную роль в профилактике и лечении играет своевременная и точная диагностика. Диагноз пародонтита на ранней стадии не может быть установлен без компьютерной томографии и дентальных снимков.
Поскольку причиной пародонтита являются микробы, то первым этапом профилактики и лечения заболевания является профессиональная и домашняя гигиена полости рта. От того, насколько качественно и каждодневно устраняется микробный налёт с поверхности зубов и дёсен, во многом зависит успех профилактики и лечения пародонтита. [8]
92% людей в мире неправильно и недостаточно чистят зубы. Для полноценной очистки зубов нужна правильная техника: щетку со стороны щеки и губ располагают под углом 45 градусов к оси зуба, совершают выметающие движения от десны к зубам, при этом щетинки частично проникают в десневую бороздку и межзубные пространства.
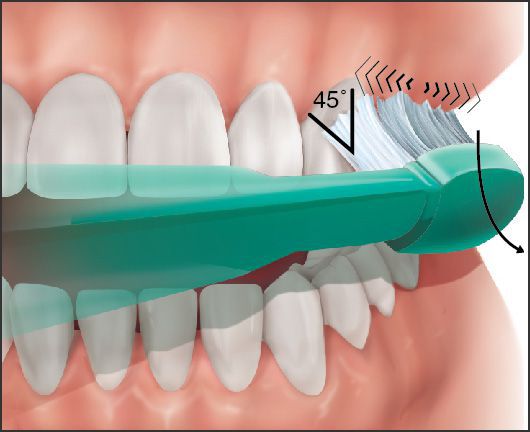
Такими же движениями чистят язычную поверхность зубов. Жевательную поверхность зубов чистят движениями вперёд-назад. Область последних моляров (7 или 8 зубов) прочищают монощёткой.
Ни одна щётка качественно не прочищает пространство между зубами, поэтому необходимо использовать зубную нить или специальные ёршики.
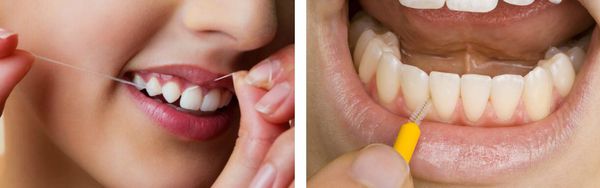
Ирригатор — отличная альтернатива ёршикам и флоссам. Он не только идеально прочищает межзубные промежутки, но тренирует и массирует десну.

Профессиональная гигиена — один из наиболее важных компонентов в профилактике потери зубов при пародонтите. Процедура заключается в удалении микробного налёта, над- и поддесневых зубных отложений и камней врачом. При ежедневной тщательной и грамотной домашней гигиене делать профессиональную гигиену необходимо каждые полгода.
Источник https://diseases.medelement.com/disease/%D0%BF%D0%B0%D1%80%D0%BE%D0%B4%D0%BE%D0%BD%D1%82%D0%B8%D1%82-%D1%85%D1%80%D0%BE%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9-%D0%BF%D0%B0%D1%80%D0%BE%D0%B4%D0%BE%D0%BD%D1%82%D0%B8%D1%82-%D0%B3%D0%B5%D0%BD%D0%B5%D1%80%D0%B0%D0%BB%D0%B8%D0%B7%D0%BE%D0%B2%D0%B0%D0%BD%D0%BD%D1%8B%D0%B9-%D1%82%D1%8F%D0%B6%D0%B5%D0%BB%D0%B0%D1%8F-%D1%81%D1%82%D0%B0%D0%B4%D0%B8%D1%8F-%D1%80%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D1%80%D1%84/15140
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_stomatology/generalized-periodontitis
Источник https://probolezny.ru/parodontit/