Хронический генерализованный пародонтит тяжелой степени
Хронический генерализованный пародонтит тяжелой степени
Хронический генерализованный пародонтит тяжелой степени является развившийся, запущенной, часто «терминальной» стадией воспалительно-дистрофического процесса в пародонте. Лечение в случае хронического генерализованного пародонтита тяжелой степени обычно малоэффективно, приводит лишь к кратковременному улучшению и требует от врача и пациента значительных усилий, чтобы на какое-то время сохранить относительную полноценность зубочелюстной системы и отсрочить потерю зубов.

Пародонтит тяжелой степени: жалобы на кровоточивость и болезненность десён, неприятный запах изо рта, подвижность и смещение зубов, затруднённое пережевывание пищи.
Клинические симптомы хронического генерализованного пародонтита тяжелой степени
Клиническая картина пародонтита тяжелой степени характеризуется жалобами на кровоточивость и болезненность десён, неприятный запах изо рта, подвижность и смещение зубов, затруднённое пережевывание пищи. Как правило нарушается общее состояние пациента. При углубленном обследовании больного выявляются эндогенная интоксикация, изменения в иммунной системе, отклонения со стороны внутренних органов, патогенетически связанные с воспалительно-дистрофическим процессом в пародонте.
При объективном обследовании пациентов с хроническим генерализованным пародонтитом тяжелой степени определяется выраженное хроническое воспаление десён с гноетечением из пародонтальных карманов, периодическими обострениями и абсцедированием. Имеются обильные над- и поддесневые назубные отложения. Отмечается выраженная травматическая артикуляция, патологическая подвижность зубов 1-2 степени, их смещение.
Диагностическими критериями, позволяющие поставить диагноз «пародонтит хронический генерализованный тяжелой степени», являются:
- наличие пародонтальных карманов глубиной более 5 мм
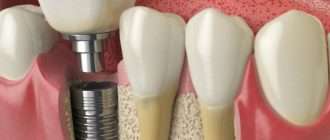
- резорбция (истончение и растворение) костной ткани альвеолярного отростка по рентгенограмме более чем на ½ длины корня, возможно полное отсутствие костной ткани
При обследовании таких больных с хроническим генерализованным пародонтитом тяжелой степени для постановки диагноза и составления плана лечения выполнят следующий объём диагностических манипуляций:
- расспрос
- осмотр
- зондирование пародонтальных карманов
- определение подвижности зубов
- индикация и количественная оценка «зубного» налёта
Пациентам при хроническом генерализованном пародонтите тяжелой степени проводится проба Шиллера-Писарева. Как и при других формах пародонтита, при хроническом генерализованном пародонтите тяжелой степени следует произвести рентгенологическое исследование (ортопантомографию). Делается клинический анализ крови и анализ крови на содержание глюкозы.
Лечение хронического генерализованного пародонтита тяжелой степени
Курс лечения при хроническом генерализованном пародонтите тяжелой степени состоит из 8-12 посещений и продолжается 20-40 дней в зависимости от состояния зубочелюстной системы и выбранной тактики лечения.
В первое посещение при хроническом генерализованном пародонтите тяжелой степени, после обследования пациента и постановки диагноза, намечают план санации полости рта и лечения патологии пародонта, определяют, какие зубы подлежат удалению (как правило при глубине кармана свыше 8 мм). Совместно со стоматологом-ортопедом планируют ортопедическое лечение (избирательное пришлифовывание, временное шинирование, непосредственное протезирование, изготовление постоянных протезов с шинирующими элементами и т.д.).
В первые 3-4 посещения при хроническом генерализованном пародонтите тяжелой степени снимают назубные отложения, обрабатывают пародонтальные карманы растворами антисептиков, делают аппликации на десны или вводят в карманы пасты, содержащие антисептики, метронидазол, протеолитические ферменты.
В случае хронического генерализованного пародонтита тяжелой степени показано назначение антибактериальной терапии:
- метронидазол – по схеме: в первый день — по 0,5 г 2 раза (с интервалом в 12 часов), во второй день — по 0,25 г 3 раза (через 8 часов), в последующие 4 дня — по 0,25 г 2 раза (через 12 часов); метронидазол принимают во время или после еды
- при упорном гноетечении из пародонтальных карманов, а также наличии сопутствующей общесоматической патологии назначают антибиотики, лучше линкомицин — по 0,5 г 4 раза в день (с интервалом 6 часов) за 1-2 часа до еды в течение 5-7-10 дней
Параллельно с медикаментозной терапией при хроническом генерализованном пародонтите тяжелой степени назначают физиотерапевтическое лечение (на курс — 5-7 процедур): короткие ультрафиолетовые лучи (КУФ), излучения гелий-неонового лазера (ИГНЛ), гальванизация, гидротерапия.
Пациента хроническим генерализованным пародонтитом тяжелой степени обучают правилам гигиены полости рта, дают рекомендации по чистке зубов, помогают выбрать зубную щетку и зубную пасту, учат пользоваться флоссами. На данном этапе следует отдать предпочтение зубным пастам, обладающим противовоспалительным и антимикробным действием. В домашних условиях пациенту с хроническим генерализованным пародонтитом тяжелой степени рекомендуют делать ротовые ванночки с 0,06% раствором хлоргексидина, 0,2% раствором фурацилина, 1% раствором перекиси водорода, отварами ромашки, шалфея, календулы 3-4 раза в день по 20 минут после еды.
Контроль гигиены полости рта должен осуществляться на протяжении всего курса лечения хронического генерализованного пародонтита тяжелой степени.
После купирования воспалительных явлений хронического генерализованного пародонтита тяжелой степени делают лоскутные операции (одномоментно в области 6-8 зубов) с коррекцией края десны и применением средств, симулирующих репаративный остеогенез. Главная цель при хроническом генерализованном пародонтите тяжелой степени оперативного вмешательства — устранение пародонтальных карманов.
По окончании описанного выше лечения хронического генерализованного пародонтита тяжелой степени проводят мероприятия, нормализующие микроциркуляцию и гомеостаз в тканях пародонта: физиотерапию, инъекции лекарственных веществ в переходную складку, препараты «общего» воздействия. Обязательным является ортопедическое лечение, которое планируют с учётом функционального состояния тканей пародонта и зубочелюстной системы в целом.
Следует признать, что, несмотря на применение всего арсенала средств и методов пародонтальной терапии, лечение пародонтита тяжелой степени редко бывает успешным и к длительной ремиссии не приводит. Поэтому усилия стоматологов и санитарно-просветительская работа должна быть направлены в первую очередь на выявление и лечение ранних стадий воспалительной патологии пародонта — хронического катарального гингивита и пародонтита легкой степени.
Пародонтит
Пародонтит – это воспалительное заболевание, при котором поражаются ткани пародонта. В стоматологии существует еще одна болезнь с похожим названием – пародонтоз. Для нее характерны те же самые изменения, однако они развиваются без сопутствующего воспалительного процесса.
К тканям пародонта относят десны, кровеносные сосуды, связки и кости. Все эти структуры надежно фиксируют зубы и обеспечивают их нормальное питание. При развитии воспалительного процесса эти функции нарушаются, что приводит к появлению специфических симптомов. Основная опасность пародонтита, как и пародонтоза, заключается в развитии подвижности зубов с последующей их потерей. Поэтому оба заболевания нуждаются в ранней диагностике и эффективном лечении.
Классификация и виды пародонтита
В зависимости от особенностей течения, объема поражения и степени тяжести выделяют несколько форм заболевания.
Острый и хронический пародонтит
Для острого течения заболевания характерно внезапное возникновение выраженных симптомов, которые доставляют сильное беспокойство. Поэтому острые формы пародонтита считаются относительно благоприятными, так как пациенты чаще обращаются за медицинской помощью.
Хронический пародонтит, наоборот, склонен к длительному бессимптомному течению. Симптомы выражены слабо, и пациенты могут не обращать на них внимания. В периоды обострения клиническая картина становится более отчетливой, но не все люди записываются на консультацию к стоматологу. В то же время заболевание продолжает прогрессировать, поэтому рано или поздно медицинская помощь таким пациентам все же потребуется.
Локализованный и генерализованный пародонтит
Объем поражения тканей пародонта может быть разным. Если воспалительный процесс распространяется на одном участке челюсти, то говорят о локализованном пародонтите. Как правило, в таких случаях поражается один или несколько зубов, которые расположены рядом. Даже при длительном течении локализованный воспалительный процесс, как правило, не распространяется на соседние зубы.
При генерализованном пародонтите поражаются все ткани пародонта (или их большая часть) на верхней или нижней челюсти. Такая форма является достаточно опасной, так как без должного лечения может привести к утрате большей части зубов. Однако даже если пациент своевременно обращается за медицинской помощью, то быстро решить проблему не получится. Лечение пародонтита десен при генерализованной форме обычно длительное и комплексное.
Степени пародонтита
По тяжести течения пародонтит делят на 3 степени или стадии.
При легкой степени общее состояние организма остается без изменений. Среди местных проявлений отмечаются пародонтальные карманы глубиной до 3,5 мм, воспаление, покраснение и отек десен. Патологическая подвижность зубов не выявляется.
Пародонтит средней степени тяжести характеризуется увеличением глубины пародонтальных карманов до 5 мм, снижением высоты межзубных перегородок, появлением патологической подвижности зубов. На этой стадии у пациента могут появляться оголение шейки зуба, щели между зубами, травматическая окклюзия, смещение зубов. Также изменяется и общее состояние здоровья. Пациенты могут жаловаться на слабость, быструю утомляемость, плохой аппетит.
При пародонтите тяжелой степени проявления достигают своего максимума. Глубина пародонтальных карманов составляет 6 мм и более. Из-за значительной резорбции костной ткани развивается сильная подвижность зубов и их веерообразное расхождение. Также нередко развиваются осложнения в виде абсцессов, что влияет на общее состояние.
Степень тяжести пародонтита играет важную роль в планировании лечения, поэтому ее всегда определяют на диагностическом этапе.
Причины и факторы риска пародонтита
Локализованный пародонтит ограничен одним или несколькими зубами, поэтому он развивается при воздействии локальных неблагоприятных факторов. К таковым можно отнести:
механическое повреждение одного или нескольких зубов;
неправильно установленная пломба;
неправильно установленные или некачественно изготовленные зубные протезы.
Локализованный пародонтит является более распространенной формой, но при этом имеет благоприятное течение и редко приводит к развитию осложнений.
Генерализованная форма, наоборот, встречается реже, но при этом протекает тяжелее. Главной причиной развития генерализованного пародонтита является некачественная гигиена ротовой полости. Она способствует отложению налета на поверхности эмали и деснах. Этот налет является благоприятной средой для жизнедеятельности микроорганизмов, которые заселяют полость рта. В таких условиях бактерии активно размножаются и выделяют токсины и другие агрессивные вещества. Последние запускают воспалительную реакцию, которая в конечном итоге и приводит к развитию генерализованного пародонтита.
Также выделяют группу факторов риска, при наличии которых вероятность развития пародонтита увеличивается. Наиболее важными из них являются недостаток витаминов в рационе и сопутствующие эндокринные заболевания. Известно, что дефицит витамина С способствует развитию воспалительных и деструктивных изменений в пародонте, увеличивает хрупкость сосудов и замедляет процесс синтеза коллагена. Витамин А принимает участие в эпителизации десен, поэтому при его недостатке снижается сопротивляемость слизистой оболочки к различным раздражителям, что увеличивает вероятность развития осложнений.
Если говорить об эндокринных нарушениях, то пародонтит чаще развивается у пациентов с сахарным диабетом, заболеванием щитовидных и половых желез. Сами по себе эти заболевания не приводят к развитию воспаления, но при этом создают благоприятные условия для жизнедеятельности микроорганизмов и способствуют снижению питания и кровоснабжения тканей пародонта.
Риск развития пародонтита увеличивается при патологии иммунной, пищеварительной, кровеносной систем. Поэтому пациенты с такими заболеваниями входят в группу риска и нуждаются в регулярном осмотре стоматолога.
Симптомы и признаки пародонтита
Легкие степени пародонтита обычно протекают бессимптомно. Пациента может беспокоить умеренный дискомфорт, незначительная кровоточивость десен и их покраснение. Эти симптомы часто остаются незамеченными, поэтому не являются поводом для обращения за медицинской помощью.
На более поздних стадиях признаки пародонтита становятся более выраженными. Это могут быть:
выраженная кровоточивость десен;
болезненность при надавливании или во время приема пищи;
неприятный запах изо рта, от которого сложно избавиться с помощью домашних средств;
увеличение промежутков между зубами;
заметная подвижность зубов;
выделение гноя из десневых карманов;
повышенная чувствительность к горячей и холодной пище;
визуальное удлинение зубов за счет обнажения шейки.
Эти признаки могут сочетаться с общими симптомами, к которым относятся повышение температуры тела, слабость, быстрая утомляемость, плохой аппетит.
Обращаться к стоматологу нужно при появлении любых симптомов со стороны десен и зубов. Начальные стадии пародонтита хорошо поддаются лечению с помощью консервативных методов, в то время как запущенные формы требуют длительного, сложного и дорогостоящего лечения.
Диагностика пародонтита
Диагностика начинается с консультации стоматолога-терапевта или стоматолога-пародонтолога. Врач проводит осмотр ротовой полости и назначает дополнительное обследование, в которое могут входить следующие методы:
Рентгеновские снимки челюстей. Это базовое исследование позволяет получить общую информацию о состоянии зубов и костной ткани.
Реопародонтография. Данный метод применяется для определения состояния сосудов тканей пародонта.
Ультразвуковая остеометрия. Исследование показывает плотность костной ткани.
Проба Шиллера-Писарева. Подразумевает окраску слизистой специальным раствором, который выявляет очаги воспаления.
Микробиологический посев из ротовой полости. Позволяет определить состав микроорганизмов и их чувствительность к антибактериальным препаратам.
Определение пародонтального индекса и индекса кровоточивости.
Комплексное обследование позволяет определить степень пародонтита, выявить сопутствующие заболевания и осложнения, и на основании этой информации спланировать дальнейшее лечение.
Лечение пародонтита
Перед тем, как лечить пародонтит, необходимо провести подготовительные мероприятия. К ним относятся удаление наддесневых и поддесневых отложений, а также санация ротовой полости. Удаление мягкого налета и зубного камня является обязательным этапом, так как в этом случае устраняется одна из главных причин пародонтита. Для очистки зубов применяют методы профессиональной гигиены — ультразвуковая чистка, чистка Air Flow, скейлинг, механическая чистка.
Санация ротовой полости подразумевает устранение всех сопутствующих стоматологических заболеваний. Как правило, у большинства пациентов с пародонтитом имеется кариес и его осложнение – пульпит. При наличии неправильно установленных пломб, деформаций и поломок протезов также проводится коррекция. Главная задача подготовительного этапа – создание максимально благоприятных условий для заживления. Это в свою очередь влияет и на эффективность лечения.
Для устранения признаков пародонтита и восстановления нормальной анатомии зубного ряда применяется противовоспалительная терапия, шинирование и хирургическое лечение.
Противовоспалительная терапия при пародонтите
Противовоспалительные препараты могут назначаться местно или системно. Местное лечение подразумевает полоскание ротовой полости и промывание пародонтальных карманов растворами антисептика, нанесение на десны специальных гелей. Эти процедуры можно выполнять как в кабинете у стоматолога, так и в домашних условиях. Общая терапия включает в себя назначение таблеток, уколов или капельниц. Основные группы назначаемых препаратов – нестероидные противовоспалительные средства и антибиотики.
Шинирование при пародонтите
Шинирование применяется для устранения подвижности зубов и предотвращения прогрессирования пародонтита. При этом могут применяться как временные, так и постоянные методы фиксации зубов.
Временное шинирование
Временное шинирование применяют при наличии сильной подвижности, которая характерна для тяжелых форм пародонтита. Целью лечения в этом случае является экстренная фиксация зубов и предупреждение их потери. В качестве временных шин сегодня применяются современные и эстетичные материалы – композит и акрил. Фиксируются они с помощью адгезивных составов и прочно скрепляют зубы на несколько дней. Временное шинирование не требует подготовки и может быть проведено в минимальные сроки. Однако такая конструкция имеет непродолжительный срок службы. Поэтому в последующем временные шины нужно заменить на постоянные.
Постоянное шинирование
С помощью постоянных шин можно зафиксировать зубы на продолжительный срок. Такие конструкции устанавливаются после подготовки, которая заключается в препарировании (обтачивании) зубов. Обычно на внутренней поверхности зубного ряда стоматолог делает небольшое углубление, в которое устанавливается прочная армированная нить и закрывается композитным материалом. Для увеличения прочности может быть использовано несколько нитей, которые укладываются специальным способом (в несколько рядов или в форме «восьмерки»). Срок службы постоянных шин составляет в среднем несколько лет.
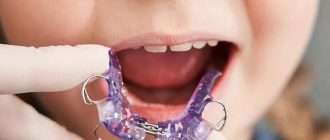
Полупостоянное шинирование
Еще одним методом является полупостоянное шинирование. Как правило, его применяют для фиксации передних зубов. Конструкции могут быть съемными и несъемными. Несъемные шины изготавливаются из композитного материала и крепятся к предварительно препарированным зубам адгезивными составами. Съемные шины по внешнему виду напоминают частичные съемные протезы с кламмерами. Обычно они надеваются на ночь и применяются после проведенного хирургического лечения. Срок службы полупостоянных шин составляет от нескольких месяцев до года.
Хирургические методы лечения пародонтита
Хирургическое лечение применяется для устранения инфицированных пародонтальных карманов, которые сохранились после консервативного лечения. Обычно такая ситуация наблюдается при большой глубине карманов, внутрикостных дефектов и других осложнениях. Другая группа методов хирургического лечения позволяет избавиться от дефектов десен и костных тканей. Для достижения данных целей применяются три основные методики:
Закрытый кюретаж. С помощью такого лечения можно убрать грануляционную ткань из пародонтальных карманов и очистить ротовую полость от поддесневых отложений. Закрытый кюретаж подразумевает механическое выскабливание без выполнения разрезов. Из недостатков такого лечения можно отметить отсутствие визуального контроля. Поэтому закрытый кюретаж не применяют при глубоких пародонтальных карманах ввиду низкой эффективности.
Открытый кюретаж. В отличие от предыдущего метода, выполняется с отслоением десны, что позволяет значительно повысить результативность вмешательства. Сначала выполняются разрезы слизистой оболочки, которые позволяют отслоить десну и удалить грануляции и зубные отложения в пародонтальных карманах под визуальным контролем. При наличии дефектов костной ткани их можно устранить за один этап, что является существенным плюсом. Однако открытый кюретаж является более травматичной операцией и имеет больше противопоказаний к выполнению.
Лоскутные операции. Как можно понять из названия, суть их заключается в формировании лоскута из десны. За счет этого открывается доступ к подлежащим костным тканям и шейке зуба. В зависимости от особенностей течения пародонтита, стоматолог может выполнять костную пластику, удалять участки нежизнеспособной слизистой, проводить шлифовку корней.
После проведенного хирургического лечения пациент нуждается в послеоперационном уходе, который включает антисептические полоскания рта, противовоспалительное лечение и в некоторых случаях антибиотикопрофилактику. Для закрепления результатов лечения важно отказаться от вредных привычек и правильно питаться. Для каждого пациента составляется индивидуальный список рекомендаций, которые необходимо в точности выполнять.
Профилактика пародонтита
Профилактика пародонтита у детей и взрослых основывается на устранении причин, которые приводят к развитию этого заболевания. Самый важный пункт – регулярное и правильное соблюдение гигиены ротовой полости. Для этого обычной чистки зубов с помощью зубной щетки недостаточно. Чтобы качественно удалять твердые и мягкие зубные отложения, необходимо пользоваться зубной нитью, специальными ершиками и ирригатором. Также нужно минимум два раза в год посещать стоматолога и проводить профессиональную гигиену ротовой полости.
При появлении первых признаков гингивита или любых других стоматологических заболеваний нужно сразу же обращаться за квалифицированной медицинской помощью, а не заниматься самолечением.
Генерализованный пародонтит
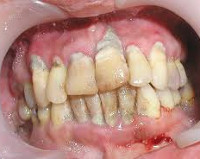
Генерализованный пародонтит – распространенный деструктивно-воспалительный процесс, поражающий весь комплекс тканей пародонта. Генерализованный пародонтит протекает с кровоточивостью и отеком десен, болевыми ощущениями, неприятным запахом изо рта, наличием зубных отложений, образованием зубодесневых карманов, подвижностью и дислокацией зубов. Диагностика генерализованного пародонтита проводится врачом-пародонтологом с помощью осмотра полости рта, определения индекса гигиены и пародонтального индекса, ортопантомографии, биопсии тканей десны. Лечение генерализованного пародонтита включает местное консервативное и хирургическое лечение; общую противовоспалительную и иммуномодулирующую терапию.
Общие сведения
Генерализованный пародонтит — диффузное повреждение пародонтального комплекса, охватывающее большинство зубов или все зубы. Генерализованный пародонтит является одной из наиболее сложных и до конца еще нерешенных проблем клинической стоматологии. Пародонтит, особенно его генерализованная форма, в 5-6 раз чаще, чем кариес, приводит к частичной и полной вторичной адентии, а длительное персистирование инфекции в пародонтальных карманах является фактором риска развития ревматоидного артрита, инфекционного эндокардита, атеросклероза, инфаркта миокарда, инсульта и др.
Термином «пародонт» обозначается комплекс околозубных тканей, имеющих общую иннервацию и кровоснабжение и тесно связанных между собой в морфологическом и функциональном отношении. Пародонтальный комплекс образован десной, периодонтом, костной тканью альвеолярных отростков, цементом корней зубов и выполняет важнейшие функции – опорно-удерживающую, защитную, рефлекторную. К патологии пародонта относятся гингивит, пародонтит, пародонтоз, опухолевидные процессы (пародонтомы). При возникновении распространенных дистрофически-воспалительных изменений во всем комплексе тканей пародонта, говорят о генерализованном пародонтите.

Причины генерализованного пародонтита
Предпосылками возникновения генерализованного пародонтита выступают факторы экзогенного и эндогенного происхождения при доминирующем влиянии последних. Кроме этого, все этиологические факторы подразделяются на локальные и общие. К числу первых относится наличие зубного налета и зубного камня, неправильного прикуса, бруксизма, аномалий положения зубов, тяжей слизистой оболочки, аномалий прикрепления уздечек языка и губ и т. д. Во вторую группу входят общие заболевания – сахарный диабет, диффузный токсический зоб, ожирение, остеопороз, гиповитаминозы, патология системы крови, ревматизм, холецистит, гепатит, гастрит, энтероколит, гипоиммуноглобулинемия и др., отражающиеся на состоянии пародонта.
С помощью микробиологических исследований доказано, что ведущая этиологическая роль в развитии генерализованного пародонтита принадлежит пародонтопатогенным микроорганизмам — Prevotella intermedia, A. Actinomycetemcomitans, Porphyromonas gingivalis, Bacteroides forsythus, Peptostreptococcus и др. Главным «микробным депо» служит зубная бляшка — поддесневой налет, скапливающийся в десневой борозде, пародонтальных карманах, на корне зуба и т. д. Продукты жизнедеятельности патогенной микрофлоры активизируют секрецию цитокинов, простагландинов, гидролитических энзимов, вызывающих деструкцию тканей пародонта. Факторами риска генерализованного пародонтита, снижающими местную и общую неспецифическую защиту, служат табакокурение, лучевые повреждения, несоблюдение гигиены полости рта.
Развитию генерализованного пародонтита предшествует воспалительное поражение десневого края, приводящее к нарушению зубодесневого соединения, разрушению связочного аппарата и резорбции альвеолярной кости. Эти изменения сопровождаются патологической подвижностью зубов, перегрузкой отдельных групп зубов, возникновением травматической окклюзии. Без адекватного и своевременного лечения генерализованный пародонтит приводит к выпадению или удалению зубов, нарушению функционирования зубочелюстной системы и организма в целом.
Классификация
В зависимости от тяжести развившихся нарушений (глубины патологических карманов и выраженности деструкции костной ткани) выделяют три степени генерализованного пародонтита.
- I (легкая) степень – глубина зубодесневых карманов до 3,5 мм; резорбция кости не превышает 1/3 длины корня зуба;
- II (средняя) степень — глубина зубодесневых карманов до 5 мм; резорбция костной ткани достигает 1/2 длины корня зуба;
- III (тяжелая) степень – глубина зубодесневых карманов более 5 мм; резорбция костной ткани превышает половину длины корня зуба.
С учетом клинического течения различают генерализованный пародонтит с частыми обострениями (1-2 раза в год), редкими обострениями (1 раз в 2-3 года) и хронического течения без обострений.
Симптомы генерализованного пародонтита
В начальной стадии генерализованного пародонтита отмечается кровоточивость десен, их отечность и рыхлость; зуд, пульсация и жжение в области десен, болевые ощущения при жевании пищи, неприятный запах из полости рта. Зубодесневые карманы неглубокие, располагаются преимущественно в межзубных пространствах. Подвижность и смещение зубов отсутствует; общее состояние пациента не нарушено.
Для клиники развившегося генерализованного пародонтита, кроме перечисленных симптомов, характерны расшатывание и смещение зубов, повышенная восприимчивость (гиперестезия) зубов к температурным раздражителям, трудности с пережевыванием пищи. В тяжелых случаях генерализованный пародонтит приводит к нарушению общего самочувствия — слабости и недомоганию, повышению температуры тела, острой болезненности в области десен. Регионарные лимфоузлы увеличиваются и становятся болезненными. При стоматологическом осмотре выявляются признаки диффузного гипертрофического гингивита, обильные скопления мягкого зубного налета, над- и поддесневые зубные отложения, выраженная травматическая окклюзия, множественные пародонтальные карманы различной формы и глубины, нередко с серозно-гнойным или гнойным содержимым. В запущенных стадиях генерализованного пародонтита может отмечаться выпадение зубов, образование пародонтальных абсцессов и свищей.
При хроническом генерализованном пародонтите в стадии ремиссии десна имеет бледно-розовый цвет; зубные отложения и гноетечение из зубодесневых карманов отсутствуют; корни зубов могут быть обнажены. По данным рентгенографии признаков резорбции костной ткани не наблюдается.
Диагностика генерализованного пародонтита
В диагностике генерализованного пародонтита большое значение имеют клинические данные и давность заболевания. При наличии сопутствующей патологии пародонтолог может направить пациента на консультацию к другим специалистам – терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу, ревматологу.
При оценке стоматологического статуса пациента с генерализованным пародонтитом обращается внимание на количество и характер зубных отложений, состояние десен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов. В процессе первичного обследования производится проба Шиллера-Писарева, определение индекса гигиены, пародонтальных индексов, составляется пародонтограмма.
При генерализованном пародонтите показано исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны, бакпосева отделяемого зубодесневых карманов. Из дополнительных обследований может быть рекомендовано исследование биохимического анализа крови на содержание глюкозы, СРБ; определение сывороточных IgA, IgM и IgG.
С целью определения стадии генерализованного пародонтита проводится ортопантомография, прицельная внутриротовая рентгенография, биопсии тканей десны. При генерализованном пародонтите требуется проведение дифференциальной диагностики с гингивитом, пародонтозом, периоститом и остеомиелитом челюсти.
Лечение генерализованного пародонтита
Учитывая многофакторность патологии, лечение хронического генерализованного пародонтита должно быть комплексным и дифференцированным, осуществляемым с участием пародонтологов, стоматологов-терапевтов, хирургов, ортопедов. Важную роль играет обучение пациента правилам гигиены, профессиональная помощь в подборе средств ухода за полостью рта.
При легкой степени генерализованного пародонтита показано удаление зубного налета и снятие зубных отложений, медикаментозная обработка зубодесневых карманов антисептиками (растворами фурацилина, хлоргексидина, мирамистина), нанесение пародонтологических аппликаций на пораженную область.
К лечению генерализованного пародонтита средней тяжести добавляется избирательное пришлифовывание окклюзионных поверхностей зубов, кюретаж пародонтальных карманов для удаления поддесневых отложений, эпителия и грануляций, наложение лечебных повязок. Одновременно решаются вопросы о необходимости удаления корней или отдельных зубов, проведения лечебного шинирования и ортопедического лечения. Местные противовоспалительные процедуры дополняются общей терапией.
В процессе лечения генерализованного пародонтита тяжелой степени, кроме перечисленных выше мероприятий, могут потребоваться хирургические меры: удаление зубов III-IV степени подвижности, проведение гингивотомии или гингивэктомии, лоскутной операции, вскрытие пародонтальных абсцессов и т. д. По показаниям выполняется пластика преддверия полости рта, остеогингивопластика, пластика уздечек языка и губ. При тяжелом течении генерализованного пародонтита обязательным является проведение системной противовоспалительной (НПВС, антибиотики), иммуномодулирующей терапии, витаминотерапии.
В комплексной терапии генерализованного пародонтита находит свое применение физиотерапия (лекарственный электрофорез, дарсонвализация, ультрафонофорез, лазеротерапия, магнитофорез), гирудотерапия, озонотерапия, апитерапия, фитотерапия.
Прогноз и профилактика
Раннее и адекватное начало лечения генерализованного пародонтита позволяет достичь стойкой клинической ремиссии и продлить ее сроки. В восстановлении тканей пародонта и сохранении функции зубочелюстной системы важную роль играет последующее соблюдение рекомендаций по выполнению профилактических мероприятий. При запущенных стадиях генерализованного пародонтита неблагоприятный прогноз может быть связан не только с потерей зубов, но и развитием тяжелых системных осложнений со стороны середечно-сосудистой системы.
Профилактика генерализованного пародонтита требует правильного гигиенического ухода за полостью рта, периодического проведения профессиональной гигиены, своевременного лечения гингивита, удаления зубных отложений и терапии сопутствующих заболеваний.
Источник https://www.minclinic.ru/stomat/parodontit_tyaj.html
Источник https://b-stom.ru/articles/parodontit/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_stomatology/generalized-periodontitis