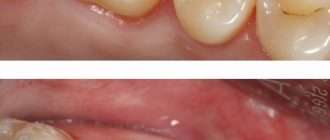
Хронический генерализованный пародонтит средней степени тяжести
Хронический генерализованный пародонтит средней степени тяжести
Хронический генерализованный пародонтит средней степени тяжести представляет собой результат дальнейшего прогрессирования воспалительно-дистрофического процесса в пародонте. Эта стадия хронического генерализованного пародонтита характеризуется более выраженной клинической симптоматикой и ощутимыми нарушениями функции зубочелюстной системы.

Пародонтит средней степени тяжести: жалобы на кровоточивость десён и их болезненность, неприятный запах изо рта, подвижность и смещение зубов.
Диагностика и симптомы хронического генерализованного пародонтита средней степени тяжести
Клиническая картина пародонтита средней степени тяжести характеризуется жалобами на кровоточивость десён, иногда — болезненность, неприятный запах изо рта, подвижность и смещение зубов. Общее состояние, как правило, не нарушено, хотя при углубленном обследовании выявляются изменения в иммунной системе, признаки эндогенной интоксикации, отклонения со стороны других органов и систем.
При осмотре полости рта при пародонтите средней степени тяжести выявляются признаки хронического воспаления дёсен: гиперемия, кровоточивость, может быть гнойное отделяемое из клинических карманов. Имеются над- и поддесневые назубные отложения. При пародонтите средней степени тяжести наблюдается подвижность зубов 1-2 степени, возможно смещение их.
Диагностическими критериями, позволяющими поставить диагноз «пародонтит хронический генерализованный средней степени тяжести», являются: наличие пародонтальных карманов глубиной до 5мм и резорбция костной ткани альвеолярного отростка по рентгенограмме на 1/3-1/2 высоты межзубной перегородки.
Для обследования пациента и постановки диагноза хронического генерализованного пародонтита средней степени тяжести в данном случае мы рекомендуем выполнить следующий объём диагностических манипуляций:
- расспрос
- осмотр
- зондирование клинических карманов
- оценка подвижности зубов
- проба Шиллера-Писарева
- индикация и оценка «зубного» налёта
При хроническом пародонтите средней степени тяжести обязательно нужно провести рентгенологическое исследование (ортопантомографию). Кроме того, нужно сделать клинический анализ крови (ОАК) и анализ крови на содержание глюкозы. Пациента при пародонтите средней степени тяжести необходимо проконсультировать у стоматолога-ортопеда, а по показаниям — у врача-терапевта-интерниста.
Лечение хронического генерализованного пародонтита средней степени тяжести
Курс лечения хронического генерализованного пародонтита средней степени тяжести состоит из 6-10 посещений в течение 20-30 дней.
Терапия при хроническом пародонтите средней степени тяжести направлена в первую очередь на устранение пародонтопатогенных факторов (снятие назубных отложений, избирательное пришлифовывание зубов, пластика преддверия и уздечек и т.д.), а также на купирование воспалительных явлений в дёснах, ликвидацию пародонтальных карманов, стабилизацию зубных рядов, нормализацию трофики, микроциркуляции защитных реакций в тканях пародонта.
В первое посещение после обследования и составления плана комплексной терапии проводят антисептическую обработку дёсен 0,06% раствором хлоргексидина, 1% раствором перекиси водорода, 0,2% раствором фурацилина. Затем удаляют наддесневые и доступные поддесневые назубные отложения. Обычно снятие назубных отложений производят в 2-3-4 посещения, хотя допускается проведение этой процедуры и в одно посещение.
Пациента с хроническим генерализованным пародонтитом средней степени тяжести обучают правилам гигиены полости рта, помогают выбрать зубную щётку и зубную пасту, дают рекомендации по пользованию флоссами. На данном этапе следует рекомендовать зубные пасты, обладающие противовоспалительным и антимикробным действием. В домашних условиях пациенту также рекомендуют делать ротовые ванночки с раствором фурацилина, хлоргексидина, отварами ромашки, шалфея, календулы 3-4 раза в день по 20 минут после еды. Контроль гигиены полости рта должен осуществляться на протяжении всего курса лечения.
В это же посещение решают вопрос об удалении разрушенных зубов, зубов с подвижностью 3 степени, замене неполноценных пломб, неправильно изготовленных протезов, избирательном пришлифовывании зубов.
Заканчивается первое посещение аппликацией на десну и введением в клинические карманы пасты, состоящие из антимикробного препарата (метронидазола) и нестероидного противовоспалительного препарата (ацетилсалициловой кислоты, ортофена и т.д.). При выраженном гноетечении целесообразно также местное применение протеолитических ферментов (трипсина, стоматозима, имозимазы), сорбентов (гелевина, дигиспона).
Внутрь назначают метранидазол: в первый день — по 0,5 г 2 раза в день (с интервалом в 12 часов), во второй день — по 0,25 г 3 раза (через 8 часов), в последующие 4 дня — по 0,25 г 2 раза (через 12 часов).
Проводимое лечение хронического генерализованного пародонтита средней степени тяжести целесообразно сочетать с физиотерапевтическими процедурами (на курс — 3-7 процедур), обладающими антимикробным и противовоспалительным действием:
- короткие ультрафиолетовые лучи (КУФ)
- гидромассаж дёсен
- анодгальванизация или электрофорез лекарственных веществ с анодами никотиновой кислоты
- местная гипотермия и т.д.
Во второе посещение (через 2-3 дня) оценивают выполнение пациентом рекомендаций по гигиене полости рта, для этого проводят окрашивание налёта йод-йодидо-калиевым раствором. Продолжают удаление доступных назубных отложений, промывание карманов растворами антисептиков из шприца с затупленной иглой, аппликации на десны и введение в карманы смеси метронидазола и одного из НПВП.
После купирования воспалительных явлений в дёснах приступают к ликвидации пародонтальных карманов. При пародонтите средней тяжести с этой целью производят «открытый» кюретаж. В условиях поликлиники эту операцию целесообразно делать на одном сегменте челюсти, т.е. в области шести зубов, в условиях стационара – в области всех зубов одной челюсти. Завершают открытый кюретаж наложением десневой защитной повязки на 1-2 суток.
- на область послеоперационной раны — холод
- антисептические ротовые ванночки
- тщательный гигиенический уход за полостью рта
- ограничение употребления грубой, острой и раздражающей пищи
В последующее посещения осуществляется контроль качества произведённых ранее операций и «открытый» кюретаж пародонтальных карманов в области других зубов, желательно на фоне антибактериальной терапии.
После снятия назубных отложений, устранения других пародонтопатогенных факторов, купирования воспалительного процесса в десне и ликвидации пародонтальных карманов пародонтит переходит в стадию ремиссии.
На данном этапе лечебные мероприятия при хроническом генерализованном пародонтите средней степени тяжести должны быть направлены на нормализацию микроциркуляции, нервной трофики и гомеостаза тканей пародонта. В значительной степени эти процессы нормализуются самостоятельно после ликвидации микробной атаки и воспалительного процесса в тканях пародонта.
Обычно для решения перечисленных выше задач назначают физиотерапию (5-10 процедур на курс):
- катод-гальванизацию или электрофорез с катода никотиновой кислоты, экстракта алоэ, гепарина и т.д.
- дарсонвализацию дёсен
- местную гипо-гипертермию
Допустимо также инъекционное введение витаминов, стимулирующих и других лекарственных препаратов по переходной складке (на курс — 10-12 инъекций).
После окончания курса лечения пациента с хроническим генерализованным пародонтитом средней степени тяжести должны берут на диспансерное наблюдение и назначают контрольный осмотр через 2-3 месяца.
Все последующие лечебно-профилактические мероприятия у пациента с хроническим генерализованным пародонтитом средней степени тяжести должны быть направлены на поддержание защитных сил пародонта и предупреждение образования назубных отложений. С этой целью проводят периодические контрольные осмотры и курсы «поддерживающей» терапии с интервалом 2-3, а затем 5-6 месяцев. Их основная цель — контроль гигиены полости рта, своевременное удаление назубных отложений, стимуляция трофики, микроциркуляции и защитных сил тканей пародонта с целью профилактики обострения и дальнейшего прогрессирования заболевания.
Пародонтит — симптомы и лечение
Что такое пародонтит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Когановой Светланы Леонидовны, стоматолога со стажем в 11 лет.
Над статьей доктора Когановой Светланы Леонидовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Пародонтит — это воспалительное заболевание дёсен, при котором происходит атрофия тканей, в том числе и костной, удерживающей зуб в его зубной лунке.
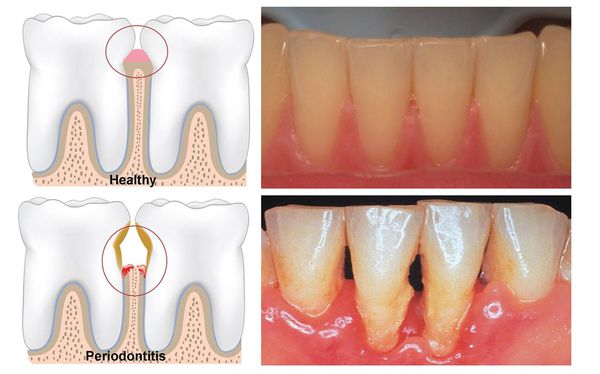
Это коварная болезнь: её симптоматика может не иметь острой зубной боли, а заболевание в запущенной форме способно привести к опасным осложнениям, вплоть до общей интоксикации организма. Поэтому очень важно начать бороться с пародонтитом как можно раньше.
Причинами развития пародонтита могут быть местные и общие факторы, которые приводят сначала к появлению гингивита (воспалению дёсен), а затем к распространению воспаления на подлежащие ткани и их разрушению.
Ведущим этиологическим фактором пародонтита является микрофлора зубной бляшки (микрофлора зубного налёта), образующаяся на пелликуле зуба в области зубодесневой бороздки. [1]
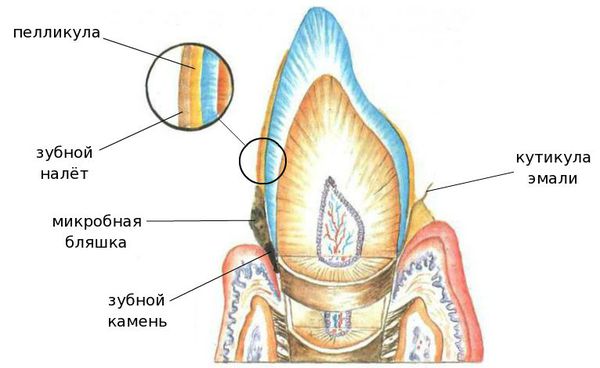
Патогенное влияние микрофлоры может проявится в связи с избыточным накоплением её в зубном налёте или с изменением состава микрофлоры. В этих случаях преимущественно появляются грамотрицательные микроорганизмы, фузобактерии и спирохеты. [2]
Предрасполагают к развитию пародонтита следующее факторы:
- врождённые особенности строения пародонта — тонкий биотип десны, мелкое преддверие, недостаточная толщина кости;
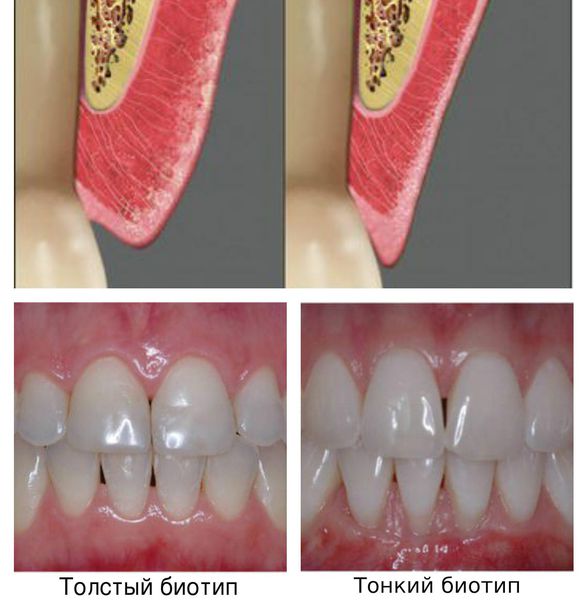
- вредные привычки и общие заболевания — курение, хронические эмоциональные стрессы, сахарный диабет, мочекаменная или язвенная болезнь;
- снижения продукции слюны в связи с приёмом некоторых лекарственных препаратов;
- зубной камень — возникает в результате накопления зубного налёта в углублениях, которое становится причиной затруднения самоочищения десневого канала и поддержания воспалительного процесса в нём;
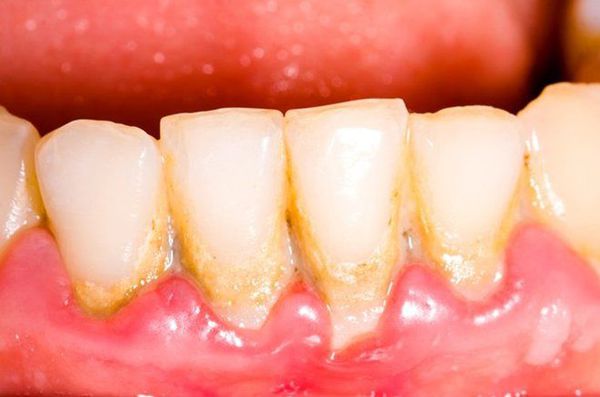
- травматический прикус (причём его сочетание с зубным налётом является более разрушительным фактором, чем наличие только одного из них); [3]
- глубокий илиоткрытый прикус — развитие пародонтита при нарушенном прикусе происходит у 36% детей в возрасте 11-13 лет; [4]
- скученные (кривые) зубы — воспаление дёсен при скученности передних зубов наблюдается у 65% детей в том же возрасте; [4]
- нависающие, неполированные или пористые поверхности пломб и протезов — способствуют скоплению налёта из-за некачественной гигиены данной зоны;
- дыхание через рот, пересушивающее поверхность десны; [5]
- давление языка при его нетипичной артикуляции — смещает зубы (чаще передние), делая их подвижными, что не только способствует возникновению пародонтита, но и осложняет его течение;
- скрежетание зубами (бруксизм) — травмирует структуру периодонта и нарушает кровоснабжение в микроциркуляторном русле; [7]
- нарушение состава и свойств слюны — вязкость и уменьшение её количества или темпа выделения. [6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пародонтита
Симптомы пародонтита могут варьироваться в зависимости от длительности и тяжести воспалительного процесса.
Чем тяжелее состояние, тем более выражены признаки болезни.
Первые несколько месяцев периодонтит практически не вызывает дискомфорта.
Обычно пациента беспокоят:
- постоянная или периодическая кровоточивость дёсен;
- неприятный запах изо рта;
- увеличение расстояния между зубами;
- боль при попадании пищи в щели между зубами;
- чувство дискомфорта во время жевания;
- зуд в дёснах;
- ощущение расшатывания зубов;
- отёчность, покраснение, болезненность дёсен;
- зубные отложения в больших количествах.
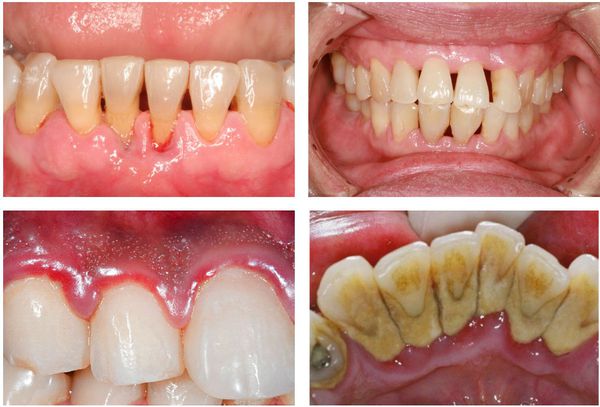
Вылечить пародонтит, выяснить причины заболевания можно только в условиях стоматологической клиники. Для того, чтобы сделать это как можно быстрее и проще (в том числе и с финансовой точки зрения), стоит проявить сознательность, то есть при появлении первых же симптомов заболевания обратиться к пародонтологу.
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение — распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
Классификация и стадии развития пародонтита
По тяжести течения заболевании выделяют три степени пародонтита:
- лёгкая — периодическая кровоточивость, пародонтальные карманы не более 4 мм, на рентгенограммах практически не видны изменения кости;
- средняя — кровоточивость дёсен, карманы от 4 до 6 мм, присутствует обнажение корней;
- тяжёлая — глубина карманов более 6 мм, болезненность десны, затруднённое жевание, появление щелей между зубами, подвижность зубов.
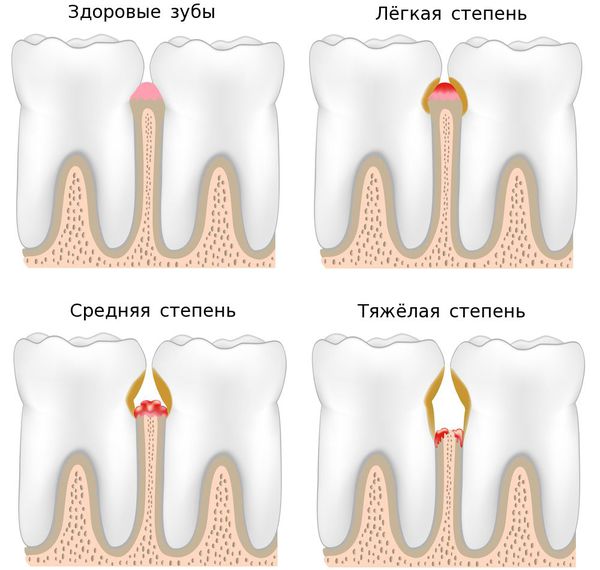
Течение заболевания можно разделить на четыре стадии:
- острый пародонтит;
- хронический пародонтит;
- обострение (в том числе абсцедирование) — возникает на фоне ухудшения общего состояния, появляется отёчность, покраснение и болезненность десны, из карманов выделяется гнойный экссудат;
- ремиссия — жалобы отсутствуют, десна бледно-розового цвета, плотно прилегает к зубам, очагов воспаления нет, оголённы корни зубов, клинические карманы не обнаруживаются.
По распространённости пародонтит бывает:
- локализованным — поражение происходит в области нескольких зубов, чаще из-за нависающих краёв пломб и коронок, а также скученности зубов.
- генерализованным — поражение десны в области всех зубов, чаще это происходит по причине плохой гигиены полости рта.
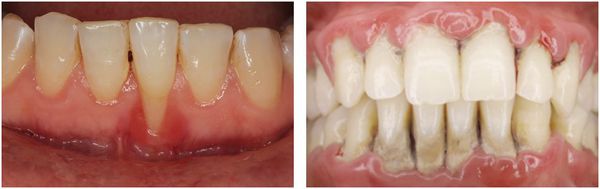
Осложнения пародонтита
Главным последствием несвоевременно диагностированного пародонтита является вторичная адентия, то есть выпадение зубов и, соответственно, уменьшение объёмов костной ткани в области поражённых зубов. В последствии это может привести к невозможности провести имплантацию и обеспечить пациента несъёмным протезом.
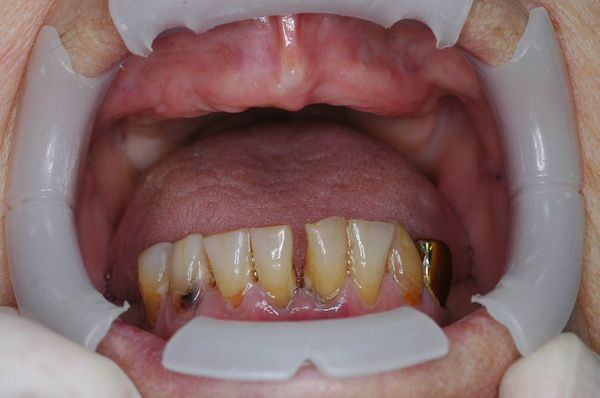
Но осложнения ввиду обширного инфицирования также могут стать причиной появления и развития разнообразных заболеваний и проблем.
- Ревматоидный артрит. Выявлено, что пациенты с пародонтитом в 2 раза чаще заболевают ревматоидным артритом. Установлено, что бактерии, связанные с воспалительными процессами десны, обнаруживаются у 50% людей, страдающих ревматоидным артритом. При поражении десны, может возникать такой побочный эффект, как отёки суставов.
- Инфаркт миокарда или инсульт. Доказано, что бактерии-возбудители, вызывающие воспаление в дёснах, принимают участие и в тромбообразовании, что может приводить к таким тяжёлым осложнениям и последствиям. . Продукты жизнедеятельности патогенных бактерий и воспалительные цитокины и хемокины меняют восприимчивость поверхностных рецепторов клеток эндотелия в сосудах, что приводят к выраженному оседанию молекул, впоследствии чего происходит апоптозное разрушение эндотелиальных клеток сосудов.
- Обширный сепсис. Если пациент имеет ослабленный иммунитет, то инфекция, скапливающаяся в пародонте, может распространиться через кровь и привести к заражению организма.
- Болезни дыхательной системы — эмфизема лёгких, бронхит, пневмония.
Пародонтит опасен для беременных: инфекция, которая располагается в полости рта, провоцирует выделение особых активных веществ, способных привести к воспалению матки, что повышает риск преждевременных родов.
Диагностика пародонтита
В диагностике пародонтита большое значение имеют клинические данные и длительность заболевания.
При осмотре пациента с пародонтитом врач обращает внимание на количество и качество зубных отложений, состояние дёсен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов.
В процессе первичного обследования производится проба Шиллера — Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта — пародонтограмма. В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
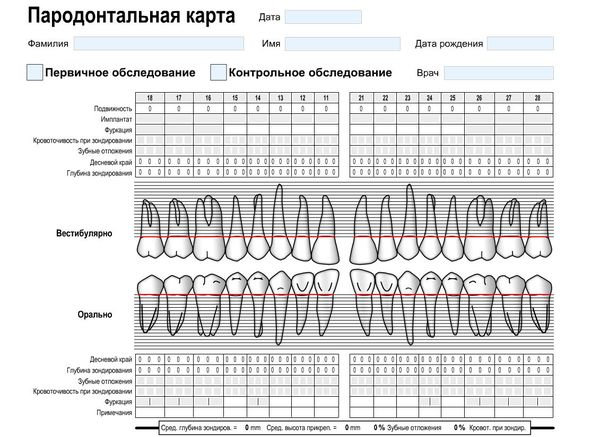
В карте описывается, какие зубные отложения, подвижность и кровоточивость имеет каждый зуб. Отмечается оголение корней зубов. Пародонтальную карту повторно заполняют после проведённого курса лечения, далее это делают ежегодно, чтобы отслеживать течение заболевания.
При пародонтите используются исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны и бакпосева отделяемого зубодесневых карманов.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
С целью установки степени тяжести пародонтита проводится ортопантомография — снимок полной верхней и нижней челюсти и височно-нижнечелюстного сустава. Такой метод менее информативный, он используется по большей части для обследования сустава.
Компьютерная томография — самый точный метод диагностики, он исключает ошибки при диагностике пародонтита, так как томограмма даёт возможность точно определить тип костных карманов и измерить их распространённость, ширину и глубину.
По КТ пародонтолог оценивает состояние костной ткани в разных плоскостях, что невозможно сделать с помощью плёночных снимков. Следовательно, врач правильно определит стадию заболевания и грамотно спланирует лечение.
Прицельная внутриротовая рентгенография позволяет исследовать периапикальные ткани и межальвеолярную кость в области 1–2 зубов.
При наличии сопутствующей патологии врач может направить пациента на консультацию к другим специалистам — терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу или ревматологу.
Лечение пародонтита
На любой стадии заболевания лечение начинают с удаления зубных отложений, микробной биоплёнки, мягкого налёта и зубного камня.
Зубной камень убирают ультразвуком, поддесневой камень устраняют специальными кюретами. Мягкий и пегиментированный налёт удаляют аппаратом Air Flow — он позволяет вернуть эмали природный оттенок. Далее все поверхности каждого зуба полируются и шлифуются специальными пастами и щётками.
Процедура заканчивается антисептической обработкой десны и аппликациями противовоспалительных бальзамов.
Противовоспалительная терапия проводится после профессиональной гигиены полости рта и перед другими лечебными манипуляциями (например, кюретажем зубодесневых карманов, вестибулопластикой).
Лёгкую стадию пародонтита начинают лечить местными антисептиками (в виде гелей, мазей, растворов для полоскания рта), в более тяжёлым случаях — антибиотиками, противогрибковыми средствами и гормональными препаратами.
При глубине зубодесневых карманов более 5 мм дополнительно требуется хирургическое вмешательство. Осуществляют глубокую очистку пародонтальных карманов от поддесневых камней и патологической ткани посредством рассечения или без рассечения десны. Иногда выполняют гингивоэктомию — иссечение пародонтальных карманов, включая их обработку кюретами и удаление некротически изменённых тканей.
Обязательным условием для лечения пародонтита является:
- протезирование;
- восстановление отсутствующих зубов;
- исправление патологий прикуса;
- устранение ортодонтических проблем полости рта;
- лечение кариеса.
Устранение дефектных пломбирования и протезирования
В ходе лечения заболевания производится удаление нависающих краёв пломб в области межзубных промежутков. Очень важным моментом является снятие некачественных коронок, которые глубоко погружены под десну (такое расположение искусственных коронок способствует углублению зубодесневого кармана), а также безграмотно сконструированных протезов. [9]
Лечение пародонтита с помощью лазера
Суть такой терапии заключается во введении лазерного светодиода в пародонтальный карман. С помощью лазера проводится удаление патологической ткани.
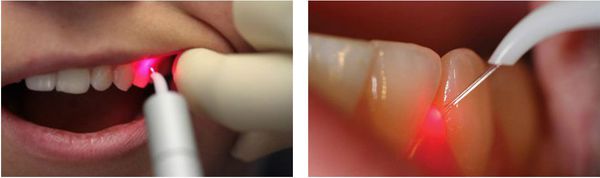
После лечения стерильно чистый пародонтальный карман закрывается, тем самым препятствуя проникновению патогенных микроорганизмов.
На ранних стадиях пародонтита иногда достаточно одной процедуры. При запущенных формах заболевания проводится несколько сеансов. Они выполняются раз в неделю.
Для устранения пародонтита лазером применяются различные типы лучей (CO2, диодный или неодимовый).
Главные достоинства лечения лазером:
- бескровность метода лечения — лазерное излучение во время процедур буквально запаивает все мелкие сосуды;
- безболезненность — во время лечения лазером анестезия может не потребоваться, так как пациент не испытывает существенного дискомфорта;
- быстрая реабилитация — сразу же после процедуры пациент может вернуться к привычному образу жизни;
- минимальное количество противопоказаний — лечение лазером показано и маленьким детям, и беременным женщинам, и аллергикам.
Плазмолифтинг
Лечить пародонтит можно локальным введением плазмы, полученной из крови пациента, в повреждённые мягкие ткани полости рта.
При плазмолифтинге происходит стимуляция клеток десны, в результате чего начинается их естественная регенерация. Под воздействием содержащихся в плазме тромбоцитов и лейкоцитов воспалительные процессы купируются.
Показания к плазмолифтингу:
- гингивит;
- пародонтит 1-3 степени тяжести;
- пародонтоз;
- воспаление стенок лунки после удаления зуба;
- воспаление костной и мягкой тканей вокруг имплантата;
- заживление мягких тканей после стоматологических операций;
- профилактика заболеваний дёсен.
Процедура плазмолифтинга — это уникальная методика, которая не имеет аналогов. Она основана на применении технологии PRP-терапии. В стоматологии она имеет название Plasmodent.
Лечение лазером показано пациентам, у которых есть проявления воспалительных или атрофических заболеваний слизистой полости рта. Кроме того, его используют для активизации, а также заметного ускорения восстановления костных тканей после проведения имплантации либо костно-пластического хирургического вмешательства.
Основная задача плазмолифтинга — остановить развитие воспалительного процесса пародонта и активировать естественное восстановление десны, её структуры, цвета, а также предупредить разрушение костных тканей.
Прогноз. Профилактика
На ранней стадии заболевания удаётся добиться устранения воспаления и полного восстановления костной ткани.
При средней или тяжёлой стадии пародонтита нужен гораздо больший объём лечения. Это противовоспалительная терапия, направленная на купирования гноетечения и снятие воспаления: векторо-, лазеро-, фото- и плазмотерапия. Часто необходим кюретаж карманов и остеопластические операции для восстановления утраченной кости. Это существенно усложняет и удорожает лечение. Пациент должен находиться под наблюдением врача и каждые 2-3 месяца проходить курс поддерживающей терапии.
При наличии удалённых зубов и их расхождении нужен комплексный и системный подход к лечению пародонтита. Комплексный подход — это, в первую очередь, слаженная работа всей команды врачей: пародонтолога, терапевта, хирурга, имплантолога, ортопеда и ортодонта.
Так как на ранних стадиях патологического процесса первые признаки заболевания слабо выражены, значительную роль в профилактике и лечении играет своевременная и точная диагностика. Диагноз пародонтита на ранней стадии не может быть установлен без компьютерной томографии и дентальных снимков.
Поскольку причиной пародонтита являются микробы, то первым этапом профилактики и лечения заболевания является профессиональная и домашняя гигиена полости рта. От того, насколько качественно и каждодневно устраняется микробный налёт с поверхности зубов и дёсен, во многом зависит успех профилактики и лечения пародонтита. [8]
92% людей в мире неправильно и недостаточно чистят зубы. Для полноценной очистки зубов нужна правильная техника: щетку со стороны щеки и губ располагают под углом 45 градусов к оси зуба, совершают выметающие движения от десны к зубам, при этом щетинки частично проникают в десневую бороздку и межзубные пространства.
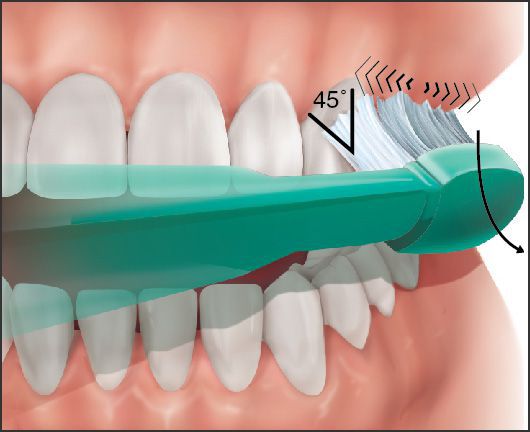
Такими же движениями чистят язычную поверхность зубов. Жевательную поверхность зубов чистят движениями вперёд-назад. Область последних моляров (7 или 8 зубов) прочищают монощёткой.
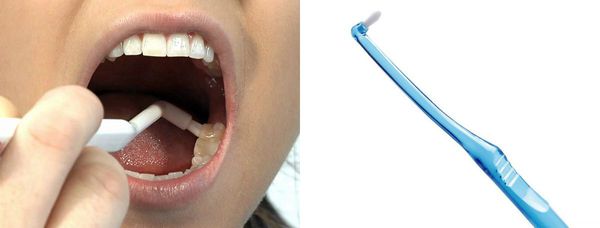
Ни одна щётка качественно не прочищает пространство между зубами, поэтому необходимо использовать зубную нить или специальные ёршики.
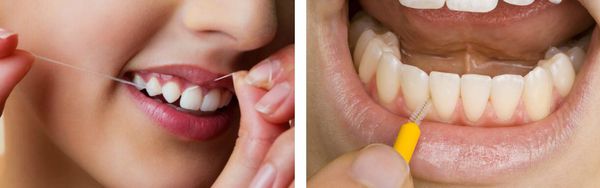
Ирригатор — отличная альтернатива ёршикам и флоссам. Он не только идеально прочищает межзубные промежутки, но тренирует и массирует десну.

Профессиональная гигиена — один из наиболее важных компонентов в профилактике потери зубов при пародонтите. Процедура заключается в удалении микробного налёта, над- и поддесневых зубных отложений и камней врачом. При ежедневной тщательной и грамотной домашней гигиене делать профессиональную гигиену необходимо каждые полгода.
Пародонтит
Пародонтит – это воспалительное заболевание, при котором поражаются ткани пародонта. В стоматологии существует еще одна болезнь с похожим названием – пародонтоз. Для нее характерны те же самые изменения, однако они развиваются без сопутствующего воспалительного процесса.
К тканям пародонта относят десны, кровеносные сосуды, связки и кости. Все эти структуры надежно фиксируют зубы и обеспечивают их нормальное питание. При развитии воспалительного процесса эти функции нарушаются, что приводит к появлению специфических симптомов. Основная опасность пародонтита, как и пародонтоза, заключается в развитии подвижности зубов с последующей их потерей. Поэтому оба заболевания нуждаются в ранней диагностике и эффективном лечении.
Классификация и виды пародонтита
В зависимости от особенностей течения, объема поражения и степени тяжести выделяют несколько форм заболевания.
Острый и хронический пародонтит
Для острого течения заболевания характерно внезапное возникновение выраженных симптомов, которые доставляют сильное беспокойство. Поэтому острые формы пародонтита считаются относительно благоприятными, так как пациенты чаще обращаются за медицинской помощью.
Хронический пародонтит, наоборот, склонен к длительному бессимптомному течению. Симптомы выражены слабо, и пациенты могут не обращать на них внимания. В периоды обострения клиническая картина становится более отчетливой, но не все люди записываются на консультацию к стоматологу. В то же время заболевание продолжает прогрессировать, поэтому рано или поздно медицинская помощь таким пациентам все же потребуется.
Локализованный и генерализованный пародонтит
Объем поражения тканей пародонта может быть разным. Если воспалительный процесс распространяется на одном участке челюсти, то говорят о локализованном пародонтите. Как правило, в таких случаях поражается один или несколько зубов, которые расположены рядом. Даже при длительном течении локализованный воспалительный процесс, как правило, не распространяется на соседние зубы.
При генерализованном пародонтите поражаются все ткани пародонта (или их большая часть) на верхней или нижней челюсти. Такая форма является достаточно опасной, так как без должного лечения может привести к утрате большей части зубов. Однако даже если пациент своевременно обращается за медицинской помощью, то быстро решить проблему не получится. Лечение пародонтита десен при генерализованной форме обычно длительное и комплексное.
Степени пародонтита
По тяжести течения пародонтит делят на 3 степени или стадии.
При легкой степени общее состояние организма остается без изменений. Среди местных проявлений отмечаются пародонтальные карманы глубиной до 3,5 мм, воспаление, покраснение и отек десен. Патологическая подвижность зубов не выявляется.
Пародонтит средней степени тяжести характеризуется увеличением глубины пародонтальных карманов до 5 мм, снижением высоты межзубных перегородок, появлением патологической подвижности зубов. На этой стадии у пациента могут появляться оголение шейки зуба, щели между зубами, травматическая окклюзия, смещение зубов. Также изменяется и общее состояние здоровья. Пациенты могут жаловаться на слабость, быструю утомляемость, плохой аппетит.
При пародонтите тяжелой степени проявления достигают своего максимума. Глубина пародонтальных карманов составляет 6 мм и более. Из-за значительной резорбции костной ткани развивается сильная подвижность зубов и их веерообразное расхождение. Также нередко развиваются осложнения в виде абсцессов, что влияет на общее состояние.
Степень тяжести пародонтита играет важную роль в планировании лечения, поэтому ее всегда определяют на диагностическом этапе.
Причины и факторы риска пародонтита
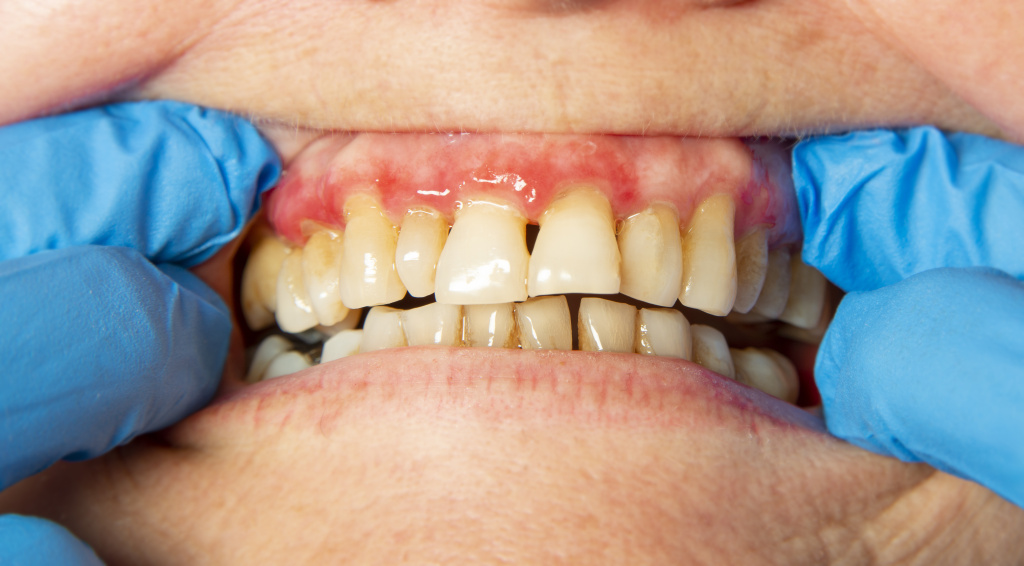
Локализованный пародонтит ограничен одним или несколькими зубами, поэтому он развивается при воздействии локальных неблагоприятных факторов. К таковым можно отнести:
механическое повреждение одного или нескольких зубов;
неправильно установленная пломба;
неправильно установленные или некачественно изготовленные зубные протезы.
Локализованный пародонтит является более распространенной формой, но при этом имеет благоприятное течение и редко приводит к развитию осложнений.
Генерализованная форма, наоборот, встречается реже, но при этом протекает тяжелее. Главной причиной развития генерализованного пародонтита является некачественная гигиена ротовой полости. Она способствует отложению налета на поверхности эмали и деснах. Этот налет является благоприятной средой для жизнедеятельности микроорганизмов, которые заселяют полость рта. В таких условиях бактерии активно размножаются и выделяют токсины и другие агрессивные вещества. Последние запускают воспалительную реакцию, которая в конечном итоге и приводит к развитию генерализованного пародонтита.
Также выделяют группу факторов риска, при наличии которых вероятность развития пародонтита увеличивается. Наиболее важными из них являются недостаток витаминов в рационе и сопутствующие эндокринные заболевания. Известно, что дефицит витамина С способствует развитию воспалительных и деструктивных изменений в пародонте, увеличивает хрупкость сосудов и замедляет процесс синтеза коллагена. Витамин А принимает участие в эпителизации десен, поэтому при его недостатке снижается сопротивляемость слизистой оболочки к различным раздражителям, что увеличивает вероятность развития осложнений.
Если говорить об эндокринных нарушениях, то пародонтит чаще развивается у пациентов с сахарным диабетом, заболеванием щитовидных и половых желез. Сами по себе эти заболевания не приводят к развитию воспаления, но при этом создают благоприятные условия для жизнедеятельности микроорганизмов и способствуют снижению питания и кровоснабжения тканей пародонта.
Риск развития пародонтита увеличивается при патологии иммунной, пищеварительной, кровеносной систем. Поэтому пациенты с такими заболеваниями входят в группу риска и нуждаются в регулярном осмотре стоматолога.
Симптомы и признаки пародонтита
Легкие степени пародонтита обычно протекают бессимптомно. Пациента может беспокоить умеренный дискомфорт, незначительная кровоточивость десен и их покраснение. Эти симптомы часто остаются незамеченными, поэтому не являются поводом для обращения за медицинской помощью.
На более поздних стадиях признаки пародонтита становятся более выраженными. Это могут быть:
выраженная кровоточивость десен;
болезненность при надавливании или во время приема пищи;
неприятный запах изо рта, от которого сложно избавиться с помощью домашних средств;
увеличение промежутков между зубами;
заметная подвижность зубов;
выделение гноя из десневых карманов;
повышенная чувствительность к горячей и холодной пище;
визуальное удлинение зубов за счет обнажения шейки.
Эти признаки могут сочетаться с общими симптомами, к которым относятся повышение температуры тела, слабость, быстрая утомляемость, плохой аппетит.
Обращаться к стоматологу нужно при появлении любых симптомов со стороны десен и зубов. Начальные стадии пародонтита хорошо поддаются лечению с помощью консервативных методов, в то время как запущенные формы требуют длительного, сложного и дорогостоящего лечения.
Диагностика пародонтита
Диагностика начинается с консультации стоматолога-терапевта или стоматолога-пародонтолога. Врач проводит осмотр ротовой полости и назначает дополнительное обследование, в которое могут входить следующие методы:
Рентгеновские снимки челюстей. Это базовое исследование позволяет получить общую информацию о состоянии зубов и костной ткани.
Реопародонтография. Данный метод применяется для определения состояния сосудов тканей пародонта.
Ультразвуковая остеометрия. Исследование показывает плотность костной ткани.
Проба Шиллера-Писарева. Подразумевает окраску слизистой специальным раствором, который выявляет очаги воспаления.
Микробиологический посев из ротовой полости. Позволяет определить состав микроорганизмов и их чувствительность к антибактериальным препаратам.
Определение пародонтального индекса и индекса кровоточивости.
Комплексное обследование позволяет определить степень пародонтита, выявить сопутствующие заболевания и осложнения, и на основании этой информации спланировать дальнейшее лечение.
Лечение пародонтита
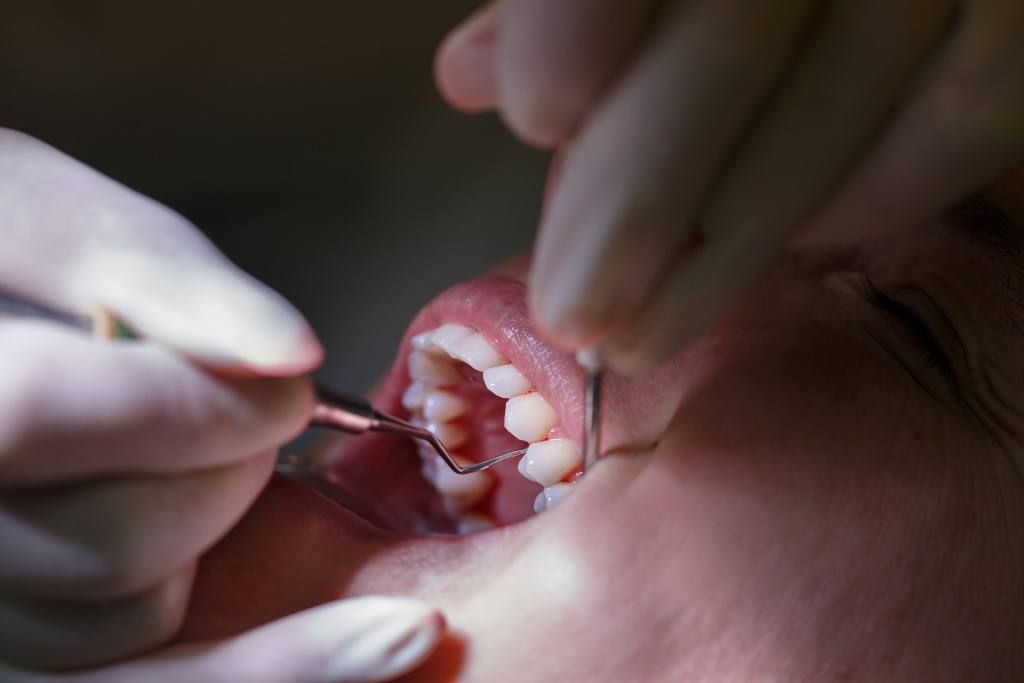
Перед тем, как лечить пародонтит, необходимо провести подготовительные мероприятия. К ним относятся удаление наддесневых и поддесневых отложений, а также санация ротовой полости. Удаление мягкого налета и зубного камня является обязательным этапом, так как в этом случае устраняется одна из главных причин пародонтита. Для очистки зубов применяют методы профессиональной гигиены — ультразвуковая чистка, чистка Air Flow, скейлинг, механическая чистка.
Санация ротовой полости подразумевает устранение всех сопутствующих стоматологических заболеваний. Как правило, у большинства пациентов с пародонтитом имеется кариес и его осложнение – пульпит. При наличии неправильно установленных пломб, деформаций и поломок протезов также проводится коррекция. Главная задача подготовительного этапа – создание максимально благоприятных условий для заживления. Это в свою очередь влияет и на эффективность лечения.
Для устранения признаков пародонтита и восстановления нормальной анатомии зубного ряда применяется противовоспалительная терапия, шинирование и хирургическое лечение.
Противовоспалительная терапия при пародонтите
Противовоспалительные препараты могут назначаться местно или системно. Местное лечение подразумевает полоскание ротовой полости и промывание пародонтальных карманов растворами антисептика, нанесение на десны специальных гелей. Эти процедуры можно выполнять как в кабинете у стоматолога, так и в домашних условиях. Общая терапия включает в себя назначение таблеток, уколов или капельниц. Основные группы назначаемых препаратов – нестероидные противовоспалительные средства и антибиотики.
Шинирование при пародонтите
Шинирование применяется для устранения подвижности зубов и предотвращения прогрессирования пародонтита. При этом могут применяться как временные, так и постоянные методы фиксации зубов.
Временное шинирование
Временное шинирование применяют при наличии сильной подвижности, которая характерна для тяжелых форм пародонтита. Целью лечения в этом случае является экстренная фиксация зубов и предупреждение их потери. В качестве временных шин сегодня применяются современные и эстетичные материалы – композит и акрил. Фиксируются они с помощью адгезивных составов и прочно скрепляют зубы на несколько дней. Временное шинирование не требует подготовки и может быть проведено в минимальные сроки. Однако такая конструкция имеет непродолжительный срок службы. Поэтому в последующем временные шины нужно заменить на постоянные.
Постоянное шинирование
С помощью постоянных шин можно зафиксировать зубы на продолжительный срок. Такие конструкции устанавливаются после подготовки, которая заключается в препарировании (обтачивании) зубов. Обычно на внутренней поверхности зубного ряда стоматолог делает небольшое углубление, в которое устанавливается прочная армированная нить и закрывается композитным материалом. Для увеличения прочности может быть использовано несколько нитей, которые укладываются специальным способом (в несколько рядов или в форме «восьмерки»). Срок службы постоянных шин составляет в среднем несколько лет.
Полупостоянное шинирование
Еще одним методом является полупостоянное шинирование. Как правило, его применяют для фиксации передних зубов. Конструкции могут быть съемными и несъемными. Несъемные шины изготавливаются из композитного материала и крепятся к предварительно препарированным зубам адгезивными составами. Съемные шины по внешнему виду напоминают частичные съемные протезы с кламмерами. Обычно они надеваются на ночь и применяются после проведенного хирургического лечения. Срок службы полупостоянных шин составляет от нескольких месяцев до года.
Хирургические методы лечения пародонтита
Хирургическое лечение применяется для устранения инфицированных пародонтальных карманов, которые сохранились после консервативного лечения. Обычно такая ситуация наблюдается при большой глубине карманов, внутрикостных дефектов и других осложнениях. Другая группа методов хирургического лечения позволяет избавиться от дефектов десен и костных тканей. Для достижения данных целей применяются три основные методики:
Закрытый кюретаж. С помощью такого лечения можно убрать грануляционную ткань из пародонтальных карманов и очистить ротовую полость от поддесневых отложений. Закрытый кюретаж подразумевает механическое выскабливание без выполнения разрезов. Из недостатков такого лечения можно отметить отсутствие визуального контроля. Поэтому закрытый кюретаж не применяют при глубоких пародонтальных карманах ввиду низкой эффективности.
Открытый кюретаж. В отличие от предыдущего метода, выполняется с отслоением десны, что позволяет значительно повысить результативность вмешательства. Сначала выполняются разрезы слизистой оболочки, которые позволяют отслоить десну и удалить грануляции и зубные отложения в пародонтальных карманах под визуальным контролем. При наличии дефектов костной ткани их можно устранить за один этап, что является существенным плюсом. Однако открытый кюретаж является более травматичной операцией и имеет больше противопоказаний к выполнению.
Лоскутные операции. Как можно понять из названия, суть их заключается в формировании лоскута из десны. За счет этого открывается доступ к подлежащим костным тканям и шейке зуба. В зависимости от особенностей течения пародонтита, стоматолог может выполнять костную пластику, удалять участки нежизнеспособной слизистой, проводить шлифовку корней.
После проведенного хирургического лечения пациент нуждается в послеоперационном уходе, который включает антисептические полоскания рта, противовоспалительное лечение и в некоторых случаях антибиотикопрофилактику. Для закрепления результатов лечения важно отказаться от вредных привычек и правильно питаться. Для каждого пациента составляется индивидуальный список рекомендаций, которые необходимо в точности выполнять.
Профилактика пародонтита
Профилактика пародонтита у детей и взрослых основывается на устранении причин, которые приводят к развитию этого заболевания. Самый важный пункт – регулярное и правильное соблюдение гигиены ротовой полости. Для этого обычной чистки зубов с помощью зубной щетки недостаточно. Чтобы качественно удалять твердые и мягкие зубные отложения, необходимо пользоваться зубной нитью, специальными ершиками и ирригатором. Также нужно минимум два раза в год посещать стоматолога и проводить профессиональную гигиену ротовой полости.
При появлении первых признаков гингивита или любых других стоматологических заболеваний нужно сразу же обращаться за квалифицированной медицинской помощью, а не заниматься самолечением.
Источник https://www.minclinic.ru/stomat/parodontit_sredn.html
Источник https://probolezny.ru/parodontit/
Источник https://b-stom.ru/articles/parodontit/