Бесплодие коров и яловость. В чем разница, причины, как обследовать (фото, схема), виды абортов, ошибки при разведении 2021 года
В быту прохолостившую корову называют яловой. Но надо различать настоящую яловость, вызванную внешними или генетическими обстоятельствами и абортирование плода, вызываемое инфекционным заболеванием. В статье расскажем про бесплодие коров и яловость, рассмотрим меры профилактики и лечения.
Что такое яловость, при каких условиях возникает, как отличить яловость от скрытых абортов
КРС считают яловыми, если они не оплодотворились в сезон осеменения. В норме это 3 месяца после отела. Цикл у коровы длится 3 недели. Не охота, а полный половой цикл. После отела в следующий раз корова приходит в охоту на 21-28 сутки.
Считают яловость в хозяйствах в процентах по количеству маток, не давших приплода за год.
- Врожденная:
- инфантилизм
- фримартинизм
- гермафродитизм
- Приобретенная:
- алиментарная
- климатическая
- эксплуатационная
- старческая.
Также бесплодие может стать результатом патологий в репродуктивной системе, нарушения организации и проведения ИО или биологических процессов. Для выяснения и устранения причин бесплодия проводят анализ хозяйственных условий, включающий в себя:
- состояние кормовой базы. Скудные на питательные вещества корма приводят к истощению организма;
- качество кормления маточного стада и ремонтного молодняка в течение 12 месяцев на основе анализа химического состава кормов;
- условия содержания скота;
- особенности организации и проведения ИО;
- благополучие местности и хозяйства по заразным и незаразным заболеваниям. Читайте также статью: → «Основные причины болезней коров, способы их лечения».
Для удобства выяснения причин снижения оплодотворяемости и работ по профилактике и лечению яловости стадо делят на 7 групп. Группы коров, исследуемых на яловость, согласно документам хозяйства:
| Группа | Характеристики группы | Лечение и профилактика |
| Стельные | Стельность подтверждена | Со второй половины стельности профилактика токсикозов; абортов; задержаний последа; диспепсии новорожденных и маститов |
| Новотельные | До 1 мес. после отела | Контроль за отделением последа; характером лохий; качественный раздой с 3-й недели после отела |
| Осемененные | Не проверенные на стельность | Диагностика стельности и выяснение причин ее отсутствия; при увеличении в стаде количества яловых маток проводят всесторонне обследование животных, исследования кормов и крови; ставят диагноз и устраняют патологию |
| Долго не приходящие в охоту | Не приходят в охоту свыше 1 мес. после отела | В основном первотелки в хозяйствах с плохими условиями содержания и скудным кормлением; улучшают условия и рацион |
| С регулярными половыми циклами | Не раз осемененные, но не оплодотворяющиеся | Основная причина – нарушение правил ИО, техники хранения спермы, выявление маток в охоте; эндометриты; высокий титр спермоантител |
| С аритмичными половыми циклами | Приходят в охоту каждые 8-10 дней или каждые 1,5-2 мес. | Основная причина – ранняя эмбриональная смертность или скрытые аборты. |
| С клинически выраженной патологией репродуктивных органов | Применяется выбраковка |
 При вагинальном исследовании определяют наличие и характер экссудата из влагалища. Анализ на спермоантитела предполагает забор секрета из канала шейки матки.
При вагинальном исследовании определяют наличие и характер экссудата из влагалища. Анализ на спермоантитела предполагает забор секрета из канала шейки матки.
Ректальное исследование на стельность проводят, прощупывая матку через прямую кишку. Так как ветеринар вынужден действовать вслепую, а расположение матки у коров может быть немного различным, врач всегда может сделать ошибку, определяя, стельная ли корова. Читайте также статью: → «Как лечить мастит у коровы: описание болезни и способы лечения».

При некоторых патологиях можно установить наличие стельности, в то время как корова не оплодотворена.
Чтобы точно выяснить произошло ли оплодотворение яйцеклетки, во многих хозяйствах, кроме ректального и вагинального исследований, начинают применять аппарат УЗИ. При ректальном обследовании коровы ветеринары часто делают ошибку, диагностируя стельность при ее отсутствии или наоборот, так как им приходится работать вслепую. УЗИ позволяет избежать этой ошибки и установить наступившую стельность на более ранних сроках.

При всей компактности и удобстве аппарата УЗИ частнику его покупать не стоит. Показания на приборе еще надо суметь прочитать.
Содержание яловой коровы и уход за ней
В случае если яловость обусловлена наследственностью, держать такую корову не нужно. Если корова бесплодна из-за плохих условий содержания и скудных питательными веществами кормов, устраняют причины яловости. Корову переводят в теплое помещение и обеспечивают качественными кормами без плесени и гнили. При бесплодности в результате заболеваний (абортирование), животное необходимо пролечить согласно назначениям ветеринарного врача.
Виды абортов и в чем их отличие от яловости
Яловость – это неспособность коровы к оплодотворению яйцеклетки. Яловость может возникнуть в связи с ослаблением организма из-за плохих условий содержания или плохих кормов, в результате наследственных патологий или неправильных действий оператора ИО. При устранении причин, кроме наследственности, у коровы наступает стельность.
Аборт – прерывание стельности с гибелью плода. Для аборта обязательным условием является стельность коровы. Так как одна из разновидностей абортов: скрытый, – происходит в первые полтора месяца стельности, его часто путают с яловостью. Аборты делят по:
- Клиническому проявлению:
- полный;
- неполный;
- скрытый;
- привычный
- Этиологии:
- незаразные:
- алиментарные – вызванные внешними факторами;
- травматические;
- идиопатические;
- в результате отравлений
- инвазионные;
- инфекционные.
- незаразные:
Виды абортов, причины их возникновения, способы профилактики и лечения:
| Вид аборта | Причины | Лечение и профилактика |
| алиментарный | Скармливание плесневелого сена; порченых корнеплодов; прогорклого комбикорма; прокисшего силоса; кормов, содержащих горчицу; недостаток питательных веществ в организме; поедание коровой ядовитых растений и плодов; поедание кормов с высоким содержанием нитратов | В качестве профилактики корову кормят доброкачественными кормами и следят, чтобы она не съела ядовитые растения. При отравлении нитратами для профилактики аборта и лечения животного применяют внутривенно раствор глюкозы с аскорбиновой кислотой |
| Травматический | Ушибы брюшной стенки; удары в области головы; химическое и термическое воздействие; стрессы; длительная транспортировка | Как любую другую травму, предусмотреть нельзя. Можно попытаться только избежать транспортировки стельной коровы, но это не всегда возможно |
| Идиопатические | Патологии плодных оболочек и плода; водянка плодных оболочек и плода | Вызываются генетическими отклонениями и внешними факторами. В первом случае животное выбраковывают, во втором применяют соответствующие профилактические меры |
| Заразные | Бактериальная инфекция; вирус; протозойная инфекция; микозы | Проводят соответствующее лечение; для предотвращения инфекций соблюдают правила содержания и кормления скота |
| Скрытый (эмбриональная смертность) | Генетическая несовместимость гамет; несовместимость групп крови или белков; неполноценная функция желтого тела; несвоевременное осеменение; гиповитаминоз Е; влияние химических веществ; наличие в матке патогенной микрофлоры | Лечение отсутствует, возможна только профилактика |
Совет #1. Коровы не могут выплюнуть попавшие им в рот предметы, поэтому при кормлении коров необходимо следить, чтобы в сене не было ядовитых для коров растений.

При аборте можно заметить кровотечение из половых органов коровы. На ранних сроках может пройти незамеченным.
Заразные аборты, которые путают с яловостью
Алиментарные или травматические аборты сложно спутать с бесплодием, так как они носят разовый характер. Заразные отличаются тем, что пока корова является носителем инфекции, аборты будут повторяться. Если корова целыми днями пасется на пастбище, владелец может пропустить кровяные выделения из половых органов и решить, что корова не оплодотворилась при осеменении. Читайте также статью: → «Заболевания вымени у коров, эффективные способы лечения».
Заразные аборты могут быть:
- эпизоотическими:
- лептоспирозный,
- бруцеллезный,
- вирусный;
- спорадическими с высокой степенью заражения стада:
- листериозный,
- сальмонеллезный;
- спорадическими с низкой степенью заражения стада:
- трихомонозный,
- микотический,
- вибриозный,
- стрептококковый,
- диплококковый.
Особо опасные, общие для человека и скота заболевания, приводящие к абортам у коров, симптомы и лечение:
Совет #2. При искусственном осеменении требуйте гарантии, что сперма чиста от трихомонад, так как эти паразиты при глубоком замораживании сохраняются годами.
Серьезные ошибки при разведении и содержании коров, способные привести к бесплодию
- Случка с быком, не проверенным на трихомоноз. Так как трихомоноз передается половым путем, перед случкой быка проверяют на это заболевание. Если бык принадлежит другому владельцу, хозяин быка должен предоставить справку об отсутствии инфекции. Причем это требование работает в обе стороны. Ровно то же делает и владелец коровы.
- Нежелание ставить корову на учет в ветстанции и проводить необходимые прививки. Частое явление среди жителей глубинки, у которых нередко даже отсутствуют документы на принадлежащую им скотину. Приводит к распространению среди скота инфекционных заболеваний, в том числе вызывающих аборты.
- Проведение зимних отелов при недоброкачественном питании и плохих условиях содержания. Зимой живые организмы ослаблены недостатком витаминов и солнца, а также борьбой с холодом. При пониженном иммунитете и некачественном питании у коровы после отела могут развиться заболевания внутренних органов репродуктивной системы, что приведет к аборту и дальнейшему бесплодию.
Частые вопросы, связанные с бесплодием у коров
Вопрос №1. Можно ли вылечить яловость народными средствами?
Генетически обусловленная яловость не лечится никакими средствами. За попытки лечить самостоятельно опасные для человека заболевания, вызывающие аборты у коров, пора вводить уголовную ответственность.
Вопрос №2. Каковы внешние признаки яловости?
Отсутствие внешних признаков стельности. На самом деле, при простом взгляде на корову нельзя определить яловая она или стельная на ранних сроках. Чтобы понять состояние коровы нужно понаблюдать за ней пару месяцев и определить, приходит ли она в охоту. Можно также позвать ветврача для установления факта стельности или яловости.
Вопрос №3. Где можно вылечить бесплодие у коровы и какой врач может это сделать?
Прямо у себя на личном подворье, так как яловость при отсутствии генетических отклонений не болезнь сама по себе, а следствие плохого содержания или инфекционных заболеваний. Поэтому лечить надо не бесплодие, а инфекцию, или улучшить рацион и построить теплый хлев. Пролечить инфекционное заболевание способен любой ветврач, посещавший лекции в профильном заведении и сдавший госэкзамен на диплом. Коровы и свиньи – основное направление ветеринарных ВУЗов.
Вопрос №4. За сколько можно вылечить бесплодие и что делать, если корова продолжает холостить?
Если под словом «сколько» подразумевалась стоимость лечения, то это выльется в стоимость визита ветеринара плюс стоимость назначенного им курса лечения. Инфекционные заболевания скота лечатся относительно недорогими антибиотиками. Так что основную часть суммы будет составлять стоимость ветеринара, которая разнится в зависимости от региона и расстояния от ветеринара до коровы.
Если под «сколько» подразумевается срок лечения, то это зависит от продолжительности назначенного ветеринаром курса. Если корова остается яловой, возможно, у нее патология репродуктивной системы. Такую корову забивают.
Оцените пожалуйста статью ☺
Нажмите по звездочке ↓
Средний рейтинг: 5 / 5. Количество голосов: 1

Проголосуйте первым!
Бесплодие коров: причины, диагностика и лечение

Рассмотрены распространенные функциональные нарушения яичников, приводящие к бесплодию коров. Вы узнаете, как лечат и профилактируют такие проблемы.
Одна из причин ухудшения экономических показателей в молочном и мясном скотоводстве – это проблемы с органами репродуктивной системы коров. Так, из-за функциональных нарушений яичников скотоводы недополучают телят, тратятся на ветеринарные препараты. В самых тяжелых случаях коров приходится выбраковывать.
1. Гипофункция яичников коров
Это наиболее распространенная проблема, при которой происходит дисфункция гонад коров. На долю коров, у которых подтвержден диагноз рассматриваемой проблемы, приходится около 220-24% от количества бесплодных животных.
Основные факторы, провоцирующие гипофункцию яичников:
- сбои в нейрогуморальной системе;
- нарушенный фолликулогенез;
- ошибочный подход к организации кормления;
- недостаток моциона или круглогодовое содержание животных без выгула.
Гипофункция яичников в первую очередь проявляется длительным отсутствием половой цикличности.
Диагноз проблемы подтверждается гипотонией матки, мелкими и плотными яичниками, отсутствующими на яичниках фолликулами и желтыми телами. Эти признаки устанавливаются во время ректального исследования. Чтобы исключить вероятность ошибочного диагноза ректальное исследование гонад повторяют через 10 дней.
Как лечат гипофункцию яичников? К сегодняшнему дню предложено несколько эффективных подходов к лечению рассматриваемого недуга:
- с помощью гормонов;
- посредством массажа яичников и матки, моциона.
Гормональные методы обычно основаны на использовании средств с гонадотропным действием. К этой группе препаратов относится СЖК, разовая доза которой рассчитывается с учетом того, что на каждый 1 кг веса животного должно приходиться 4 МЕ препарата. При гипофункции яичников корове рекомендовано 2-кратное подкожное введение СЖК. На первую процедуру приходится 2-3 мл сыворотки, на вторую (через два-три часа) – оставшееся количество препарата. Однократное введение всего объема сыворотки может вызвать анафилактический шок.
Во многих хозяйствах буренок лечат сывороточным и хорионическим гонадотропином. Разовая доза – 8 ЕД на кило веса. Основой для этих средств служит СЖК, прошедшей очистку от белковых соединений, провоцирующих анафилаксию. Аналогичная технология применяется при производстве фоллимага, гонадотропина Вейкса, хорулона.
Практическое применение нашли и гомеопатические препараты, например, мастометрин.
Гонадотропные средства способствуют образованию фолликулов. В худшем случае через неделю у коров наступает возбуждение – одна из стадий полового цикла.
Также зарекомендовали себя препараты, оказывающие гестагенное действие. К этой группе средств относится прогестерон. 5-10-дневное применение такого средства ведет к угнетению функциональной составляющей яичников. Результатом прекращения использования препарата является резкое снижение концентрации прогестерона, что активирует рост фолликулов, повышает уровень эстрогенов. Все это запускает стадию возбуждения.
Гонадотропные и гестагенные препараты эффективнее, когда используются параллельно.
Из физических способов борьбы с недугом эффективнее всего массаж яичников и матки. Процедура проводится ежедневно до семи минут. Также коров с третьего-пятого дня после отела обеспечивают ежедневным моционом, среднее расстояние которого составляет 4 км.
Положительный эффект дает биостимуляция – воздействие самцов-пробников. Это вазэктомированные быки, общение с которыми усиливает у коров сократительную способность матки и положительно сказывается на проявлении полового цикла. Биостимуляция по сравнению с медикаментозным лечение полностью безвредна, так как предусмотрена самой природой.
Профилактические мероприятия:
- полноценное кормление;
- содержание, организованное по всем ветеринарно-зоотехническим правилам;
- регулярный активный моцион;
- общение с быками-пробниками.
2. Персистентное желтое тело у коров
При таком функциональном нарушении в течение первых 30-40 дней послеродового периода у коров не происходит инволюции желтого тела (ветеринары в шутку говорят, что оно запаздывает). Среди всех случаев бесплодия на долю коров с персистентным желтым телом приходится не менее 10%.
Проблема дает о себе знать из-за:
- длительной выработки желтым телом прогестерона, отрицательно коррелирующего с функциональной активностью яичников;
- отказа от осеменения животных в первую половую охоту.
Вероятность нарушения выше при неверно организованном кормлении и содержании животных.
К клиническим признакам патологии относится бесплодие, грибовидное выпячивание на яичниках, которые часто уплотнены.
При постановке диагноза учитываются клинические признаки. Также проводится 2-кратное ректальное исследование органов репродуктивной системы. Между исследованиями выдерживается 10-12-дневный перерыв.
Что касается лечения коров с персистентным желтым телом, оно бывает консервативным и оперативным. Намного эффективнее стратегия, начинающаяся с консервативного лечения, в том числе использования гормональных препаратов, относящихся к простагландиновому ряду. Такая группа средств представлена эстрофаном, энзапростом, мегэстрофаном и др. Средства вводятся дважды, второй раз через 10-дневный перерыв. Важно знать, что под их действием проблемное желтое тело не рассасывается, зато сильно сокращается матка, уменьшается просвет сосудов, питающих яичники, происходит инволюция персистентного желтого тела.
Чуть реже животных лечат гонадотропинами, например, тем же фоллимагом и т.д. Положительные эффекты получают от массажа яичников (ректально).
Из оперативных способов борьбы самым результативным является энуклеация (отдавливание) желтого тела. Процедура проводится ректально и обязательно с 5-7-минутным торзированием сосудов в месте, в котором разорвалась оболочка яичника. Отказываться от торзирования не стоит, так как это грозит длительным кровотечением.
Профилактика:
- оптимизация условий кормления и содержания;
- предоставление ежедневного активного моциона;
- осеменение (покрытие) животного в первую и последующие охоты.
3. Кисты яичников коров
Сначала надо разобраться, что следует понимать под кистой. Это полость, образованная различными морфофункциональными структурами гонад. Из 100 коров кисты яичников диагностируются у пяти-девяти особей.
Кисты яичников – это результат:
- неверной стратегии использования гормональных препаратов: неверно выбранные дозы, применение без соответствующих показаний;
- злоупотребления концентрированными кормами;
- нарушенного фолликулогенеза.
По одной из классификаций, кисты бывают фолликулярными и лютеиновыми. Начнем с первых. Они появляются на стадии возбуждения, когда утолщается стенка фолликула. При таком изменении гонад иногда отсутствует овуляция. Так как фолликулярная жидкость и эстрогены продолжают образовываться, а утолщенная стенка фолликула не разрывается, полость увеличивается в объеме, что сопровождается одновременным увеличением размера яичника.
Очевидные клинические признаки:
- отсутствующее оплодотворение;
- удлинение возбуждения и укорочение других половых стадий.
Размер кист отрицательно коррелирует с их количеством.
Несколько терминов по теме:
- нимфомания – яркое проявление феномена стадии возбуждения;
- вирилизм – приобретение самкой признаков, характерных самцам, например, грубого голоса. Это результат наличия «старой» кисты.
Нимфомания, длящаяся месяцами, обычно служит причиной прекращения половых циклов.
Чтобы подтвердить диагноз, учитывается анамнез (частые половые циклы, отсутствие оплодотворения после осеменения), ректально отыскиваются одна или несколько кист. Если образование под давлением пальцев не желает разрываться, значит, имеет место киста. Нормальный фолликул разрывается.
Коров с подтвержденным диагнозом обычно лечат сурфагоном. Если верить ветеринарным специалистам, это самый эффективный препарат. К тому же, если переборщить с его дозой, никаких побочных эффектов не возникает.
Для борьбы с фолликулярными кистами рекомендована сыворотка жеребых кобыл, гонадотропные препараты. Реже прибегают к пункции кисты.
Что касается лютеиновых кист, их основной клинический признак – это отсутствие полового цикла.
Диагноз такой проблемы основан на учете клинических признаков и результатах ректального исследования состояния яичников.
Относительно стратегии борьбы с лютеиновыми кистами, она соответствует лечению коров с персистентным желтым телом.
Важно: правильная постановка диагноза, выбор оптимального способа борьбы с патологией по силам только ветеринару. Лечение животного без должной подготовки и отсутствии требующихся практических навыков чревато ухудшением его состояния.
Бесплодие у женщин
Женское бесплодие – проявляется отсутствием наступления беременности на протяжении 1,5 — 2-х лет и более у женщины, живущей регулярной половой жизнью, без использования противозачаточных средств. Выделяют абсолютное бесплодие, связанное с необратимыми патологическими состояниями, исключающими зачатие (аномалии развития женской половой сферы), и относительное бесплодие, поддающееся коррекции. Также различают первичное (если женщина не имела ни одной беременности) и вторичное бесплодие (если была беременность в анамнезе). Женское бесплодие является тяжелой психологической травмой и для мужчины, и для женщины.

Общие сведения
Диагноз «бесплодие» ставится женщине на том основании, если на протяжении 1-го года и более при регулярных половых отношениях без использования методов предохранения у нее не наступает беременность. Об абсолютном бесплодии говорят в том случае, если у пациентки присутствуют необратимые анатомические изменения, делающие зачатие невозможным (отсутствие яичников, маточных труб, матки, серьезные аномалии развития половых органов). При относительном бесплодии, причины, его вызвавшие, могут быть подвергнуты медицинской коррекции.
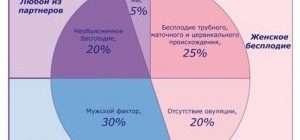
Также выделяют бесплодие первичное – при отсутствии в анамнезе женщины беременностей и вторичное – при невозможности наступления повторной беременности. Бесплодие в браке встречается у 10-15% пар. Из них в 40% случаев причины бесплодия кроются в организме мужчины (импотенция, неполноценная сперма, нарушения семяизвержения), в остальных 60% — речь идет о женском бесплодии. Причинами бесплодия могут являться нарушения, связанные со здоровьем одного из супругов или их обоих, поэтому необходимо обследование каждого из партнеров. Кроме фактора физического здоровья, к бесплодию могут приводить семейное психическое и социальное неблагополучие. Для выбора правильной тактики лечения бесплодия необходимо определить причины, его вызвавшие.

Причины женского бесплодия
К женским факторам бесплодия в браке относятся:
- повышенная секреция пролактина;
- опухолевые образования гипофиза;
- различные формы нарушения менструального цикла (аменорея, олигоменорея и др.), вызванные нарушением гормональной регуляции;
- врожденные дефекты анатомии половых органов;
- двухсторонняя трубная непроходимость;
- эндометриоз;
- спаечные процессы в малом тазу;
- приобретенные пороки развития половых органов;
- туберкулезное поражение половых органов;
- системные аутоиммунные заболевания;
- отрицательный результат посткоитального теста;
- психосексуальные нарушения;
- неясные причины бесплодия.
В зависимости от причин, приводящих у женщин к проблемам с зачатием, классифицируют следующие формы женского бесплодия:
- Эндокринную (или гормональную) форму бесплодия
- Трубно-перитонеальную форму бесплодия
- Маточную форму бесплодия
- Бесплодие, вызванное эндометриозом
- Иммунную форму бесплодия
- Бесплодие неустановленного генеза
Эндокринная форма бесплодия вызывается нарушением гормональной регуляции менструального цикла, обеспечивающей овуляцию. Для эндокринного бесплодия характерна ановуляция, т. е. отсутствие овуляции вследствие невызревания яйцеклетки либо невыхода зрелой яйцеклетки из фолликула. Это может быть вызвано травмами или заболеваниями гипоталамо-гипофизарной области, избыточной секрецией гормона пролактина, синдромом поликистозных яичников, недостаточностью прогестерона, опухолевыми и воспалительными поражениями яичников и т. д.
Трубное бесплодие возникает в тех случаях, когда имеются анатомические препятствия на пути продвижения яйцеклетки по маточным трубам в полость матки, т. е. обе маточные трубы отсутствуют либо непроходимы. При перитонеальном бесплодии препятствие возникает не в самих маточных трубах, а между трубами и яичниками. Трубно-перитонеальное бесплодие обычно возникает вследствие спаечных процессов или атрофии ресничек внутри трубы, обеспечивающих продвижение яйцеклетки.
Маточная форма бесплодия обусловлена анатомическими (врожденными либо приобретенными) дефектами матки. Врожденными аномалиями матки являются ее недоразвитие (гипоплазия), удвоение, наличие седловидной матки или внутриматочной перегородки. Приобретенными дефектами матки являются внутриматочные синехии или ее рубцовая деформация, опухоли. Приобретенные пороки матки развиваются в результате внутриматочных вмешательств, к которым относится и хирургическое прерывание беременности — аборт.
Бесплодие, вызванное эндометриозом, диагностируется приблизительно у 30% женщин, страдающих этим заболеванием. Механизм влияния эндометриоза на бесплодие окончательно неясен, однако можно констатировать, что участки эндометриоза в трубах и яичниках препятствуют нормальной овуляции и перемещению яйцеклетки.
Возникновение иммунной формы бесплодия связано с наличием у женщины антиспермальных антител, то есть специфического иммунитета, вырабатываемого против сперматозоидов или эмбриона. В более чем половине случаев, бесплодие вызывается не единичным фактором, а сочетанием 2-5 и более причин. В ряде случаев причины, вызвавшие бесплодие, остаются неустановленными, даже после полного обследования пациентки и ее партнера. Бесплодие неустановленного генеза встречается у 15% обследуемых пар.
Диагностика бесплодия
Метод опроса в диагностике бесплодия
Для диагностики и выявления причин бесплодия женщине необходима консультация гинеколога. Важное значение имеет сбор и оценка сведений об общем и гинекологическом здоровье пациентки. При этом выясняются:
- Жалобы (самочувствие, продолжительность отсутствия беременности, болевой синдром, его локализация и связь с менструациями, изменения в массе тела, наличие выделений из молочных желез и половых путей, психологический климат в семье).
- Семейный и наследственный фактор (инфекционные и гинекологические заболевания у матери и ближайших родственников, возраст матери и отца при рождении пациентки, состояние их здоровья, наличие вредных привычек, количество беременностей и родов у матери и их течение, здоровье и возраст мужа).
- Заболевания пациентки (перенесенные инфекции, в том числе половые, операции, травмы, гинекологическая и сопутствующая патология).
- Характер менструальной функции (возраст наступления первой менструации, оценка регулярности, продолжительности, болезненности менструаций, количество теряемой при менструациях крови, давность имеющихся нарушений).
- Оценка половой функции (возраст начала половой жизни, количество половых партнеров и браков, характер сексуальных отношений в браке — либидо, регулярность, оргазм, дискомфорт при половом акте, ранее применяемые методы контрацепции).
- Детородность (наличие и количество беременностей, особенности их протекания, исход, течение родов, наличие осложнений в родах и после них).
- Методы обследования и лечения в случае, если они проводились ранее, и их результаты (лабораторные, эндоскопические, рентгенологические, функциональные методы обследования; медикаментозные, оперативные, физиотерапевтические и другие виды лечения и их переносимость).
Методы объективного обследования в диагностике бесплодия
Методы объективного обследования делятся на общие и специальные:
Методы общего обследования в диагностике бесплодия позволяют оценить общее состояние пациентки. Они включают осмотр (определение типа телосложения, оценку состояния кожи и слизистых оболочек, характера оволосения, состояния и степени развития молочных желез), пальпаторное исследование щитовидной железы, живота, измерение температуры тела, артериального давления.
Методы специального гинекологического обследования пациенток с бесплодием многочисленны и включают лабораторные, функциональные, инструментальные и другие тесты. При гинекологическом осмотре оценивается оволосение, особенности строения и развития наружных и внутренних половых органов, связочного аппарата, выделения из половых путей. Из функциональных тестов наиболее распространенными в диагностике бесплодия являются следующие:
- построение и анализ температурной кривой (на основе данных измерения базальной температуры) — позволяют оценить гормональную активность яичников и совершение овуляции;
- определение цервикального индекса — определение качества шеечной слизи в баллах, отражающее степень насыщенности организма эстрогенами;
- посткоитусный (посткоитальный) тест – проводится с целью изучения активности сперматозоидов в секрете шейки матки и определения наличия антиспермальных тел.
Из диагностических лабораторных методов наибольшее значение при бесплодии имеют исследования содержания гормонов в крови и моче. Гормональные тесты не следует проводить после гинекологического и маммологического обследований, полового акта, сразу после утреннего пробуждения, так как уровень некоторых гормонов, в особенности пролактина, при этом может изменяться. Лучше гормональные тесты провести несколько раз для получения более достоверного результата. При бесплодии информативны следующие виды гормональных исследований:
- исследование уровня ДГЭА-С (дегидроэпиандростерона сульфата) и 17- кетостероидов в моче – позволяет оценить функцию коры надпочечников;
- исследование уровня пролактина, тестостерона, кортизола, тиреоидных гормонов (ТЗ, Т4, ТТГ) в плазме крови на 5-7 день менструального цикла — для оценки их влияния на фолликулярную фазу;
- исследование уровня прогестерона в плазме крови на 20-22 день менструального цикла — для оценки овуляции и функционирования желтого тела;
- исследование уровня фолликулостимулирующего, лютеинизирующего гормонов, пролактина, эстрадиола и др. при нарушениях менструальной функции (олигоменорее и аменорее).
В диагностике бесплодия широко используются гормональные пробы, позволяющие более точно определить состояние отдельных звеньев репродуктивного аппарата и их реакцию на прием того или иного гормона. Наиболее часто при бесплодии проводят:
- прогестероновую пробу (с норколутом) – с целью выяснения уровня насыщенности организма эстрогенами при аменорее и реакции эндометрия на введение прогестерона;
- циклическую или эстроген-гестагенную пробу с одним из гормональных препаратов: гравистат, нон-овлон, марвелон, овидон, фемоден, силест, демулен, тризистон, триквилар – для определения рецепции эндометрия к гормонам-стероидам;
- кломифеновую пробу (с кломифеном) – для оценки взаимодействия гипоталамо-гипофизарно-яичниковой системы;
- пробу с метоклопрамидом – с целью определения пролактиносекреторной способности гипофиза;
- пробу с дексаметазоном — у пациенток с повышенным содержанием мужских половых гормонов для выявления источника их выработки (надпочечники или яичники).
Для диагностики иммунных форм бесплодия проводится определение содержания антиспермальных антител (специфических антител к сперматозоидам — АСАТ) в плазме крови и цервикальной слизи пациентки. Особое значение при бесплодии имеет обследование на половые инфекции (хламидиоз, гонорея, микоплазмоз, трихомониаз, герпес, цитомегаловирус и др.), влияющие на репродуктивную функцию женщины. Информативными методами диагностики при бесплодии являются рентгенография и кольпоскопия.
Пациенткам с бесплодием, обусловленным внутриматочными сращениями или спаечной непроходимостью труб, показано проведение обследования на туберкулез (рентгенография легких, туберкулиновые пробы, гистеросальпингоскопия, исследование эндометрия). Для исключения нейроэндокринной патологии (поражений гипофиза) пациенткам с нарушенным менструальным ритмом проводится рентгенография черепа и турецкого седла. В комплекс диагностических мероприятий при бесплодии обязательно входит проведение кольпоскопии для выявления признаков эрозии, эндоцервицита и цервицита, служащих проявлением хронического инфекционного процесса.
С помощью гистеросальпингографии (ренгенограммы матки и маточных труб) выявляются аномалии и опухоли матки, внутриматочные сращения, эндометриоз, непроходимость маточных труб, спаечные процессы, зачастую являющиеся причинами бесплодия. Проведение УЗИ позволяет исследовать проходимость моточных труб. Для уточнения состояния эндометрия проводится диагностическое выскабливание полости матки. Полученный материал подвергается гистологическому исследованию и оценке соответствия изменений в эндометрии дню менструального цикла.
Хирургические методы диагностики бесплодия
К хирургическим методам диагностики бесплодия относятся гистероскопия и лапароскопия. Гистероскопия – это эндоскопический осмотр полости матки с помощью оптического аппарата-гистероскопа, вводимого через наружный маточный зев. В соответствии с рекомендациями ВОЗ — Всемирной организации здравоохранения современная гинекология ввела проведение гистероскопии в обязательный диагностический стандарт пациенток с маточной формой бесплодия.
Показаниями к проведению гистероскопии служат:
- бесплодие первичное и вторичное, привычные выкидыши;
- подозрения на гиперплазию, полипы эндометрия, внутриматочные сращения, аномалии развития матки, аденомиоз и др.;
- нарушение менструального ритма, обильные менструации, ациклические кровотечения из полости матки;
- миома, растущая в полость матки;
- неудачные попытки ЭКО и т. д.
Гистероскопия позволяет последовательно осмотреть изнутри цервикальный канал, полость матки, ее переднюю, заднюю и боковые поверхности, правое и левое устья маточных труб, оценить состояние эндометрия и выявить патологические образования. Гистероскопическое исследование обычно проводится в стационаре под общим наркозом. В ходе гистероскопии врач может не только осмотреть внутреннюю поверхность матки, но и удалить некоторые новообразования или взять фрагмент ткани эндометрия для гистологического анализа. После гистероскопии выписка производится в минимальные (от 1 до 3 дней) сроки.
Лапароскопия является эндоскопическим методом осмотра органов и полости малого таза с помощью оптической аппаратуры, вводимой через микроразрез передней брюшной стенки. Точность лапароскопической диагностики близка к 100%. Как и гистероскопия, может проводиться при бесплодии с диагностической или лечебной целью. Лапароскопия проводится под общим наркозом в условиях стационара.
Основными показаниями к проведению лапароскопии в гинекологии являются:
- бесплодие первичное и вторичное;
- внематочная беременность, апоплексия яичника, перфорация матки и другие неотложные состояния;
- непроходимость маточных труб;
- эндометриоз;
- миома матки;
- кистозные изменения яичников;
- спаечный процесс в малом тазу и др.
Неоспоримыми преимуществами лапароскопии являются бескровность операции, отсутствие выраженных болей и грубых швов в послеоперационном периоде, минимальный риск развития спаечного послеоперационного процесса. Обычно через 2-3 дня после проведения лапароскопии пациентка подлежит выписке из стационара. Хирургические эндоскопические методы являются малотравматичными, но высокоэффективными как в диагностике бесплодия, так и в его лечении, поэтому широко применяются для обследования женщин репродуктивного возраста.
Лечение женского бесплодия
Решение вопроса о лечении бесплодия принимается после получения и оценки результатов всех проведенных обследований и установления причин, его вызвавших. Обычно лечение начинают с устранения первостепенной причины бесплодия. Лечебные методики, применяемые при женском бесплодии, направлены на: восстановление репродуктивной функции пациентки консервативными или хирургическими методами; применение вспомогательных репродуктивных технологий в случаях, если естественное зачатие невозможно.
При эндокринной форме бесплодия проводится коррекция гормональных расстройств и стимуляция яичников. К немедикаментозным видам коррекции относятся нормализация веса (при ожирении) путем диетотерапии и увеличения физической активности, физиотерапия. Основным видом медикаментозного лечения эндокринного бесплодия является гормональная терапия. Процесс созревания фолликула контролируется с помощью ультразвукового мониторинга и динамики содержания гормонов в крови. При правильном подборе и соблюдении гормонального лечения у 70-80% пациенток с этой формой бесплодия наступает беременность.
При трубно-перитонеальной форме бесплодия целью лечения является восстановление проходимости маточных труб при помощи лапароскопии. Эффективность этого метода в лечении трубно-перитонеального бесплодия составляет 30-40%. При длительно существующей спаечной непроходимости труб или при неэффективности ранее проведенной операции, рекомендуется искусственное оплодотворение. На эмбриологическом этапе возможна криоконсервация эмбрионов для их возможного использования при необходимости повторного ЭКО.
В случаях маточной формы бесплодия – анатомических дефектах ее развития — проводятся реконструктивно-пластические операции. Вероятность наступления беременности в этих случаях составляет 15-20%. При невозможности хирургической коррекции маточного бесплодия (отсутствие матки, выраженные пороки ее развития) и самостоятельного вынашивания беременности женщиной прибегают к услугам суррогатного материнства, когда подсадка эмбрионов осуществляется в матку прошедшей специальный подбор суррогатной матери.
Бесплодие, вызванное эндометриозом, лечится с помощью лапароскопической эндокоагуляции, в ходе которой удаляются патологические очаги. Результат лапароскопии закрепляется курсом медикаментозной терапии. Процент наступления беременности составляет 30-40%.
При иммунологическом бесплодии обычно используется искусственное оплодотворение путем искусственной инсеминации спермой мужа. Этот метод позволяет миновать иммунный барьер цервикального канала и способствует наступлению беременности в 40% случаях иммунного бесплодия. Лечение неустановленных форм бесплодия является наиболее сложной проблемой. Чаще всего в этих случаях прибегают к использованию вспомогательных методов репродуктивных технологий. Кроме того, показаниями к проведению искусственного оплодотворения являются:
- трубная непроходимость или отсутствие маточных труб;
- состояние после проведенной консервативной терапии и лечебной лапароскопии по поводу эндометриоза;
- безуспешное лечение эндокринной формы бесплодия;
- абсолютное мужское бесплодие;
- истощение функции яичников;
- некоторые случаи маточной формы бесплодия;
- сопутствующая патология, при которой невозможна беременность.
Основными методами искусственного оплодотворения являются:
- метод внутриматочной инсеминации донорской спермой или спермой мужа (ИИСД, ИИСМ);
- метод экстракорпорального оплодотворения (ЭКО);
- внутриклеточная инъекция сперматозоида внутрь яйцеклетки (метод ИКСИ, ИМСИ);
- использование донорской яйцеклетки или донорского эмбриона;
- суррогатное материнство.
На эффективность лечения бесплодия влияет возраст обоих супругов, особенно женщины (вероятность наступления беременности резко снижается после 37 лет). Поэтому приступать к лечению бесплодия следует как можно ранее. И никогда не следует отчаиваться и терять надежду. Многие формы бесплодия поддаются коррекции традиционными либо альтернативными способами лечения.
Источник https://rosegardening.org/besplodie-korov-i-yalovost/
Источник https://nettoplast.ru/blog/skotovodstvo/besplodie-korov-prichiny-diagnostika-i-lechenie/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/female_sterility