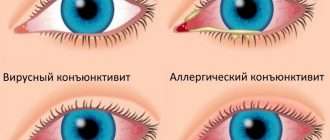
Аллергический конъюнктивит: причины, симптомы и лечение
Конъюнктивой называют тонкую слизистую оболочку, которая начинается на внутренних поверхностях век, охватывает глазное яблоко (образуя с ним своего рода шарнирную пару) и служит для смазывающего, очищающего и дезинфицирующего увлажнения глаза при акте моргания. Для этого мелкими железами в самой конъюнктиве вырабатывается жидко-слизистый секрет, который в сочетании с секретом основных слезных желез образует вещество с оптимальными оптическими, механическими и биохимическими характеристиками, обеспечивающими свободные глазные движения и не искажающее прохождение света сквозь прозрачный роговичный слой.
Конъюнктивит – воспалительный процесс в конъюнктиве, который может быть вызван множеством факторов: инфекцией (бактериальной, вирусной, грибковой), постоянным механическим, световым или химическим раздражением, определенными паразитами (обычно это гельминты рода филярия), либо, в редких случаях, неизвестными причинами. Конъюнктивиты проявляются рядом характерных симптомов: покраснение и отечность, зуд, боль, ощущение песка или инородного тела, усиленное слезотечение, гнойные выделения, образование фолликул и т.д.; некоторые из них присущи любой форме воспаления конъюнктивы, другие являются специфическими для конкретного поражающего фактора. Вообще, клиническая картина, динамика, прогноз, риск осложнений, терапевтическая стратегия – определяются, в первую очередь, этиопатогенезом конъюнктивита, т.е. его причинами и механизмами его развития.
В структуре заболеваемости лидирует инфекционная этиология, однако отмечается устойчивая тенденция к увеличению доли аллергических конъюнктивитов – с нарастанием общей аллергизации населения, особенно выраженной в цивилизованных странах. Согласно статистическим данным, примерно каждый пятый житель Земли (включая автора этих строк, которому термины «антигистаминный» или «H1-блокатор» знакомы с раннего детства) сталкивался или хронически страдает от того или иного вида аллергии, и конъюнктивит – почти обязательный компонент таких реакций.
Причины
Аллергией называют бурную, чаще всего немедленную реакцию иммунной системы, обусловленную аномально высокой чувствительностью к какому-либо веществу (аллергену). Такая реакция связана с генетическими особенностями и может наследоваться, а потенциальных аллергенов на сегодняшний день известно так много, что перечислению поддаются только обобщенные их категории, напр., «природные органические вещества» (слюна, шерсть, тополиный пух и мн.др.), «средства бытовой химии», «медикаменты», «пищевые продукты» и т.д.
Одна из наиболее распространенных в мире форм аллергии – сезонная, известная также как сенная лихорадка или поллиноз («pollen» – пыльца); вызывается она, как видно из названий, пыльцой растений, печальным лидером среди которых является карантинный сорняк амброзия. Выраженность аллергических реакций может варьировать от терпимого дискомфорта (легкий насморк) до жизнеугрожающих, требующих экстренной помощи состояний (напр., отек Квинке или анафилактический шок).
Симптомы
Конъюнктива – статистически наиболее частое (до 90%) «место действия» аллергической реакции, однако единственным ее проявлением конъюнктивит является редко. Поэтому и диагноз обычно звучит как «аллергический риноконъюнктивит», т.е. клиническая картина включает также неудержимое чихание и/или кашель, образование и истечение больших количеств назальной слизи, раздражение слизистых оболочек носа и гортани; во многих случаях – кожный зуд с вспухающими багровыми «рубцами» на месте расчесов.
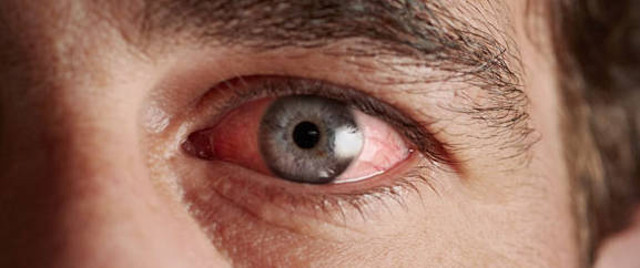
К типичной офтальмологической симптоматике, способствующей дифференциации от других видов конъюнктивита (прежде всего, инфекционного) относятся поражение одновременно обоих глаз, слезотечение, нестерпимый зуд, покраснение и помутнение глаз, отечность и болезненность век; при значительной выраженности реакции иногда развивается светобоязнь или болевой синдром. Гнойный экссудат для аллергического конъюнктивита не характерен, однако может появляться при смешанных инфекционно-аллергических воспалениях.

Лечение и профилактика
Особенность аллергической реакции в том, что она в принципе не может «пройти сама», т.е. купироваться собственными защитными механизмами организма (в отличие, например, от вирусного конъюнктивита), поскольку представляет собой каскадное, лавинообразное расстройство этих самых механизмов. Поэтому наиболее эффективным лечебным, – равно как и профилактическим, – методом служит немедленная и полная изоляция больного от аллергена. В случаях, когда это невозможно, медикаментозная коррекция необходима и обязательна.
Особенности у детей
Особую проблему составляют аллергические риноконъюнктивиты у детей – во-первых, потому, что любые лекарственные средства для этой категории пациентов должны назначаться с предельной осторожностью и в минимально необходимых дозировках, а во-вторых, из-за возможных диагностических сложностей. Во многих случаях родители принимаются самостоятельно лечить ребенка от «простуды», от «насморка», от «гриппа» и т.д., пичкая различными лекарствами вплоть до мощных антибиотиков и тем самым добиваясь кардинального утяжеления ситуации.
С развитием аллергологии, в т.ч. детской, все чаще рекомендуют произвести множественные внутрикожные пробы для точной идентификации аллергена(ов). Это позволяет в дальнейшем избегать контакта с ними, а в некоторых случаях даже становится поводом для переезда семьи в другую местность.
Что касается непосредственной терапии аллергического конъюнктивита, то основным средством здесь являются антигистаминные препараты (гистамин – вещество-медиатор, которое в организме выполняет ряд регуляторных функций; при аллергии он вырабатывается в избыточных количествах и раздражает чувствительные к нему клетки-рецепторы типов H1, H2 и H3, перевозбуждение которых и приводит к развитию специфического для аллергии симптомокомплекса). К таким препаратам, назначаемым в форме глазных капель, таблеток, мазей и пр., относятся кетотифен, димедрол, супрастин, тавегил (т.е. клемастин, на сегодняшний день по ряду причин устаревший); а также системные противоаллергические средства нового поколения (кларитин, лорано, кларфаст и мн.др.), выпускаемые на основе лоратадина, который с середины 90-х годов остается наиболее распространенным в мире H1-блокатором.
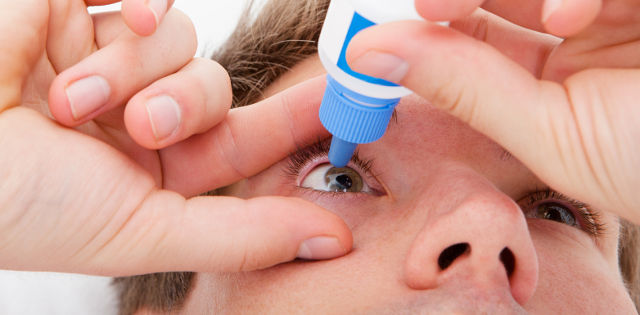
Глазные капли и мази
В местной терапии ведущую роль играют антигистаминные глазные капли — препараты: Опатанол, Лекролин, Хай Кром, Сперсаллерг. Их назначение производится лечащим врачом-офтальмологом, он же и устанавливает режим применения: кратность и продолжительность.
В зависимости от тяжести конъюнктивита, вовлеченности соседних структур (прежде всего, век), наличия гнойного компонента и других нюансов клинической картины, могут быть назначены гормонсодержащие мази – например, дексаметазон, – и/или нестероидные противовоспалительные препараты (НПВП, напр., индометацин и диклофенак — препараты Индоколлир, Наклоф). В случаях сопутствующего поражения роговицы необходимы меры по ее регенерации — назначение кератопротекторов (капли для глаз Вит-А-Пос, Таурин др.).
Иногда приходится, несмотря на типичность слезотечения в клинической картине, назначать средства искусственного увлажнения, – т.н. «искусственные слезы»; к препаратам этого типа относятся гипромеллоза, гиалуронат натрия (препараты Оксиал, Систейн, Хило-Комод и другие).
Важно понимать, что при лечении аллергического конъюнктивита должны быть обязательно учтены многочисленные, сложным образом взаимосвязанные и не поддающиеся научно-популярному изложению факторы (анамнез, характер и динамика развития симптоматики, возраст пациента, наличие коморбидных заболеваний и мн.др.). Поэтому терапевтическую схему, которая одновременно была бы эффективной и безопасной, в каждом конкретном случае может назначить только врач.
Аллергический конъюнктивит у детей
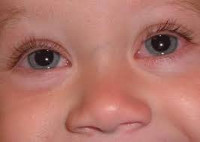
Аллергический конъюнктивит у детей – это воспалительный процесс в конъюнктивальной оболочке глаза, являющийся реакций на тот или иной антиген, сенсибилизирующий организм. Развитие аллергического конъюнктивита у детей сопровождается местной отечность, зудом и покраснением глаз, слезотечением, светобоязнью. Диагностика аллергического конъюнктивита у детей проводится детским офтальмологом и аллергологом; включает микроскопическое исследование слезной жидкости, общего IgE, ОАК, постановку кожных проб. Терапия аллергического конъюнктивита у детей требует устранения контакта с аллергеном, назначения антигистаминных препаратов в виде глазных капель и внутрь, проведения специфической иммунотерапии.
МКБ-10
Общие сведения
Аллергический конъюнктивит у детей – частое заболевание в современной педиатрии, которое служит предметом изучения детской офтальмологии и аллергологии. Аллергический конъюнктивит характеризуется воспалением слизистой оболочки, покрывающей склеру и внутреннюю поверхность века, обусловленным гиперчувствительностью организма к какому-либо аллергену. В большинстве случаев манифестация аллергического конъюнктивита у детей приходится на возраст 3-4 лет. Среди детей школьного возраста аллергический конъюнктивит встречается в 3-5% случаев. Аллергический конъюнктивит у детей обычно сопутствует другим аллергическим проявлениям: аллергическому риниту, поллинозу, атопическому дерматиту, бронхиальной астме и др.

Причины
В основе аллергического конъюнктивита у детей лежит повышенная индивидуальная чувствительность к тем или иным факторам внешней среды – аллергенам. Такими экзогенными факторами могут выступать аллергены: бытовые (домашняя и библиотечная пыль, клещи, перо подушек, бытовая химия), пыльцевые (пыльца цветущих деревьев и трав), эпидермальные (перхоть и шерсть животных, корм для домашних животных), пищевые (продукты питания — цитрусовые, шоколад, мед, ягоды и др.), лекарственные (медикаменты).
В некоторых случаях причиной развития аллергического конъюнктивита у детей становятся инородные тела глаза, а также аллергены бактериального, вирусного, грибкового и паразитарного происхождения. Установлено, что аллергические заболевания глаз у детей раннего возраста чаще обусловлены генетическими и социально-бытовыми факторами, а у детей старшего возраста – предшествующей бытовой, пищевой, эпидермальной сенсибилизацией, выраженность которой во многом определяет тяжесть течения аллергического конъюнктивита.
Классификация
С учетом этиопатогенетических механизмов различают следующие формы аллергического конъюнктивита у детей: сенной (поллинозный), крупнососочковый (гиперпапиллярный), лекарственный, туберкулезно-аллергический, инфекционно-аллергический и весенний катар.
- Поллинозный конъюнктивит у детей является аллергическим заболеванием глаз, обусловленным пыльцой трав, злаков, деревьев. Имеет сезонную зависимость, возникает во время цветения тех растений, к пыльце которых сенсибилизирован организм. При сенной лихорадке поллинозный конъюнктивит у детей сочетается с крапивницей, астмоидным бронхитом, атопическим или контактным дерматитом, отеком Квинке, диспепсическими расстройствами, головными болями.
- Весенний конъюнктивит. Чаще возникает у мальчиков в возрасте 5-12 лет. Весенний конъюнктивит у детей имеет упорное хроническое течение; обострения случаются преимущественно в солнечное время года. Весенний катар может протекать в конъюнктивальной, лимбальной и смешанной форме.
- Гиперпапиллярный конъюнктивит. Возникновение гиперпапиллярного конъюнктивита связано с контактным раздражением конъюнктивы инородными телами (контактными линзами, глазными протезами, швами). На конъюнктиве верхнего века при осмотре выявляются гигантские сосочки (от 1 и более мм).
- Лекарственный аллергический конъюнктивит у детей развивается на фоне использования различных глазных капель. Аллергия может возникнуть как на основное действующее вещество, так и на используемые в каплях консерванты; особенно часто аллергический конъюнктивит у детей возникает при инстилляции антибактериальных глазных капель и анестетиков.
- Инфекционно-аллергические конъюнктивиты у детей связаны с сенсибилизацией организма к микробным аллергенам: бактериальным, вирусным, грибковым экзотоксинам. При этом сам возбудитель в конъюнктиве глаза не обнаруживается.
- Туберкулезно-аллергическоепоражение глаз протекает по типу кератоконъюнктивита, с одновременным поражением конъюнктивы и роговицы. Данная форма аллергоза является следствием аллергической реакции на циркулирующие в крови продукты жизнедеятельности микобактерий туберкулеза.
Симптомы
Обычно симптомы аллергического конъюнктивита у ребенка развиваются в течение нескольких минут или одних суток после взаимодействия с аллергеном. При этом в реактивное воспаление вовлекаются сразу оба глаза. Веки ребенка опухают, конъюнктива становится гиперемированной и отечной, возникает слезотечение, а при тяжелом конъюнктивите – светобоязнь.
Ведущим субъективным симптомом аллергического конъюнктивита у детей является интенсивный зуд, что заставляет ребенка постоянно расчесывать глаза, еще больше усиливая все проявления заболевания. В конъюнктивальной полости постоянно скапливается слизистое прозрачное (иногда липкое или пленчатое) отделяемое. Гнойные выделения при неосложненном аллергическом конъюнктивите у детей обычно отсутствуют, а возникают лишь при присоединении инфекционного компонента.
Аллергический конъюнктивит у детей может протекать остро (с быстрым началом и скорым окончанием) или хронически (длительно, вяло, с периодическими обострениями). Характер течения определяется причинно-значимым аллергеном и частотой контакта с ним.
Диагностика
Диагностику аллергического конъюнктивита у детей проводят детский офтальмолог и аллерголог-иммунолог. К достоверным диагностическим критериям аллергического конъюнктивита у детей относятся: наличие аллергологического анамнеза, связь возникновения заболевания с определенными внешними факторами (цветением, контактом с животными, употреблением определенных пищевых продуктов и т. д.), характерные клинические симптомы.
Для подтверждения диагноза проводится микроскопическое исследование слезной жидкости, где при аллергическом конъюнктивите у детей, обнаруживается свыше 10% эозинофилов. При аллергическом характере заболевания также выявляется повышенный по сравнению с возрастной нормой уровень общего IgE, эозинофилия. При наличии гнойного секрета проводится бактериологическое исследование отделяемого из конъюнктивальной полости. Проявление системных аллергической реакции обусловливает необходимость обследования ЖКТ ребенка, проведения анализа кала на яйца гельминтов, соскоба на энтеробиоз.
Выявить непосредственную причину аллергического конъюнктивита у детей позволяет постановка кожных аллергопроб и анализ крови на специфические IgE. Дифференциальная диагностика аллергического конъюнктивита у детей проводится с демодекозом, грибковым, бактериальным, аутоиммунным конъюнктивитом.
Лечение аллергического конъюнктивита у детей
Непременным условием успешной терапии служат элиминационные мероприятия, предполагающие исключение контакта с аллергеном. Патогенетическую основу лечения аллергического конъюнктивита у детей составляют антигистаминные препараты в виде таблетированных препаратов и инстилляций глазных капель в возрастных дозировках и концентрациях. При упорном течении заболевания назначаются топические НПВП и кортикостероиды.
Возможно проведение аллергенспецифической терапии, которая наиболее эффективна именно у детей. Она предполагает введение небольших доз аллергена в возрастающих концентрациях, что сопровождается постепенным привыканием к данному аллергену, уменьшением или исчезновением симптомов аллергического конъюнктивита у детей.
Прогноз и профилактика
При несвоевременной диагностике аллергического конъюнктивита у детей в воспалительный процесс может вовлекаться роговица и другие ткани глаза, что чревато снижением остроты зрения и развитием трудно поддающихся лечению форм заболеваний глаз (кератита, язвы роговицы). Выявление и элиминация аллергена, а также проведение специфической иммунотерапии позволяет предотвратить рецидивы аллергии. Специфическая профилактика аллергического конъюнктивита у детей не разработана. Следует уделять внимание укреплению общего иммунитета ребенка, проводить превентивные курсы десенсибилизирующей терапии в сезоны обострения заболевания, избегать контактов с известными аллергенами.
3. Диагностика и лечение различных клинико-иммунологических форм аллергических конъюнктивитов у детей: Автореферат диссертации/ Симонова М.С. — 2003.
4. Лечение аллергического конъюнктивита у детей/Ксензова Л.Д. //Вопросы современной педиатрии.- 2008.
Аллергический конъюнктивит — симптомы и лечение
Что такое аллергический конъюнктивит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Фомичева Виталия Игоревича, аллерголога со стажем в 11 лет.
Над статьей доктора Фомичева Виталия Игоревича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Аллергический конъюнктивит — это воспаление слизистой оболочки глаз (конъюнктивы), которое вызвано воздействием аллергена [4] .
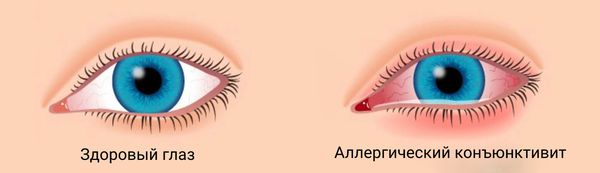
Чаще всего заболевание вызывают ингаляционные аллергены, которые попадают в организм вместе с воздухом:
- домашняя пыль, клещи домашней пыли, тараканы;
- пыльца деревьев, луговых и сорных трав;
- животные — кошки, собаки, лошади, мыши, крысы и др.;
- профессиональные аллергены — латекс, мука, формальдегид, клей, древесная пыль и др.
Значительно реже аллергический конъюнктивит провоцируют неингаляционные аллергены:
- еда — морепродукты, орехи, фрукты, мёд и др.;
- лекарственные препараты.
Как правило, болезнь дебютирует в возрасте 6-11 лет и в юности, иногда — в старшем возрасте, крайне редко — у детей до пяти лет. Это связано с особенностями «созревания» иммунной системы — её «критическими периодами». Дело в том, что в возрасте 4-6 лет концентрация иммуноглобулина Е — важной молекулы, играющей ключевую роль в формировании аллергии, — достигает своих максимальных значений из-за глистных и паразитарных заболеваний у детей. В результате чувствительность иммунной системы к ингаляционным аллергенам повышается.
Предрасположенность к аллергическому конъюнктивиту в первую очередь связана с наследственной отягощённостью по аллергии. На её активацию влияет целый ряд внешних факторов: стрессы, экологические проблемы в мегаполисах, доступность и неконтролируемый приём лекарств, вредные привычки, характер питания [2] [5] .
Также важную роль играет скорость движения воздуха в помещении. Если воздух находится в неподвижном (спокойном) состоянии, то крупные частицы, которые в основном вызывают аллергию, будут оседать на поверхности предметов, не скапливаясь в воздухе. Это объясняет, почему пыль не является главной причиной аллергического конъюнктивита в отличие от пыльцы [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы аллергического конъюнктивита
Внешне пациента с аллергическим конъюнктивитом можно заподозрить по наличию отёчной и покрасневшей конъюнктивы глаз, отёчных век, тёмных кругов под глазами, слезотечению. Также они жалуются на зуд и ощущение песка в глазах.
![Симптомы аллергического конъюнктивита [11]](https://probolezny.ru/media/bolezny/allergicheskiy-konyunktivit/simptomy-allergicheskogo-konyunktivita-11_s.jpeg)
Все вышеописанные симптомы, как правило, возникают симметрично на обоих глазах. Если же эти признаки долгое время наблюдаются только в одном глазу, то нужно обязательно проконсультироваться с офтальмологом: такое течение болезни указывает на неаллергический характер воспаления.
Симптомы аллергического конъюнктивита могут беспокоить пациента круглый год или появляться только в весенне-летний период. Круглогодичные признаки не имеют выраженных периодов обострения (из-за чего болезнь трудно диагностировать) или возникают эпизодически при контакте с аллергеном: во время уборки квартиры, чтении старой книги, общения с животными. Симптомы сезонного аллергического конъюнктивита более выражены. Они беспокоят пациента в одно и то же время на протяжении нескольких лет, усиливаются при выходе на улицу, особенно в сухую ветреную погоду, во время работы на садовом участке, пребывания в загородной зоне, езды на автомобиле с открытыми окнами.
Изолированный аллергический конъюнктивит встречается редко. Чаще всего он сопряжён с признаками аллергического ринита (около 95 %). В таком случае пациента беспокоят ещё и заложенность носа, насморк, зуд в носу, многократные чихания. Только 55 % пациентов с аллергическим ринитом могут самостоятельно заподозрить у себя проявления аллергического конъюнктивита, остальные случаи диагностируются врачом-аллергологом [10] . Кроме того, аллергический риноконъюнктивит может сочетаться с бронхиальной астмой, для которой характерно удушье, чувство нехватки воздуха, приступообразный кашель, свисты и хрипы в груди.
Нередко аллергическому конъюнктивиту сопутствует атопический дерматит. Ему характерны сыпь на коже век, в области запястий, локтевых и подколенных сгибов, сопровождается выраженным зудом и сухостью кожи [2] .
![Атопический дерматит век [12]](https://probolezny.ru/media/bolezny/allergicheskiy-konyunktivit/atopicheskiy-dermatit-vek-12_s.jpeg)
Патогенез аллергического конъюнктивита
Эпителиальные клетки поверхности глаз являются частью иммунной системы слизистой оболочки глаза. Помимо физического барьера против инфекции они выполняют функцию эффекторных клеток, которые способны отличать чужеродные клетки (микробы, аллергены) от клеток собственного организма, захватывать и переваривать их.
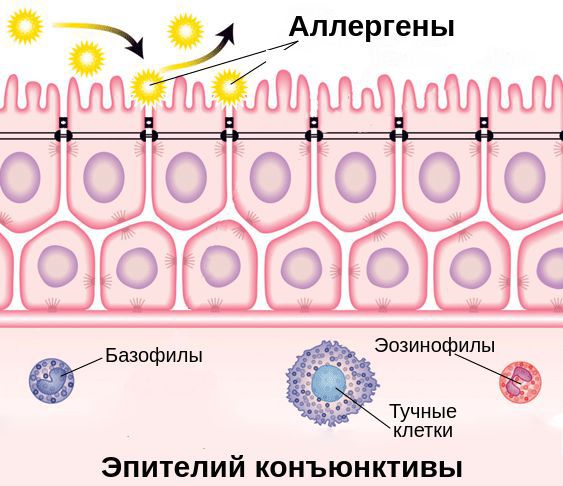
При проникновении аллергенов в конъюнктиву клетки иммунной системы начинают вырабатывать специальный белок — иммуноглобулин Е (IgE). Он связывается с аллергенами и чувствительными тучными клетками — клетками иммунной системы — через Fc-рецепторы (FceRI). Это становится пусковым механизмом развития воспалительной реакции в конъюнктиве [6] [8] .
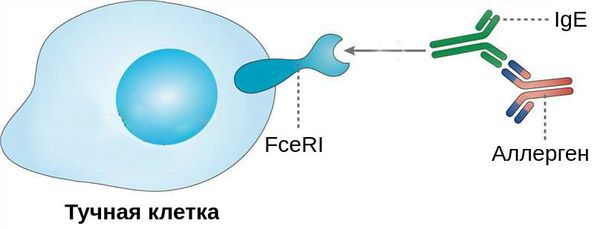
Выделяют две фазы аллергической реакции: раннюю и позднюю. Во время ранней фазы тучные клетки высвобождают медиаторы воспаления (гистамин, триптазу, простагландины и лейкотриены) спустя несколько секунд или минут после контакта аллергена со специфическими IgE. Молекулы этих медиаторов вызывают острые воспалительные симптомы, такие как покраснение, отёк и зуд глаз. Во время поздней фазы другие клетки иммунной системы (эозинофилы, базофилы, Т-клетки, нейтрофилы и макрофаги) проникают и скапливаются в поражённой ткани примерно 6-72 часа после воздействия аллергена. Тучные клетки и вырабатываемые ими молекулы являются мишенями при лечении возникшего воспаления.
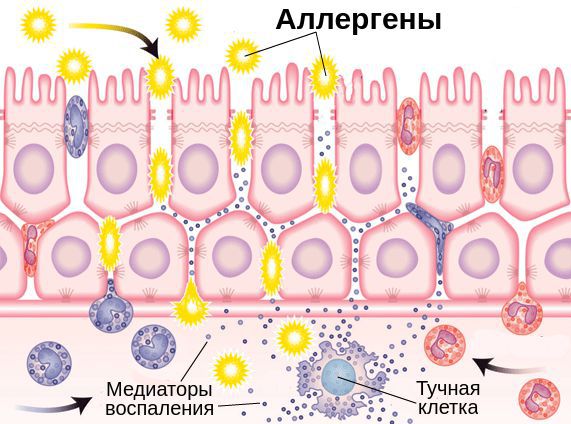
Помимо Fc-рецепторов на поверхности клеток иммунной системы есть неактивные Fcy-рецепторы, которые прикреплены к иммунным клеткам с помощью связывающих молекул — лиганд. Эти молекулы являются мощными хемоаттрактантами тучных клеток, т. е. заставляют их передвигаться в сторону очага воспаления.
Также стало известно, что в развитии аллергической болезни глаз участвуют дендритные клетки. Они играют ключевую роль в запуске Th2-клеток, которые отвечают за гуморальный иммунитет — защитные иммунные механизмы, расположенные в плазме крови. Активация Th2-клеток в свою очередь запускает каскад реакций, которые в конечном итоге приводят к кульминации аллергической реакции — отёку век и другим симптомам.
Классификация и стадии развития аллергического конъюнктивита
Как уже упоминалось, существует две формы заболевания:
- Круглогодичный аллергический конъюнктивит — симптомы беспокоят на протяжении всего года. Данная форма вызвана постоянным приёмом лекарств и воздействием на иммунную систему тех аллергенов, с которыми пациент контактирует постоянно, — бытовые, эпидермальные, грибковые, пищевые, профессиональные аллергены.
- Сезонный аллергический конъюнктивит — симптомы имеют чёткий сезонный характер, беспокоят обычно в весенне-летний период. Возникает под воздействием на иммунную систему пыльцы растений или грибковых аллергенов.
Отдельно выделяют весенний (атопический) кератоконъюнктивит. Он имеет те же симптомы, что и аллергический конъюнктивит, но помимо конъюнктивы в воспалительный процесс вовлекается ещё и роговица. Характерным отличием такой формы является бледность конъюнктивы и желтовато-белые точки в области края роговицы, которые можно обнаружить при проведении офтальмоскопии.
![Признаки атопического кератоконъюнктивита [13]](https://probolezny.ru/media/bolezny/allergicheskiy-konyunktivit/priznaki-atopicheskogo-keratokonyunktivita-13_s.jpeg)
Течение каждой формы подразделяется на две стадии:
- стадия обострения;
- стадия ремиссии [4] .
Также выделяют три степени тяжести заболевания:
- Лёгкая степень — невыраженные симптомы, которые не нарушают активность и сон пациента.
- Средняя степень — симптомы нарушают сон, мешают работе, учёбе, занятиям спортом, снижается качество жизни.
- Тяжёлая степень — нарушение качества жизни становится более выраженным, пациент не может полноценно работать, учиться, заниматься спортом.
Осложнения аллергического конъюнктивита
Чаще всего осложнения аллергического конъюнктивита возникают из-за того, что пациент не соблюдает режим лечения: накладывает повязку на глаза, носит контактные линзы во время обострения конъюнктивита, долгое время использует глюкокортикоиды (дексаметазон и гидрокортизон). Также появлению осложнений способствует недостаточный контроль тяжёлой формы заболевания.
Распространёнными осложнениями являются:
- сухость глаз;
- присоединение вторичной инфекции (вирусной, бактериальной, хламидийной), которая проникает в структуру глаза во время его трения и при ослаблении иммунитета конъюнктивы;
- кератит.
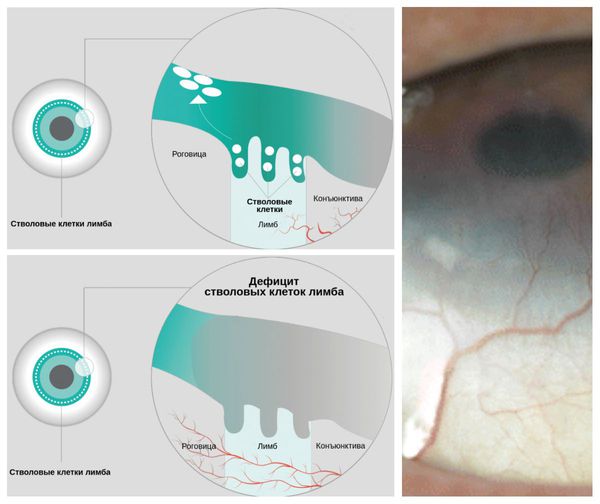
Длительно протекающее заболевание, трение глаз, а также неправильное лечение (использование глюкокортикоидов при вирусных конъюнктивитах; назначение каплей и мазей с антибиотиками и противогрибковыми компонентами при неосложнённых формах болезни) могут привести к угрожающим зрению проблемам, таким как дефицит лимбальных стволовых клеток (LSCD) и вторичному кератоконусу. Оба осложнения требуют своевременного хирургического лечения для предотвращения грозных зрительных нарушений [7] .
LSCD — это состояние, при котором наблюдается дефицит стволовых клеток в лимбе — месте перехода склеры в роговицу. Вследствие этого дефицита эпителий роговицы теряет способность к обновлению и восстановлению, что в конечном итоге приводит к стойким дефектам эпителия роговицы или его разрушению. Так как лечение аллергического конъюнктивита включает использование глюкокортикостероидов, то у пациентов с LSCD может повыситься внутриглазное давление и развиться катаракта. У некоторых больных эти осложнения могут привести к необратимой потере зрения.
Диагностика аллергического конъюнктивита
Диагностика аллергического конъюнктивита основывается на сборе жалоб, истории болезни пациента (анамнеза), осмотре и проведении необходимых исследований. Зачастую уже на этапе сбора анамнеза заболевания врач может заподозрить причинный аллерген. Для его дальнейшей верификации проводится необходимый объём исследований, который будет зависеть от возраста пациента и стадии заболевания. В некоторых случаях может потребоваться консультация офтальмолога [2] .
Неспецифические исследования — общий анализ крови, определение концентрации общего IgE — не всегда оказываются достоверными. Иногда при аллергическом конъюнктивите можно обнаружить увеличение числа эозинофилов (клеток иммунной системы, участвующих в развитии аллергических реакций) и увеличение концентрации общего IgE сыворотки крови. Но нормальные значения данных показателей не отрицают факт наличия аллергии.
Специфическое аллергологическое обследование включает в себя проведение кожных проб с аллергенами и/или определение аллерген-специфических IgE в сыворотке крови.
Кожные пробы проводит аллерголог-иммунолог или медсестра, владеющая специальными навыками. На кожу предплечья пациента наносят капли экстрактов аллергенов, затем стерильными скарификаторами повреждают эпидермис (верхний слой кожи) в области каждой капли. Через 15-20 мин врач оценивает результаты проб.
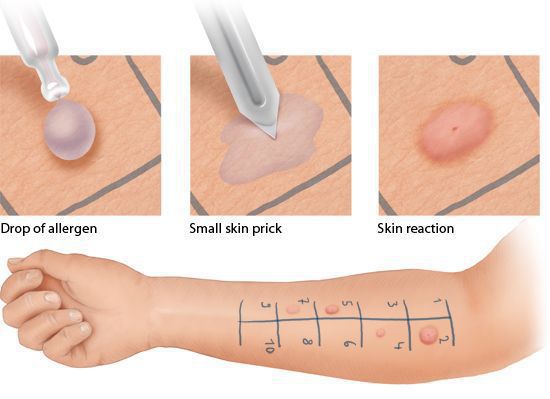
Кожные пробы имеют ряд ограничений и противопоказаний. Их нельзя проводить:
- детям младше двух лет;
- во время обострения аллергического конъюнктивита и других аллергических заболеваний;
- во время беременности;
- при приёме некоторых лекарств — антигистаминных (противоаллергических), трициклических антидепрессантов, топических стероидов, β-блокаторов и ингибиторов ангиотензин-конвертирующего энзима [3] .
Альтернативным методом исследования является анализ венозной крови на определение специфических IgE к аллергенам. Данное исследование можно проводить пациентам в любом возрасте, в момент обострения или ремиссии заболевания, а также на фоне лечения противоаллергическими препаратами [5] .
Лечение аллергического конъюнктивита
Лечение аллергического конъюнктивита в большинстве случаев проводится амбулаторно. Госпитализация в стационар может потребоваться при тяжёлом течении болезни или развитии осложнений.
В первую очередь необходимо минимизировать или полностью исключить контакт с причинным аллергеном: часто менять постельное бельё, отказаться от домашнего животного в квартире и др. При обострении аллергического конъюнктивита не следует носить контактные линзы, так как аллергены особенно хорошо оседают на их поверхности. Это может резко усилить симптомы и спровоцировать развитие осложнений.
Людям с сезонным аллергическим конъюнктивитом рекомендуется носить солнцезащитные очки в период цветения. Для удаления аллергена с поверхности глаз можно использовать препараты искусственной слезы.
При лёгких проявлениях конъюнктивита назначают препараты из группы стабилизаторов мембран тучных клеток (например, кромоглициевую кислоту), местные блокаторы Н1-рецепторов (азеластин, дифенгидрамин, олопатадин) или пероральные блокаторы H1-рецепторов (дезлоратадин, левоцетиризин, цетиризин, лоратадин).
Предпочтительно использовать антигистаминные препараты II поколения. От препаратов I поколения они отличаются тем, что:
- быстрее начинают действовать;
- обладают более продолжительным эффектом, что позволяет использовать их всего один раз в сутки;
- седативный эффект от их применения (нарушение координации, головокружение, вялость, снижение концентрации внимания) не развивается или выражен незначительно;
- в большинстве случаев не зависят от приёма пищи;
- не снижают терапевтический эффект при длительном применении.
При умеренных и выраженных симптомах конъюнктивита показана комбинация глазных противоаллергических капель с антигистаминными препаратами II поколения системного действия.
При тяжёлом течении болезни в первые 2-3 суток возможно парентеральное применение клемастина или хлоропирамина (минуя пищеварительный тракт), с последующим приёмом таблеток от аллергии. Возможно местное использование короткого курса глюкокортикоидов в форме капель, мазей или растворов (преднизолон, дексаметазон, гидрокортизон), но исключительно при отсутствии инфекционного компонента воспаления.
Во время аллергического конъюнктивита запрещено накладывать повязку на глаза: это замедляет эвакуацию отделяемого из конъюнктивальной полости и может привести к развитию кератита. При его появлении, а также присоединении вторичной инфекции и снижении зрения необходима консультация врача-офтальмолога.
В случаях вторичного инфицирования показано использование местных комбинированных лекарств с антибиотиком (например, бетаметазон + гентамицин, дексаметазон + гентамицин, дексаметазон + тобрамицин).
У пациентов с аллергическим риноконъюнктивитом эффективным методом устранения глазных симптомов является топические интраназальные стероиды. Это объясняется тем, что механизм развития признаков конъюнктивита предполагает участие назо-окулярного рефлекса, который формируется воспалением слизистой оболочки полости носа.
Основной метод лечения аллергического риноконъюнктивита, воздействующий на механизм развития болезни, — это аллерген-специфическая иммунотерапия (АСИТ). Она вырабатывает устойчивость иммунной системы к аллергенам. С этой целью по определённой схеме вводят дозы причинного аллергена, постепенно наращивая его концентрацию и дозу. АСИТ назначает и проводит исключительно аллерголог-иммунолог. Полный курс лечения может занять 3-5 лет. После его завершения наступает ремиссия, которая длится от 3-5 до 20 лет и более (в среднем 7-10 лет) [1] [2] [4] .
Прогноз. Профилактика
Прогноз при аллергическом конъюнктивите, как правило, благоприятный. Всё зависит от индивидуальной чувствительности иммунной системы пациента, условий окружающей среды, своевременности диагностики и лечения. Если поздно диагностировать болезнь или провести неадекватное лечение, могут развиться более тяжёлые формы заболевания или осложнения.
При соблюдении рекомендаций, диеты (в случае необходимости), своевременном и адекватном лечении уменьшается выраженность симптомов конъюнктивита, снижается риск появления реакции на новые аллергены и возникновения других атопических заболеваний, сокращается количество принимаемых лекарств [2] .
Профилактика аллергического конъюнктивита не отличается от профилактики других атопических заболеваний. Первичная профилактика направлена на подавление выработки IgE у детей, входящих в группу риска. Она включает в себя:
- устранение контакта с аллергенами во время беременности;
- отказ от активного и пассивного курения;
- естественное вскармливание (как минимум до 4-6 месяца жизни ребёнка);
- при наследственной отягощённости по аллергии у маленького ребёнка необходимо максимально уберечь его от респираторных аллергенов (животных, пыли, плесени);
- нормализация массы тела для детей с избыточным питанием.
Вторичная профилактика не допускает прогрессирование болезни, а также формирования новых видов атопических заболеваний. Она включает в себя своевременное лечение атопического дерматита у детей, что помогает предупредить формирование «атопического марша» — последовательной смены атопических заболеваний (например, переход атопического дерматита в аллергический ринит или риноконъюнктивит с последующим формированием бронхиальной астмы). Для этого требуется минимизировать или исключить контакты чувствительных пациентов с причинным аллергеном.
Третичная профилактика заключается в лечении сформировавшегося аллергического конъюнктивита. Она предполагает:
Источник https://ophthalmocenter.ru/conjuctivit/allergicheskiy.html
Источник https://www.krasotaimedicina.ru/diseases/children/allergic-conjunctivitis
Источник https://probolezny.ru/allergicheskiy-konyunktivit/