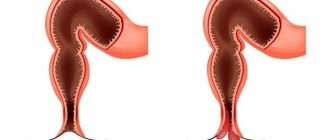
Болезнь Крона и неспецифический язвенный колит
Одними из наиболее тяжелых и опасных заболеваний желудочно-кишечного тракта являются язвенный колит и болезнь Крона. Оба этих недуга имеют много общего, но есть особенности, отличающие их друг от друга. Что такое болезнь Крона, какие ее основные признаки и каковы ее отличия от язвенного колита?

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Болезнь Крона
Болезнь Крона представляет собой длительное воспалительное заболевание различных отделов желудочно -кишечного тракта. Изменения преимущественно возникают в подвздошном отделе кишечника.
Этиология болезни точно неизвестна, но существуют предположения о влиянии наследственного фактора, перенесенных инфекционных заболеваний, аутоиммунных процессов, при которых организм вырабатывает антитела к клеткам собственного тела (при болезни Крона — это клетки стенки кишечника). Нередко это заболевание сочетается с такими тяжелыми недугами, как ревматоидный артрит, болезнь Бехтерева — все они так же имеют аутоиммунный характер.
Признаки болезни Крона

Признаки болезни Крона у каждого больного отличаются, так как для каждого из них локализация воспалительных изменений и степень тяжести индивидуальны. Все симптомы заболевания можно условно разделить на «кишечные», общие и вторичные поражения других органов и систем.
«Кишечные» признаки болезни Крона:
- Боли в животе, больше в левой половине. Иногда они настолько интенсивны, что имитируют хирургическую патологию (аппендицит, холецистит, перитонит). Боли часто усиливаются после приема пищи.
- Нарушение кишечного пищеварения. Оно связано с нарушением процесса всасывания и усвоения пищи. Оно проявляется вздутием, тяжестью, тошнотой, иногда рвотой, диареей.
- Следствия диспепсии. В результате плохого усвоения пищи у больных отмечается снижение веса, потеря аппетита вплоть до анорексии.
Общие признаки болезни Крона:
- Астенические симптомы.
К ним относятся постоянная усталость, слабость, снижение работоспособности.
Она несет волнообразный характер. То есть эпизоды нормальной температуры чередуются повышенной, но не критической.
Поражение других органов и систем:
- Поражение суставов с развитием артрита.
- Поражение кожи с развитием узловатой эритемы.
- Поражение глаз с развитием стоматита, кератита и т. д.
- Поражение печени, почек, желчевыводящие системы.
Таким образом, признаки болезни Крона разнообразны, поэтому постановка этого диагноза может представлять большую трудность для лечащего врача. Иногда на это уходит несколько недель или даже месяцев.
Язвенный колит и болезнь Крона: общее и отличия

Язвенный колит и болезнь Крона относятся к воспалительным болезням, при которых главные изменения возникают в стенке кишечника. Нередко докторам в больницах приходится проводить дифференциальную диагностику между этими двумя недугами. В чем же сходство и отличия этих тяжелых заболеваний?
При болезни Крона изменения могут развиться в любом отделе желудочно — кишечного тракта, начиная от рта и заканчивая анусом. При язвенном колите поражается только толстый кишечник.
- Распространенность поражения.
При язвенном колите вся слизистая покрыта язвами, проникающими на всю глубину оболочки. При болезни Крона фрагменты здоровой слизистой чередуются с поврежденными. Это хорошо видно при проведении эндоскопического исследования кишечника.
При обеих этих болезнях ведущими жалобами больных являются боли в животе. Однако при язвенном колите эти боли чаще всего локализованы в правой паховой области и правой половине живота, а при болезни Крона — в левой.
- Причины заболеваний.
Причины для развития язвенного колита и болезни Крона до сих пор четко не установлены. Общим является определенная наследственная предрасположенность и аутоагрессия. Часто эти заболевания сопутствуют другим аутоиммунным заболеваниям (ревматоидному артриту, системной красной волчанке, болезни Бехтерева и т. д.)
- Клинические проявления.
Для обоих этих недугов характерны кишечные и внекишечные проявления, симптомы общей интоксикации. Они в целом схожи. Однако при язвенном колите уже на ранних стадиях появляется примесь крови в кале, а при болезни Крона этот признак будет свидетельствовать о далеко зашедшей стадии и развитии осложнений. При язвенном колите возможно повышение температуры до очень высоких цифр в период обострения, в то время как при болезни Крона лихорадка в основном субфебрильная (37-38°С).
Лабораторные изменения при язвенном колите и болезни Крона будут схожими. Данные общего и биохимического анализа крови, кала и мочи не дают информации о том, какое конкретно заболевание имеет место. Точку в постановке диагноза обычно ставит эндоскопическое исследование кишечника. При осмотре врач-эндоскопист оценивает изменения в слизистой и локализацию процесса. После этого в большинстве случаев вопросов у него не остается.
Опасным осложнением язвенного колита является перерождение отдельных язв в рак. Болезнь Крона опасна формированием свищей (тонких каналов между отделами кишечника и другими органами брюшной полости).
В лечении начальных стадий этих заболеваний применяются одни и те же лекарственные средства: противовоспалительные лекарства для кишечника, глюкокортикостероиды, иммуносупрессоры (препараты, подавляющие иммунную систему). При развитии осложнений прибегают к хирургическому лечению.
Язвенный колит и болезнь Крона — тяжелые хронические заболевания. Однако своевременная диагностика, постоянное соблюдение диеты и прием лекарств значительно снижают риск развития осложнений и дают возможность больному жить обычной жизнью.
Болезнь Крона — симптомы и лечение
Что такое болезнь Крона? Причины возникновения, диагностику и методы лечения разберем в статье доктора Магомедова Саида Магомедовича, проктолога со стажем в 14 лет.
Над статьей доктора Магомедова Саида Магомедовича работали литературный редактор Вера Васина , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Болезнь Крона (англ. Crohn’s disease) — хроническое воспалительное заболевание желудочно-кишечного тракта, характеризующееся сегментарным поражением стенки кишки с развитием местных и системных осложнений [1] [2] .
Синонимы заболевания: гранулематозный энтерит, регионарный энтерит, трансмуральный илеит, регионарно-терминальный илеит.
Частые проявления болезни Крона: боли в животе, хроническая диарея с выделением слизи и прожилок крови или без них.
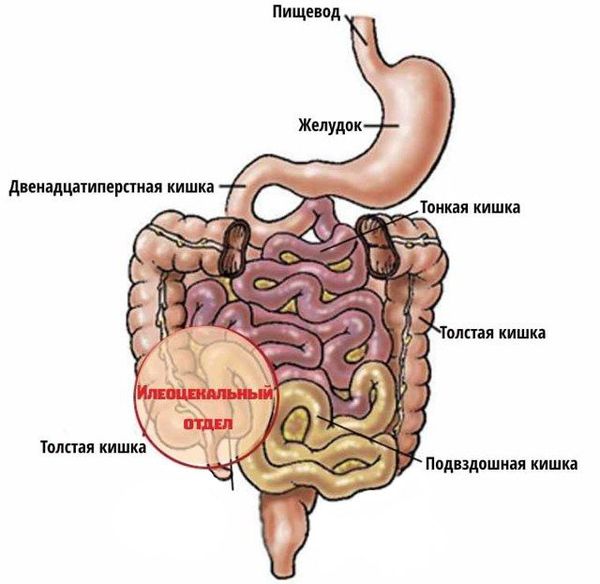
Заболевание относится к группе воспалительных заболеваний кишечника и наряду с неспецифическим язвенным колитом способно поражать все отделы желудочно-кишечного тракта: от полости рта до ануса. Илеоцекальный отдел (место перехода тонкой кишки в толстую) — наиболее излюбленная локализация болезни Крона. При поражении этой области симптомы заболевания схожи с проявлениями острого аппендицита, что затрудняет постановку диагноза в экстренных случаях.
Распространённость болезни Крона
В большинстве западных стран заболеваемость болезнью Крона составляет 5-8 случаев на 100 000 человек в год. Основной пик заболеваемости приходится на возраст 20-40 лет, меньший — на 50-70 лет. Среди больных болезнью Крона 15-20 % составляют пациенты моложе 20 лет. Общая распространённость заболевания — 120-200 случаев на 100 000 человек [3] .
Причины болезни Крона
Точные причины развития болезни Крона до сих пор неизвестны. Существуют гипотезы, которые частично объясняет пусковые механизмы болезни:
- Генетическая предрасположенность. Описано более 160 генов-кандидатов, например при некоторых вариантах мутации NOD2 риск развития болезни Крона возрастает в 15-40 раз [11] .
- Факторы окружающей среды — в развитых странах уровень заболеваемости выше, болезнь Крона более распространена в северных регионах.
- Иммунная, инфекционная. У пациентов с болезнью Крона нарушается слизистый барьер кишечника, что позволяет бактериям проникать в него. Антимикробные пептиды, выделяемые в клетках Панета (клетки тонкой кишки), защищают слизистую оболочку от бактериальной инвазии, при болезни Крона экспрессия этих пептидов снижена. Кроме того, дисфункция аутофагии (естественное разрушение компонентов клетки) при болезни Крона повышает выживаемость бактерий. Эти механизмы запускают неконтролируемый иммунный ответ, приводящий к хроническому воспалению кишечника.
Все эти гипотезы свидетельствует о том, что этиология болезни Крона многофакторна, но некоторые аспекты до сих пор остаются неясными.
Факторы риска
- возраст (15-35 лет);
- семейный анамнез (у 20-25 % больных есть близкий родственник с болезнью Крона);
- расовая и этническая принадлежность — заболевание более распространено среди белого населения; — увеличивает риск возникновения болезни и ухудшает прогноз;
- аппендэктомия (операция по удалению аппендикса) — повышает риск развития болезни Крона, причины этого неизвестны.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы болезни Крона
Болезнь Крона может поражать любой отдел желудочно-кишечного тракта и другие органы. Илеоцекальная область — наиболее часто поражаемая часть кишечника, встречается в 60-70 % от всех случаев болезни Крона [3] . Сегментарный колит, тотальный колит и поражение аноректальной области встречаются у 20-30 % больных, часто в сочетании.
Распределение поражения органов ЖКТ у пациентов с болезнью Крона, согласно Монреальской классификации:
Клиническая картина заболевания
Проявления заболевания различаются в зависимости от сегмента поражения.
В большинстве случаев пациенты отмечают следующие симптомы:
- диарея — наиболее распространённый симптом при болезни Крона;
- спазмы в животе , особенно после еды;
- боли и вздутие живота , потенциально прогрессирующего до частичной или полной непроходимости кишечника.
Вышеперечисленные симптомы иногда сочетаются со скрытым кровотечением, приводящим к анемии . Кроме того, пациенты часто недоедают и страдают анорексией . При развитии воспаления в соседних тканях могут возникать свищи — неестественные сообщения различных полостей организма. Они, в свою очередь, могут привести к образованию абсцессов — гнойных полостей, которые могут проявляться болью (в основном тупой), лихорадкой или даже сепсисом .
Внекишечные проявления терминального илеита встречаются примерно у 20-40 % больных, их появление зависит от активности заболевания.
Внекишечные проявления болезни Крона
Анемия — самое распространённое заболевание, сопутствующее болезни Крона. Главным образом она вызвана дефицитом железа из-за хронического воспаления, реже — в результате кишечного кровотечения или недостатка витамина В12.
Вторыми наиболее часто поражаемыми тканями при болезни Крона являются суставы. Поражение глаз отмечается в 2-13 %, кожи — в 2-15 %. Склерозирующий холангит обычно возникает только у пациентов с колитом Крона. Панкреатитом страдает до 4 % больных, но зачастую заболевание является побочным эффектом медикаментозного лечения и холецистолитиаза (камней в желчном пузыре).
Патогенез болезни Крона
Причины болезни Крона неизвестны, его проявления разнообразны (возможно поражение всех отделов желудочно-кишечного тракта и других органов), поэтому патогенез заболевания остаётся малоизученным.
Поражения при болезни Крона носят системный характер. Причинные факторы приводят к ненормальной защитной реакции организма — важную роль в этом играет генетическая предрасположенность к «поломкам» иммунной системы. Патогенез болезни Крона объясняется развитием аутоагрессии, т. е. повреждения собственных клеток организма иммунной системой, что позволяет отнести болезнь Крона к аутоиммунным заболеваниям.
Антитела (защитные белки, вырабатываемые организмом в ответ на внешнее воздействие) или, точнее сказать, аутоантитела, поражают собственные ткани и органы с развитием воспаления. Стенка кишки при болезни Крона «принимает основной удар на себя». В толще стенки происходит накопление плазматических клеток, которые вырабатывают повреждающие стенки кишки антитела. Затем происходит цепь событий, которые приводят к формированию микроабсцессов, распространяющихся на всю толщу стенки, что отличает болезнь Крона от другого воспалительного заболевания кишечника — неспецифического язвенного колита. При поражении стенки кишки возникает специфический признак, который отличает болезнь Крона от других схожих по проявлениям заболеваний, — вид «булыжной мостовой» [5] .
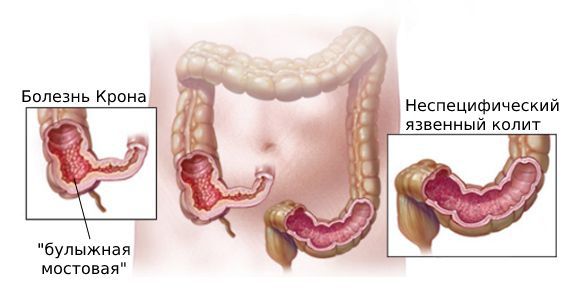
Описанные патофизиологические процессы приводят к повреждению тканей и органов разной степени тяжести: от незначительных, не нарушающих общее состояние, до выраженных — «молниеносных проявлений», угрожающих жизни, даже несмотря на проводимую комплексную терапию.
Классификация и стадии развития болезни Крона
Существует множество классификаций заболевания, но ни одна из них не отвечает потребностям врачей в «сортировке» клинико-патологических процессов и подборе лечения Ниже приведены несколько классификаций болезни Крона.
Классификация М. Х. Левитана и др., 1974
По локализации патологического процесса:
- энтерит (илеит) — воспаление подвздошной кишки;
- энтероколит (илеоколит) — воспаление тонкого и толстого отдела кишечника;
- колит — слизистой оболочки толстой кишки;
- воспаление верхних отделов желудочно-кишечного тракта (двенадцатиперстной кишки, желудка, пищевода).
По тяжести клинических проявлений:
- лёгкая форма — протекает без существенного нарушения общего состояния, пациентов беспокоит боль в животе, частый неоформленный стул с примесью крови и слизи;
- среднетяжёлая форма — общее состояние ухудшается, появляется слабость, бледность кожных покровов, умеренное вздутие живота, боль в животе становится интенсивнее, возникают частые позывы к акту дефекации, неоформленный стул, чаще появляется слизь и кровь;
- тяжёлая форма — значительно ухудшается общее состояние, появляется резкая общая слабость, уменьшается или полностью прекращается двигательная активность , характерны выраженная бледность, головокружение в горизонтальном положении, сильная боль в животе, постоянные позывы к дефекации, стул — слизь и кровь, часто развиваются осложнения.
По течению болезни:
- острое — манифестация заболевания с появлением симптомов и дальнейшим переходом в хроническое непрерывное течение или ремиссию;
- хроническое, или рецидивирующее, т. е. с периодами обострения и ремиссии или непрерывное.
Венская классификация болезни Крона
По возрасту к моменту установления диагноза:
По локализации процесса:
- L 1 — терминальный отдел подвздошной кишки;
- L 2 — ободочная кишка (колит);
- L 3 — илеоколит;
- L 4 — верхние отделы желудочно-кишечного тракта.
- В 1 — нестриктурирующий (без сужения просвета), непенетрирующий (без прорастания в соседние органы);
- В 2 — стриктурирующий;
- В 3 — пенетрирующий.
Монреальская классификация болезни Крона
По возрасту к моменту установления диагноза:
По локализации процесса:
- L 1 — терминальный отдел подвздошной кишки;
- L 2 — ободочная кишка (колит);
- L 3 — илеоколит;
- L 4 — верхние отделы желудочно-кишечного тракта (ЖКТ);
- L 1 + L 4 — терминальный илеит + верхние отделы ЖКТ;
- L 2 + L 4 — колит + верхние отделы ЖКТ;
- L 3 + L 4 — илеоколит + верхние отделы ЖКТ.
По характеру течения:
- В 1 — нестриктурирующий, непенетрирующий;
- В 2 — стриктурирующий;
- В 3 — пенетрирующий;
- В1р — нестриктурирующий, непенетрирующий + перианальные поражения (области вокруг анального отверстия);
- В2р — стриктурирующий + перианальные поражения;
- В 3р — пенетрирующий + перианальные поражения.
Стадии заболевания обычно не выделяют. Поражение кишки при болезни Крона начинается с илеоцекальной области и затем распространяется на другие отделы желудочно-кишечного тракта, вызывая воспаление стенки кишечника с образованием абсцессов, глубоких язв, стриктур (сужения) просвета и пенетрации (прорастания) в соседние органы. Тяжесть заболевания варьирует от лёгкой степени, без нарушения общего состояния, до очень тяжёлой, угрожающей жизни [6] .
Осложнения болезни Крона
Болезнь Крона осложняется разнообразными патологическими состояниями, каждое из которых без своевременного лечения может привести к летальному исходу.
Осложнения болезни Крона зачастую требуют хирургического лечения. В зависимости от того, насколько срочное оперативное вмешательство необходимо, все осложнения можно разделить на две группы: требующие срочной операции и не требующие [8] .
Осложнения, требующие срочного оперативного лечения:
- Остраякишечная непроходимость — это состояние, при котором не происходит продвижение кишечного содержимого по направлению к заднему проходу. При болезни Крона обструкция обусловлена выраженными воспалительными процессами с формированием грубых рубцов и отёком.
- Перфорация — это дефект в стенке кишки с выхождением содержимого в свободную брюшную полость и/или в соседний орган с возможным дальнейшим формированием свища (соустья). Причина перфорации при болезни Крона — трансмуральное (с захватом всех слоёв кишечной стенки) воспаление.
- Кровотечение. При болезни Крона возникает кровотечение разной степени тяжести: от капиллярного, не требующего оперативного лечения, до выраженного артериального или венозного кровотечения при повреждении сосудов большего диаметра. — это грозное состояние, которое выражается резким чрезмерным расширением просвета толстой кишки со всасыванием содержимого в кровь и развитием системной воспалительной реакции.
Не требующие срочного оперативного лечения:
- Стеноз — развивается в результате воспалительных реакций в стенке кишки с последующей пролиферацией (разрастанием соединительной ткани) и сужением просвета. Степень сужения просвета различается: от клинически незначимой до полного сужения просвета с развитием острой кишечной непроходимости.
- Фистула или свищ — это образование соустья между просветом кишки и расположенными рядом полостями и органами или внешней средой.
- Абсцесс — это образование гнойной полости вследствие неполной фистулы или перфорации стенки кишки.
- Дисплазия — это клеточные изменения, которые развиваются при длительном течении воспалительного процесса и однажды дают начало неоплазии с образованием злокачественных клеток.
- Рак тонкой илитолстой кишки — результат развития неоплазии.
Диагностика болезни Крона
Диагноз ставится на основе клинической картины, течения заболевания и диагностических методов: лабораторного обследования, эндоскопии, гистологии и рентгенологии.
Лабораторные исследования
Первичное лабораторное обследование, помимо стандартных анализов (общих анализов крови и мочи), включает определение маркеров воспаления. В первую очередь оценивают уровень С-реактивного белка — показателя повреждения тканей при воспалении.
Фекальный кальпротектин и лактоферрин исследуют для различения воспаления от функциональных жалоб, так как эти белки являются маркерами воспаления кишечника. Кальпротектин в большинстве случаев помогает отличить воспалительное заболевание кишечника от синдрома раздражённого кишечника. Однако эти тесты не специфичны для болезни Крона, поэтому применяются в основном при наблюдении за пациентами во время и после лечения.
Альбумин — параметр, характеризующий соотношение мышечной и жировой массы, его определение особенно важно в предоперационном периоде, поскольку низкая концентрация связана с более высоким риском осложнений.
Эндоскопия
Для установления диагноза проводят илеоколоноскопию и мультифокальную биопсию из терминальной подвздошной кишки и каждого сегмента толстой кишки. При илеоколоноскопии врач осматривает прямую, сигмовидную и ободочную кишки, образующие толстую кишку, а также подвздошную кишку.
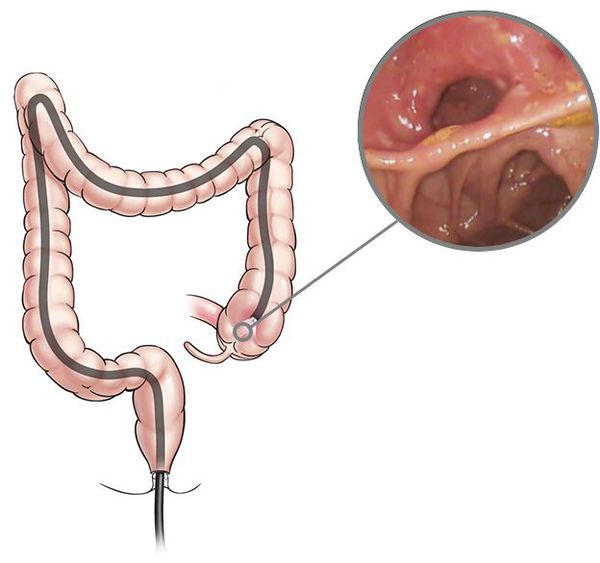
Эндоскопия также применяется для исключения поражения верхних отделов желудочно-кишечного тракта и в послеоперационном периоде [2] .
Лучевые методы исследования
Ультразвуковое исследование показано при острых состояниях, а также для выявления свищей, стенозов, абсцессов и для контроля воспаления кишечника во время лечения.
Обычную рентгенограмму применяют в экстренных ситуациях, например при непроходимости и перфорации кишечника.
Магнитно-резонансная томография (МРТ) и КТ-энтерография (компьютерная томография) при болезни Крона с высокой точностью выявляют поражения кишечника и осложнения, такие как свищи и абсцессы. МРТ и КТ проводятся во время первичного обследования при высоком подозрении на болезнь Крона.
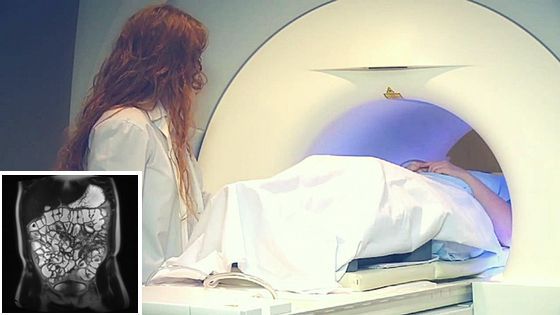
При проведении МРТ отсутствует воздействие радиоактивного излучения, поэтому она предпочтительнее КТ.
Компьютерная томография применяется в тех случаях, когда планируется хирургическое вмешательство, например дренирование абсцесса [9] .
В редких ситуациях, когда стандартные методы визуализации неинформативны, для уточнения используется капсульная эндоскопия.
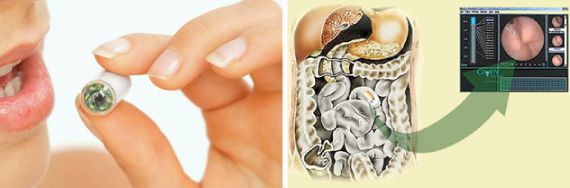
Двухбаллонная энтероскопия показана только в тех случаях, когда требуется биопсия (например, для исключения злокачественных новообразований), или при проведении терапевтических процедур, например при расширении стеноза.
МРТ — основной метод при перианальных поражениях. Альтернативой МРТ является эндосонография, но её применяют реже из-за анального стеноза, ограничивающего доступ, и болевых ощущений, особенно при тяжёлых перианальных поражениях.
Дифференциальная диагностика
Основные диагнозы, с которыми необходимо различать болезнь Крона: синдром раздражённого кишечника, язвенный и инфекционный колиты.
При острой боли в нижней части живота наиболее важные дифференциальные диагнозы — острый аппендицит и инфекционное заболевание иерсиниоз (псевдотуберкулёз).
Гранулематозные хронические воспаления кишечника могут быть вызваны системным воспалительным заболеванием саркоидозом или туберкулёзом. Злокачественные лимфомы и рак тонкой кишки иногда приводят к развитию стеноза тонкой кишки и формированию конгломератов кишечных петель — эти диагнозы также следует дифференцировать с болезнью Крона.
Лечение болезни Крона
Лечение при болезни Крона преимущественно консервативное. Однако иногда потребуется хирургическое вмешательство, например при изолированном коротко-сегментарном илеоцекальном воспалении или в экстренных ситуациях.
Выбор препаратов зависит от активности заболевания, локализации и сопутствующих осложнений (например, стеноза и абсцесса). Также пациенты нуждаются в разъяснении вреда курения при болезни Крона. Отказ от курения поможет предотвратить послеоперационные рецидивы [7] .
Терапия первой линии:
- Болезнь Крона с поражением илеоцекальной области:
- лёгкая активность — будесонид (местный стероид), месалазин или симптоматическая терапия;
- средней степени — будесонид или системные стероиды, антибиотики при септических осложнениях;
- выраженная — системные стероиды.
- Болезнь Крона — колит:
- лёгкая и умеренная активность — сульфасалазин и системные стероиды;
- высокая — системные стероиды.
- Тотальное поражение тонкой кишки — системные стероиды и иммуносупрессоры.
- Поражённые верхние отделы ЖКТ — системные стероиды и ИПП (ингибиторы протонной помпы).
- Перианальные поражения — антибиотики ( метронидазол , ципрофлоксацин ) и иммуномодуляторы [3] .
Из-за побочных эффектов и неэффективности в поддержании ремиссии стероиды не применяют длительно.
Прогноз. Профилактика
Прогноз при болезни Крона условно неблагоприятный. Патологический процесс неуклонно прогрессирует, несмотря на проводимое лечение. В течение десяти лет после постановки диагноза осложнения развиваются у 90 % пациентов. Хирургическое лечение болезни Крона и осложнений требуется примерно половине пациентов. Рецидив после операции в течение десяти лет наступает у 45 % пациентов [3] [10] .
Причина болезни Крона остаётся неизвестной, поэтому меры её профилактики не разработаны. Для предотвращения рецидивов заболевания необходимо регулярно посещать лечащего врача и соблюдать его рекомендации [10] .
Есть предположение, что на развитие болезни Крона можно повлиять в раннем детстве. По данным исследования, если в 2–4 года ребёнок живёт в большой семье (больше трёх человек) или в доме, где есть собака, то риск развития болезни снижается на 37 %. Возможно, это связано с воздействием различных микробов, которое усиливает иммунную систему, позволяя ей в будущем справляться с заболеваниями [12] .
ДИАГНОСТИКА И ЛЕЧЕНИЕ болезни Крона и язвенного колита
Как провести дифференциальный диагноз болезни Крона, язвенного колита и синдрома раздраженной кишки? Какие исследования должен провести врач общей практики? Какие препараты следует использовать для лечения этих заболеваний? Рисунок 1. Во
Как провести дифференциальный диагноз болезни Крона, язвенного колита и синдрома раздраженной кишки?
Какие исследования должен провести врач общей практики?
Какие препараты следует использовать для лечения этих заболеваний?
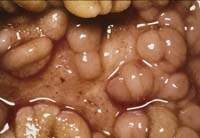 |
| Рисунок 1. Воспаленная стенка кишечника при болезни Крона. После Второй мировой войны заболеваемость ею во многих регионах резко возросла. |
Лечение воспалительных заболеваний кишечника (ВЗК), как правило, приносит хорошие результаты, хотя их хроническая природа время от времени неизбежно вызывает замешательство и разочарование как больных, так и врачей.
Сейчас все шире используются иммуносупрессоры, что сопровождается повышением частоты осложнений, и появляются новые виды лечения, поэтому представляется целесообразным, чтобы значительная часть таких больных получала терапию под контролем гастроэнтеролога.
Врач общей практики должен уметь распознавать, в каких случаях тяжелого колита требуется экстренная госпитализация, так как это может спасти жизнь больного.
Многие пациенты с ВЗК, особенно с легким течением заболевания, получают лечение исключительно у врача общей практики, однако часто наилучшим подходом представляется совместное ведение таких больных с участием специалистов гастроэнтерологической клиники.
Внедрение более активного лекарственного и хирургического лечения позволило снизить смертность при этих заболеваниях. Однако еще предстоит доказать, насколько оправдают первоначальные надежды новые препараты, основанные на лучшем понимании иммунологических медиаторов воспаления кишечника.
В понятие ВЗК обычно включаются язвенный колит (ЯК) и болезнь Крона (БК), хотя под этим термином иногда подразумеваются и такие менее известные заболевания, как коллагенозный колит и эозинофильный колит.
ЯК и БК — это болезни северных стран, и они более распространены среди городского населения [1]. Однако за последние десятилетия заболеваемость ими возросла в Японии и в Южной Европе — параллельно повышению жизненного уровня.
Влияние пола проявляется слабо: мужчины немного более предрасположены к ЯК, а женщины — к БК.
Наблюдается два пика заболеваемости: в возрасте 15–25 лет и 50–80 лет. У детей до 10 лет БК встречается редко, в то время как ЯК может наблюдаться в раннем младенческом возрасте. В Северной Европе приблизительные показатели заболеваемости ЯК и БК соответственно составляют 10 (распространенность 140) и 6 (распространенность 65) на 100 000 населения.
Эпидемиология ВЗК свидетельствует о том, что ЯК и БК являются отдельными патологическими состояниями с общим этиологическим фактором в виде обусловленной генетически, повышенной восприимчивости к некоему фактору окружающей среды. У родственников больного с ВЗК выше вероятность развития подобного заболевания (но не обязательно того же типа), и исследования монозиготных близнецов подтверждают существование генетического фактора.
В настоящее время в Оксфорде и в других центрах проводятся исследования по выявлению в геноме различных локусов, обусловливающих такую воприимчивость. Выдвигались гипотезы о роли многих этиологических факторов в развитии ВЗК (в том числе табачного дыма, газированных напитков, зубных паст, оральных контрацептивов, кори и M. paratuberculosis), однако ни одна из них не получила широкого признания.
Представляется, что при таких заболеваниях по какой-то причине утрачивается толерантность слизистой кишечника к множеству бактериальных и пищевых антигенов и развивается неконтролируемый воспалительный процесс.
Симптомы и данные клинического обследования
 |
| Рисунок 2. Язвенный колит. |
Проявления ЯК и БК отражают степень активности патологического процесса. При ЯК слизистая прямой и толстой кишки воспалена, покрыта поверхностными изъязвлениями, что вызывает боль в животе (нередко — левостороннюю), примеси крови и слизи в кале, диарею, часто сопровождаемую болями при дефекации и иногда — тенезмами.
Кроме того, часто наблюдаются общее недомогание, потеря аппетита и похудание. При пальпации весь живот может быть умеренно болезненным, ректальное исследование также нередко причиняет боли, при этом на перчатке остается кровь.
БК может вызывать колит и проявляться его симптомами (приблизительно в 30% случаев), но чаще она поражает дистальные отделы тонкого кишечника — либо в сочетании с колитом, либо без него.
В отличие от ЯК, БК способна поражать любой отдел желудочно-кишечного тракта — от рта до ануса, вызывая трансмуральное воспаление, ведущее к таким серьезным осложнениям, как стриктуры и свищи.
Если язвы заживают и оставляют после себя фиброзный стеноз, то появляются симптомы обструкции. Пациенты нередко указывают на определенное место, где временами возникают припухлость и боль. В правой подвздошной ямке может пальпироваться болезненное образование.
Абсцессы нередко приводят к формированию свищевых ходов между петлями кишечника или между кишкой и другими органами, такими как влагалище или мочевой пузырь. Состояние таких больных зачастую плачевное, так как они страдают от постоянных болей и системных симптомов, и заболевание у них течет более агрессивно. Часто наблюдаются анорексия, похудание и перемежающаяся лихорадка.
ВЗК обычно то обостряются, то затухают, с чередованием периодов ремиссии и рецидивов. Течение ЯК определяется, главным образом, распространенностью и тяжестью патологического процесса за первый год после постановки диагноза. У больных, у которых пять лет наблюдается слабовыраженный перемежающийся проктит, скорее всего, данное заболевание и дальше будет протекать подобным же образом.
И наоборот, риск колостомии наиболее высок в первый год, когда больные еще не успевают свыкнуться с мыслью, что у них ЯК, и тем большим шоком для них становится илеостомия.
Прогноз ЯК в настоящее время очень хороший. В недалеком прошлом смертность составляла 55 % за 15 лет, в настоящее же время за счет активного современного лечения, как медикаментозного, так и хирургического, этот показатель лишь немного превышает смертность в общей популяции. Однако в возрастной группе старше 60 лет прогноз менее благоприятен.
БК течет более тяжело и непредсказуемо, тем не менее соблюдается верным правило, что у большинства пациентов тип и тяжесть заболевания остаются такими же, как и при постановке диагноза.
При развитии фиброзных стриктур течение патологического процесса чаще доброкачественное, а при формировании абсцессов и свищей наблюдается тенденция к большей его агрессивности. У 1/2-2/3 больных с БК в конце концов возникает необходимость хирургического лечения, при этом частота повторных операций достигает 50%. Около 6% пациентов с БК погибают непосредственно от осложнений данной болезни [2].
Дифференциальная диагностика и методы исследования
У больных, поступающих с типичными проявлениями ВЗК, прежде всего следует исключать энтероколит инфекционной природы. Необходимо исследовать кал на наличие возбудителей родов Salmonella, Shigella, Campylobacter и Yersinia, а также на яйца глистов, цисты и паразиты. Псевдомембранозный колит, вызываемый Clostridium difficile, исключается тестом кала на токсин этого возбудителя.
Тем не менее ВЗК может сосуществовать с кишечными инфекциями и даже провоцироваться ими, поэтому, если симптомы не купируются за две недели, необходимы дальнейшие исследования.
Иногда за ВЗК, особенно за БК можно принять ишемический колит либо острый или хронический лучевой колит. Лимфома, туберкулез кишечника и рак также входят в дифференциально-диагностический ряд.
У многих пациентов с синдромом раздраженной кишки (СРК) в конце концов приходится выполнять колоноскопию для исключения ВЗК — у этих двух патологических состояний имеются некоторые общие признаки. Конечно, примесь крови в кале не характерна для СРК. Другой, полезный для дифферециации признак — это наличие ночных симптомов, которые при СРК встречаются очень редко.
Ректороманоскопию и биопсию задней стенки прямой кишки необходимо проводить как можно раньше (в идеале — при первом обращении больного к врачу общей практики), так как в этом случае эффективное лечение может быть начато своевременно. Большинство пациентов, напуганных своим заболеванием и встревоженных кровотечением из прямой кишки, приходится успокаивать и убеждать в необходимости тщательного обследования, несмотря на то, что некоторые из применяемых диагностических методик крайне непривлекательны. Анализы крови важны для исключения анемии и для слежения за развитием заболевания, но они не способны существенно помочь в постановке самого диагноза. Тем не менее при болях в животе и поносе патологические изменения в этом анализе могут с большей вероятностью указывать на ВЗК, а не на СРК. Вполне достаточно провести общий анализ крови, определить СОЭ или С-реактивный белок, электролиты и показатели функции печени.
При ЯК распространенность и тяжесть заболевания наиболее точно оцениваются при колоноскопии с биопсиями, которые берут для гистологического исследования из каждого отдела толстой кишки. Илиоколоноскопия также является хорошим методом диагностики БК и позволяет подтвердить этот диагноз гистологически; это единственный способ выявления на ранней стадии поражения подвздошной или толстой кишки при этом заболевании. Рентгенологическое исследование с приемом внутрь сульфата бария в динамике помогает выявлять стриктуры тонкого кишечника и свищевые ходы при БК. Для выявления поражения толстой кишки все еще используется иригоскопия, но этот метод менее чувствителен, чем колоноскопия, особенно при слабо выраженном заболевании. Сканирование с использованием лейкоцитов, меченых технецием, — информативный метод оценки активности патологического процесса при динамическом наблюдении.
Отличить ЯК от БК не всегда просто. Их проявления по ряду признаков совпадают, поэтому БК, ограниченная прямой и сигмовидной кишкой, может напоминать ЯК. Иногда гистологическое исследование не позволяет поставить окончательный диагноз, и приблизительно в 10-15% случаев диагноз остается неуточненным, по крайней мере на какое-то время. Во многих из таких случаев при последующем наблюдении оказывается, что у больного БК.
Лечение
Учитывая вышесказанное, ситуацию облегчает то, что лечение ЯК и БК очень похоже, но в то же время этот факт может просто отражать ограниченность наших средств борьбы с этими заболеваниями.
Возможно, следующее поколение лекарственных препаратов позволит более дифференцированно подходить к лечению этих двух заболеваний.
Цель терапии при ВЗК состоит в облегчении симптомов, в индукции ремиссии и предотвращении рецидивов. В настоящее время медикаментозное лечение назначается по ступенчатой схеме.
Сульфасалазин и 5-аминосалицилаты (5-АСА)
Это противовоспалительные препараты, которые используются для лечения ВЗК слабой или умеренной активности, но более широкое распространение они нашли для поддержания ремиссии.
Они оказывают разностороннее действие на иммунную систему, в частности подавляют воспаление — как на поверхности эпителиальных клеток, так и на уровне метаболизма внутри них.
Сульфасалазин был впервые применен 50 лет назад, и он позволяет достичь ремиссию у 35-80% больных. При его использовании часто (у 20% пациентов) наблюдаются побочные эффекты, главным образом тошнота, рвота, головные боли и потеря аппетита, но этот препарат весьма дешев.
Нет нужды использовать новые препараты 5-АСА у остальных 80% больных, у которых при применении сульфасалазина не возникает существенных побочных действий. Исключение составляют, пожалуй, только молодые мужчины, так как сульфасалазин ухyдшает показатели спермограммы.
Сульфасалазин под действием бактерий расщепляется на сульфапиридин (который обусловливает большинство побочных действий) и активный компонент 5-АСА (месалазин — mesalazine), и поэтому высвобождается в толстой кишке.
Асакол (asacol) — заключенная в особую оболочку лекарственная форма месалазина, которая высвобождается при рН>7, и олсалазин (olsalazine) — димерная форма 5-АСА, расщепляемая бактериями, также действуют в дистальных отделах кишечного тракта.
Пентаса (pentasa) — микрогранулярная лекарственная форма месалазина — высвобождается на протяжении тонкого кишечника и толстой кишки; поэтому она более эффективна при БК с поражением подвздошной кишки. На практике пентаса может оказаться также наилучшим средством при ЯК с диареей, поскольку такие больные нередко отмечают выделение с калом неизмененных таблеток асакола.
Балсалазид (balsalazide) — другое производное 5-АСА, которое оказалось эффективным при остром (умеренно тяжелом или тяжелом) ЯК и переносится лучше, чем месалазин [3]. Какой бы препарат ни выбрать, весь накопленный опыт показывает, что для подавления активного заболевания требуются значительные дозы (а именно 3,2-4,8 г в сутки).
Ректальные препараты месалазина дороги, но играют значительную роль в лечении упорного проктоколита. Наконец, препараты 5-АСА не лишены побочных эффектов: иногда они усиливают боль в животе и диарею; кроме того, в литературе имеется ряд сообщений о возникновении миокардита, нейропатии, панкреатита и нефротоксичности.
Кортикостероиды
При ЯК и БК кортикостероиды позволяют достичь ремиссии, однако они менее эффективны в ее поддержании.
При умеренно выраженном заболевании применяется преднизолон в дозах 30-40 мг, которые затем при положительном эффекте постепенно снижаются примерно до 10 мг. Затем еще более осторожно производится отмена этого препарата.
Длительная терапия кортикостероидами нежелательна, особенно у молодых пациентов. Это объясняется известными их системными эффектами, но эти недостатки могут быть в некоторой степени преодолены с помощью местно действующих препаратов при поражении дистальных отделов кишечника.
Другим способом ограничения системной токсичности является применение будесонида (budesonide), преимущество которого заключается в высоком сродстве к глюкокортикоидным рецепторам и в расщеплении значительного его количества при первом же прохождении через печень. Он выпускается в виде таблеток для постепенного высвобождения в подвздошной и слепой кишке.
Иммуносупрессоры
Азатиоприн (azathioprine) и в США — 6-меркаптопурин очень эффективны при хронических активных ВЗК, при которых не достигается ремиссии с помощью кортикостероидов, или при частых рецидивах.
Однако до наступления эффекта проходит значительное время (в среднем 12 недель), и примерно у 10% больных лечение приходится прекращать из-за таких побочных проявлений, как тошнота или рвота, панкреатит и угнетение кроветворения.
Имеется также повышенный риск инфекции (но не выше, чем при лечении стероидами) и небольшая вероятность развития риска новообразований.
Тем не менее азатиоприн в настоящее время все шире применяется для поддерживающей терапии при БК. В исследовании были получены обнадеживающие результаты: в группе, получавшей этот препарат, частота ремиссии составила 42%, а в группе, принимавшей плацебо, — всего 7%. Однако для такого эффекта требуются достаточные дозы (2 мг/кг в сутки). Преимущество применения циклоспорина состоит в быстром наступлении эффекта. Поэтому он используется по следующим показаниям: как средство быстрой помощи при острых, тяжелых формах БК и ЯК, при отсутствии облегчения от высоких доз кортикостероидов. И все же нефротоксичность этого препарата ограничивает его использование в других ситуациях.
В настоящее время несколько новых методик лечения проходят различные фазы клинических испытаний. Эти методики заключаются в применении моноклональных антител против отдельных цитокинов (таких, как IL-12, TNF-α и против рекомбинантных цитокинов (IL-10). Предварительные результаты показывают, что действие антител против TNF-α при БК может привести к достижению ремиссии длительностью несколько месяцев. Однако их применение ограничено необходимостью вводить препарат внутривенно и его высокой стоимостью. Талидомид — сильный ингибитор TNF-α — успешно применялся в лечении ВЗК. В настоящее время начинаются клинические испытания его новых аналогов, которые, как сообщается, не оказывают такого тяжелого действия, характерного для талидомида, как токсичность в отношении плода.
Другие подходы к лечению
Некоторые гастроэнтерологи в качестве препаратов первой линии лечения БК используют метронидазол и ципрофлоксацин. Часто достигаются ремиссии, но рецидивы наступают раньше. Питание элементными смесями оказалось успешным при ВЗК у детей, оно позволяет достигать ремиссии с той же частотой, что и при лечении кортикостероидами. Кембриджская исследовательская группа недавно сообщила о своих предварительных результатах, свидетельствующих об эффективности лечения БК с помощью элементных смесей. При этом в рацион постепенно вводят отдельные виды пищи, пока не обнаруживается тот продукт, который вызывает обострение заболевания. По некоторым данным, у ряда больных этим методом удалось добиться излечения. К сожалению, исключающие диеты редко приносят пользу при ВЗК, кроме тех немногих случаев, когда диета без молока и молочных продуктов может помочь при ЯК.
Важно обращать внимание на образ жизни больного. Очень трудно добиться того, чтобы у него стало меньше стрессов, но следует помнить, что стресс может играть значительную роль в развитии рецидивов как ЯК, так и БК. Представляется, что курение обладает защитным действием при ЯК, однако оно значительно ухудшает прогноз при БК, поэтому при этом заболевании больным надо настоятельно советовать бросить курить. Нестероидные противовоспалительные препараты часто вызывают рецидивы, и по возможности их следует избегать.
Хирургическое лечение
Оперативное вмешательство показано при ЯК в тех случаях, когда колит носит молниеносный характер или если при длительном течении заболевания ремиссия не достигается, несмотря на применение лучших лекарственных средств. При БК, когда развиваются стеноз и обструкция, иногда приходится проводить стриктуропластику или резекцию. При этом заболевании хирургическое лечение может также заключаться в дренировании абсцессов или в наложении анастомозов в обход воспалительных масс или свищей.
Когда необходима госпитализация
Острый, тяжелый колит является показанием к немедленной госпитализации, к постельному режиму и к внутривенному введению кортикостероидов. Это означает, что госпитализировать следует любого больного с диагнозом язвенного колита, проявляющегося частым кровавым поносом (6 или более раз в день) и лихорадкой (более 37°С ) или тахикардией (более 90 в минуту). Анемия (гемоглобин менее 100 г/л), СОЭ более 30 мм/ч или альбумин менее 35 г/л считаются ценными дополнительными показателями тяжести приступа.
При умеренно выраженном заболевании лечение должно заключаться в оральном приеме кортикостероидов. Таких больных необходимо неотложно направлять в поликлинику при больнице. Легкие случаи следует лечить препаратами 5-АСА и/или ректальными препаратами стероидов (или ректальными формами 5-АСА).
В большинстве гастроэнтерологических клиник охотно консультируют также и легкие случаи, последующее же длительное наблюдение обычно ложится на плечи врачей общей практики. БК, кроме самых слабовыраженных ее форм, в идеале необходимо лечить в клинике, где имеется гастроэнтерологическая и хирургическая служба.
Литература
1. Shivananda S., Lennard-Jones J., Logan R., Fear N., Price A., Carpenter L., van Blankenstein M. Incidence of inflammatory bowel disease across Europe: is there a difference between north and south Results of the European Collaborative Study of Inflammatory Bowel Disease (EC-IBD). Gut, 1996; 39 (5): 690-697.
2. Inflammatory Bowel Disease, Allan, RN et al (eds). London: Churchill Livingstone, 1997.
3. Green J. R., Lobo A. J., Holdsworth C. D., Leicester R. J., Gibson J. A., Kerr G. D., Hodgson H. J., Parkins K. J. and Taylor M. D. Balsalazide is more effective and better tolerated than mesalamine in the treatment of acute ulcerative colitis. The Abacus Investigator Group. Gastroenterology 1998; 114 (1): 15–22.
Обратите внимание!
- Эпидемиология ВЗК свидетельствует о том, что ЯК и БК являются отдельными патологическими состояниями с общим этиологическим фактором в виде обусловленной генетически, повышенной восприимчивости к некоему фактору окружающей среды.
- Язвенный колит вызывает боль в животе (часто левостороннюю), примеси крови и слизи в кале, диарею, часто сопровождающуюся болями и иногда — тенезмами. Кроме того, нередко наблюдаются такие симптомы, как общее недомогание, потеря аппетита и похудание.
- Болезнь Крона может вызывать колит и проявляться его симптомами (приблизительно в 30% случаев), но чаще она поражает дистальные отделы тонкого кишечника — либо в сочетании с колитом, либо без него. В отличие от язвенного колита, болезнь Крона может поражать любой отдел желудочно-кишечного тракта — от рта до ануса, вызывая трансмуральное воспаление с двумя важными последствиями: стриктурами и свищами. Если язвы заживают и оставляют после себя фиброзный стеноз, то появляются симптомы обструкции. Пациенты нередко указывают на определенное место, где временами возникают припухлость и боль. В правой подвздошной ямке может пальпироваться болезненное образование.
- Воспалительные заболевания кишечника обычно то обостряются, то затухают, с чередованием периодов ремиссии и рецидивов.
- У многих пациентов с синдромом раздраженной кишки (СРК) в конце концов приходится выполнять колоноскопию для исключения воспалительных заболеваний кишечника — у этих двух патологических состояний имеются некоторые общие признаки. Конечно, примесь крови в кале не характерна для СРК. Другой, полезный для дифференциации признак — это наличие ночных симптомов, которые весьма редки при СРК.
- Ректороманоскопию и биопсию задней стенки прямой кишки необходимо выполнять как можно раньше (в идеале — при первом обращении больного к врачу), так как в этом случае эффективное лечение может быть начато безотлагательно.
- Лечение ЯК и БК во многом одинаково. Цель терапии при ВЗК состоит в облегчении симптомов, в индукции ремиссии и предотвращении рецидива. В настоящее время лекарственная терапия часто назначается по ступенчатой схеме.
Что сказать больному?
- У вас заболевание, которое будет продолжаться всю жизнь и которое пока невозможно полностью излечить.
- Иногда воспаление будет отступать, и вас при этом не будут беспокоить проявления заболевания. Такие периоды называются «ремиссиями». Наша задача состоит в том, чтобы ремиссии максимально продлить.
- Время от времени, иногда довольно долго, вам придется принимать противовоспалительные лекарства, чтобы достичь ремиссии и предотвратить рецидивы заболевания.
- Для женщин детородного возраста нет причин, по которым вам нельзя было бы забеременеть и иметь здорового ребенка.
- У некоторых больных беременность может привести к обострению заболевания, у других она, наоборот, улучшает состояние. Если возможно, заранее информируйте нас о планируемой беременности, чтобы мы могли подобрать безопасные для плода препараты.
- Последние несколько лет болезнь у вас протекала в мягкой форме, поэтому весьма вероятно, что она будет носить такой же характер и в будущем. Разумеется, мы будем продолжать тщательно наблюдать за ее течением, чтобы удостовериться в этом.
- У нас есть несколько листовок для больных, в которых вы можете найти более подробную информацию. Если у вас возникнут какие-либо вопросы, мы охотно ответим на них.
Больные с язвенным колитом
- В большинстве случаев заболевание протекает в легкой форме, для лечения которой достаточно приема таблеток.
- Приходится признать, что у небольшого числа больных язвенный колит приобретает тяжелую форму, из-за чего иногда приходится удалять толстую кишку. Это может означать, что у больного на кожу живота будет выведена подвздошная кишка (с калоприемником), но у таких пациентов позднее обычно удается восстановить непрерывность кишечника и естественное прохождение кишечного содержимого.
- При правильном лечении вам станет лучше, и вы сможете продолжать вести полноценную и активную жизнь.
- Если заболевание поражает всю толстую кишку, то приблизительно через 8-10 лет вам надо будет регулярно проводить колоноскопии — раз в год или раз в два года. Это делается для того, чтобы не пропустить редкие случаи развития раковых изменений на фоне длительного воспаления.
Пациенты с болезнью Крона
- Болезнь Крона у некоторых пациентов протекает довольно легко, в редких случаях — весьма тяжело, между этими двумя крайностями могут быть все оттенки «спектра» степени тяжести.
- В настоящее время с помощью лекарств и операций удается добиваться гораздо больших результатов лечения, чем раньше. Проводятся исследования по новым методикам терапии, которые позволят достичь дальнейших успехов.
- В газетах и по телевизору появляются сообщения о связи между болезнью Крона и корью, а также рассказы о роли бактерий, проникающих из организма коровы в молочные продукты. Эти сообщения представляют определенный интерес и активно проверяются учеными. Однако до сих пор нет убедительных доказательств, что эти факторы действительно вызывают болезнь Крона.
Очень важно, чтобы мы не теряли вас из поля зрения. Даже если проявления болезни вас сильно не беспокоят, вам нужно будет продолжать регулярно посещать врача.
Источник https://medaboutme.ru/articles/bolezn_krona_i_nespetsificheskiy_yazvennyy_kolit/
Источник https://probolezny.ru/bolezn-krona/
Источник https://www.lvrach.ru/2001/05-06/4528786