Плеврит

Плеврит – это воспаление серозных оболочек, которыми покрыты снаружи легкие. Данное заболевание встречается очень часто. Это наиболее часто диагностируемая патология легких. В общей структуре заболеваемости населения на долю плеврита приходится 5-15%. Уровень заболеваемости варьирует от 300 до 320 случаев на 100 тысяч человек. Мужчины и женщины страдают от этого недуга одинаково часто. Плеврит у детей диагностируется реже, нежели у взрослых.
Интересен тот факт, что у женщин чаще всего диагностируется так называемый опухолевый плеврит. Он развивается на фоне различных новообразований половых органов и груди. Что же касается мужчин, то выпотный плеврит часто возникает при патологии поджелудочной железы и ревматоидного артрита. В большинстве случаев двусторонний или односторонний плеврит является вторичным.
Что это такое?
Плеврит — воспаление плевральных листков, с выпадением на их поверхность фибрина (сухой плеврит) или скопление в плевральной полости экссудата различного характера (экссудативный плеврит).
Этим же термином обозначают процессы в плевральной полости, сопровождающиеся скоплением патологического выпота, когда воспалительная природа плевральных изменений не представляется бесспорной. Среди его причин — инфекции, травмы грудной клетки, опухоли.
Причины
Причины плевритов условно можно разделить на инфекционные и асептические или воспалительные (неинфекционные).
Неинфекционные плевриты обычно возникают
- при ревматоидном артрите,
- при васкулитах (поражение сосудов),
- при ревматизме,
- при системной красной волчанке,
- при склеродермии,
- в результате тромбоэмболии легочной артерии и отека легкого,
- при инфаркте легкого,
- при матестазировании рака легкого в полость плевры,
- при первичной злокачественной опухоли плевры – мезотелиоме,
- лимфоме,
- во время геморрагических диатезов (нарушениях свертывания),
- во время лейкозов,
- при опухолевом процессе яичников, раке молочной железы как результат раковой кахексии (терминальной стадии рака),
- при инфаркте миокарда из-за застойных явлений в малом круге кровообращения.
- при остром панкреатите.
К инфекционным можно отнести:
- сифилитический или туберкулезный плеврит,
- паразитарный (эхинококковый или амебный),
- плевриты при особо опасных инфекциях (туляремийный, бруцеллезный, вызванный брюшнотифозным микробом или возникающий при сыпном тифе),
- микробные плевриты (инфицирование плевральной полости стафилококками, кишечной и синегнойной палочкой, пневмококками и т.д.)
- вирусные плевриты (возникающие при поражении вирусом гриппа, герпеса),
- грибковые плевриты (поражение плевры кандидозом, кокцидиозом, бластомикозом),
- плеврит, возникающий при ранениях или операциях на грудной клетке, из-за попадания в полость плевры микробов.
Классификация
В клинической практике принято выделять несколько видов плевритов, которые различаются по характеру выпота, образованного в полости плевры, и, соответственно, по основным клиническим проявлениям.
- Сухой (фибринозный) плеврит. Развивается на начальной стадии воспалительного поражения плевры. Зачастую на данном этапе патологии в полости легких еще нет инфекционных агентов, а возникающие изменения обусловлены реактивным вовлечением кровеносных и лимфатических сосудов, а также аллергическим компонентом. Из-за увеличения проницаемости сосудов под действием провоспалительных веществ в полость плевры начинает просачиваться жидкий компонент плазмы и часть белков, среди которых наибольшее значение имеет фибрин. Под влиянием среды в воспалительном очаге молекулы фибрина начинают объединяться и формируют прочные и клейкие нити, которые откладываются на поверхности серозной оболочки.
- Гнойный плеврит. Между листками серозной оболочки легкого скапливается гнойный экссудат. Данная патология является крайне тяжелой и сопряжена с интоксикацией организма. Без должного лечения представляет угрозу жизни пациента. Гнойный плеврит может образовываться как при непосредственном поражении плевры инфекционными агентами, так и при самостоятельном открытии абсцесса (или другого скопления гноя) легкого в плевральную полость. Эмпиема развивается обычно у истощенных пациентов, у которых существуют серьезные поражения других органов или систем, а также у людей со сниженным иммунитетом.
- Экссудативный (выпотной) плеврит. Представляет собой следующую после сухого плеврита фазу развития заболевания. На данном этапе воспалительная реакция прогрессирует, увеличивается площадь пораженной серозной оболочки. Снижается активность ферментов, расщепляющих нити фибрина, начинают формироваться плевральные карманы, в которых в дальнейшем может скапливаться гной. Нарушается отток лимфы, что на фоне повышенной секреции жидкости (фильтрация из расширенных кровеносных сосудов в очаге воспаления) приводит к увеличению объема внутриплеврального выпота. Данный выпот сдавливает нижние сегменты легкого с пораженной стороны, что ведет к уменьшению его жизненного объема. Как следствие, при массивном экссудативном плеврите может развиться дыхательная недостаточность – состояние, представляющее непосредственную угрозу для жизни больного. Так как жидкость, скопившаяся в плевральной полости, в некоторой степени снижает трение между листками плевры, на данной стадии раздражение серозных оболочек и, соответственно, интенсивность болевого ощущения несколько снижается.
- Туберкулезный плеврит. Зачастую его выделяют в отдельную категорию из-за того, что данный недуг довольно часто встречается в медицинской практике. Для туберкулезного плеврита характерно медленное, хроническое течение с развитием синдрома общей интоксикации и признаков поражения легких (в редких случаях и других органов). Выпот при туберкулезном плеврите содержит большое количество лимфоцитов. В некоторых случаях данный недуг сопровождается формированием фибринозного плеврита. При расплавлении бронхов инфекционным очагом в легких в полости плевры может попасть специфический творожистый гной, характерный для данной патологии.
Данное разделение в большинстве случаев является довольно условным, так как один вид плеврита нередко может переходить в другой. Более того, сухой и экссудативный (выпотной) плевриты рассматриваются большинством пульмонологов как различные стадии одного патологического процесса. Считается, что первоначально образуется сухой плеврит, а выпотной развивается лишь при дальнейшем прогрессировании воспалительной реакции.

Симптомы
Клиническая картина плеврита делится на сухую и экссудативную.
Симптомы экссудативного плеврита:
- общее недомогание, вялость, субфебрильное повышение температуры тела;
- боль в груди, одышка усиливаются, постепенное повышение жара – так происходит из-за коллапса легкого, органы средостения сдавливаются.
Острый серозный плеврит обычно имеет туберкулезное происхождение, характеризуется тремя стадиями:
- В начальном периоде (экссудативном) отмечается сглаживание или даже выбухание межреберного пространства. Органы средостения смещаются в здоровую сторону под воздействием большого количества жидкости в плевральной щели.
- Период стабилизации характерен уменьшением острых признаков: температура падает, боли в груди и одышка проходят. На данном этапе может проявиться плевральное трение. В острой фазе анализ крови показывает большое скопление лейкоцитов, которое постепенно приходит в норму.
- Часто бывает, что жидкость накапливается над диафрагмой, поэтому при вертикальном рентгене ее не видно. В этом случае необходимо произвести исследование в позиции на боку. Свободная жидкость легко перемещается в соответствии с положением туловища больного. Зачастую ее накопления сконцентрированы в щелях между долями, а также в области купола диафрагмы.
Симптомы сухого плеврита:
- грудная боль;
- общее нездоровое состояние; ;
- субфебрильная температура тела;
- локальные боли (в зависимости от места поражения);
- при пальпации ребер, глубоком дыхании, кашле болевые ощущения усиливаются.
В остром течение заболевания врач аускультативным путем диагностирует плевральный шум, который не прекращается после надавливания стетоскопом или кашля. Сухой плеврит, как правило, проходит без каких-либо негативных последствий – разумеется, при адекватном алгоритме лечения.
К острым симптомам, помимо описанного серозного плеврита относят гнойные формы – пневмоторакс и плевральную эмпиему. Они могут быть вызваны туберкулезной и другими инфекциями.
Гнойный плеврит вызван попаданием гноя в плевральную полость, где он имеет тенденцию к накапливанию. Следует учесть, что нетуберкулезная эмпиема относительно благополучно поддается лечению, однако при неадекватном алгоритме действий может перейти в более сложную форму. Туберкулезная эмпиема протекает тяжело, может быть хронической. Больной значительно теряет в весе, задыхается, испытывает постоянный озноб, мучается приступами кашля. Кроме того хроническая форма данной разновидности плеврита вызывает амилоидоз внутренних органов.
В случае не оказания оптимальной помощи возникают осложнения:
- остановка дыхания;
- разнесение инфекции по всему организму с током крови;
- развитие гнойного медиастинита.
Диагностика
Первоочередная задача в диагностировании плеврита — это выяснение местоположения и причины воспаления или опухоли. Для постановки диагноза врач детально изучает историю болезни и проводит первичный осмотр больного.
Основные методы диагностики плеврита легких:
- Анализы крови могут помочь определить, есть ли у вас инфекция, что может как раз и стать причиной развития плеврита. Кроме того, анализы крови покажут состояние иммунной системы.
- Рентген грудной клетки позволит определить, есть ли какое-либо воспаление легких. Также может быть проведен рентген грудной клетки в лежачем положении, что позволит свободной жидкости в легких сформировать слой. Рентген лежачего положения грудной клетки должен подтвердить, есть ли какое-либо жидкое наращивание.
- Компьютерная томография проводится уже в том случае, если находят любые отклонения на рентгене грудной клетки. Данный анализ представляет серию подробных, поперечных частных изображений грудной клетки. Изображения, произведенные компьютерной томографией, создают подробную картину внутренней части груди, что позволит лечащему врачу получить более детальный анализ раздраженной ткани.
- Во время плевроцентеза доктор вставит иглу в область грудной клетки, с помощью которой будет проводить тесты на обнаружение жидкости. Затем жидкость удаляется, ее анализируют на наличие инфекций. Из-за его агрессивного характера и связанных рисков этот тест редко делается для типичного случая плеврита.
- Во время торакоскопии делается маленький разрез в стенке грудной клетки и затем вставляется в грудную полость крошечная камера, приложенная к трубе. Камера определяет местонахождение раздраженной области, что позволит взять образец ткани для анализа.
- Биопсия полезна при развитии плеврита при онкологии. В данном случае используются стерильные процедуры и производятся маленькие разрезы в коже стенки грудной клетки. Рентген или компьютерная томография могут подтвердить точное место биопсии. Врач может использовать эти процедуры, чтобы ввести иглу биопсии легкого между ребрами в легкое. Затем берется небольшая выборка ткани легкого, игла удаляется. Ткань отправляется в лабораторию, где будет проанализирована на инфекции и аномальные клетки, совместимые с раком.
- С помощью ультразвука высокочастотные звуковые волны создают изображение внутренней части грудной полости, что позволит увидеть, есть ли какое-либо воспаление или жидкое наращивание.
Как только определены симптомы плеврита лечение назначается незамедлительное. На первом месте в лечении стоят антибиотики против инфекции. В дополнение к этому прописывают противовоспалительные препараты или другие болеутоляющие лекарства. Иногда прописывается микстура от кашля.

Лечение плеврита
Эффективное лечение плеврита полностью зависит от причины его возникновения и заключается в основном в устранении неприятных симптомов заболевания и улучшении самочувствия пациента. В случае сочетания воспаления легких и плеврита показано лечение антибиотиками. Плеврит, сопровождающий системный васкулит, ревматизм, склеродермию, лечится при помощи глюкокортикоидных препаратов.
Плеврит, возникший на фоне заболевания туберкулезом, лечится изониазидом, рифампицином, стрептомицином. Обычно подобное лечение длится на протяжении нескольких месяцев. Во всех случаях заболевания назначаются диуретические, обезболивающие и сердечно-сосудистые препараты. Пациентам, не имеющим особых противопоказаний, показана лечебная физкультура и физиотерапия. Часто при лечении плеврита с целью профилактики рецидивов заболевания проводится облитерация плевральной полости или плевродез – введение в полость плевры специальных «склеивающих» ее листки препаратов.
Больному назначаются анальгетики, противовоспалительные препараты, антибиотики, средства для борьбы с кашлем и аллергическими проявлениями. При туберкулезных плевритах проводится специфическая терапия противотуберкулезными препаратами. При плевритах, возникших в результате опухоли легкого или внутригрудных лимфатических узлов, назначается химиотерапия. Глюкокортикостероиды используются при коллагеновых заболеваниях. При большом количестве жидкости в плевральной полости показано проведение пункции с целью отсасывания содержимого и введения лекарственных препаратов непосредственно в полость.
В период реабилитации назначается дыхательная гимнастика, физиотерапевтическое лечение, общеукрепляющая терапия.
Профилактика
Конечно, нельзя предугадать, как отреагирует организм на действие того или иного фактора. Однако любой человек в состоянии следовать простым рекомендациям по профилактике плевритов:
- Прежде всего, нельзя допускать осложнений при развитии острых респираторных инфекциях. Чтобы патогенная микрофлора не проникла на слизистую оболочку дыхательных путей, а затем и в плевральную полость, простудные заболевания нельзя пускать на самотек!
- При частых инфекциях дыхательных путей хорошо на время сменить климат. Морской воздух является отличным средством профилактики инфекций дыхательных путей, в том числе и плеврита.
- При подозрении на пневмонию лучше своевременно сделать рентген органов грудной клетки и начать адекватную терапию. Неправильное лечение заболевания увеличивает риск осложнения в виде воспаления плевры.
- Старайтесь укрепить иммунную систему. В теплое время года занимайтесь закаливанием, больше бывайте на свежем воздухе.
- Откажитесь от курения. Никотин становится первой причиной развития туберкулеза легких, который в свою очередь может спровоцировать воспаление плевры.
- Выполняйте дыхательные упражнения. Пару глубоких вдохов после пробуждения послужат отличной профилактикой развития воспалительных заболеваний органов дыхания.

Прогноз
Прогноз плевритов благоприятный, хотя напрямую зависит от ведущего заболевания. Воспалительные, инфекционные, посттравматические плевриты успешно излечиваются, и не влияют на качество дальнейшей жизни. Разве что в течение дальнейшей жизни на рентгенограммах будут отмечаться плевральные спайки.
Исключение составляет сухой туберкулезный плеврит, в результате которого фиброзные отложения могут с течением времени обызвествляются, образуется так называемый панцирный плеврит. Легкое оказывается заключенным в «каменный панцирь», что мешает его полноценному функционированию и ведет к хронической дыхательной недостаточности.
Для профилактики образования спаек, которые образуются после удаления жидкости из плевральной полости, после лечения, когда стихнет острый период пациенту следует проводить реабилитационные процедуры — это физиотерапия, ручной и вибрационный массаж, обязательно проведение ежедневной дыхательной гимнастики (по Стрельниковой, с помощью дыхательного тренажера Фролова).
Плеврит
Плеврит – воспаление листков плевры. Если заболевание сопровождается выпадением на поверхности плевры фибрина, оно называется сухой плеврит (код в МКБ № J94 – другие поражения плевры). Для экссудативного плеврита характерно образование плеврального выпота. Если плевральный выпот не классифицируется в других рубриках, плеврит имеет код по МКБ № J90.

Причины плеврита
Плеврит возникает под воздействием инфекционных и неинфекционных факторов. Инфекционные плевриты вызывают следующие микроорганизмы:
- Возбудители бактериальной инфекции (пневмококки, стрептококки, стафилококки);
- Грибки;
- Простейшие;
- Микобактерии туберкулёза;
- Паразиты.
Неинфекционные плевриты являются осложнением или проявлением злокачественных опухолей лёгких и плевры, системных болезней (ревматоидного артрита, системной красной волчанки, васкулитов), развиваются после оперативных вмешательств на органах грудной полости, травм грудной клетки, инфаркта миокарда. Плеврит выявляют у пациентов, страдающих острым панкреатитом, хронической почечной недостаточностью.
Симптомы плеврита у взрослых
Ведущим признаком сухого плеврита является боль в поражённой половине грудной клетки, усиливающаяся при дыхании. При осмотре пациента врачи выявляют отставание в дыхании одной половины грудной клетки. Во время аускультации выслушивается шум рения плевры. Он напоминает звук, который возникает при ходьбе по снегу в морозную погоду. Шум трения плевры может быть слышен на расстоянии. Рентгенологические признаки сухого плеврита специфичны:
- Высокое стояние купола диафрагмы со стороны поражение и его отставание при глубоком вдохе;
- Незначительное помутнение участка лёгкого, который прилегает к плевре;
- Ограничение подвижности нижнего легочного края.
Наиболее распространённый симптом экссудативного плеврита – одышка. Её тяжесть зависит от объёма плеврального выпота, скорости накопления жидкости и от того, возник ли он на фоне заболевания лёгких. Боль, вызванная плевритом, обусловлена воспалением или инфильтрацией париетальной плевры.
При физикальном обследовании врачи обнаруживают следующие признаки экссудативного плеврита:
- Ограничение дыхательных движений грудной клетки;
- «Каменную» тупость при перкуссии (выстукивании);
- Приглушение дыхания при аускультации (выслушивании фонендоскопом);
- Зону бронхиального дыхания сверху от уровня жидкости.
Диагноз подтверждают при рентгенографии органов грудной клетки. Для того чтобы увидеть жидкость на обычном прямом рентгеновском снимке, её должно накопиться в плевральной полости не менее 300 мл жидкости, чтобы ее можно было обнаружить на обычном прямом снимке. При положении пациента «лёжа на спине» жидкость движется по плевральному пространству, понижает прозрачность легочного поля на стороне поражения.
Рентгенологи проводят дифференциальную диагностику небольших выпотов с утолщением плевры. С этой целью выполняют рентгенограмму в положении лёжа. Уточняют диагноз с помощью ультразвукового исследования или рентгеновской компьютерной томографии. Оба последних диагностических метода используют для того чтобы отличить плевральную жидкость от злокачественного новообразования, плевральных бляшек, которые обычно возникают при абсцессе лёгких. Эти методы позволяют также выяснить, является ли плевральная жидкость осумкованной, наметить оптимальное место для выполнения плевральной пункции и биопсии.
Плевральную пункцию с аспирацией жидкости и биопсию в Юсуповской больнице выполняют всем пациентам с экссудативным плевритом. Это позволяет получить гораздо больше диагностической информации, чем только при аспирации, и избежать проведения повторной инвазивной процедуры. Бактериологическое исследование плевральной жидкости проводят с помощью бактериоскопии мазка осадка экссудата, посева патологического материала на специальные среды, биологического метода.
Пульмонологи назначают и другие исследования, которые помогают в установлении диагноза:
- Повторную рентгенографию органов грудной клетки после аспирации для выявления заболевания лёгких, лежащего в основе выпота;
- Компьютерную томографию лёгких;
- Изотопное сканирование легких (с определением соотношения вентиляции и перфузии);
- Внутрикожные пробы с туберкулином;
- Серологические исследования на ревматоидные факторы.
Если с помощью этих методик не удаётся выявить причину экссудативного плеврита, проводят торакоскопию с помощью видеотехники. Она позволяет осмотреть плевру, выявить опухолевые узлы и осуществить прицельную биопсию.
Парапневмонический плеврит
Причиной парапневмонического плеврита является бактериальное воспаление лёгких, бронхоэктазы, абсцесс лёгкого. В плевральном выпоте определяют золотистый стафилококк, пиогенный стрептококк, пневмококк. Парапневмонический плеврит начинается остро, с подъёма температуры до высоких цифр. Выражен интоксикационный синдром.
Пациентов беспокоит кашель с выделением мокроты, боль в грудной клетке при дыхании, одышка. Правосторонний плеврит проявляется изменениями в правой половине грудной клетке, при левостороннем поражении плевры признаки заболевания локализуются слева. При рентгенологическом исследовании определяется наличие выпота в плевральной полости, чаще справа. В крови содержится большое количество лейкоцитов, скорость оседания эритроцитов увеличена до 50 мм/ч. В экссудате содержатся полиморфноядерные лейкоциты.
Туберкулёзный плеврит
Туберкулёзный плеврит чаще диагностируют у молодых пациентов, которые контактировали с больным туберкулёзом. Заболевание начинается остро. Пациентов беспокоит непродуктивный кашель, плевральные боли, повышенная утомляемость. Температура при туберкулёзном плеврите повышается до субфебрильных цифр. У пациентов снижается масса тела. Развивается односторонний выпот небольшого или среднего объёма. У многих пациентов жидкость в плевральной полости самостоятельно рассасывается, но затем появляется вновь. В лёгких могут определяться туберкулёзные инфильтраты. Туберкулезный плеврит, подтвержденный бактериологически и гистологически, имеет код в МКБ 10 № A15.6.
Для диагностики туберкулёза проводят кожную туберкулиновую пробу, выполняют исследование плевральной жидкости, полученной во время диагностической пункции. В экссудате содержится 5г/л белка, более половины лейкоцитов – лимфоциты. При бактериоскопии бактерию Коха выявляют не более, чем в 10% случаев. Диагноз подтверждают с помощью биопсии плевры.
Плеврит при злокачественных новообразованиях лёгких
Наиболее частой причиной возникновения злокачественного плеврального выпота у курильщиков является опухоль лёгкого. Причиной экссудативного плеврита может быть лимфома. Метастазы в плевру наиболее часто встречаются при раке молочной железы, яичников, желудочно-кишечного тракта. В 7% случаев первичная опухоль, по причине которой развился плеврит, остаётся неизвестной.
Течение опухолевых плевритов может быть быстрым, прогрессирующим и замедленным. При прогрессирующем течении опухолевого плеврита пульмонологи уже при первой пункции выявляют геморрагический экссудат. Иногда плевральная жидкость вначале бывает серозной, впоследствии приобретает кровянистый оттенок. При торпидном течении ракового плеврита плевральная жидкость серозная, быстро накапливается после аспирации. При обследовании пациентов врачи выявляют зрелую форму рака, которая осложнена сегментарным или долевым ателектазом. Он обусловливает выпот жидкости из тканей в плевральную полость.
Различают следующие проявления опухолевого плеврита:
- Ателектаз;
- Буллезная эмфизема;
- Самопроизвольный пневмоторакс.
Клинически это проявляется дыхательной недостаточностью. В начале плевральной экссудации пациента может беспокоить боль в боку, появиться ограничение дыхательной подвижности поражённой стороны грудной клетки. Иногда возникает сухой мучительный кашель рефлекторной природы и кашель с незначительным количеством мокроты. Температура при опухолевом плеврите повышается периодически. У пациентов снижается аппетит, они худеют. В дальнейшем развивается асцит или периферические отёки.

По мере накопления выпота боль в боку исчезает, пациенты ощущают тяжесть в боку, нарастает одышка, появляется умеренный цианоз (синюшный цвет губ и ногтей). Возникает некоторое выбухание пораженной стороны, межрёберные промежутки сглаживаются. При перкуссии над экссудатом слышен тупой звук; голосовое дрожание и бронхофония ослаблены, дыхание не проводится или значительно ослаблено. Выше тупости определяются следующие изменения:
- Тимпанический оттенок перкуторного звука;
- Бронхиальный оттенок дыхания;
- Мелкопузырчатые хрипы.
На рентгенограмме можно увидеть характерный контур верхней границы выпота. При большом выпоте происходит смещение средостения в здоровую сторону и значительные нарушения функции внешнего дыхания: уменьшение глубины, увеличение частоты дыхания. Снижается ударный и минутный объём сердца, развивается компенсаторная тахикардия увеличение частоты сердечных сокращений, снижается артериальное давление.
Экссудативный плеврит
Экссудативный плеврит (код по МКБ10 – R09.1) – поражение плевры воспалительного характера с образованием выпота в её полости. В большинстве случаев экссудативный плеврит вторичен. Заболевание является осложнением различных патологических процессов в области лёгких, диафрагмы, грудной стенки, поддиафрагмального пространства и органов средостения.
Экссудативный плеврит вызывают следующие возбудители:
- Стафилококки;
- Пневмококки;
- Микобактерии туберкулёза;
- Бледная трепонема;
- Легионелла;
- Кишечная палочка;
- Грибы;
- Вирусы.
Чаще всего экссудативные плевриты развиваются как осложнения острых пневмоний, абсцессов и гангрены лёгких или как проявление туберкулёза. Патологический процесс может локализоваться с одной или обеих сторон. Правосторонний экссудативный плеврит характеризуется образований выпота в плевральной полости правой половины грудной клетки.
Иногда экссудативный плеврит начинается с невыносимой боли в грудной области и высокой температуры. Пациенты вынуждены лежать на болезненной стороне. При внешнем осмотре пульмонолог отмечает следующие симптомы:
- Синюшный цвет кожных покровов;
- Набухшие шейные вены;
- Увеличение частоты дыхания;
- резкое увеличение объёма грудной клетки на стороне поражения;
- Приглаженность или выпирание межрёберных промежутков.
При осмотре видно снижение экскурсии нижнего края грудной клетки во время вдоха на стороне поражения.
Сухой плеврит
Сухой плеврит – это реактивное воспаление висцеральной плевры, покрывающей лёгкие и париетальной, выстилающей изнутри грудную клетку, с выпадением фибрина на её поверхность. Сухой плеврит преимущественно вторичное заболевание, которое является осложнением туберкулёза, бактериальных инфекций или злокачественных новообразований лёгких.
Сухой плеврит не имеет самостоятельного значения. В большинстве случаев причиной сухого плеврита является туберкулёз лёгких или туберкулёз внутригрудных лимфатических узлов. Сухой плеврит у пациентов, страдающих туберкулёзом, возникает при расположении туберкулёзных очагов под плеврой, их прорыве в плевральную полость с обсеменением последней или в результате заноса возбудителей с кровью. Сухой плеврит развивается при следующих неспецифических поражениях лёгких:
- Пневмонии;
- Бронхоэктазах;
- Инфаркте, абсцессе, раке лёгкого.
Сухим плевритом могут осложняться заболевания других органов и систем:
- Коллагенозы (системный васкулит; ревматизм, системная красная волчанка);
- Болезни органов пищеварения (панкреатит, холецистит, поддиафрагмальный абсцесс);
- Инфекции (брюшной и сыпной тиф, бруцеллёз, корь, коклюш, грипп).
- В отдельных случаях сухой плеврит сопутствует уремии, расстройствам питания (цинге, кахексии).
Плеврит проявляется следующими симптомами:
- Плевральной болью;
- Сухим кашлем;
- Одышкой;
- Признаками интоксикации (слабостью, снижением работоспособности, субфебрильной температурой);
- Диспептическим синдромом (расстройствами пищеварения).
При поражении патологическим процессом реберной плевры сухой плеврит начинается с выраженных болей в соответствующей поражению половине грудной клетки.
Диагностику сухого плеврита проводят с помощью рентгенологического исследования. Рентгенологи определяют следующие признаки сухого плеврита:
- Высокое стояние купола диафрагмы на стороне поражения;
- Отставание его при глубоком вдохе;
- Ограничение подвижности нижнего легочного края;
- Небольшое помутнение части легочного поля, которая прилегает к плевре.
Для исключения наличия экссудата выполняют ультразвуковое исследование плевральной полости.
Лечение плеврита
Для снятия болевого синдрома при сухом плеврите пациентам назначают анальгетики, горчичники, банки. Кашель купируют с помощью противокашлевых препаратов (кодеина, дионина, декстрометорфана). Симптоматическое облегчение одышки при экссудативном плеврите достигается с помощью торакоцентеза и дренирования плевральной полости с выпотом. Дренаж неинфицированных выпотов поначалу ограничивают одним литром из-за риска возникновения реактивного отёка расправляющегося легкого.
Кардиологи назначают лечение сердечной недостаточности или тромбоэмболии легочных артерий, если они являются причиной экссудативного плеврита. После проведенной терапии количество жидкости в плевральной полости уменьшается. Экссудативный плеврит развивается у 40% больных с бактериальными пневмониями. В таких случаях проводят плевральную пункцию, чтобы удостовериться, что нет эмпиемы, и назначают антибактериальную терапию.
Для антибактериальной терапии парапневмонических плевритов, вызванных стафилококком, пациентам назначают защищённые аминопенициллины, цефалоспорины первого и второго поколений. Если заболевание вызвано грамотрицательной флорой, назначают цефалоспорины четвёртого поколения аминогликозиды. Пациентам, у которых в плевральной жидкости выявлена синегнойная палочка, назначают цефалоспорин третьего поколения цефтазидим в сочетании с аминогликозидом тобрамицином и антипсевдомонадные пенициллины (карбенициллин). На большинство неклостридиальных анаэробов воздействуют полусинтетические пенициллины и метронидазол. У тяжёлых пациентов с невыясненной причиной воспалительного процесса терапию начинают с карбапенемов (тиенама). Антибиотики вводят внутривенно и в плевральную полость. Пациентам проводят плевральные пункции, эвакуируют максимальное количество транссудата.
Лечение туберкулёзного плеврита проводят в туберкулёзном диспансере. Пациенты в течение девяти месяцев получают 3 противотуберкулёзных препарата: изониазид, ПАСК, этамбутол или рифампицин. Для быстрого рассасывания плеврального выпота в комплексную терапию включают глюкокортикоиды. При массивных выпотах делают торакоцентез. Изоляции подлежат пациенты, у которых в мокроте выявлены микобактерии туберкулёза.
У большинства пациентов с опухолевыми плевритами радикальное лечение невозможно. Пульмонологи проводят паллиативную терапию разгрузочными плевральными пункциями. В плевральную полость вводят склерозирующие вещества (тальк). Выполняют плевродез – искусственно созданный с помощью химического воздействия плеврит, целью развития которого является облитерация плевральной полости для предотвращения рецидивов возникновения злокачественного плеврального выпота. С этой целью используют 5% раствор йода, тетрациклин, доксициклин. Онкологи проводят комбинированную противоопухолевую терапию.
Плеврит – тяжёлое заболевание. Успешное излечение возможно только при своевременной установке точного диагноза, определении причины воспаления листков плевры. При наличии признаков плеврита звоните по телефону Юсуповской больницы. Специалисты контакт центра запишут вас на консультацию к пульмонологу в удобное вам время.
Плеврит
Что такое плеврит? Что это за болезнь? Плеврит представляет собой воспаление плевры (плевральных листков), сопровождающееся образованием фибрина на поверхности плевры или скоплением экссудата различного характера в плевральной полости. Код по мкб-10: R09.1. Плеврит у взрослых как самостоятельное заболевание возникает крайне редко. В большинстве случаев воспалительный процесс является вторичным и обусловлен как заболеваниями со стороны легких, так и других органов и систем, значительно реже встречается в качестве самостоятельного заболевания. Плеврит может сопровождаться синдромом плеврального выпота (экссудативный плеврит, выпотной плеврит) или протекать с отложением фибринозных отложений (сухой плеврит). Зачастую эти формы относятся этапами одного патологического процесса. Удельный вес плевритов в структуре общей заболеваемости варьирует в пределах 3-5%.
Сухой плеврит
Самостоятельного значения не имеет. В большинстве случаев связан с туберкулезом внутригрудных лимфатических узлов или легких. Туберкулезный плеврит чаще возникает при субплевральной локализации очагов с последующим прорывом и обсеменением плевральной полости или в результате заноса возбудителей гематогенным путем. Сухой плеврит может трансформироваться в адгезивный плеврит, для которого характерны выраженные утолщение листков плевры. При этом, адгезивный плеврит часто приводит к нарушению вентиляционной функции легких. Реже он разрешается и без образования плеврального выпота. Но в подавляющем большинстве случаев сухой плеврит переходит в экссудативный.
Плевральный выпот
Представляет собой накопление жидкости в плевральной полости, которая подразделяется на транссудат и экссудат. Экссудат образуется в случаях нарушения проницаемость локальных капилляров и/или повреждения поверхность плевры. Транссудат появляется в случаях, если гидростатический баланс, оказывающий влияние на процессы образования/абсорбции плевральной жидкости, изменяется в сторону накопления в полости плевры жидкости. При этом, для белка проницаемость капилляров остается нормальной.
Плевральная жидкость в физиологических условиях образуется из верхушечной части париетальной плевры, которая дренируется через лимфатические поры на поверхности париетальной плевры, расположенные преимущественно в медиастино-диафрагмальной области и ее нижних отделах. То есть, процессы фильтрации/адсорбция плевральной жидкости — это функция париетальной плевры, а висцеральная плевра в процессах фильтрации не участвует. У здорового человека в плевральном пространстве с каждой стороны грудной клетки в норме содержится 0,1-0,2 мл/кг массы тела человека, которая находится в медленном движении.
Нормальный ток жидкости в плевре обеспечивается взаимодействием ряда физиологических механизмов. (различием онкотического давления крови/осмотического давления плевральной жидкости (35/6 мм рт. ст.)), наличием разницы гидростатического давления в капиллярах париетальной и висцеральной плевры, механическим воздействием во время актов дыхания. Если процесс выработки/накопления выпота в плевральной полости выше скорости/возможности его оттока, это приводит к развитию экссудативного плеврита.
Плевральный выпот – это вторичный синдром/осложнение рада заболеваний. При этом, на некоторых стадиях развития заболевания симптоматика плеврального выпота может преобладать в клинической картине, зачастую маскируя основное заболевание. Встречается у 5-10% больных с заболеваниями терапевтического профиля. На сегодняшний день увеличение количества пациентов с выпотным плевритом обусловлено широким распространением в популяции людей неспецифических заболеваний легких, а также туберкулеза (туберкулезный плеврит). Так, бактериальная пневмония сопровождается плевральным выпотом в 40-42% случаев, при туберкулезе легких — в 18-20%, случаев, у пациентов с левожелудочковой недостаточностью — 56%. Ниже представлена ориентировочная структура плевральных выпотов.
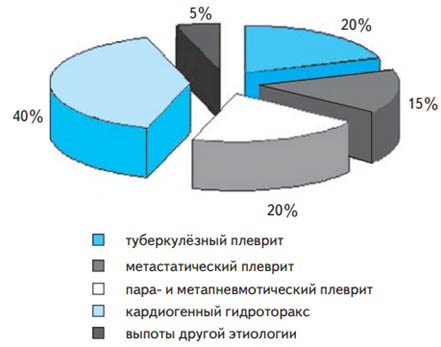
Достаточно часто встречается плеврит легких при онкологии. Встречаемость первичной опухоли плевры (мезотелиомы) незначительная, наиболее при онкологии встречаются метастазы в плевру. Метастатический плеврит — одно из частых осложнений онкологических заболеваний, особенно рака легкого, яичников, молочной железы. Так, при раке легкого он встречается в 18-60% (при запущенном процессе), молочной железы — в 40-46%, раке яичников — у 7-10%, при лимфомах — 20-26%. При других злокачественных новообразованиях (саркомы, рак толстой кишки, желудка, поджелудочной железы и др.) метастатический плеврит выявляется у пациентов в 2-6 % случаев.
В зависимости от характера протекающего в плевральной полости патологического процесса и свойств (специфики) накопившейся жидкости принято выделять:
- — характерно накопление жидкости невоспалительного генеза.
- Гемоторакс — это скопление крови в полости плевры. Гемоторакс обычно развивается при разрыве легкого или крупных кровеносных сосудов (внутренней грудной артерии/межреберного сосуда) или образуется вследствие тупой/проникающей травмы. Гемоторакс после травмы часто сопровождает пневмоторакс (скопление в полости плевры воздуха) или гемопневмоторакс (скопление крови и воздуха). Гемопневмоторакс (син. пневмогемоторакс) также возникает преимущественно при травмах грудной клетки и часто сопровождается шоком. Объем кровоизлияния в плевральную полость может варьировать в широких пределах от минимального до массивного, которое определяется как быстрое накопление крови в объеме ≥ 1000 мл. Спонтанный пневмогемоторакс в 1,5-6,2% случаев может осложнятся внутриплевральным кровотечением.
- Эмпиема плевы — накопление гноя в плевральной полости (гнойный воспалительный процесс).
- Хилоторакс — встречается преимущественно при травме грудной клетки и представляет собой накопление в плевральной полости лимфы.
- Фиброторакс — формирование фиброзной ткани на базе фибринозных масс, откладывающихся на поверхности плевры.
Чаще фиброторакс является исходом туберкулезных экссудативных плевритов, гемоторакса, эмпиемы плевры, после травм грудной клетки, операций на легких. Со временем происходит обызвествление фиброзной ткани, что резко ограничивает вентиляцию легких.
Еще одним из вариантов развития острого экссудативного парапневмонического плеврита, туберкулеза является осумкование эксудата, который осумковывается по мере своего формирования за счет новых сращений фибринозных отложений и скопления выпота. Осумкованный плеврит легких рассматривается как еще один вариант из возможных осложнений.
Патогенез
В основе патогенеза сухого плеврита лежит воспалительная реакция париетальной/висцеральной плевры, сопровождающаяся гиперемией, утолщением плевральных листков и отеком. При этом, количество экссудата практически не изменяется и в процессе его обратного всасывания плеврой происходит оседание на поверхности плевры нитей фибрина в виде плевральных наложений, что затрудняет скольжение плевральных листков.
Патогенез скопления выпота в плевральной полости может быть различным, в зависимости от причины, среди которых наибольшее значение имеют:
- повышение проницаемости капилляров;
- повышение гидростатического давления в капиллярных сосудах висцеральной и париетальной плевры;
- повышение в плевральном пространстве отрицательного давления;
- нарушение целостности плевры, а также крупных сосудов, прилегающих непосредственно к ней (лимфатического грудного протока);
- снижение онкотического давления крови (плазмы);
- нарушения процесса лимфатического дренажа, способствующее повышению осмотического давления жидкости в плевральной полости.
На практике чаще встречается сочетанное действие нескольких из указанных патофизиологических механизмов.
Классификация
Единая классификация плевритов отсутствует. Наиболее часто клиницисты используют классификацию Н.В. Путова, согласно которой за основу положен ряд факторов.
По этиологии выделяют:
- Инфекционные.
- Асептические
- Идиопатические (неясной этиологии) плевриты.
По инфекционному возбудителю – стафилококковый, стрептококковый, туберкулезный, пневмококковый, и др.
По наличию/характеру экссудата:
- Фибринозный (сухой).
- Экссудативный.
По характеру выпота экссудативный плеврит подразделяется на серозный, гнойный, серозно-фибринозный, гнилостный, холестериновый, геморрагический, хилезный, эозинофильный, смешанный.
По течению воспалительного процесса: острый, подострый, хронический.
По локализации выпота выделяют: диффузный и ограниченный (осумкованный), который в свою очередь подразделяется на диафрагмальный, верхушечный, пристеночный, междолевой, костодиафрагмальный, парамедиастинальный.
По объему поражения: левосторонний/правосторонний и двусторонний плеврит.
Причины
Причины плеврита различаются в зависимости от этиологического фактора. Так, причинами развития плевритов инфекционной этиологии являются:
- Бактериальные/вирусные/грибковые/паразитарные инфекции (пневмококк, стафилококк, клебсиелла, стрептококк, кандидоз, кокцидиоидоз, бластомикоз, микоплазменная инфекция, эхинококкоз, амебиаз);
- Неспецифическая инфекция (туберкулез, бруцеллез, сифилис, туляремия, брюшной/сыпной тифы).
К причинам плевритов неинфекционной этиологии относятся:
- Злокачественные первичные опухоли плевры (мезотелиома), метастазы в плевру при онкологических процессах различной локализации (рак легкого, яичников, молочной железы, лимфомы).
- Травмы/хирургические вмешательства на грудной клетке.
- Коллагенозы (системная красная волчанка, системный васкулит, ревматоидный артрит, ревматизм, склеродермия).
- Заболевания органов пищеварения (поддиафрагмальный абсцесс, холецистит, панкреатит).
Симптомы плеврита у взрослых
Традиционно принятое деление плевритов на сухой и экссудативный является достаточно условным. В большинстве случаев сухой плеврит — это только начальная (первая) стадия формирования выпотного плеврита. В случаях, когда воспаление плевры на этой стадии стабилизируется, признаки не прогрессируют далее, то заболевание претерпевает обратное развитие. Такое течение заболевания расценивается как фибринозный (сухой) плеврит.
Сухой плеврит, симптомы
Клинические проявления начинаются чаще всего с выраженных болей в той или иной пораженной половине грудной клетки, которые усиливаются при натуживании, кашле, на высоте вдоха, вынуждая пациента ограничивать подвижность грудной клетки — лежать на пораженной половине. По мере снижения активности воспаления и постепенного покрытия фибринозными наложениями плевральных листков, чувствительность нервных окончаний, расположенных на плевре, снижается, что сопровождается уменьшением интенсивности болевого синдрома.
Классические симптомы включают сухой кашель, общее недомогание, ночную потливость, снижение аппетита. Температура тела преимущественно субфебрильная, реже — нормальная или достигает более высоких показателей (38-39°С). Лихорадка, как правило, сопровождается ознобами, незначительной тахикардией. В случае диафрагмальной локализации воспаления плевры проявления боли локализуются в верхней брюшной полости, напоминая симптомы острого холецистита, панкреатита или аппендицита. Симптомы плеврита легких при сухом верхушечном плеврите характеризуются болью в проекции трапециевидной мышцы. В случаях вовлечения в воспалительный процесс перикарда часто развивается плевроперикардит.
Продолжительность течения сухого плеврита варьирует в пределах 7-21 дней. Исходом заболевания может быть как полное выздоровление, так переход в экссудативную форму. Иногда сухой плеврит (чаще у пожилых лиц) приобретает хроническое течение и может длиться несколько месяцев с периодическими обострениями.
Экссудативный плеврит
Экссудативный плеврит в начальной стадии проявляется симптомами сухого плеврита (боль в грудной клетке, усиливающаяся при глубоком дыхании, чиханье, кашле, одышка различной степени выраженности, непродуктивный кашель). Далее экссудативный плеврит (код по МБК-10: J90) манифестирует симптоматикой основного заболевания, так и определяется объемом выпота. По мере нарастания объема выпота нарастают и симптомы — больные жалуются на выраженную одышку и ощущение тяжести в боку. В случаях большого объёма выпота больные находятся в вынужденном сидячем положении или некоторые из них лежат на больном боку, уменьшая таким образом давление на средостение. При экссудативном плеврите появляется общие симптомы в виде слабости, потливости, потери аппетита, фебрильной температуре тела (ознобы при эмпиеме плевры).
Появляются гемодинамические нарушения, обусловленные гиповентиляцией, развившиеся из-за вазоконстрикции в спавшемся легком, а также смещением средостения к здоровому легкому с его компрессией. У пациентов регистрируется выраженная тахикардия и быстро прогрессирующая артериальная гипотензия с нарастанием симптомов тканевой гипоксии. При выпоте, сочетающемся с ателектазом/пневмоциррозом – смещение происходит в сторону поражения. Аускультативно определяется резко ослабленное везикулярное дыхание над областью экссудата, в ряде случаев может вообще не прослушиваться; при большом объеме выпота на фоне сильного сдавливания легкого может выслушиваться бронхиальное приглушенное дыхание. При осмотре — расширение и незначительное выбухание межреберных промежутков. Нижний легочной край неподвижен. Над выпотом — тупой перкуторный звук.
Гнойный плеврит в развернутой фазе определяется преимущественно симптомами гнойно-резорбтивной лихорадки. Степень их выраженности и тяжесть состояния больного варьирует от умеренно выраженных до крайне тяжелых. При этом симптоматика не всегда коррелирует строго с размерами полости эмпиемы и объемом гноя. Как правило, на фоне нарастания интоксикации развиваются нарушения функции сердечно-сосудистой системы, печени/почек, которые при отсутствии адекватного/своевременного лечения могут проявляться органическими изменениями в них, характерными для септического состояния. Гнойно-резорбтивная лихорадка по мере прогрессирования постепенно переходит в истощение, нарастают водно-электролитные расстройства, что приводит к волемическим изменениям, снижению мышечной массы и похуданию. Больные становятся апатичными и вялыми, снижается реактивность организма, возникают риски тромбообразования.
Анализы и диагностика
Диагноз ставится на основании характерных жалоб, данных физикального обследования пациентов и результатов инструментального и лабораторного обследования, включающих:
- Лучевую диагностику (УЗИ, рентгеноскопию/рентгенографию, компьютерную томографию).
- Биохимические исследования крови.
- Бактериологическую диагностику экссудата (ПЦР, микроскопия, посев на питательные среды).
- Гистологическое исследование биоптата.
Лечение плеврита легких
Лечение у взрослых прежде всего должно быть направлено на лечение основного заболевания, вызвавшего плеврит, эвакуацию плеврального выпота и предупреждение осложнений. Так при лечении плевритов с выпотами невоспалительного генеза (транссудатов) этиологическая терапия, прежде всего, направлена на восстановление функции сердечной системы, печени, щитовидной железы, почек, коррекцию коллоидно-осмотического давления крови. У пациентов с асептическими воспалительными плевритами (т. е неинфекционной природы) проводится лечение аутоиммунных, аллергических и других патологических процессов, находящихся в основе клинической симптоматики этих заболеваний и плеврального выпота в том числе. Этиотропная терапия особое место занимает в лечении наиболее распространенных в практике плевритов инфекционного генеза, в первую очередь бактериального. Лечение плеврита инфекционного генеза комплексное и включает:
- Антибактериальную терапию с учетом чувствительности микрофлоры. Наиболее часто назначаются Ампициллин, Цефтриаксон, Цефтазидим, Цефотаксим, Цефепим, Цефоперазон, Амикацин, Гентамицин, Левофлоксацин, Ципрофлоксацин, Гентамицин, Меропенем, Кларитромицин и др. Следует помнить, что аминогликозиды больным с экссудативным плевритом, назначать не рекомендуется, поскольку препараты этой группы плохо проникают в плевральную полость. Для профилактики/лечения микозов однократно назначается Флуконазол.
- Десенсибилизирующую терапию (Димедрол, Аллергин, Гистадин, Бенадрил Зиртек, Цетрин и др.)
- Противовоспалительную терапию (НПВС – Диклофенак, Вольтарен, Мовалис и др.).
- Глюкокортикостероиды (Преднизолон, Метипред) при плевритах ревматической/туберкулезной этиологии с обязательным исключением эмпиема плевры.
Назначение противовоспалительных/гипосенсибилизирующих средств способствует снижению интенсивности воспалительного процесса в плевральной полости, уменьшению сенсибилизации плевры, а также устранению риска гиперергической реакции плевры на действие возбудителя.
- Не менее важно уделять внимание повышению специфической/неспецифической резистентности, особенно у пожилых при гнойном плеврите, что достигается путем введения иммуноглобулинов, гипериммунной плазмы, иммуномодуляторов — поливалентный иммуноглобулин человека, у-глобулин (при выраженной недостаточности антителообразования), антистафилококковая/антисинегнойная плазма, стафилококковый анатоксин; для стимуляция Т-системы и повышения неспецифических защитных сил организма назначается Иммунал, Этимизол, Левамизол и др.).
- Дезинтоксикационную терапию. Направлена на выведение токсических веществ из организма, улучшение микроциркуляции, и реологических свойств крови, коррекцию белкового обмена, устранение гиповолемии. Как правило сочетается с форсированным диурезом. С этой целью показаны внутривенные капельные инфузии низкомолекулярных растворов Неокомпесана, Гемодеза, Реополиглюкина, Декстрозы и др.), изотонических растворов солей, раствора глюкозы. Форсирование диуреза осуществляется внутривенным введением Лазикса или мочегонных средств (Фуросемид).
- Симптоматическую терапию: горчичники, согревающие компрессы, при выраженном болевом синдроме — тугое бинтование (иммобилизация) больной половины грудной клетки, назначение ненаркотических анальгетиков (Кетопрофен, Кеторолак) противокашлевые средства (Либексин, Кодеин, Фармакод, Коделак Нео, Панатус, Терпинкод и др.), при недостаточности кровообращения — кардиотонические средства.
Важным процессом является своевременная эвакуация из плевральной полости экссудата, при необходимости – периодическое промывание плевральной полости антисептическими растворами. Особого внимания требует лечение и симптомы плеврита у пожилых людей, развившегося на фоне иммунодефицита.
Больному в остром периоде показан постельный режим. Как лечить плеврит в домашних условия? Лечение плеврита на дому должно проводиться после тщательной диагностики, под контролем врача и назначения курса медикаментов. Лечение плеврита народными средствами может рассматриваться исключительно в виде дополнительного метода. Для лечения пациента с плевритом в домашних условиях в качестве противовоспалительного /отхаркивающего средства могут использоваться настои трав: листьев мать-и-мачехи, липового цвета, травы подорожника, корня солодки/алтея, плодов фенхеля, спорыша, коры ивы белой и др. Самый популярный рецепт лечения плеврита народными средствами включает комбинацию этих трав. Рецепт можно найти в интернете, но лучше проконсультироваться с лечащим врачом.
Источник http://gb21perm.ru/plevrit/
Источник https://yusupovs.com/articles/terapia/plevrit-1/
Источник https://medside.ru/plevrit