Пародонтит: симптомы и лечение, фото
Пародонтит – это воспалительное заболевание десен, которое сопровождается нарастающим разрушением прикрепления зубов к костной ткани и мягким тканям десны, что со временем приводит к появлению подвижности зубов. Пародонтит может появиться в области всего 1-2 зубов – в этом случае его называют локализованным, либо он может иметь генерализованный характер (в области большинства зубов).
Чаще всего к врачам обращаются пациенты именно с хроническим генерализованным пародонтитом, при котором десны воспалены практически у всех зубов. Как правило, большинство таких пациентов имеют длительный опыт самолечения болезненности и кровоточивости десен (т.е. симптомов катарального гингивита). Причем, именно неэффективное лечение или вообще отсутствие лечения гингивита и приводит – к его постепенной трансформации в генерализованный пародонтит.
Пародонтит: генерализованный (рис.1) и локализованный (рис.2-3)
Причинами возникновения локализованной формы пародонтита являются местные травматические факторы. Это может быть нависающий край пломбы или искусственной коронки, травмирующие десну в межзубном промежутке. Причиной могут быть и «преждевременные контакты» между верхними и нижними зубами, которые могут появиться – как от естественных причин, так и если пломба на жевательной поверхности или коронка сделаны немного выше, чем нужно.
Другая частая причина: когда стоматолог при восстановлении пломбой разрушенного зуба – неправильно формирует в межзубном промежутке контактный пункт между зубами. Отсутствие плотного контакта приводит к постоянному застреванию пищи в межзубном промежутке и развитию воспаления. При локализованной форме (в отличие от генерализованной формы) – симптомы пародонтита возникают только у зубов, подверженных действию травматического фактора.
Симптомы хронического пародонтита:
Но практически во всех случаях – к пародонтологу обращаются пациенты именно с хроническим генерализованным воспалением десен, и история болезни всегда одинакова. Сначала недостаточная гигиена полости рта приводит к скоплению на зубах микробного зубного налета, патогенные бактерии в составе которого выделяют «токсины», запускающие в деснах воспаление. Воспаление сначала носит только поверхностный характер, и проявляется кровоточивостью и болезненностью при чистке зубов, а также отеком, покраснением или синюшностью десневого края.
На этом этапе еще нет разрушения зубодесневого прикрепления, разрушения костной ткани или разрушения волокон периодонта, за счет которого зуб прикрепляется к костной ткани. Такое воспаление десен называют катаральным гингивитом. При его неправильном лечении или отсутствии лечения – гингивит рано или поздно трансформируется в следующую форму воспаления десен, т.е. в пародонтит. Отправной точкой развития пародонтита является разрушение зубодесневого прикрепления (т.е. прикрепления мягких тканей десны к шейке зубов).
Зубодесневое (эмалевое) прикрепление является анатомическим барьером, который препятствует проникновению патогенных бактерий ниже уровня десны. Как только этот барьер оказывается разрушенным – воспаление захватывает уже не только мягкие ткани десны, но и костную ткань, а также волокна периодонта, за счет которых корень зуба крепится к костной ткани. Это и приводит к их постепенному разрушению. Симптомы и лечение пародонтита будут зависеть от его тяжести (т.е. от степени разрушения тканей вокруг зубов). Выделяют легкую, среднюю и тяжелую формы этого заболевания.
1. Пародонтит легкой степени тяжести –
При легкой форме пародонтита, во-первых, будут сохраняться все симптомы катарального гингивита, т.е. пациент будет по-прежнему жаловаться на периодическую болезненность и кровоточивость при чистке зубов. Кроме того по-прежнему будет наблюдаться отек, синюшность или покраснение десневого края, а также скопления микробного зубного налета или зубного камня в области шеек зубов (рис.4-5).
Как выглядит пародонтит: фото
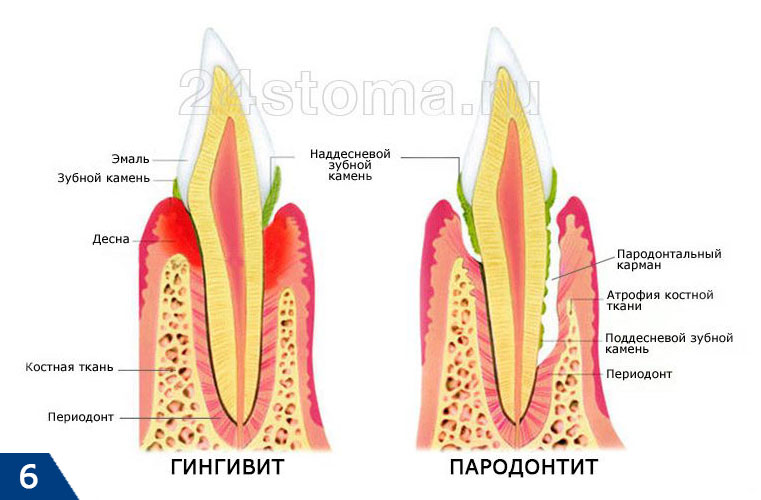
Главным диагностическим критерием, отличающим симптомы начальной стадии пародонтита от симптомов катарального гингивита, является образование пародонтальных карманов (зубодесневых карманов) – глубиной до 3,5 мм. Такие карманы образуются вследствие разрушения прикрепления мягких тканей десны к шейкам зубов, что приводит к проникновению патогенных бактерий ниже уровня десны. Как только это происходит – воспаление и патогенные бактерии приводят к разрушению периодонта и костной ткани рядом с корнем зуба (рис.6).
На поверхности корня зуба (в глубине пародонтального кармана) – располагаются твердые зубные отложения, а просвет кармана заполнен серозно-гнойным отделяемым. В период снижения иммунитета пациент может заметить, что из пародонтальных карманов может выделяться гнойное отделяемое – особенно это становится заметным при нажатии на десну в проекции пародонтального кармана. У пациентов с этой стадией пародонтита на панорамной рентгенограмме можно заметить снижение уровня костной ткани (межзубных перегородок) – до 1/3 длины корней зубов, причем может быть 2 типа воспалительной резорбции кости:
- Горизонтальная резорбция кости –
характерна для пожилых и относительно пожилых людей, обычно происходит медленное прогрессирование заболевания (с равномерным снижением высоты костной ткани в области всех зубов). Таким образом, у этой группы пациентов иногда можно и не увидеть пародонтальных карманов глубиной 3,0-3,5 мм, но присутствует равномерное снижение уровня кости в области всех зубов.
- Вертикальная резорбция кости –
характерна для молодых и относительно молодых людей. Характер течения воспаления обычно агрессивный (с быстрым прогрессированием). Разрушение кости имеет место быть только в области пародонтальных карманов, образующихся вдоль поверхностей корней зубов. При этом как такового снижения высоты межзубных костных перегородок – не наблюдается. Эта форма самая тяжелая для лечения.
Важно : при пародонтите легкой степени тяжести еще не наблюдается подвижности зубов, а также их смещения под действием жевательного давления (все это характерно для пародонтита средней и особенно тяжелой степени).
2. Пародонтит средней степени тяжести –
Эту стадию воспалительного процесса отличает то, что значительно увеличивается количество пародонтальных карманов, а их глубина может достигать уже 5,0 мм. Увеличение глубины карманов создает отличные условия для размножения патогенных гноеродных бактерий, и поэтому выделение из карманов серозно-гнойного экссудата становится скорее нормой (что особенно видно при надавливании на десну в проекции пародонтального кармана). Помимо патогенных бактерий – пародонтальные карманы на этой стадии могут содержать также и грибковую флору, что имеет важно значение в выборе препаратов для лечения пародонтита.
Увеличение глубины пародонтальных карманов до 5,0 мм – означает снижение уровня кости примерно на 1/3-1/2 длины корней. Визуально это может выражаться в снижении десневого края относительно шеек зубов, т.е. может происходить уже оголение корней. Кроме того, при такой степени разрушения кости возникает – 1) подвижность зубов 1-2 степени, 2) может появиться наклон некоторых зубов, 3) может начать появляться веерообразное расхождение передних зубов. Последнее особенно характерно для пациентов – с отсутствием большого количества боковых жевательных зубов.
Пародонтит средней степени тяжести –
На этом этапе воспаления пациенты часто жалуются на ухудшение общего состояния – появляется повышенная утомляемость, слабость, также происходит снижение иммунитета + частые простудные заболевания. Это связано с тем, что в пародонтальных карманах всегда присутствует серозно-гнойное отделяемое, из которого токсины и патогены всасываются в кровь и разносятся по всему организму, влияя прежде всего на иммунную систему.
Очень важно : еще раз обратим ваше внимание, что на этой стадии пародонтита уже возникают «вторичные деформации зубных рядов», т.е. зубы начинают «разъезжаться» (меняя свое положение в зависимости от направления привычного жевательного давления). Поэтому лечение пародонтита средней степени тяжести уже намного более сложное – в сравнении с пародонтитом легкой степени, и потребует от вас уже весьма значительных финансовых затрат на шинирование и протезирование зубов. Поэтому важно не доводить до такого состояния, и не заниматься самолечением.
3. Пародонтит тяжелой степени –
Тяжелая форма пародонтита характеризуется дальнейшим ухудшением всех симптомов. Глубина пародонтальных карманов может достигать уже 6,0 и более. Соответственно, снижение уровня костной ткани в области межзубных перегородок – достигает уже 2/3 и более длины корня. Подвижность наблюдается у большинства зубов, причем у отдельных зубов она достигает уже 3-4 степени. При этой степени тяжести пародонтита часто возникают обострения воспалительного процесса, которые сопровождаются образованием абсцессов, резким припуханием десен, болями в них, резким увеличением подвижности зубов.
Пародонтит тяжелой степени: фото
Нужно отметить, что при тяжелой форме больные начинают страдать не только от местных симптомов в полости рта, но также жалуются на слабость, недомогание, плохой сон, аппетит (24stoma.ru). Тяжелое хроническое воспаление десен также может влиять на частоту обострений хронических заболеваний внутренних органов. Особенно сильно ухудшается состояние больных сахарным диабетом, сердечно-сосудистыми, гормональными, ревматоидными заболеваниями.
Обострения пародонтита –
существует также такое понятие, как «течение заболевания». Как правило, для пародонтита свойственно вялое хроническое течение, т.е. когда симптоматика сглажена (нет острых явлений воспаления), но при этом периодически могут возникать обострения воспалительного процесса. Во время обострений симптомы становятся значительно более выраженными – увеличиваются подвижность зубов и кровоточивость десен, может происходить припухание десен и формирование гнойных абсцессов, а также может появиться гнойное отделяемое из пародонтальных карманов. Развитие обострения может быть связано как с истощением местных защитных механизмов полости рта, так и со снижением иммунитета организма. Далее мы расскажем о том – как лечить пародонтит.
Как лечить пародонтит правильно:
Лечение пародонтита будет зависеть в первую очередь – от степени тяжести воспалительного процесса у конкретного пациента. Чем значительней уровень потери костной ткани и степень подвижности зубов, чем больше у вас отсутствующих зубов – тем сложнее, длительнее и дороже будет лечение. Все начинается с консультации, причем вы должны идти не к обычному стоматологу-терапевту, а только к врачу-пародонтологу (это врач, специализирующийся на лечении воспаления десен).
Автор этой статьи более 10-ти лет проработал пародонтологом, и поэтому все наши рекомендации, которые вы увидите ниже – действительно работают (документы государственного образца о повышении квалификации по программе «Пародонтология» – можно посмотреть в разделе редакция).
1. Консультация врача-пародонтолога –
Первое, что нужно сделать – это составить план лечения. Сделать это не так просто, как может показаться на самом деле. Если заболевание имеет легкую степень тяжести, то может потребоваться консультация только врача-пародонтолога. Однако при подвижности и расхождении зубов, нарушениях прикуса, когда есть уже отсутствующие зубы или те, которые безусловно придется удалять – необходима совместная консультация со стоматологом-ортопедом (протезистом).
Рентген-диагностика –
для полноценной консультации будет необходим рентгеновский панорамный снимок, позволяющий оценить уровень разрушения костной ткани, локализацию и глубину пародонтальных карманов. Снимок позволит поставить правильный диагноз, в котором будет фигурировать степень тяжести вашего заболевания. У пациента (чей панорамный снимок показан ниже) – диагноз будет выглядеть следующим образом: «Хронический генерализованный пародонтит тяжелой степени».
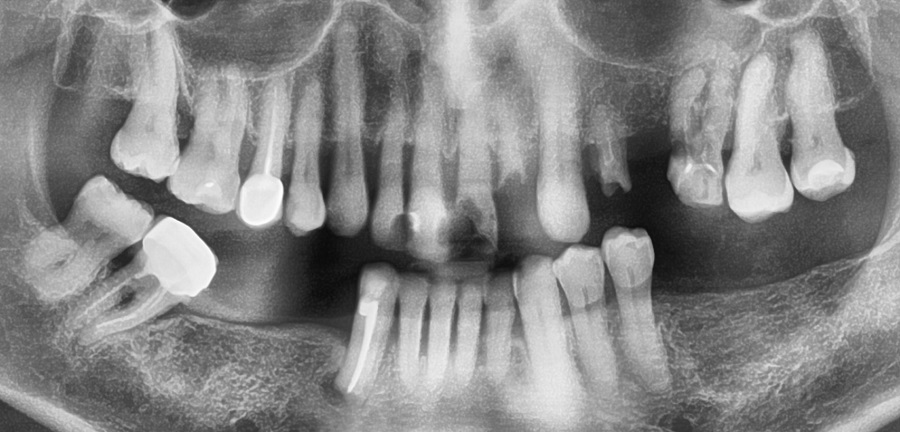
Обратите внимание на снимок. Можно заметить, что уровень костной ткани (выглядит на снимке как светлая мелко-петлистая ячеистая ткань) – снижен у некоторых зубов на 2/3 длины корня, а у небольшого количества зубов – только на 1/4. У пациента есть корни на удаление, а также требующий лечения кариес. Особенно заметно, что уровень кости максимально снижен именно у передних зубов верхней и нижней челюсти, что в том числе связано и с их жевательной перегрузкой (по причине отсутствия большого количества боковых зубов).
В похожих ситуациях, если принимается решение о сохранении передних зубов – необходимо как можно быстрее изготовить временный съемный протез. Он заместит отсутствующие зубы и снимет повышенную жевательную нагрузку с передних зубов.
2. Удаление над- и поддесневых зубных отложений –
Причина пародонтита – это мягкий микробный зубной налет, а также над- и поддесневые зубные отложения. Лечение не может быть эффективным без удаления причинного фактора, и поэтому основа лечения воспалительных заболеваний десен – это качественное удаление зубных отложений. Существуют 2 основные методики, которые могут быть использованы у пациентов с пародонтитом:
Как проводится ультразвуковая чистка зубов (видео) –
Между ультразвуковыми скалерами и системой Vector – есть принципиальные отличия, но мы не хотим перегружать эту статью лишней информацией (поэтому подробнее о системе Вектор вы можете прочитать по ссылке выше). Единственное, что тут стоить добавить – на 1 этапе лечения в любом случае нужно применять только классическую ультразвуковую методику. А так сказать «полировку результата» – можно сделать примерно через 4-6 недель уже на аппарате Vector-Paro, но это будет стоить в 3-4 раза дороже обычной ультразвуковой чистки.
Важно : у пациентов с пародонтитом просто невозможно снять все зубные отложения – всего за 1 посещение, и обычно приходится назначать на прием пациентов несколько раз. Связано это с тем, что поиск и удаление поддесневых зубных отложений требует больших затрат времени. Кроме того, на второй прием пациент приходит уже с менее отечной и воспаленной десной, что приводит к уменьшению ее объема, а также в том числе – в небольшой степени и глубины пародонтальных карманов. Соответственно, благодаря этому мы и сможем во 2-ое посещение – заглянуть глубже и увидеть поддесневой зубной камень, который мы ранее не заметили и пропустили.
Кроме того, важно не только снять поддесневой зубной камень, но и по возможности отполировать обнаженную поверхность корней зубов в глубине пародонтальных карманов. Последнее делается аккуратными движениями насадки ультразвукового наконечника, используя специальные насадки на малой мощности. В противном случае – шершавая поверхность корня будет способствовать быстрому образованию новой порции поддесневого зубного камня. В общем, снятие зубных отложений при пародонтите – это непросто, небыстро, и требует терпения и усидчивости врача, ну и это по определению не может быть дешево. Дешево будет – только если снимать зубной камень «по-быстрому».
3. Противовоспалительная терапия при пародонтите –
Курс противовоспалительной терапии при пародонтите обычно длится 10 дней. Назначается он врачом-пародонтологом сразу после 1-го сеанса снятия зубных отложений. Курс будет обязательно включать в себя препараты для местного применения в полости рта – это антисептические полоскания и противовоспалительный гель для десен, которые пациент будет использовать дома. Кроме того, при наличии гнойного или серозно-гнойного отделяемого из пародонтальных карманов – внутрь назначаются антибиотики.
СХЕМА ПРОТИВОВОСПАЛИТЕЛЬНОЙ ТЕРАПИИ:
Назначается стоматологом, а провести такое противовоспалительное лечение пародонтита самостоятельно – совсем несложно. Стандартный курс лечения длится всего 10 дней. Обработка десен должна проводиться пациентом 2 раза в день – утром и вечером. Выглядит это следующим образом… Утром обработка проводится после завтрака и гигиены полости рта (важно – сначала завтрак, а только потом чистка зубов, а не наоборот). Аналогично и вечером – сначала ужин, потом чистка зубов, и только потом проводятся антисептические полоскания и аппликации на десну геля.
Так вот, после завтрака/ ужина и гигиены полости рта – вы должны сначала выполнить антисептическое полоскание полости рта 0,2% раствором хлоргексидина (ниже в статье мы расскажем – почему стандартный 0,05% раствор не слишком эффективен для этих целей). Для этого вы должны набрать в рот примерно 10 мл раствора, что составляет 1 средний глоток. И далее, ничего не сплевывая, вы должны прополоскать рот ровно в течение 1 минуты. Важно – после антисептического полоскания нельзя споласкивать рот водой.
Нанесение на десну геля –
вторым этапом обработки является нанесение на десны противовоспалительного геля. За 10 лет работы пародонтологом я пробовал множество различных препаратов, но ответственно заявляю, что лучше всего работает гель Холисал. Важный момент – перед нанесением геля на десны желательно просушить их сухим марлевым тампоном (его можно сделать из бинта), т.к. любой гель лучше будет лучше фиксироваться именно на подсушенной слизистой оболочке.
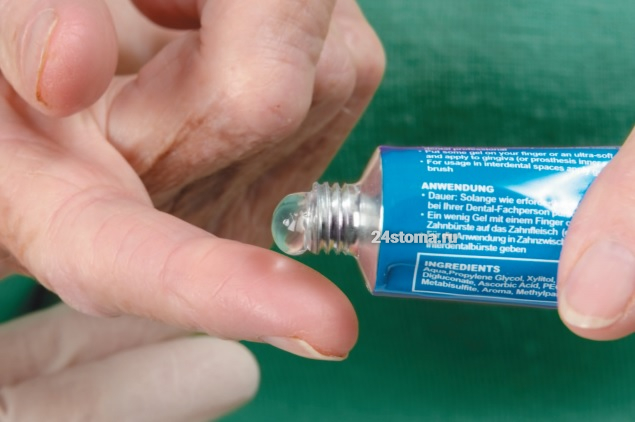
Нанесение геля на десну проводится перед зеркалом, причем вы должны скалиться так, чтобы в процессе процедуры вы видели край десны и куда именно вы наносите гель. Гель нужно наносить пальцем – именно на ту часть десны, которая расположена вокруг шеек зубов (десневой край), причем это нужно делать не только с передней поверхности зубного ряда, но и со стороны неба/ языка. Теперь давайте рассмотрим – как именно нужно наносить гель на дену.
Если речь идет об обработки десны со стороны передней поверхности зубов, то ее лучше сделать двухэтапной. Сначала вы несколько раз выдавливаете немного геля на палец и втираете его в десневой край легкими массирующими движениями. Потом снова выдавливаете гель на палец, и далее наносите его на десневой край, уже не втирая. Что касается обработки десны со стороны языка/ неба, то ее можно сделать однократной – только втерев небольшие порции геля легкими массирующими движениями.
Важно : в процессе нанесения геля всегда будет выделяться слюна, и ее не нужно копить или сплевывать. Вы должны проглатывать ее – как вы обычно и делаете. Кроме того, после аппликации геля на десну желательно – ничего не пить в течение 30-60 минут, а также не стоит принимать пищу или полоскать рот в течение 2-3 часов. Вторая обработка за день – проводится уже вечером по аналогичной схеме (ужин → чистка зубов → антисептическое полоскание → аппликация геля). И так все 10 дней.
Важный вопрос по концентрации хлоргексидина –
Существуют клинические исследования (источник), которые показывают сравнительную эффективность разных видов антисептиков и их различных концентраций – при лечении хронического генерализованного пародонтита. Дело в том, что у большинства пациентов с пародонтитом – в пародонтальных карманах обитают уже не только патогенные бактерии, но и присутствует грибковая флора. Наличие грибковой флоры в пародонтальных карманах – имеет очень важное влияние на эффективность противовоспалительной терапии десен в целом.
Не смотря на то, что воспаление десен при пародонтите вызывается непосредственно патогенными бактериями – наличие грибковой флоры делает эти бактерии менее чувствительными к антисептикам и антибиотикам. Соответственно, это требует применения более высоких концентраций антисептиков и антибиотиков, которые при этом должны быть эффективны как против бактериальной микрофлоры, так и против грибковой. Этими свойствами обладают только 2 антисептика – либо 0,2% хлоргексидин, либо 0,1% гексетидин (0,1% раствор Гексорал).
Примеры отличных средств для полоскания рта –
Важно : чаще всего сопутствующая грибковая флора при пародонтите встречается у следующих категорий пациентов. Например, если воспаление десен носит у вас длительный хронический характер, либо вы курите, либо употребляете в пищу много углеводов, либо при наличии сопутствующего хронического тонзиллита, либо у вас есть заболевания ЖКТ, либо у вас в прошлом был хотя бы 1 случай развития кандидоза (молочницы) любой локализации.
Во всех этих случаях для полоскания рта при пародонтите не стоит использовать 0,05% хлоргексидин, а необходимо приобрести 0,2-0,25% раствор хлоргексидина (в таких концентрациях он имеет высокую эффективность в том числе и в отношении грибов рода Candida). Такие концентрации хлоргексидина содержат ополаскиватели – «Parodontax Extra», «Lacalut Activ» и «PresiDent Professional». Подробнее о выборе средств для лечения пародонтита – читайте в статьях по ссылкам ниже.
4. Системная антибиотикотерапия –
Нельзя при пародонтите вот просто взять и начать пить любой антибиотик, т.к. нужно учитывать характер микрофлоры в пародонтальных карманах. Здесь есть 2 варианта: либо назначать антибиотик широкого спектра действия, либо сначала провести посев содержимого пародонтального кармана на микрофлору. Тем не менее, посев всегда рекомендуется делать пациентам с агрессивным течением пародонтита и вертикальным типом резорбции костной ткани. Подробнее о выборе антибиотиков и схемах их приема – читайте в статье:
5. Санация полости рта и депульпирование зубов –
Параллельно со снятием зубных отложений и противовоспалительной терапией необходимо начинать лечение кариозных зубов, удаление разрушенных зубов. На этом этом этапе может быть проведено временное шинирование подвижных зубов, а также восстановление отсутствующих зубов временным съемным протезом (чтобы срочно разгрузить подвижные зубы). Кроме того, очень важным моментом является необходимость депульпирования зубов.
Например, необходимо удалить нервы из зубов с глубокими пародонтальными карманами (имеющими глубину более 1/2 длины корня). Идеально, когда перед пломбированием корневых каналов в этих зубах проводится еще и методика «депофореза меди-кальция», но такую процедуру желательно делать только у тех зубов, которые имеют подвижность. Это позволяет дезинфицировать все микроскопические ответвления корневых каналов, заселенные патогенными бактериями. Сочетание «депульпирование + депофорез» – позволяет значительно уменьшить подвижность зубов (при условии, что будет нейтрализован и травматический прикус).
Все, о чем мы сказали выше – является только базовым лечением. В зависимости от конкретной клинической ситуации в полости рта – могут применяться и другие методы лечения пародонтита. Это может быть шинирование подвижных зубов стекловолокном, хирургические методики (кюретаж и лоскутные операции), изготовление временных и постоянных зубных протезов, а также проведение избирательного пришлифовывания зубов.
6. Шинирование при пародонтите –
Шинирование подвижных зубов обычно проводят при наличии их подвижности. Эта методика позволяет укрепить зубы, быстрее снизить воспаление, а также остановить прогрессирование разрушения костной ткани вокруг этих зубов. Шинирование может быть временным и постоянным, и проводиться при помощи стекловолокна или «спаянных» друг с другом искусственных коронок. На рис.12-14 вы можете увидеть начало процесса шинирования, и уложенную с язычной поверхности нижних зубов – стекловолоконную ленту (далее она еще будет покрываться световым композитом).
Об особенностях этого метода и его стоимости читайте в статье:
→ Шинирование подвижных зубов при пародонтите
7. Хирургическое лечение пародонтита –
Нужно сказать, что это один из самых важных методов, использующихся в комплексной терапии пародонтита, применение которого действительно может позволить остановить прогрессирование данного заболевания. Существует несколько методик хирургического лечения, к которым можно отнести – открытый кюретаж, а также лоскутные операции. Цель оперативного вмешательства – убрать из под десны все зубные отложения, вычистить все воспалительные грануляции (которые образуются на месте разрушенной костной ткани), и в конечном итоге – ликвидировать пародонтальные карманы.
Такие операции делают хирурги-стоматологи со специализацией по пародонтологии. Операции сложны, требуют усердия и мастерства от врача, поэтому хороших специалистов в этой области очень мало. На рис.15-16 вы можете увидеть фрагмент операции открытого кюретажа. Десна отслоена от зубов, немного обнажен край костной ткани, воспалительные грануляции уже вычищены, но при этом хорошо виден глубокий пародонтальный карман в области клыка (который на второй фотографии заполнен костно-пластическим материалом, что позволит частично восстановить уровень кости).
Подробнее об этом методе лечения читайте в нашей статье:
→ Проведение кюретажа при пародонтите
8. Протезирование при пародонтите –
Ортопедическое лечение пародонтита проводится у тех пациентов, у которых есть отсутствующие зубы, либо выбран метод шинирования подвижных зубов при помощи искусственных коронок. Этот этап лечения является по сути заключительным (не считая последующей периодической поддерживающей терапии), и от него во многом будет зависеть прогноз зубов. Цель ортопедического этапа лечения – восстановить жевательную эффективность зубных рядов, снизить жевательную нагрузку на ослабленные зубы, предотвратив этим смещение, выдвижение или веерообразное расхождение зубов.
Как мы уже сказали выше – протезирование может быть временным и постоянным. Временное протезирование съемным протезом необходимо, когда отсутствует большая группа зубов. Такой протез позволит снизить нагрузку на оставшиеся зубы, повысить эффективность противовоспалительной терапии, уменьшить подвижность зубов, а также остановить разрушение кости. Кроме того, если планируется кюретаж или лоскутная операция, то игнорирование необходимости временного протезирования в такой ситуации может привести – только к увеличению подвижности зубов, а также к стимулированию горизонтальной резорбции кости в зоне операции.
Почему нельзя заниматься самолечением пародонтита
Чтобы понять насколько «эффективно» лечение пародонтита «бабушкиными» средствами дома – достаточно обратиться к личному опыту пациентов. Пациенты пытаются годами лечить дома кровоточивость и воспаление десен – разными полосканиями, гелями, зубными пастами. Но при этом они не борются с исходной причиной воспаления десен (зубными отложениями), и в результате легкое воспаление десны медленно превращается в тяжелый хронический пародонтит, протекающий с подвижностью зубов и необходимостью их удаления.
Во время работы пародонтологом – я проконсультировал тысячи пациентов, приходящих ко мне с пародонтитом. Они спрашивали меня о том – как вылечить пародонтит, но при этом большинство требовало от меня быстрого и простого лечения – не сложнее того к чему они привыкли дома (они думали, что для этого достаточно назначить ПРАВИЛЬНЫЙ гель или ПРАВИЛЬНОЕ полоскание, ну или чудо-пасту для десен). С трудом соглашаясь на снятие зубных отложений (основную причину пародонтита) – они не верили, что причиной воспаления десен являются зубные отложения и плохая гигиена полости рта.
Но свято верили, что единственно правильное лечение – когда доктор будет регулярно мазать им десны специальной мазью. Информацию о необходимости шинирования зубов, применении хирургических методов лечения, о навыках использования зубной нити и правилах гигиены – такие пациенты пропускали мимо ушей. Говорили, что это им не нужно, дорого, что уверены в неэффективности такого-то метода («Дяде Коле вот не помогло» – говорили они). И далее пропадали на несколько лет или чуть больше. Все это время они по-прежнему применяли привычные им народные способы – полоскали рот, мазали десны средствами из рекламы, верили в пасты от пародонтита, и самое главное – по-прежнему плохо чистили зубы.
Через несколько лет они всегда возвращались с высокой подвижностью и/или веерообразным расхождением передних зубов, гнойным отделяемым из пародонтальных карманов… Они уже были готовы на все, и вопрос цены их интересовал значительно меньше. Но часто момент был уже упущен, и при пародонтите тяжелой степени уже нельзя что-то кардинально изменить, кроме как порекомендовать удалить зубы и сделать съемные протезы. Безусловно, что от полосканий ромашкой или корой дуба вам хуже не станет. Самый главный вред от этих средств в том, что человек верит, что это и есть лечение – в то время как пародонтит продолжает прогрессировать. Надеемся, что наша статья на тему: Симптомы и лечение пародонтита – оказалась Вам полезной!
Источники:
1. Стоматологическое образование автора статьи,
2. На основе личного опыта работы пародонтологом,
3. National Library of Medicine (USA),
4. «Нехирургическое пародонтологическое лечение» (Ронкати М.),
5. «Оптимизация консервативного лечения больных пародонтитом» (Комлева А.С.).
Пародонтит — симптомы и лечение
Что такое пародонтит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Когановой Светланы Леонидовны, стоматолога со стажем в 11 лет.
Над статьей доктора Когановой Светланы Леонидовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Пародонтит — это воспалительное заболевание дёсен, при котором происходит атрофия тканей, в том числе и костной, удерживающей зуб в его зубной лунке.
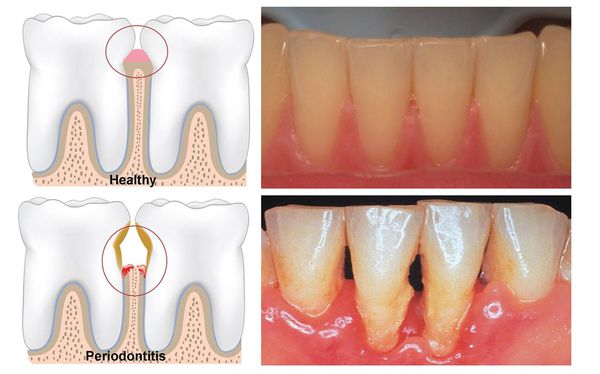
Это коварная болезнь: её симптоматика может не иметь острой зубной боли, а заболевание в запущенной форме способно привести к опасным осложнениям, вплоть до общей интоксикации организма. Поэтому очень важно начать бороться с пародонтитом как можно раньше.
Причинами развития пародонтита могут быть местные и общие факторы, которые приводят сначала к появлению гингивита (воспалению дёсен), а затем к распространению воспаления на подлежащие ткани и их разрушению.
Ведущим этиологическим фактором пародонтита является микрофлора зубной бляшки (микрофлора зубного налёта), образующаяся на пелликуле зуба в области зубодесневой бороздки. [1]
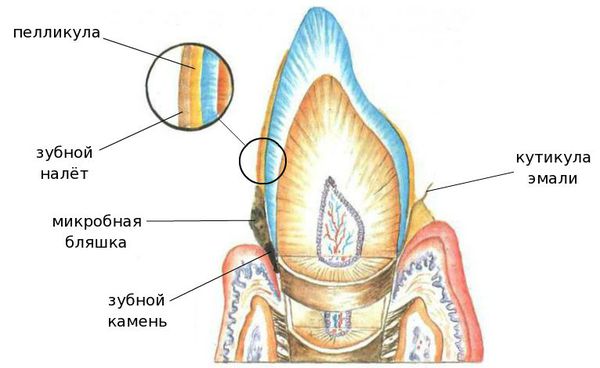
Патогенное влияние микрофлоры может проявится в связи с избыточным накоплением её в зубном налёте или с изменением состава микрофлоры. В этих случаях преимущественно появляются грамотрицательные микроорганизмы, фузобактерии и спирохеты. [2]
Предрасполагают к развитию пародонтита следующее факторы:
- врождённые особенности строения пародонта — тонкий биотип десны, мелкое преддверие, недостаточная толщина кости;
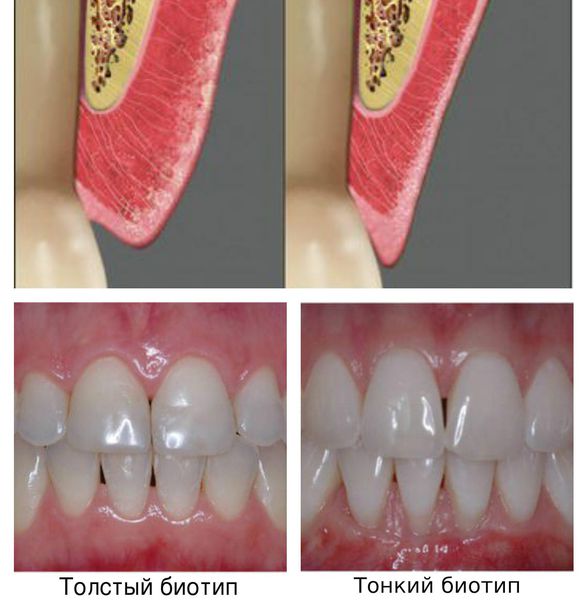
- вредные привычки и общие заболевания — курение, хронические эмоциональные стрессы, сахарный диабет, мочекаменная или язвенная болезнь;
- снижения продукции слюны в связи с приёмом некоторых лекарственных препаратов;
- зубной камень — возникает в результате накопления зубного налёта в углублениях, которое становится причиной затруднения самоочищения десневого канала и поддержания воспалительного процесса в нём;
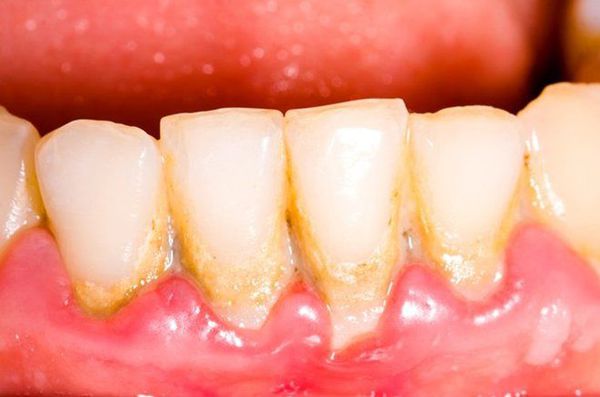
- травматический прикус (причём его сочетание с зубным налётом является более разрушительным фактором, чем наличие только одного из них); [3]
- глубокий илиоткрытый прикус — развитие пародонтита при нарушенном прикусе происходит у 36% детей в возрасте 11-13 лет; [4]
- скученные (кривые) зубы — воспаление дёсен при скученности передних зубов наблюдается у 65% детей в том же возрасте; [4]
- нависающие, неполированные или пористые поверхности пломб и протезов — способствуют скоплению налёта из-за некачественной гигиены данной зоны;
- дыхание через рот, пересушивающее поверхность десны; [5]
- давление языка при его нетипичной артикуляции — смещает зубы (чаще передние), делая их подвижными, что не только способствует возникновению пародонтита, но и осложняет его течение;
- скрежетание зубами (бруксизм) — травмирует структуру периодонта и нарушает кровоснабжение в микроциркуляторном русле; [7]
- нарушение состава и свойств слюны — вязкость и уменьшение её количества или темпа выделения. [6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пародонтита
Симптомы пародонтита могут варьироваться в зависимости от длительности и тяжести воспалительного процесса.
Чем тяжелее состояние, тем более выражены признаки болезни.
Первые несколько месяцев периодонтит практически не вызывает дискомфорта.
Обычно пациента беспокоят:
- постоянная или периодическая кровоточивость дёсен;
- неприятный запах изо рта;
- увеличение расстояния между зубами;
- боль при попадании пищи в щели между зубами;
- чувство дискомфорта во время жевания;
- зуд в дёснах;
- ощущение расшатывания зубов;
- отёчность, покраснение, болезненность дёсен;
- зубные отложения в больших количествах.
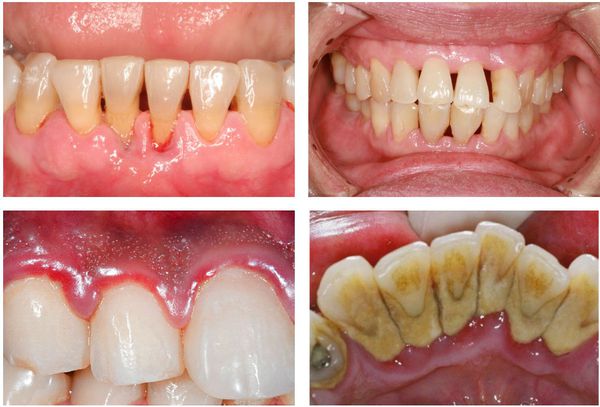
Вылечить пародонтит, выяснить причины заболевания можно только в условиях стоматологической клиники. Для того, чтобы сделать это как можно быстрее и проще (в том числе и с финансовой точки зрения), стоит проявить сознательность, то есть при появлении первых же симптомов заболевания обратиться к пародонтологу.
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение — распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
Классификация и стадии развития пародонтита
По тяжести течения заболевании выделяют три степени пародонтита:
- лёгкая — периодическая кровоточивость, пародонтальные карманы не более 4 мм, на рентгенограммах практически не видны изменения кости;
- средняя — кровоточивость дёсен, карманы от 4 до 6 мм, присутствует обнажение корней;
- тяжёлая — глубина карманов более 6 мм, болезненность десны, затруднённое жевание, появление щелей между зубами, подвижность зубов.
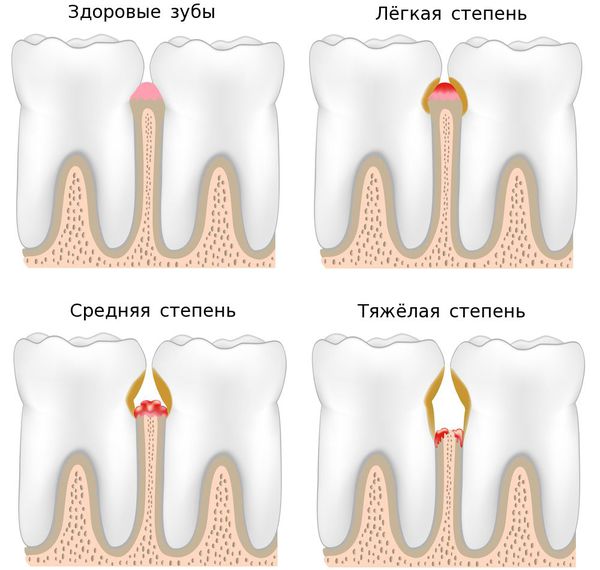
Течение заболевания можно разделить на четыре стадии:
- острый пародонтит;
- хронический пародонтит;
- обострение (в том числе абсцедирование) — возникает на фоне ухудшения общего состояния, появляется отёчность, покраснение и болезненность десны, из карманов выделяется гнойный экссудат;
- ремиссия — жалобы отсутствуют, десна бледно-розового цвета, плотно прилегает к зубам, очагов воспаления нет, оголённы корни зубов, клинические карманы не обнаруживаются.
По распространённости пародонтит бывает:
- локализованным — поражение происходит в области нескольких зубов, чаще из-за нависающих краёв пломб и коронок, а также скученности зубов.
- генерализованным — поражение десны в области всех зубов, чаще это происходит по причине плохой гигиены полости рта.
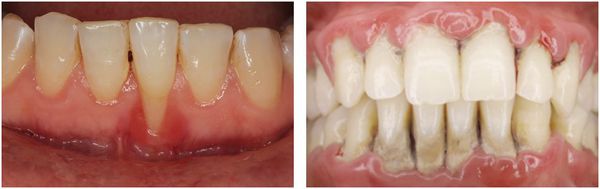
Осложнения пародонтита
Главным последствием несвоевременно диагностированного пародонтита является вторичная адентия, то есть выпадение зубов и, соответственно, уменьшение объёмов костной ткани в области поражённых зубов. В последствии это может привести к невозможности провести имплантацию и обеспечить пациента несъёмным протезом.
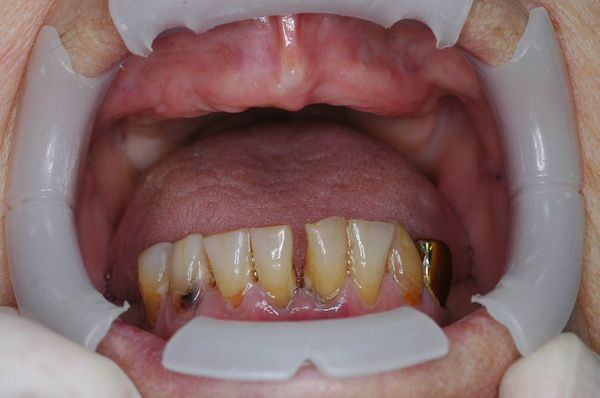
Но осложнения ввиду обширного инфицирования также могут стать причиной появления и развития разнообразных заболеваний и проблем.
- Ревматоидный артрит. Выявлено, что пациенты с пародонтитом в 2 раза чаще заболевают ревматоидным артритом. Установлено, что бактерии, связанные с воспалительными процессами десны, обнаруживаются у 50% людей, страдающих ревматоидным артритом. При поражении десны, может возникать такой побочный эффект, как отёки суставов.
- Инфаркт миокарда или инсульт. Доказано, что бактерии-возбудители, вызывающие воспаление в дёснах, принимают участие и в тромбообразовании, что может приводить к таким тяжёлым осложнениям и последствиям. . Продукты жизнедеятельности патогенных бактерий и воспалительные цитокины и хемокины меняют восприимчивость поверхностных рецепторов клеток эндотелия в сосудах, что приводят к выраженному оседанию молекул, впоследствии чего происходит апоптозное разрушение эндотелиальных клеток сосудов.
- Обширный сепсис. Если пациент имеет ослабленный иммунитет, то инфекция, скапливающаяся в пародонте, может распространиться через кровь и привести к заражению организма.
- Болезни дыхательной системы — эмфизема лёгких, бронхит, пневмония.
Пародонтит опасен для беременных: инфекция, которая располагается в полости рта, провоцирует выделение особых активных веществ, способных привести к воспалению матки, что повышает риск преждевременных родов.
Диагностика пародонтита
В диагностике пародонтита большое значение имеют клинические данные и длительность заболевания.
При осмотре пациента с пародонтитом врач обращает внимание на количество и качество зубных отложений, состояние дёсен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов.
В процессе первичного обследования производится проба Шиллера — Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта — пародонтограмма. В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
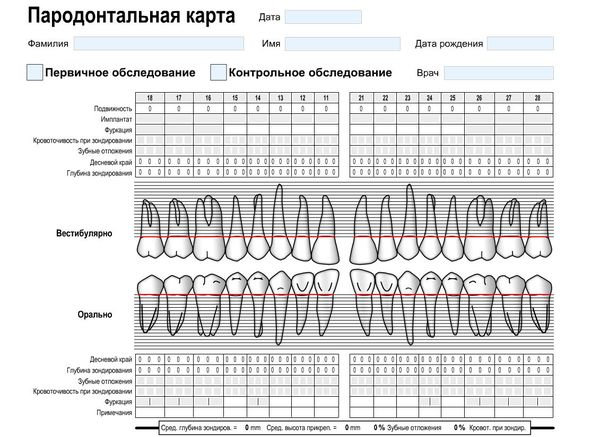
В карте описывается, какие зубные отложения, подвижность и кровоточивость имеет каждый зуб. Отмечается оголение корней зубов. Пародонтальную карту повторно заполняют после проведённого курса лечения, далее это делают ежегодно, чтобы отслеживать течение заболевания.
При пародонтите используются исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны и бакпосева отделяемого зубодесневых карманов.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
С целью установки степени тяжести пародонтита проводится ортопантомография — снимок полной верхней и нижней челюсти и височно-нижнечелюстного сустава. Такой метод менее информативный, он используется по большей части для обследования сустава.
Компьютерная томография — самый точный метод диагностики, он исключает ошибки при диагностике пародонтита, так как томограмма даёт возможность точно определить тип костных карманов и измерить их распространённость, ширину и глубину.
По КТ пародонтолог оценивает состояние костной ткани в разных плоскостях, что невозможно сделать с помощью плёночных снимков. Следовательно, врач правильно определит стадию заболевания и грамотно спланирует лечение.
Прицельная внутриротовая рентгенография позволяет исследовать периапикальные ткани и межальвеолярную кость в области 1–2 зубов.
При наличии сопутствующей патологии врач может направить пациента на консультацию к другим специалистам — терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу или ревматологу.
Лечение пародонтита
На любой стадии заболевания лечение начинают с удаления зубных отложений, микробной биоплёнки, мягкого налёта и зубного камня.
Зубной камень убирают ультразвуком, поддесневой камень устраняют специальными кюретами. Мягкий и пегиментированный налёт удаляют аппаратом Air Flow — он позволяет вернуть эмали природный оттенок. Далее все поверхности каждого зуба полируются и шлифуются специальными пастами и щётками.
Процедура заканчивается антисептической обработкой десны и аппликациями противовоспалительных бальзамов.
Противовоспалительная терапия проводится после профессиональной гигиены полости рта и перед другими лечебными манипуляциями (например, кюретажем зубодесневых карманов, вестибулопластикой).
Лёгкую стадию пародонтита начинают лечить местными антисептиками (в виде гелей, мазей, растворов для полоскания рта), в более тяжёлым случаях — антибиотиками, противогрибковыми средствами и гормональными препаратами.
При глубине зубодесневых карманов более 5 мм дополнительно требуется хирургическое вмешательство. Осуществляют глубокую очистку пародонтальных карманов от поддесневых камней и патологической ткани посредством рассечения или без рассечения десны. Иногда выполняют гингивоэктомию — иссечение пародонтальных карманов, включая их обработку кюретами и удаление некротически изменённых тканей.
Обязательным условием для лечения пародонтита является:
- протезирование;
- восстановление отсутствующих зубов;
- исправление патологий прикуса;
- устранение ортодонтических проблем полости рта;
- лечение кариеса.
Устранение дефектных пломбирования и протезирования
В ходе лечения заболевания производится удаление нависающих краёв пломб в области межзубных промежутков. Очень важным моментом является снятие некачественных коронок, которые глубоко погружены под десну (такое расположение искусственных коронок способствует углублению зубодесневого кармана), а также безграмотно сконструированных протезов. [9]
Лечение пародонтита с помощью лазера
Суть такой терапии заключается во введении лазерного светодиода в пародонтальный карман. С помощью лазера проводится удаление патологической ткани.
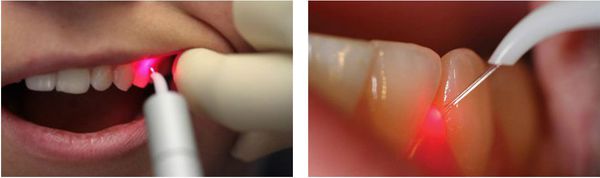
После лечения стерильно чистый пародонтальный карман закрывается, тем самым препятствуя проникновению патогенных микроорганизмов.
На ранних стадиях пародонтита иногда достаточно одной процедуры. При запущенных формах заболевания проводится несколько сеансов. Они выполняются раз в неделю.
Для устранения пародонтита лазером применяются различные типы лучей (CO2, диодный или неодимовый).
Главные достоинства лечения лазером:
- бескровность метода лечения — лазерное излучение во время процедур буквально запаивает все мелкие сосуды;
- безболезненность — во время лечения лазером анестезия может не потребоваться, так как пациент не испытывает существенного дискомфорта;
- быстрая реабилитация — сразу же после процедуры пациент может вернуться к привычному образу жизни;
- минимальное количество противопоказаний — лечение лазером показано и маленьким детям, и беременным женщинам, и аллергикам.
Плазмолифтинг
Лечить пародонтит можно локальным введением плазмы, полученной из крови пациента, в повреждённые мягкие ткани полости рта.
При плазмолифтинге происходит стимуляция клеток десны, в результате чего начинается их естественная регенерация. Под воздействием содержащихся в плазме тромбоцитов и лейкоцитов воспалительные процессы купируются.
Показания к плазмолифтингу:
- гингивит;
- пародонтит 1-3 степени тяжести;
- пародонтоз;
- воспаление стенок лунки после удаления зуба;
- воспаление костной и мягкой тканей вокруг имплантата;
- заживление мягких тканей после стоматологических операций;
- профилактика заболеваний дёсен.
Процедура плазмолифтинга — это уникальная методика, которая не имеет аналогов. Она основана на применении технологии PRP-терапии. В стоматологии она имеет название Plasmodent.
Лечение лазером показано пациентам, у которых есть проявления воспалительных или атрофических заболеваний слизистой полости рта. Кроме того, его используют для активизации, а также заметного ускорения восстановления костных тканей после проведения имплантации либо костно-пластического хирургического вмешательства.
Основная задача плазмолифтинга — остановить развитие воспалительного процесса пародонта и активировать естественное восстановление десны, её структуры, цвета, а также предупредить разрушение костных тканей.
Прогноз. Профилактика
На ранней стадии заболевания удаётся добиться устранения воспаления и полного восстановления костной ткани.
При средней или тяжёлой стадии пародонтита нужен гораздо больший объём лечения. Это противовоспалительная терапия, направленная на купирования гноетечения и снятие воспаления: векторо-, лазеро-, фото- и плазмотерапия. Часто необходим кюретаж карманов и остеопластические операции для восстановления утраченной кости. Это существенно усложняет и удорожает лечение. Пациент должен находиться под наблюдением врача и каждые 2-3 месяца проходить курс поддерживающей терапии.
При наличии удалённых зубов и их расхождении нужен комплексный и системный подход к лечению пародонтита. Комплексный подход — это, в первую очередь, слаженная работа всей команды врачей: пародонтолога, терапевта, хирурга, имплантолога, ортопеда и ортодонта.
Так как на ранних стадиях патологического процесса первые признаки заболевания слабо выражены, значительную роль в профилактике и лечении играет своевременная и точная диагностика. Диагноз пародонтита на ранней стадии не может быть установлен без компьютерной томографии и дентальных снимков.
Поскольку причиной пародонтита являются микробы, то первым этапом профилактики и лечения заболевания является профессиональная и домашняя гигиена полости рта. От того, насколько качественно и каждодневно устраняется микробный налёт с поверхности зубов и дёсен, во многом зависит успех профилактики и лечения пародонтита. [8]
92% людей в мире неправильно и недостаточно чистят зубы. Для полноценной очистки зубов нужна правильная техника: щетку со стороны щеки и губ располагают под углом 45 градусов к оси зуба, совершают выметающие движения от десны к зубам, при этом щетинки частично проникают в десневую бороздку и межзубные пространства.
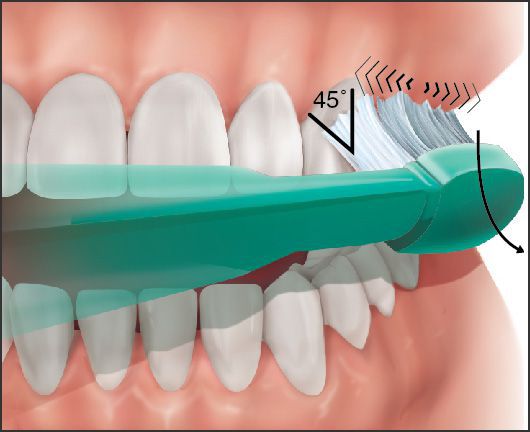
Такими же движениями чистят язычную поверхность зубов. Жевательную поверхность зубов чистят движениями вперёд-назад. Область последних моляров (7 или 8 зубов) прочищают монощёткой.
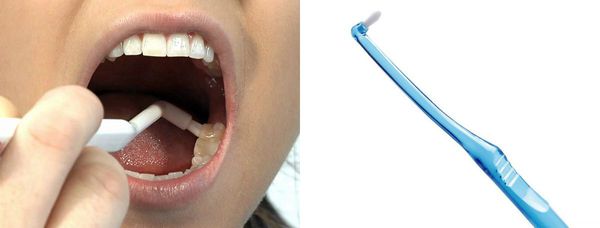
Ни одна щётка качественно не прочищает пространство между зубами, поэтому необходимо использовать зубную нить или специальные ёршики.
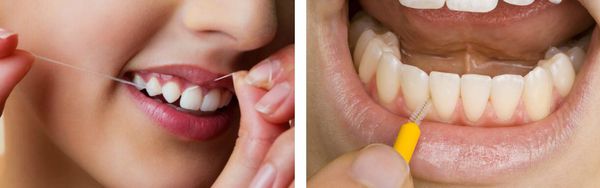
Ирригатор — отличная альтернатива ёршикам и флоссам. Он не только идеально прочищает межзубные промежутки, но тренирует и массирует десну.

Профессиональная гигиена — один из наиболее важных компонентов в профилактике потери зубов при пародонтите. Процедура заключается в удалении микробного налёта, над- и поддесневых зубных отложений и камней врачом. При ежедневной тщательной и грамотной домашней гигиене делать профессиональную гигиену необходимо каждые полгода.
Генерализованный пародонтит
Генерализованный пародонтит – распространенный деструктивно-воспалительный процесс, поражающий весь комплекс тканей пародонта. Генерализованный пародонтит протекает с кровоточивостью и отеком десен, болевыми ощущениями, неприятным запахом изо рта, наличием зубных отложений, образованием зубодесневых карманов, подвижностью и дислокацией зубов. Диагностика генерализованного пародонтита проводится врачом-пародонтологом с помощью осмотра полости рта, определения индекса гигиены и пародонтального индекса, ортопантомографии, биопсии тканей десны. Лечение генерализованного пародонтита включает местное консервативное и хирургическое лечение; общую противовоспалительную и иммуномодулирующую терапию.
Общие сведения
Генерализованный пародонтит — диффузное повреждение пародонтального комплекса, охватывающее большинство зубов или все зубы. Генерализованный пародонтит является одной из наиболее сложных и до конца еще нерешенных проблем клинической стоматологии. Пародонтит, особенно его генерализованная форма, в 5-6 раз чаще, чем кариес, приводит к частичной и полной вторичной адентии, а длительное персистирование инфекции в пародонтальных карманах является фактором риска развития ревматоидного артрита, инфекционного эндокардита, атеросклероза, инфаркта миокарда, инсульта и др.
Термином «пародонт» обозначается комплекс околозубных тканей, имеющих общую иннервацию и кровоснабжение и тесно связанных между собой в морфологическом и функциональном отношении. Пародонтальный комплекс образован десной, периодонтом, костной тканью альвеолярных отростков, цементом корней зубов и выполняет важнейшие функции – опорно-удерживающую, защитную, рефлекторную. К патологии пародонта относятся гингивит, пародонтит, пародонтоз, опухолевидные процессы (пародонтомы). При возникновении распространенных дистрофически-воспалительных изменений во всем комплексе тканей пародонта, говорят о генерализованном пародонтите.

Причины генерализованного пародонтита
Предпосылками возникновения генерализованного пародонтита выступают факторы экзогенного и эндогенного происхождения при доминирующем влиянии последних. Кроме этого, все этиологические факторы подразделяются на локальные и общие. К числу первых относится наличие зубного налета и зубного камня, неправильного прикуса, бруксизма, аномалий положения зубов, тяжей слизистой оболочки, аномалий прикрепления уздечек языка и губ и т. д. Во вторую группу входят общие заболевания – сахарный диабет, диффузный токсический зоб, ожирение, остеопороз, гиповитаминозы, патология системы крови, ревматизм, холецистит, гепатит, гастрит, энтероколит, гипоиммуноглобулинемия и др., отражающиеся на состоянии пародонта.
С помощью микробиологических исследований доказано, что ведущая этиологическая роль в развитии генерализованного пародонтита принадлежит пародонтопатогенным микроорганизмам — Prevotella intermedia, A. Actinomycetemcomitans, Porphyromonas gingivalis, Bacteroides forsythus, Peptostreptococcus и др. Главным «микробным депо» служит зубная бляшка — поддесневой налет, скапливающийся в десневой борозде, пародонтальных карманах, на корне зуба и т. д. Продукты жизнедеятельности патогенной микрофлоры активизируют секрецию цитокинов, простагландинов, гидролитических энзимов, вызывающих деструкцию тканей пародонта. Факторами риска генерализованного пародонтита, снижающими местную и общую неспецифическую защиту, служат табакокурение, лучевые повреждения, несоблюдение гигиены полости рта.
Развитию генерализованного пародонтита предшествует воспалительное поражение десневого края, приводящее к нарушению зубодесневого соединения, разрушению связочного аппарата и резорбции альвеолярной кости. Эти изменения сопровождаются патологической подвижностью зубов, перегрузкой отдельных групп зубов, возникновением травматической окклюзии. Без адекватного и своевременного лечения генерализованный пародонтит приводит к выпадению или удалению зубов, нарушению функционирования зубочелюстной системы и организма в целом.
Классификация
В зависимости от тяжести развившихся нарушений (глубины патологических карманов и выраженности деструкции костной ткани) выделяют три степени генерализованного пародонтита.
- I (легкая) степень – глубина зубодесневых карманов до 3,5 мм; резорбция кости не превышает 1/3 длины корня зуба;
- II (средняя) степень — глубина зубодесневых карманов до 5 мм; резорбция костной ткани достигает 1/2 длины корня зуба;
- III (тяжелая) степень – глубина зубодесневых карманов более 5 мм; резорбция костной ткани превышает половину длины корня зуба.
С учетом клинического течения различают генерализованный пародонтит с частыми обострениями (1-2 раза в год), редкими обострениями (1 раз в 2-3 года) и хронического течения без обострений.
Симптомы генерализованного пародонтита
В начальной стадии генерализованного пародонтита отмечается кровоточивость десен, их отечность и рыхлость; зуд, пульсация и жжение в области десен, болевые ощущения при жевании пищи, неприятный запах из полости рта. Зубодесневые карманы неглубокие, располагаются преимущественно в межзубных пространствах. Подвижность и смещение зубов отсутствует; общее состояние пациента не нарушено.
Для клиники развившегося генерализованного пародонтита, кроме перечисленных симптомов, характерны расшатывание и смещение зубов, повышенная восприимчивость (гиперестезия) зубов к температурным раздражителям, трудности с пережевыванием пищи. В тяжелых случаях генерализованный пародонтит приводит к нарушению общего самочувствия — слабости и недомоганию, повышению температуры тела, острой болезненности в области десен. Регионарные лимфоузлы увеличиваются и становятся болезненными. При стоматологическом осмотре выявляются признаки диффузного гипертрофического гингивита, обильные скопления мягкого зубного налета, над- и поддесневые зубные отложения, выраженная травматическая окклюзия, множественные пародонтальные карманы различной формы и глубины, нередко с серозно-гнойным или гнойным содержимым. В запущенных стадиях генерализованного пародонтита может отмечаться выпадение зубов, образование пародонтальных абсцессов и свищей.
При хроническом генерализованном пародонтите в стадии ремиссии десна имеет бледно-розовый цвет; зубные отложения и гноетечение из зубодесневых карманов отсутствуют; корни зубов могут быть обнажены. По данным рентгенографии признаков резорбции костной ткани не наблюдается.
Диагностика генерализованного пародонтита
В диагностике генерализованного пародонтита большое значение имеют клинические данные и давность заболевания. При наличии сопутствующей патологии пародонтолог может направить пациента на консультацию к другим специалистам – терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу, ревматологу.
При оценке стоматологического статуса пациента с генерализованным пародонтитом обращается внимание на количество и характер зубных отложений, состояние десен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов. В процессе первичного обследования производится проба Шиллера-Писарева, определение индекса гигиены, пародонтальных индексов, составляется пародонтограмма.
При генерализованном пародонтите показано исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны, бакпосева отделяемого зубодесневых карманов. Из дополнительных обследований может быть рекомендовано исследование биохимического анализа крови на содержание глюкозы, СРБ; определение сывороточных IgA, IgM и IgG.
С целью определения стадии генерализованного пародонтита проводится ортопантомография, прицельная внутриротовая рентгенография, биопсии тканей десны. При генерализованном пародонтите требуется проведение дифференциальной диагностики с гингивитом, пародонтозом, периоститом и остеомиелитом челюсти.
Лечение генерализованного пародонтита
Учитывая многофакторность патологии, лечение хронического генерализованного пародонтита должно быть комплексным и дифференцированным, осуществляемым с участием пародонтологов, стоматологов-терапевтов, хирургов, ортопедов. Важную роль играет обучение пациента правилам гигиены, профессиональная помощь в подборе средств ухода за полостью рта.
При легкой степени генерализованного пародонтита показано удаление зубного налета и снятие зубных отложений, медикаментозная обработка зубодесневых карманов антисептиками (растворами фурацилина, хлоргексидина, мирамистина), нанесение пародонтологических аппликаций на пораженную область.
К лечению генерализованного пародонтита средней тяжести добавляется избирательное пришлифовывание окклюзионных поверхностей зубов, кюретаж пародонтальных карманов для удаления поддесневых отложений, эпителия и грануляций, наложение лечебных повязок. Одновременно решаются вопросы о необходимости удаления корней или отдельных зубов, проведения лечебного шинирования и ортопедического лечения. Местные противовоспалительные процедуры дополняются общей терапией.
В процессе лечения генерализованного пародонтита тяжелой степени, кроме перечисленных выше мероприятий, могут потребоваться хирургические меры: удаление зубов III-IV степени подвижности, проведение гингивотомии или гингивэктомии, лоскутной операции, вскрытие пародонтальных абсцессов и т. д. По показаниям выполняется пластика преддверия полости рта, остеогингивопластика, пластика уздечек языка и губ. При тяжелом течении генерализованного пародонтита обязательным является проведение системной противовоспалительной (НПВС, антибиотики), иммуномодулирующей терапии, витаминотерапии.
В комплексной терапии генерализованного пародонтита находит свое применение физиотерапия (лекарственный электрофорез, дарсонвализация, ультрафонофорез, лазеротерапия, магнитофорез), гирудотерапия, озонотерапия, апитерапия, фитотерапия.
Прогноз и профилактика
Раннее и адекватное начало лечения генерализованного пародонтита позволяет достичь стойкой клинической ремиссии и продлить ее сроки. В восстановлении тканей пародонта и сохранении функции зубочелюстной системы важную роль играет последующее соблюдение рекомендаций по выполнению профилактических мероприятий. При запущенных стадиях генерализованного пародонтита неблагоприятный прогноз может быть связан не только с потерей зубов, но и развитием тяжелых системных осложнений со стороны середечно-сосудистой системы.
Профилактика генерализованного пародонтита требует правильного гигиенического ухода за полостью рта, периодического проведения профессиональной гигиены, своевременного лечения гингивита, удаления зубных отложений и терапии сопутствующих заболеваний.
Источник https://24stoma.ru/parodontit-lechenie.html
Источник https://probolezny.ru/parodontit/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_stomatology/generalized-periodontitis