Симптомы и рациональное лечение цистита у беременных на ранних и поздних сроках
Инфекции мочевых путей у беременных, в частности циститы, — сложная и актуальная проблема, что связано с их широкой распространенностью, ограниченным объемом возможных диагностических процедур, сложностями подбора терапии, а также повышенными рисками для здоровья матери и плода.
Распространенность инфекционно-воспалительных процессов мочевыделительной системы при беременности выше, чем у небеременных женщин. Однако, выбор средств для лечения цистита при беременности ограничен возможными негативными последствиями, влиянием на развивающийся плод.
Именно поэтому при развитии воспаления мочевого пузыря у беременной акушер-гинеколог должен придерживаться “золотой середины”: грамотно вылечить больную и не навредить малышу. Самолечение при беременности недопустимо.
1. Основные понятия
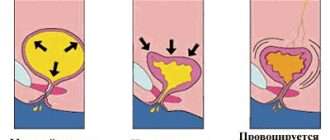
Острый цистит подразумевает под собой остро возникшее, инфекционно-опосредованное воспаление слизистой оболочки мочевого пузыря (реже других слоев стенки).
Основными возбудителями инфекции, в том числе и у беременных, является семейство бактерий Enterobacteriaceae, в частности кишечная палочка.
Сведения о структуре основных возбудителей воспалительных заболеваний мочевыделительной системы у беременных были получены в ходе проведенного в России обширного исследования “ДАРМИС” (2010-2011 г.). По результатам этого исследования, возбудителем острого цистита у беременных (как и у женщин в общей популяции) являются представители нормальной кишечной микробиоты, которые колонизируют зону в области уретры.

Таблица 1 — Основные возбудители инфекций МВП у беременных («ДАРМИС», 2010-2011)
Самым частым возбудителем является кишечная палочка. В нормальных условиях она представляет собой не патогенный микроорганизм, которой комфортно живет за счет человека, не причиняя ему вреда и является частью нормальной микробиоты кишечника. Однако, при попадании в мочевыделительную систему она вызывает воспалительный процесс.
Почему же при беременности повышается риск проникновения уропатогенов в мочевой пузырь?
1.1. Факторы, предрасполагающие к развитию острого цистита при беременности
Цистит является широко распространенным заболеванием и чаще всего встречается среди женщин. Во время беременности вероятность его возникновения увеличивается в несколько раз.
К факторам, предрасполагающим к инфицированию мочевого пузыря при беременности, относят:
- 1 Анатомические особенности женской мочевыделительной системы: короткая и широкая уретра, близкое расположение ее к влагалищу и анусу.
- 2 Развивающиеся на фоне гормональной перестройки у будущей мамы (нарастание эстрадиола и прогестерона) нарушения уродинамики, такие как дискинезии, гипокинезии, гипотонии мочевыводящих путей.
- 3 Сдавление мочеточников и мочевого пузыря увеличивающейся маткой, некоторое расслабление наружного уретрального сфинктера (на поздних сроках гестации).
- 4 Изменение физических или химических свойств мочи во время беременности. Моча несколько защелачивается, вследствие увеличения скорости фильтрации мочи клубочками и повышенного выделения бикарбонатов. Защелачивание мочи создает благоприятный микроклимат для размножения уропатогенов.
- 5 Обострение разного рода гинекологических заболеваний на фоне измененного иммунитета.
- 6 Изменение иммунного статуса организма беременной женщины.
2. Клиническая картина
Цистит при беременности сопровождается типичной симптоматикой, позволяющей быстро диагностировать данную патологию. К наиболее частым симптомам относят:
- 1 Учащенное и болезненное мочеиспускание. Больные испытывают сильное жжение и болезненные ощущения, особенно при коротких актах мочеиспускания.
- 2 Боли и дискомфорт в нижних отделах живота, в надлобковой области.
- 3 Позывы к мочеиспусканию с интервалами менее 30 минут (императивные позывы).
- 4 Ощущение незаконченности акта мочеиспускания и постоянной наполненности пузыря.
- 5 Наличие симптомов интоксикации: повышение температуры, потливость, слабость или недомогание. При неосложненном цистите у беременных эти симптомы наблюдаются редко.
Лабораторно, при выполнении ОАМ и пробы Нечипоренко определяется:
- 1 Повышение в клиническом анализе мочи количества лейкоцитов более, чем 10 клеток в 1 мкл мочи.
- 2 Выявление бактериурии (бактерий в моче в титре более 10х3 КОЕ/мл (для колибактерий и уропатогенов) и 10х5 КОЕ/мл для других видов микроорганизмов));
- 3 Терминальная гематурия (появление крови в заключительной мочевой порции), не является обязательным признаком.
3. Основы диагностики
Диагностика острого цистита у беременных производится на основании типичной симптоматики в сочетании с лейкоцитурией и бактериурией в общем анализе мочи.
Важно помнить, что наличие у беременных женщин только лишь лейкоцитурии (повышение количества лейкоцитов в мочевом осадке) недостаточно для постановки диагноза (“МОНИКИ” 2016г).
При обнаружении изолированного увеличения уровня лейкоцитов в моче у беременной, важно уточнить их источник, ведь к лейкоцитурии могут приводить и воспалительные заболевания половой системы.
Для этого в спектр диагностических мероприятий при указанных жалобах обязательно включаются следующие обследования:
- 1 ОАМ с количественным подсчетом элементов мочевого осадка.
- 2 Бакпосев мочи.
- 3 Анализ мочи по Нечипоренко.
- 4 Забор мазка из влагалища и цервикального канала, для исключения воспалительного процесса.
- 5 УЗИ почек и мочевого пузыря.
У беременных лейкоцитурия без бактериурии также может возникать в следующих случаях:
- 1 Самостоятельный прием антибактериальных препаратов перед сдачей мочи на бакпосев или клинический анализ.
- 2 Контакт образца мочи с дезинфицирующими средствами (обработка баночки дезраствором).
- 3 Наличие влагалищного дисбиоза и вагинита.
- 4 Опухолевые процессы в мочевыводящих путях.
- 5 Инфицирование половыми инфекциями (уретрит, обусловленный ИППП).
При подозрении на указанные выше ситуации анализ мочи следует переделать еще раз, с объяснением беременной правил предварительного туалета и сбора материала для исследования.
Основные ошибки в диагностике и ведении беременных:
- 1 Постановка диагноза «острый цистит» только по симптомам.
- 2 Сбор мочи для исследования после начала антибактериальной терапии.
- 3 Отсутствие назначения бакпосева при рецидивирующем цистите.
4. Как правильно собрать мочу для исследования?
Сбор мочи для проведения ОАМ и бактериологического исследования у беременных осуществляется при самостоятельном мочеиспускании. Предпочтителен сбор первой порции мочи, если такое невыполнимо, то с момента прошлого мочеиспускания должно пройти более 3-4 часов.
Алгоритм сбора мочи:
- 1 Провести предварительный туалет наружных мочеполовых органов под проточной водой в направлении спереди назад, без использования мыла и мочалок.
- 2 Заранее подготовить стерильный контейнер для сбора мочи, открыть его, не касаясь внутренней поверхности или краев.
- 3 Одной рукой немного развести наружные половые губы и удерживать их в таком положении.
- 4 Начать мочиться в унитаз.
- 5 Среднюю порцию мочи собрать в емкость до необходимого уровня (50-70 мл).
- 6 Закончить процесс мочеиспускания в унитаз.
- 7 Тщательно закрыть используемую для сбора мочи емкость.
- 8 Подписать контейнер (дата, фамилия, номер участка, назначение анализа — бакпосев, проба Нечипоренко или ОАМ). Прикрепить направление из поликлиники с помощью тонкой резинки.
- 9 Доставить в лабораторию, оптимально до истечения 2 часов после сбора.
4.1. Признаки загрязнения образца мочи
Частота ложноположительных результатов (бактериурия в результатах анализов) достаточно велика, что чаще всего связано с нарушением алгоритма сбора материала для исследования. Основными признаки загрязнения образца служат:
- Примесь слизи в моче.
- Обилие разнообразной микрофлоры (при бакпосеве определяются несколько видов микроорганизмов).
- Значительное количество (пласты) плоского эпителия.
- Ложная протеинурия (не более 1 г/л).
При подозрении на загрязнение образца мочи, анализ назначается повторно.
5. Возможные осложнения
Цистит, развивающийся в период беременности, не так безобиден, как кажется на первый взгляд. У беременных, в силу физиологических причин, цистит опасен, так как намного чаще возникают осложнения инфекций мочевыводящих путей.
Одним из самых грозных осложнений является восходящее распространение инфекции и тяжелый гестационный пиелонефрит, который в свою очередь может привести к:
- 1 Инфекционно-токсическому шоку, абсцедированию, паранефриту.
- 2 Острой почечной недостаточности.
- 3 Внутриутробному инфицированию плода.
- 4 Преждевременным родам, прерыванию беременности на ранних сроках.
- 5 Развитию фетоплацентарной недостаточности и т.д.
Именно поэтому выявление и своевременное лечение цистита у беременных особенно важны. Цистит обычно не влияет на зачатие, но осложняет течение беременности.
6. Тактика ведения беременной
При выборе тактики ведения беременной с острым циститом следует руководствоваться следующими правилами, разработанными урологической ассоциацией:
- 1 Основным компонентом терапии цистита при беременности является применение антибиотиков с доказанной эффективностью и максимальной безопасностью для плода.
- 2 Терапия острого цистита должна быть начата эмпирически, до получения результатов бакпосева мочи.
- 3 Рекомендовано применение антибиотиков широкого спектра, с доказанной безопасностью и с учетом резистентности возбудителей в конкретном регионе.
- 4 При получении результатов бакпосева мочи возможна коррекция проводимой терапии.
7. Выбор антибиотика
Антибиотики при остром цистите у беременных — обязательный компонент терапии. Это единственная группа лекарственных препаратов, назначение которых при остром цистите обоснованно с точки зрения доказательной медицины.
Антибактериальный препарат для лечения цистита у беременной должен отвечать следующим критериям:
- 1 Высокая активность относительно основных уропатогенов.
- 2 Достижение высоких концентраций в моче.
- 3 Наличие форм для приема внутрь (беременным удобнее пить таблетки, капсулы и порошки).
- 4 Возможности однократного применения в течение суток.
- 5 Возможности наиболее короткого терапевтического курса.
- 6 Безопасность для ребенка, подтвержденная доказательной медициной.
- 7 Минимальное воздействие на микрофлору кишечника и влагалища.
- 8 Адекватная цена.
По последним данным и рекомендациям Европейской урологической ассоциации, лечение мочевых инфекций необходимо проводить теми препаратами, резистентность к которым в данном конкретном регионе не превышает 10-20%.
В настоящее время, E. coli (основной уропатоген) выделенная из мочи больных, страдающих инфекциями мочевых путей, высоко устойчива к следующим антибиотикам:
- 1 Ампициллин;
- 2 Ципрофлоксацин;
- 3 Левофлоксацин (перекрестная устойчивость).
Что касается беременных, то здесь, по данным исследования, проведенного на базе МО МОНИИАГ, имеются несколько иные данные.

Таблица 2 — Устойчивость кишечной палочки к основным антимикробным препаратам. Сравнение устойчивости в общей популяции и среди беременных, % (“ДАРМИС” 2010-2011г).
Колибактерии, высеваемые при инфекциях мочевых путей у беременных, показывают высокую степень резистентности не только к ампициллину, но и к амоксициллину/клавуланату (препараты — Амоксиклав, Аугментин), некоторым цефалоспоринам (2 поколения), а также к нитрофурантоину (препарат — Фурадонин).
Сегодня урологов настораживает обнаружение бактерий с возможностью продукции В-лактамаз и устойчивостью к Амоксиклаву.
7.1. Определение безопасности антимикробного препарата
Одним из основополагающих требований для возможности применения конкретного антибиотика при беременности является его безопасность.
Наиболее рационально для определения безопасности лекарственного средства пользоваться специально разработанной классификацией, разработанной FDA (США).
Согласно данной классификации все лекарства можно условно поделить на пять основных групп (классов безопасности) по степени негативного влияния на плод:
- 1 Группа (класс безопасности) А — при проведении контролируемых клинических исследований негативного воздействия на плод не выявлено (в том числе и в 1 триместре, на ранних сроках беременности).
- 2 Группа (класс безопасности) В — при проведении клинических испытаний на животных, негативного влияния на плод не обнаружено. Испытания на людях не проводились. За период применения случаев тератогенного воздействия на человеческий плод не зарегистрировано.
- 3 Группа (класс безопасности) С — при проведении испытаний на животных было выявлено негативное влияние на плод животного. Наличие негативного влияния на плод человека не доказано, ввиду отсутствия клинических испытаний. Назначение препарата может быть оправдано, если предполагаемая польза выше, чем риск негативных последствий.
- 4 Группа (класс безопасности) D: зарегистрированы доказательства негативного действия на человеческий эмбрион, однако применение препарата может быть оправдано потенциальной пользой для больной.
- 5 Группа (класс безопасности) Х: строго противопоказаны при беременности. Имеют доказанный высокий риск развития врожденных аномалий плода.

Таблица 3 — Распределение препаратов с антимикробным действием, применяемых у беременных с острым циститом по классам опасности.
Как видно из таблицы 3, антибиотиков, отнесенных к группе безопасности А, на сегодняшний момент не существует. Это связано с тем, что проведение испытаний на беременных женщинах противоречит морально-этическим соображениям.
Достаточной считается группа безопасности В, где отсутствие вреда подтверждено на животных, а также не зарегистрировано случаев тератогенного воздействия на плод у людей за все время применения лекарства.
Противопоказаны при беременности следующие антибиотики:
- 1 Хинолоны/фторхинолоны — при их приеме имеется высокий риск повреждения хрящевой ткани и суставов у плода.
- 2 Оксолиновая и пипемидовая кислоты — вызывают внутричерепную гипертензию у плода.
- 3 Препараты тетрациклинового ряда — вызывают нарушения формирования скелета и зубов.
- 4 Ко-тримоксазол — на ранних сроках беременности влияет на развитие нервной трубки, на поздних — приводит к желтухе новорожденных.
- 5 Нитрофураны — при их приеме повышается риск развития гемолитической анемии новорожденного.
- 6 Нитроксолин — может вызвать у плода невриты и атрофию зрительного нерва.
- 7 Аминогликозиды — обладают токсическим действием на почки и органы слуха.
7.2. Препараты выбора
Для лечения острого цистита на ранних и поздних сроках беременности предпочтителен пероральный прием антибактериальных средств. Необходимо использовать средства, способные поддерживать необходимую концентрацию в моче даже при одно-двукратном применении в течение суток.
Согласно Федеральным клиническим рекомендациям от 2015 года при остром цистите при беременности можно использовать следующие схемы терапии.
Схемы для лечения острого цистита на ранних и поздних сроках беременности:
- 1 Фосфомицина трометамол (класс В) 3 г, порошки, однократно внутрь;
- 2 Цефиксим 400 мг (класс В) 1 р/день, 7 дней;
- 3 Цефтибутен 400 мг (класс В) 1 р/день, 7 дней;
- 4 Нитрофурантоин (только со 2 триместра), таблетки 100 мг 3 р/сут., 7 дней (класс В);
- 5 Цефуроксим 250-500 мг (класс В) таблетки, внутрь 2 р/сут., 7 дней;
- 6 Амоксициллина/клавуланат, таблетки, капсулы — 500/125 мг (класс В) 3 р/сут., 7 дней.
Через несколько недель после завершения одной из указанных схем курса антибиотиков нужно провести контрольное бактериологическое исследование мочи. При отсутствии возбудителей инфекции лечение обычно заканчивается.
При повторном обнаружении уропатогена, даже в отсутствии клинических признаков заболевания, вновь назначается схема лечения. Далее каждый месяц, до наступления срока родов, выполняют бакпосев мочи, даже в том случае, если уропатоген не выявляется.
Если по завершению второго курса антибиотиков уропатоген снова высевается, то рекомендовано назначение периодической микробно-супрессивной терапии вплоть до срока родов.
Однако, по мнению многих авторов, чрезмерная антимикробная терапия у беременных нежелательна, они рекомендуют при беременности лечить только обострения хронического цистита.
Основные проблемы лекарственной терапии при беременности:
- 1 Скоротечность клинической картины воспаления.
- 2 Длительность выполнения бакпосева мочи.
- 3 Склонность женщин к самолечению, что осложняет диагностику.
- 4 Рост антибиотикорезистентности.
- 5 Наличие сопутствующего влагалищного дисбиоза.
- 6 Высокий риск хронизации и склонность к рецидивированию.
7.3. Возможности фитотерапии
Фитотерапия, как вспомогательное лечение острого цистита при беременности, допустима и может применяться:
- 1 В период активной фазы воспаления (исключительно в комбинации с антибиотиками).
- 2 В периоде ремиссии, для пролонгации достигнутого лечебного эффекта.
- 3 С профилактической целью, для предупреждения рецидивов мочевых инфекций у беременных с отягощенным анамнезом.
Единственный, разрешенный сегодня при беременности, официальный фитопрепарат — Канефрон. Канефрон представляет собой комбинацию экстрактов лекарственных трав с легким диуретическим, спазмолитическим, антиоксидантным и противовоспалительным действием.
Препарат препятствует прикреплению E.coli к стенке мочевого пузыря. Среди преимуществ можно отметить безопасность препарата для плода и хорошую переносимость беременными на любых сроках. Принимать Канефрон нужно по 2 капсулы 3 раза в сутки, длительность применения устанавливается лечащим врачом.
Препарат можно назначать:
- 1 В дополнение к терапии антибактериальными средствами.
- 2 После завершения курса антимикробной терапии острого цистита, для предотвращения рецидива.
- 3 В профилактических целях, для предотвращения острого цистита при имеющихся нарушениях уродинамики.
- 4 При наличии у беременной женщины аномалий строения мочевыводящих путей, поликистоза почек, нефропатии, мочекаменной болезни, аномалий строения мочевого пузыря и мочеточников. Профилактику рекомендуют начинать с первых недель беременности.
- 5 Помимо Канефрона в период активного воспаления могут назначаться настои, отвары и морсы на основе толокнянки, брусники, клюквы.
Следует помнить, что фитолечение не всегда безопасно в период беременности. К травам, противопоказанным при беременности, относятся:
- 1 барбарис;
- 2 полынь;
- 3 можжевельник;
- 4 дымянка;
- 5 мята болотная;
- 6 сангвинария и другие.
Беременным не следует заниматься самолечением цистита, применять народные средства в домашних условиях. Важно вовремя обратиться за медицинской помощью!
8. Профилактика цистита
Профилактические мероприятия, направленные на предупреждение цистита при беременности, достаточно просты и мало отличаются от рекомендаций для небеременных женщин.
Запомните, что цистит при беременности возникает намного чаще, поэтому о выполнении профилактических мероприятий следует задуматься с первых недель гестации и предгравидарной подготовки.
Инфекции мочевых путей при беременности

Специалисты фиксируют всеобщий рост инфекций мочеполовой системы среди населения. Не обошла эта проблема и беременных — до 40% всех беременностей осложняется уретритом, циститом или пиелонефритом. Почему патологические процессы успешно развиваются именно в «интересном» положении, расскажет портал MedAboutMe.
Факторы, способствующие развитию инфекции
Период вынашивания ребёнка сам по себе является провоцирующим фактором для проникновения инфекции. Изменяется функциональное состояние мочевого пузыря, мочеточника и почек. Под влиянием гормональных изменений происходит снижение мышечного тонуса и расширение полостей. Свою лепту вносит и чисто физиологический аспект — увеличивается давление матки на окружающие органы. При беременности нарушается мочеиспускание, соответственно, задержка мочи готовит благодатную почву для инфицирования.
Кроме того, все чаще у здоровых женщин детородного возраста диагностируется нарушение состояния влагалищной микрофлоры в сторону увеличения доли условно-патогенных микроорганизмов. В этом случае беременность только усугубляет проблему вагинального дисбактериоза.
Главной отличительной особенностью инфекционных заболеваний в период вынашивания является преобладание слабо выраженных форм, протекающих либо вообще бессимптомно, либо с минимальным проявлением симптоматики. Однако, несмотря на клиническую «легкость», эти патологии в полной мере оказывают отрицательное влияние на течение беременности со всеми вытекающими негативными последствиями. Поэтому любая инфекция у беременных должна лечиться без промедлений.
А чтобы минимизировать риски, к планированию семьи надо подходить разумно, пополнение планировать заранее, пройдя полную диспансеризацию и по возможности полностью ликвидировав очаги инфекции в организме.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Формы патологий и возбудитель инфекции

Инфекции захватывают либо верхний (пиелонефрит), либо нижний (уретрит, цистит, бактериурия) отдел мочевых путей. К неосложненным формам относится только острый цистит и острый пиелонефрит, конечно, при условии правильного лечения. Остальные — осложненные варианты болезни.
Нормальная вагинальная флора состоит из очень разнообразных бактерий, из которых только часть относится к условно-патогенным. Однако при неблагоприятных обстоятельствах они активно размножаются, колонизируют слизистую и вызывают воспаление.
Первое место среди возбудителей инфекционно-воспалительных заболеваний занимает кишечная палочка. На втором месте — стафилококки, стрептококки и энтерококки. Среди прочих «жителей» влагалища заболевание могут вызвать: пептострептококки, мобилункусы, превотеллы, вейлонеллы, гарднереллы, микоплазмы, грибы рода Кандида.
В группу риска попадают беременные, имеющие не только инфекционный очаг в половых путях или кишечнике, но также дисбиотические нарушения в них.
Цистит при беременности
Симптомы цистита пропустить невозможно — женщина постоянно хочет «в туалет», посещение коего приносит только кратковременное облегчение. Частым позывам сопутствует дискомфорт и жжение во время мочеиспускания, болевые ощущения внизу живота, незначительное повышение температуры.
Если присоединяется лихорадка, сильная интоксикация, в моче появляется кровь — это говорит о том, что заболевание вступило в тяжелую фазу, и без приема антибиотиков не обойтись.
Оставленный без лечения цистит равносилен бомбе замедленного действия. Инфекция в любой момент может перекинуться на почки и вызвать тяжелейшие осложнения. Поэтому при первых подозрениях на цистит беременная обязательно должна обратиться к врачу.
На ранней стадии болезни можно обойтись без антибактериальной терапии. Существует достаточно препаратов для лечения воспаления мочевого пузыря, практически не имеющих противопоказаний и не несущих вреда плоду.
Беременность и пиелонефрит

Основной путь при развитии пиелонефрита — гематогенный. Это значит, что инфекция попадает в почку из очагов воспаления, находящихся как вне мочеполовой системы (кариес, тонзиллит, фурункул), так и внутри нее (цистит, уретрит, вагинит). Пиелонефрит может быть диагностирован во время беременности, и тогда считается гестационным, а может стать продолжением поставленного женщине диагноза до зачатия. В этом случае он рассматривается как хронический. Терапия в обоих случаях одинакова, но при рецидиве болезни возможно возникновение трудностей, связанных с резистентностью бактерий.
Воспаление почек обычно диагностируется во 2-ом и 3-ем триместре и чаще всего у первородящих. Начало болезни отмечается общей симптоматикой, связанной с интоксикацией: вялость, слабость, головная боль, ломота в суставах, озноб, в некоторых случаях присоединяется расстройство кишечника и тошнота.
Отличить пиелонефрит от ОРВИ можно чуть позже, на второй или третий день, когда появляется тянущая или острая боль в пояснице. Бывает, что болевой синдром отмечает только одну сторону. Она усиливается при движении, даже покашливании или чихании, незначительное облегчение приносит положение лежа на больном боку.
Окончательную точку в диагнозе врач может поставить на основании:
- лабораторных исследований анализа мочи и крови,
- УЗИ органов мочевой системы (безопасно на любом этапе),
- для уточнения пораженной стороны возможно проведение хромоцистоскопии и ретроградной катетеризации мочеточников (безопасно до 36 недель);
- во 2-ом и 3-ем триместре можно провести лучевое исследование — радиоизотопную ренографию с помощью радиоактивного маркера.
Неосложненные формы поражения почек оказывают наименьшее негативное воздействие на плод, но только при своевременной и адекватной терапии. Если пустить этот процесс на самотек, то возможно развитие осложнений у плода. Особую опасность представляет пиелонефрит в 1-ом триместре. Врач может рекомендовать искусственно прервать беременность в связи с необходимостью проведения антибактериальной терапии. Серьезные опасения также вызывают скрытые и рецидивирующие формы заболевания в любой период вынашивания.
Читайте далее

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Цистит во время беременности

Цистит беременных сильно угнетает женщину в положении. Те, кто ждет ребенка, и без того испытывает трудности и различные неприятные ощущения в органах мочевыделительной системы. На этом фоне цистит создает дополнительный повод для тревоги и плохого настроения.
Причины цистита при беременности
Циститом называется воспаление слизистой оболочки мочевого пузыря. Заболевание носит инфекционную природу и вызывается в основном бактериями.
К циститу беременных могут привести следующие причины:
Легкомысленное отношение к интимной гигиене. Будущей маме очень важно тщательно следить за чистотой гениталий. Следует ежедневно подмываться и делать это правильно — движением спереди назад, в противном случае есть большой риск перенести массу патогенных бактерий в мочеиспускательный канал.
Непролеченные воспалительные заболевания репродуктивных органов. Это и кандидоз, и дисбактериоз, и многое другое, о чем расскажет гинеколог, которого нужно посещать не реже раза в месяц, а на последних сроках вынашивания ребенка — раз в две недели.
Снижение иммунитета. Если не удалось справиться с этой проблемой до наступления беременности, во время вынашивания ребенка обязательно нужно заняться укреплением иммунной системы. Все процедуры по повышению иммунитета проводятся под контролем врача.
Физиологические изменения, происходящие по мере роста плода в матке и сдавливания ею мочевого пузыря и мочеточников. Бывает, беременная женщина, устав от постоянных походов в уборную, пытается потерпеть подольше и отсрочить посещение туалета. Это в корне неправильно. Мочевой пузырь должен опорожняться по мере необходимости. При несвоевременном опорожнении высок риск проникновения в мочеполовую систему патогенных бактерий.
Переохлаждение. Теплообмен у беременных, особенно во 2-м и 3-м триместрах, значительно повышен, поэтому женщинам часто становится жарко. В одежде лучше предпочесть многослойность, чтобы при необходимости снять лишний предмет гардероба или надеть его снова, тем самым предотвращая развитие цистита.
Симптомы цистита при беременности
В 1-м и 3-м триместрах беременности учащенное мочеиспускание без болевых ощущений является нормой и необязательно указывает на развитие цистита. С другой стороны, это создает некоторые сложности, поскольку беременная может не обратить внимание на изменение симптомов и приписать боли и частые позывы в туалет своему положению. Поэтому важно четко понимать, какие симптомы относятся к циститу.
Нужно обратить внимание на следующие симптомы:
при мочеиспускании наблюдаются жжение и боль, которые усиливаются к концу акта;
при частых позывах моча выделяется в очень скудном количестве;
заметна кровь в конце мочеиспускания;
по окончании мочеиспускания остается чувство полного мочевого пузыря;
моча изменила цвет и запах — стала темной и мутной с неприятным запахом.
В некоторых случаях могут появиться гнойные или слизистые выделения из мочеиспускательного канала (уретры) — при появлении этих симптомов, а также всех вышеперечисленных следует обязательно обратиться к врачу.
Общее состояние при цистите обычно не ухудшается, но организм беременных трудится больше обычного, поэтому у них на фоне цистита могут наблюдаться слабость, головные боли, повышение температуры тела.

Диагностика и лечение
Несмотря на широкое распространение цистита и временами встречающееся у женщин отношение к нему как к простуде, которая пройдет в любом случае — с лечением или без него, заболевание отличается коварством и непредсказуемостью.
Не лечить цистит опасно и чревато осложнениями как для мамы, так и для малыша. Самые серьезные из них:
пиелонефрит, то есть воспаление почек: почки беременной и так работают за двоих, испытывая повышенную нагрузку, а при воспалительном процессе в них ситуация становится тяжелой;
Для диагностики заболевания врач спросит беременную о симптомах, наследственности и образе жизни, а затем отправит на анализы. Цистит выявляется на основании характерных жалоб, а также по результатам общего анализа мочи и бакпосева. Если потребуется, заболевшей проведут ультразвуковое исследование.
Лечат цистит при беременности примерно так же, как и другие его виды. Многих будущих мам беспокоит, чем можно лечить цистит при беременности на ранних сроках, когда плод только формируется и многие лекарства запрещены.
Переживать не стоит — разработан целый арсенал современных лекарств, не приносящих вреда матери и ребенку. Врач, уведомленный о положении пациентки, при беременности в 1-м и 2-м триместрах будет более осторожен в выборе тактики лечения цистита.
С большой вероятностью потребуются антибиотики, чтобы искоренить бактерию и избежать осложнений. Также могут понадобиться мочегонные средства, а при сильных болях — обезболивающие.
Иногда назначаются физиотерапевтические процедуры. В комплексе с антибиотиками гинекологи часто назначают растительный препарат Канефрон® Н. Он усиливает их действие и способствует профилактике повторного обострения.

Заболевшей женщине придется много пить, поскольку чем чаще моча проходит через мочеиспускательный канал, тем быстрее выводятся бактерии. Выпивать нужно 1,5–2 л жидкости при условии отсутствия отеков и повышенного давления. В этот объем можно включать воду, чай, неконцентрированные соки и некислые морсы.
Также нужно следить, чтобы мочи выделялось достаточно. Если жидкости с мочой выходит значительно меньше, чем выпивается воды, следует поставить в известность лечащего врача.
Лечение цистита при беременности на поздних сроках упрощается тем, что важнейшие органы плода уже сформированы и возможный вред от приема антибиотиков будет минимальным. Таким образом, в 3-м триместре у врача больше вариантов терапии, безопасной для мамы и малыша. Однако нужно помнить, что любые лекарства назначает только врач. Самолечение недопустимо!
Объяснимой популярностью у мам в ожидании ребенка пользуется растительный лекарственный препарат Канефрон® Н. Он имеет доказанную эффективность и за счет комплексного действия уменьшает боль, снимает воспаление и уничтожает бактерии.
Канефрон® Н можно принимать беременным по назначению врача, а также детям уже от 1 года. Специально для малышей препарат производится в каплях для приема внутрь. Также Канефрон® Н есть в таблетках для тех, кто предпочитает такую лекарственную форму.
При длительном приеме препарата достигается максимальный накопительный эффект, и вероятность рецидивов цистита существенно снижается. Одновременно с лечением «Канефроном Н» можно принимать другие лекарства по назначению врача, так как препарат совместим с любыми лекарственными средствами. Кроме того, он не вызывает привыкания, поэтому можно не прекращать прием для достижения более стойкого результата.
Профилактика цистита беременных
Для профилактики цистита при беременности независимо от того, ранний или поздний срок, следует взять на вооружение следующие рекомендации:
Носить удобное несинтетическое нижнее белье, которое не стесняет движений.
Постоянно укреплять иммунитет всеми доступными в интересном положении способами. Помимо классических способов, подойдут активные прогулки и умеренное закаливание.
Следить не только за собственной гигиеной, но и за гигиеной партнера. Мужские гениталии содержат ничуть не меньше вредоносной микрофлоры.
И главное — не стесняться показаться врачу при подозрительных симптомах. Вынашивая малыша, лучше подстраховаться, чем упустить болезнь.
Источник https://sterilno.net/urology/inflammatory-processes/chem-lechit-cistit-pri-beremennosti.html
Источник https://medaboutme.ru/articles/infektsii_mochevykh_putey_pri_beremennosti/
Источник https://canephron.ru/cystitis/vo-vremya-beremennosti